Лейкоциты в крови: норма по возрасту, причины повышенных и пониженных значений
Лейкоциты – важнейший элемент крови и основа иммунитета организма. Наша кровь красного цвета, благодаря эритроцитам – красным кровяным тельцам. На каждую тысячу эритроцитов приходится в среднем всего один лейкоцит. Однако, несмотря на небольшое процентное соотношение, эти клетки играют важную роль в здоровье человека. Они различны по функциям, форме, внешнему виду. Их главная задача – защищать организм от нападающих на него вирусов, бактерий, грибков и прочих «вредителей», бороться с повреждениями ткани и уничтожать собственные состарившиеся или мутировавшие клетки. Они фундамент защитных сил организма.
Несмотря на то, что лейкоциты определяются в основном в крови, вырабатывает их особый орган – костный мозг. Соответственно, они образуются в ответ на любое повреждение тканей. Это элемент здоровой, естественной воспалительной реакции.
Виды лейкоцитов
Под микроскопом можно разглядеть несколько десятков разных форм лейкоцитов – разной стадии созревания, или «возраста». Выделяют 5 основных групп зрелых клеток.
Базофилы – наименьшая по численности группа лейкоцитов. Они регулируют кровоток в небольших сосудах, помогают другим белым кровяным тельцам передвигаться в тканях, воздействуют на рост новых капилляров. Базофилы контролируют возникновение аллергических реакций, подавляют аллергены, регулируют свертываемость крови, нейтрализуют токсины и яды. Когда аллерген контактирует с базофилом, эта клетка выбрасывает множество биоактивных веществ, ответственных за развитие аллергических реакций.
Эозинофилы – вместе с базофилами они являются маркерами гуперчувствительной реакции в организме. Они тоже участвуют в аллергических механизмах, но другим образом. В отличие от базофилов, которые вызывают аллергическую реакцию, эозинофилы, наоборот, борются с ней, связывая чужеродные частицы. Обладают противопаразитарной и бактерицидной активностью, отвечают за борьбу с многоклеточными паразитами – гельминтами. Их процент в крови в норме – около 1-4%. Повышение содержания, прежде всего, может свидетельствовать о выраженных аллергических состояниях, гельминтозах, ревматологических заболеваниях, реже – онкологической патологии.
Нейтрофилы – отряд быстрого реагирования и наиболее многочисленная группа лейкоцитов (до 80% от общего числа). Как только чужеродное вещество (например – заноза, бактерия, или вирус) попадает в организм, нейтрофилы тут же к нему перемещаются, чтобы уничтожить. Они выбрасывают в сторону инородного интервента множество активных ферментов и буквально расщепляют и переваривают любое, не относящееся к организму, вещество – этот процесс называется фагоцитозом. Увы, победив в нескольких таких боях, нейтрофилы и сами погибают.
Моноциты – вид крупных клеток. Они также осуществляют фагоцитоз – «съедают» бактерии и микробы, проникающие в организм, очищают кровь от погибших лейкоцитов и вырабатывают интерферон. Умеют передавать информацию лимфоцитам о том, с каким микробом столкнулись.
Лимфоциты – главные в осуществлении клеточного и гуморального иммунитета. Они выделяют защитные антитела и координируют работу всех остальных видов белых телец.
Как мы видим, лейкоциты – настоящая армия иммунной системы, стоящая на страже нашего здоровья. Без их корректной работы человек беззащитен перед вирусами, бактериями и грибками.
Анализ на лейкоциты в крови
Для определения уровня лейкоцитов используется классический общий анализ крови – самое востребованное исследование, без которого не обходится ни одно обследование.
Помимо определения пяти видов белых телец, анализ выявляет количество и характеристики эритроцитов, гемоглобина, тромбоцитов и других компонентов крови.
Также он необходим при диагностике анемий, диагностике и лечении воспалительных процессов, в качестве элемента профилактического обследования, при диагностике разнообразного спектра заболеваний и для мониторинга за лечением.
Норма лейкоцитов в крови
Говоря о норме практически любого лабораторного анализа, нужно знать, что лаборатории могут работать на разных установках, применять различные методы проведения анализа и отличающиеся реагенты. Поэтому, в зависимости от лаборатории, могут незначительно различаться референсные значения – границы нормы.
В норме лейкоциты в крови у взрослых мужчин и женщин содержатся в количестве 4-9×10 Ед/л.
Содержание лейкоцитов в крови у ребенка в норме выше, чему взрослого. Например, у новорожденных этот показатель достигает 9,2-13,8х10 Ед/л. С взрослением ребенка уровень белых клеток в норме снижается. В возрасте трех лет нормальный диапазон составляет 6-17х10 Ед/л, а к десяти годам – уже 6,1-11,4 х10 Ед/л.
У беременных женщин уровень лейкоцитов тоже часто выше, чем у обычных взрослых людей. К концу третьего семестра повышенное содержание белых клеток у них считается нормой. Это объясняется возросшей нагрузкой на организм.
У пожилых людей производство лейкоцитов может снижаться на 2-3%, а их активность и защитные функции сокращаются почти в два раза. Это одна из причин, почему у людей в возрасте ослаблен иммунитет.
Отклонение уровня лейкоцитов в ту или иную сторону от нормы свидетельствует о проблемах со здоровьем. При этом важно знать не только показатель белых телец в крови пациента в общем (суммарное количество), но и каждого вида этих клеток по отдельности.
- нейтрофилы: палочкоядерные – 1-5%, сегментоядерные – 40-70%;
- лимфоциты – 20-45%;
- моноциты – 3-8%;
- эозинофилы – 1-5%;
- базофилы – 0-1%.
Повышенные лейкоциты в крови
Лейкоцитоз возникает как следствие патологических процессов. При вторжении в организм агрессоров он выбрасывает в кровь большое количество белых клеток для борьбы с угрозой.
- инфекционных заболеваниях любой природы (в том числе – при заражении вирусами и при гнойных инфекциях);
- на фоне хронических воспалительных процессов;
- при некоторых онкологических заболеваниях;
- при аллергических реакциях;
- при наличии паразитов в организме;
- в ситуациях, когда нарушен защитный барьер кожи (при масштабных ожогах и обморожениях).
Баня или сауна и активная физическая нагрузка перед анализом тоже могут поднять уровень лейкоцитов.
Чтобы получить достоверный результат, общий анализ крови необходимо сдавать строго в спокойном состоянии натощак.
Пониженные лейкоциты в крови
Состояние, характеризующееся пониженным уровнем белых телец в крови, называется лейкопения. Довольно часто она носит временный характер, однако если показатель стабильно низок, это может свидетельствовать о серьезных патологиях.
Что означают пониженные лейкоциты в крови у детей, как повысить уровень этого показателя?
Лейкоциты – главные «охранники» нашего организма при всевозможных болезнях. На данный момент детально описаны разновидности лейкоцитов по выполняемой ими функции, морфологическому строению и изменение их свойств при локальных и общих заболеваниях. В статье вы найдете информацию о функции лейкоцитарной составляющей крови, методах определения уровня лейкоцитов, а также причинах отклонений от нормы у детей.
Уровень лейкоцитов в крови может многое рассказать о состоянии здоровья ребенка
Роль лейкоцитов в крови
Лейкоциты – белые клетки крови, главной задачей которых является поддержание иммунитета и защита организма от чужеродных агентов. В отличие от эритроцитов (красных клеток), их содержание примерно в 1000 раз меньше, поэтому сама кровь имеет красный цвет. Существует настолько типов лейкоцитов, которые выполняют определенные функции и содержатся в разном процентном соотношении. Морфологически выделяют 2 группы лейкоцитов:
- Гранулоциты – в составе их клеток имеются крупные ядра и зернистая (гранулированная) цитоплазма, из-за чего они и получили свое название. Они в свою очередь подразделяются на нейтрофилы, эозинофилы и базофилы.
- Агранулоциты, или незернистые – к ним относятся лимфоцитарные и моноцитарные клетки.
В зависимости от выполняемой функции лимфоциты бывают 3-х типов:
- B-клетки – распознают инородные вещества (антигены) и в ответ вырабатывают специфические белки – антитела;
- T-киллеры отвечают за регуляцию работы иммунитета;
- NK-лимфоциты следят за количеством и качеством других клеток, могут уничтожать клетки, которые по своей структуре отличаются от здоровых, например, недифференцированные онкоклетки.
Моноциты – крупные, содержащие одно повышенное ядро, клетки, главной их задачей является осуществление фагоцитоза («переваривания» чужеродных частиц). Моноциты в норме составляют 3-10% от общего количества белой крови.
Процентное соотношение различных видов лейкоцитов называется лейкоцитарной формулой. В таблице ниже приведено сравнение нормальной формулы для ребенка в возрасте 10-11 лет и взрослого человека:
| Виды лейкоцитов | Возраст человека | |
| Старше 18 лет | 10-11 лет | |
| Лимфоциты | 19-37% | 36% |
| Моноциты | 3-11% | 9% |
| Эозинофилы | 0,5-5% | 2-5% |
| Базофилы | 0-1% | 0-5% |
| Нейтрофилы сегментоядерные | 47-72% | 48-45% |
| Нейтрофилы палочкоядерные | 1-6% | 2-5% |
Диагностические методы определения количества лейкоцитов в крови
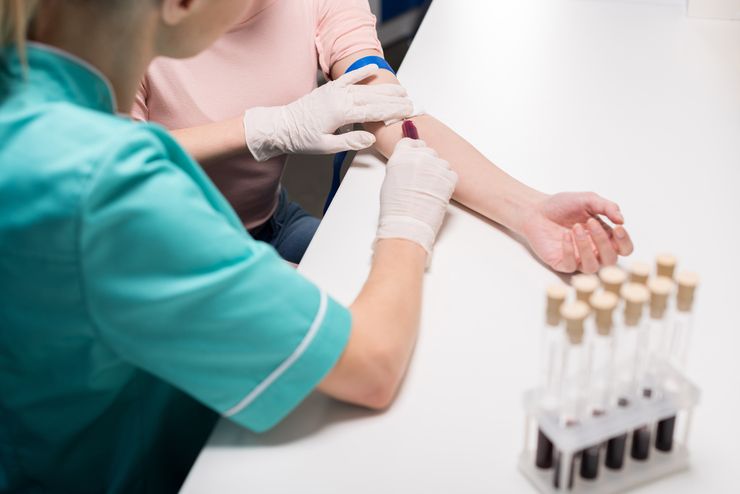
Самым распространенным и общедоступным методом для определения лейкоцитарной крови у новорожденного ребенка и детей старшего возраста является общий клинический анализ крови (ОАК). Процедура достаточна проста: делается маленький прокол на подушечке пальца (у грудничков выполняют прокол на пятке) и производится забор крови в пробирку, и/или на предметное стекло. Далее материал погружают в специальную аппаратуру, которая производит автоматизированный подсчет.
Определяется уровень лейкоцитов из общего клинического анализа крови
Подсчитывается не только лейкоцитарная формула, но и другие важные показатели – тромбоциты, уровень красных кровяных телец, скорость оседания эритроцитов (СОЭ) и др. При появлении каких-либо отклонений кровь могут направить на дополнительное микроскопическое исследование.
Нормы уровня лейкоцитов у детей разного возраста
Нормы показателей лейкоцитов у детей значительно отличаются от взрослых, поскольку в детском организме, особенно в период новорожденности (в кровяном русле преобладают клетки от материнского организма), недостаточно сформирована система кроветворения, снижено образование белых телец в костном мозге, внутри костей. В таблице ниже представлены показатели нормы, соответствующие определенному возрасту.
| Типы клеток | Возраст ребенка | ||||||
| 5 суток | 10 суток | 1 месяц | 1 год | 4-5 лет | 7 лет | ||
| Нейтрофилы | палочкоядерные | 1-5 | 1-4 | 1-5 | 1-5 | 1-4 | 1-4 |
| сегментоядерные | 35-55 | 27-47 | 17-30 | 25-35 | 35-55 | 40-60 | |
| Лимфоциты | 30-50 | 40-60 | 45-60 | 45-65 | 35-55 | 35-50 | |
| Моноциты | 6-14 | 6-14 | 5-12 | 5-12 | 4-6 | 4-6 | |
| Эозинофилы (рекомендуем прочитать: почему могут быть понижены эозинофилы в крови у ребенка?) | 1-4 | 1-5 | 1-5 | 1-4 | 1-4 | 1-4 | |
| Базофилы | 0-1 | 0-1 | 0-1 | 0-1 | 0-1 | 0-1 | |
| Общее кол-во лейкоцитов (х10*9/л) | 9-15 | 8.5-14 | 8-12 | 7-11 | 6-10 | 6-10 (7.5) | |
Причины понижения показателей у ребенка

Если по результатам анализов установлено, что уровень лейкоцитов и тромбоцитов понижен и не соответствует значениям по возрасту, то это говорит о развитии лейкопении.
Причиной этому могут быть различные внешние факторы, заболевания, реже – ошибочный результат. Пониженный уровень показателя сказывается на состоянии защитных сил организма. Внешних проявлений лейкопении нет, поэтому можно пропустить начало развития болезни. Дети с низкими показаниями лейкоцитов чаще заболевают инфекционными, вирусными и иными болезнями.
Аутоиммунные заболевания
Снижение числа лейкоцитов, в частности Т-лимфоцитов, может быть спровоцировано аутоиммунными заболеваниями. Это группа специфических болезней, при котором собственная иммунная система начинает «атаковать» здоровые клетки в организме. Такие патологии, как правило, носят хронический характер, с периодами обострения и ремиссий. В эту в группу входят такие заболевания, как красная системная волчанка, склеродермия, ревматоидный артрит и др.
Точные причины, почему иммунная система вырабатывает антитела и распознает свои клетки как чужеродные, до конца не выяснены. К счастью, такие патологии встречаются достаточно редко.
Нарушения в работе эндокринной системы
В детском возрасте причиной лейкопении может стать нарушение работы эндокринных желез. Падение числа белых клеток возможно при сахарном диабете (врожденный и приобретенный), гипотиреозе – недостаточной выработке гормонов щитовидной железы, которые играют важную роль в формировании иммунитета.

Пониженные лейкоциты возможны при наличии сахарного диабета
Также лейкопения встречается при сбоях в работе тимуса. Тимус (вилочковая железа) – небольшая железа, в которой происходит созревание Т-лимфоцитов. При рождении у грудничков железа весит около 15 г, ее активное развитие продолжается до пубертатного (подросткового) возраста, а затем происходит снижение ее массы, обратное развитие железы – инволюция. Если функции вилочковой железы нарушены, не выполняется дифференцировка Т-клеток, и, как следствие, наблюдается их малое содержание в крови.
Прием лекарственных средств или токсическое отравление
При назначении детям, особенно новорожденным, некоторых медикаментов требуется контроль за показателями со стороны кроветворной системы. К появлению лейкопении может приводить длительный прием повышенных доз лекарственных средств, таких как:
- спазмолитики (Анальгин, Дротаверин, Папаверин, Бисептол и т.д.);
- сульфаниламидные препараты (Норсульфазол, Этазол, Сульфазин);
- антибиотики (Левомицетин, производные пенициллина, Хлорамфеникол);
- барбитураты;
- противопаркинсонические;
- нестероидные противовоспалительные препараты;
- противотуберкулезные лекарства.
Недостаток витамина В
Недостаток витаминов (авитаминоз) очень часто в детском возрасте может приводить к снижению иммунитета, так как благодаря этим веществам происходит нормальное созревание и деление лейкоцитарных клеток, эритроцитов и тромбоцитов.

Дефицит витаминов группы В приводит к понижению уровня лейкоцитов в крови
В норме витамины должны поступать с пищей, но при недостаточном их поступлении или нарушении всасывания из желудочно-кишечного тракта развивается авитаминоз. Наиболее важными для поддержания иммунных сил являются:
- В5 – пантотеновая кислота, участвует в синтезе антител. Содержится в мясе, субпродуктах, орехах, грибах, зелени.
- В7 – биотин, регулирует метаболизм и уровень сахара в крови. Предупреждает развитие сахарного диабета.
- B9 – фолиевая кислота.
- В12 – цианокобаламин.
Витаминами группы В богаты продукты животного происхождения (мясо птицы, говядины, субпродукты – поэтому детям нельзя быть вегетарианцами), орехах, грибах, зеленых овощах и травах.

Очень важно, чтобы ребенок получал необходимые витамины из пищи. В продуктах они представлены в оптимальном соотношении и лучше усваиваются.
Иные причины
К другим причинам появления низкого уровня лейкоцитов относятся:
- Инфекционные заболевания: брюшной тиф, вирусные гепатиты, малярия, грипп.
- Онкологические процессы. При бесконтрольном делении раковых клеток они могут проникать в костный мозг. Метастазы опухоли активно убивают ткани, отвечающие за производство лейкоцитов, что всегда сказывается на их количестве.
- Врожденные заболевания (миелокатексис, синдром Костманна). Они обусловлены мутациями в генах и передаются по наследству, встречаются очень редко.
- ВИЧ-инфекция, врожденная или приобретенная. Вирус иммунодефицита поражает Т-лимфоциты и использует их как «фабрики» для клонирования самого себя. В настоящее время женщины, которые вовремя начали антиретровирусную терапию (АРВТ), рожают здоровых детей. При рождении у детей могут быть положительные тесты на ВИЧ, но это возможно из-за передачи от матери антител, а не самого вируса. А это значит, что ребенок здоров.
Как повысить уровень лейкоцитов в крови?
В первую очередь, для того чтобы повысить уровень лейкоцитов, нужно уточнить точную причину их снижения. Часто могут потребоваться дополнительные методы обследования.
Если причиной пониженных лейкоцитов является ВИЧ-инфекция, ребенку пожизненно назначается АРВТ терапия
При установлении точного диагноза назначают этиотропную терапию, которая направлена на устранение самой причины патологии, например:
- Если лейкопения вызвана сахарным диабетом, то применяют препараты для поддержания уровня сахара в крови и нормализации работы поджелудочной железы.
- Если это признаки авитаминоза группы В, назначают препараты, содержащие эти вещества, и корректируют диету.
- При ВИЧ-инфекции назначают пожизненную АРВТ терапию. Вирусная нагрузка (количество копий вируса) падает, и иммунитет самостоятельно восстанавливается.
Из общих медикаментозных средств применяют иммуностимуляторы, иммуномодуляторы (восстанавливают работу иммунитета) и иммунокорректоры (устраняют поврежденные звенья иммунной системы):
- грибкового и микробного происхождения – Бронхомунал, ИРС-19, Ликопид (рекомендуем прочитать: как применять «Бронхомунал» для детей?);
- животного происхождения – Миелопид, Тимоген, Тималин;
- рекомбинантные – интерфероны альфа, бета, гамма;
- колониестимулирующие факторы – Филграстил, Ленограстим;
- интерлейкины –межлейкоцитарные медиаторы (Ронколейкин);
- растительного происхождения – средства, содержащие эхинацею (Иммунал, Ихинацин, Ихингин);
- другие активные вещества – витамины, адаптогены (элеутерококк, женьшень и т.п).
Важную роль играет естественное поддержание иммунитета – правильное, рациональное питание, подвижный образ жизни и занятия спортом, отсутствие вредных экологических факторов, закаливание, режим сна для новорожденного. Все эти методы поддерживают и «тренируют» защитные силы и позволяют организму оставаться в тонусе, справляясь с различными опасностями внешнего мира.

Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »
У ребенка понижены лейкоциты в крови: возможные причины, последствия и лечение
Характерные признаки, сигнализирующие о лейкопении, отсутствуют. Однако на фоне развивающегося без иммунного ответа недуга возникают следующие симптомы:
- высокая температура в первые несколько суток заболевания и лихорадка;
- появление периодических головных болей;
- осиплость голоса;
- общее истощение;
- учащение пульса;
- нарушение сна.
При стабильном снижении числа белых клеток крови у ребенка отмечается увеличение селезенки и лимфоузлов. Его постоянно сопровождают слабость, беспокойство и головные боли. Если лимфоцитов мало вследствие химиотерапии, дополнительно наблюдается бледность кожи. На понижение их уровня также может указывать вялое протекание любого недуга или долгий период восстановления после простуды.
Чем опасна лейкопения?
Пониженное содержание белых клеток (меньше 4,5 г/л) вызывает тревогу у специалистов. Их недостаток сигнализирует об отсутствии защиты организма от возбудителей заболеваний.
У новорожденных часто отмечается транзиторная лейкопения, при которой общее число белых телец крови остается нормальным, а количество эозинофилов, нейтрофилов и базофилов снижено до 5-15%. При этом ребенок полностью здоров, и качество работы костного мозга остается на прежнем уровне. Причина заболевания – антитела, внутриутробно перешедшие к малышу от матери. К 4 годам лейкоцитарная формула нормализуется.
Однако у детей постарше лейкопения проявляется снижением иммунитета, который грозит:
Если число лейкоцитов у ребенка находится в пониженном состоянии долгое время, могут появиться осложнения:
- уменьшение количества тромбоцитов, что может спровоцировать кровотечение;
- развитие пневмонии и других заболеваний органов дыхания;
- агранулоцитоз, сопровождающийся некротической ангиной, язвами на коже;
- развитие анемии, при которой снижается число белых клеток, эритроцитов и гемоглобина;
- проникновение инфекции в печень, что провоцирует образование абсцесса;
- поражение костного мозга – алейкия;
- сепсис;
- быстрое развитие инфекционного недуга, тяжело поддающегося терапии.
ИНТЕРЕСНО: эритроциты в крови у ребенка: что это и что делать, если они повышены?При лейкопении у ребенка возрастает риск заражения вирусами, бактериями и грибами. Также дети с пониженными лейкоцитами больше подвержены онкологическим болезням.
Как лечить?
В первую очередь, для того чтобы повысить уровень лейкоцитов, нужно уточнить точную причину их снижения. Часто могут потребоваться дополнительные методы обследования. При установлении точного диагноза назначают этиотропную терапию, которая направлена на устранение самой причины патологии, например:
- Если это признаки авитаминоза группы В, назначают препараты, содержащие эти вещества, и корректируют диету.
- Если лейкопения вызвана сахарным диабетом, то применяют препараты для поддержания уровня сахара в крови и нормализации работы поджелудочной железы.
- При ВИЧ-инфекции назначают пожизненную АРВТ терапию. Вирусная нагрузка (количество копий вируса) падает, и иммунитет самостоятельно восстанавливается.
Из общих медикаментозных средств применяют иммуностимуляторы, иммуномодуляторы (восстанавливают работу иммунитета) и иммунокорректоры (устраняют поврежденные звенья иммунной системы):
- рекомбинантные – интерфероны альфа, бета, гамма;
- колониестимулирующие факторы – Филграстил, Ленограстим;
- грибкового и микробного происхождения — Бронхомунал, ИРС-19, Ликопид;
- животного происхождения – Миелопид, Тимоген, Тималин;
- интерлейкины –межлейкоцитарные медиаторы (Ронколейкин);
- другие активные вещества – витамины, адаптогены (элеутерококк, женьшень и т.п);
- растительного происхождения – средства, содержащие эхинацею (Иммунал, Ихинацин, Ихингин).
Кроме этого, необходимо самостоятельно помочь организму повысить лейкоциты, для этого следует сбалансировано питаться: употреблять больше овощей и фруктов, белковой пищи, снизить потребление жиров. В рационе должно присутствовать мясо, бобовые, молочные продукты, крупы, грецкие орехи. Жирную рыбу и мясо употреблять не рекомендуется. Во время приготовления блюд не использовать специи и приправы.
Помимо медикаментозного лечения, повысить уровень лейкоцитов можно в домашних условиях. Народные рецепты при лейкопении следует применять в качестве вспомогательной терапии, но не как основной.

Классификация
Если лейкоциты у ребенка понижены, то подобное отклонение от нормы бывает:
- абсолютным – при этом учитывается общая масса таких веществ по сравнению с общепринятыми допустимыми показателями;
- относительным – отклонения обнаруживаются лишь в некоторых типах белых кровяных телец (синтез снижен по отношению к остальным типам компонентов крови, относящихся к данной группе – базофилы, моноциты, эозинофилы и другие),.
Норма лейкоцитов у детей
В норме у ребенка содержится больше лейкоцитов, чем у взрослого. Нормальным уровнем для детей, в зависимости от возраста, считается (тыс./мкл):
- новорожденные в 1 день жизни – 9 – 30;
- 5 – 7 день от рождения – от 9 до 15;
- 10 месяцев – 1 год – с 5по 12;
- 4 – 6 лет – от 5 до 12;
- с 6 лет до 12 лет – с 4,5 до 10.
При понижении белых клеток на 2 единицы по сравнению с возрастной нормой диагностируют лейкопению.
Это значит, что в крови у ребенка лейкоциты понижены на 2 тыс./мкл, и составляют, например, для возраста 6 лет менее 3 тыс./мкл, а для 12 лет – менее 2,5 тыс./мкл.
Пониженные лейкоциты в крови у ребенка
Лейкоциты – белые кровяные тельца, отвечающие за иммунный статус человека. Пониженные лейкоциты в крови у ребенка – лейкопения. Может быть относительная или абсолютная лейкопения. Относительная лейкопения характеризуется снижением некоторых типов кровяных телец по отношению к прочим компонентам крови, абсолютная – снижением общей массы кровяных телец. Стойкое понижение уровня лейкоцитов практически всегда свидетельствует о патологии.
Понижены лейкоциты в крови – о чем это говорит?
Чаще встречается относительная лейкопения, когда нарушается баланс разных видов лейкоцитов: процентное содержание одних видов уменьшается за счет увеличения других.
Пониженные лейкоциты в крови у ребенка требуют обязательной коррекции
Клиницисты выделяют следующие причины:
- Аутоиммунные заболевания. При аномальной работе иммунной системы происходит обратная реакция – иммунитет уничтожает клетки собственного организма, пропуская патогены – провокаторы воспалительного процесса. К таким заболеваниям относят красную системную волчанку, ревматоидный артрит, склеродермию.
- Заболевания щитовидной железы. Сбой в функционировании эндокринной системы способствует снижению лейкоцитов. При стойкой лейкопении обязательно проводят обследование на предмет сахарного диабета, гипотериоза, парагипертиреоза.
- Медикаментозное лечение. Длительный прием некоторых медикаментозных средств вызывает снижение лейкоцитов. Среди препаратов выделяют барбитураты, антипаркинсонические антибактериальные средства, сульфаниламиды, спазмолитики. Симптомами токсического воздействия препаратов являются тошнота, рвота, разжижение и обесцвечивание стула.
- Снижение уровня витамина В. Нарушение синтеза витамина В в детском организме влечет нарушение формирования новых белых кровяных телец. Профилактикой авитаминоза у детей являются коррекция рациона, введение синтетических витаминных комплексов.
- Болезнь Костмана. Врожденная патология, которая заключается с стойком снижении всех компонентов крови из группы лейкоцитов наряду с одновременным ростом других клеток, которые выполняют иммунную функцию. Синдром Костмана характеризуется хроническими инфекциями кожи, слизистых, внутренних органов. Прогноз неблагоприятный.
- Циклическая нейтропения. Заболевание сопровождается обострениями и ремиссией, характеризуется снижением нейтрофилов и снижением иммунного ответа. На фоне патологии организм плохо справляется с защитной функцией, подвержен частым респираторным или кишечным инфекциям.
Провоцировать развитие стойкой лейкопении могут наследственный фактор, онкология, ВИЧ. Патологическое состояние нередко носит вторичный характер – становится следствием основного заболевания. При диагностике стойкого снижения лейкоцитов проводят расширенное обследование.
Показатели нормы
Уровень лейкоцитов в крови у детей младенческого и дошкольного возраста немного выше физиологической нормы у взрослых ввиду несовершенства иммунной системы. Существуют следующие показатели нормального уровня лейкоцитов у детей по возрасту:
- новорожденные младенцы – 10-30×109 л;
- от 1 до 6 месяцев – 8-21×109 л;
- от 1 до 2 лет – 7–15×109 л;
- 3–4 года – 5–12×109 л;
- 5–7 лет – 5–10×109 л.
Норма должна соответствовать возрасту ребенка, попадать в пределы референсных значений.
Причины лейкопении обусловлены аутоиммунными заболеваниями, врожденными патологиями, генетическими нарушениями
Расшифровка подразумевает оценку концентрации всех клеток крови в соответствии с возрастом ребенка, его жизненным и клиническим анамнезом. Для анализа подходит венозная кровь. Исследование проводят натощак.
При получении результата с низким уровнем лейкоцитов следует пересдать кровь спустя 2–4 недели. Обязательно оценивают состав крови комплексно. Дополнительно проводят забор мочи, каловых масс для проведения дифференциальной диагностики.
Как повысить?
Истинная лейкопения – область исследования врача-гематолога, педиатра, невропатолога, инфекциониста и генетика. На основании данных анализа и других полученных исследований назначается тактика ведения ребенка. Осложненное течение лейкопении требует медикаментозной терапии. Схема лечения заключается в назначении следующих препаратов:
- рекомбинантные препараты на основе интерферона;
- интерлейкины для стимуляции иммунитета;
- колониестимулирующие средства при аутоиммунных заболеваниях;
- иммуностимулирующие препараты на растительной основе для длительного применения.
Основное лечение зависит от первопричины патологического процесса. Если причиной является гипотериоз, обязательно назначается гормональная заместительная терапия препаратами на основе левотироксина натрия, если сахарный диабет – контролирующие сахар препараты.
При положительном ВИЧ-статусе назначается пожизненная антиретровирусная терапия. Анализ крови повторяют по ходу лечения для оценки динамики состояния ребенка. На фоне длительного адекватного лечения вирусная нагрузка на организм снижается, а иммунный статус ребенка восстанавливается.
Воспалительные и инфекционные осложнения требуют антибиотикотерапии. Низкое содержание лейкоцитов может носить транзиторный характер. В таком случае состав крови восстанавливается после устранения основной причины.
Лечение в домашних условиях
Вне зависимости от причин лейкопении нетрадиционные методы лечения носят вспомогательный характер. Популярными способами повышения уровня лейкоцитов в крови являются:
- Отвар из ягод шиповника. Горсть плодов шиповника промывают, заливают 2 л воды и кипятят на медленном огне в течение 30–45 минут. После составу дают настояться и остыть в естественных условиях. Целебный отвар процеживают, добавляют немного меда для улучшения вкусовых ощущений и дают ребенку по 300–500 мл в течение суток.
- Смесь алоэ и меда. Листья алоэ промывают, режут на небольшие части и измельчают блендером или при помощи мясорубки до кашицеобразного состояния. Состав смешивают с медом по вкусу и принимают по 1–2 ст. ложки после еды.
Наблюдается положительный результат при длительном применении отвара на основе женьшеня, элеутерококка, ромашки аптечной, мяты перечной. Некоторые компоненты могут провоцировать аллергические реакции у детей.
Осложнения лейкопении
При лейкопении лечение любых инфекционных заболеваний длительное. Опасными для жизни патогенными возбудителями при снижении белых кровяных телец являются стафилококки, гонококки, стрептококки, синегнойная и кишечная палочка. Тяжелым осложнением лейкопении у детей является сепсис.
Пониженные лейкоциты в крови у ребенка требует обязательной коррекции во избежание осложнений. Профилактика лейкопении заключается в соблюдении охранительного режима, своевременного и правильного лечения инфекционных заболеваний, возрастного адекватного рациона, активного образа жизни.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
У ребенка понижены лейкоциты в крови: возможные причины, последствия и лечение
Пониженный показатель лейкоцитов в анализе крови – распространенное явление. Низкое значение может напомнить о недавно перенесенной простуде или же быть признаком серьезной болезни. Именно лейкоциты ответственны за иммунные процессы в организме и препятствуют развитию инфекции. Разберемся, почему возникает лейкопения, может ли она быть опасна для ребенка и какие существуют способы нормализации показателей крови.

Роль лейкоцитов
Лейкоциты – это клетки крови, которые содержат ядро и не имеют цвета, из-за чего они носят название «белых клеток». Их основная задача заключается в защите организма от болезнетворных микроорганизмов, атакующих его извне или изнутри. За их выработку отвечает красный костный мозг, они присутствуют абсолютно во всех жидкостях организма. Лейкоциты активно перемещаются в плазме и обладают способностью проникать сквозь стенки капилляров.
Когда происходит формирование лейкоцитов, их основная часть остается в костном мозге, остальные разносятся по тканям и прикрепляются к стенкам сосудов. При возникновении инфекции они все устремляются к месту поражения. В норме в образце для анализа лейкоциты должны присутствовать в минимальном количестве. Если они повышены или снижены, это свидетельствует о патологии, развивающейся в организме.
Выделяют 5 видов лейкоцитов, каждый из которых играет определенную роль:
- Лимфоциты – составляют 40% от общего количества белых клеток. Они отвечают за состояние иммунитета и борются с чужеродными микроорганизмами.
- Нейтрофилы – погибают, поглощая и уничтожая патогенные бактерии. Способны существовать в тканях с ограниченным доступом кислорода. Скопление отмерших нейтрофилов образует гной.
- Базофилы – борются с воспалительным процессом и предотвращают тромбообразование (рекомендуем прочитать: базофилы у ребенка: в связи с чем может быть повышен уровень их содержания в крови?). Содержат факторы для агрегации тромбоцитов, участвуя в остановке кровотечений.
- Эозинофилы – внедряются внутрь инфекционной клетки, чтобы выделить специальные ферменты и уничтожить ее. Часто скапливаются в очаге аллергической реакции.
- Моноциты – борются с атаками паразитов и блокируют развитие опухолей. Эти кровяные тельца способствуют нормальному восстановлению и делению клеток.
Нормальное содержание лейкоцитов в крови у ребенка
Чтобы выяснить наличие заболевания, доктор направляет пациента на общий анализ крови (ОАК). Это удобный способ диагностики, позволяющий выявить недуг на начальном этапе развития. Число белых клеток у детей сильно отличается от показателей, которые являются нормой для взрослых. Более того, количество лейкоцитов у грудничка и ребенка 5 или 15 лет будет неодинаковым.
В первые дни после рождения содержание лейкоцитов в крови новорожденного повышено за счет процесса адаптации к жизни вне утробы матери, гормонов, проникших через плаценту, и сгущения крови. Далее происходит снижение количества белых клеток и меняется состав лейкоцитарной формулы. Нормы лейкоцитов по возрасту представлены в таблице:
| Возраст ребенка | Нормальные значения (x109 ед/л) |
| Новорожденные 1-5 день | 8-24,5 |
| 1 месяц | 6-19 |
| Полгода | 5,5-17 |
| Год | 6-17,5 |
| 2 года | 6-17 |
| 4 года | 5,5-15,5 |
| 6 лет | 5-14,5 |
| 8 лет | 4,5-13,5 |
| 10 лет | 4,5-13 |
| 16 лет | 4 -13 |
ОАК проводится при наличии жалоб у пациента, а также на профилактическом осмотре, перед вакцинацией и хирургическим вмешательством. Новорожденным анализ проводят ежемесячно в обязательном порядке. Полученные в ходе исследования данные могут быть полезны при назначении терапии заболеваний, находящихся в острой форме, и отслеживании динамики хронических недугов.
Возможные причины снижения уровня лейкоцитов
Белые кровяные клетки являются своеобразным барьером между организмом человека и бактериальными или вирусными агентами. Если их число снижено, это говорит о проблемах с иммунитетом.
Снижение лейкоцитов, или лейкопения – распространенное состояние у пациентов, но оно встречается реже, чем лейкоцитоз – увеличение их количества. Уменьшение числа лейкоцитов происходит по ряду причин:

- вирусные заболевания, угнетающе действующие на процесс образования белых клеток;
- недавно перенесенные корь, грипп, герпес (параллельно снижаются гемоглобин и эритроциты);
- истощение организма;
- несбалансированное питание;
- бактериальные инфекции (туберкулез, тиф, бруцеллез и др.);
- стресс и эмоциональная нестабильность;
- чрезмерная физическая активность;
- анафилактический шок;
- плохая наследственность;
- гормональная перестройка;
- прием некоторых препаратов (сульфаниламиды, антибиотики и т. д.);
- аутоиммунные болезни;
- злокачественные опухоли и метастазы;
- сбой в работе печени и селезенки;
- недостаток витамина B;
- нарушения функционирования щитовидной железы;
- сепсис;
- поражение костного мозга (сопровождается уменьшением числа тромбоцитов и эритроцитов) (см. также: низкий уровень тромбоцитов в крови у ребёнка: причины, последствия).
Иногда причиной низкого уровня белых клеток становится интоксикация при постоянном проживании на территории с загрязненной токсинами экологией.

Если лейкоциты полностью отсутствуют в образце для анализа, это значит, что человек получил серьезную травму – лейкоциты скапливаются у травмированного участка, стараясь предотвратить проникновение инфекции.
Чем опасна лейкопения?
Пониженное содержание белых клеток (меньше 4,5 г/л) вызывает тревогу у специалистов. Их недостаток сигнализирует об отсутствии защиты организма от возбудителей заболеваний.
У новорожденных часто отмечается транзиторная лейкопения, при которой общее число белых телец крови остается нормальным, а количество эозинофилов, нейтрофилов и базофилов снижено до 5-15%. При этом ребенок полностью здоров, и качество работы костного мозга остается на прежнем уровне. Причина заболевания – антитела, внутриутробно перешедшие к малышу от матери. К 4 годам лейкоцитарная формула нормализуется.
Однако у детей постарше лейкопения проявляется снижением иммунитета, который грозит:
Если число лейкоцитов у ребенка находится в пониженном состоянии долгое время, могут появиться осложнения:
- уменьшение количества тромбоцитов, что может спровоцировать кровотечение;
- развитие пневмонии и других заболеваний органов дыхания;
- агранулоцитоз, сопровождающийся некротической ангиной, язвами на коже;
- развитие анемии, при которой снижается число белых клеток, эритроцитов и гемоглобина;
- проникновение инфекции в печень, что провоцирует образование абсцесса;
- поражение костного мозга – алейкия;
- сепсис;
- быстрое развитие инфекционного недуга, тяжело поддающегося терапии.

При лейкопении у ребенка возрастает риск заражения вирусами, бактериями и грибами. Также дети с пониженными лейкоцитами больше подвержены онкологическим болезням.
Клиническая картина
Характерные признаки, сигнализирующие о лейкопении, отсутствуют. Однако на фоне развивающегося без иммунного ответа недуга возникают следующие симптомы:
- высокая температура в первые несколько суток заболевания и лихорадка;
- появление периодических головных болей;
- осиплость голоса;
- общее истощение;
- учащение пульса;
- нарушение сна.
При стабильном снижении числа белых клеток крови у ребенка отмечается увеличение селезенки и лимфоузлов. Его постоянно сопровождают слабость, беспокойство и головные боли. Если лимфоцитов мало вследствие химиотерапии, дополнительно наблюдается бледность кожи. На понижение их уровня также может указывать вялое протекание любого недуга или долгий период восстановления после простуды.
Особенности диагностики и лечения
Сегодня есть возможность своевременно выявить лейкопению и не допустить ее перетекания в тяжелую форму. В лаборатории проводят общий анализ крови, расписывая показатели лейкоцитарной формулы. Важными значениями в ней является количество каждого из пяти типов лейкоцитов. На лейкопению указывают показатели:
- лейкоцитов менее 4,5 г/л (при этом соотношение лимфоцитов нормальное);
- повышение числа лимфоцитов;
- уменьшение количества гранулоцитов до 1,5 г/л и ниже.
Лаборанты должны четко знать принципы изменения соотношения лимфоцитов к гранулоцитам, поскольку у малышей с полугода до 6 лет оно сильно меняется, что иногда случайно принимается за заболевание. При необходимости специалисты назначают дополнительные анализы: биохимическое исследование крови и забор спинномозговой жидкости.

Увеличение числа лейкоцитов возможно при соблюдении диеты и терапии с использованием медикаментов и народных средств. Помочь организму восстановить баланс кровяных клеток помогает рацион.
В меню следует включить продукты:
- сельдерей;
- спаржа;
- брокколи;
- тыква;
- бобовые;
- брюссельская капуста;
- морепродукты;
- мясо кролика и индейка;
- печень трески;
- цитрусовые фрукты;
- молочные продукты с низким процентом жиров.
Рацион необходимо насытить белковыми продуктами и углеводами, а жиры – исключить. На время терапии стоит полностью отказаться от жирного мяса, рыбы и субпродуктов.
Чтобы предпринимать меры для увеличения числа лейкоцитов, необходимо выяснить причину их уменьшения в крови. После постановки диагноза могут быть назначены:
- витамины группы B при диагностировании их дефицита;
- препараты для улучшения работы поджелудочной железы, если выявлен сахарный диабет;
- терапия АРВТ при ВИЧ-инфекции.

Из числа общих препаратов часто используют корректоры, модуляторы и стимуляторы иммунитета: Бронхомунал, Ликопид, Тимоген, а также растительные средства – Иммунал, женьшень. Стимулируют обменные процессы в крови, ускоряют регенерацию и активируют клетки костного мозга медикаменты Пантоксил, Ленограстим, Метилурацил. Их часто используют после химиотерапии. Медикаментозная терапия такими сильными препаратами проводится только в стационарных условиях.
Повысить лейкоциты можно самостоятельно с использованием средств народной медицины. Лучшим из них является мумие, которое нужно принимать трижды в день, увеличивая дозировку каждые 10 суток: сначала 0,2 г, затем 0,3 и 0,4 г. После прохождения месячного курса необходим 10-дневный перерыв. Есть и другие проверенные рецепты:
- Сварить 50 г неочищенного овса в 100 мл воды (кипятить 5 минут). Настоявшийся отвар дают малышам перед приемом пищи по 1 ч. л.
- Смешать нарезанные листья алоэ с 1 ч. л. меда и настоять сутки. Полученный сок развести в 250 мл воды и предлагать малышу по 1 ч. л. в день.
- Залить в термос 250 мл кипятка и добавить в него горсть шиповника. Чай можно пить ежедневно.
Меры профилактики

Единственный способ, который позволяет предупредить развитие серьезных болезней – прохождение планового обследования. Груднички сдают кровь ежемесячно, школьники – раз в год.
Для предотвращения снижения лейкоцитов необходимо:
- оберегать ребенка от контакта с больными людьми, чтобы предотвратить угнетение находящегося на стадии становления иммунитета;
- соблюдать правила прикорма;
- составить режим дня и обеспечить сбалансированное питание;
- придерживаться инструкции при дозировке препаратов;
- проводить процедуры закаливания для ребенка;
- периодически давать малышу аскорбиновую кислоту и витаминные комплексы;
- долго гулять с ним на улице;
- обеспечить физические нагрузки согласно возрасту;
- предотвращать переохлаждения;
- своевременно устранять любые заболевания.
Анализ крови очень важен в профилактических целях, но для получения правдивого результата его нужно сдавать натощак. Если обнаружено снижение лейкоцитов, этот процесс нужно контролировать.

Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Лейкопения
Лейкопения – это снижение уровня лейкоцитов в периферической крови ниже 4000 в 1 мкл. Причиной данного состояния могут быть инфекционные, воспалительные аутоиммунные заболевания, генетические дефекты иммунной системы и пр. Клинически лейкопения проявляется повышенной восприимчивостью организма к различным инфекциям, однако может протекать абсолютно бессимптомно. Уровень лейкоцитов измеряется при заборе венозной либо капиллярной крови утром натощак. Для коррекции данного лабораторного отклонения проводится лечение основного заболевания.
Классификация
Низкий уровень белых кровяных телец может встречаться у абсолютно здоровых лиц – конституциональная безвредная лейкопения отмечается примерно у 2-5% людей. По происхождению патологические лейкопении разделяют на:
- Наследственные (первичные). Низкое содержание лейкоцитов обусловлено генетически детерминированными нарушениями образования и созревания клеток в красном костном мозге. К ним относятся нейтропения Костмана, наследственная нейтропения аутосомно-доминантного типа и т.д.
- Приобретенные (вторичные). Более распространенный вариант. Лейкопения развивается вследствие действия ионизирующего излучения, неблагоприятного эффекта лекарственных препаратов, биологических агентов (бактерий, вирусов) или факторов иммунной аутоагрессии.
По патогенезу (механизму развития) различают лейкопении, возникшие вследствие:
- Нарушения поступления лейкоцитов в кровь из костного мозга. Развитие лейкопении обусловлено повреждением кроветворных клеток либо неэффективным лейкопоэзом из-за дефектов митоза, созревания лейкоцитов. Наблюдается при длительном приеме цитостатических лекарственных препаратов, действии ионизируюшей радиации, генетических заболеваниях, выраженном дефиците витамина В12, фолиевой кислоты.
- Перераспределения лейкоцитов. Происходит изменение соотношения между циркулирующим и пристеночным пулом белых клеток крови в результате их скопления в расширенных капиллярах органов-депо. Встречается при шоковых состояниях.
- Сокращения времени пребывания в крови. Время присутствия в крови лейкоцитов может уменьшаться из-за их деструкции антителами (при аутоиммунных патологиях), токсическими факторами (при тяжелых инфекциях), чрезмерно активированными макрофагами (при гиперспленизме). Усиленное выведение белых клеток крови может наблюдаться при гнойных процессах – холангите, эндометрите.
В зависимости от типа клеток лейкоцитарного ряда выделяют следующие разновидности лейкопении:
- Нейтропении. Снижение содержания нейтрофилов меньше 47% от общего числа лейкоцитов. Наиболее частый вариант лейкопении. Встречается при вирусных, бактериальных инфекциях, токсическом действии медикаментов. Также возможны наследственные формы нейтропении.
- Лимфопении. Уменьшение уровня лимфоцитов ниже 19%. Характерно для вирусных инфекций, коллагенозов, гранулематозных процессов.
- Эозинопении. Содержание эозинофилов меньше 1%. Наблюдается при избыточной продукции гормонов коры надпочечников (болезнь/синдром Иценко-Кушинга). Эозинопения является индикатором неблагоприятного прогноза при септических процессах.
- Моноцитопения. Показатели моноцитов в лейкоцитарной формуле опускаются ниже 2%. Встречается при острых инфекциях, длительном приеме глюкокортикоидов.
- Агранулоцитоз. Редкое тяжелое жизнеугрожающее состояние, характеризующееся полным или почти полным исчезновением нейтрофилов в крови (ниже 0,75х10^9/л). Наблюдается при приеме миелотоксичных лекарств (цитостатиков, тиреостатиков, некоторых НПВС), действии радиации.

Причины лейкопении
Инфекции
Одна из наиболее распространенных причин лейкопении – вирусные и генерализованные бактериальные инфекции. Патогенез снижения уровня лейкоцитов может быть различным – непосредственное повреждение клеток лимфотропными вирусами (ВИЧ, Варицелла-Зостер, корь), подавление образования в костном мозге, усиленная их потеря с экссудацией.
- Вирусные инфекции. Лейкопения развивается преимущественно за счет снижения содержания лимфоцитов (лимфопения). При инфекционном мононуклеозе, гриппе, вирусных гепатитах лейкоциты снижаются незначительно и быстро возвращаются к норме после выздоровления. При ВИЧ-инфекции уровень лимфоцитов нередко достигает нуля на стадии СПИДа. Даже после лечения значения лейкоцитов могут сохраняться низкими, так как препараты для терапии ВИЧ сами по себе способны вызвать лейкопению.
- Бактериальные инфекции. Лейкопения встречается только при тяжелых генерализованных инфекциях (менингококцемия, риккетсиозы, перитонит). Падение числа лейкоцитов является одним из критериев для диагностирования септического состояния и синдрома системного воспалительного ответа. Наблюдается в основном нейтропения, ее степень коррелирует с тяжестью заболевания. Регресс наступает практически сразу после проведения антибактериальной терапии.
Прием лекарственных препаратов
К развитию лейкопении способен привести широкий спектр лекарственных средств. Известно два основных механизма лекарственно-индуцированной лейкопении: токсическое повреждение костного мозга, ведущее за собой нарушение кроветворения, и образование иммунных комплексов, в результате чего вырабатываются антитела, атакующие собственные лейкоциты макроорганизма.
Лейкопения возникает в среднем на 15 сутки от начала приема лекарства. Степень тяжести может быть самой различной – от незначительного снижения количества белых кровяных клеток до агранулоцитоза. В связи с поражением всех 3-х ростков гемопоэза часто встречается сочетание с анемией и тромбоцитопенией (панцитопения). В большинстве случаев достаточно отмены лекарственного препарата. При развитии агранулоцитоза может потребоваться применение колониестимулирующих факторов. Медикаменты, наиболее часто вызывающие лейкопению:
- Цитостатики: циклофосфамид, хлопамбуцил, метотрексат.
- Тиреостатики: пропилтиоурацил, мерказолил.
- Нестероидные противовоспалительные средства: анальгин, амидопирин.
- Антибактериальные средства: левомицетин, сульфаниламиды.
- Противовоспалительные ЛС: D-Пеницилламин, сульфасалазин.
- Антипсихотические ЛС (нейролептики): аминазин, хлорпромазин.
- Противосудорожные ЛС: карбамазепин, диазепам.
Аутоиммунные воспалительные заболевания
Причиной лейкопении могут быть аутоиммунные заболевания. В этих случаях преимущественно снижаются лимфоциты и нейтрофилы. Существует два основных патогенетических механизма аутоиммунной лейкопении – образование антилейкоцитарных антител и снижение экспрессии на мембранах иммунных клеток специальных белков (CD55, CD59), которые защищают клетки от цитолиза. Лейкопения обычно умеренная, регрессирует во время ремиссии или под влиянием патогенетического лечения. Лейкопенический синдром характерен для следующих патологий:
- Заболевания суставов: ревматоидный артрит, синдром Фелти.
- Диффузные болезни соединительной ткани (коллагенозы): системная красная волчанка, синдром Шегрена.
- Демиелинизирующие заболевания: рассеянный склероз.
- Системные васкулиты: гранулематоз с полиангиитом, неспецифический аортоартериит Такаясу.
- Воспалительные заболевания кишечника (ВЗК): неспецифический язвенный колит, болезнь Крона.
Болезни крови
Механизмов лейкопении при гематологических патологиях несколько – замещение кроветворной ткани злокачественными клетками, фиброзной или жировой тканью, синтез антилейкоцитарных антител, дефицит некоторых химических элементов для гранулоцитопоэза (железа, цианкобаламина, фолиевой кислоты):
- Онкогематологические заболевания. Лейкопенией, вплоть до агранулоцитоза, могут дебютировать острые лейкозы (алейкемическая форма) – такое начало заболевания встречается примерно в 20% случаев. Почти всегда в анализе крови дополнительно выявляются тромбоцитопения и анемия. Лейкопения характерна для лимфогранулематоза (лимфомы Ходжкина). Уровень лейкоцитов нередко остается на низком уровне и после лечения.
- Гемолитические анемии. При аутоиммунных гемолитических анемиях, гемоглобинопатиях, наследственном микросфероцитозе возможна умеренная нейтропения. Примечательно, что падение уровня лейкоцитов происходит вне криза. Период гемолитического криза, напротив, сопровождается небольшим лейкоцитозом.
- Дизэритропоэтические анемии. При апластической анемии, а также длительно протекающей недостаточности витамина В12 и фолиевой кислоты из-за угнетения функционирования всех ростков кроветворения наблюдается панцитопения. Лейкопения при железодефицитной анемии развивается только при крайне выраженном дефиците железа и носит умеренный характер.
Лучевая болезнь
Действие ионизирующей радиации неблагоприятно сказывается на всем организме человека. В первую очередь и сильнее всего страдают органы с высокой скоростью клеточного обновления, к которым относится костный мозг. Под влиянием гамма-лучей, имеющих высокую проникающую способность, гемопоэтические стволовые клетки утрачивают митотическую активность.
Это неизбежно приводит к падению в крови уровня лейкоцитов, а также тромбоцитов и эритроцитов. При острой лучевой болезни лейкопения наступает быстро, через 48-96 суток после облучения, при хронической – постепенно, в течение 1 года. Тяжесть лейкопении напрямую зависит от полученной дозы облучения. Восстановление числа кровяных клеток происходит медленно либо вовсе не наступает.
Наследственные формы лейкопений
К первичным лейкопениям относятся генетические заболевания, обусловленные мутациями генов, регулирующих созревание или дифференцировку лейкоцитов. Некоторые мутации приводят к изменению структуры лейкоцитарных антигенов, из-за чего они подвергаются аутоиммунному разрушению. В подавляющем большинстве случаев встречаются первичные нейтропении.
Дебют наступает с первых лет жизни. Часть из этих болезней имеет доброкачественную природу (циклическая нейтропения, первичная иммунная нейтропения, синдром «ленивых лейкоцитов», синдром Генслена), снижение количества нейтрофилов при них незначительное, присоединяющиеся инфекции протекают в легкой форме, лейкопения регрессирует самостоятельно.
Другие наследственные лейкопении часто сопровождаются инфекционными осложнениями, которые зачастую становятся фатальными уже в детском возрасте: болезнь Костмана (генетически детерминированный агранулоцитоз), первичные иммунодефициты (синдром Ди Джорджи, Вискотта-Олдрича), синдром Чедиака-Хегаси. При этих болезнях для восстановления нормальных значений лейкоцитов требуется специфическое лечение.
Другие причины
- Белковое голодание.
- Переливание крови или лейкоцитарной массы.
- Эндокринные расстройства: гипотиреоз, акромегалия, гиперкортицизм.
- Заболевания, протекающие с гиперспленизмом: цирроз печени, малярия, висцеральный лейшманиоз.
- Болезни накопления: болезнь Гоше, болезнь Ниманна-Пика.
Диагностика
Лейкопения выявляется при клиническом исследовании крови. Ввиду многообразия этиологических факторов данного отклонения при его обнаружении следует обратиться к врачу-терапевту для тщательного сбора анамнеза, физикального осмотра, назначения дополнительного обследования:
- Анализы крови. Выполняется подсчет лейкоцитарной формулы, определяется концентрация маркеров воспаления – СОЭ, СРБ, прокальцитонина. Изучается наличие аутоантител (антител к ДНК, цитоплазме нейтрофилов, аЦЦП).
- Выявление инфекционного возбудителя. Методом иммуноферментного анализа идентифицируются антитела к возбудителям (вирусам, бактериям). Для подтверждения ВИЧ-инфекции назначается иммуноблоттинг. Проводится бактериальный посев крови, мокроты, мочи.
- Биопсия. При подозрении на лейкоз выполняется морфологическое исследование костного мозга, при котором обнаруживается гиперплазия гранулоцитарного ростка, большое количество бластных клеток. Для диагностики лимфом проводится аспирационная биопсия увеличенного лимфатического узла, в биоптате выявляется лимфоцитарная гиперклеточность, разрастание коллагена.
- Генетические исследования. Для подтверждения наследственных форм лейкопений необходимо обнаружение мутаций методом полимеразной цепной реакции и цитогенетическими исследованиями.

Коррекция
Конституциональная лейкопения не требует никакого вмешательства. Если причиной развития данного отклонения стал лекарственный препарат, необходима срочная его отмена. При выраженном снижении лейкоцитов или агранулоцитозе прибегают к введению гранулоцитарного колониестимулирующего фактора (Г-КСФ) или инфузии донорских гранулоцитов. Главное условие успешности терапии – лечение основной патологии:
- Элиминация возбудителя. Для лечения гриппа применяется осельтамивир, для борьбы с ВИЧ-инфекцией – антиретровирусные препараты (зидовудин, саквинавир). При бактериальной инфекции назначаются антибиотики.
- Противовоспалительная терапия. Чтобы достигнуть ремиссии аутоиммунных заболеваний, используются глюкокортикостероиды, иммуносупрессанты, производные 5-аминосалициловой кислоты.
- Химиотерапия. При подтверждении онкогематологической патологии назначаются комбинации химиотерапевтических средств – хлорамбуцил, винкристин, этопозид.
- Пересадка костного мозга. В случае неэффективности химиотерапии гемобластозов, а также при тяжелых первичных нейтропениях выполняется трансплантация гемопоэтических стволовых клеток.
Прогноз
Некоторые формы первичных лейкопений характеризуются высоким уровнем смертности (50-90%) среди детей от инфекционных осложнений. При вторичных лейкопениях прогноз в большей степени зависит от основного заболевания. Поэтому при любом уровне снижения лейкоцитов в крови показано тщательное обследование, направленное на выяснение причины и своевременное начало лечения.
1. Патофизиология системы крови. Часть II. Нарушения в системе лейкоцитов/ Николаева О.В., Кучерявченко М.А., Шутова Н.А. и др. – 2016.
4. Синдромная диагностика и базисная фармакология заболеваний внутренних органов. Том 2/ под ред. Г.Б. Федосеева, Ю.Д. Игнатова. – 2004.


