Эмболия околоплодными водами: что это такое, причины при кесаревом сечении и клинические рекомендации
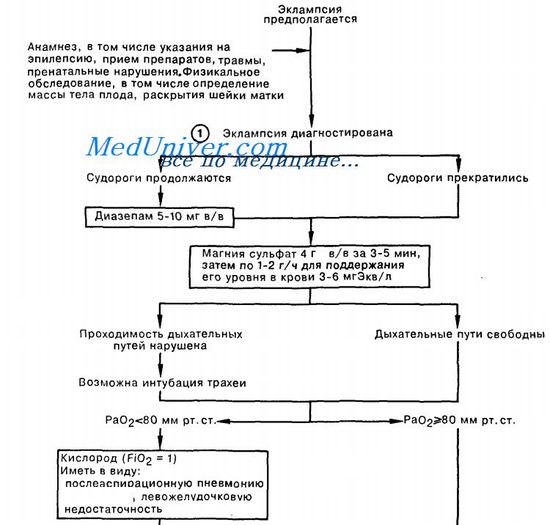
Эклампсия является серьезным неотложным состоянием, возникающим во втором или третьем триместре беременности. Эклампсия проявляется судорогами, которые возникают на фоне впервые появившихся во время беременности или существовавших ранее гипертензии и протеинурии.
1. Как правило, эклампсия возникает у молодой нерожавшей женщины. Появлению судорог обычно предшествует постепенное нарастание гипертензии, отеков и протеинурии. Среди других симптомов следует назвать головную боль, боль в эпигастрии, а также зрительные расстройства.
В ходе дифференциальной диагностики следует исключить другие состояния, при которых встречаются судороги: эпилепсию, лекарственную и наркотическую абстиненцию, черепно-мозговую травму. При наличии судорог больной вводят в/в диазепам. Введение сульфата магния позволяет предупредить повторное возникновение конвульсий.
После эклампсического судорожного припадка больная нередко находится в полу- или бессознательном состоянии; при этом дыхательная функция может быть нарушена вследствие обструкции верхних дыхательных путей. Исследование газового состава артериальной крови свидетельствует о гипоксии, возникшей вследствие гипо-вентиляции, аспирации желудочного содержимого или левожелудочковой недостаточности. Для коррекции метаболического ацидоза вводят в/в раствор натрия гидрокарбоната.
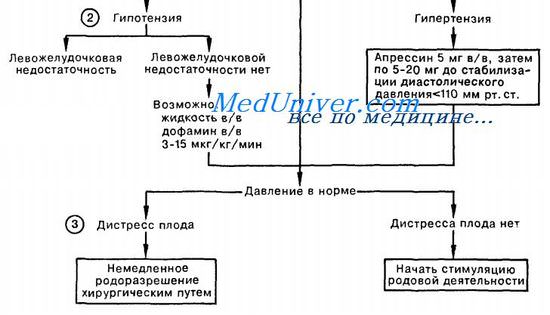
2. Причиной снижения артериального давления может быть гиповолемия, для коррекции которой вводят в/в кристаллоидные растворы. Левожелудочковая недостаточность требует введения диуретиков и, возможно, капельной инфузии дофамина. Значительно чаще встречается гипертензия, для устранения которой вводят в/в гидралазин в дозе, поддерживающей диастолическое давление ниже 110 мм рт. ст.
Преимущество гидралазина заключается в том, что он снижает системное артериальное давление, не влияя на маточный кровоток.
3. Единственным средством окончательно прекратить эклампсию является родоразрешение. При наличии признаков расстройства у плода родоразрешение следует проводить оперативным путем. Если состояние плода остается стабильным (что определяется с помощью мониторинга частоты сердечных сокращений плода), следует приступить к стимуляции родовой деятельности.
Эмболия околоплодными водами
Эмболия околоплодными водами относится к редким осложнениям родового периода и родоразрешения, смертность при котором превышает 80%. Определенные субстанции амниотической жидкости, попадая в кровоток матери, через не совсем ясный механизм приводят к возникновению острой легочной гипертензии, правожелудочковой недостаточности, а также к развитию синдрома ДВС.
Амниотическая жидкость обычно попадает в материнский кровоток через плацентарную площадку или через поврежденные сосуды шейки матки и влагалища. Это состояние чаще всего сопровождается гипертоническими сокращениями матки и появлением мекония в околоплодных водах. Эмболия чаще встречается у многорожавших женщин, а также после стимуляции родовой деятельности окситоцином.
1. Необходимо получить кровь из правого сердца для последующего цитологического исследования с помощью специальных методов окраски. Обнаружение мекония или чешуйчатых клеток плода подтверждает диагноз; в то же время отрицательный результат не исключает эмболию околоплодными водами.
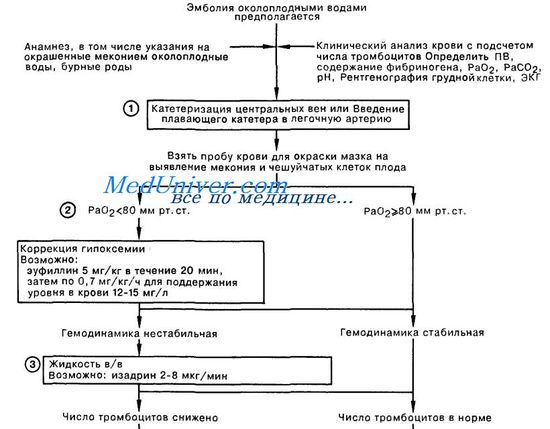
2. Гипоксемия встречается в подавляющем большинстве случаев; причиной ее могут быть отек легких, спазм бронхиол, а также правожелудочковая недостаточность. На ЭКГ обычно имеются признаки острой правожелудочковой недостаточности, а на рентгенограмме легких обнаруживают диффузную инфильтрацию.
Для поддержания Ра выше 80 мм рт.ст. проводят оксигенотерапию; у некоторых больных возникает необходимость в интубации трахеи, проведении ИВЛ, иногда с положительным давлением на выдохе. Для профилактики часто встречающегося бронхоспазма вводят эуфиллин.
3. Центральное венозное давление может быть низким, нормальным или повышенным в зависимости от наличия гиповолемии (которая усиливается при маточном кровотечении) или правожелудочковой недостаточности. Экспериментальные и клинические данные поддерживают применение в/в изадрина для лечения недостаточности правого желудочка.
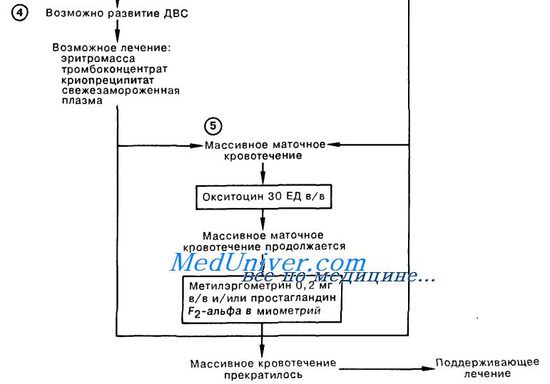
4. У большинства больных, переживших 30-минутный период после эмболии, развивается ДВС. В зависимости от особенностей сдвигов коагулограммы используют заместительную терапию комбинацией из эритромассы, свежезамороженной плазмы, тромбоконцентрата, а также криопреципитата. Для прерывания ДВС нередко советуют вводить гепарин, однако данные по его эффективности и рекомендуемые дозы весьма противоречивы.
5. Частым осложнением является маточное кровотечение вследствие атонии матки. В этой ситуации показана быстрая инфузия кристаллоидного раствора с 30 ЕД окситоцина. Если кровотечение не остановилось, следует ввести в/в 0,2 мг метилэргометрина. Для лечения продолжительной атонии также рекомендуется ввести непосредственно в миометрий 2—4 мг простагландина F2-альфа.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эмболия околоплодными водами
Эмболия околоплодными водами (ЭОВ) – критическое состояние, связанное с попаданием амниотической жидкости в легочные сосуды с развитием симптомокомплекса шока смешанного генеза, вплоть до остановки сердечной деятельности, острой дыхательной недостаточности и острого синдрома ДВС. ЭОВ рассматривается как анафилактическая реакция на биологически активные вещества, входящие в состав амниотической жидкости.
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Эмболия околоплодными водами
Код протокола:
Код(ы) МКБ-10:
O88 Акушерская эмболия
Включено: легочная эмболия во время беременности, родов или в послеродовом периоде
O88.0 Акушерская воздушная эмболия
O88.1 Эмболия амниотической жидкостью
O88.2 Акушерская эмболия сгустками крови
O88.3 Акушерская пиемическая и септическая эмболия
O88.8 Другая акушерская эмболия
Сокращения, используемые в протоколе:
ЭОВ – эмболия околоплодными водами
ДВС – диссеминированное внутрисосудистое свертывание
КОС – кислотно-основное состояние
ЦВД – центральное венозное давление
Дата разработки протокола: май 2013 года.
Категория пациентов: беременные, роженицы, родильницы.
Пользователи протокола: акушеры-гинекологи. При подозрении на эмболию околоплодными водами необходимо вызвать анестезиолога-реаниматолога.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных диагностических мероприятий:
1. R-графия легких
2. Эритроциты, гемоглобин, гематокрит
3. Тромбоциты
4. Фибриноген
5. Время свертывания
6. Паракоагуляционные тесты
7. ЭКГ
8. КОС и газы крови
9. ЦВД
Диагностические критерии:
Необходимые условия для попадания околоплодных вод в кровоток:
– превышение амниотического давления над венозным;
– зияние сосудов матки.
Факторы, повышающие риск ЭОВ:
– Многорожавшая
– Околоплодные воды, загрязненные меконием
– Разрывы шейки матки
– Внутриутробная гибель плода
– Очень сильные тетанические схватки
– Стремительные или затяжные роды
– Амниоцентез
– Приращение плаценты
– Преждевременная отслойка нормально расположенной плаценты
– Многоводие
– Разрыв матки
– Хориоамнионит
– Макросомия
– Плод мужского пола
– Операция кесарева сечения
Причины амниотической эмболии при кесаревом сечении:
– избыточное давление на матку извне;
– попытки извлечь плод через разрез несоответствующий размерам головки плода;
– выраженная гиповолемия.
Возможные пути проникновения околоплодных вод в кровоток матери:
1. Трансплацентарный путь (через дефект плаценты).
2. Через сосуды шейки матки.
3. Через межворсинчатое пространство – при преждевременной отслойке нормально расположенной плаценты.
4. Через сосуды любого участка матки – при кесаревом сечении, нарушении, нарушении целостности плодных оболочек, разрывах матки.
Клиника ЭОВ представлена двумя основными синдромами:
– кардиопульмональным шоком
– и коагулопатией (синдромом ДВС).
Клиническая картина амниотической эмболии во время родов и после родов:
внезапное начало
– бледность кожных покровов
– беспокойство и страх, иногда боли в грудной клетке
– нарушение дыхания
– возникает потрясающий озноб
– гипертермия до 39 градусов и более
– нарастает цианоз кожи лица и конечностей
– резко затруднено дыхание, может развиться возбуждение с тонико – клоническими судорогами, и затем, почти сразу, может наступить кома.
– после вышеуказанной клинической симптоматики, возможно, ожидать профузное кровотечение из половых путей.
Клинические проявления амниотической эмболии при кесаревом сечении в условиях общей анестезии:
– внезапное трудно объяснимое снижение насыщения крови кислородом (SpO2) до 85%, а в тяжелых случаях до 70%, во время или сразу после извлечения плода;
– при ИВЛ повышение давления в дыхательном контуре до 35 – 40 и более см вод.ст.;
– при аускультации возможны хрипы в легких;
– развивается развернутый ДВС синдром.
Клинические проявления амниотической эмболии при кесаревом сечении в условиях регионарной анестезии:
– внезапное возбуждение пациентки во время или сразу после извлечения плода;
– снижение насыщения крови кислородом (SpO2) до 85%, а в тяжелых случаях до 70%, во время или сразу после извлечения плода;
– затрудненное дыхание;
– при аускультации возможны хрипы в легких;
– развивается развернутый ДВС синдром.
Дифференциальный диагноз
| Симптомы | Эмболия околоплодными водами | Тромбоэмболия легочной артерии |
| Тахикардия |
Повышение давления в дыхательных путях
Диагноз эмболии околоплодными водами чаще всего устанавливается по принципу исключения. Клинические критерии для подтверждения диагноза (когда нет данных аутопсии) следующие:
– острая гипоксия (диспноэ, цианоз, остановка дыхания);
– острая гипотензия или остановка сердца;
– коагулопатия;
– нет другого патологического состояния или причины, объясняющих данные осложнения.
Лечение
Цели лечения: оказание экстренной помощи.
Тактика лечения
При появлении первых симптомов амниотической эмболии (озноб, повышение температуры тела) или при подозрении амниотической эмболии:
Мероприятия первой очереди:
1. Оксигенотерапия (обеспечить подачу увлажненного кислорода со скоростью 6-8 литров в минуту).
2. Катетеризация двух – трех вен (центральной вены – после коррекции гипокоагуляции, желательно яремной).
3. Катетеризация мочевого пузыря.
4. Развернуть операционную.
5. Одномоментно ввести 420 – 480 мг преднизолона в/в.
6. Перевести больную в операционную для наблюдения!
7. Через 20 минут после введения первой дозы – 180 – 240 мг преднизолона в/в.
Своевременно проведенные мероприятия первой очереди купируют анафилактическую реакцию и предотвращают развитие коагулопатического осложнения.
Акушерская тактика при купировании признаков ЭОВ и стабилизации состояния беременной – роды вести через естественные родовые пути под непрерывным мониторным наблюдением за состоянием роженицы и плода.
Акушерская тактика при коагулопатическом осложнении эмболии околоплодными водами заключается в немедленном оперативном родоразрешении и тщательном хирургическом гемостазе, не исключается расширение операции и перевязка подвздошных артерий.
На следующие сутки после родоразрешения – 30 мг преднизолона 4 раза в сутки в/в. В последующие сутки 30 мг преднизолона в/в однократно.
Анестезиологическая тактика при коагулопатическом осложнении:
– анестезия только общая;
– массивная инфузионная, трансфузионная терапия;
– медикаментозная коррекция коагулопатических расстройств;
– антибактериальная терапия;
– кардиальная терапия;
– продленная ИВЛ;
– контроль диуреза;
– контроль ЦВД;
– профилактика полиорганной недостаточности.
Медикаментозная терапия осложнений эмболии околоплодными водами:
– Экстренная трансфузия свежезамороженной плазмы – до 20 – 25 мл/кг, но не менее 800 мл.
– Кристаллоиды (р-р Рингера, физиологический раствор) инфузионная терапия до 300% от предполагаемого объема кровопотери при 100% замещении эритроцитсодержащими средствами.
– Плазмозаменители (6% гидроксиэтилированный крахмал), сукцинилированный желатин.
– Эритроцитарная масса 100% от объема кровопотери.
– При отсутствии подъема ад на фоне инфузии подключать вазопрессоры: допамин 5 – 10 мг/кг в мин микроструйно (дозатором) эфедрин, фенилэфрин. АД удерживать на уровне 100 – 110/70 мм.рт.ст.
– Ингибиторы протеаз: препараты апротинина (под контролем фибринолитической активности).
– Транексамовая кислота (250 – 500 мг в/в).
– Антигистаминные препараты
– Наиболее современным, эффективным и радикальным средством коррекции коагулопатических расстройств является одномоментное введение эптаког альфа (активированный)(рекомбинантный фактор свертывания крови VIIa) в дозе 90 мкг/кг.
Дальнейшая тактика лечения:
– антибактериальная терапия – цефалоспорины IV поколения, бета-лактамные антибактериальные препараты;
– кардиальная терапия проводится в соответствии с клинической ситуацией;
– пролонгированная ИВЛ до восстановления гемоглобина до уровня 65 – 70 г/л, количества тромбоцитов не менее 100 * 10 9/л , до стабильного восстановления показателей гемодинамики;
– профилактика полиорганной недостаточности до исчезновения симптомов гипокоагуляции; дезагреганты только после устранения коагулопатического кровотечения.
Индикаторы эффективности лечения: не допустить материнской смертности.
Эмболия околоплодными водами ( Анафилактоидный синдром беременных , Эмболия амниотической жидкостью )
Эмболия околоплодными водами (ЭОВ) – это патология, развитие которой связано с попаданием амниотической жидкости в систему кровообращения матери с последующей анафилактоидной реакцией на компоненты этой жидкости. Клинические проявления преимущественно обусловлены кардиопульмональным шоком и нарушением системы коагуляции. Диагностика при эмболии околоплодными водами осуществляется путем комплексной оценки физикальных, лабораторных и инструментальных данных. Лечение ЭОВ заключается в устранении анафилактоидной реакции, нормализации работы сердечно-сосудистой и дыхательной систем, восстановлении ОЦК и системы гемостаза.
МКБ-10
Общие сведения
Эмболия околоплодными водами, или анафилактоидный синдром беременности – это патологическое состояние в акушерстве, которое характеризуется попаданием амниотической жидкости в системный кровоток матери. Впервые клиническая картина ЭОВ была описана в 1926 году бразильским врачом Дж. Мейером. В 1941 году совокупность признаков данного состояния была объединена американцами П. Штейнером и К. Лашбоу в специальный акушерский синдром.
Общая распространенность эмболии околоплодными водами составляет от 1 до 8 случаев на 10 000 родов. При этом показатель материнской и перинатальной смертности при данном осложнении колеблется в пределах 84-87%. В общей структуре материнской летальности эмболия околоплодными водами составляет порядка 15-17% всех случаев.

Причины
Выделяют несколько механизмов развития эмболии околоплодными водами: повышение внутриматочного давления, падение кровяного давления в венах матки, непосредственный контакт между амниотическим мешком и поврежденными кровеносными сосудами. В первую группу включают все факторы, способные чрезмерно повышать давление в амниотическом мешке, которое в процессе родовой деятельности в норме составляет до 20 мм вод. ст. Причиной эмболии околоплодными водами в таких случаях могут быть:
Развитие эмболии околоплодными водами на фоне падения венозного давления, как правило, обусловлено абсолютной или относительной гиповолемией и снижением давления в венах матки при родах ниже 40 мм вод. ст. Такое состояние может возникать на фоне:
- преэклампсии
- сахарного диабета
- различных пороков сердца
- потери тонуса сосудов у многорожавших женщин
- приема мочегонных препаратов
- нерационального использования антигипертензивных или сосудорасширяющих средств.
Высокий риск эмболии околоплодными водами всегда связан с непосредственной травмой амниотического мешка и нарушением целостности кровеносных сосудов матки. В большинстве случаев данный механизм развития ЭОВ обусловлен:
- преждевременным отслоением нормально расположенной плаценты или ее предлежанием
- разрывом матки
- проведением кесарева сечения или плодоразрушающих операций
- ручным обследованием полости матки
- патологическим прелиминарным периодом.
Патогенез
Патогенез клинических симптомов при эмболии околоплодными водами основывается на попадании в систему кровообращения матери вместе с амниотической жидкостью простагландинов, цитокинов, гистамина и других эйкозаноидов. Они вызывают анафилактоидную реакцию с развитием спазма легочных сосудов, нарушением системы свертываемости крови и механическим блоком в микроциркуляторном русле легких.
Классификация
В зависимости от превалирования тех или иных симптомов эмболии околоплодными водами выделяют следующие формы патологии:
- Коллаптоидная. Характеризуется ярко выраженным кардиальным шоком. Ведущие симптомы: «обвал» АД, нитевидный ускоренный пульс, бледность кожи рук и ног, сопровождающаяся их похолоданием, потеря сознания.
- Судорожная. Основное проявление данной формы эмболии околоплодными водами – генерализованный судорожный синдром.
- Геморрагическая. Обусловлена смещением системы гемостаза в сторону гипокоагуляции. Основные признаки: профузные кровотечения из носа, рта, влагалища, мест пункции и постановки катетеров.
- Отечная. Клинический вариант эмболии околоплодными водами, проявляющийся отеком легочной ткани, который, в свою очередь, вызывает острую дыхательную недостаточность.
- Молниеносная. Наиболее опасная форма эмболии околоплодными водами, характеризующаяся стремительным развитием и полиорганной недостаточностью.
Симптомы эмболии околоплодными водами
Сценарий развития анафилактоидного синдрома беременных определяется тяжестью эмболии и ведущим синдромом (коллапсом, судорогами, кровотечениями, отеком легких). Возможно как относительно легкое течение, так и молниеносные формы, быстро заканчивающиеся остановкой сердца.
Данные реакции при эмболии околоплодными водами проявляются внезапным возникновением общего возбуждения и страха, озноба и повышения температуры тела, выраженной одышки инспираторного или смешанного характера, кашля, «обвала» АД, повышения ЧСС и ЧД. Также наблюдаются боли в области сердца, тошнота, рвота, тонико-клонические судороги, набухание и пульсация шейных вен, генерализованный цианоз и побледнение («мраморность кожи»), профузные кровотечения различной локализации. В зависимости от клинической формы эмболии околоплодными водами могут превалировать те или иные ее проявления.
Диагностика
Диагностика при эмболии околоплодными водами включает в себя сбор анамнестических данных и жалоб во время родов, физикальный осмотр, лабораторные и инструментальные исследования. Более высокий риск развития ЭОВ наблюдается у женщин, имеющих в анамнезе операции на половых органах, частые гинекологические патологии, большое количество родов, в особенности – с осложнениями.
- Оценка объективного статуса. Жалобы, которые предъявляет беременная, во многом зависят от клинической формы эмболии околоплодными водами. Физикальное обследование включает в себя оценку ЧСС, ЧД и АД, а также выявление симптомов ЭОВ, после которого при необходимости может проводиться осмотр шейки матки и ее пальпация.
- Анализы. Программа лабораторных тестов у женщин с признаками эмболии околоплодными водами включает в себя ОАК (уровень тромбоцитов, эритроцитов, показатели гемоглобина и гематокрита), коагулограмма (Д-димер, уровень фибриногена, свертываемость крови и АЧТВ), биохимическое исследование (рН крови, электролиты).
- Инструментальная диагностика. Из инструментальных методов исследования при эмболии околоплодными водами используется ЭКГ, на которой выявляются признаки ишемии миокарда и синусовая тахикардия, а также рентгенография ОГК, позволяющая определить наличие интерстициального отека легких сливного характера в виде «бабочки» и увеличение правых отделов сердца. При наличии центрального венозного доступа проводится мониторинг ЦВД.
Лечение эмболии околоплодными водами
Терапевтические меры при эмболии околоплодными водами направлены на купирование анафилактоидной реакции, кардиопульмонального шока и предотвращение развития критических нарушений системы гемостаза.
- Оксигенация. В первую очередь женщина обеспечивается подачей увлажненного кислорода или переводится на ИВЛ.
- Фармакологическая коррекция. Далее вводятся высокие дозы глюкокортикостероидов (преднизолон или гидрокортизон), восполняется ОЦК при помощи большого объема кровозамещающих жидкостей (сбалансированные коллоиды и кристаллоиды). Для коррекции ацидоза используется бикарбонат натрия. При выраженной гипотензии на фоне эмболии околоплодными водами препаратами выбора являются симпатомиметики (эфедрин), при необходимости могут применяться допамин или добутамин. Для устранения геморрагического синдрома вводятся ингибиторы фибринолиза (транексамовая кислота), концентраты антитромбина, протромбина и препараты крови.
- Родоразрешение. Тактика родовспоможения при эмболии околоплодными водами зависит от результатов лечения. Если терапевтические меры были эффективными, и состояние женщины удалось стабилизировать, родоразрешение осуществляется через родовые пути. При развитии осложнений эмболии околоплодными водами или отсутствии эффекта от консервативного лечения показано немедленное проведение кесарева сечения. При массивных маточных кровотечениях, которые не удается остановить, выполняется экстирпация матки.
Прогноз и профилактика
Исход при эмболии околоплодными водами зависит от общей тяжести состояния женщины, скорости развития симптомов и эффективности проводимых терапевтических мероприятий. В большинстве случаев прогноз неблагоприятный как для матери, так и для ребенка. Профилактика эмболии околоплодными водами подразумевает раннюю диагностику и лечение состояний, которые потенциально могут привести к ЭОВ: преэклампсии и эклампсии, фетоплацентарной недостаточности.
Необходимо купирование гипертонуса матки по время беременности, соблюдение доз назначенных лечащим акушером-гинекологом препаратов, рациональный выбор метода родоразрешения. Также к превентивным мерам относятся планирование беременности, своевременная постановка на учет в женской консультации и ее регулярное посещение с прохождением всех диагностических исследований, выполнение специальной ЛФК для беременных, исключение интенсивных психоэмоциональных нагрузок.
Причины и первая помощь при эмболии околоплодными водами
Эмболия околоплодными водами – это редкая патология, осложняющая течение беременности, родов, а также первые 12 часов послеродового периода. Это стремительно развивающееся состояние, которое вызвано попаданием околоплодной жидкости или эмбриональных тканей в сосудистую систему матери. При несвоевременной постановке диагноза без экстренной медицинской помощи в большинстве случаев наступает смерть.

Причины и факторы риска
Попадание амниотической жидкости в кровоток происходит при увеличении внутриматочного давления, которое в норме ниже, чем давление в венозной системе. Если при этом расширены и зияют вены матки, в сосудах оказываются околоплодные воды, которые быстро доставляются в систему легочной артерии. Клинические проявления связаны с анафилактической реакцией на амниотическую жидкость и эмбриональные ткани. Шоковое состояние развивается стремительно.
Факторами риска развития эмболии являются:
- возраст беременной после 35 лет;
- многоплодная беременность;
- многоводие;
- травмы живота;
- кесарево сечение;
- предлежание плаценты;
- индуцированные роды;
- преждевременная отслойка плаценты;
- сахарный диабет;
- разрывы матки и шейки матки.
Плод также может повышать риск развития эмболии. Опасность представляет макросомия, внутриутробная гибель плода или его дистресс.
Патологический процесс может быть запущен не только во время родов. Иногда эмболию провоцируют инвазивные процедуры: амниоцентез, манипуляции во время родов. Реже причиной является амниоскопия. Бурные и стремительные роды, которые были стимулированы раствором окситоцина, также способны повысить давление в матке.
Амниотическая жидкость попадает в венозный кровоток несколькими путями:
- трансцервикальным – при массивных травмах шейки матки в родах;
- трансплацентарным – при повреждении сосудов плаценты;
- во время отслойки плаценты через межворсинчатое пространство;
- через вены матки при кесаревом сечении.
В норме давление в маточных сосудах превышает силу амниотической жидкости. Поэтому для запуска патологических механизмов необходимо сочетание нескольких факторов, которые ведут к повышению давления и раскрытию просвета сосудов.
Механизм развития патологии
В состав амниотической жидкости входит не только вода. В ней растворено большое количество биологически активных веществ. Присутствуют гормоны, различные пептиды, углеводы, липиды, моча плода. Определяются чешуйки кожи, меконий и сыровидная смазка. В норме они не контактируют с кровью матери. Но при эмболии околоплодными водами запускается сложный патологический процесс. Амниотическая жидкость доставляется в легочную артерию, мелкие вены и альвеолы легких. Гистамин, содержащийся в жидкости, усиливает ответную реакцию.
Эмболия околоплодными водами – опасное осложнение, самостоятельный акушерский синдром, который возникает во время бурной родовой деятельности, также может возникнуть при предлежании плаценты, преждевременной отслойке нормально расположенной плаценты. Это осложнение наступает, если околоплодные воды (амниотическая жидкость) попадает в лёгочный кровоток матери.
Наблюдаются две фазы патологии:
- Начальная фаза. При этом запускается анафилактическая реакция, высвобождаются биологически активные вещества, которые вызывают спазм бронхов, сосудов легких, их отек, шоковое состояние и желудочковую сердечную недостаточность.
- Прогрессирующая фаза. Под действием медиаторов высвобождается большое количество тромбопластина, нарушается свертывание крови, возникает коагулопатия с массивным кровотечением.
Для каждой фазы характерны свои клинические признаки. Они более выражены при попадании большого объема амниотической жидкости в сосудистое русло.
Как проявляется эмболия
Симптомы эмболии амниотической жидкостью могут возникнуть во время беременности, родов, операции кесарева сечения или в течение 12 часов после нормальных родов. Признаки патологии развиваются стремительно, но при небольшом количестве амниотической жидкости они могут быть стертыми. В этом случае женщина ощущает:
- озноб;
- общую слабость;
- боль за грудиной;
- одышку.
Появляется головокружение, снижается давление. Кожа и слизистые оболочки выглядят бледными, усиливается или появляется маточное кровотечение.
При тяжелом течении патологии симптомы более выражены. Артериальное давление падает стремительно, оно становится менее 90/40 мм рт. ст., в некоторых случаях нижняя граница не определяется. Возникает циркуляторный шок, клетки организма страдают от гипоксии, что ведет к накоплению лактата и развитию состояния ацидоза.
Нарушения психического состояния могут иметь разную выраженность, от легкой дисфории до глубокого угнетения сознания. Это связано с кислородным голоданием мозга.

На фоне помутнения сознания и внезапной тяжелой одышки могут появляться судороги. Уже на этом этапе должна быть оказана неотложная помощь. У женщины синеет носогубный треугольник, кисти рук, позже цианоз распространяется на все тело. Одышка может сопровождаться кашлем, что говорит о прогрессировании отека легких.
Гипоксия матери сказывается на состоянии плода, если эмболия развилась до рождения ребенка. Он также не получает необходимый кислород, развивается брадикардия. Опасно состояние, когда количество ударов сердца в минуту менее 100. О терминальном состоянии плода говорит брадикардия с ЧСС менее 60, которая сохраняется в течение 3-5 минут.
В этом состоянии матка престает сокращаться, возникает ее атония. При развитии эмболии в родах или послеродовом периоде возникает массивное кровотечение, ведущее к расходу факторов свертывания крови. Развиваются такие осложнения как ДВС-синдром и геморрагический шок. Смерть наступает после остановки сердечной деятельности, которая развивается в результате острой легочной гипертензии и правожелудочковой недостаточности.
Диагностические критерии и методы терапии
Эмболия амниотической жидкостью является клиническим диагнозом, который ставится методом исключения. Лабораторная диагностика или инструментальные исследования не используются, так как состояние требует экстренной помощи, и счет времени идет на минуты. Клиническими критериями эмболии являются:
- острая гипотония с давлением менее 90/40 мм рт.ст.;
- шоковое состояние или остановка сердца;
- острая гипоксия беременной, которая может сочетаться с гипоксией плода;
- коагулопатия, ДВС-синдром или массивное кровотечение, если нет других причин патологии.
Если точный диагноз установить не удается, проводят чреспищеводную эхокардиографию, ЭКГ, исследование состояния гемостаза.
В остром периоде необходима коррекция шокового состояния. Лечение проводится следующими препаратами:
- кристаллоиды – стартовый раствор для коррекции объема циркулирующей крови и электролитного баланса;
- синтетические препараты – гидроксиэтилированный крахмал или молифицированный желатин;
- альбумин;
- плазмозаменители.
При неэффективности внутривенных вливаний на максимальной скорости для лечения используются препараты-вазопрессоры, которые повышают тонус сосудистой стенки и поднимают артериальное давление. Чаще всего применяются Норадреналин, Допамин, Адреналин. При остановке сердца проводится легочно-сердечная реанимация, включающая непрямой массаж сердца, оксигенацию, а при необходимости – дефибрилляция. Может потребоваться перевод беременной или роженицы на искусственную вентиляцию легких.
Эмболия околоплодными водами – это тяжелое состояние, требующее экстренных мер. Предотвратить развитие патологии можно при помощи правильного ведения родов, профилактики преждевременной отслойки плаценты и других осложнений.
Эмболия околоплодными водами при кесаревом сечении
Эмболия околоплодными водами при кесаревом сечении чревата отеком легких, нарушением свертываемости крови, полиорганной недостаточностью, поэтому требует мгновенной реакции медиков.
Что такое эмболия околоплодными водами при кесаревом сечении
Термин «эмболия» образован от греческого слова «эмбол» – так называется любой внутрисосудистый субстрат, не встречающийся в крови или лимфе в нормальном состоянии.
Эмболия околоплодными водами – это состояние, при котором в крови наблюдается присутствие амниотической жидкости.
Осторожно! Если преподаватель обнаружит плагиат в работе, не избежать крупных проблем (вплоть до отчисления). Если нет возможности написать самому, закажите тут.
Патогенез эмболии сводится к нарушению целостности сосудов матки и травме амниотического мешка. Процесс начинается с попадания содержащихся в околоплодных водах частиц в легочную артерию. Закупоривая ее, они вызывают резкий подъем давления в легочном кровотоке.
Различают 5 форм заболевания:
- Отечную, характеризующуюся отеком легких, острой дыхательной недостаточностью.
- Коллаптоидную, проявляющуюся в виде шока, падения артериального давления, ухудшения кровоснабжения.
- Коагулопатическую, вызывающую массовое кровотечение.
- Судорожную, сопровождающуюся возникновением чувства тревоги, появлением тонико-клонических судорог.
- Молниеносную.
Последняя форма расценивается как наиболее тяжелая. Она развивается за несколько секунд, является самой частой причиной смертности от эмболии.
Симптомы эмболии околоплодными водами
К самым распространенным симптомам относятся острая гипотония, слабость, бледность кожных покровов, чувство холода в руках и ногах.
Острая гипотония предполагает резкое снижение среднего значения артериального давления на 40 миллиметров ртутного столба.
Ярким признаком является возникновение кровотечения, вызванное нарушением свертываемости крови. Пациентка может почувствовать тошноту, озноб, повышение температуры. Также возможно появление одышки, кашля, затрудненного дыхания.
Какие существуют методы диагностики
Диагностика должна начинаться со сбора анамнеза, так как женщины, страдающие от частых гинекологических заболеваний, перенесшие большое количество родов и операций, относятся к категории повышенного риска. Кроме того, необходимо:
- провести оценку объективного статуса, уточнив имеющиеся жалобы, частоту сердечных сокращений, артериальное давление;
- проанализировать результаты лабораторных исследований, включающих общий анализ крови, коагулограмму, биохимию;
- сделать электрокардиограмму, провести мониторинг центрального венозного давления.
Сформировавшийся набор симптомов позволит соотнести состояние пациентки с той или иной формой эмболии, сделать верный прогноз, подобрать правильное лечение.
Клинические рекомендации по оказанию первой помощи при эмболии
За время существования акушерства как области медицины врачи накопили достаточный объем знаний по оказанию первой помощи. Так, в первую очередь пациентку обеспечивают подачей кислорода или переводят на искусственную вентиляцию легких. Затем:
- вводят высокие дозы гидрокортизона или преднизолона;
- восполняют объем циркулирующей крови при помощи кровозамещающих составов;
- путем введения протромбина, ингибиторов фибринолиза устраняют геморрагический синдром.
При массивных маточных кровотечениях, не поддающихся остановке, выполняют удаление матки.
Существующие методы профилактики эмболии околоплодными водами
В качестве профилактики эмболии околоплодными водами акушеры рекомендуют купирование гипертонуса матки во время беременности, исключение чрезмерных психоэмоциональных нагрузок, коррекцию эклампсии, преэклампсии, фетоплацентарной недостаточности.
Но, поскольку речь идет об эмболии, возникающей при кесаревом сечении, таких рекомендаций может быть недостаточно. Если операция проводится под общим наркозом, эффективной профилактикой может считаться внимательность хирурга или анестезиолога, вовремя отметившего первые признаки.
При спинальной анестезии будущая мама, находясь в сознании, должна сама сообщить медперсоналу об ухудшении самочувствия, максимально точно описать появившиеся симптомы.
Почему так опасна эмболия околоплодными водами при кесаревом

Эмболия возникает при кесаревом сечении из-за проникновения околоплодных вод в кровеносное русло женщины в ходе операции. Это вызывает цепь реакций в виде аллергии, спазма сосудов и внутрисосудистого свертывания крови. Основные признаки: падение давления, озноб, лихорадка, тяжелая одышка и кашель, посинение кожи, судороги, обильное кровотечение, потеря сознания.
Для подтверждения диагноза делают срочный анализ крови, ЭКГ, рентген, измеряют частоту пульса и давление. Лечение включает кислородотерапию, введение гормонов, переливание крови, капельницы с растворами, кровоостанавливающими средствами. Часто терапия проходит в реанимации, при позднем выявлении и молниеносном течении бывает смертельный исход для матери и/или плода.
Эмболия околоплодными водами при кесаревом – что это такое, механизм развития
Эмболия кровеносных сосудов матери при кесаревом сечении – это переход околоплодных вод из плодного пузыря в кровь через открытые вены в ходе операции. Это осложнение имеет крайне тяжелое течение и после возникновения в 87% случаев становится причиной гибели женщины и ребенка.

Название этого состояния (эмболия означает закупорку) не совсем точно отражает его развитие. Непосредственного механического перекрывания сосудов не наступает, так как жидкость растворяется в крови, а частицы плодного яйца очень мелкие. На самом деле в кровь матери переходит очень большое количество биологически активных соединений:
- гистамин,
- гормоны,
- свертывающие факторы,
- антикоагулянты,
- серотонин,
- простагландины,
- цитокины.
В результате возникает:
- аллергическая реакция по типу анафилактического шока;
- спазм легочных артерий;
- реакции внутрисосудистого свертывания крови (ДВС-синдром).

Именно эти процессы и останавливают движение крови, становятся причиной тяжелой легочной и сердечной недостаточности. Из-за массированного тромбообразования расходуются все факторы свертывания, поэтому развиваются массивные кровотечения.
Если эмболия развивается в самом начале операции, то из-за кислородного голодания может погибнуть плод, а при несвоевременном выявлении осложнения угроза летального исхода возникает и для матери.
Рекомендуем прочитать о причинах появления спаек после кесарева. Из статьи вы узнаете о том, как образуются и чем опасны спайки после КС, симптомах и признаках их наличия, вариантах лечения.
А здесь подробнее о пневмонии у новорожденного после кесарева.
Виды эмболии амниотической жидкостью
Самые главные признаки – падение давления, судороги, кровотечение, легочной отек – могут сочетаться между собой, но в зависимости от преобладающего проявления выделены виды эмболии амниотической жидкостью:
- отечная (чаще всего бывает при кесаревом сечении) характеризуется синюшностью, учащением пульса, затрудненным и редким дыханием;
- коллаптоидная – резкое падение давления, бледность, слабый пульс, холодные конечности, потеря сознания;
- судорожная – у женщин развиваются судорожные подергивания мышц по всему телу из-за нарушения мозгового кровотока;
- геморрагическая – нарушение свертывания крови с сильным кровотечением из носовой полости, рта, операционной раны и половых путей.
Самой опасной для жизни является молниеносная эмболия, которая за считанные минуты приводит к недостаточности функции всех внутренних органов (почки, сердце, легкие, печень). Развивается коматозное состояние со смертельным исходом.

Причины
Непосредственные причины проникновения околоплодных вод в кровь матери:
- высокое давление жидкости в плодной оболочке;
- сниженное венозное давление в сосудах матки;
- повреждение кровеносных сосудов и околоплодного мешка.
Установлены факторы риска при кесаревом сечении:
- более одного плода в матке;
- вес ребенка от 4,5 кг;
- избыток околоплодных вод (многоводие);
- наличие содержимого кишечника (мекония) в амниотической жидкости;
- обезвоживание организма (рвота, понос, применение мочегонных);
- сахарный диабет;
- гинекологические операции в прошлом, хронические воспалительные процессы мочеполовых органов;
- тяжелый токсикоз;
- пороки сердца;
- частые роды, особенно при их осложненном течении;
- применение сосудорасширяющих медикаментов и снижающих давление;
- раннее отслоение плаценты;
- разрыв матки по шву от предыдущего кесарева;
- ручное отделение плаценты, особенно при ее сильном приращении;
- разрез матки через плаценту;
- инфицирование плода в период внутриутробного развития;
- попытка извлечь плод через узкое отверстие.

Симптомы и проявления
Клиническая картина осложнения зависит от метода обезболивания кесарева сечения. При спинальной анестезии эмболию можно заподозрить по таким проявлениям:
- внезапное появление страха и боли в груди;
- повышение температуры, озноб;
- одышка;
- бледность и посинение кожи;
- набухание и пульсация вен шеи;
- судороги;
- потеря сознания или возбуждение после извлечения плода из матки;
- кровотечение после родов.
При общем наркозе внезапно падает насыщение крови кислородом, кожа покрывается холодным потом, катастрофически уменьшается артериальное давление и растет сопротивление в дыхательном контуре при искусственной вентиляции легких.

Схема течения эмболии околоплодными водами при кесаревом у мамы
Диагностика
Для постановки диагноза учитывают:
- клинические симптомы;
- анализ крови (делают срочно) – общий, коагулограмма (свертываемость), биохимический (электролиты и рН), газы крови;
- ЭКГ (для выявления учащенного ритма и признаков снижения питания сердечной мышцы);
- рентгенография грудной клетки (бывает виден отек, похожий на бабочку).
Эмболия околоплодными водами: клинические рекомендации по оказанию первой помощи
В первую очередь, согласно клиническим рекомендациям, при эмболии околоплодными водами нужно:
- подключить подачу увлажненной кислородно-воздушной смеси;
- поставить катетер в мочевой пузырь для контроля работы почек (если это не было сделано ранее);
- ввести 460 мг Преднизолона внутривенно, через 20 минут повторить в дозе 230 мг.
После этого женщину переводят из операционной в реанимацию или палату интенсивной терапии для лечения под постоянным наблюдением, контролем показателей крови и кровообращения.

Как лечить при попадании околоплодных вод при кесаревом сечении
При попадании околоплодных вод в кровь матки в ходе кесарева сечения применяют:
- срочное вливание плазмы крови около 800 мл;
- замещение потерянной крови растворами Рингера, Рефортаном, Волювеном, Гелофузином и эритроцитарной массой;
- при сохраняющемся падении давления делают инъекции Дофамина, Мезатона;
- для уменьшения кровотечения вводят Транексам, Дицинон, а при сильном используют наиболее эффективный фактор свертывания крови (НовоСэвен, Эптаког альфа);
- при невозможности прекратить маточное кровотечение удаляется матка.
После восстановления давления и объема циркулирующей крови, нормализации свертываемости женщине назначают:
- антибиотики – Цефтриаксон, Меронем, Цефепим;
- нормализующие работу сердца (по индивидуальным показаниям);
- ингаляции кислорода.



Возможные осложнения
Эмболия водами, в которых развивается плод, — это одно из тяжелых осложнений кесарева сечения, часто приводящее к смерти женщины или/и плода. К критическим жизнеугрожающим состояниям при ее возникновении относятся:
- отек легких;
- острая почечная недостаточность;
- анафилактический шок или из-за кровотечения (геморрагический), сердечной слабости (кардиогенный);
- резкое ослабление кровотока в сосудах мозга (ишемическая энцефалопатия).
Меры профилактики
Эмболия околоплодными водами пока что относится к осложнению с непонятным происхождением, поэтому точно определить методы профилактики невозможно. При однократном появлении такого состояния и благополучном исходе женщине дают общие рекомендации:
- планирование беременности после подтверждения состоятельности рубца на матке;
- ранняя постановка на учет и регулярные обследования у гинеколога;
- госпитализация за 2-4 недели до предполагаемого повторного кесарева;
- срочное обращение к врачу при повышении давления в период беременности, признаках токсикоза, повышении двигательной активности плода, маточного тонуса.
Рекомендуем прочитать статью о причинах запора после кесарева. Из нее вы узнаете, почему возникают запоры после кесарева сечения и как помочь себе при запоре при грудном вскармливании.
А здесь подробнее о причинах повышения температуры после кесарева сечения.
Эмболия околоплодными водами возникает при проникновении амниотической жидкости в кровеносную систему роженицы. Относится к тяжелому осложнению, нередко со смертельным исходом. Для лечения вначале вводят гормоны и проводят ингаляции кислорода, вторая задача – остановить кровотечение, а потом нормализуют работу сердца и легких.
Полезное видео
Смотрите на видео мнение врачей и доктора Комаровского о кесаревом сечении:
Эмболия околоплодными водами: что это такое, причины при кесаревом сечении и клинические рекомендации
Отдел тканевых и патоморфологических методов исследования ФГБУ “Научно-исследовательский институт детских инфекций” ФМБА России, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова Минобороны России, Санкт-Петербург, Россия, 194044 , ,
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Массивная эмболия околоплодными водами в процессе родов
Журнал: Судебно-медицинская экспертиза. 2018;61(6): 48-51
Власюк В. В., Панчук Ю. П., Божченко А. П., Толмачев И. А. Массивная эмболия околоплодными водами в процессе родов. Судебно-медицинская экспертиза. 2018;61(6):48-51.
Vlasiuk V V, Panchuk Yu P, Bozhchenko A P, Tolmachev I A. Extended amniotic fluid embolism associated with labor. Sudebno-Meditsinskaya Ekspertisa. 2018;61(6):48-51. (In Russ.).
https://doi.org/10.17116/sudmed20186106148
Отдел тканевых и патоморфологических методов исследования ФГБУ “Научно-исследовательский институт детских инфекций” ФМБА России, Санкт-Петербург





В статье приведены два случая массивной эмболии околоплодными водами (ЭОВ). Дан анализ причин эмболии и рассмотрены пути проникновения околоплодных вод в кровоток матери. Указана редкая причина ЭОВ, обусловленная разрывом оболочек плаценты вследствие кровоизлияния под оболочки. Описаны изменения легких при массивной ЭОВ, если эмболы из частиц околоплодных вод видны макроскопически. Новизна представленных наблюдений заключается в том, что впервые описываются макроскопически видимые эмболы из околоплодных вод в сосудах легких, а также впервые в отечественной литературе описывается такая причина попадания околоплодных вод в кровеносное русло матери, как разрыв амниотической оболочки под субамниотическим кровоизлиянием.
Отдел тканевых и патоморфологических методов исследования ФГБУ “Научно-исследовательский институт детских инфекций” ФМБА России, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова Минобороны России, Санкт-Петербург, Россия, 194044 , ,
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Кафедра судебной медицины Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Эмболия околоплодными водами (ЭОВ) представляет собой критическое состояние у беременных, рожениц и родильниц, встречается с частотой от 1:8000 до 1:40 000 родов. Летальность женщин при данном осложнении достигает 70—80%, гибель плода наступает в 60—80% [1, 2]. В России частота ЭОВ составляет 1:20 000—80 000 родов, летальность 80—90% [3, 4]. По данным В.В. Власюка и соавт. [5], ЭОВ встречается у 2—8 на каждые 100 000 родов и смертность матерей составляет 11—44%. ЭОВ сопровождается поступлением околоплодных вод (ОВ; амниотическая жидкость) в кровоток матери. В дальнейшем происходят эмболизация сосудов легких и развитие острой гипотензии или внезапная остановка сердца, острая дыхательная недостаточность с присоединением коагулопатии.
Основные пути проникновения ОВ — это разрыв сосудов шейки матки и разрыв (разрез, прокол) оболочек и ткани плаценты с поступлением ОВ в материнский кровоток через сосуды плаценты; при преждевременной отслойке плаценты, кесаревом сечении, когда разрез матки сопровождается разрезом ткани плаценты и при амниоцентезе [1—7]. Одним из обязательных факторов ЭОВ является превышение давления в полости матки над давлением в просвете зияющих ее вен.
ОВ содержат роговые чешуйки, слизь, мекониальные частицы, волосы, сыровидную смазку. В ОВ есть вещества с высокой тромбопластиноподобной и антифибринолитической активностью, которые активируют прокоагулянтную систему, что ведет к развитию ДВС-синдрома и распространенным тромбозам. Кроме того, ОВ и их составляющие вызывают механическую обструкцию мелких и крупных сосудов легких. Это приводит к нарушению перфузии легких, вазоконстрикции, повышению давления в легочной артерии, снижению сердечного выброса, правожелудочковой недостаточности.
На сегодняшний день имеются трудности морфологической диагностики ЭОВ, заключающиеся прежде всего в проблематичности поиска частиц ОВ. В этой связи, например, существуют рекомендации брать до 300 кусочков легкого, а диагноз ЭОВ иногда ставят при нахождении в срезах единичных частиц ОВ, причем недостаточно убедительных. В некоторых случаях большое диагностическое значение придают обнаруживаемым в легких тромбам, которые обычно возникают на фоне тромбогеморрагического синдрома и не являются специфическими для ЭОВ. Некоторые авторы [8] отождествляют ЭОВ с анафилактоидным синдромом.
Судебно-медицинские эксперты сталкиваются с необходимостью доказательства ЭОВ и установления конкретного механизма образования ЭОВ (источника ОВ, путей их поступления в кровоток матери и др.), причем в большинстве случаев по результатам анализа медицинской документации, протокола патологоанатомического исследования трупа (первичное судебно-медицинское исследование в таких случаях скорее исключение, чем правило) и повторного исследования гистологических препаратов.
В нашей практике встретились два случая массивной ЭОВ, которые имели свои особенности и разные пути поступления ОВ в кровоток матери. Новизна представленных наблюдений заключается в том, что впервые описаны макроскопически видимые эмболы из ОВ в сосудах легких, а также впервые в отечественной литературе описана такая причина их попадания в кровеносное русло матери, как разрыв амниотической оболочки под субамниотическим кровоизлиянием.
Случай 1. У беременной Г., 25 лет, при сроке беременности 39—40 нед появились схваткообразные боли внизу живота, на фоне которых развилось коллаптоидное состояние с ознобом. Излития О.В. не было, отсутствовала родовая деятельность. Назначен медикаментозный сон. После сна наблюдали снижение артериального давления до 80/60 мм рт.ст., потерю сознания, судороги нижних конечностей, отсутствие свертывания крови в местах забора крови. Поставлен диагноз HELLP-синдром. Проведено кесарево сечение с экстирпацией матки. Извлечен доношенный плод в состоянии тяжелой асфиксии. После разреза матки и оболочки плаценты обнаружили ОВ, окрашенные в красный цвет за счет присутствия в ней крови. Через 1 ч после операции при явлениях нарастающей сердечной недостаточности наступила смерть.

При исследовании плаценты выявили ее краевую отслойку. При микроскопическом исследовании обнаружили частицы ОВ под амниотической оболочкой плаценты, ретроплацентарной гематоме, сосудах матки и сосудах легких (рис. 1), Рис. 1. Частицы околоплодных вод (ОВ) и кровоизлияние под оболочки плаценты. Ув. 400 (а); частицы ОВ в ретроплацентарной гематоме плаценты. Ув. 100 (б); частицы ОВ в сосуде матки. Ув. 400 (в); частицы ОВ в сосуде легкого. Ув. 400 (г). Окраска гематоксилином и эозином. причем в каждом гистологическом срезе легких.
Анализ клинико-морфологических данных, а также результатов секционного и судебно-гистологического исследования трупа г-ки Г. позволяет заключить, что при жизни г-ка Г. страдала хроническим эндоцервицитом с обострением, очаговым эндометритом, базальным децидуитом и хориальным амнионитом плаценты, а также очаговым хроническим тиреоидитом. Вследствие дискоординированной родовой деятельности и воспалительных изменений в плаценте (базальный децидуит, субхориальный интервиллузит) возникла ее краевая преждевременная отслойка с распространением ретроплацентарной гематомы под амниотическую оболочку плаценты и образованием субамниотической гематомы (кровоизлияние между децидуальным слоем амниона и стенкой матки). Затем нарушилась целостность (произошел разрыв) данной оболочки в области субамниотической гематомы. Это привело к кровотечению в ОВ и одновременному их распространению под амниотическую оболочку и в область ретроплацентарной гематомы, а также к дальнейшему их распространению в вены матки, а затем и в легкие (ЭОВ). Заболевание сопровождалось коллапсом, кровотечением, нарушением свертываемости крови, ДВС-синдромом, легочной недостаточностью, шоком и привело к смерти г-ки Г.
Преждевременной краевой отслойке плаценты и разрыву оболочки плаценты у гр-ки Г. могли способствовать серозный базальный децидуит и воспалительный процесс в хориальной пластинке (также не исключено негативное влияние массажа тела матки, если он имел место). Ограниченное кровоизлияние под оболочку плаценты у ее края, на большом расстоянии от маточного зева (субамниотическая гематома), вероятно, привело к дистрофическим и некротическим изменениям тонкой амниотической оболочки и затем к ее разрыву с кровотечением в полость амниона и прорывом ОВ под амниотическую оболочку и в область ретроплацентарной гематомы, а в дальнейшем к развитию ЭОВ.
Можно предполагать наличие в начальном периоде медленного процесса попадания в кровь матери О.В. Это обусловлено тем, что первоначальное поступление небольшого количества ОВ в материнский кровоток произошло после первичного разрыва оболочки плаценты. Именно поэтому первый приступ коллаптоидного состояния матери с резким падением артериального давления (обморок, АД 80/60 мм рт.ст., озноб, гипертермия), по-видимому, уже был связан с ЭОВ. Данное состояние некоторые авторы [8] называют анафилактоидным синдромом и связывают с ЭОВ.
Развившееся состояние представляло угрозу жизни больной и могло явиться показанием к кесареву сечению, однако адекватной клинической оценки не получило. Необходимые в данном случае клинические исследования крови, УЗИ (для выявления отслойки плаценты и субамниотической гематомы) не были проведены. Срочное оперативное родоразрешение, предпринятое на основании показаний, со стороны матери (угроза жизни матери и плода), могло бы, вероятно, предотвратить прогрессирование ЭОВ и отслойку плаценты, предупредить смерть матери и развитие асфиксии у плода.
При ЭОВ, связанной с отслойкой плаценты, предполагают, что произошел разрыв плодных оболочек (отошли передние воды) и ОВ через место разрыва проникают под амнион в область отслойки плаценты. В данном наблюдении ОВ не отходили. У гр-ки Г. наблюдалась редкая причина ЭОВ, упоминаемая в литературе [9]: разрыв оболочки плаценты.
Разрыв оболочки плаценты может возникнуть до родов и являться спонтанным; может наблюдаться отслойка оболочки плаценты на каком-то участке матки до отслойки плаценты. Разрыв оболочки подтверждается кровоизлияниями под оболочкой плаценты с наличием в крови частиц ОВ; наличием крови в ОВ, выявленной при операции, и наличием крови в желудке плода, обнаруженной при отсасывании после рождения (плод внутриутробно постоянно глотает околоплодную жидкость). Других причин появления крови в ОВ, кроме как вследствие разрыва амниона, не было. Если уже началась преждевременная отслойка плаценты с формированием краевой ретроплацентарной гематомы, то кровь могла попасть в ОВ только в результате разрыва оболочки плаценты рядом с ее краем.
Можно предположить следующий танатогенетический путь развития ЭОВ у умершей: отслойка плаценты в краевой зоне → распространение крови под оболочку плаценты с формированием субамниотической гематомы → разрыв оболочки плаценты над гематомой → кровотечение в ОВ и приток ОВ под оболочку плаценты, а также в область формирующейся краевой ретроплацентарной гематомы → проникновение ОВ в вены матки → постепенно прогрессирующая ЭОВ в зависимости от площади отслойки плаценты → массивная ЭОВ → смерть больной.
Случай 2. Массивная ЭОВ с поступлением ОВ в кровоток матери из места разрыва матки в нижнем сегменте. Беременная С., 28 лет, беременность вторая, протекала без осложнений. Поступила в родильное учреждение со слабой родовой деятельностью, начата стимуляция родов. Через 4 ч с момента поступления отошли чистые ОВ и через 10 мин состояние роженицы резко ухудшилось: развилась одышка, резко снизилось артериальное давление, исчезло сердцебиение у плода. Реанимационные меры оказались неэффективными.
На вскрытии: в матке — плод с головкой в малом тазу. Задние О.В. представлены темно-красной киселеобразной массой с комочками белого цвета (сыровидная смазка) и зеленоватыми слизистыми частицами мекония. После извлечения плода в нижнем сегменте матки слева обнаружили разрыв длиной 6,5 см, проникающий до серозной оболочки (рис. 2). Рис. 2. Разрыв матки в нижнем сегменте. Легкие на ощупь в задних отделах равномерно уплотнены, спереди мягкие, на разрезе серо-красные. При надавливании с поверхностей разрезов стекает темно-красная жидкость. После фиксации кусочков легких из различных отделов в растворе формалина приготовили плоскопараллельные срезы. На сером фоне легочной ткани в просвете мелких сосудов диаметром до 3 мм выявили многочисленные включения масс белого цвета (рис. 3). Рис. 3. Околоплодные воды в сосудах в виде беловатых точек на срезе фиксированного кусочка легкого. На вскрытии эти включения были видны из-за стекающей кровянистой жидкости. В отличие от белых тромбов, выявленные массы ярко-белого цвета, без сероватого оттенка, мягкой, кашицеобразной консистенции. Эти массы легко извлекались из просвета сосудов и размазывались по стеклу, окрашивались в красный цвет при окраске мазков суданом 3, а также не сокращались в растворе формалина при продолжающейся фиксации кусочков легких. На 3—5-е сутки фиксации они, напротив, выступали над поверхностью разрезов легких в виде белых пробочек.

Гистологически в артериях, артериолах и капиллярах легких на фоне выраженного внутриальвеолярного отека, очаговых внутриальвеолярных кровоизлияний и десквамации альвеолоцитов выявили многочисленные эмболы и тромбы, включающие элементы ОВ (роговые чешуйки, жир, слизь, редко волосы). В зависимости от составных частей эмболов представляется возможным разделить их на следующие виды: 1) жировые массы и роговые чешуйки, 2) лейкоциты и роговые чешуйки, 3) лейкоциты, зернистые массы и единичные роговые чешуйки, 4) слизь, лейкоциты и роговые чешуйки (рис. 4). Рис. 4. Скопления частиц ОВ в центральной части артерии легкого. Ув. 200 (а); роговые чешуйки ОВ в артерии легкого. Ув. 600 (б). Окраска гематоксилином и эозином. В эмболах первого вида, если они находились в контакте с лейкоцитами, роговые чешуйки хорошо окрашивались гематоксилином после предварительной обработки срезов 0,5% раствором КОН, в остальных же видах эмболов они слабоэозинофильны, однако отчетливо выявлялись при окраске альциановым синим и при PAS-реакции.
Эмболы, состоящие из сыровидной смазки и эпителиальных чешуек, если они занимали весь просвет артерии, имели тенденцию располагаться в центральной части, окруженные эритроцитами. Эмболы с наличием слизи чаще располагались пристеночно или отделялись от эндотелия скоплениями лейкоцитов, роговых чешуек и зернистых масс. В эмболах (тромбах), содержащих зернистые массы, изредка выявляли фибрин. Эмболы из элементов ОВ также обнаруживали в сосудах миометрия по краю разрыва матки.
Результаты исследования показали, что ЭОВ у умершей С. связана с разрывом матки вместе с амниотической оболочкой и проникновением задних ОВ через разорвавшиеся маточные вены в кровеносное русло роженицы. Непосредственная причина смерти — блокада микроциркуляторного сосудистого русла легких большим количеством эмболов из О.В. Массивность эмболии можно объяснить как высоким давлением внутри амниотической полости, превышающим давление в венозной системе матки, так и наличием разрыва матки, при котором возникли условия для свободного проникновения ОВ в маточные вены.
Особенностью данного случая является обнаружение эмболов из сыровидной смазки и роговых чешуек уже при макроскопическом исследовании слегка фиксированных кусочков легкого. Это, по-видимому, стало возможным благодаря массивности ЭОВ, о чем свидетельствует наличие эмболов в каждом из срезов любого из кусочков ткани легкого. Подобные эмболы в виде беловатого содержимого в просвете мелких сосудов легких можно обнаружить и при менее массивной эмболии. Целесообразно во всех случаях, подозрительных на ЭОВ, макроскопическое исследование плоскопараллельных серийных срезов легких после их фиксации. Можно также рекомендовать окрашивание суданом 3 кусочков легкого и изготовление мазков из содержимого сосудов. Такой подход может ускорить постановку морфологического диагноза и исключительно важен для прицельного отбора кусочков с целью последующего их гистологического изучения.
Таким образом, в представленных случаях массивной ЭОВ причины проникновения ОВ были разные. Особенностью первого случая оказалось попадание ОВ через разрыв оболочки плаценты над субамниотической гематомой в область краевой отслойки плаценты, а затем в сосуды матки. Во втором случае впервые обнаружили феномен «макроскопически видимых эмболов» на срезах фиксированных кусочков легкого. В первом случае не диагностирована субамниотическая гематома с разрывом оболочки плаценты, произошла недооценка коллапса до родов. Во втором случае было несоответствие между размерами головки и родовым каналом матери, что при стимуляции родовой деятельности привело к разрыву матки и ЭОВ.


