Как лечить острый панкреатит в домашних условиях

Острый панкреатит – очень опасное заболевание, при котором в тканях поджелудочной железы возникает острое воспаление, сопровождающееся процессами самопереваривания и некрозом. Все это становится причиной появления внезапного болевого синдрома, который, в прямом смысле слова, сковывает человека и укладывает его на больничную койку. Основное лечение он получает в стационаре, а после выписки продолжает проведение терапии, но только уже дома. А как проводится лечение острого панкреатита в домашних условиях, вы сейчас и узнаете.
Развитие острого панкреатита происходит по разным причинам. Основную роль в этом деле играет питание человека и наличие у него вредных привычек. Постоянное употребление «тяжелых» продуктов и алкоголя оказывает сильную нагрузку на поджелудочную железу, в результате чего в один «прекрасный» момент в ее тканях возникает воспаление, которое является их ответной реакцией на постоянные перегрузки.
В свою очередь воспаление приводит к спазмам в протоках железы и сужению их просвета. Из-за этого нарушается отток панкреатического сока. И вместо того, чтобы выбрасываться в 12-перстную кишку, как это должно быть, он начинает скапливаться внутри органа. А так как панкреатический сок содержит в себе пищеварительные ферменты, они начинают переваривать клетки поджелудочной, нарушая их целостность и приводя к гибели. Так развивается некроз. И если его своевременно не остановить, то это становится причиной отмирания больших участков железы и ее полной дисфункции.
Кроме того, при развитии некроза организм подвергается большой интоксикации (отравлению), в результате чего отмечается нарушенная работа всех его органов и систем. И чтобы избежать серьезных проблем при обострившемся панкреатите, при возникновении первых симптомов его развития необходимо сразу же вызывать бригаду скорой помощи. Так как только врачи смогут приостановить некроз, снять воспаление и устранить застойные явления в поджелудочной в кратчайшие сроки.
Прежде чем говорить о том, как лечить острый панкреатит, необходимо несколько слов сказать о том, как проявляется этот недуг.
Основными его признаками являются:
- острая боль опоясывающего характера;
- тошнота;
- рвота, после которой не отмечается улучшения самочувствия;
- слабость;
- бледность кожных покровов;
- диарея;
- учащение сердцебиения.
Все эти симптомы острого панкреатита носят выраженный характер. Если выпить какой-либо препарат, чтобы приостановить рвоту или диарею, признаки болезни только усиливаются, так как в форме таблеток никакие препараты при остром панкреатите принимать нельзя. Следует отметить, что во время обострения хронического панкреатита появляется такая же клиническая картина. Поэтому вне зависимости от того, какой формы у человека имеется панкреатит, при возникновении приступа ему необходимо оказать первую медицинскую помощь.
Первая помощь при приступе панкреатита
Что делать, если у человека появились признаки обострения панкреатита? Необходимо сразу же вызывать бригаду скорой помощи. Только квалифицированная медицинская помощь позволит человеку быстро избавиться от болевого приступа и предотвратить развитие серьезных осложнений на фоне болезни. А пока бригада врачей добирается до места, больному нужно оказать первую помощь, которая заключается в следующем:
- Нужно сделать инъекцию Но-шпы. Этот препарат оказывает спазмолитическое действие и способствует быстрому устранению спазмов в протоках поджелудочной, тем самым уменьшая болевой синдром. Принимать такое средство в форме таблеток нельзя, разрешено только внутримышечное введение. Если при приступе панкреатита больному делалась инъекция Но-шпы, об этом необходимо обязательно сказать врачу.
- Нужно принять правильное положение тела. Не стоит укладывать больного в кровать, так как у него в любой момент может открыться рвота. Его следует усадить, но так, чтобы его верхняя часть туловища была наклонена вперед. Такое положение поможет улучшить отток панкреатического сока из поджелудочной в 12-перстную кишку и уменьшить боль. К тому же, при таком положении риски, что человек захлебнется рвотными массами, приравниваются нулю.
- К области нахождения поджелудочной нужно приложить холодный компресс. Он также помогает уменьшать болевой синдром.
Больше ничего делать в домашних условиях не нужно. Как только врачи доберутся до места, они заберут больного в стационар, где и будут решать, как снять приступ. Как правило, в таких ситуациях используется единая схема лечения, которая заключается:
- в лечебном голодании;
- во внутривенном или внутримышечном введении специальных препаратов – спазмолитиков, антиферментных и противовоспалительных средств.
Что делать дальше?
Если поджелудочная воспалилась и человека госпитализировали, ему следует знать, что диета – это важный и ключевой момент в проведении терапии. Голодовка проводится с целью снижения выработки пищеварительных ферментов и осуществляется она на протяжении нескольких дней, пока состояние больного не станет стабильным.
Как только приступ будет купирован, пациенту кушать разрешается, но параллельно с этим ему назначаются ферментные препараты, способствующие улучшению процессов пищеварения. К таковым относятся:
Эти препараты назначаются на длительный срок. Принимать их нужно регулярно минимум 3 месяца после каждого приема пищи. А что касается питания, то чтобы предупредить возникновение повторного приступа, человеку прописывается диета, которую он также должен соблюдать на протяжении длительного времени.
Питание при остром панкреатите
Как уже было сказано, лечение обострения панкреатита требует соблюдения специальной диеты. При возникновении болевого приступа назначается голодная диета, но как только он будет купирован, человеку разрешают поесть. Но не обычную пищу, а диетическую. Первую неделю после приступа больным панкреатитом разрешается употреблять:
- картофельное жидкое пюре, приготовленное без масла и соли;
- обезжиренный творог;
- кисель;
- подсушенный хлеб.
Если после введения в рацион этих продуктов питания состояние больного остается стабильным, то уже через несколько дней его рацион расширяют. В него добавляются:
- мясные и рыбные изделия, приготовленные на пару (котлеты, кнели и т.д.);
- овощные и фруктовые соки;
- овощное пюре из моркови, гороха, капусты;
- несладкий и некрепкий черный чай;
- молочные и кисломолочные продукты питания.
Если после введения в рацион этих продуктов состояние больного также остается стабильным, его выписывают. Дома он также должен будет соблюдать эту диету еще на протяжении 2-3 месяцев. Только после этого можно добавлять в рацион другие продукты, за исключением тех, которые противопоказаны к употреблению всем больным панкреатитом. К таковым относятся:
- мясо и рыба жирных сортов;
- все жареные блюда;
- соленья;
- копчености;
- фаст-фуд;
- острые приправы и соусы;
- грибы;
- газированные и алкогольные напитки;
- полуфабрикаты;
- консервы.
Лечение острого панкреатита народными средствами
Лечить панкреатит в домашних условиях можно не только путем принятия лекарственных препаратов и строгого соблюдения диеты. В этом случае также возможно применение и средств нетрадиционной медицины, но делаться это должно только после предварительной консультации с врачом.
Среди средств нетрадиционной медицины самыми популярными являются рецепты с участием трав, оказывающих противовоспалительное и стимулирующее действие. К таковым относятся:
- Настой из календулы, ромашки, тысячелистника, кукурузных рылец. Эти травы нужно взять в равных количествах, перемешать и поместить в сухую стеклянную емкость. Далее необходимо взять 3-4 ст. л. полученного травяного сбора, залить его 350 мл крутого кипятка, настоять полчаса и процедить. Такой напиток следует принимать по ½ стакана 4 раза в день перед употреблением пищи.
- Настой из дробленой коры барбариса. Чтобы его приготовить, необходимо взять 1 ст. л. коры, залить ее стаканом крутого кипятка, настоять 20-30 минут и процедить. Употреблять такой настой нужно в количестве 1 ст. л. перед каждым приемом пищи.
Существует еще один отвар, который уже на протяжении долгих лет доказывает свою эффективность в лечении острого панкреатита. Готовиться он из следующих трав:
- ромашка – 1 ч.л.;
- мята поперечная – 3 ч.л.;
- плоды боярышника – 2 ч.л.;
- семена укропа – 3 ч.л.;
- цветки бессмертника – 2 ч.л.
Эти травы нужно хорошо перемешать между собой, предварительно измельчив плоды боярышника, а затем взять 1 ст. л. получившегося сбора и залить стаканом воды. Кипятить средство следует около 15 минут на медленном огне. Далее ему нужно дать настояться (примерно час) и процедить. Принимать такой напиток следует по ½ стакана 3-4 раза в день за 15-20 минут до употребления пищи.
Также для лечения острого панкреатита можно использовать овес. Только в данном случае используются неочищенные зерна овса, которые нужно хорошо перебрать, помыть и залить на ночь холодной водой. Далее воду нужно слить, а зерна овса просушить и перемолоть при помощи кофемолки до порошкообразного состояния.
Чтобы из такого овса приготовить лекарственное средство, потребуется взять 1 ч.л. порошка, залить его стаканом крутого кипятка и поставить на маленький огонь. Отвар не должен кипеть! Его следует томить около получаса, а затем добавить в полученный напиток 50 мл отвара пустырника, который следует готовить на водяной бане. В итоге у вас должен получиться напиток, по своей консистенции напоминающий кисель. Пить его следует каждый день натощак в количестве 1 стакана.
При приступах панкреатита также хорошо себя зарекомендовал картофельный сок. Его нужно пить в чистом виде, не добавляя к нему никаких специй, в количестве ½ стакана 2-3 раза в день. Но делать это можно только перед едой. Чтобы усилить эффективность картофельного сока, к нему можно добавить морковный сок (1:1). Такой напиток рекомендуется пить по 1 стакану за раз непосредственно перед едой. Также можно использовать и сок квашеной капусты, но только тот, который был приготовлен без участия специй и моркови.
Чтобы предотвратить развитие абсцесса на фоне развивающихся некротических процессов в поджелудочной железе, нетрадиционная медицина рекомендует также использовать прополис. Он обладает многочисленными свойствами, среди которых находятся антибактериальное, противовоспалительное и регенерирующее. Использовать прополис в домашних условиях очень просто. Его нужно жевать между приемами пищи около 30-40 минут. Остатки не проглатываются, а выплевываются.
Следует понимать, что острый панкреатит – это серьезное заболевание. И его лечение требует от человека много сил и терпения. Чтобы предотвратить на его фоне развитие различных осложнений, лечение должно быть комплексным. То есть использовать только средства нетрадиционной медицины нельзя. Они обязательно должны сочетаться с диетой и медикаментозной терапией. В противном случае избежать серьезных последствий не получится.
Лечение острого панкреатита в домашних условиях

Чтобы вылечить панкреатит следует знать форму заболевания и причину её появления. Основой терапии хронического и острого панкреатита считается метод устранения боли и коррекция функций поджелудочной железы. Для этого должна быть назначена специальная диета и лечение травами.
Увеличить шансы на полное восстановление функционирования поджелудочной железы, можно лишь начав лечение на начальной стадии развития недуга. Можно ли пройти лечение острого панкреатита в домашних условиях? Если соблюдать рекомендации гастроэнтеролога, то даже самостоятельно можно побороть этот непростой недуг.
Что делать в домашних условиях при обострении панкреатита?
При состоянии острого панкреатита больному необходимо обеспечить:
- состояние полного покоя;
- отсутствие резких движений;
- достаточный питьевой режим (по 60–70 мл минеральной воды каждые 20–30 минут);
- обезболивание с использованием препаратов по типу Но-шпы или Дротаверина.
При остром воспалении поджелудочной железы недопустимо употреблять пищу. Следует ограничиться лишь питьевой водой. К животу необходимо приложить ледяной пузырь. Пациент при этом должен находиться в положении полулёжа. Дальнейшее лечение должен выполнять врач.
Бригада скорой помощи при состоянии острого панкреатита направляет больного в хирургический стационар. До госпитализации должна быть оказана первая помощь:
- В области желудка размещаются ледяные компрессы. Грелка со льдом эффективно справляется с задачей снижения болевого синдрома в поджелудочной железе.
- Вводятся средства спазмолитического типа, что помогает снять боль. Как правило, медики в данном случае дают больному под язык несколько капель Нитроглицерина. Также может быть использован раствор Папаверина или Сустак.
Методы лечения
Как лечить панкреатит в домашних условиях? Терапевтические методы лечения острой формы воспаления поджелудочной железы должны нести комплексный характер. В первую очередь устраняются неприятные и болезненные ощущения, а затем устраняется причина недуга. Могут быть использованы не только традиционные методы лечения, но и терапия с использованием диетического питания, народных средств.
Лечение симптомов
Что делать при остром панкреатите? Первыми шагами в лечении острой формы панкреатита считается самостоятельное устранение приступов до приезда скорой помощи. Для этого обеспечиваются полный покой, ледяной компресс на живот и частое питьё минеральной воды небольшими порциями.
Дальнейшее лечение должно проводиться исключительно медицинскими специалистами. Однако в случае если по каким-либо причинам помощь медиков невозможна, следует перейти к устранению причины задержки желудочного сока и дальнейшему снятию болевых ощущений. Для этого:
- Используем препараты, находящиеся в группе миотропных спазмолитиков. Очень важно с точностью соблюдать рекомендации, перечисленные в инструкции. Для устранения признаков воспаления поджелудочной железы применяются анальгетики по типу Парацетамола. Благодаря миотропным спазмолитикам поджелудочная железа при обострившемся воспалении постепенно перестаёт испытывать болевой синдром.
- Принимаем Но-шпу или Баралгин, чтобы снизить интенсивность симптомов острого панкреатита и блокировать желудочную секрецию. Но-шпа эффективно справится с болью и улучшит общее состояние. Также снизить болевые приступы помогут систематические задержки дыхания от 3 до 5 секунд.
- При остром панкреатите для снятия воспаления возможно применение нестероидных средств, таких как, Вольтарен, Индометацин и Мовалис.
- Устранению симптоматики способствует и необходимый питьевой режим. Для этого необходимо каждые 20 минут пить по 60-70 мл маломинерализованной воды, такой как Смирновская, Боржоми и Нарзан. Перед употреблением жидкости следует выпустить из воды скопившиеся газы.
Народные средства
Помимо применения традиционных методов терапии острого панкреатита, можно использовать для лечения народные методы, представленные ниже. Как снять острую боль при приступе панкреатита и улучшить состояние больного? Убираем симптоматику недуга настойкой полыни и ириса.
Для этого две ст. л. трав заливается 300 мл кипящей воды. Накрываем ёмкость, в которой находится состав крышкой, и настаиваем на протяжении 3 часов. Настой рекомендуется пить без добавления сахара по 150–170 мл за 30 минут до приёма пищи 4 раза в день. Если к полыни и ирису добавить мяту, то можно быстро снять спазм панкреатических протоков.
Сок картофеля делается из пюре сырых корнеплодов. Для этого пюреобразную кашицу сильно отжимаем и полученную жидкость пьём по 70 мл за 60 минут до трапезы. Спустя 20–25 минут после питья картофельного сока следует употребить стакан нежирного кефира. Длительность лечения составляет 15–20 дней.
Порошок из расторопши. Делать его достаточно просто. Для этого подготовленные семена растения перетираются до порошкообразного состояния. Порошок следует употреблять в пищу по несколько ч. л. перед каждым приёмом пищи. Курс лечения составляет 50–60 дней.
Настой на основе укропа. Сушёная трава укропа (30 г) заливается стаканом кипятка и настаивается около 60–90 минут. Пить настой следует по 50–60 мл перед каждым приёмом пищи. Курс терапии составляет 35–40 дней.
Мумие оказывает лечебное воздействие на работу поджелудочной железы. Именно поэтому специалисты советуют пройти непродолжительный курс терапии, который длится всего 10 дней. Для приготовления целебного состава следует растворить 4 г смолянистого вещества в 6 л кипящей воды. Употреблять напиток необходимо по 250 мл за 15 минут до ужина ежедневно.
Средство на основе песчаного бессмертника, которое быстро купирует острую боль при панкреатите. Сухое растение (2 ч. л.) смешивается с аналогичным количеством цветков календулы и пустырника. Сухой состав заливается 1 л кипящей воды и настаивается 90–120 минут. Пить напиток следует перед каждым приёмом пищи по 120–150 мл за один прием.
Кора барбариса поможет преодолеть панкреатит и восстановить нормальное функционирование поджелудочной железы. Несколько ч.л. коры барбариса необходимо залить 500 мл кипящей воды и настаивать около часа. Употреблять перед завтраком и ужином по 1 ст. л. Курс лечения составляет 40–60 дней.
Для облегчения протекания воспаления поджелудочной железы следует ежедневно пить по 500 мл сельдереевого сока. Это поможет избавиться от болезни и вернуть хорошее самочувствие. Лечение обострения чудодейственным настоем. Для его приготовления достаточно смешать по 2 ст. л. тысячелистника, календулы и ромашки. Сбор заливается кипятком (500 мл) и настаивается около 60 минут. Принимать следует перед едой по 80–100 мл за раз. Курс терапии длится около 40–50 дней.
Лечение в домашних условиях травами можно использовать как дополнительный или вспомогательный метод. Основное лечение, назначенное врачом, в любом случае должно соблюдаться. Травы, которые могут оказать помощь в исцелении от тяжёлого заболевания должны обладать рядом свойств, а именно: спазмолитическим, желчегонным, повышать аппетит, повышать степень общей сопротивляемости организма.
Лекарственные препараты
При лечении панкреатита традиционным методом следует использовать назначенные гастроэнтерологом медикаменты. Достаточно часто врачи назначают больным, находящимся в состоянии обострения хронического панкреатита приём:
Также при необходимости гастроэнтеролог может выписать другие лекарственные препараты. Крайне важно при самостоятельном лечении соблюдать рекомендации врача и инструкцию к препарату.
Специальное питание
При лечении воспаления поджелудочной железы больному следует соблюдать определённую диету, которая предусматривает дробное питание маленькими порциями по 5–6 раз в сутки. Как правило, больным назначают соблюдать диету № 5 по Певзнеру. Пища при подобной системе должна готовиться на пару или отвариваться небольшими кусочками. После приготовления продукты перетираются через сито и подаются на стол тёплыми. Ни в коем случае нельзя есть холодную или горячую еду.
Больным панкреатитом противопоказаны следующие продукты:
- спиртосодержащие напитки;
- газированная вода;
- лимонады и прочие сладкие газировки;
- копчёные продукты;
- солёная и маринованная пища;
- консервация;
- колбасные изделия;
- сдобная продукция;
- шоколад;
- грибные блюда;
- мясной бульон;
- горох;
- фасоль;
- кофе и какао.
Овощи и фрукты, которые содержат в своём составе значительное количество клетчатки, должны употребляться в умеренных количествах, чтобы не провоцировать усиление перистальтики кишечника.
Основой диеты № 5 стали следующие продукты:
- каша, приготовленная на воде;
- нежирные сорта мяса и рыбы;
- суп на основе овощных компонентов и крупы;
- растительное масло;
- творог с небольшим процентом жирности;
- небольшое количество сливочного масла;
- макаронные изделия;
- омлет, приготовленный на пару;
- компот;
- кисель;
- кефир 1% жирности;
- ряженка.
Физические нагрузки при лечении панкреатита
При тяжёлом протекании обострения больной должен соблюдать постельный режим и находиться в состоянии абсолютного покоя. Если острый панкреатит переносится хорошо и лечение уже начато, то больного больше беспокоит вздутие и газы.
В таком случае немного упражнений гимнастики не повредят больному. Однако ни в коем случае нельзя поднимать тяжести и перегружаться при выполнении физических упражнений. Также нелишним будет ежедневное проведение дыхательной гимнастики, которая восстановит силы и устранит болевые ощущения.
Как лечить панкреатит в домашних условиях
Поджелудочная железа играет важную роль в пищеварительной системе организма человека. Заболевания этого органа опасны не только осложнениями, но и вероятностью летального исхода при игнорировании симптомов или выборе неправильного курса приема препаратов. Лечение панкреатита в домашних условиях подразумевает выполнение целого ряда строгих правил. Отклоняться от рекомендаций или менять методики самостоятельно не стоит. Ошибки могут привести к негативным последствиям и неисправимым проблемам со здоровьем.
Виды панкреатита и их симптомы
Медики выделяют три основные формы воспаления поджелудочной железы. Каждый вид панкреатита имеет свою симптоматику, особенности развития и правила лечения. Частота приступов, их интенсивность и степень болевых ощущений во время их появления, зависит от стадии заболевания или особенностей организма пациента. Объединяет все разновидности главная причина болезни – неправильное питание.

Острый
Клиническая картина панкреатита при разных его видах отличается. Если боль в поджелудочной железе возникает после приема определенных разновидностей блюд (жирная, соленая, острая пища), то есть большая вероятность, что это острая форма заболевания. Главной причиной возникновения характерных болевых ощущений в области живота является неправильное питание при наличии отклонений работы желчного пузыря (холецистит, холецистопанкреатит). Симптоматика проявляется не только покалываниями, но и может стать общим шоковым состоянием.
Дополнительными симптомами острого панкреатита считаются тошнота, рвота, высокая температура тела. Боль выражается резкими кратковременными или продолжительными приступами. Степень болевого синдрома зависит от стадии заболевания и общего состояния поджелудочной железы. В момент проявления болезни надо оказать первую помощь пациенту и незамедлительно обратиться в медицинское учреждение. Прежде чем лечить панкреатит, необходимо проконсультироваться с гастроэнтерологом.
Хронический
Если лечение и диета при остром панкреатите не соблюдается, то заболевание переходит в хроническую стадию. Приступы всегда сопровождаются повышением температуры тела, поносом, рвотой или метеоризмом. Сильную боль пациент испытывает в левом подреберье или верхней части живота, лежа на спине, а в положении сидя, чувствует себя более комфортно. Приступы появляются после употребления пищи.
Хронический панкреатит является не только следствием заболеваний поджелудочной железы, двенадцатиперстной кишки или желчных путей, но и считается второй стадией развития. Болезнь лечить в стадии обострения легче, чем избавляться от нее при появлении регулярных приступов. При несоблюдении диеты состояние пациента стремительными темпами усугубляется.
Реактивный
Специалисты выделяют три вида панкреатита. Самой сложной и тяжелой является реактивная форма. Приступы возникают в большинстве случаев неожиданно для пациента. Болевые ощущения проявляются под ребрами, а по характеру они напоминают спазмы. Причинами такого состояния становятся не только нарушения диет, курсов лечения, наличие заболеваний органов пищеварения или поджелудочной железы, почечная недостаточность, но и стресс.
Спазмы при реактивном панкреатите сопровождают метеоризм, диарея, поднятие температуры тела и артериального давления, учащение пульса. Тошнота и рвота доставляют пациенту особые мучения. Их интенсивность достигает самого высокого уровня. Рвотный рефлекс возникает от небольшого глотка воды, а не только после полноценных приемов пищи. Развиваться такая форма панкреатита способна после длительного курса лечения определенными препаратами или на фоне прогрессирующего гастрита.
Первая помощь при приступе панкреатита
Приступы заболевания поджелудочной железы всегда сопровождаются мучительной болью. Перед лечением панкреатита в домашних условиях надо обратиться за помощью к специалистам, вызвать скорую помощь или взять направление на лечение в стационаре. Облегчить состояние пациента в момент резкого болевого синдрома можно несколькими способами. При принятии положения сидя, спазмы станут менее интенсивными. Пациент должен поджать колени к груди.

Комплекс мер, представляющих собой первую помощь при приступе панкреатита:
- ледяной компресс на болевой очаг (не стоит злоупотреблять этим способом из-за риска переохлаждения);
- голодание (прием пищи при приступах панкреатита противопоказан);
- состояние полного покоя пациента;
- однократный прием спазмолитиков («Спазмолгон», «Дротаверин»);
- однократный прием Но-шпы (1 таблетка);
- кратковременная задержка дыхания пациентом (во время такого приема приступ панкреатита снижает свою интенсивность);
- очищение желудка (сдерживать рвотный рефлекс не стоит);
- употребление жидкости (обычная или минеральная вода без газа).
Как лечить воспаление поджелудочной железы дома
Заболевание подразумевает соблюдение строгих правил диеты. Дополняется правильный рациона питания при панкреатите приемом медикаментов и средствами народной медицины. Лечение поджелудочной железы в домашних условиях представляет собой комплекс мер, направленных на коррекцию функций органа пищеварения. Алкоголь и курение при панкреатите полностью исключается из жизни пациента.
Контроль над питанием и соблюдение диеты
Изменение рациона является главной гарантией успеха, если осуществляется лечение поджелудочной железы. Список разрешенных и запрещенных продуктов питания при панкреатите надо запомнить, как правило. Любые отклонения от диеты приведут к обострению заболевания, снижению эффективности лечения хронического панкреатита в домашних условиях. Пища употребляется в виде дробного питания небольшими порциями 5-6 раз в день.
В перечень рекомендованных продуктов питания входят:
- овощи (употреблять рекомендуется после паровой обработки, исключением являются помидоры (в рацион вводятся только в виде сока) и огурцы (свежие овощи входят в комплекс специальной огуречной диеты);
- фрукты (плоды с нейтральным вкусом, не способным негативно повлиять на органы пищеварения и в минимальном количестве);
- мясные продукты (только после паровой обработки, употребление жирных сортов запрещено);
- молочные продукты (с минимальным процентом жирности);
- каши, макаронные изделия (основной рацион питания);
- безопасные напитки (компот, кисель, травяной чай, минеральная вода без газа).

К числу запрещенных продуктов питания относятся:
- алкогольные напитки (печень расщепляет спиртные напитки, у поджелудочной железы такой функции нет);
- жирные блюда (наваристые супы, жареная рыба и жирное мясо вызывают раздражение слизистой оболочки органов пищеварения, становятся причинами приступов боли);
- продукты с красителями (такая группа продуктов негативно воздействует не только на воспаленную поджелудочную железу, но и на здоровые органы пищеварения);
- молочные продукты (процесс переваривания отличается длительностью, а воспаленной поджелудочной железе делать это сложно);
- газированные напитки (раздражают поджелудочную железу и становятся причиной приступов боли).
Применение лекарственных препаратов
Лекарства для поджелудочной железы при лечении панкреатита:
- «Алмагель» (принимается за 30 минут до еды, выполняет функцию защиты желудка от раздражений).
- «Мезим», «Креон», «Фистал» (медикаментозные средства для улучшения процесса пищеварения).
- «Линекс» (принимается после еды для поддержания микрофлоры кишечника).
- «Даларгин» (лечение хронического панкреатита составит 20-22 дня, препарат вводится внутримышечно 2 раза в день).
- «Ампициллин», «Кефзол», «Ампиокс» (антибиотики широкого спектра, назначаются врачами, принимаются в течение недели для снижения симптоматики заболевания).
Лечение травами
Фитотерапия считается одной из эффективных методик лечения панкреатита. Употреблять отвар из трав рекомендуется по 100 г за час до еды. Делать это надо три раза в день. Для приготовления напитка подходит множество разновидностей сборов. Большинство трав благоприятно влияет на систему пищеварения человека. К категории дефицитных товаров они не относятся, а продаются во всех аптеках.
Рецепт стандартного травяного отвара:
- ромашка аптечная – 1 ч. л.;
- плоды боярышника – 2 ч. л.;
- смена укропа – 3 ч. л.;
- мята перечная – 3 ч. л.;
- цветы бессмертника – 2 ч. л.

Эффективные народные средства для лечения в домашних условиях
Как лечить панкреатит народными средствами:
- 2 картофелины и 1 морковь пропустить через соковыжималку (употреблять 2 раза в день за 30 минут до еды, курс лечения составит 7 дней, метод помогает нормализовать пищеварение, исключить болевые симптомы);
- отвар из зерен овса (в течение 30 дней овес надо прорастить, после чего он будет готов к измельчению в блендере, массу заливают кипятком, настаивают несколько часов, употребляют 7 дней по 1 разу в день натощак, метод нормализует функции поджелудочной железы);
- прополис (небольшие кусочки тщательно пережевывают в промежутках между употреблением пищи, метод является ярким примером эффективной современной гомеопатии и исключает болевые приступы, нормализуя работу пищеварения).
Профилактика заболевания
Поджелудочная железа выполняет одну из главных функций в организме любого человека независимо от того, взрослый это или ребенок. Уделять необходимое внимание здоровью рекомендуется не только при наличии симптомов заболеваний, но и без проявления каких-либо отклонений. Заболевание легче предотвратить, чем на протяжении длительного времени испытывать боль.
В профилактику панкреатита входят:
- соблюдение правил здорового питания (исключение из рациона вредных продуктов питания);
- здоровый образ жизни;
- поддержание нормального веса тела (не следует допускать истощение или ожирение организма);
- отказ от вредных привычек (курение, употребление алкоголя);
- очищение организма народными средствами (регулярное употребление отваров трав);
- предотвращение развития панкреатита лекарственными препаратами (принимать надо только после консультации с врачом, самыми распространенными средствами являются «Фосфалюгель», «Энзим», «Алмагель»).
Как лечить панкреатит в домашних условиях

При панкреатите воспалительный процесс вызывает необратимые дегенеративные и деструктивные изменения в структуре органа, которые провоцируют рецидивирующий болевой синдром и/или прогрессирующее снижение функций поджелудочной железы (больше всего страдает пищеварение). Основная причина развития заболевания – это употребление алкоголя и курение.
Также есть связь между хроническим панкреатитом и патологиями желчевыводящих путей, желудка и двенадцатиперстной кишки. Большое значение в развитии хронического панкреатита имеет нарушение питания (в частности переедание), недостаток в пище антиоксидантов, нехватка в рационе белка и витаминов, применение различных лекарств и химических веществ, которые повреждают поджелудочную железу (эстрогены, тиазидные диуретики, азатиоприн).
Клиника хронического панкреатита включает болевой синдром и/или синдром нарушенного пищеварения. Боль обычно не имеет конкретной локализации, она возникает в верхнем и среднем отделе живота слева или в центре и часто отдает в спину, иногда приобретает опоясывающий характер. У большинства пациентов болевой синдром высокой интенсивности и сохраняется продолжительный период времени.
Обычно болезненность усиливается через полчаса после еды, хотя у некоторых больных боль не связана с приемом пищи. Определить панкреатит по симптомам невозможно, поскольку все признаки неспецифические. Диагноз ставится на основании результатов лабораторного и инструментального обследования.
При развитии недостаточности поджелудочной железы возникают поносы, стеаторея (жирный кал), метеоризм, тошнота, отрыжка, нарушается аппетит, снижается вес. На начальном этапе (до 10 лет болезни) периоды обострения чередуются с ремиссией, а больного в основном беспокоит абдоминальный синдром и диспепсия.
Примерно спустя 10 лет после начала болезни возникает внешнесекреторная недостаточность. В этот период боли становятся менее интенсивными или исчезают совсем, а на первый план выходит синдром мальабсорбции (развивается в результате нарушения всасывательной функции, поскольку недостаточно ферментов).
Чтобы не допустить развития внешнесекреторной недостаточности, необходима не только терапия в условиях стационара во время обострения, но и нужно проводить лечение панкреатита в домашних условиях в период ремиссии. Врачи советуют придерживаться диеты, соблюдать умеренность в физических нагрузках, проводить профилактику заболеваний желудка, гепатобилиарной системы, двенадцатиперстной кишки.
После обострения длительный период необходимо принимать медикаменты, снимающие нагрузку на железу и улучшающие пищеварение. Восстановить функции поджелудочной железы способны и лекарственные травы, которые обладают противовоспалительным, антисептическим, болеутоляющим действием, поэтому в составе комплексной терапии могут использоваться и методы лечения нетрадиционной медицины.
Медикаментозное лечение панкреатита
При развитии приступа панкреатита одна из важнейших задач – купировать болевой синдром. С этой целью назначаются парентерально анальгетики (Анальгин) и спазмолитики (Папаверин) в сочетании с антигистаминными препаратами. После больного переводят на пероральный прием спазмолитика (Мебеверина). Если боли не стихли в течение 3–4 часов, то назначаются нейролептики (Дроперидол с Фентанилом).
Создать покой поджелудочной железе помогают антисекреторные средства (Рабепразол). Чтобы снизить секреторную активность, назначают ферментные препараты, содержащие панкреатин без компонентов желчи (Креон, Панкреатин, Мезим-форте). Принимать ферментные препараты необходимо до 8 недель с периодической коррекцией дозировки, поскольку расширение диеты требует увеличения дозы на несколько дней, а затем постепенного ее снижения.
В домашних условиях больной после обострения панкреатита должен принимать не только ферменты, но и ингибиторы протонной помпы. Дополнительно назначаются препараты, которые снимают симптомы заболевания. Это могут быть средства, улучшающие моторику, снижающие метеоризм, устраняющие тошноту, нормализующие стул.
Что делать при обострении
Если развился острый панкреатит или произошло обострение хронического, то больному необходимо вызвать скорую помощь. Запрещено употреблять пищу, для снижения абдоминального синдрома рекомендуется даже освободить желудок от съеденного (нельзя останавливать рвоту и диарею). Немного уменьшит болезненность холод, приложенный на область проекции поджелудочной железы.
Обычно больной принимает вынужденное положение тела: позу эмбриона или подтягивает в сидячем положении колени к груди. Дома можно обезболить железу спазмолитиком. Что нужно делать при обострении процесса, подскажет врач после осмотра больного. В некоторых случаях речи о лечении заболевания в домашних условиях не идет, поскольку требуется хирургическое вмешательство.
Если боли не настолько сильные или нет возможности снять боль в стационаре, то больной может лечить панкреатит в домашних условиях. Требуется соблюдать постельный режим, следить, чтобы не развилось обезвоживание (пить достаточно жидкости), принимать прописанные врачом обезболивающие препараты и средства, подавляющие активность панкреатических ферментов, соблюдать лечебное голодание, а затем придерживаться диеты.
Диета при панкреатите
Восстановить работу поджелудочной железы невозможно, если не придерживаться диетических рекомендаций. В период обострения заболевания показано лечебное голодание в течение нескольких дней. Так, при тяжелом течении болезни нужно отказаться от еды на 3–5 суток (больного «кормят» парентерально).
Снижение функциональной нагрузки во время рецидива дает железе время на восстановление и уменьшает выраженность болевого синдрома. В период голодания разрешается пить негазированную минеральную воду, отвар шиповника, некрепкий чай. После лечебного голодания больной должен придерживаться диеты №5П.
Питаться необходимо небольшими порциями, но часто, чтобы не перегружать поджелудочную железу. Сначала рацион больного сильно ограничен, можно употреблять только сухари, паровые котлеты или мясное суфле, отварные овощи, печеные яблоки, кисели и компоты, каши на воде.
Под запрет попадают любые жареные, жирные, острые, копченые, соленые блюда. После исчезновения болевого синдрома меню можно разнообразить супом на некрепком бульоне, яйцами всмятку, паровым омлетом, кисломолочными продуктами, макаронами, овощными пюре. Такой диеты рекомендуется придерживаться 1–2 месяца.
Восстановление железы народными средствами
В домашних условиях больным рекомендуется применять методы народной терапии. Прием отваров и настоев из лекарственных трав поможет нормализовать пищеварение, снять воспаление поджелудочной железы, устранить болезненность, при необходимости простимулирует желчеотделение, окажет антибактериальный эффект. Перед тем как воспользоваться домашними средствами, необходимо спросить у лечащего врача, есть ли какие-либо противопоказания к применению конкретного состава.
Употребление напитков на основе лекарственных растений в домашних условиях в период ремиссии способно улучшить пищеварительную функцию и снизить потребность в приеме медикаментов.
Народная медицина при лечении панкреатита рекомендует использовать бессмертник, боярышник, полынь, зверобой, алоэ, мяту, тысячелистник, хвощ, ромашку, репешок.
К примеру, бессмертник нормализует пищеварительный процесс, повышает аппетит, способствует растворению камней в желчном пузыре (часто холецистит провоцирует развитие панкреатита), снимает боль, устраняет воспаление поджелудочной железы. Боярышник оказывает спазмолитическое действие.
Горькая полынь усиливает желчеотделение, улучшает пищеварение, растворяет конкременты, улучшает аппетит, оказывает антисептическое и противовоспалительное действие. Отвары на основе зверобоя снижают выраженность воспалительного процесса, ускоряют регенерацию тканей.
Как лечить панкреатит дома
Панкреатит – это заболевание, которое редко проявляется единожды. Если острая форма возникает дважды, то говорят о рецидиве хронического панкреатита. Затяжное течение болезни предполагает не только периодические стационарные периоды, но и лечение панкреатита в домашних условиях в полном соответствии с медицинскими рекомендациями.

Особенности и образ жизни
После диагностирования хронического заболевания главное, что должен усвоить каждый пациент, — дальнейшая жизнь это не унылое существование и постоянный прием медикаментов, а просто новый образ жизни. В нем должны быть отражены следующие определяющие лечение в домашних условиях моменты:
- режим питания;
- прием лекарств;
- использование средств народной медицины;
- распределение нагрузок;
- элементы отдыха и спокойная обстановка;
- периодические реабилитационные мероприятия;
- знание основ помощи при возникновении острого приступа.
Каждый из этих пунктов требует подробного разъяснения.
Важно!
Домашнее питание при панкреатите
Главный элемент, способный вылечить и вернуть болезнь, – питание в домашних условиях, вне стационара. Это не столько диета, сколько привитие новых гастрономических привычек и потребностей. Без правильно организованного пищевого поведения улучшения состояния ждать не приходится: его не будет, или нарушения закончатся очередным приступом. Основная же цель перемен в режиме принятия пищи – исключение эксцессов обострения из повседневности.
Каждый, перенесший хоть один приступ панкреатита, или сразу получивший диагноз хронического заболевания, знает новые правила энергообеспечения организма в домашних условиях:
- дробный рацион – суточное количество пищи распределяют на 6 – 8 приемов, примерно равных по калорийности и объемам;
- свежеприготовленные блюда – это трудновыполнимое условие, но к нему надо стремиться и, по возможности, соблюдать его;
- способы кулинарной обработки продуктов – предпочтение отдают варке, тушению, паровому приготовлению с последующим протиранием или предварительной рубкой;
- отказ от жареных продуктов, копченостей, разносолов, острых приправ, жирных блюд и соусов к ним;
- исключение некоторых продуктов – грибы, сырые бобовые, фасоль, белокочанная капуста, кислые фрукты и ягоды с мелкими косточками и без тепловой обработки, насыщенные бульоны, цельное молоко, желток яиц, сало, свежий хлеб и сдобная выпечка, шоколад, алкоголь;
- предпочтение домашней кухни.
Кулинарные сайты предлагают большое количество интересных рецептов диетических блюд, для создания которых не требуются редкие ингредиенты, напротив, все очень доступно. Трудно представить ситуацию, когда из простых продуктов нельзя приготовить полноценные блюда. Со временем новое меню становится привычным и предпочтительным. Показателем правильной организации питания в домашних условиях становится хорошее самочувствие и отсутствие проблем с пищеварением.

Медикаменты при панкреатите
Лекарственные средства, назначенные врачом, — это единственные медикаменты, которые можно принимать при панкреатите. Любая самодеятельность с назначениями (выбор препаратов, изменение дозировки или продолжительности курса) может обернуться катастрофой, когда ничто ее не предвещает.
Важно! Лечение таблетками назначается индивидуально доктором! Только специалист может учесть все нюансы (вес, возраст, фазу болезни, сопутствующие заболевания, гормональный фон и пр.)
При панкреатите для лечения в домашних условиях назначают медицинские препараты нескольких групп:
- спазмолитики – назначают курсами после обострения и симптоматически, для обеспечения достаточного просвета протоков поджелудочной железы, кишечных, желчнокаменных, печеночных и общих протоков т свободного перемещения внутренних секретов по ним;
- ферменты – назначают при недостатке пищеварительных соков желудка и поджелудочной железы, а также для предотвращения чрезмерного выделения кислот этими органами (что и как принимать – решает доктор);
- препараты для лечения сопутствующих заболеваний, способных осложнить течение панкреатита (холецистит, сахарный диабет, дисбактериоз);
- антибиотики – в редких случаях назначаются для лечения дома, чаще принимают в стационаре, но если назначено, следует принимать в строгом соответствии с рецептом.

Средства народной и нетрадиционной медицины
Чем больше времени проходит от момента приступа, тем спокойнее обстоят дела в ЖКТ. Постепенно доза химических средств лечения снижается, остаются только поддерживающие препараты в минимальных дозах.
В этот период в домашних условиях вполне можно применять настои и отвары на лекарственных травах. Правила употребления народных лекарственных средств просты. Они должны:
- не вызывать ухудшения состояния;
- смягчать пищеварительные процессы;
- не провоцировать аллергию;
- поддерживать результат воздействия лекарственных средств, принимаемых ранее или одновременно.
Лекарственные травы вводят в повседневное употребление постепенно, после одобрения лечащего врача. Можно составлять отвары и настои как отдельный напиток, а можно добавлять небольшое количество (начинать с 1 – 2 ложек) в разрешенные напитки. Если реакция положительная или нейтральная, прием можно продолжить.
Травы, рекомендуемые к употреблению при панкреатите при лечении в домашних условиях:
| Растение | Действие на организм |
|---|---|
| ромашка | улучшает пищеварение |
| мята и мелисса | успокаивают и нормализуют процессы в ЖКТ |
| тысячелистник | некрепкий отвар при застое желчи |
| хвощ полевой | стимулирует отведение секрета в кишечник |
| семена укропа | успокаивают метеоризм |
| подорожник | естественное антибактериальное средство, иммуностимулятор |
| клевер | поливитаминный препарат, полезный в зимнее время |
| шалфей | успокаивающий чрезмерное пищеварение |
| аир | мягкое слабительное |
| корень лопуха | обволакивающее и смягчающее средство |
| шиповник | отвар можно принимать даже в разгар острого приступа |
| овсяный кисель | вместо зерна можно использовать готовое толокно |
Приготовление отваров, настоев, киселей варьирует от рецепта к рецепту. Начинать лучше с напитков слабой концентрации, чтобы эмпирическим путем достичь оптимальной дозы для своего организма. Можно аккуратно экспериментировать с лекарственными сборами – смесью трав.
Важно! Напитки на основе трав готовят ежедневно и выпивают в течение дня, остатки выливают – нельзя принимать на следующий день.
Употребление напитков из лекарственных трав при лечении в домашних условиях способно укрепить пищеварительные реакции, снизить потребность в приеме лекарственных средств. Но уповать на это не стоит – лекарства назначает и отменяет только лечащий врач.

Физические нагрузки при панкреатите
Малоподвижный образ жизни не показан при панкреатите в стадии ремиссии. Дозированная активность улучшает движение жидких сред в секреторных органах, препятствует застою наполнения протоков, поддерживает ритмичную работу пищеварительной системы.
Во избежание случайных травм и перегрузок не рекомендуются виды спорта, связанные с ускорением (легкая атлетика), контактные командные игры (футбол, волейбол и пр.), прыжки. Подходят при панкреатите следующие занятия:
- плавание – включаются практически все мышцы тела без перегрузок;
- ходьба – с постепенным увеличением расстояний и скорости – круглогодично и ежедневно;
- лыжные прогулки (исключить прыжки с трамплина);
- лечебная физкультура – комплекс для активизации пищеварения при необходимости рекомендуют в стационаре.
Нагрузки не должны вызывать утомление и стресс.

Обстановка и окружение вокруг больного
Немаловажным фактором, способствующим выздоровлению, является создание спокойной обстановки в семье, на работе и поддержание доброжелательных отношений с близкими людьми и коллегами. Если по каким-то причинам отношения в коллективе не складываются, работу стоит сменить – длительные психотравмирующие ситуации вызывают спазмирование сосудов и протоков, застой секретов. Это очень скоро провоцирует обострение панкреатита, и вся предшествующая работа по устройству приемлемого образа жизни пройдет впустую.
Задача домочадцев – создать дома доброжелательную атмосферу, помогать больному справляться с проблемами приготовления пищи, приема лекарств, организаций тренировок.

Периодические реабилитационные мероприятия
Очень полезны при домашнем лечении больным хроническим панкреатитом регулярные (1 – 2 раза в год) восстановительные процедуры в реабилитационных центрах, санаториях и пансионатах. Часто врач рекомендует поездку «на воды» — Кавказ, Карловы Вары, другие курорты. Если есть возможность, стоит воспользоваться предложениями. Грамотная организация восстановительных мероприятий (питье лечебной минеральной воды, физиопроцедуры, диетическое питание) в этих лечебно-профилактических учреждениях хорошо укрепляет здоровье больного, отодвигает время обострения болезни.
К тому же, врачи отмечают повышение общего эмоционального фона настроения пациента после поездок в санаторные заведения.
Первая помощь при обострениях в домашних условиях
Все пункты организации жизни и лечения в домашних условиях больного панкреатитом являются полноценными терапевтическими компонентами для его болезни. Нельзя изъять ни одного момента из списка без потери качества лечения в домашних условиях. При возникновении обострения близкие и сам больной человек должны предпринять ряд мер, дабы не усугубить, а уменьшить вред от ситуации:
- немедленно вызвать скорую помощь;
- «включить» режим полного голодания с выведением остатков пищи в ЖКТ всеми доступными и переносимыми способами;
- приложить холодный компресс на область болезненности;
- при отсутствии тошноты принять спазмолитик;
- успокоить больного, не показывать признаков нервозности;
- собрать вещи и документы пациента, необходимые для поступления в больницу.
Таким образом, точное следование рекомендациям врачей по всем сторонам нового образа жизни могут заменить множество больничных мероприятий и предотвратить появление необходимости в них.
Полезное видео: Лечение панкреатита в домашних условиях
Приступ панкреатита
В современном мире в геометрической прогрессии происходит рост числа людей, страдающих патологиями пищеварительной системы. В первую очередь это связано с образом жизни, который ведёт большинство представителей человечества. Несбалансированное и нерегулярное питание, стрессы и общая утомляемость организма приводят к опасным заболеваниям. Если болезни не лечить, последствия становятся необратимыми.
Распространенным и опасным заболеванием пищеварительной системы человека считается панкреатит. Болезнь диагностируется среди всех социальных слоев населения и возрастных категорий. Панкреатит влияет на остальные органы человека и требует постоянного наблюдения.
Основные понятия
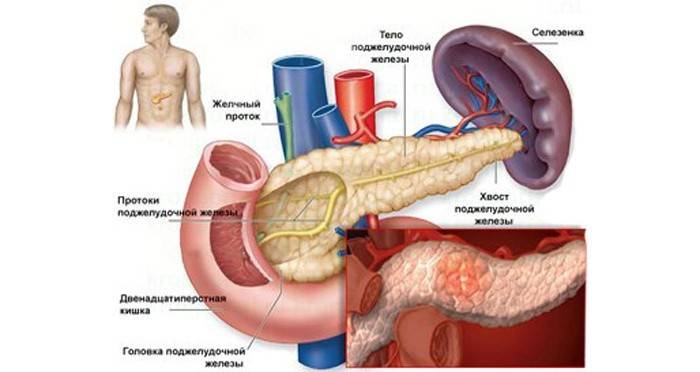
Панкреатитом называют воспаление поджелудочной железы, основные функции которой – эндокринная (внутренняя) и экзокринная (внешняя).
- Внутренняя функция отвечает за выработку важных для жизнедеятельности человека гормонов, к примеру, инсулина, регулирующего сахар.
- Благодаря экзокринной функции железы вырабатывается панкреатический сок, содержащий множество ферментов, обеспечивающих расщепление и всасывание веществ, содержащихся в пище.

Специфика заболевания
Главной причиной заболевания становится частичная или полная закупорка протока. За это отвечают камни из желчного пузыря, образование кисты либо опухоли. Отток желудочного сока нарушается. В соке содержатся ферменты, активность которых наступает после выхода жидкости из железы, оберегая её от негативного влияния сока.
Если проток закупорен, ферменты начинают действовать уже внутри органа. Это вызывает воспаление и, если не принять меры, разрушения поджелудочной железы не избежать. Промедление грозит пациенту летальным исходом.
Причины возникновения
Медиками выявлено множество причин возникновения заболевания. Главной признано злоупотребление алкоголем. Регулярно принимаемый алкоголь отрицательно сказывается на работе организма, страдают внутренние органы человека. Нарушается естественный процесс выработки ферментов, что впоследствии вызывает воспаление.
Помимо алкоголя, существует ряд вредных факторов:
- Нервное истощение, стресс;
- Интоксикация организма из-за приёма медикаментов, наркотических веществ, работы на вредном производстве;
- Травмы внутренних органов;
- Голодание, диеты, несбалансированное питание;
- Наличие в организме инфекций.

Избежать возникновения панкреатита в большинстве случаев под силу самому пациенту. Ведение здорового образа жизни, отсутствие стрессов, правильное питание сводят риск заболевания к минимуму. А людям, у которых уже развивается болезнь, перечисленное поможет предотвратить приступы при панкреатите.
Виды панкреатита
Описано несколько классификаций типов панкреатита в зависимости от особенностей воспалительного процесса. Каждый вид подобной классификации разделяется на ряд подвидов. Чаще прочего используют разделение на три типа:
- Острый. Наиболее опасный вид панкреатита, без своевременного лечения приводит к летальному исходу.
- Реактивный. Слабовыраженная форма заболевания, перерастающая в серьезную форму без наблюдения у врача.
- Хронический. Протекает на протяжении жизни человека. Характеризуется периодами ремиссии и обострений, поэтапно сменяющих друг друга.
В зависимости от типа заболевания, корректируется курс лечения для пациента. Его назначает лечащий врач – гастроэнтеролог, специализацией которого являются заболевания желудочно-кишечного тракта.
Особенности протекания болезни
Панкреатит – серьезное заболевание, требующее постоянного контроля. Постановка диагноза для пациента становится сигналом в кардинальному изменению образа жизни. При остром панкреатите у пациента выражена яркая симптоматика. Это болевые ощущения в области брюшной полости слева, нарушение функций желудочно-кишечного тракта. Возможно повышение температуры тела и артериального давления.

При остром типе заболевания категорически недопустимо лечение в домашних условиях и самолечение. Острая форма панкреатита требует госпитализации и постоянного наблюдения врачей. Если не соблюдать условия, возможен летальный исход. Часто на фоне недолеченного острого панкреатита возникает хроническая форма.
Хронический вид заболевания развивается у пациента из-за прочих хронических заболеваний пищеварительной системы. Форма болезни нарастает на протяжении многих лет. Симптоматика выражена слабо, в отличие от острой формы. Госпитализация рекомендуется пациенту, когда во время вялотекущего протекания отмечается обострение панкреатита. Лечение хронического типа направлено на предотвращение обострения.
Наиболее опасным в период протекания заболевания считается приступ. Во время приступа симптомы панкреатита усиливаются и губительно влияют на работу остальных внутренних органов человека. Остро стоит вопрос, как действовать при приступе панкреатита. Если не оказать пациенту помощь вовремя, возникает угроза летального исхода. Для каждого человека, страдающего воспалением поджелудочной железы, важно знать специфику протекания болезни, владеть информацией, как снять приступ панкреатита в домашних условиях.
Приступ панкреатита
Как правило, приступ заболевания случается из-за несоблюдения пациентом назначенного лечения. Это прием алкоголя, переедание, употребление вредной пищи. Прием антибиотиков также может спровоцировать приступы панкреатита. Чтобы приступ заболевания причинил меньше вреда организму, важно вовремя его распознать и снять.

Симптомы приступа
Главным симптомом становится боль. Болевые ощущения в организме локализуются в месте наибольшего поражения поджелудочной железы. Как правило, это боль в области эпигастрия и в левой верхней части брюшной области. Если болевой синдром носит опоясывающий характер, вероятно, поражена железа целиком.
Вторым признаком считается повышение температуры тела. Столбик термометра держится в пределах 38 градусов, при сильном приступе достигает 39 – 40 градусов и остаётся там в течение продолжительного времени. На высокую температуру, сопровождаемую ознобом, требуется обратить особое внимание, это также становится признаком онкологического заболевания.
В первые тридцать минут после начала приступа начинается тошнота, сопровождающаяся сильной непрекращающейся рвотой с желчью. Принимать пищу становится невозможно, даже глоток воды провоцирует новый приступ рвоты. Возможно изменение цвета кожи, появляется бледность, желтый оттенок. Дополнительно отмечается появление синяков, которые локализуются в области живота слева, также распространяются по прочим частям тела.
Симптомы приступа панкреатита наблюдаются поочередно или одновременно несколько. Помимо перечисленных признаков, у пациента возникает вздутие живота, метеоризм. Нарушается стул – кал содержит остатки пищи и жирный блеск, издаёт зловонный запах. Отмечается неприятный привкус в полости рта, изжога. При тяжелом обострении в признаки приступа панкреатита включают и шоковое состояние больного. Для шока характерны:
- Бледность кожных покровов;
- Головокружение, дезориентация в пространстве, потеря сознания;
- Резкие перепады артериального давления;
- Одышка.
Появление симптомов в совокупности характеризует острый приступ панкреатита. В подобной ситуации рекомендуется немедленно обратиться за помощью к врачу. Важно понимать, что симптомы некоторых других заболеваний желудочно-кишечного тракта во многом схожи с описанными. Гастроэнтеролог постарается облегчить и снять приступ, поставить верный диагноз и определить причину недомогания.
Действия во время приступа
При появлении указанных симптомов безотлагательно вызывайте бригаду скорой помощи. До конца снять приступ панкреатита в домашних условиях невозможно. В ожидании скорой помощи можно предпринять попытку облегчить симптомы. Известна последовательность действий во время приступа, помогающая сократить сроки и облегчить страдания больного.
Что можно сделать в домашних условиях.
- Болевой синдром уменьшают принятием но-шпы и обеспечением больному состояния покоя.
- Категорически запрещен прием препаратов, содержащих ферменты поджелудочной железы.
- Во время приступа назначается голодание, разрешено пить минеральную воду без газа и отвар шиповника.
- На место локализации болевых ощущений накладывают холодный компресс.
- Для уменьшения давления на воспаленный участок больному рекомендуется принять сидячее положение с наклоном торса вперед и поджатыми к груди коленями. Положение помогает уменьшить боль.
Снимать приступ рекомендуют на стационарном наблюдении. В отдельных случаях госпитализация пациента невозможна. Тогда врач назначает лечение дома. Осмотр врача необходим, самолечение сильно навредит и ухудшит состояние больного. При осмотре доктор даст рекомендации, что делать в домашних условиях для нормализации состояния здоровья больного, какой уход следует обеспечить.
Диета для больных панкреатитом
Для снятия приступа и предотвращения повторения в будущем больному важно постоянно придерживаться диеты. Во время обострения назначается голодание на протяжении ряда дней. При стационарном наблюдении пища пациенту вводится посредством зонда. Из напитков разрешена минеральная вода без газа, некрепкий чай, отвар шиповника. На новом этапе допускается прием киселя, прочих желеобразных блюд.
После удачного купирования приступа панкреатита, больному в пищу постепенно вводят продукты, содержащие углеводы: протертые супы, каши. Пища показана однородной консистенции. Усложняется питание постепенно, предотвращая резкие нагрузки на поджелудочную железу.
Пациент с диагнозом «панкреатит» должен понимать: употребление в пищу жирной, острой, сильно жареной пищи даже в микродозах спровоцирует новый приступ болезни. Аналогично сказанное относится к курению и употреблению алкоголя. Прием пищи рекомендуется осуществлять малыми порциями с небольшими промежутками времени.
Поджелудочная железа является жизненно важным внутренним органом, влияющим на функционирование организма человека. Нарушения в работе железы повлекут снижение работоспособности прочих внутренних органов. Важно соблюдать правила ведения здорового образа жизни и беречь организм.
Острый панкреатит — симптомы и лечение в домашних условиях
 Острый панкреатит — острое воспаление поджелудочной железы, вызывается активацией пищеварительных ферментов и приводит к развитию полного или частичного некроза тканей.
Острый панкреатит — острое воспаление поджелудочной железы, вызывается активацией пищеварительных ферментов и приводит к развитию полного или частичного некроза тканей.
По статистике каждая 4-я женщина в возрасте после 30 лет и каждый 8-й мужчина из-за злоупотребления алкоголем страдают острыми формами панкреатита.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Симптомы болезни
 Во время обострения заболевания появляются ощущения:
Во время обострения заболевания появляются ощущения:
- Боли под ребрами;
- Тошнота;
- Частая рвота без облегчения;
- Сухость во рту;
- Отрыжка или икота;
- Повышается температура;
- Учащается пульс, одышка;
- Снижается артериальное давление;
- Бледность кожи;
- Обильное потовыделение.
- Вздутием живота;
- Признаками пареза пищеварительных органов;
- Воспалением внутренних органов;
- Повышением сахара в крови;
- Возникновением гепатита;
- Приводит к диарее и снижению веса;
- Могут возникать как поносы, так и запоры.

Симптомы обострения
 Причиной обострения станет «вкусная» пища, обильное употребление жаренной, копченной, острой еды, естественно алкоголь.
Причиной обострения станет «вкусная» пища, обильное употребление жаренной, копченной, острой еды, естественно алкоголь.
Первым предвестником обострения является:
- Боль, возникающая в глубине живота и распространяющаяся по всей брюшине. Часто она бывает опоясывающая, от тупой до резкой.
- Появляется это чувство через полчаса или пару часов после нарушения диеты.
- В результате отечности органа из-за невышедшего сока и проявляются боли от приступообразных до стабильных.
Если обострение тяжелой формы, то появляется:
- Рвота;
- Тошнота, усиливающаяся после жирной пищи;
- Изменения в стуле;
- Анемия и потеря массы.
Лечение острой и обостренной формы
Если заболевание примет хроническую форму и лечение в домашних условиях потребуется проводить постоянно!
Цикорий при панкреатите
 Он обладает большим количеством ценных веществ:
Он обладает большим количеством ценных веществ:
Золотой ус в помощь
При панкреатите его применяют с целью выведения токсинов, профилактики формирования камней в желчном пузыре. Это растение борется с вредными микроорганизмами в системе ЖКТ, снимает боли и воспаление.
Один крупный лист измельчают и заливают 1 литром кипяченой воды, настаивают 24 часа с помощью термоса, прием совершают за 30 минут до еды по 50 грамм.
Овес при воспалении железы
- Перед приготовлением перебирают цельные зерна, отбрасывая шелуху.
- Промытые зерна и залитые чистой водой, ставят в тепло на 2-3 дня.
- После прорастания семени его выставляют на открытый воздух и сушат, после готовят муку
- 1 ст. л. Этой муки заливают 1 ст. Кипятка и варят пару минут, принимают теплым.
Таким же образом пьют и сок картофеля, который обладает обволакивающим эффектом, еще он ранозаживляющий и противовоспалительный.
Травы тоже несут неоценимую помощь работе ЖКТ:
- Корни гусиной лапчатки;
- Цветы календулы;
- Корни лопуха;
- Укроп.
Перед началом самостоятельного лечения все же следует посоветоваться со специалистом.
Причины
 Основными причинами возникновения острой формы панкреатита являются:
Основными причинами возникновения острой формы панкреатита являются:
- Переедание;
- Поглощение вредных продуктов, провоцирующих активную работу железы;
- Частый прием алкоголя;
- Формирование в протоке органа песка и камней;
- Проблемы желчного пузыря;
- Постхолецистэктомический синдром;
- Воспаление Фатерова сосочка;
- Аллергия на медикаменты;
- В более зрелом возрасте сбои кровообращение железы.

Видео
Диета
 При обострении панкреатита или при его острой форме первые 2 суток пациент голодает, можно минеральную воду или отвар шиповника 5 стаканов в день.
При обострении панкреатита или при его острой форме первые 2 суток пациент голодает, можно минеральную воду или отвар шиповника 5 стаканов в день.
3-и сутки начинается прием:
- Низкокалорийных компонентов без соли;
- Продуктов, улучшающих секрецию желудочного сока и стимулирующих процесс газообразования.
- Наличие белков, липидов, углеводов;
- Увеличенное количество растворимых в воде и жире витаминных комплексов;
- Дневной рацион должен содержать в общем количестве 90 гр. Белка, среди которого 40 гр. Должен быть животного происхождения;
- 80 гр. Жиров — растительных 30 гр.;
- Углеводов 300 гр. — легкоусвояемых 60.
Вся пища должна быть парная, протертая, измельченная. Ее температура в пределах 65 градусов. Питаться 5-6 раз в день.
По прошествии обострения принимать в еду:
- Вегетарианские супы;
- Нежирные сорта рыбы и мяса;
- Творог, только свежий;
- Крупы и овощи;
- Пудинги, мед, соки, варенье, сахар;
- На ночь слабительные молочные изделия.
Нужно прекратить прием:
- Жирных продуктов;
- Сдобы, шоколада, мороженого, кремовых десертов;
- Жаренных рыбных блюд;
- Шпика, кондитерских жиров;
- Сметаны;
- Маринадов;
- Лука и чеснока, редьки;
- Спиртного;
- Инжира, фиников и винограда;
- Бананов;
- Бобовых и шпината;
- Грибов;
- Сваренные вкрутую или жаренные яйца;
- Блюда с яйцами в составе.
Медикаментозное лечение
 Лечение панкреатита в острой форме проводится в клинике, это состояние опасно, и требуется контроль специалистов.
Лечение панкреатита в острой форме проводится в клинике, это состояние опасно, и требуется контроль специалистов.
При проявлении симптомов обострения необходимо оперативно вызывать скорую помощь, а до ее появления прикладывать холод на область органа, принять спазмолитики.
Специалисты скорой выполняют экстренную помощь:
- Ставят капельницу с физраствором;
- Применяют противорвотное средство — метоклопрамид;
- Обезболивающее — кеторолак;
- Антисекреторное — октреотит или квамател.
В больничном комплексе осуществляют(лечение острого панкреатита препаратами):
- Внутривенное введение физраствора, реополиглюкин с контрикалом.
- Применяют мочегонные препараты для снижения отечности органа — фуросемид или диакарб. Или это может быть омепразол или квамател.
- Спазмолитики — но-шпа, дротаверина гидрохлорид.
- При стабильной рвоте — метоклопрамид.
- При стойкой боли — болеутоляющие медикаменты.
Если форма болезни тяжелая или гнойная — антибиотики:
В процессе обострений важны ингибиторы ферментов:
Обязательный прием витаминных комплексов.
Хирургическое лечение применяют:
- При деструктивной форме заболевания;
- При воспалении брюшной полости;
- При неэффективности консервативного лечения.
Лапароскопия выполняется во время наличия жидкости в полости или при появлении перитонита.
Первая помощь при приступе
Что делать, если у человека появились признаки обострения панкреатита? Нужно сразу вызывать бригаду скорой помощи. Только квалифицированная медицинская помощь позволит человеку быстро избавиться от болевого приступа и предотвратить развитие серьезных осложнений на фоне болезни.
А пока бригада врачей добирается до места, больному нужно оказать первую помощь:
- Нужно сделать инъекцию Но-шпы. Препарат оказывает спазмолитическое действие и помогает быстрому устранению спазмов в протоках поджелудочной, уменьшая болевой синдром. Принимать такое средство в форме таблеток нельзя, разрешено только внутримышечное введение. Если при приступе панкреатита больному делалась инъекция Но-шпы, об этом необходимо сказать врачу.
- Нужно принять правильное положение тела. Не нужно укладывать больного в кровать, у него в любой момент может открыться рвота. Его следует усадить, но так, чтобы его верхняя часть туловища была наклонена вперед. Такое положение поможет улучшить отток панкреатического сока из поджелудочной в 12-перстную кишку и уменьшить боль. При таком положении риски, что человек захлебнется рвотными массами, приравниваются нулю.
- К области нахождения поджелудочной нужно приложить холодный компресс. Он уменьшает болевой синдром.
Предпринимать попытки самостоятельно устранить приступ при остром панкреатите нельзя, нужно сразу вызывать бригаду скорой помощи.
Больше никакого лечения при обострении панкреатита в домашних условиях делать не нужно. Как только врачи доберутся до места, они заберут больного в стационар, где и будут решать, как снять приступ.
При этих ситуациях используется единая схема лечения, которая заключается:
- В лечебном голодании;
- Во внутривенном или внутримышечном введении препаратов — спазмолитиков, антиферментных и противовоспалительных средств.
Если оказанное медикаментозное средство не помогает облегчению состояния пациента, врачи назначают анальгетики (Анальгин, Ибупрофен.). Если и эти препараты не дают должного эффекта, используют средства наркотического действия.
Фитотерапия
Народные средства всегда были эффективными, ведь их даже принимают совместно с медикаментозным лечением для усиления эффекта.
Для лечения болезни нужно использовать травы, которые обладают следующими действиями:
- Желчегонным;
- Спазмолитическим;
- Повышающим иммунитет;
- Повышающим аппетит.
Среди всех лекарственных растений при остром панкреатите выделяют ромашку, календулу, тысячелистник, бессмертник, барбарис, укроп и ирис.
Предлагаем рецепты целебных сборов:
- Сбор №1. По 1 ст. л. Тысячелистника, цветков ромашки и календулы залить 300 мл кипятка.
- Сбор №2. Для приготовления потребуется 3 ст. л. Бессмертника, 1 ст. л. Полыни и 2 ст. л. Цветков ромашки. Залить 300 мл кипятка.
- Сбор №3. По 1 ст. л. Календулы, кукурузных рылец, ромашки и тысячелистника залить 400 мл кипятка. Каждый сбор нужно настаивать 30 минут и пить по 100 мл перед каждой едой.
- Отвар из корня барбариса. Около 1 ст. л. Измельченных корней растения залить 200 мл кипятка и настоять полчаса. Принимать по 1 ст. л. Охлажденного отвара перед каждой едой.
Кроме этих средств, можно принимать настой ириса и полыни. Такое средство используют для регуляции функционирования поджелудочной железы. Нужно смешать ингредиенты в равных пропорциях, чтобы получилась 1 ст. л. Сбора и залить ее стаканом кипятка. Настоять 30 минут и пить перед каждой едой.
В качестве спазмолитических средств при возникновении боли можно принимать отвары мяты, укропа, зверобоя, кориандра и душицы. Эти средства снимут спазмы протоков и уменьшат боли.
Для уменьшения внешнесекреторной функции применяют отвары березы, фиалки, хвоща и брусники.
- Смешать по 1 ст. л. Указанных ингредиентов.
- Залить 200 мл кипятка и настоять.
Успокоительный эффект оказывает настойка из овса. Для ее приготовления можно использовать цельные злаки, но никак не покупные овсяные каши или геркулес. Зерна перед использованием нужно замочить на сутки в холодной воде, после подсушивания измельчить до состояния муки.
Важно правильно употреблять травы. Принимать одно лекарство более 2 месяцев нельзя: стоит чередовать их, например, один месяц пропить желчегонное, а второй — повышающее аппетит.
Источники:
http://sosudy.info/lechenie-ostrogo-pankreatita-doma
http://sovets.net/4503-lechenie-pankreatita-v-domashnikh-usloviyakh.html
http://vrbiz.ru/lechenie/kak-lechit-pankreatit-domashnih-usloviyah
http://pankreatit.su/lechenie-v-domashnix-usloviiakh/
http://gastrotract.ru/bolezn/pankreatit/pristup-pankreatita.html
http://feedmed.ru/bolezni/sistemy-pishhevarenija/ostryj-pankreatit.html
http://etodiabet.ru/diab/vidy/nachalnaya-stadiya-diabeta.html


