ЗАБОЛЕВАНИЯ ОРГАНОВ МОЧЕВОЙ СИСТЕМЫ У ДЕТЕЙ: РАСПОЗНАТЬ И ВЫЛЕЧИТЬ
Заболевания органов мочевой системы (ОМС) у детей не только распространены (в среднем 29:1000), но и имеют тенденцию к росту, причем нередко в раннем возрасте. Почки являются элиминирующим органом – они выводят из организма продукты обмена веществ, в том числе токсические. Поэтому ухудшение экологического фона, токсико-аллергич еское воздействие лекарственных препаратов ведут к поражению, в первую очередь, именно почек. Последние эпидемиологическ ие исследования указывают, что частота заболеваний ОМС среди детского населения колеблется от 5,4 до 34,2%, причем она значительно варьируется среди различных групп детей и максимальна – до 74% – у детей, родившихся в семьях с нефропатиями.
Последствия поражения почек в раннем детском возрасте настолько значимы, что своевременное их выявление является проблемой не только медицинского, но и социального характера.
Чаще всего заболевания почек и нарушения нормального функционирования мочевыводящей системы происходят в критические моменты развития ребенка. К таким периодам относятся:
Период от рождения ребенка до трехлетнего возраста. Именно в этот период организм ребенка окончательно адаптируется к жизни вне материнского организма, и в течение этого времени проявляются все имеющиеся врожденные нарушения строения и функционирования мочеиспускательн ой системы.
Период от пяти до семи лет. В этот момент в организме ребенка происходит ряд определенных возрастных изменений, поэтому мочеиспускательн ая система, как и ряд других, наиболее уязвимы.
Подростковый возраст (от 14 до 18 лет). В подростковом возрасте повышенный риск нарушения нормального функционирования мочевой системы объясняется двумя факторами: бурным ростом и изменением гормонального фона ребенка.
Наиболее высокий риск развития заболеваний мочевыводящих путей у тех детей, чьи родители страдают либо пиелонефритом, либо заболеваниями эндокринной системы. К состоянию здоровья таких детей родители должны быть наиболее внимательными, чтобы не пропустить первые тревожные сигналы. Ведь чем раньше начато лечение, тем более успешным оно будет.
К таким тревожным «звоночкам» можно отнести следующие симптомы:
Болезненные ощущения в области поясницы. Причем боль может быть как острой, так и тянущей.
Изменение цвета мочи, ее помутнение и появление крови.
Появление отеков лица, особенно в утренние часы, после пробуждения ребенка.
Появление так называемых «мешков» под глазами.
Ощущение слабости, быстрая утомляемость ребенка.
Ощущение сухости во рту, постоянное чувство жажды.
Однако иногда некоторые заболевания почек протекают в скрытой форме, без явных симптомов. Именно поэтому родители должны обращать внимание на абсолютно любые изменения в самочувствии ребенка.
Маленький ребенок не может пожаловаться родителям на неприятные и болезненные ощущения в области поясницы и дискомфорт при мочеиспускании. Поэтому родители малышей должны быть особенно внимательными.
Признаки заболевания почек у детей до года:
Изменение цвета и запаха мочи.
У мальчика поводом для беспокойства должно стать ослабление напора струи мочи при мочеиспускании. Кстати говоря, подобное может происходить в том случае, если у ребенка имеет место фимоз.
Симптомы заболевания почек у детей старше годовалого возраста:
Родители деток постарше должны забеспокоиться в том случае, если у ребенка присутствуют следующие симптомы:
Ребенок жалуется на болевые ощущения в нижней части живота или в области поясницы.
Резкие болевые ощущения в момент мочеиспускания – ребенок может бояться идти на горшок и плакать.
Значительное учащение или, напротив, очень редкое мочеиспускание.
Ребенок мочится маленькими порциями, чего раньше за ним никогда не замечалось.
Недержание либо неудержание мочи.
Повышение температуры тела без видимых на то причин.
Ни в коем случае нельзя оставлять без внимания любое заболевание почек у детей, так как последствия для здоровья ребенка могут быть самыми непредсказуемыми .
Так, например, хронически протекающие заболевания мочевыводящих путей могут привести к значительному отставанию в физическом развитии ребенка.
Кроме того, они могут привести к такому грозному явлению, как острая почечная недостаточность. Это заболевание способно поставить под угрозу не только здоровье, но и жизнь малыша.
Обнаружив у своего ребенка какие–либо из вышеперечисленны х симптомов, родители должны как можно быстрее обратиться за помощью к детскому врачу- педиатру или нефрологу. Ни в коем случае недопустимо самолечение: иногда оно приносит облегчение, но впоследствии выясняется, что болезнь была «загнана внутрь», а в почках произошли необратимые изменения.
Прежде чем начать какое-либо лечение, врач назначит ряд исследований, которые необходимы для составления полной картины заболевания и постановки правильного диагноза. Как правило, ребенку проводятся следующие исследования:
Он позволяет выявить в моче наличие воспалительных элементов – лейкоцитов, а также белка, эритроцитов, осадка солей.
Для того чтобы результаты анализа мочи были верными, а не искаженными, мочу необходимо собирать правильно. Тщательно подмойте ребенка и соберите мочу в идеально чистую емкость. Если речь идет о девочке – подростке, не стоит сдавать анализ мочи во время менструации.
Общий анализ крови позволит определить, есть ли в организме ребенка какие-либо воспалительные процессы и признаки общей интоксикации организма.
Ультразвуковое исследование позволяет выявить врожденные аномалии строения органов мочевой системы, их патологическое изменение, а также наличие песка и камней.
На основании жалоб, данных осмотра и результатов исследований врач поставит диагноз и назначит подходящую именно для вашего ребенка схему лечения.
Для диагностики заболеваний почек и мочевыводящих путей у детей используют комплекс лучевых методов, однако ведущим методом, наиболее широко распространенным на сегодняшний день, является УЗИ. Благодаря высокой информативности, неинвазивности и относительной дешевизне метод нашел широкое применение не только при наличии клинических проявлений почечной патологии, но и в качестве скрининговой методики (скрининг – это массовое обследование здоровых детей с целью выявления групп риска по определённым заболеваниям).
Показания к проведению УЗИ:
1. Скрининг в возрасте около 1-2 мес жизни.
2. В случае, если патология почек у плода была выявлена ещё во время беременности.
3. Скрининг каждые 2 года, в том числе обязательное обследование перед поступлением в детское учреждение, спортивную секцию и т.п.
4. Периодическое повышение температуры без явных на то причин (не на фоне ОРВИ и других инфекционных заболеваний).
5. Дискомфорт при мочеиспускании.
6. Изменения в анализах мочи.
7. Боли в пояснице и/или в животе.
8. Травма живота и/или поясничной области.
Противопоказаний к проведению УЗИ почек нет.
Последние проведённые исследования выявили, что болезни мочевыводящей системы проявляются у 17 из 1000 детишек, обратившихся с жалобами различного характера. Наиболее часто встречаются инфекции мочевыводящей системы. По наблюдениям врачей, эти заболевания составляют 54—59%. На ранних стадиях развития их признаки порой не заметны, в чем и заключается коварство этой патологии. Хорошо известно и то, что своевременно не излеченные заболевания мочевой системы имеют склонность принимать хроническое течение. Запущенные заболевания мочевыводящей системы могут вести к постепенному или быстрому падению почечной функции, и иногда – к инвалидности.
Факторами риска развития инфекции мочевой системы у детей являются:
– воспалительные заболевания половой сферы у матери;
– патологическое течение беременности. Угроза прерывания, токсикозы, анемия, гипертония, обострение пиелонефрита, цистита;
– вредные привычки отца и матери;
– случаи заболеваний почек и мочевых путей в семье;
– раннее искусственное вскармливание, короткий период грудного кормления;
– воспалительные заболевания половых путей у ребенка;
– частые заболевания дыхательных путей;
– хронические очаги инфекции: кариес, хронический тонзиллит, отит, синусит.
Профилактика и лечение заболеваний мочевыводящей системы
Для профилактики возникновения инфекции мочевыводящей системы и предупреждения их повторного возникновения у ребенка необходимы:
– соблюдение режима мочеиспусканий (в течение дня, обязательно перед и после сна);
– режим дня с достаточным сном;
– соблюдение диеты (исключаются острые, копченые блюда) и режима питания;
– занятия лечебной физкультурой, обеспечение двигательной активности, борьба с гиподинамией;
– гигиена наружных половых органов;
– регулярное опорожнение кишечника;
– санация хронических очагов, инфекции (тонзиллит, гайморит, аденоидит, кариес);
– достаточное пребывание на свежем воздухе.
Для полной санации мочевыводящей системы от инфекции необходимо строгое соблюдение всех врачебных назначений.
Детям, состоящим на диспансерном учете, нужно регулярно повторять анализы мочи согласно рекомендациям врача-педиатра.
ПРАЙС-ЛИСТ на медицинские услуги Центра
Записаться на прием или вызвать детского врача на дом можно по телефонам Центра в Москве:
Мутная моча у ребенка: 7 патологических причин, особенности диагностики
Исследование мочи с помощью тест-полосок. Тест-полоски с реагентами, окраска которых зависит от концентрации определяемого вещества, ныне повсеместно применяются при анализе мочи. Есть тест-полоски для определения рН, удельного веса, присутствия крови, концентрации белка, кетоновых тел, глюкозы, нитритов, лейкоцитарной эстеразы и уробилиногена.
Точность определения у них разная, а результаты могут искажаться даже под действием часто присутствующих в моче веществ и других факторов. Тест-полоски широко используют благодаря их дешевизне и быстроте анализа, однако результаты следует истолковывать осторожно.
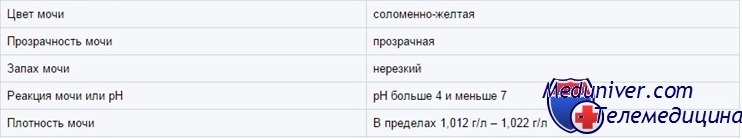
Цвет мочи у ребенка
В зависимости от концентрации моча может быть от почти прозрачной до темно-янтарной. Желтым цветом нормальная моча обязана главным образом урохрому. Другие пигменты — каротин, уробилин и билирубин — могут придать ей оранжевую окраску. Белая, похожая на молоко моча бывает у здоровых детей из-за выпадающего в осадок фосфата кальция (особенно если ее охлаждают); в редких случаях белая моча указывает на хилурию.
В моче грудных детей встречается розоватый осадок из уратов. Выпавшие в осадок ураты могут также давать «кирпичную пыль» на пеленках. Необычный цвет мочи часто вызывается пищевыми красителями, лекарственными средствами или некоторыми натуральными пищевыми продуктами, но может быть обусловлен пигментами, которые выделяются при разных болезнях. Для острого гломерулонефрита характерна коричневая моча (цвета крепкого чая или кока-колы, «ржавая» моча).
При гематурии моча может быть от бледно-розовой до ярко-красной. В таблице перечислены некоторые причины необычной окраски мочи.

Концентрация мочи у ребенка
У детей старше 6 мес осмолярность мочи (показатель числа осмотически активных частиц) составляет от 50 до 1200 мосм/л. Осмолярность — самый точный показатель концентрации мочи, но ее сложно измерять. Удельный вес (вес одного миллилитра мочи по отношению к весу одного миллилитра Н2О) легко измерить, и он в целом коррелирует с осмолярностью. Однако при глюкозурии и сильно выраженной протеинурии осмолярность, определенная по удельному весу, будет завышенной.
Глюкоза и рентгеноконтрастные вещества не влияют на определение удельного веса при помощи тест-полосок, но белки влияют. Удельный вес мочи колеблется от 1,001 до 1,030 и выше. Удельный вес выше 1,030, возможно, означает присутствие экзогенного вещества (например, рентгеноконтрастного).
pH мочи у ребенка
Существуют тест-полоски для определения рН мочи, но они дают лишь приблизительную величину. Чтобы поставить диагноз почечного канальцевого ацидоза, требуется более точно измерить рН при помощи рН-метра.
Белок в моче у ребенка
На результат влияет концентрация мочи и ее рН (сильно щелочная моча дает ложноположительный результат). Более точный способ — определение количества белка в моче, собранной за определенное время (как правило — за 24 ч), но у детей младшего возраста мочу собрать трудно. Чтобы без этого обойтись, можно использовать соотношение белок/креатинин (мг/мг): в норме у детей до 2 лет оно меньше 0,5, а у детей постарше и взрослых — меньше 0,2.
По соотношению белок/креатинин можно оценить суточную экскрецию белка (суточная экскреция белка = 0,63 х белок/креатинин). Это особенно удобно при длительном наблюдении за детьми с протеинурией, когда регулярно собирать суточную мочу обременительно.
Иммунохимическими методами можно выявить альбумин в моче в таких концентрациях, которые не определяются обычными химическими методами (микроальбуминурию). Микроальбуминурия, определенная по ночной моче (в норме < 30 мкг/мин или < 20 мг/1 г креатинина), может помочь распознать раннее поражение почек, в частности при сахарном диабете.
При повышенной температуре тела и при физической нагрузке экскреция белка с мочой может временно вырасти. Положительная реакция +1 и выше может временно наблюдаться у здоровых детей, особенно если моча концентрированная. Поэтому, прежде чем подробно обследовать здорового в остальном ребенка, надо несколько раз повторить анализ и убедиться в постоянстве протеинурии.
При постоянной протеинурии сначала делают пробу на ортостатическую протеинурию. Если она исключена, определяют степень протеинурии — либо по соотношению белок/креатинин, либо по содержанию белка в моче, собранной за 12—24 ч.
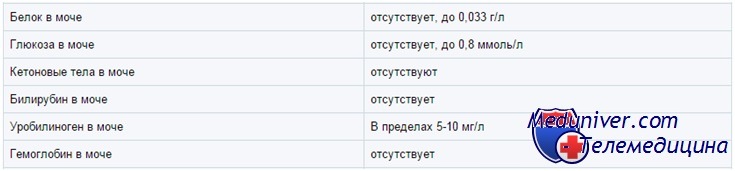
Глюкоза в моче у ребенка
В норме глюкоза в моче не определяется (исключение — недоношенные дети). В тест-полосках обычно используется глюкозооксидазная реакция, специфичная по отношению к глюкозе. Другой метод — проба Бенедикта — основан на восстановлении ионов меди. Проба Бенедикта определяет все восстановители, включая глюкозу, и с ее помощью выявляют врожденные нарушения метаболизма Сахаров, например галактоземию.
Глюкозурия чаще всего возникает вследствие гипергликемии (избыток глюкозы попадает в мочу), но иногда отражает наследственное нарушение почечного транспорта глюкозы или же является частью общего нарушения функции проксимальных канальцев (синдрома Фанкони). У сильно недоношенных детей глюкозурия может быть вызвана незрелостью почечных канальцев.
Нитриты в моче у ребенка
Анализ на нитриты (с реактивом Грисса) используют, чтобы выявить бактериурию. Обычно в моче нитритов нет, но есть нитраты. Грамотрицательные бактерии восстанавливают нитраты до нитритов, но это занимает несколько часов. Поэтому положительная реакция возможна только при наличии в моче нитратов, выраженной бактериурии и достаточном для образования нитритов времени. Отрицательный результат еще не исключает бактериурию; при высоком уровне аскорбиновой кислоты возможен ложноотрицательный результат.
Лейкоцитарная эстераза в моче у ребенка
По лейкоцитарной эстеразе определяют лейкоцитурию. Если моча загрязнена влагалищными выделениями, результат будет положительным и в отсутствие инфекции мочевых путей или лейкоцитурии. Положительный результат нужно подтверждать исследованием осадка мочи под микроскопом.
Гемоглобин, миоглобин, эритроциты в моче у ребенка
Гемоглобин и миоглобин дают с реагентами на тест-полоске в зависимости от концентрации зеленое либо синее окрашивание. Кроме того, эти реагенты лизируют эритроциты, так что внутриклеточный гемоглобин тоже вступает в реакцию. Ее чувствительность оценивают как 5—20 эритроцитов в поле зрения при большом увеличении микроскопа, или 0,015 мг% гемоглобина.
В моче часто встречаются следы гемоглобина; обычно это не говорит о болезни. Положительные результаты нужно сопоставить с микроскопией мочевого осадка. Отсутствие эритроцитов при микроскопии может означать, что реакцию дает свободный гемоглобин или миоглобин, но чаще — что эритроциты просто успели лизироваться.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Опасные и безвредные причины помутнения мочи у детей
Моча (урина) – биологическая жидкость, которая на 3-7% состоит из продуктов обмена веществ. По их концентрации и биохимическому составу определяют корректность работы жизненно важных систем – мочевыделительной, пищеварительной, эндокринной, иммунной и т.д. Мутная моча у ребенка в половине случаев провоцируется несбалансированным питанием, приемом лекарств, переохлаждением. Но иногда изменение прозрачности жидкости указывает на заболевания – пиелонефрит, гидронефроз, сахарный диабет, нефротический синдром.
Мутная моча у здорового ребёнка
Цвет мочи (урины) у новорождённых малышей в первую неделю их жизни изменяет свою окраску от прозрачной до кирпично-оранжевой. Эти изменения являются физиологичными и они возникают из-за того, что у крохи начинает полноценно функционировать мочеполовая система.
Появление помутнения урины у ребёнка, не сопровождающееся никакой другой симптоматикой, не всегда свидетельствует о патологии. Если эти изменения возникают в утреннее время – это может происходить из-за изменения водного баланса.
Урина у здорового малыша может становиться мутной из-за неправильного её сбора, длительного стояния, погрешностей в питании.
Если ребёнок находиться на грудном вскармливании, то моча будет не такая концентрированная.
Это происходит из-за того, что мама с кормлением малышу поставляет уже готовые вещества не нуждающиеся в особой обработке и не имеющие «отходов». При искусственном же вскармливании повышается нагрузка на мочевыделительную систему, а, следовательно, и изменяется концентрация мочи.
Как выглядит нормальная моча?
У малышей, находящихся на грудном вскармливании, она светлая, почти прозрачная. Физиологический цвет урины колеблется от светло-жёлтой (соломенной) окраски до тёмно-жёлтой.
Она не должна быть мутной и у неё не должно быть осадка.
Её цвет напрямую зависит от того, сколько жидкости малыш выпил, а так же от физической нагрузки и общего его состояния.
Ещё окраска во многом зависит от продуктов питания и медикаментов. Так, к примеру, после употребления свёклы она может становиться красной или оранжевой.
Малыши, находящиеся на грудном вскармливании, не имеют резкого запаха урины. При введении в рацион мясной пищи или белковой – он усиливается. Физиологическим принято считать не резкий специфический запах.
Погрешности в питании
Мутная моча у ребёнка может становиться из-за употребления им: какао, чая, кофе, слишком сладкой пищи (тортов, шоколадных конфет и прочее), а также поливитаминов и некоторых медикаментов. Введение в рацион крохи первых прикормов тоже может способствовать появлению мутности.

Фото: https://pixabay.com/photos/hamburger-burger-barbeque-bbq-beef-1238246/
Изменение этой характеристики урины при грудном вскармливании может возникать, если кормящая женщина поела копчёную, солёную, кислую, жирную или жареную пищу.
При наличии у крохи помутнения урины и боли в животе необходимо немедленно обратиться к врачу для того, чтобы исключить патологию мочевыделительной системы.
Другие причины
К ним относят неправильный сбор анализа и длительное хранение собранного материала. Поэтому важно подмыть ребёнка перед анализом, заранее купить ёмкость для сбора мочи и правильно собрать её на анализ.
Помутнение урины происходит в норме спустя 1.5 – 2 часа. Это происходит из-за выпадения в осадок минеральных солей и её кристаллизации. В связи с этим она должна быть свежей (утренней) и как можно быстрее доставлена в лабораторию.
Появление аммиачного запаха урины возникает, когда бактерии разлагают мочу на воздухе или в мочевом пузыре (например, при цистите). При содержании в ней кетоновых тел она приобретает фруктовый запах по типу гниющих яблок (эти изменения могут возникать у детей при недиабетическом кетоацидозе).
Запах тухлого мяса появляется вследствие гниения урины, содержащей кровь, белок или гной (примером является рак мочевого пузыря).

Правила сбора мочи на анализ
От правильности забора биоматериала зависят результаты лабораторного исследования. Чтобы избежать погрешностей, нужно:
- обмыть гениталии ребенка перед забором урины;
- собрать в стерильный контейнер только среднюю порцию мочи – не более 120 мл;
- закрыть контейнер с плотной крышкой и поставить в холодильник;
- доставить биоматериал в лабораторию в течение 1.5 часов.
При сдаче ОАМ в качестве биоматериала используется только утренняя моча ребенка. Для забора жидкости у младенцев применяются полиэтиленовые мочеприемники, которые продаются в аптеках.
По изменению характеристик мочи выявляют множество заболеваний. Если в ней обнаруживается осадок, хлопья, примеси гноя, слизи или крови, обращаются к педиатру.
Патологические состояния у детей, проявляющиеся появлением осадка в моче
Урина становится мутной из-за того, что в ней содержатся: соли, бактерии, клеточные образования, слизь или жир.
Появление её помутнения и специфического резкого запаха чаще всего свидетельствует о нарушении работы мочевыделительной системы.
Болезней, из-за которых появляется осадок в моче у ребенка, множество. Такие изменения могут возникать при:
- пиелонефрите;
- цистите (воспалении слизистой оболочки мочевого пузыря);
- сахарном диабете;
- уретрите (воспалении мочеиспускательного канала);
- обезвоживании;
- воспалительном процессе в мочевом пузыре;
- нарушенной работе печени, надпочечников или воспалительных процессах желудочно-кишечного тракта.
Клиника инфекций мочевыделительной системы может быть различной, так как зависит от локализации патологического процесса, но общими являются дизурические симптомы, которые характеризуются резями, болями, жжением и учащением мочеиспускания.
Пиелонефрит
Это неспецифическое инфекционное воспаление преимущественно интерстициальной ткани почки и почечной лоханки. Среди всех заболеваний почек он занимает первое место. Чаще возникает у девочек и женщин – примерно в 80% всех случаев (из-за особенностей строения мочевых органов).

Фото: https://pixabay.com/illustrations/kidney-anatomy-biology-body-cancer-3667909/
Эта патология возникает под влиянием не только бактерий, постоянно обитающих в организме или живущих во внешней среде, но и вирусов, микоплазм, микроскопических грибов.
В детском возрасте причиной его могут быть аномалии почечных канальцев, из которых нарушается отток мочи.
Цистит
Это широко распространённое заболевание. Чаще возникает у лиц женского пола. Это объясняется анатомо-физиологическими особенностями мочеполовых органов (короткий и широкий мочеиспускательный канал, близость к нему влагалища, заднего прохода), благодаря которым инфекция легко проникает в мочевой пузырь.
У детей чаще отмечается нарушение опорожнения мочевого пузыря функционального характера. Малыши, увлекаясь игрой, нередко забывают своевременно опорожниться. Искусственное сдерживание мочеиспускания может привести к стойким функциональным нарушениям и созданию условий для проникновения в него инфекции из мочеиспускательного канала.
Особенно к нему предрасположены больные сахарным диабетом, при котором нарушается обмен веществ и снижается сопротивляемость организма инфекциям.
Уретрит
Это воспаление мочеиспускательного канала. Частота встречаемости его у лиц мужского пола выше, чем у женского. Это связано с особенностями мочеполовых органов. У девочек значительно меньшая длина мочеиспускательного канала – это способствует быстрому проникновению воспалительного процесса в мочевой пузырь и развитию его воспаления, а уретрит в этих случаях может остаться незамеченным.
При обезвоживании (рвоте, диарее, гипертермии и т. д.) урина тоже может становиться мутной и менять свою окраску на тёмно-оранжевую. Эти изменения происходят из-за того, что она становится более концентрированной и организму недостаточно жидкости.
Поэтому при таких состояниях очень важную роль играет именно выпаивание (необходимо давать много пить крохе).
Гепатит
Окрашивание урины в тёмно-коричневый цвет свидетельствует о избытке в ней жёлчных пигментов. Это явление чаще всего возникает при гепатитах, камнях в жёлчном пузыре.
При обнаружении у малыша мочи такого цвета следует немедленно вызвать бригаду скорой помощи для постановки диагноза и выбора дальнейшей тактики обследования и лечения!
Патологии мочеполовой системы ребенка
О развитии воспаления в мочевыводящих путях свидетельствует изменившийся цвет выделений, помутнение, появление песка, хлопьев, крови, слизи. Часто причиной воспалений становятся простуды, перенесенные инфекционные заболевания.
Основным показателем заболеваний почек является моча с осадком, одновременно в анализе мочи ребенка обнаруживается вымываемый из организма белок. Из этой группы болезней почек у детей чаще встречается пиелонефрит. Возможны гломерулонефриты, когда клетки иммунной системы негативно воздействуют на почки, вызывая разрушение органа.
Мочеиспускание хлопьями сопровождает воспаления мочевого пузыря и мочеточника. Часто это цистит у девочек. Инфекция может развиваться при врожденных патологиях. Застой или обратный ток мочи является основным фактором, вызывающим развитие патогенной микрофлоры, соответственно помутнение и изменение цвета.
Диагностические процедуры
При выявлении изменения цвета мочи или появления её мутности необходимо обратиться к врачу, а он уже будет решать, есть или нет повод для беспокойства.

Фото: https://pixabay.com/photos/blood-test-urine-test-medical-527617/
Диагностические процедуры играют важную роль для определения многих болезней, связанных с изменением свойств урины. Первым анализом, который назначается врачами при изменении её окраски или появлении мутности, является общий анализ мочи (ОАМ).
Советы по сбору мочи
Своевременное проведение диагностических процедур и назначение правильной терапии является залогом успеха.
Запрещено собирать урину с пелёнок или переливать с горшка, так как это может исказить результат!
Важным при сборе мочи для различных анализов является:
- соблюдение гигиенических процедур, а именно – подмывание ребёнка;
- перед сбором материала не должно быть тяжёлых физических нагрузок, стресса, жирной, жаренной и острой пищи в меню малыша, соблюдался режим сна и бодрствования;
- при употреблении медикаментов необходимо обязательно сообщить врачу;
- между сбором и доставкой материала в лабораторию должно пройти не более 1,5 – 2 часов;
- собирать утреннюю урину;
- использовать для этого стерильную одноразовую ёмкость;
- перед сбором её в контейнер необходимо выпустить небольшое количество урины в унитаз, а после, не касаясь кожного покрова, набрать анализ (это правило касается ОАМ);
- хранить её при температуре не более 18 °C.
Маленьким детям урину собирают с помощью мочесборника, а потом переливают в специальный контейнер.
Дополнительные методы обследования
Наиболее часто применяемыми методами исследования для выявления патологий, связанных с изменением урины, являются:
- общий анализ мочи;
- общий анализ крови (для выявления воспалительных процессов и признаков общей интоксикации),
- проба Нечипоренко;
- проба Зимницкого;
- трёхстаканная проба мочи;
- ультразвуковое исследование, компьютерная томография и магнитно-резонансная томография органов мочевыделительной системы.
Методы лечения
Если причиной патологии стало развитие воспалительного процесса, назначаются антибактериальные и противовоспалительные препараты. При отравлении и интоксикации следует много пить и принимать витаминные комплексы, восполняющие недостаток полезных веществ в организме.
Мутная моча у ребенка 2 года жизни и старше требует выполнения следующих действий:
- необходимо давать ребенку больше жидкости;
- нужно отказаться от кормления продуктами с красящими элементами;
- следует исключить слишком жирную и соленую еду;
- нужно отменить или заменить лекарства после консультации с педиатром.
Лекарственные препараты
Заболевания мочевой системы лечит детский нефролог. Для терапии используется не только медикаментозная терапия, но и физиотерапия, в некоторых случаях – хирургическое вмешательство.
Для лечения используются препараты, хорошо зарекомендовавшие себя в медицинской практике. Они эффективны для уничтожения болезнетворных микробов, воспалительных процессов и нормализации обменных процессов в организме. Какие препараты нужны в конкретной ситуации, решает врач. Он же выбирает дозировку лекарств и график их приема.
Если у ребенка выявлены патологические изменения, схема лечения включает в себя:
- мочегонные и снижающие давление препараты – при болезнях почек;
- гепатопротекторы – при травмах или инфекциях области печени;

Гепатопротекторы — Лекарства для печени
Дозировка зависит от сложности симптомов и возраста ребенка. Стоимость лечения зависит от длительности курса и вида назначенных лекарств.
Народные методы
Мутная моча у ребенка 2 года жизни и старше иногда может быть вылечена народными средствами.
Например:
- шалфей;
- душица;
- календула.
Готовится следующим образом:
1. Растения берутся в равных частях.
2. 1 ст. л. сухого сырья заливается 400 мл крутого кипятка.
3. По прошествии 2-х ч, настой процеживается и его можно принимать.
Прием осуществляется 4 раза в день за полчаса до еды.
Курс приема – не менее 7-ми дней
2. Емкость оставляют на полчаса для настаивания.
3. Процеженный напиток разбавляют 1 ст. воды (предварительно прокипяченной).
Состав принимают по 50 мл 3 раза в сутки, через 30-40 минут после еды.
Длительность курса – неделя

2. Отправить настаиваться на 2 ч.
Процеженное лекарство принимают 3 раза в день до еды по 1 ст. л.
Курс приема – 2 недели
Также для лечения легких воспалительных инфекций мочеполовой системы можно принимать морс из клюквы или брусники. Для нормализации достаточно пить по 1 ст. л. несколько раз в сутки в течение 3-х дней.
Диета
Иногда для восстановления нормальной работы мочеполовой сферы и нормального цвета мочи рекомендуется специальная диета. При ней увеличивается количество продуктов с повышенной мочегонной способностью. При этом запрещается есть жаренные и жирные блюда: они задерживают в организме жидкость.
В ежедневном меню должно быть много:
- свежих фруктов и овощей;
- круп;
- качественных кисломолочных продуктов;
- рыбы;
- соков и морсов, сделанных своими руками;
- яиц;
- зеленого чая.
Есть нужно не менее 5 раз понемногу. Также следует как можно больше пить чистой воды.
Прочие методы
Кроме медикаментозного лечения и использования народных способов, иногда применяется оперативное вмешательство. Это происходит, когда другие способы оказываются неэффективными. Для нормализации цвета и устранения симптомов мутности мочи применяется и физиотерапия.
Самыми эффективными в этом случае будут следующие методы:
- электрофорез. Проводится при воспалительных инфекциях, сопровождающихся болевыми приступами. Ток, проталкивает лекарство к больной зоне, снижая ее проявление;
- лазерная терапия. Луч света легко проникает к проблемному месту и снижает боль, восстанавливая поврежденные ткани;
- магнитная терапия. Мобилизует защитные свойства организма, оказывая общеукрепляющее воздействие;
- грязелечение. Эффективно при цистите и хроническом пиелонефрите. Перед использованием состав прогревают до комфортной теплой температуры. Тепло стимулирует кровоток и тем самым нормализует работу больной области.
Запрещено использовать любые методы физиотерапии при любых опухолях и диагностированном поликистозе. Они провоцируют рост больных клеток и могут стать причиной быстрого развития болезни.
Советы родителям
Если Вы обнаружили осадок в моче у ребенка или изменение её цвета – это не всегда является поводом для беспокойства. В первую очередь оцените:
- Как давно ребёнок опорожнил мочевой пузырь?
- Были ли у него погрешности в питании?
- Как хранилась урина и при какой температуре?
- Были ли у крохи какие-то стрессы, тяжёлые физические нагрузки?
- Сколько жидкости малыш выпивает за сутки?
- Есть ли у него какие-либо другие проявления заболеваний, и нарушилось ли общее его состояние?
Только проанализировав всё это, можно принимать решение о дальнейшем своём поведении.
Диагностика ацетонемического синдрома
Первые признаки проявляются в двух-трехлетнем возрасте, к семи-восьми годам могут участиться, в 12-13 лет, как правило, прекращаются.
Если у ребенка впервые появился ацетон необходимо обязательно обратиться к педиатру, например, к специалисту медицинского . Ацетонемический синдром определяется только врачом, так как запах ацетона в моче может быть признаком инсулиновой недостаточности, существует риск появления сахарного диабета. В этих случаях требуется срочная консультация эндокринолога, гастроэнтеролога и психотерапевта, получить которую можно здесь же в центре.
-
Ацетон у детей можно разделить на два вида:
- первичный — результат неправильного питания и признак нездорового образа жизни;
- вторичный — последствия инфекционных и эндокринных заболеваний, поражений центральной нервной системы.
Кроме того, существует первичный идиопатический ацетономический синдром, где главный провоцирующий фактор — наследственная предрасположенность.
Мутная моча у ребенка: 7 патологических причин, особенности диагностики.
Мутная моча у ребенка: 7 патологических причин, особенности диагностики. Читать статью полностью. Бесцветная моча у ребенка — почему цвет урины прозрачный.
Возможные причины
Цвет мочи меняется, как только в организме запускается воспалительный процесс. Вид урины во многом зависит от концентрации выводимых организмом веществ, таких как соли или пигменты. В норме причинами изменения цвета выводимой жидкости могут стать разные факторы.
Это зависит от:
- количества растворенных в моче веществ;
- физической активности малыша;
- его состояния в данный момент;
- питьевого режима.
Мутная моча у ребенка 2 года жизни, а также младше или старше, бывает сразу после сна. Обычно врачи советуют не обращать внимание на это или понаблюдать за ребенком в течение дня. Если кроме изменения цвета, у ребенка болит живот или имеются другие симптомы, возможно, он заболел.
Взрослые должны обращать внимание на цвет мочи малыша, чтобы своевременно заметить и устранить возникшие проблемы. Для этого достаточно 1 раз в день собирать мочу и сливать ее в специальный контейнер для оценивания цвета.

Мутная моча у ребенка может иметь разные оттенки цвета
Мутность и изменение цвета мочи у детей, которым 2 года или больше, может сигнализировать о:
- заболевании, развивающемся во внутренних органах;
- реакции на принимаемые лекарства;
- влиянии внешней среды.
Среди факторов, оказывающих влияние на окраску выводимой жидкости, можно выделить:
- продукты, которыми питается ребенок;
- лекарства, принимаемые им;
- количество употребляемой питьевой воды.
Мочевая жидкость может изменить оттенок в результате влияния таких факторов, как:
- нарушения обменных процессов в организме;
- показатель того, что ребенок растет: чем он старше, тем темнее будет моча;
- части суток. Цвет урины утром более насыщенный.

К причинам изменениям цвета мочи относятся:
- темный цвет урины во время утреннего туалета. Однако если в течение дня оттенок жидкости приходит в норму, не нужно беспокоиться;
- употребление продуктов с высоким красящим эффектом. К ним относятся свекла, тыква, морковь;
- недостаток жидкости, поступающей в организм. Это может вызвать обезвоживание и интоксикацию организма, ведь вредные вещества выводятся не в полном объеме;
- слишком высокая внешняя температура воздуха;
- прием отдельных видов лекарств, способных окрашивать мочу при выделении из организма;
- употребление комплексов витаминов, в состав которых входят витамины В, С.
На цвет мочи оказывают влияние и некоторые болезни, которые имеются в организме ребенка:
- инфекции мочеполовой системы. При этом возможно появление в выделяемой жидкости частичек крови. Это говорит о начавшемся воспалении мочевого пузыря и почек.
Правила сбора мочи на анализ
От правильности забора биоматериала зависят результаты лабораторного исследования. Чтобы избежать погрешностей, нужно:
- обмыть гениталии ребенка перед забором урины;
- собрать в стерильный контейнер только среднюю порцию мочи – не более 120 мл;
- закрыть контейнер с плотной крышкой и поставить в холодильник;
- доставить биоматериал в лабораторию в течение 1.5 часов.
При сдаче ОАМ в качестве биоматериала используется только утренняя моча ребенка. Для забора жидкости у младенцев применяются полиэтиленовые мочеприемники, которые продаются в аптеках.
По изменению характеристик мочи выявляют множество заболеваний. Если в ней обнаруживается осадок, хлопья, примеси гноя, слизи или крови, обращаются к педиатру.
Диагностика
Для определения причин отклонения от нормы цвета мочи у детей доктор назначает спектр анализов и исследований:

Моча по Нечипоренко. Норма и особенности проведения
| Исследование | Описание |
| Общий анализ | Он выполняется для определения химического состава мочи. Это позволит быстрее выявить заболевания почек, эндокринной системы и наличие опухолевых образований. Стоимость – около 200 руб. |
| Исследование мочи по методу Нечипоренко | Выявляет скрытые инфекции мочевыводящей системы и почек. Цена составляет примерно 290 руб. |
| Проведение проб по Зимницкому | Применяется при подозрении на такие болезни, как диабет, пиелонефрит, почечную недостаточность. Стоимость – 300 руб. и более |
| Метод Сулковича | Метод позволяет распознать заболевания эндокринной системы. Цена начинается от 150 руб. |
| Диагностика урины по Каковскому-Аддису и Амбурже | Метод используется для определения вероятности воспалительных процессов. Его цена – от 700 руб. |
| Бактериальный посев | Он выявляет наличие у человека вредоносных бактерий и микробов. Цена начинается от 800 руб. |
При обследовании стоит знать, что:
- у грудных детей, которых кормят грудным молоком или питательной смесью, урина чаще всего светлая и прозрачная;
- когда ребенок подрастает и начинает питаться самостоятельно, мочевая жидкость становится более желтой;
- если ребенку нужно сходить в туалет ночью, то цвет будет еще более концентрированным.
Каждый способ диагностики отличается своим способом сбора мочи. Часто это делается при помощи небольших мочеприемников. Это удобно как для мальчиков, так и для девочек.

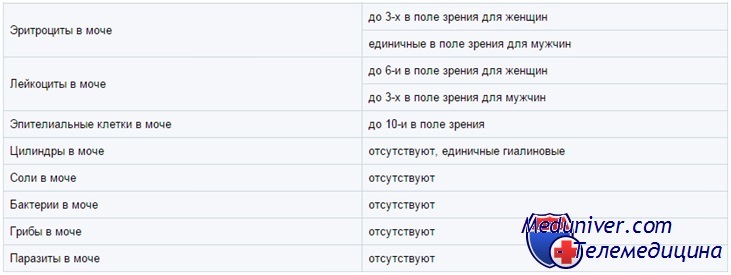
Самым главным является общий анализ, который дает полную информацию о следующем:
- текстуре и цвете;
- плотности и весе;
- кислотности и уровне гемоглобина;
- наличие кетоновых тел и уролобилиногена;
- содержание глюкозы, нитратов, билирубина и белка.
Кроме того, осадок урины исследуется на предмет наличия:
- опухолевых клеток;
- грибков и паразитов;
- вредных бактерий;
- белых и красных кровяных телец;
- цилиндров.
В зависимости от соотношения содержащихся неорганических веществ, дополнительно назначаются другие анализы, а также УЗИ мочеполовой системы и биохимическое исследование крови.
Правила сбора мочи
Основные правила сбора мочи у маленьких детей заключаются в следующем:
- Сообщение лечащему врачу, какие лекарства принимал больной для назначения нужных анализов.
- Приобретение специального контейнера в аптеке.
- Сбор материала после пробуждения ребенка утром.
- Протирание половых органов салфеткой перед мочеиспусканием, чтобы они были чистыми. Брать нужно среднюю мочу.

Для хорошего анализа понадобится около 30 мл жидкости, которую отправляют в лабораторию не позже прошествии 2-х ч. с момента сбора.
Патологии у мужчин и детей
У мужчин белая моча наблюдается при:
- простатите;
- уретрите;
- недугах эндокринной системы;
- иммунодефиците;
- мочекаменной болезни;
- пиелонефрите;
- нефрозе;
- воспалении головки полового члена;
- туберкулезе почек;
- жировой дистрофии почек.
Белые нити в моче, беловатые хлопья, гнойные вкрапления – все это может сопровождать вышеуказанные недуги у мужчин. Зачастую в моче белые примеси указывают на содержание лейкоцитов и выступают симптомами воспалений, начавшихся в органах мочеполовой системы.
А вот почему моча белая возможна у детей:
- патологии почек и мочевыводящих путей;
- заражение глистами;
- филяриоз;
- у девочек – выделения слизи из влагалища, попадающей в мочу;
- у мальчиков – аномалия крайней плоти, когда в мочу попадает патологическая слизь, накапливающаяся в карманах крайней плоти.
Когда необходимо обратиться к врачу
Однако некоторые проявления считаются отклонениями от нормы:
- наличие хлопьев и помутнения урины, которое не проходит некоторое время. Это может стать признаком воспаления внутри мочевой системы или почек. Если моча находится в емкости для анализов слишком долго, она мутнеет из-за выпадения в осадок минеральных солей. Такая реакция говорит о хорошем здоровье малыша;
- наличие в жидкости большого количества эритроцитов и лейкоцитов. Такое бывает при отравлении печени. Она не успевает перерабатывать эти вещества ввиду высокой нагрузки;
- когда температура остается нормальной, но при этом меняется цвет мочи и ощущается боль в области живота, возможно, есть проблемы с выводящими системами;
- при повышенной температуре и мутности урины можно заподозрить обезвоживание организма. Чтобы нормализовать состояние малыша, ему дают много пить обычной воды;
- мутность выводимой жидкости, сопровождаемая резким запахом, может быть при некоторых заболеваниях, таких как диабет или инфекция мочевыводящих путей;
- темный цвет мочи бывает при гепатите.
Детские врачи советуют родителям проводить подобную процедуру раз в полгода, даже если симптомов заболевания нет.
Методы лечения
Если причиной патологии стало развитие воспалительного процесса, назначаются антибактериальные и противовоспалительные препараты. При отравлении и интоксикации следует много пить и принимать витаминные комплексы, восполняющие недостаток полезных веществ в организме.
Мутная моча у ребенка 2 года жизни и старше требует выполнения следующих действий:
- необходимо давать ребенку больше жидкости;
- нужно отказаться от кормления продуктами с красящими элементами;
- следует исключить слишком жирную и соленую еду;
- нужно отменить или заменить лекарства после консультации с педиатром.
Лекарственные препараты
Заболевания мочевой системы лечит детский нефролог. Для терапии используется не только медикаментозная терапия, но и физиотерапия, в некоторых случаях – хирургическое вмешательство.
Для лечения используются препараты, хорошо зарекомендовавшие себя в медицинской практике. Они эффективны для уничтожения болезнетворных микробов, воспалительных процессов и нормализации обменных процессов в организме. Какие препараты нужны в конкретной ситуации, решает врач. Он же выбирает дозировку лекарств и график их приема.
Если у ребенка выявлены патологические изменения, схема лечения включает в себя:
- мочегонные и снижающие давление препараты – при болезнях почек;
- гепатопротекторы – при травмах или инфекциях области печени;

Гепатопротекторы — Лекарства для печени
Дозировка зависит от сложности симптомов и возраста ребенка. Стоимость лечения зависит от длительности курса и вида назначенных лекарств.
Народные методы
Мутная моча у ребенка 2 года жизни и старше иногда может быть вылечена народными средствами.
Например:
- шалфей;
- душица;
- календула.
Готовится следующим образом:
1. Растения берутся в равных частях.
2. 1 ст. л. сухого сырья заливается 400 мл крутого кипятка.
3. По прошествии 2-х ч, настой процеживается и его можно принимать.
Прием осуществляется 4 раза в день за полчаса до еды.
Курс приема – не менее 7-ми дней
2. Емкость оставляют на полчаса для настаивания.
3. Процеженный напиток разбавляют 1 ст. воды (предварительно прокипяченной).
Состав принимают по 50 мл 3 раза в сутки, через 30-40 минут после еды.
Длительность курса – неделя

2. Отправить настаиваться на 2 ч.
Процеженное лекарство принимают 3 раза в день до еды по 1 ст. л.
Курс приема – 2 недели
Также для лечения легких воспалительных инфекций мочеполовой системы можно принимать морс из клюквы или брусники. Для нормализации достаточно пить по 1 ст. л. несколько раз в сутки в течение 3-х дней.
Диета
Иногда для восстановления нормальной работы мочеполовой сферы и нормального цвета мочи рекомендуется специальная диета. При ней увеличивается количество продуктов с повышенной мочегонной способностью. При этом запрещается есть жаренные и жирные блюда: они задерживают в организме жидкость.
В ежедневном меню должно быть много:
- свежих фруктов и овощей;
- круп;
- качественных кисломолочных продуктов;
- рыбы;
- соков и морсов, сделанных своими руками;
- яиц;
- зеленого чая.
Есть нужно не менее 5 раз понемногу. Также следует как можно больше пить чистой воды.
Прочие методы
Кроме медикаментозного лечения и использования народных способов, иногда применяется оперативное вмешательство. Это происходит, когда другие способы оказываются неэффективными. Для нормализации цвета и устранения симптомов мутности мочи применяется и физиотерапия.
Самыми эффективными в этом случае будут следующие методы:
- электрофорез. Проводится при воспалительных инфекциях, сопровождающихся болевыми приступами. Ток, проталкивает лекарство к больной зоне, снижая ее проявление;
- лазерная терапия. Луч света легко проникает к проблемному месту и снижает боль, восстанавливая поврежденные ткани;
- магнитная терапия. Мобилизует защитные свойства организма, оказывая общеукрепляющее воздействие;
- грязелечение. Эффективно при цистите и хроническом пиелонефрите. Перед использованием состав прогревают до комфортной теплой температуры. Тепло стимулирует кровоток и тем самым нормализует работу больной области.
Запрещено использовать любые методы физиотерапии при любых опухолях и диагностированном поликистозе. Они провоцируют рост больных клеток и могут стать причиной быстрого развития болезни.
Возможные осложнения
Если болезнь запустить, может возникнуть:

Мутная моча часто является признаком заболевания у малыша. Если не обращать внимания на цвет мочи, можно упустить время и тогда болезнь перейдет в хроническую стадию.
Если у ребенка 2 года жизни, а также старше или младше моча приобрела мутный и темный оттенок, такие симптомы игнорировать не стоит. Иногда такой признак говорит о начале серьезного заболевания. Родители должны обратиться к врачу, чтобы провести обследование, и в случае необходимости начать лечение.
Патологии у женщин
У женщин моча белеет в результате развития воспалений в половых органах и мочевыводящей системе. Могут быть диагностированы такие заболевания:
- воспаление шейки матки;
- хронический эндометрит;
- цистит;
- пиелонефрит;
- уретрит;
- вульвовагинит;
- гломерулонефрит;
- сальпингоофорит;
- туберкулез почек или половых органов;
- кандидоз;
- хроническая почечная недостаточность.
Если в моче у женщин появляются белесые хлопья, это зачастую становится признаком молочницы, развивающейся вследствие нарушения нормальной микрофлоры влагалища. mozhaisky.bathmate.su, Эндометрит может проявляться также выделениями с гноем и болями внизу живота.
Урина белого цвета у женщин иногда выступает признаком наличия солей кальция или уратов. Осадок часто говорит о патологических процессах в почках и мочевыводящей системе. Читать статью полностью. Также урина мутнеет при сахарном диабете., указывающее на недуги печени и мозга, делает мочу беловатой и непрозрачной.
ВОССТАНОВЛЕНИЕ ПОТЕНЦИИ ГИДРОПОМПОЙ BATHMATE
ЛОД-терапия показана мужчинам, которые неспособны самостоятельно достигать и удерживать эрекцию.
Такой метод активно применяется в лечении некоторых заболеваний органов мочеполовой системы, в частности, простатита и везикулита в хронической форме. Так же ЛОД-терапия эффективна при сосудистых заболеваниях, вызвавших нарушения эрекции. Показанием к применению служит болезнь Пейрони, деформация пениса вследствие оперативных вмешательств, возрастная импотенция.
ПРИМЕНЯЕТСЯ В КЛИНИКАХ ПРИ:
— различных клинических вариантах поражения сосудистой составляющей эрекционного компонента копулятивного цикла;
— как заключительный этап лечения после операции пластики полового члена при эпи- и гипоспадии, микропенисе.
КАК ЭТО РАБОТАЕТ?
Любые лекарства нужно доставлять в ткани, нужно нормальное кровообращение. Нужен кислород в тканях. При воспалениях лекарства могут не помогать должным образом, так как нарушено нормальное кровообращение. ЛОД терапия способствует принудительной прокачке органов кровью, которая несет в себе питательные вещества и гормоны.
ПРОКАЧИВАЮТСЯ КРОВЬЮ ОРГАНЫ ТАЗА И ПОЛОВОЙ ЧЛЕН
Патологические процессы приводящие к недостаточному питанию тканей, оксигенации кавернозной ткани, нарушениям углеводного (гипергликемии) и жирового (гиперхолестеринемии) обмена, вызывают универсальные повреждения эндотелия пенильных сосудов и гладких мышц пещеристых тел, что выражается термином – эндотелиальная дисфункция.
Что делать, если у ребенка мутная моча
Мутная моча у ребенка не всегда говорит о патологии. Если такое явление отмечено однократно и ребенок чувствует себя хорошо, переживать не стоит. А вот систематическое помутнение мочи, изменение ее цвета, запаха и других физических характеристик в сочетании с местной или общей негативной симптоматикой может быть признаком серьезных заболеваний, требующих медицинского контроля.
Характеристики мочи, соответствующие норме
Прозрачная моча светлого или соломенно-желтого цвета – это норма, однако незначительные отклонения допускаются. Запах считается еще одним информативным признаком, который можно оценить в домашних условиях. У здорового ребенка он специфический, но не резкий. Осадка, хлопьев, слизи и других посторонних включений быть не должно.

Если появление мутной мочи у ребенка – единичный случай, стоит проанализировать что ребенок ел и какие препараты принимал накануне
Возможные причины помутнения мочи
На цвет и прозрачность мочи влияет изменение питания, прием медикаментов и состояние здоровья малыша. Если помутнение – это единичный случай, стоит проанализировать, что ребенок ел и принимал накануне. При взаимодействии с воздухом моча тоже меняет свои характеристики, поэтому содержимое горшка, которое забыли убрать вовремя, мутнеет и темнеет. Это считается нормальным.
Самые распространенные патологические причины отклонения:
- цистит;
- уретрит;
- пиелонефрит.
Так называют воспалительные заболевания разных отделов мочевыводящей системы. В большинстве случаев они имеют бактериальную природу, особенно у девочек, что обусловлено особенностью анатомического строения, а именно близким расположением анального отверстия и конечного отдела уретрального канала. При неправильной гигиене бактерии легко проникают в мочеиспускательный канал и другие органы.
Ослабление иммунитета – это еще один фактор риска. Частыми предшественниками воспалительных заболеваний мочевыводящих путей выступают переохлаждения, сильные стрессы, острые и хронические инфекционные заболевания.
Мутная моча у ребенка с резким запахом часто говорит о появлении ацетона. Такое бывает при:
- сахарном диабете;
- гиперактивности щитовидной железы;
- онкологии;
- продолжительном голодании и обезвоживании;
- болезнях почек, поджелудочной железы и ряде других патологий.
Анализ на ацетон можно провести специальными тест-полосками в домашних условиях.
Помутнение и потемнение мочи может указывать на гепатит, токсическое отравление или другие патологии печени. Осадок в моче часто говорит и об избытке в ней солей или повышении кислотности. Дети с такими отклонениями, как правило, страдают нарушением обмена веществ и попадают в группу риска по развитию мочекаменной болезни.
Особого внимания требует моча, окрашенная в розовые, красные или коричневые цвета. Если ребенок накануне не ел продукты, содержащие красители, или свеклу, такой симптом может указывать на повышенное содержание эритроцитов – красных кровяных телец. Такое бывает при:
- воспалительных патологиях мочевыводящих путей;
- выходе камней из почек или мочевого пузыря;
- травмах живота и т.п.
Если симптом ярко выражен и сочетается с ухудшением самочувствия, нужно вызвать скорую помощь.
Самочувствие ребенка
Помутнение мочи может быть единственным признаком, указывающим на проблему в организме. Если прозрачность не восстанавливается в течении 2 – 7 дней, нужно показать ребенка врачу, даже если он чувствует себя хорошо.
К явным признакам, указывающим на патологии, относят:
- боль в области живота или поясницы, отдающая вправо или влево;
- зуд и покраснение в области промежности;
- появление синяков под глазами;
- ухудшение аппетита;
- различные высыпания на коже;
- вялость и другое.
При их появлении консультация педиатра обязательна.

Причины помутнения мочи может установить только врач
Диагностика и лечение
Самыми информативными методами диагностики являются клинический анализ мочи и бакпосев. Первый помогает оценить ее характеристики:
- цвет;
- прозрачность;
- кислотность;
- наличие посторонних включений.
Второй анализ определяет тип возбудителя, спровоцировавшего болезнь. Он проводится дольше, поскольку лаборантам нужно время на взращивание бактерий в специальной среде и определение чувствительности к антибиотикам. Ответ можно получить через 5–7 дней.
При выявлении отклонений применяют дополнительные методы обследования:
- общий анализ крови;
- УЗИ или МРТ органов малого таза;
- эндоскопическое исследование уретры и т.п.
Полный список инструментальных и лабораторных методов подбирается индивидуально .
Лечебная схема составляется в зависимости от диагноза. Если обнаружена бактериальная инфекция, показаны антибиотики. При ацетоне, изменении кислотности или наличии камней нужно устранять первопричину болезни. Особое внимание уделяется нормализации обмена веществ, коррекции гормонального фона и правильному питанию.
Определить причину появления странного симптома в домашних условиях сложно. Если такое повторяется регулярно, нужно сдать клинический анализ мочи. Это очень информативное исследование, помогающее оценить здоровье почек и общее состояние организма малыша. Дальнейший алгоритм действий и прогноз зависит от диагноза.
Видео


* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Мама не умиляется, когда один малыш просит другого поиграть с ним. Мама знает, что это начало… драки.
Опасные и безвредные причины помутнения мочи у детей
Моча (урина) – биологическая жидкость, которая на 3-7% состоит из продуктов обмена веществ. По их концентрации и биохимическому составу определяют корректность работы жизненно важных систем – мочевыделительной, пищеварительной, эндокринной, иммунной и т.д. Мутная моча у ребенка в половине случаев провоцируется несбалансированным питанием, приемом лекарств, переохлаждением. Но иногда изменение прозрачности жидкости указывает на заболевания – пиелонефрит, гидронефроз, сахарный диабет, нефротический синдром.
Почему у ребенка может быть мутная моча
Прозрачность мочи объясняется тем, что содержащиеся в ней продукты метаболизма находятся в растворенном состоянии. Белый осадок, хлопья, кровянистые примеси, гной являются признаком нездоровья. Чтобы выявить причину таких симптомов, делают общий анализ мочи (ОАМ). Основная цель исследования – выявление патологических изменений в работе мочевыделительной, эндокринной и других систем.
Введение прикорма
Моча у новорожденного и грудничка имеет светло-желтый или янтарный оттенок. В связи с незрелостью органов мочевыделительной и пищеварительной систем, младенцы мочатся гораздо реже, чем опорожняют кишечник.
В течение первых 5-7 суток после рождения моча имеет специфический запах, но это не считается отклонением от нормы. Физические параметры урины – плотность, прозрачность, запах – изменяются при введении мясного прикорма детям в возрасте от 8 месяцев.

Недостаточное питье
Кристаллы мочевой кислоты или «коричневая пыль» на подгузнике после мочеиспускания свидетельствуют о недостаточном поступлении жидкости в организм. Обезвоживание ведет к изменению pH мочи, из-за чего соли кислот выпадают в осадок. Непрозрачная моча у грудничков обусловлена обезвоживанием на фоне:
- избыточного потоотделения;
- диареи;
- неукротимой рвоты.
Коричневые или белые крупицы в моче у ребенка 3 лет – следствие несоблюдения питьевого режима. Чтобы предупредить сбои в работе мочевыделительной системы, дети 2-7 лет должны выпивать не менее 1.2 л жидкости в день.
Нерациональное питание и некоторые продукты
Погрешности в питании – одна из основных причин изменения прозрачности мочи у детей. На ее физические параметры влияют:
- газированные напитки;
- ненатуральные соки;
- мясные блюда;
- фаст-фуд;
- молочные продукты;
- цитрусовые;
- помидоры;
- яблоки;
- свекла;
- виноград.
Слабо-мутная моча у ребенка – результат злоупотребления кислыми фруктами, которые влияют на водородный показатель (pH). Нарушение кислотно-щелочного баланса ведет к кристаллизации в моче солей щавелевой, мочевой и фосфорной кислот. Нерациональное питание чревато камнеобразованием в почках, мочевыводящих протоках, пузыре.
Влияние антибиотиков
Белый осадок в моче часто возникает у детей, прошедших противомикробную терапию. Антибиотики – токсические препараты, которые уничтожают не только болезнетворную, но и полезную флору в ЖКТ. Они создают большую нагрузку на почки и печень, что влияет на биохимический состав мочи.
Лечение детей до 4 лет антибиотиками нередко сопровождается образованием желтых хлопьев в урине. В связи с этим педиатры не рекомендуют использовать в борьбе с бактериальными инфекциями лекарства таких групп:
Цистит, пиелонефрит и другие воспаления
Моча с хлопьями – явный признак нездоровья мочевыделительной системы. Изменение прозрачности провоцируют:
- уролитиаз – проявляется белым или коричневатым осадком в моче;
- цистит – моча мутнеет, запах становится резким;
- пиелонефрит – обнаруживаются примеси гноя, белые хлопья или кровь;
- уретрит – моча приобретает красноватый оттенок.
Характер изменений зависит от возбудителя инфекции. Многие болезни мочеполовой сферы протекают у детей в скрытой форме. На острое воспаление указывает лихорадочное состояние, нарушением мочеиспускания, отсутствие аппетита.
Сахарный диабет
У ребенка диабет сопровождается нарушением обмена веществ, полиурией (избыточным мочеобразованием). Концентрация глюкозы в крови растет и со временем превышает почечный порог. Поэтому с мочой выделяются моносахариды, из-за чего она приобретает сильный сладковатый запах.
На сахарный диабет указывают:
На сахарный диабет у грудного ребенка указывает липкость и «крахмальные» пятна на подгузнике. Дети постарше жалуются на позывы в туалет в ночное время, недержание мочи.
Болезни печени
Мутная желтая урина у ребенка нередко свидетельствует о патологиях гепатобилиарной системы – печени, желчного пузыря и протоков. Пивной оттенок и помутнение провоцируются избыточным распадом гемоглобина, повышением уровня билирубина. К вероятным заболеваниям относятся:
- вирусный гепатит;
- желчнокаменная болезнь;
- гиперкинетическая дискинезия желчевыводящих протоков;
- паренхиматозная желтуха.
На сбои в работе гепатобилиарной системы указывают дополнительные симптомы – пожелтение кожи, снижение аппетита, запоры, тяжесть в желудке.
Мутная моча по утрам или вечером
Помутневшая урина в 73% случаев свидетельствует о воспалении органов мочеполовой системы. Осадок в моче ребенка сигнализирует о наличии белковых компонентов. К провокаторам воспаления относятся:
- переохлаждение;
- травмы;
- прием антибиотиков;
- ЛОР-заболевания.
Помутнение мочи в вечерние часы не всегда указывает на воспаление, инфекцию или наличие белка. Такое состояние возникает на фоне избыточных физических нагрузок, переутомления, употребления большого количества белковой пищи. Но при появлении дополнительных симптомов – слабости, высокой температуры – следует обратиться к педиатру.

ОРЗ и другие инфекции
Мутность мочи в 2 года провоцируют инфекционные заболевания. Болезнетворные вирусы, грибки и бактерии ослабляют иммунитет, провоцируют потоотделение и обезвоживание. В результате кислотно-щелочной баланс жидкости изменяется, поэтому соли кислот выпадают в осадок.
Помутнение мочи провоцируют:
- краснуха;
- стрептодермия;
- эпидемический паротит;
- грипп;
- бактериальный тонзиллит;
- коклюш;
- скарлатина;
- ветряная оспа;
- корь;
- парагрипп.
Наибольшую опасность для здоровья представляет стрептококковая инфекция. Запоздалое лечение опасно осложнениями – гломерулонефритом, ревматизмом, пороками сердца.
Гипервитаминоз
Переизбыток биоактивных веществ ведет к сбоям в работе жизненно важных органов. Большинство витаминов являются водорастворимыми, поэтому они выводятся с мочой. Но длительный гипервитаминоз вызывает раздражение слизистой мочевых путей, что становится причиной их воспаления.
Если ребенок 5 лет злоупотребляет цитрусовыми, в его организме скапливается много аскорбиновой кислоты. Она раздражает мочевой тракт, вызывает воспаление. В результате вместе с мочой выделяется много белка, из-за чего она становится мутной.
Характерные признаки гипервитаминоза:
Отравление
Мутная моча у ребенка становится следствием отравления, которое сопровождается:
- диареей;
- избыточной потливостью;
- неукротимой рвотой.
Эти механизмы стимулируют очищение организма от токсических веществ. Но именно они влекут обезвоживание. Из-за дефицита жидкости водно-электролитный и кислотно-щелочной балансы нарушаются. Поэтому моча мутнеет, приобретает пивной оттенок.
При тяжелой интоксикации в моче обнаруживаются кровянистые примеси. Печень не выдерживает избыточной нагрузки, поэтому красные кровяные тельца из крови проникают в жидкость и выводятся почками с мочой.
Ожоги
Моча у ребенка становится непрозрачной при получении обширных или глубоких ожогов. Вследствие распада обожженных тканей возникает синдром эндогенной интоксикации. Печень и почки не успевают инактивировать продукты катаболизма, из-за чего те проникают в кровь и выводятся с мочой.
На присоединение инфекции указывают:
Несвоевременная обработка поврежденных участков ведет к ожоговой болезни, которая истощает иммунные резервы организма. Это создает условия для размножения в мочевыделительной системе условно-патогенных микроорганизмов.
Ацетонурия
Патологическое состояние, вызванное скоплением в урине ацетона (кетоновых тел). Диагностируется у 6% детей в возрасте от года до 12-13 лет. Возникает вследствие истощения запасов гликогена. Тогда организм начинает расщеплять жиры, которые становятся альтернативным источником энергии. Но при их распаде образуются и скапливаются в крови кетоновые тела. Поэтому ацетонурия сопровождается рвотой, жидким стулом, обезвоживанием.
На переизбыток в организме кетоновых тел указывают:
- помутнение урины;
- запах ацетона изо рта;
- тахикардия;
- шумное дыхание.
К факторам, вызывающим ацетонурию, относятся:
- заболевания печени;
- недостаток в пище углеводов;
- стрессы;
- нейроинфекции;
- злоупотребление белковой пищей;
- гастроэнтерит.
Дети с метаболическими нарушениями подвержены сахарному диабету, ожирению и мочекаменной болезни.
Неправильный сбор и хранение материала
Моча является питательным субстратом для бактерий и грибков. Образование в ней осадка и помутнение связаны с:
- попаданием ороговевших клеток кожи;
- сбором в нестерильную емкость;
- хранением при температуре выше 8°C.
Чтобы избежать погрешностей в исследованиях, мочу доставляют в лабораторию в течение 1.5 часов после сбора.

В каких случаях обязательно обратиться к врачу
Часто изменение физических характеристик мочи обусловлено погрешностями в питании, стрессовыми ситуациями. Поэтому врачи рекомендуют не беспокоиться, если у ребенка отсутствуют сопутствующие симптомы заболевания. На патологические изменения в организме указывают вялость и температура, отсутствие аппетита, плаксивость.
Следует записаться на прием к педиатру при таких признаках:
- избыточная потливость;
- частое мочеиспускание;
- лихорадочное состояние;
- пожелтение кожи;
- высыпания на лице;
- примеси крови в моче;
- шумное дыхание;
- запах ацетона изо рта;
- отказ от питания;
- быстрая утомляемость;
- апатичность;
- жидкий стул.
Своевременная диагностика и терапия предупреждают у детей осложнения – гломерулонефрит, пороки сердца, диабетическую кому, ацетонемический синдром.
Правила сбора мочи на анализ
От правильности забора биоматериала зависят результаты лабораторного исследования. Чтобы избежать погрешностей, нужно:
- обмыть гениталии ребенка перед забором урины;
- собрать в стерильный контейнер только среднюю порцию мочи – не более 120 мл;
- закрыть контейнер с плотной крышкой и поставить в холодильник;
- доставить биоматериал в лабораторию в течение 1.5 часов.
При сдаче ОАМ в качестве биоматериала используется только утренняя моча ребенка. Для забора жидкости у младенцев применяются полиэтиленовые мочеприемники, которые продаются в аптеках.
По изменению характеристик мочи выявляют множество заболеваний. Если в ней обнаруживается осадок, хлопья, примеси гноя, слизи или крови, обращаются к педиатру.
Мутная моча
В нормальной моче все составные части находятся в растворе, поэтому моча совершенно прозрачна.
Почему наблюдается выделение мутной мочи?
Причины мутной мочи у мужчин и женщин наличие в ней:
Частой физиологической причиной помутнения мочи являются недостаточность жидкости в организме из-за потребления малого количества жидкости или посещения сауны и бани.
Ориентировочно установить причину помутнения мочи из-за солей и песка можно следующим образом:
- Если моча при нагревании становится прозрачной, то помутнение вызвано уратами (мочекислыми солями)
- Если при добавлении к моче уксусной кислоты помутнение исчезает или становится меньше, то причины его — фосфаты
- Помутнение, исчезающее при добавлении соляной кислоты, вызвано оксалатом кальция
Муть, обусловленная присутствием жира, исчезает при добавлении спирта и эфира.
Почки активно участвуют в белковом обмене организма, очищая кровь от азотистых шлаков. Также они регулируют водно-электролитный баланс.

О причинах мутнай мочи
у мужчин рассказывает
подполковник медицинской службы,
врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием уролога | 900.00 руб. | |
| Общий анализ мочи | 1 д. | 350.00 руб. |
Для наличия в моче жира характерен белый осадок в моче.
Наиболее часто муть бывает вызвана присутствием в моче гноя и микробов.
При этом характерен зеленоватый цвет осадка мочи, наличие в моче гнойных нитей.
Причиной гноя и микробов в моче может быть:
- Воспаление мочеполового канала вследствие любой половой инфекции (ЗППП)

- Воспаления мочевого пузыря (цистит) наблюдается наиболее часто у женщин
- Воспаления предстательной железы у мужчин (простатит)
- Воспаление почек (пиелонефрит)
При примеси к осадку крови цвет мутной мочи может быть красным, бледно-розовым, темно-бордовым.
Чаще всего причинами наличия крови в моче могут быть:
- Травмы мочевых путей выходящими камнями и песком

- Разрывы сосудов в мочевыводящих путях
- Травмы мочевыводящих путей
Мутная моча при венерических заболеваниях
Заболевания часто передаются при сексе.
Это определенная группа инфекций.
К ним относится более десятка возбудителей различной природы:
- вирусные;
- микотические;
- паразитарные;
- бактериологические.
По статистике, ИППП удается выявить у каждого десятого человека.
Это говорит о высокой распространенности.
В число заболевших входят люди от подросткового до пенсионного возраста.
Инфекции провоцируют возникновение воспалительных процессов в органах малого таза.
Они могут привести к серьёзным нарушениям, таким как бесплодие.
У ИППП следующие возбудители:
- микоплазма;
- уреаплазма;
- трихомонада;
- кандида;
- гарднерелла;
- хламидия;
- вирус герпеса;
- вирус папилломы человека;
- контагиозный моллюск.
Характерна высокая чувствительность к внешним условиям среды.
Для успешного инфицирования необходим контакт клинически здорового человека с зараженным.
Речь не только об интимной близости.
Для инфицирования бывает достаточно и бытового контакта, например, при вирусных инфекциях.
Нарушение целостности покровов кожи и слизистых служит воротами для проникновения микрофлоры.
В таком случае риск инфицирования увеличивается при оральном и анальном половых контактах.
Это происходит и при пользовании общими средствами для личной интимной гигиены.
Большинство инфекционных агентов может внедряться через плацентарный барьер.
Внутриутробно они поражают плод.
Это способно нанести существенный вред его физиологическому росту и развитию.
Печальные последствия внутриутробного заражения иногда проявляются даже через годы после рождения ребенка.
Это может проявляться нарушениями работы сердечной мышцы, печени и почек.
Важно!
Необходимо регулярно для профилактики проходить обследование для выявления инфицирования.
Факторы передачи ИППП:
- незащищенный половой акт;
- тесные контакты в быту;
- пренебрежение правилами стерилизации медицинских инструментов;
- переливание крови и её компонентов;
- пересадка органов и тканей.
Каждой инфекции характерны определенные симптомы.
Но общая картина клинических проявлений весьма схожа для всех инфекций.
К таким симптомам относят:
- помутнение мочи;
- разного рода выделения из уретры;
- зуд и чувство жжения;
- болезненность при акте мочеиспускания или половом контакте;
- дискомфорт и тянущие боли внизу живота.
Многим венерическим заболеваниям характерно бессимптомное течение.
При выявлении первых признаков, необходимо срочно обратиться к специалисту.
Это не позволит заболеванию прогрессировать.
Помните!
При обнаружении подозрительных признаков обязательно сообщите об этом своему половому партнеру!
Для диагностики специалист собирает полный анамнез у пациента.
Женщины проходят полный гинекологический осмотр, а мужчины посещают врача-уролога.
Специалисты оценивают выраженность характерных для наличия ИППП проявлений.
Лабораторные методы диагностики:
- мазок из шейки матки или мочеиспускательного канала;
- бактериологический посев и определение чувствительности к противомикробным препаратам;
- выявление фрагментов ДНК-цепей возбудителей методом полимеразной цепной реакции.
Почему после секса моча становится мутной?
Одна из частых жалоб женщин – помутнение мочи после полового акта.
Это может говорить о проявлении острого цистита.
Другой причиной являются индивидуальные анатомические особенности строения уретры.
В этом случае проводят хирургическое лечение – транспозицию мочеиспускательного канала.
Для мужчин помутнение мочи после секса может говорить о сперматорее.
У здорового человека допустимо небольшое содержание спермы в моче.
Регулярно попадание большого количество спермы в урину расценивают как патологию.
Важно!
Сперматорея лишь симптом заболевания
Причины сперматореи:
- осложнение воспаления предстательной железы;
- расстройство функционирования сфинктера мочевого пузыря как следствие хирургического вмешательства на простате;
- врожденные аномалии;
- геморрой;
- прием лекарственных средств;
- сахарный диабет.
Для решения проблемы требуется проведение диагностики.
Помутнение мочи при нефролитиазе
Мочекаменная болезнь – одна из самых часто диагностируемых патологий мочевыделительного тракта.
Согласно статистике, чаще заболевание регистрируется у людей в возрасте от 30 до 55 лет.
Причины развития нефролитиаза:
- нарушение обмена фосфора и кальция;
- увеличение концентрации сывороточного Ca;
- расстройство метаболизма и функций органов пищеварительной системы;
- авитаминоз A, B и D;
- пороки развития органов малого таза;
- патологические изменения процесса уродинамики.
Конкременты встречаются органического и неорганического происхождения.
Большие малоподвижные конкременты наносят меньший ущерб здоровью почек, чем маленькие и подвижные.
Почечные камни очень часто осложнены пиелонефритом.
Застой зараженной мочи провоцирует обострение пиелонефрита.
Возможно развитие таких осложнений, как карбункул, абсцесс почки и даже сепсис.
В случае с нефролитиазом помутнение мочи говорит о восстановлении проходимости мочеточника.
Типичные проявления нефролитиаза:
- наличие примесей крови в моче;
- болезненность в поясничном отделе;
- отхождение конкрементов и солей;
- расстройство мочеотделения;
- почечные колики.
Клиническая картина тесно связана с размерами и местонахождением конкрементов.
Она зависит от сопутствующих болезней, врожденных аномалий и пороков.
Диагностика мочекаменной болезни:
- сбор и изучение анамнеза;
- общий анализ мочи с микроскопией осадка;
- УЗИ органов мочевыделительной системы;
- рентгенография или КТ мочевыводящих путей.
Моча с мутью при пиелонефрите
Пиелонефрит – воспалительное заболевание чашечно-лоханочного аппарата почки.
Заболевание имеет следующие симптомы:
- мутная моча;
- гематурия;
- боли тянущего и ноющего характера поясничном отделе;
- температура тела до 40 градусов;
- общее недомогание;
- чувство тошноты и продуктивная рвота.
Болезнь провоцирует доброкачественная гиперплазия простаты, нефролитиаз, рецидивирующие почечные колики.
Возбудителями являются:
- стафилококк;
- энтерококк;
- кишечная палочка;
- протей.
Пиелонефриту более подвержены женщины из-за анатомического устройства мочеполовой системы.
Они обладают короткой и широкой уретрой.
Это облегчает попадание инфекции к органам выше.
У мужчин заболевание возникает чаще как осложнение уже присутствующих.
К ним относятся доброкачественна гиперплазия или хроническое воспаление предстательной железы, нефролитиаз.
Существует три пути проникновения возбудителей в почки:
- с кровью;
- по уретре;
- по стенкам мочевыводящих путей.
Попадание с кровью осуществимо при наличии какого-либо воспалительного процесса в организме.
Примерами служит кариес, синусит или отит.
Инфицирование при этом будет успешным только при расстройстве отведения мочи.
Проникновение по уретре встречается при расстройстве динамики отведения мочи. Обратное всасывание присутствует при таких заболеваниях как нефроптоз, нефролитиаз.
В третьем случае возбудитель инфицирует стенки мочеточника.
Затем поднимается по ним к почкам.
Для диагностики пациент сдает общий, биохимический и гематологический анализы крови.
Специалисты делают бактериологический посев мочи на питательную среду. Дополнительно необходимо пройти УЗИ почек.
Оно отображает как патологические изменения в органе, так и причины этих изменений.
Помутнение мочи при гломерулонефрите
Поражение почечных клубочков называется гломерулонефритом.
Этому заболеванию характерны следующие симптомы:
- появление утренних отеков;
- уменьшение количества и помутнение мочи;
- наличие примесей крови в моче;
- снижение общего тонуса;
- боли в голове и поясничном отделе.
Острое течение гломерулонефрита нарушает работу почечных клубочков.
Запущенный процесс может поражать и почечные канальцы.
Острый гломерулонефрит развивается на фоне:
- гипотермии;
- перенесенных бактериальных заболеваний;
- отравления токсическими веществами;
- аллергических реакций.
Требуется около двух недель для развития гломерулонефрита после провоцирующего события.
Заболеванию характерно две формы течения.
Циклическая форма обладает яркими выраженными симптомами.
У больного резко поднимается артериальное давление, показатели анализов значительно изменены.
Такая форма успешно лечится в среднем за две недели.
После излечения допустимо еще некоторое время присутствие в моче белка, примесей крови.
Симптомы латентной формы смазаны, больной не замечает критических изменений.
Его могут беспокоить незначительные отеки и одышка.
Из-за этого болезнь сложно диагностировать.
Поэтому латентная форма часто перетекает в хронический воспалительный процесс.
Важным диагностическим методом при постановке диагноза является проба Реберга.
Пациенту необходимо собрать всю суточную мочу в один большой контейнер.
Дополнительно назначаются:
- анализ мочи на общее исследование с изучением микроскопии осадка;
- гематологический и биохимический анализы крови;
- бактериологический посев мочи;
- УЗИ почек.
Схожий метод – проба Зимницкого.
Пациенту необходимо собрать всю суточную мочку в восемь емкостей.
На них нужно указать время сбора порции.
В каждой из них лаборант определит и проанализирует основные показатели.
Почему у ребенка мутная моча
Основные причины появления мутной мочи у ребёнка:
Нарушение водного баланса.
К обезвоживанию может привести долгое пребывание на улице в жаркую погоду.
Пищевые отравления с рвотой и профузным поносом тоже приводят к дегидрации организма.
Даже не соблюдение питьевого режима иногда служит причиной появления мути в моче.
Изменение рациона питания.
Сюда относятся изменяющие цвет мочи продукты.
Изменение химических свойств мочи происходит и при увеличении температуры тела. Моча вновь приобретет прозрачность при купировании причины повышения температуры.
Ожоговые поражения кожи.
Продукты распада поврежденных тканей выходят в мочевыделительную систему.
Тем самым изменяется характер мочи.
В такой ситуации требуется лечение ожогов для нормализации мочи.
Воспалительные процессы в органах мочеполовой системы вызывают помутнение мочи.
Это связано с появлением в ней красных и белых кровяных телец.
При гепатите моча приобретает насыщенный бурый цвет и мутнеет.
Это обусловлено высоким содержанием желчных пигментов.
Помутнение мочи у новорожденных детей не расценивается как отклонение.
В первые дни жизни малыша происходит адаптация.
На третьи – четвертые сутки моча приобретает здоровую прозрачность и светло-желтый оттенок.
Изменения допустимы и при введении прикорма.
Из-за смены состава питания происходит изменение химического состава мочи.
Это состояние не требует лечения.
Со временем показатели стабилизируются сами собой.
Обратите внимание!
Цвет и прозрачность мочи у ребенка не должны меняться часто.
Это может свидетельствовать о наличии воспалительного процесса в мочеполовой системе малыша.
При наличии мутной мочи у мужчин и женщин обратитесь к автору этой статьи — урологу в Москве с 15 летним опытом работы.


