Боль в пояснице и ноге
Боль в спине может ограничиться пояснично-крестцовым отделом (люмбалгия) или иррадиировать в ноги (люмбоишиалгия). При острой интенсивной боли в пояснице используют также термин «люмбаго» (поясничный прострел). Традиционно боли в спине обозначались как «пояснично-крестцовый радикулит», однако раздражение или сдавление спинномозгового корешка (радикулопатия) является причиной боли не более чем в 5% случаев. Значительно чаще источником боли в спине бывают поражения мышц, суставов, связок, межпозвонковых дисков.
Этиология.
1. Острая люмбалгия может быть спровоцирована травмой, подъемом непосильного груза, неподготовленным движением, длительным пребыванием в нефизиологической позе, переохлаждением. Чаще всего она возникает на фоне текущего дегенеративного процесса в позвоночнике (остеохондроза позвоночника). Межпозвонковый диск постепенно теряет воду, ссыхается, утрачивает амортизирующую функцию и становится более чувствительным к механической нагрузке. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем появляются трещины, по которым центральная часть диска — пульпозное ядро — смещается к периферии, формируя протрузию (выпячивание). Вследствие травмы или интенсивной нагрузки протрузия может скачкообразно увеличиваться, что приводит к выпячиванию пульпозного ядра и части фиброзного кольца в позвоночный канал, которое обычно обозначают как грыжу диска. Боль, локализующаяся только в спине, исключает поражение корешка и может быть связана как с поражением позвоночника (будучи первым проявлением формирующейся протрузии диска), так и с поражением мягких тканей (спазмом или растяжением мышц, растяжением связок). Обычно наблюдается выраженное напряжение мышц поясницы с выпрямлением лордоза и анталгическим сколиозом. В положении лежа на спине боль уменьшается, но при малейшем движении она резко усиливается. Острая люмбалгия спонтанно проходит в течение нескольких дней, реже недель. Но иногда она трансформируется в люмбоишиалгию. Частой причиной появления острых болей в поясничной области служат также заболевания почек и околопочечной клетчатки (почечная колика, пиелит, паранефрит, инфаркт почки). Внезапная резкая боль в области поясницы, отдающая в пах, половые органы, бедро и сопровождающаяся учащенным и болезненным мочеиспусканием, характерна для почечной колики. При остром пиелите или пиелонефрите болъ в пояснице носит, как правило, более тупой характер и редко достигает такой интенсивности, как при почечной колике. Для острого пиелита характерны высокая лихорадка, озноб, явления общей интоксикации, нередко макроскопически (на глаз) отмечается примесь гноя в моче — пиурия. Появление острой боли в пояснице с ознобом и лихорадкой у женщин во второй половине беременности обычно обусловлено весьма частой патологией — пиелитом беременных. Боль в пояснице, лихорадка и озноб характерны и для острого воспаления околопочечной клетчатки — паранефрита, который обычно возникает вследствие перехода инфекции из первично пораженной почки в паранефрий. Осмотр больного паранефритом часто выявляет сглаженность или выбухание контуров поясницы на больной стороне и боковое искривление нижнегрудного и поясничного отделов позвоночника, выпуклостью обращенное в здоровую сторону. В некоторых случаях спастическое сокращение большой поясничной мышцы, обусловленное воспалительным процессом в паранефрий, вызывает приведение согнутого в тазобедренном суставе бедра кнутри и кпереди. Выпрямление бедра вызывает резкую боль в подвздошной области. Острая боль в пояснице может быть обусловлена тромбозом или (гораздо чаще) тромбоэмболией почечных артерий. Последняя наблюдается у больных ревматическими пороками сердца, активно текущим ревматическим или септическим эндокардитом, инфарктом миокарда и постинфарктной аневризмой сердца. Особенно часто внутрисердечный тромбоз и последующие эмболии тромбом возникают у больных мерцательной аритмией. Вследствие выключения почки или ее участка из артериального кровообращения появляются некроз и инфаркт почки. Наряду с резкими болями в поясничной области и животе при инфаркте почки столь же остро развивается артериальная гипертензия с резким повышением диастолического давления. Примесь крови в моче всегда сопутствует инфаркту почки, однако гематурия обычно микроскопическая (микрогематурия) и выявляется лишь при исследовании мочевого осадка. Диагноз тромбоэмболии почечных сосудов как причины внезапных острых болей в поясничной области чрезвычайно труден, однако может быть поставлен при внимательном обследовании больного и выявлении основной патологии, дающей тромбоэмболические осложнения.
2. Острая люмбоишиалгия может представлять собой:
- рефлекторную (отраженную) боль, в генезе которой важную роль играет раздражение болевых рецепторов связок, капсул межпозвонковых суставов и других тканей позвоночника, а также региональный мышечный спазм;
- корешковую боль, вызванную вовлечением спинномозгового корешка (радикулопатией), которое характеризуется не только его механическим сдавлением, но и воспалением, отеком и демиелинизацией.
Корешковая боль обычно более интенсивна, чем рефлекторная, часто имеет пароксизмальный стреляющий или пронизывающий характер, иррадиирует в дистальную часть области, иннервируемой данным корешком, сопровождается онемением и парестезиями, выпадением сухожильных рефлексов, слабостью и атрофией мышц в указанной области. В возрасте 30—50 лет причиной люмбоишиалгии чаще является грыжа диска, в более пожилом возрасте важное значение приобретают другие дегенеративные изменения (гипертрофия связок, артропатия межпозвонковых суставов, формирование остеофитов), вызывающие сужение межпозвонкового отверстия. Чаще всего формируется грыжа дисков Ц—S,1 (причина радикулопатии S,) и L4-L5 (причина радикулопатии Ц), реже Ц—L4 (причина радикулопатии L4). При радикулопатии L5 боль иррадиирует по наружной поверхности ноги до I пальца, отмечаются слабость разгибателя большого пальца и гипестезия по медиальному краю стопы. При радикулопатии S, боль иррадиирует по задней поверхности ноги до V пальца и пятки, выпадает ахиллов рефлекс, отмечается гипестезия по наружному краю стопы. При радикулопатии L4 боль иррадиирует в область коленного сустава и верхнемедиальную часть голени, выявляется выпадение или снижение коленного рефлекса. Боль при грыже диска часто возникает при резком движении, наклоне, подъеме тяжести или падении. В анамнезе обычно есть указания на повторные эпизоды люмбалгии и люмбоишиалгии. Боль в ноге обычно сопровождается болью в пояснице, но у молодых грыжа диска может проявляться только болью в ноге. Вначале она бывает тупой, ноющей, но постепенно нарастает, реже сразу же достигает максимальной интенсивности. Боль усиливается при движении, натуживании, подъеме тяжести, сидении в глубоком кресле, длительном пребывании в одной позе, кашле и чиханье, надавливании на яремные вены и ослабевает в покое, особенно если больной лежит на здоровом боку, согнув больную ногу в коленном и тазобедренном суставах. При осмотре спина обычно фиксирована в слегка согнутом положении. Часто выявляется сколиоз, усиливающийся при наклоне кпереди, но пропадающий в положении лежа. Наклон кпереди резко ограничен и осуществляется лишь за счет тазобедренного сустава. Разгибание ограничено в меньшей степени. Резкое усиление боли при разгибании может быть признаком выпадения диска. Резко ограничен и наклон в больную сторону. Отмечаются выраженное напряжение паравертебральных мышц, уменьшающееся в положении лежа. Как правило, можно обнаружить положительные Симптомы натяжения. Симптом Ласега проверяют, медленно поднимая прямую ногу больного вверх, ожидая усиления боли в ноге по ходу седалищного нерва. При сдавлении корешков L5 и S, боль появляется или резко усиливается при подъеме ноги до 30—40°, а при последующем сгибании ноги в коленном и тазобедренном суставах она проходит. Если же боль появляется при подъеме ноги выше 70°, то скорее всего она не связана со сдавлением корешка. Если боль не проходит при сгибании ноги в коленном суставе, то она может быть обусловлена патологией тазобедренного сустава или имеет психогенный характер. При выполнении приема Ласега боль в пояснице и ноге может возникать и при некорешковых поражениях, например, при напряжении паравертебральных мышц или задних мышц бедра и голени. Кроме того, проверяют «передний» симптом натяжения — симптом Вассермана: у больного, лежащего на животе, поднимают прямую ногу вверх, разгибая бедро в тазобедренном суставе, или сгибают ногу в коленном суставе. Появление корешковой иррадиации может указывать на сдавление L4 или поясничного сплетения. Слабость мышц при дискогенных радикулопатиях обычно бывает легкой. Но иногда на фоне резкого усиления корешковых болей может остро возникать выраженный парез стопы (парализующий ишиас). Развитие данного синдрома связывают с ишемией корешка, вызванной сдавлением питающих его сосудов. В подавляющем большинстве случаев парез благополучно регрессирует в течение нескольких месяцев на фоне консервативной терапии. Острый двусторонний корешковый синдром (синдром конского хвоста) возникает вследствие массивной срединной грыжи нижнепоясничного диска. Он проявляется быстро нарастающими двусторонними болями в ногах, онемением и снижением чувствительности в области промежности, асимметричным нижним вялым парапарезом, задержкой мочеиспускания, иногда недержанием кала. Данное состояние требует экстренной госпитализации и, как правило, неотложного оперативного вмешательства. Более медленное развитие интенсивного двустороннего корешкового синдрома при менингорадикулите возможно у больных карциноматозом мозговых оболочек, нейроборрелиозом, саркоидозом.
Причиной некорешковой люмбоишиалгии чаще всего бывают спондилоартроз, миофасциальный синдром, вовлекающий ягодичные мышцы, артроз тазобедренного сустава. Отличительными особенностями артроза тазобедренного сустава являются усиление боли при движениях в суставе и ограничение их объема. Люмбоишиалгия может быть также вызвана периартритом тазобедренного сустава, в частности бурситом или трохантериитом. Острая боль в пояснице и нижних конечностях может быть также следствием расслаивающей аневризмы аорты, заболевания поджелудочной железы и прямой кишки, гинекологических заболеваний, спондилита (туберкулезного или неспецифического), гнойного эпидурита, патологического перелома вследствие остеопороза или метастатического поражения позвоночника.
3. Боль в ноге (ишиалгия), возникающая в отсутствие неврологических симптомов (выпадения рефлексов, снижения чувствительности), обычно бывает вызвана поражением суставов, мышц или других мягких тканей, но не нервных структур. Боль в ноге, сопровождающаяся нарушением чувствительности, атрофией и слабостью мышц, чаще обусловлена поражением периферических нервов или поясничного сплетения. Невропатия седалищного нерва может быть следствием травмы, неудачной инъекции, сдавления спазмированной грушевидной мышцей, опухолью и гематомой в области таза или аневризмой повздошной артерии. Она проявляется слабостью всех мышц ниже колена, снижением чувствительности на стопе и заднебоковой части голени. Эндометриоз бывает причиной болей в ягодице и бедре, иррадиирующих в стопу, выраженность которых зависит от фазы менструального цикла. Пояснично-крестцовая плексопатия проявляется односторонней слабостью мышц тазового пояса и нижних конечностей, нарушением чувствительности и выпадением рефлексов с ног, которые обычно отмечаются на фоне боли в пояснице, ягодице, тазобедренном суставе, иррадиирующей в ногу. Тазовые нарушения возникают лишь при двустороннем поражении крестцового сплетения. Причинами плексопатии бывают кровоизлияние в подвздошно-поясничную мышцу (при гемофилии или передозировке антикоагулянтов) или объемные образования в забрюшинном пространстве (опухоль, абсцесс, аневризма аорты или подвздошной артерии). В одном случае при этом преимущественно страдает функция бедренного нерва и возникает слабость разгибателей голени, в другом — функция запирательного нерва, что проявляется слабостью приводящих мышц бедра. Массивную гематому можно иногда пальпировать в нижнем квадранте живота, а сосудистый шум выслушать в паховой области. Сплетение может страдать при переломах костей таза, бедра, оперативных вмешательствах на тазобедренном суставе, брюшной полости.
Диагностика.
Хотя примерно в 90% случаев боль в пояснице и ноге носит доброкачественный характер и обусловлена физической нагрузкой на фоне текущего дегенеративного поражения позвоночника, важно не пропустить те немногочисленные случаи, когда она вызвана более серьезными причинами, требующими быстрого вмешательства. Список заболеваний, которые могут вызвать острые боли в пояснице и ноге, обширен, и провести дифференциальную диагностику на догоспитальном этапе практически невозможно. Задача врача скорой помощи — отличить доброкачественную боль, которую предпочтительно лечить в домашних условиях, от серьезных заболеваний, требующих экстренного обследования и лечения. Ниже перечислены признаки, которые должны вызывать особую настороженность врача.
- Появление боли в возрасте до 15 или после 50 лет (начало болей в пожилом возрасте требует исключения онкологических заболеваний, остеопороза).
- Немеханический характер боли (не уменьшается в покое, в положении лежа, в ночное время) — возможный признак спондилита, эпидурита, опухоли.
- Нарастающая изо дня в день интенсивность боли — признак опухоли или спондилита.
- Наличие в анамнезе указания на злокачественное новообразование, дающее метастазы в позвоночник (молочная железа, легкие, предстательная железа, почки, толстая кишка, мочевой пузырь).
- Указание на снижение иммунитета и склонность к повторным инфекциям.
- Возникновение боли на фоне лихорадки, снижения массы тела или других системных проявлений.
- Наличие признаков поражения спинного мозга или конского хвоста (параличей, обширных зон нарушения чувствительности, тазовых нарушений).
- Резкая локальная болезненность остистых отростков при перкуссии может указывать на опухоль, остеомиелит, эпидуральный абсцесс, перелом позвонка или грыжу диска.
В стационаре диагноз уточняют с помощью рентгенографии позвоночника, радиоизотопной сцинтиграфии, компьютерной томографии, магнитно-резонансной томографии или миелографии, лабораторного исследования. По показаниям проводят рентгенографию легких, ультразвуковое исследование органов брюшной полости и малого таза, забрюшинного пространства, экскреторную урографию, ректороманоскопию. Женщин обязательно осматривает гинеколог. Идиопатическая пояснично-крестцовая плексопатия начинается с внезапной резкой боли в пояснице и ноге, вслед за которой спустя несколько дней возникает слабость в ноге, чаще в проксимальном ее отделе, нарастающая на протяжении нескольких дней или недель. Дифференциальный диагноз проводят с вертеброгенным синдромом конского хвоста (в отличие от него идиопатическая плексопатия обычно бывает односторонней и не вызывает нарушения тазовых функций), а также с диабетической амиотрофией. Больных с пояснично-крестцовой плексопатией целесообразно госпитализировать для уточнения причины заболевания, которое может требовать специфической терапии, например, туберкулезный абсцесс. Обследование должно обязательно включать ультразвуковое исследование, компьютерную томографию или магнитно-резонансную томографию брюшной полости (важно просмотреть всю брюшную полость от L, до симфиза). Причиной острых болей в ноге могут быть также синдром мышечных лож голени или бедра, сопровождающийся сдавлением мышц, сосудов, нервов в фасциальных футлярах, и некротизирующий стрептококковый миофасцит, требующие экстренного оперативного вмешательства. Для них характерна нарастающая интенсивная локальная боль, сопровождающаяся уплотнением, резкой болезненностью, отеком мышц при пальпации.
Первая помощь и лечение.
Неотложная помощь при всех описываемых болевых синдромах сводится к купированию боли. При острой боли внутривенно вводят анальгин, аспизол, трамадол. Применяют также нестероидные противовоспалительные препараты внутрь, в виде ректальных свечей или внутримышечно (ибупрофен, 600—1800 мг в сутки, кетопрофен, 100-300 мг в сутки, диклофенак, или вольтарен, 75-150 мг в сутки, пироксикам, 40 мг в первые сутки, затем 20 мг в сутки, кеторолак, 30—60 мг в сутки, индометацин, 75—200 мг в сутки). Анальгетики рекомендуют принимать по часам, не дожидаясь усиления боли. Одновременно назначают антациды. При острейшей боли и неэффективности указанных препаратов допускается введение наркотических анальгетиков. В наиболее тяжелых случаях в отсутствие противопоказаний возможно проведение короткого курса кортикостероидов (100 мг преднизолона внутрь в течение 3—5 дней с последующей быстрой отменой). В остром периоде проводят блокаду болезненных точек раствором местного анестетика (0,5—2% новокаина, 1—2% лидокаина, 0,25% бупивакаина) и кортикостероида (50—100 мг гидрокортизона, 20—40 мг депомедрола). Дополнительно при выраженном мышечном спазме назначают миорелаксанты (клоназепам, 1—2 мг в сутки, тизанидин, 4—8 мг в сутки, баклофен, 30—75 мг в сутки, диазепам,10—40 мг в сутки), аппликации с димексидом (препарат разводится наполовину 0,5—2% раствором новокаина). При спондилоартрозе дополнительно проводят двустороннюю блокаду межпозвонковых суставов. Если больной лечится в стационаре, то в остром периоде целесообразны эпидуральные блокады. Назначение диуретиков с целью дегидратации нецелесообразно. При парализующем ишиасе назначают пентоксифиллин (трентал), 400 мг 2—3 раза в сутки внутрь или 100—300 мг внутривенно капельно на 200 мл изотонического раствора хлорида натрия. В течение 1—3 дней рекомендуют постельный режим, при этом больной должен лежать на твердой поверхности в удобной для него позе. Холод или легкое сухое тепло могут облегчить боль, тогда как глубокое и сильное прогревание чаще ее усиливает. Затем режим расширяют, но рекомендуют на определенное время ограничить физическую активность (избегать наклонов и вращений туловища, поднятия тяжести, длительного сидения). Целесообразно в течение несколько дней носить корсет. Мануальная терапия в остром периоде грыжи диска, особенно при наличии признаков компрессии корешка, противопоказана. При неосложненной острой люмбалгии и некорешковой люмбоишиалгии следует ожидать значительного уменьшения боли в течение 2—4 нед. При корешковом синдроме, чаще всего вызванном грыжей диска, сроки восстановления удлиняются до 6—8 нед. При остром сдавлении конского хвоста, сопровождающемся нарастанием нижнего парапареза и тазовых нарушений, необходима экстренная госпитализация в нейрохирургический стационар.
Что делать, если боль в пояснице отдает в ногу
Если в день посещения клиники вы оплатите любую процедуру – то стоимость консультации врача составит:
0 рублей
Программа комплексного обследования позвоночника!
Описание:
Отличная возможность оценить состояние своего здоровья, вовремя обнаружить проблемы.
В программу входит:
Первичный осмотр и консультация у двух специалистов.
Сдача анализа на выявление патологий позвоночника
Прохождение аппаратной диагностики одного отдела позвоночника.
Заключение специалиста по результатам обследования, постановка диагноза и составление индивидуального плана лечения.
Стоимость предложения:
9000 р. 1990 р.
Что делать, если боль в пояснице отдает в ногу
Острая боль в пояснице, отдающая в ногу, обычно говорит о сдавливании или повреждении нервных корешков, которое может быть вызвано патологией позвоночника или его травмами. В отдельных случаях данный симптом бывает связан с болезнями внутренних органов. Это недомогание требует обязательной врачебной консультации.
Причины болевых ощущений

Наиболее часто боли в пояснице, отдающие в ногу, возникают по причине заболеваний позвоночного столба. Многим из этих патологий свойственны так называемые отраженные боли, когда дискомфортные ощущения появляются не только в пораженном участке позвоночника, но и в других областях:
- ягодицах;
- ногах;
- тазобедренном суставе;
- области живота;
- других отделах позвоночника.
Отраженная болезненность обусловлена компрессией нервных корешков и кровеносных сосудов. По причине сдавливания нервы передают «неправильные» сигналы, и болевые ощущения появляются в здоровых органах и частях тела.
Одним из основных факторов, приводящих к поясничным болям, является неправильная физическая нагрузка. Также хронические болезни позвоночника могут обостряться из-за гиподинамии или частого принятия вынужденных поз (работы в наклон и т.д.), давящей одежды, недостатка сна и несбалансированного питания.
Сильная боль в пояснице, отдающая в ноги, требует комплексной диагностики и обязательного медицинского наблюдения. Попытки самолечения могут только усугубить состояние больного. Патологии позвоночного столба в отсутствие лечения прогрессируют и вызывают еще более сильное разрушение хрящей и позвонков, повреждение нервов и сосудов вплоть до паралича. Другие болезни, которым может сопутствовать данный синдром, также весьма опасны и без лечения приводят к тяжелым последствиям. Например, подобное состояние иногда возникает при язве двенадцатиперстной кишки, туберкулезной инфекции и болезнях почек.
При каких патологиях могут возникнуть отраженные боли в ногах?
Заболевания позвоночника, при которых появляется боль в пояснице, отдающая в левую или правую ногу, могут быть:
- деформирующими;
- дегенеративно-дистрофическими;
- воспалительными.

-
При деформирующих болезнях нарушается анатомия позвоночника, соответственно, смещаются и мышцы вокруг него, а также внутренние органы. Вопреки распространенному заблуждению, различные виды искривления позвоночного столба (сколиоз, кифоз и лордоз) могут появиться в любом возрасте, особенно у людей, ведущих малоподвижный образ жизни. При деформации позвоночника нагрузка на тело распределяется неравномерно, из-за чего одна нога «работает» больше другой, на ее суставы приходится избыточная нагрузка, от которой появляется болезненность в области колена, бедра, ступни. В незапущенных случаях от искривления позвоночника можно избавиться с помощью ЛФК и других консервативных методов лечения
Что делать, если защемило нерв в пояснице и отдает в ногу?
- получать физическую нагрузку, пытаться «размяться»;
- принимать очень холодную или горячую ванну;
- делать непрофессиональный массаж.
Для облегчения состояния необходимо снять давящую одежду, принять обезболивающее (диклофенак, ибупрофен, «Кеторол») и лечь, причем в помещении не должно быть сквозняков. Снять чрезмерное мышечное напряжение поможет теплая ванна. После улучшения состояния обязательно получите врачебную консультацию.
Диагностика и лечение
Если у вас болят поясница и ноги, для получения помощи нужно обратиться к ортопеду, терапевту или неврологу. После изучения анамнеза и осмотра врач назначит вам диагностические исследования. Это могут быть:
- рентген;
- МРТ, КТ;
- анализы крови и мочи;
- электромиография;
- УЗИ внутренних органов;
- и другие процедуры.
Лабораторные анализы и различные виды обследования защищают пациента от ошибочного диагноза. К примеру, иногда при пиелонефрите первые несколько дней болит только поясница справа и отдает в ногу. В подобной ситуации верно определить причину болезненных ощущений позволит только комплексное обследование.

Если боль в пояснице, которая отдает в ногу, вызвана заболеваниями позвоночника, то для ее лечения применяются, как правило, консервативные лечебные методы:
- прием медикаментов;
- физиотерапия;
- лечебная гимнастика;
- массаж;
- иглоукалывание;
- и другие процедуры.
На основе общей схемы для каждого больного разрабатывается индивидуальный лечебный план: подбираются лекарственные препараты, типы воздействия при мануальной терапии, комплекс лечебных упражнений.
Лекарственные средства вкупе с физиотерапией помогают достаточно быстро улучшить состояние больного:
- ликвидировать болевой синдром;
- устранить воспалительные процессы и чрезмерное мышечное напряжение;
- восстановить ткань межпозвонковых дисков, прекратить рост остеофитов;
- нормализовать кровообращение;
- улучшить качество сна;
- вернуть нормальную подвижность.
Лечебная физкультура способствует восстановлению здоровой анатомии позвоночника и правильному распределению нагрузки, устраняет компрессию нервных корешков и сосудов, укрепляет мышечный корсет и помогает восстановить подвижность.
Все клиники сети «Здравствуй!» располагаются близко к станциям метро, что немаловажно для пациентов, испытывающих боль при ходьбе. Применение современного диагностического оборудования, высокий уровень квалификации и профессиональной ответственности врачей, новейшие методики лечения и реабилитации позволяют быстро распознавать причины болезненности и разрабатывать для каждого пациента максимально эффективный лечебный план.
Боль в пояснице отдающая в ногу — полный анализ, причины, лечение и профилактика
Любая боль, возникающая без видимых на то причин, должна сразу же насторожить страдающего ею человека. Но ничто не может болеть просто так. Особенно должны волновать те случаи, когда боль возникает в одном месте, а перетекает или отдает в другое. Например, отдающая в правую или левую ногу возникающая острая боль в пояснице.
Введение
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует. ” Читать далее.
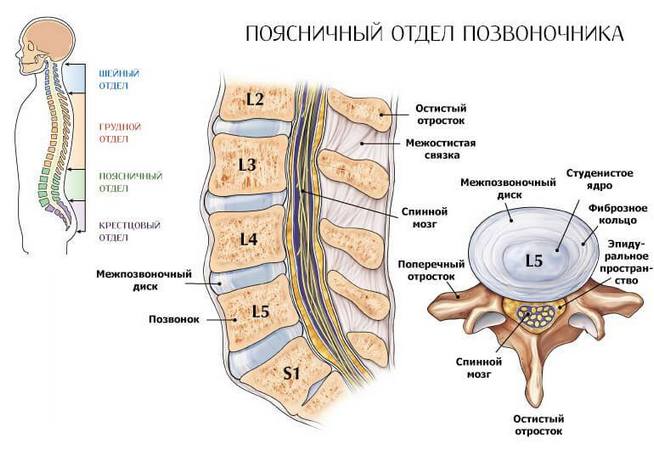
С первыми признаками начавшегося заболевания человек теряется и не знает, как быть в той или иной ситуации, к какому врачу обращаться и что является причиной. Наиболее распространенными в таких ситуациях становятся обращения к неврологу, ортопеду, ревматологу, остеопату, гинекологу. Иногда обращение не заканчивается одним специалистом, и просить о помощи приходится сразу нескольких докторов одновременно.
Причины возникновения боли в пояснице, отдающей в правую или левую ногу или сразу в обе ноги, различны и зависят от того, в каких ситуациях она возникает, как долго болит поясница, каков характер боли и т. д.
Причины боли, отдающей в ногу
Боль в пояснице, отдающая в ногу, может возникнуть по следующим причинам:
Это далеко не полный список причин, вызывающих неприятные ощущения в поясничном отделе позвоночника, отдающих в ногу слева или справа. Причины очень серьезны и требуют срочного визита к врачу и качественного лечения, которое назначит врач, досконально изучивший проблему и причины.
Место локализации боли и ее характер
По тому, что именно стало причиной возникшей боли в пояснице, в какую часть ноги она отдает, каков ее характер, можно говорить о конкретной причине возникновения болевых ощущений.
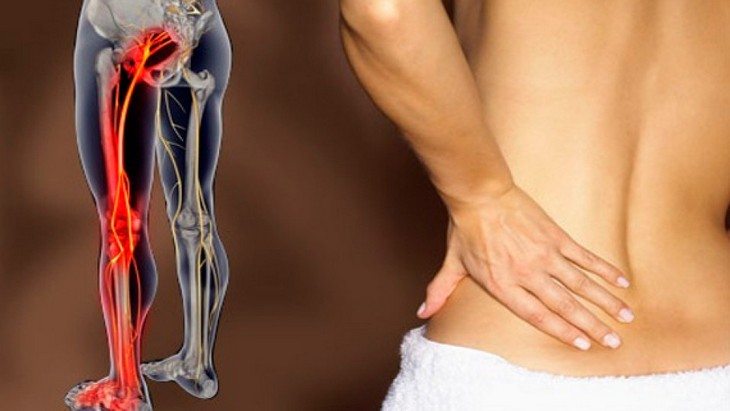
- Боль в поясничном отделе с отдачей в бедро говорит о том, что ее причиной стала либо межпозвоночная грыжа, либо протрузия (то есть набухание). Если же боль сопровождается повышенным потоотделением, то это говорит об опухолях спинного мозга или о травмах седалищного нерва.
- Боль в пояснице, которая отдает в ногу сзади, свидетельствует о защемлении седалищного нерва.
- Боль в пояснице, отдающая в ногу сбоку (лампасовидная боль), говорит о межпозвоночных грыжах, защемлении нервных корешков спинного мозга, слабости мышц бедра.
- Поясничная боль с отдачей в переднюю сторону бедра является следствием поражения бедренного нерва.
- Тупая боль в пояснице и колене одновременно свидетельствует об онкологических заболеваниях внутренних половых органов, артрозе тазобедренного сустава.
Распространенные заболевания при болях в пояснице, отдающих в ногу
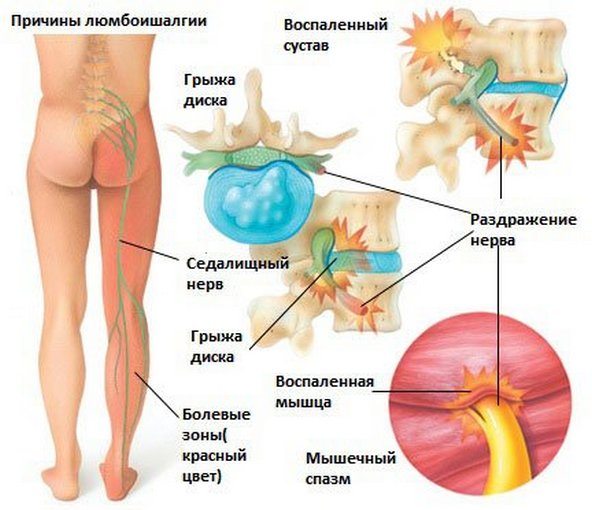
Многолетняя практика врачей, занимающихся лечением опорно-двигательного аппарата, показала, что наиболее часто встречающимися заболеваниями, связанными с невралгиями в поясничном отделе позвоночника, отдающими в ногу, являются такие:
- ишиалгия – сдавливание нервных корешков крестцовой области позвоночника. Боль возникает в пояснице и отдает в ягодицы и колено;
- люмбоишиалгия – сдавливание нервных корешков всего позвоночного столба. При таком явлении боль локализуется в пояснице и распространяется вверх по позвоночному столбу, заканчиваясь в ноге чуть ниже бедра. Люмбоишиалгия может быть следствием многих ортопедических и ревматических заболеваний (остеохондроза, хондроза, ревматизма); является следствием люмбоишиалгии и ишиалгии. Характер невралгии при радикулите пояснично-крестцовой области – острая, простреливающая боль в области поясницы, иногда отдающая в правую или левую ногу. Возникает после длительного переохлаждения, физических, резких движений, нагрузок, подъема тяжестей;
- соматические заболевания (урологические и гинекологические). Часто проблемы в пояснице при урологических или гинекологических заболеваниях начинаются в области паха; боль перетекает в поясницу и ноги.
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Лечение при поясничных болях, отдающих в ногу
Невралгия в пояснице – явление, широко распространенное и достаточно подробно изученное. Поэтому современная медицина обладает разными способами лечения подобных патологий. После первичного осмотра врача назначаются анализы для определения диагноза. На осмотре доктор определяет, справа или слева появляется напряжение в ноге, в какой именно части конечности, выясняет причины, спровоцировавшие боль.
Лечение назначается только после постановки диагноза!
Лечение при ортопедических проблемах
Если причины ортопедические, ревматические, то обычно назначается курс, состоящий из следующих препаратов:
-
. . .
- Кортикостероидов.
После снятия воспаления, боли, расслабления мышц, восстановления нормального кровообращения в тканях лечение продолжают:
- физиопроцедурами;
- массажем;
- лечебными ваннами (йодобромные, грязевые, сероводородные);
- лечебной гимнастикой.
При неортопедических причинах возникновения неприятных ощущений в пояснице определяются сначала причины, а затем назначается лечение у врача той области, проблемы в которой были найдены.
Профилактика ортопедических заболеваний
Большую роль играет профилактика заболеваний опорно-двигательного аппарата. Хорошо сказываются на самочувствии пациентов:
- Использование ортопедических матрасов и подушек.
- Ведение здорового образа жизни.
- Прогулки на свежем воздухе.
- Плавание.
- Конные прогулки.
- Ежедневные физические упражнения.
- Соблюдение режима дня.
- Сезонный прием витаминов и минералов (весной и осенью).

Физические упражнения очень важны как при болях в поясничном отделе позвоночника, так и для профилактики различных заболеваний спины.
Одновременная боль в ноге, справа или слева, и пояснице – повод обратиться за медицинской помощью как можно раньше, не дожидаясь, что она пройдет сама по себе. Можно временно помочь себе самостоятельно, если проблема застала врасплох. Сделать обезболивающий укол, натереть больное место обезболивающей и согревающей мазью, принять удобное положение тела, но лечения избегать не стоит.
Заключение
При возникновении невралгии в поясничном отделе позвоночника лечение основано на выяснении и устранении причины невралгии, снятии воспалительного процесса и болевого синдрома, на поддержании позвоночника в нормальном состоянии. Причины появления неприятных ощущений в пояснице – ортопедические и неортопедические.
При неортопедических принимать нестероидные противовоспалительные средства нецелесообразно, поскольку причина не в позвоночнике, а в проблемах с внутренними органами. При ортопедических заболеваниях большую роль играет то, как скоро были выяснены причины, начато лечение и поставлен правильный диагноз.
Своевременное обращение к врачу и правильно назначенное лечение – залог успеха и здоровья.
Боль в спине и ногах – причины, симптомы, лечение
При заболеваниях пояснично-крестцового отдела часто боль в спине отдает в ногу (ягодицы, бедро, голень, тыл стопы). Как правило, боли сильнее с одной стороны. Причина — в анатомических особенностях строения позвоночника. Смежные позвонки, соединяясь друг с другом межпозвонковыми дисками и суставами, образуют небольшой зазор на боковой поверхности позвоночника, который называется межпозвоночное отверстие. Через него проходят спинномозговые нервы, небольшая артерия и вена, кровоснабжающая корешки спинного мозга.
Основные причины боли в спине и ногах
Спинномозговые нервы образуют нервные стволы. Самым крупный из них — парный седалищный нерв, который уходит через ягодичную область в нижние конечности. При остеохондрозе, грыже или протрузии межпозвонкового диска, спондилезе и других болезнях возможно ущемление корешков спинного мозга, образующих седалищный нерв. В результате происходит отек, воспаление, нарушение кровообращения и недостаток кислорода в ущемленных спинномозговых нервах, из-за чего возникает резкая и сильная боль в спине и ногах по ходу седалищного нерва.

Шпидонов Геннадий Станиславович
Ростовский государственный медицинский университет (неврология)
Корешковые синдромы
Описанные явления в медицине называют корешковым синдромом (радикулопатия) — это комплекс неврологических симптомов, возникающий при ущемлении или раздражении спинномозговых нервов. Боль в спине и конечностях часто встречается при межпозвонковой грыже, протрузиях, при других заболеваниях позвоночника.
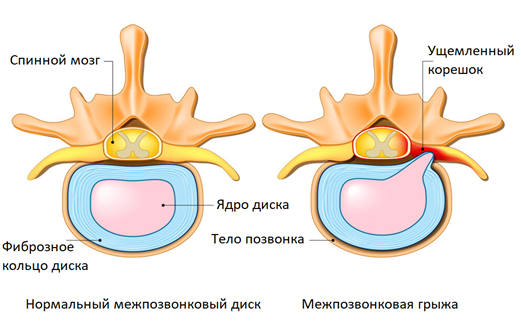
При корешковом синдроме боли сопровождаются различными неврологическими симптомами. Помимо боли возможны нарушения чувствительности — пациенты жалуются на онемение, покалывание, жжение на коже. Снижена болевая чувствительность. Кожа холодная даже в самый жаркий день. При запущенном корешковом синдроме может наблюдаться атрофия и слабость мышц нижних конечностей. Но самым ярким симптомом остается боль по ходу нервов, интенсивность которой варьирует от легкой ноющей до невыносимой.
Рассмотрим варианты корешковых синдромов и причины их возникновения по отдельности.
Ишиас (ишиалгия)
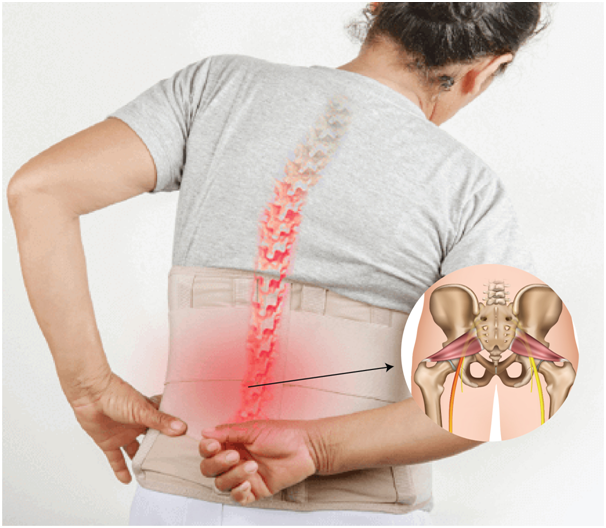
Ишиасом называют хронические боли в нижних конечностях, чаще всего возникающие при протрузии/грыже 5 поясничного/1-2 крестцового позвонка. Характер боли в острый период описывается пациентами как жгучая, стреляющая, сверлящая, тянущая. Боль распространяется по ходу седалищного нерва, через ягодицу, наружную поверхность бедра и голени, до тыла стопы. Усиление болей провоцируется поворотами, наклонами туловища, поднятием тяжести, вынужденной необходимостью длительно находится в положении стоя, холодной погодой. При ишиалгии боли в самом позвоночнике могут отсутствовать.
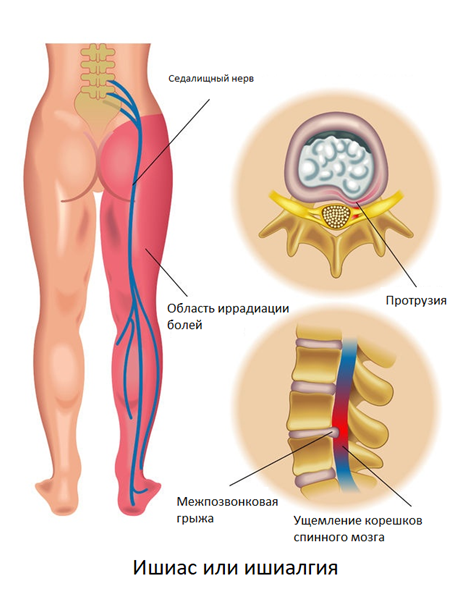
Интенсивность болей зависит от расположения межпозвонковой грыжи, в меньшей степени от ее размеров. Характерный признак — боли возникают с одной стороны, реже — с двух сторон.
Прострел болей в пояснице (люмбаго, люмбалгия)
Люмбаго — острая внезапно появившаяся боль в нижней части спины. Чаще всего причиной люмбалгии становится остеохондроз или протрузия/грыжа межпозвонкового диска. В отличие от ишиаса боли локализуются в одной точке, в проекции пораженного сегмента позвоночника. Провоцирующим фактором служит поднятие тяжести, физические нагрузки, сквозняк, продувающий поясницу, особенно после тяжелой работы.
Характерный симптом — вынужденное положение, попытки разогнуть поясницу приводят к усилению боли. Причина в резком спазме мышц спины, возникающем в ответ на сильную боль. Длительность приступа болей при люмбалгиях может варьировать от нескольких минут до дней и даже недель. Покой и жесткая постель могут облегчать боль у некоторых пациентов.
Люмбализация и сакрализация
Люмбализация и сакрализация — аномалии развития позвонков в пояснично-крестцовом отделе позвоночника. При люмбализации первый и/или второй позвонок крестцового отдела в процессе развития принимает форму, характерную для поясничных позвонков, с сохранением подвижности (в норме позвонки крестцового отдела позвоночника к 18 годам полностью срастаются, образуя крестцовую кость или крестец). При сакрализации 5 и/или 4 поясничные позвонки в процессе развития принимают особенности позвонков крестцового отдела позвоночника и срастаются с ним в одно целое.
И та, и другая аномалия приводят к нарушению биомеханики позвоночника, неправильному распределению нагрузок. Нередко сакрализация и люмбализация сопровождаются другими аномалиями (расщепление дужек позвонков, уплощение тел позвонков). Все это приводит к развитию остеохондроза позвоночника, провоцирует образование грыж и протрузий, которые в свою очередь становятся причиной люмбаго и ишиаса.
Люмбоишалгия
Люмбоишалгия это термин обозначающий боль в пояснице с иррадиацией в ягодицу, в ногу, по задней поверхности ноги. Боль может сопровождаться онемением и покалыванием в зоне иннервации седалищного нерва. Термин люмбоишалгия (синоним пояснично-крестцовый радикулит) обозначает только болевой синдром и не является диагнозом.
Для люмбоишалгии характерны один или несколько симптомов:
- Постоянные боли только ягодице или бедре с одной стороны (реже в обеих ногах)
- Боль усиливается при сидении
- Жжение или покалывание, распространяющееся вниз по ноге
- Слабость, онемение или нарушение движений в ноге
- Постоянная боль на одной стороне
- Острая боль, которая может затруднять вставание или ходьбу
Болевой синдром при люмбаишалгии может быть различной интенсивности в зависимости от основного заболевания, которое привело к развитию люмбоишалгии. Симптоматика при люмбоишалгии обусловлена раздражением седалищного нерва.
Седалищный нерв является самым крупным нервом в туловище и состоит из отдельных нервных корешков, которые начинаются в поясничном отделе позвоночника (на уровне L3) и в совокупности образуют “седалищный нерв”. Cедалищный нерв проходит от поясничного отдела позвоночника к ноге. Части седалищного нерва, затем разветвляются в каждой ноге и иннервируют определенные части ноги – ягодицы, бедра, икры, стопы, пальцы ног.
Симптомы люмбоишалгии (пояснично-крестцового радикулита) такие как боль, в ноге, онемение, покалывание, слабость могут различаться в зависимости от того, где произошла компрессия нерва.
Заболеваемость люмбоишалгией (пояснично-крестцовым радикулитом) увеличивается в среднем возрасте. Люмбоишалгия редко встречается в возрасте до 20 лет, наиболее вероятны такие болевые синдромы в возрасте40- 50 лет, а в старшей возрастной группе вероятность люмбоишалгии снижается.
Часто, конкретные события или травмы не вызывают воспаление седалищного нерва, но со временем повреждения приводят к развитию ишалгии. У подавляющего пациентов консервативное лечение может быть достаточно эффективно, и болевой синдром значительно уменьшается в течение нескольких недель, но у определенного количества пациентов болевой синдром может оказаться стойким.
Причины
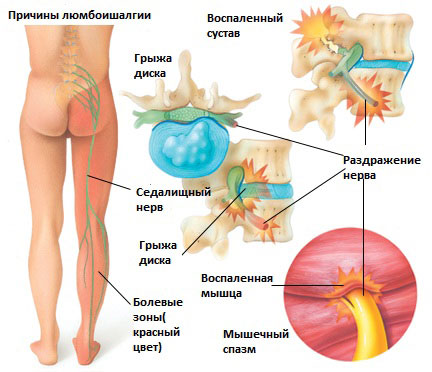
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Симптомы
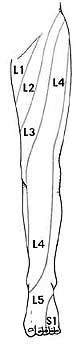
Как правило, при люмбоишалгии симптоматика бывает на одной стороне, и боль начинается от поясницы и проходит вниз по задней поверхности бедра вниз к стопе.
-
обычно менее интенсивная, чем в ноге.
- Боль, как правило, с одной стороны поясницы с иррадиацией в ягодицу или бедра по ходу седалищного нерва – по задней поверхности бедра голени и стопы.
- Боль уменьшается при положении пациента лежа и при ходьбе и усиливается в положении стоя или сидя.
- Боль носит острый жгучий характер.
- Некоторые пациенты могут описывать ощущение покалывания, онемения или слабости в ноге.
- Слабость или онемение при перемещении ноги.
- Сильная или стреляющая боль в ноге, которая может приводить к затруднениям при стоянии или ходьбе.
- В зависимости от локализации воздействия на седалищный нерв боли могут быть и в стопе и пальцах стопы.
Симптомы при люмбоишалгии зависят от того, где произошла компрессия корешка.
- L4 корешок – симптомы обычно будут проявляться на бедре. Пациенты могут чувствовать слабость при выпрямлении ноги и, возможно, снижение коленного рефлекса.
- L5 корешок – симптомы могут проявляться в большом пальце стопы и лодыжке. Пациенты могут чувствовать боль или онемение в верхней части стопы ( между большим и вторым пальцем стопы).
- S1 корешок – симптомы могут проявляться на внешней части стопы с иррадиацией в пальцы стопы и мизинец. Пациенты могут испытывать слабость при подъеме стопы или попытке встать на цыпочки .Может быть также снижение рефлексов на лодыжке.
При компрессии нескольких корешков возможно комбинация симптомов.
Существует ряд симптомов, которые заслуживают особого внимания, так как требуют экстренной медицинской помощи, иногда вплоть до хирургического вмешательства. Эти симптомы следующие:
- Симптомы, которые продолжают прогрессировать, а не уменьшаться, что может свидетельствовать о возможном повреждение нервов, особенно при наличии прогрессировании неврологической симптоматики (например, появление слабости в ноге).
- Симптомы люмбоишалгии есть в обеих ногах и есть признаки нарушения функции кишечника или мочевого пузыря, что может быть признаком синдрома конского хвоста. При синдроме конского хвоста показано экстренное хирургическое вмешательство.
При наличии таких симптомов необходимо срочно обратиться за медицинской помощью
Лечение
В большинстве случаев консервативное лечение люмбоишалгии достаточно эффективно. Диапазон лечебных методов люмбоишалгии широкий и направлен на уменьшение компрессии нервных корешков и уменьшение болевых проявлений. Наиболее эффективно применение комплексного похода к лечению люмбоишалгии и применение комбинации различных методик лечения (физиотерапия, массаж, мануальная терапия, медикаментозное лечение, иглотерапия и ЛФК).
Медикаментозное лечение. Применение противовоспалительных препаратов (ибупрофен, напроксен, вольтарен), ингибиторов ЦОГ-2 (целебрекс) может уменьшить воспаление, что приводит к уменьшению болевого синдрома.
Эпидуральные инъекции. При наличии сильной боли может быть проведена эпидуральная инъекция стероидов. Введение стероидов эпидурально отличается от перорального приема стероидов тем, что препараты вводятся непосредственно в болезненную область вокруг седалищного нерва, что позволяет быстро уменьшить воспаление и снять болевой синдром. Эффект от такой процедуры, как правило, временный, но помогает снять выраженный болевой синдром достаточно быстро.
Современные мягкие техники мануальной терапии позволяют восстановить мобильность двигательных сегментов позвоночника, снять мышечные блоки, улучшить подвижность фасеточных суставов и подчас позволяют значительно уменьшить компрессию нервных волокон.
Иглорефлексотерапия также помогает уменьшить болевые проявления и позволяет восстановить проводимость по нервным волокнам.
Лечебные методы массажа позволяют улучшить микроциркуляцию, снять мышечный спазм, а также увеличивают выработку организмом эндорфинов.
Физиотерапия. Существующие современные методики физиотерапии ( криотерапия лазеротерапия ультразвук электрофорез) позволяют уменьшить воспаление улучшить кровообращение и таким образом снижение болевых проявлений.
ЛФК. Физические упражнения, которые необходимо подключать после уменьшения болевых проявлений, позволяют восстановить мышечный корсет и нормализовать биомеханику позвоночника, улучшить кровообращение в двигательных сегментах. Физические упражнения включают как механотерапию (занятия на тренажерах), так и гимнастику, что позволяет развивать как мышцы, так и укреплять связочной аппарат. Упражнения при люмбоишалгии необходимо подбирать с врачом (инструктором) ЛФК, так как самостоятельные занятия нередко приводят к рецидиву симптоматики.
Хирургическое лечение
Показаниями к оперативному лечению являются следующие факторы:
- Сильная боль в ноге, которая держится в течение более 4 – 6 недель.
- Отсутствие эффекта от консервативного лечения и сохранение или усиление неврологической симптоматики.
- Болевой синдром значительно нарушает качество жизни пациента, способность пациента участвовать в повседневной деятельности
Срочная операция, как правило, необходимо, только если есть прогрессирующая неврологическая симптоматика (нарастающая слабость в ногах или внезапное нарушение функции кишечника или мочевого пузыря).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Боли в пояснице, отдающие в левую ногу: причины, профилактика
Мы предлагаем лечение болей в пояснице, отдающих в левую ногу у нас в клинике безболезненно. Подробнее со всей информацией о лечении ознакомитесь на этой странице. Мы ответим на ваши вопросы.
Всего за 24-36 занятий, в зависимости от интенсивности лечения и этапов развития болезни, Вы сможете избавиться от боли в пояснице, отдающей в левую ногу, нормализуете сон и сможете жить полной жизнью
При болях в пояснице, отдающих в левую ногу, необходимо подобрать индивидуальный комплекс лечебных упражнений, изучить технику их выполнения и исключить упражнения по противопоказаниям.
При таких болях важна регулярность посещения лечебных сеансов, прохождение полного курса лечения в специализированном Центре, а в дальнейшем нужно поддерживать своё здоровье в профилактическом режиме самостоятельно.
Срочная помощьВсе видео лечебной гимнастики
Боли в поясничном отделе – одна из самых распространенных причин обращения к врачу. Если боль в пояснице отдает в левую ногу, есть риск развития осложнений.
В этой статье рассмотрены основные причины такой боли и указаны важнейшие профилактические меры.
Локализация болей в пояснице и левой ноге
Боль – это сигнал организма о том, что в нем происходят патологические процессы, справиться с которыми без вмешательства специалиста иммунная система не в состоянии.
Описание даже кратковременных болевых ощущений может дать врачу достаточно информации о причинах недуга. Одним из важнейших аспектов опроса пациента является локализация боли: определение места возникновения первичных болевых ощущений и выявление вторичных – отдающих в какую-либо часть тела.
Зачастую человек принимает за источник именно отдающую боль: так, боль в пояснице, отдающая в левую ногу, иногда воспринимается как боль в ноге.

Характер боли
В процессе опрашивания пациента важными оказываются сведения и о характере, и о продолжительности боли. Основной критерий, по которому врач определяет дальнейшую стратегию лечения или назначает дополнительную диагностику – это характер боли.
Наиболее часто проблемы в поясничном отделе сопровождаются режущими болями. В этом случае неприятные ощущения возникают быстро: например, при защемлении. Не редки также описания стреляющей и отдающей болей. Опоясывающие встречаются реже.
Ниже приведены основные виды боли в пояснице, при которых неприятные ощущения могут распространяться и на ноги:
- Корешковая. Возникает при поражении корешка спинномозгового нерва, проходящего внутри позвоночника. Такую боль чаще называют отдающей, т. к. она имеет свойство переноситься на органы и конечности, не участвующие в процессе поражения корешка. Часто корешковая боль отражается в шейном отделе, области сердца и в желудке.
- Острая. Появляется мгновенно, резко, сразу становится сильной и не ослабляется со временем. При травмах или после долгого нахождения в неудобной, неестественной позе кратковременна, в случае запущенного патологического процесса не прекращается без экстренного медицинского вмешательства.
- Тянущая. Возникает постепенно, интенсивность увеличивается со временем. Описывается как волнообразные болевые ощущения, мигрирующие вниз от источника и возвращающиеся обратно. Носят затяжной характер, могут пропадать, но, как правило, появляются вновь.
Определив характер и локализацию боли, врач начинает строить предположения относительно источника недуга и определяется с дополнительной диагностикой.
Причины болей
В большинстве случаев боль в пояснице и левой ноге обусловлена травмами или заболеваниями позвоночного отдела. Одним из самых распространенных симптомов при этом являются мышечные спазмы, которые толкуются заболевшим как кратковременная реакция на малоподвижный образ жизни или неудобную позу для сна.
Зачастую именно такие причины и являются источником болевых ощущений. Однако есть и более серьезные факторы, к которым относятся инфекции, воспалительные процессы, раковые заболевания.
Эти причины несут за собой негативные последствия. Чтобы их избежать, при первом появлении боли в пояснице следует срочно обратиться к врачу.
Перечислим основные причины боли в пояснице, отдающей в левую ногу:
- Переохлаждение. Резкие температурные перепады могут спровоцировать появление миозита – воспаления мышечной ткани в поясничном отделе. К основным симптомам переохлаждения относятся тянущая боль, которая не проходит со временем, уплотнение участков мышц, усиление болевых ощущений при пальпации. Зачастую боль мигрирует и отдается в ноге и ягодице с пораженной стороны. Иногда миозит влечет за собой повышение температуры тела, покраснение и зуд в области поясницы.
- Протрузия межпозвоночных дисков. Один из вариантов грыжи межпозвоночного диска, при котором диск выбухает в позвоночный канал. Размеры протрузии колеблются от 1 до 3 мм. Основными предпосылками появления грыжи являются неправильная осанка, слабый мышечный скелет, ожирение, травмы позвоночного столба, высокие нагрузки на спинной отдел, в том числе занятия спортом, и перенесенные инфекционные заболевания. К симптомам протрузии можно отнести слабость, скованность движений, похолодание в ногах, распространение болевых ощущений на конечности.
- Заболевания седалищного нерва. Самым распространенным из спектра заболеваний является ишиас – защемление нерва, которое сопровождается острой болью и ограничением подвижности тела. Нередко отмечается стреляющая боль, направленная в область задней поверхности бедра или голени. Причинами возникновения защемления являются систематическое переохлаждение, подъем тяжестей с переносом веса на спину, резкие неестественные движения в пояснице.
- Остеохондроз. Это заболевание хрящевых поверхностей костей опорно-двигательного аппарата, которое нередко поражает позвоночный столб. Появляется вследствие постоянных резких поворотов, сгибаний и разгибаний туловища, занятий спортом без обязательной страховки, неправильной техники поднятия тяжестей и неправильной позы для сна и отдыха. Остеохондроз вызывает ноющую боль в пояснице, которая отдает в ноги, онемение конечностей и увеличение болевых ощущений при тряске и резких движениях тела.
- Нейропатия. Это заболевание возникает в связи с дисфункцией седалищного нерва. К причинам нейропатии относят травмы нерва, окружающих его тканей и последующее сдавливание нерва поврежденными мышцами, а также дегенеративные болезни нервной системы. При нейропатии наблюдается потеря чувствительности стопы и нарушение движения пальцев на ногах. В запущенных случаях формируются трофические язвы.
- Позвоночная грыжа. В отличие от протрузии, имеет размер от 3 до 15 мм. Симптоматика грыжи включает в себя постоянную боль в пояснице, скачки артериального давления, слабость, боли в сердечном отделе, головокружение и головную боль, онемение в одной из ног, потеря чувствительности половых органов. В запущенных случаях грыжа позвоночника провоцирует паралич, парез, нарушение работы внутренних органов.
- Остеопороз. Заключается в снижении прочности костей. Костный материал становится более пористым и ломким. Причины болезни могут быть первичными – наследственность, нарушение работы яичников у женщин, преклонный возраст, – и вторичными: сахарный диабет, болезни почек, крови, щитовидной железы, онкология. При остеопорозе наблюдаются сильные боли, которые распространяются в ногу, руку, область живота и грудной отдел. Также возможны переломы и деформация костей и суставов.
- Люмбоишиалгия. Это ноющая и нарастающая боль в поясничном отделе, отдающая в одну или обе ноги. К этому заболеванию предрасположены люди старше 30 лет, подверженные частым стрессам и депрессии. Неправильная осанка, тяжелый физический труд также становятся причиной люмбоишиалгии. В целом данное заболевание является следствием позвоночной грыжи. Симптоматика заключается в сильной мигрирующей боли, ограниченности подвижности поясничного отдела, невозможности наступить на ногу, изменении температуры и цвета кожных покровов ног.
- Онкология. Иногда причиной того, что болит поясница и отдает в левую ногу, является рак. В этом случае боль вызывают метастазы, находящиеся в кости, множественные миеломы, т. е. опухоли, и первичные опухоли позвоночника – новообразования, изначально появившиеся в позвоночном столбе. Отличительной чертой боли, вызванной онкологической причиной, является постоянный характер и проявление преимущественно в ночное время. Повышение температуры до 37-37,5 оС, похудание и снижение роста больного тоже может быть признаком развития онкологии.
Боль в пояснице может быть вызвана большим количеством заболеваний. Чтобы минимизировать риски, следует заниматься профилактическими мерами.
Профилактика болей в пояснице, отдающих в левую ногу
Сильные болевые ощущения вмешиваются в повседневную жизнь: препятствуют совершению ежедневной двигательной активности, ограничивают возможности профессиональной деятельности, вызывают ухудшение настроения и стрессы.
Чтобы избежать негативных последствий, следует придерживаться простых профилактических мер:
- Ввести в ежедневный распорядок дня утреннюю зарядку, упражнения на растяжку, функциональный тренинг.
- Заняться рационом питания: есть 3-5 раз в день через равные промежутки времени, потреблять достаточное количество белков, жиров и углеводов, растительной клетчатки, витаминов. Исключить из рациона алкоголь, копчености и консервированные продукты.
- Не допускать обезвоживания: потреблять 1,5-2 литра жидкости в сутки.
- Проходить курсы классического, баночного или разогревающего массажа.
- Следить за осанкой и положением тела как в рабочее время, так и во время отдыха.
Здоровье человека состоит из множества мелочей. Если ежедневно соблюдать простые рекомендации, можно никогда не столкнуться с болью в пояснице.



Редактор статьи:
Нароваткина Юлия Константиновна
Врач – невропатолог, кинезитерапевт


