НЕФРОСКЛЕРОЗ
Нефросклероз (nephrosclerosis; греч. nephros почка + склероз) — замещение паренхимы почки соединительной тканью, приводящее к их уплотнению, сморщиванию и нарушению функций.
«Нефросклероз» — понятие клинико-анатомическое. Процесс может развиться вследствие различных заболеваний почек и их сосудов. В 1872 г. Галл и Саттон (W. W. Gull, H. G. Sutton) впервые высказали мысль о том, что причиной Н. является поражение сосудов почек, и назвали его артериолокапиллярным фиброзом. В 1914 г. Фольгард и Фар (F. Volhard, Th. Fahr) выделили артериолосклеротические изменения почек в самостоятельную нозологическую форму диффузного двустороннего заболевания почек и связали их с гипертонической болезнью; они предложили также различать простой склероз почек — при доброкачественной форме гипертонической болезни и его комбинированную форму — при гипертонической болезни со злокачественным течением.
Этиология и патогенез
Замещение почечной паренхимы соединительной тканью может наблюдаться при далеко зашедшей гипертонической болезни (см.) и связано чаще всего с сужением почечных артерий — первичный Нефросклероз (ангиогенный Нефросклероз), первично-сморщенная почка. В связи с недостаточным кровоснабжением, нарастающей гипоксией наступают дистрофические и атрофические изменения паренхимы почек с последующим разрастанием соединительной ткани. В зависимости от характера процесса, ведущего к сужению почечных артерий, различают Н. гипертонический, или артериолосклеротический, и атеросклеротический. В патогенезе первичного Н. имеет значение также хроническое венозное полнокровие, при к-ром разрастание соединительной ткани в почках связано с повышенным синтезом тропоколлагена в условиях кислородной недостаточности. К первичному Н. относят постинфарктный Н., развивающийся при рубцевании множественных инфарктов почек (см.).
Разрастание в почках соединительной ткани может происходить вторично, в результате различных заболеваний (вторичный Н., вторичносморщенная почка). Вторичный Н. представляет собой исход воспалительных и дистрофических процессов, возникающих в почках при хрон, гломерулонефрите, пиелонефрите (пиелонефритическое сморщивание почек, пиелонефритически сморщенные почки), почечнокаменной болезни (калькулезный Н.), туберкулезе (туберкулезный Н.), сифилисе (сифилитический Н.), ревматизме (ревматический Н.), системной красной волчанке (волчаночный Н.), амилоидозе (амилоидное сморщивание почек, или амилоидно-сморщенные почки), сахарном диабете (диабетический Н.).

Рис. 1. Электронограмма приносящего сосуда почечного клубочка при доброкачественной форме нефросклероза: скопление гиалиновых масс под эндотелием (указано стрелкой); х 6000.

Рис. 2. Микропрепарат почки при доброкачественной форме нефросклероза: склероз и гиалиноз почечного клубочка, ШИК-реакция; X 750.
Вторичный Нефросклероз может развиться после таких неблагоприятных воздействий, как травма (в т. ч. после повторных операций на почках), действия ионизирующего излучения, а также при тяжелых формах нефропатии беременных — преэклампсии и эклампсии. Свойственные нефропатии спазм артерий, воспаление почечных клубочков и дистрофия канальцев после родоразрешения в ряде случаев трансформируются в хронический гломерулонефрит, к-рый, медленно прогрессируя, приводит к сморщиванию почек, выраженности изменений и особенностей течения выделяет две формы — доброкачественную и злокачественную. Доброкачественная форма характеризуется артериолосклерозом (рис. 1), нередко в сочетании с атеросклерозом почечной артерии и ее крупных ветвей, атрофическими изменениями групп нефронов с вторичным гиалинозом клубочков (рис. 2), увеличением соединительнотканной стромы, гиалинозом сосочков пирамид. Макроскопически поверхность почек мелкозернистая, а при сочетании с атеросклерозом — крупнобугристая. По мере нарастания артериолосклеротических изменений, сочетающих
Такие острые инфекционные болезни, как геморрагический нефрозонефрит, лептоспироз, брюшной и сыпной тиф, скарлатина, корь, а также сепсис, сопровождаются различными по механизму поражения и по тяжести изменениями паренхимы, интерстиции и сосудов почек — от очагового гломерулонефрита без нарушения функции почек до канальцевого некроза и острой почечной недостаточности. После этих воспалительных и некротических изменений развивается различной степени выраженности Н., к-рый обычно не прогрессирует.
Выделяют также инволютивный Н., к-рый обусловлен возрастными изменениями сосудов почек, а также атеросклерозом или гипертонической болезнью, часто наблюдаемыми у лиц пожилого и старческого возраста.
Патологическая анатомия

Рис. 3. Микропрепараты почки при злокачественной форме нефросклероза: а — в центре виден почечный клубочек с фибриноидным некрозом приводящего сосуда (1) и клубочковых кровеносных капилляров (2); окраска гематоксилин-эозином; х 310; б— почечный клубочек с резким склерозом петель кровеносных капилляров и уменьшением числа эндотелиоцитов; окраска гематоксилин-эозином; х 525.

Рис. 4. Макропрепарат почки при злокачественной форме нефросклероза: слева — общий вид (капсула почки снята, поверхность почки неровная, мелкозернистая, пестрая за счет многочисленных кровоизлияний); справа — сагиттальный разрез почки (рисунок строения нарушен, видны многочисленные кровоизлияния различной величины).
Из первичных Нефросклерозов наиболее распространен гипертонический, или артериоло-склеротический, нефросклероз. Фар (Th. Fahr) в зависимости от характера, распространенности, степени плазморрагию (см.) и гиалиноз (см.), и выключения новых групп нефронов развивается почечная недостаточность (см.).
Злокачественной форме свойственны фибриноидный некроз артериол (артериолонекроз) и капиллярных петель клубочков (рис. 3, а), отек стромы, кровоизлияния, белковая дистрофия эпителия канальцев.Очень быстро в ответ на некротические изменения развивается склероз почек (рис. 3, б). Подобные изменения могут возникать и при эклампсии (злокачественный постэкламптический Нефросклероз).
Макроскопически поверхность почек пестрая, мелкозернистая (рис. 4); почки при этом мало чем отличаются от «большой пестрой почки» при гломерулонефрите (см.). Артериолонекроз почек ведет к почечной недостаточности.
По Лелейну (М. Lohlein), доброкачественная форма артериолоскле-ротического Н. соответствует первой стадии Н. (начальный Н.), протекающей клинически без проявлений со стороны почек, а злокачественная форма — второй стадии Н. (прогрессирующий Н.), для которой характерно быстрое течение с развитием почечной недостаточности.
Однако такая последовательность процесса признается далеко не всеми.
По мнению H. Н. Аничкова, К. Г. Волковой, М. А. Захарьев-ской, морфология артериолосклероз тического нефросклероза отражает особенности течения гипертонической болезни.
Атеросклеротический Н. возникает при сужении (вызванном атеросклеротической бляшкой) почечной артерии у места ее отхождения или деления на ветви первого и второго порядка.
Чаще этот процесс односторонний, реже двусторонний. В почке развиваются клиновидные участки атрофии паренхимы с коллапсом стромы и замещением этих участков соединительной тканью или инфаркты с последующей их организацией и формированием рубцов (атеросклеротическая сморщенная почка, атеросклеротический нефроцирроз). Макроскопически при этом ночка становится крупнобугристой, нередко ее трудно отличить от почки при иостинфарктном Н. Функция такой почки (почек) страдает мало, т. к. большая часть ее паренхимы остается сохранной. В результате ишемии почечной ткани в ряде случаев при стенозирующем атеросклерозе почечных артерий развивается симптоматическая (почечная) гипертензия.
Вторичный Н., наиболее часто развивающийся при хрон, гломерулонефрите, связан не только с гломерулонефритом как таковым (фибропластическая трансформация гломерулярных изменений), но и с теми изменениями сосудов почек, к-рые постоянно встречаются при этом заболевании, отражая состояние почечной аллергии (пролиферативный эндартериит), артериальную гипертензию (артериолосклероз, артериолонекроз), приспособление сосудистой системы к выключению «периферического русла» почек (прогрессирующий эластофиброз артерий с вторичным липоидозом). Т. о., вторичный Н. всегда имеет черты ангио-генного.
Поэтому морфологические критерии дифференциальной диагностики первичного (гипертонического) и вторичного (нефритического) сморщивания почек, как правило, нечеткие.
Инволютивные изменения в почках выявляются начиная с 40—50 лет и к 70 годам приводят к сокращению массы действующих нефронов примерно на 40% .
Возрастная атрофия почек сопровождается постепенным истончением коркового слоя обеих почек, атрофией канальцевого эпителия вплоть до гибели и замещения канальцев рубцовой тканью. Клубочки подвергаются гиалинозу, и их число постепенно уменьшается. Увеличивающаяся с возрастом резистентность сосудов приводит к запустеванию капилляров клубочков, формированию анастомозов между приводящей и отводящей артериями в обход клубочков.
Нефросклероз в старческом возрасте связан прежде всего с возрастными изменениями сосудов почек, поэтому он приближается по механизму развития к первичному.
Основные клинические признаки. Клин, проявления первичного Н. возникают обычно в поздних стадиях гипертонической болезни как при доброкачественном, так и злокачественном ее течении. Одним из ранних признаков поражения почек могут быть полиурия (см.) и никтурия (см.), однако никтурия не всегда является следствием полиурии и может свидетельствовать о нарушении суточного ритма работы почек. Протеинурия (см.), наблюдаемая при Н., обычно небольшая и непостоянная.
Нередко при Н. наблюдается микрогематурия, в ряде случаев может быть макрогематурия (см. Гематурия). Уменьшение почечного клиренса (см.) при относительном увеличении фильтрационной фракции проявляется уменьшением концентрационной способности почек (гипостенурия), что выявляется с помощью пробы Зимницкого. Соответственно падает удельный вес мочи и ее осмолярность. В случае выраженного сосудистого поражения почек, приводящего к значительному уменьшению почечного кровотока, возрастает их прессорное влияние на уровень АД, к-рое стабилизируется на высоком уровне и трудно поддается медикаментозной коррекции (см. Гипертензия артериальная).
Особенно характерно повышение диастолического артериального давления, к-рое бывает всегда выше 120—130 мм рт. ст.
В связи с этим могут возникать явления перегрузки и недостаточности миокарда левого желудочка, коронарная недостаточность, церебральные геморрагии, отек сосочка зрительного нерва, отслойка сетчатки, а в ряде случаев и прогрессирующая почечная недостаточность.
На обзорных снимках выявляется уменьшение пораженной почки (всей или части), неровность ее контуров.
При урографии (см.) отмечается уменьшение объема почки и величины коркового слоя. На ангиограммах (см. Почечная ангиография) наблюдается сближение и деформация мелких артериальных сосудов (в фазе нефрограммы отчетливо видны уменьшение коркового слоя и неровность очертаний пораженной лочки).
При радиоизотопной ренографии (см. Ренография радиоизотопная) отмечается замедленное накопление, а также замедленное выведение радиофармацевтического препарата из почек.
При сцинтиграфии (см.) определяется неравномерное распределение радионуклида в ткани пораженной почки, в ряде случаев ее изображение может отсутствовать или сохраняются отдельные участки паренхимы.
Проявления вторичного Н. могут варьировать от незначительных нарушений функций почек (клинически не выраженных) до состояний, сопровождающихся тяжелой артериальной гипертензией, отеками, нефротическим синдромом, существенным снижением функции почек, развитием тяжелой почечной недостаточности.
Общие принципы лечения и профилактики. При Н. без признаков почечной недостаточности и неустойчивом повышении АД лечение состоит гл. обр. в ограничении употребления в пищу поваренной соли (до 0,5 г в сутки) и применении гипотензивных средств (производных раувольфии, ганглиоблокаторов, до-пегита, салуретиков).
При развитии почечной недостаточности при нефросклерозе также показано применение гипотензивных средств, однако интенсивная гипотензивная терапия может привести к падению почечного кровотока и нарастанию азотемии; применяют диету с ограничением соли и белков, анаболические средства, леспене-фрил, салуретики.
При злокачественном течении гипертонической болезни с быстрым развитием нефросклероза и прогрессированием почечной недостаточности, в целях выключения ренин-ангиотензивного механизма прибегают к эмболизации почечных артерий или нефрэктомии (см.), больных переводят на гемодиализ (см.) или производят трансплантацию почки (см. Пересадка почки).
Профилактика нефросклероза заключается в своевременном лечении заболеваний, приводящих к его развитию.
Лучевой нефросклероз
Лучевой нефросклероз относится к отдаленным последствиям действия на организм ионизирующего излучения (см.) и выявляется через многие месяцы или годы после облучения.
Морфологически лучевой Н. выражается атрофией почечных канальцев, интерстициальным фиброзом и склерозом сосудов почек. Единого взгляда на развитие лучевого Н. нет. Доминирующей является гипотеза о первичном повреждении почечных клубочков, к-рое, по мнению ряда исследователей, может быть вызвано факторами иммунологического характера. Существует точка зрения, что лучевой Н. развивается в результате первичного повреждения ионизирующим излучением сосудов. Возможно, что в основе этого процесса лежит повреждение генетического аппарата эндотелия сосудов почек. Предполагают также, что причиной лучевого Н. является первичное повреждение почечных канальцев. Иногда лучевой Н. рассматривают как результат одновременного повреждения паренхимы почек и сосудистой системы. Существует мнение, что в основе лучевого Н. лежат взаимообусловленные сосудистые нарушения и изменения межуточного вещества почек.
Основные сведения о лучевом Н. получены в экспериментах на животных, а также в результате наблюдений за пострадавшими от взрывов атомных бомб в Хиросиме и Нагасаки и больными, подвергавшимися локальному облучению по поводу опухолей поясничной области. Степень выраженности лучевого Н. зависит от вида ионизирующего излучения, его дозы и характера распределения дозы во времени и пространстве (см. Дозы ионизирующих излучений, Фактор времени облучения). После острого облучения в абсолютно смертельных дозах лучевой Н. не возникает, т. к. за короткий период, предшествующий гибели организма, склеротические процессы в почках не успевают развиться. Острая лучевая болезнь легкой и средней степени тяжести в отдаленные сроки может завершиться развитием лучевого Н. При тотальном облучении развитие лучевого Н. по крайней мере у 50% животных, по данным большинства исследователей, наступает при воздействии в дозе, близкой к 500 рад. Имеются сведения о возникновении лучевого Н. после тотального воздействия ионизирующего излучения в дозах 100— 300 рад. В условиях локального облучения почек может наблюдаться развитие Н. в диапазоне доз ионизирующего излучения от 1000 до 2500 рад.
В радиол, практике почки рассматривают как критические органы (см.) при лучевой терапии по поводу метастазов рака в параортальные лимфатические узлы, ребра или позвонки с ThXI по LIV, а также по поводу опухолей кишечника, матки, кардиального отдела пищевода и некоторых других органов. Наибольшую осторожность следует соблюдать при проведении нейтронной и протонной терапии, т. к. эти виды ионизирующего излучения обладают более выраженным эффектом в отношении лучевого Н. Высокой эффективностью в этом отношении характеризуется также альфа-излучение. В экспериментах показано, что при поражении полонием, выведение которого в основном осуществляется через почки, в отдаленные сроки лучевой Н. формируется на фоне развивающейся хрон, лучевой болезни.
Клинически лучевой Нефросклероз в легких случаях проявляется протеинурией, незначительной гипертензией; функция почек не нарушается. В тяжелых случаях развивается гипертензия, не поддающаяся медикаментозному лечению, почечная недостаточность.
Лечение симптоматическое (ограничение поваренной соли, гипотензивные средства).
Библиография: Вепхвадзе Р. Я. Лучевые осложнения почек, Тбилиси, 1967; Захарьевская М. А. Патологическая анатомия сосудистого нефросклероза, М., 1952; Калугина Г. В. Дифференциальная диагностика сосудистого нефросклероза, Л., 1975, библиогр.; Кушаковский М. С. Гипертоническая болезнь, М., 1977; Ланг Г. Ф. Гипертоническая болезнь, Л., 1950; Обмен веществ при лучевой болезни, под ред. И. И. Иванова, с. 198, М., 1956; Основы нефрологии, под ред. E. М. Тареева, т. 1, с. 372 и др., М., 1972; Постнов Ю. В., Перов Ю. Л. и Трибунов Ю. П. Склероз мозгового слоя почки при гипертонической болезни, Арх. патол., т. 36, № 7, с. 75, 1974; Почки, под ред. Ф. К. Мостофи и Д. Е. Смита, пер. с англ., с. 294, М., 1972; Чеботарев Д. Ф. Гериатрия в клинике внутренних болезней, Киев, 1977; Fahr Th. Nephrosklerose, Handb, spez. path. Anat. u. Histol., hrsg. v. V. F. Henke u. O. Lubarsch, Bd 6, T. 1, S. 368, B., 1925, Т. 2, S. 909, В., 1931; HeptinstallR. H. Pathology of the kidney, Boston, 1974; Yolhard F. a. Fahr Th. Die Brightsche Nierenkrankheit (Klinik, Pathologie und Atlas), B., 1914; Zollinger H. U. Niere und ableitende Harnwege, в кн.: Spez. path. Anat., hrsg. v. W. Doerr u. E. Uehlinger, Bd 3, B. u. a., 1966.
E. М. Тареев; P. Я. Вепхвадзе (мед. рад.), B. B. Серов (пат. ан.).
Нефросклероз причины, симптомы, методы лечения и профилактики
Нефросклероз — патология почек, при которой постепенно погибают нефроны. На месте клеток, которые отвечают на функционирование органа, разрастается соединительная ткань. При этом почки сморщиваются, теряют объём и становятся плотными, их функционирование нарушается и прогрессирует почечная недостаточность.
Заболевание развивается на фоне других тяжёлых болезней и патологий: атеросклероза, повышенного образования тромбов, нарушений кровообращения. Чтобы поставить диагноз и подобрать лечение, обратитесь к нефрологу.
Причины нефросклероза
- повышенное артериальное давление;
- склонность к образованию тромбов;
- нарушения кровообращения;
- атеросклероз;
- сниженная эластичность сосудов почек;
- пожилой возраст.
- сахарный диабет;
- гормональные колебания при беременности, климаксе;
- мочекаменная болезнь;
- пиелонефрит;
- красная волчанка;
- травмы и последствия перенесённых операций на почках.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
Симптомы нефросклероза
На ранней стадии, когда отмерло небольшое количество нефронов, заболевание протекает бессимптомно. По мере отмирания клеток проявляются следующие признаки:
- увеличивается объём выделяемой мочи;
- учащаются позывы к мочеиспусканию, в основном в ночное время;
- когда отмирают более 90% нефронов, позывы к мочеиспусканию пропадают;
- в моче присутствуют примеси крови, а при гибели более 90-95% нефронов в кровь попадает урина;
- повышается масса тела из-за отёков;
- ощущается боль в грудной клетке;
- после малейших ударов возникают синяки, кровоточат дёсна;
- беспокоят сильные головные боли;
- повышается ломкость костей из-за прекращения переработки почками витамина D;
- снижается иммунитет, часто повторяются инфекционные и вирусные заболевания.
Методы диагностики
Чтобы выявить нефросклероз, в клинике ЦМРТ записывают жалобы пациента, рекомендуют сдать анализы крови и мочи и пройти аппаратные обследования:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
К какому врачу обратиться
Чтобы диагностировать состояние почек и определить количество отмерших нефронов, обратитесь к нефрологу. В тяжелых случаях при необходимости трансплантации врач привлечёт хирурга.
Как лечить нефросклероз
На начальных стадия нефросклероз лечат медикаментозно, а в запущенных случаях рекомендуют гемодиализ и трансплантацию поражённого органа.
Последствия
При своевременном начале лечения удается добиться стойкой ремиссии, пациент может вести привычный образ жизни. При неблагоприятном течении болезни развивается хроническая почечная недостаточность, возникает потребность в регулярном гемодиализе или пересадке почки.
Профилактика
Регулярно проходите плановые осмотры у врача, не запускайте болезни, которые могут спровоцировать нефросклероз.
Обсуждение темы: Нефросклероз. Причины, симптомы, признаки, диагностика и лечение патологии.
Крутова А.С. 1 Лучанинова В.Н. 2 Полушин О.Г. 2 Мельникова Е.А. 1 Семешина О.В. 1 Переломова О.В. 2 Олексенко О.М. 2
Представлено исследование, целью которого была разработка морфологических критериев развития нефросклероза для ранней диагностики степени повреждения почек у детей. Материалом исследования послужили 29 образцов почечной ткани детей, страдающих обструктивной уропатией. Определены морфометрические изменения структуры тканей той или иной зоны почек, которые отражают степень и тяжесть поражения почечной паренхимы. Проведенный статистический анализ выявил корреляционную взаимосвязь различной силы и направления морфометрических критериев нефросклероза со степенью развития дистрофических изменений в клубочках, канальцах, сосудах с исходом в склероз. Сопоставив данные статистического корреляционного исследования и морфометрических изменений, выделили 3 последовательные стадии развития нефросклероза. Наличие дисплазии почечной ткани является одним из основных факторов риска развития патологии почек. Предложенная классификация может быть использована для указания степени тяжести повреждения почек, что будет главным образом оказывать влияние на методы антисклеротической и нефропротективной терапии.

1. Клочкова У.Н., Гусарова Т.Н., Ильин А.Г. Значение современных методов диагностики обструктивных уропатий у детей // Клиническая нефрология. – 2012. – № 2. – С. 54-57.
2. Крупнова М.Ю., Бондаренко М.В., Марасаев В.В. Факторы риска развития и прогрессирования ХБП // Клиническая нефрология. – 2013. – № 5. – С. 53-59.
3. Маслякова Г.Н., Напшева А.М. Морфология хронической болезни почек, обусловленной мочекаменной болезнью // Бюллетень медицинских интернет‐конференций. – 2013. – № 4. – С. 853-855.
4. Методы статистической обработки медицинских данных: методические рекомендации для ординаторов и аспирантов медицинских учебных заведений, научных работников / сост.: А.Г. Кочетов, О.В. Лянг, В.П. Масенко, И.В. Жиров, С.Н. Наконечников, С.Н. Терещенко. – М. : РКНПК, 2012. – 42 с.
5. Национальные рекомендации. Хроническая болезнь почек: основные принципы скрининга, диагностики, профилактики и подходы к лечению [под ред. Смирнова А.В.]. – 2012. – 51 с.
6. Смирнов И.Е., Кучеренко А.Г., Комарова О.В. Биомаркеры формирования нефросклероза при ХБП у детей // Российский педиатрический журнал. – 2014. – № 6. – С. 10-15.
7. Allison A. Eddy Molecular basis of renal fibrosis // Pediatric Nephrology. – 2000. – № 15. – Р. 290-301.
Несмотря на стремительное развитие медицины за последние десятилетия, на сегодняшний день прижизненное морфологическое исследование почечной ткани остается самым достоверным и точным методом диагностики [1; 2]. Несомненно, исследования в области патоморфологии нефросклероза открывают широкие возможности для постановки окончательного диагноза, прогнозирования течения и исхода хронических заболеваний почек (ХБП) и выбора патогенетически обусловленного лечения этих состояний [5; 6].
В работах многих исследователей морфологическая картина хронической болезни почек описывается с учетом классификации, основанной на степени тубулоинтерстициальных изменений, предложенной В.В. Ставской и С.И. Рябовым (1987). Согласно ей выделены степени изменений тубулоинтерстициальной зоны, подразделяющиеся на незначительные, умеренные и выраженные, составляющие соответственно до 30%, от 30 до 70% и более 70% повреждения тубулоинтерстициального аппарата почки [3]. Кроме того, в настоящее время морфологами описана фазность повреждения почечной ткани при различных хронических заболеваниях почек и развитии нефросклероза [1; 3; 7].
Несмотря на многообразие патогенетических механизмов повреждения почечной ткани, последствия всех этих процессов сводятся к формированию нефросклероза с развитием функциональной недостаточности почек [1]. Важно диагностировать склеротические процессы на ранней стадии их развития, что нередко является трудной задачей.
Статистика в медицине является одним из инструментов анализа экспериментальных данных и клинических наблюдений. Кроме того, математический аппарат широко применяется в диагностических целях, решении классификационных задач и поиске новых закономерностей для постановки новых научных гипотез [4].
Разработка морфологических критериев развития нефросклероза и формирование их стадийности для ранней диагностики степени повреждения почек.
Материал и методы
Материалом исследования послужили 29 образцов почечной ткани, 17 из которых получены с помощью прижизненной биопсии и 12 – аутопсии от детей, страдающих заболеваниями почек в возрасте от 3 месяцев до 16 лет. Все дети страдали обструктивной уропатией, длительность болезни у 70% из них была больше года.
Материал для гистологического исследования фиксировали в 10%-ном нейтральном формалине, обезвоживали в ацетон-ксилоловой батарее и заливали в парафин. После депарафинизации срезы толщиной 3-5 мкм окрашивали гематоксилином-эозином для обзорного гистологического изучения. Для оценки степени разрастания соединительной ткани – пикрофуксиновой смесью по методу Ван Гизона (метод окраски микропрепаратов в гистологии, предназначенный для изучения структуры соединительной ткани. Красителем служит смесь кислого фуксина и пикриновой кислоты, причем первый компонент окрашивает коллагеновые волокна в ярко-красный цвет, а второй придает прочим структурам ткани жёлтую окраску, разработан в 1889 г.) и трихромом по Массону. Для выявления признаков дезорганизации соединительной ткани использовали гистохимический метод ОКГ (оранжевый Ж, кислотный красный, водный голубой). При проведении стандартного гистологического исследования оценивали клубочковый аппарат и состояние тубулоинтерстициальной зоны.
Процедуры статистического анализа выполнялись с помощью статистического пакета STATISTICA 10. Критическое значение уровня статистической значимости (p) при проверке нулевых гипотез принималось равным 0,05. В случае превышения достигнутого уровня значимости статистического критерия этой величины принималась нулевая гипотеза. Исследование взаимосвязи между парами признаков проводилось с помощью критерия корреляции Пирсона (r). Вычислялись оценки интенсивности связи анализируемых признаков и достигнутый уровень значимости (p) с помощью t-критерия Стьюдента.
Результаты исследования и их обсуждение
Определены критерии изменения структуры тканей той или иной зоны, которые отражают степень и тяжесть поражения почечной паренхимы. Они, в свою очередь, были сгруппированы в группы по степени повреждения ткани почек.
К ранним критериям повреждения почечной паренхимы мы отнесли: наличие дистрофии и/или атрофии канальцев, лимфогистицитарную инфильтрацию, ангиоматоз сосудов. В перечень более выраженных изменений ткани почек, включая ранние изменения, включены: истончение паренхимы и утолщение стенки сосудов. И самые тяжелые патологические изменения – это прогрессирование атрофии, склероз канальцев, клубочков, сосудов почек с нарушением дифференцировки коркового и мозгового вещества почек.
Существуют ли закономерности фазности указанных изменений и их взаимосвязь в процессе развития нефросклероза? Проведенное корреляционное исследование показало наличие взаимосвязей между некоторыми показателями. Интерпретируя результаты корреляционного анализа, представлено абсолютное значение коэффициента корреляции r и достигнутый уровень значимости p.
Сильные корреляционные связи были выявлены при изучении следующих показателей:
– морфологические показатели склероза клубочков и канальцев, связь прямая (r=0,79, р<0,001);
– толщина паренхимы почек и наличие кист и хрящевой ткани, связь обратная (r= –0,76, р<0,001).
Средние прямые корреляционные связи обнаружены в показателях:
– склероз сосудов почек и клубочков (r=0,58, р=0,015, р<0,05);
– склероз сосудов почек и лимфогистиоцитарная инфильтрация стромы (r=0,50, р=0,038, р<0,05);
– дисплазия почечной ткани с наличием кист и хрящевой ткани (r=0,53, р=0,029, р<0,05).
Средние обратные корреляционные связи обнаружены в показателях:
– дисплазия почечной ткани с возрастом пациентов (r= –0,57, р=0,017; р<0,05);
– дисплазии почечной ткани с истончением паренхимы (r = –0,53, р=0,029, р<0,05);
– дисплазия почечной ткани и наличие лимфогистиоцитарной инфильтрации паренхимы почек (r = –0,59, р=0,013, р<0,05).
При сопоставлении данных статистического корреляционного исследования и указанных выше морфометрических изменений выделено 3 последовательные стадии развития нефросклероза:
I (единичные изменения):
– толщина паренхимы почек и наличие кист и хрящевой ткани, связь обратная (r= –0,76, р<0,001);
– дисплазии почечной ткани с истончением паренхимы (r = –0,53, р=0,029, р<0,05).
II (умеренные изменения):
– дисплазия почечной ткани и наличие лимфогистиоцитарной инфильтрации паренхимы почек (r = –0,59, р=0,013, р<0,05);
– дисплазия почечной ткани с наличием кист и хрящевой ткани (r=0,53, р=0,029, р<0,05).
III (выраженные изменения):
– морфологические показатели склероза клубочков и канальцев, связь прямая (r=0,79, р<0,001);
– толщина паренхимы почек и наличие кист и хрящевой ткани, связь обратная (r= –0,76, р<0,001);
– склероз сосудов почек и клубочков (r=0,58, р=0,015, р<0,05);
– склероз сосудов почек и лимфогистиоцитарная инфильтрация стромы (r=0,50, р=0,038, р<0,05);
– дисплазия почечной ткани с наличием кист и хрящевой ткани (r=0,53, р=0,029, р<0,05);
– дисплазия почечной ткани с возрастом пациентов (r= –0,57, р=0,017; р<0,05);
– дисплазия почечной ткани с истончением паренхимы (r = –0,53, р=0,029, р<0,05);
– дисплазия почечной ткани и наличие лимфогистиоцитарной инфильтрации паренхимы почек (r = –0,59, р=0,013, р<0,05).
Наличие одного или нескольких показателей соответствует 1, 2 или 3-й стадии нефросклероза (таблица).
Стадии развития нефросклероза
I (единичные изменения)
II ( умеренные изменения)
III (выраженные изменения)
– дистрофия, атрофия канальцев;
– утолщение стенки сосудов;
– истончение паренхимы почек
– отсутствие дифференцировки коркового и мозгового вещества почки
I стадия нефросклероза характеризуется единичными изменениями в ткани почек, которые были выявлены у 6,9% детей (рис. 1).
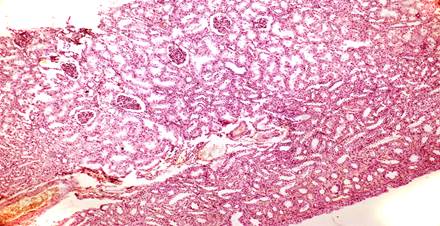
Рис. 1. Нефросклероз, I стадия. Гидронефроз: истонченная до 2 мм ткань почки со слабовыраженной перитубулярной атрофией мозгового слоя. Окр. гематоксилином и эозином, ×100
II стадия проявляется более выраженными изменениями паренхимы почек, включая изменения, характерные для первой стадии. Такие изменения определены у 17,7% детей (рис. 2).
Еще в 17,7% образцов имелись изменения, характерные для 1-2-й стадии нефросклероза (единичные изменения, но уже с более глубоким поражением почек).
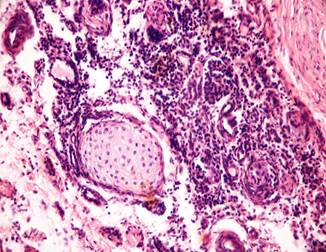
Рис. 2. Нефросклероз, II стадия. Дисплазия почки: эмбриональные клубочки с явлениями сегментарного склероза и островок хряща среди клеточных скоплений мезенхимального типа. Окр. гематоксилином и эозином, ×400
III стадия характеризуется склеротическими изменениями клубочков, сосудов, канальцев, которые выражаются грубыми нарушениями, проявляющиеся отсутствием кортикомедуллярной дифференцировкой паренхимы почек. Таких образцов ткани почек было 52,9% (рис. 3).
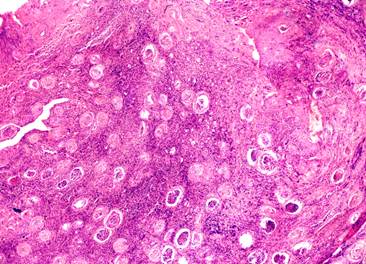
Рис. 3. Нефросклероз, III стадия. Тотальный склероз большинства гломерул на фоне перигломерулярного и выраженного межуточного склероза и лимфоидно-гистиоцитарной инфильтрации коркового слоя. Окр. гематоксилином и эозином, ×100
Немаловажную роль в наличии патологии почек играют диспластические изменения и длительность заболевания. В нашем исследовании у 47% детей при морфологическом изучении почек была выявлена дисплазия почечной ткани (рис. 4).
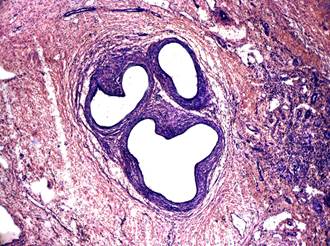
Рис. 4. Дисплазия почки: примитивные расширенные протоки среди рыхлой волокнистой соединительной ткани. Окр. гематоксилином и эозином, ×100
В настоящем гистоморфологическом исследовании образцов ткани почек детей с обструктивными уропатиями была выявлена закономерность развития патологических изменений в структурах почечной ткани (кортикальной и тубулоинтерстициальной зонах). Проведенный статистический анализ выявил корреляционную взаимосвязь различной силы и направления стадий нефросклероза и морфометрических критериев со степенью развития дистрофических изменений в клубочках, канальцах, сосудов с исходом в склероз. Наличие дисплазии почечной ткани является одним из основных факторов риска развития патологии почек, будь то септические или асептические процессы, приводящие к хронической почечной недостаточности (ХПН) в детском возрасте. Данный факт играет важную роль в ранней диагностике и профилактике развития хронической почечной недостаточности. В результате исследования предложена классификация стадий нефросклероза с указанием степени и глубины поражения почек при гистоморфологическом анализе. Выделены статистически значимые критерии нефросклеротических изменений в почках. Статистическая обработка медицинских исследований базируется на принципе того, «что верно для случайной выборки, верно и для генеральной совокупности (популяции), из которой эта выборка получена» [4].
Предложенная классификация стадий нефросклероза может быть использована для указания степени поражения почек, что будет главным образом оказывать влияние на методы почечной терапии, направленные на замедление и предотвращение развития терминальной почечной недостаточности и применение методов заместительной почечной терапии у детей. Совершенствование методов диагностики и лечения заболеваний почек во многом способствует замедлению развития хронической почечной недостаточности, позволяет удлинять додиализный период, снижать частоту смертности.
Нефросклероз: причины развития, симптомы, диагностика и лечение
Одним из заболеваний почек является нефросклероз, при котором происходит гибель функциональных клеток (нефронов), вместо которых разрастается соединительная ткань. Такая патология приводит к уплотнению почки, происходит ее уменьшение в размерах, вследствие чего нарушаются функции органа, вплоть до полного их прекращения.
Нефросклероз протекает хронически и подразделяется на первичную и вторичную форму. При первичной патологии изначально поражаются почечные сосуды. Провокационными факторами может выступать атеросклероз, гипертония и инфаркт почки.
Вторичный нефросклероз характеризуется быстрым поражением почечной ткани. В данном случае болезнь провоцируют такие заболевания, как: сахарный диабет, пиелонефрит, туберкулез почки, мочекаменная болезнь и др.
Механизм развития нефросклероза почек
 |
| GreenFlames09 Flickr |
Нефросклероз не является самостоятельным заболеванием и, как правило, его провоцируют другие патологии. Но, несмотря на причину развития, нефросклероз имеет общий патогенез.
Под воздействием провоцирующих факторов происходит разрушение почечного эпителия с поражением части нефронов. Так как клетки органа не способы к регенерации, поврежденные участки заменяются соединительными волокнами, происходит постепенное уплотнение органа.
На непораженных участках усиливается фильтрация и кровообращение, вследствие чего увеличивается объем выделяемой мочи, но при этом уменьшается ее плотность. Из-за нарушения кровотока, регулирующего клубочковую фильтрацию, развивается или усугубляется артериальная гипертензия.
Осложнения нефросклероза
Осложнения нефросклероза возникают при гибели исходного числа нефронов на 70-75%. У больного развивается почечная недостаточность хронической формы.
Пораженная почка перестает производить гормон эритропоэтин, который участвует в процессе созревания эритроцитов в костном мозге, вследствие чего у пациента развивается железодефицитная анемия.
Также у людей с диагнозом нефросклероз повышаются риски развития нефрогенной артериальной гипертензии, нарушается обмен витамина Д, что грозит развитием остеопороза, характеризуемого склонностью к переломам.
Клинические признаки нефросклероза
 |
| aturkus Flickr |
Почечная ткань обладает высокими компенсаторными возможностями, поэтому клинические признаки почечной недостаточности проявляются только при выраженном нефросклерозе, когда общая потеря нефронов достигает 70%. А функциональная несостоятельность органа устанавливается, когда неповрежденных клеток остается всего 5%.
На начальных стадиях нефросклероза могут наблюдаться такие симптомы:
- часто возникающие позывы к мочеиспусканию в ночные часы (более 3-х раз за ночь);
- повышение объема суточной мочи (более 2 литров);
- высокое АД;
- тянущие боли в пояснице;
Какие симптомы возникают на 3 и 4 стадии:
- снижение суточного количества мочи до 0.5-0.8 л;
- кровяные сгустки в моче;
- отеки лица и конечностей;
- чувство сухости во рту;
- возникает постоянное чувство жажды;
- побледнение кожи;
- наблюдаются общие симптомы интоксикации.
Как диагностируют нефросклероз?
При подозрении на развитие нефросклероза пациенту назначается комплексное обследование с применением лабораторных и инструментальных методик.
- ОАК. У больных нефросклерозом снижается гемоглобин и эритроциты.
- ОАМ. По анализу определяется значительное уменьшение плотности мочи.
- Биохимический анализ крови. По результатам этого анализа врач может установить почечную недостаточность.
- Ионограмма – определяет повышенный калий в крови.
- Ультразвуковое исследование почек.
- Компьютерная томография.
- Ангиография.
- Сонография.
- Радионуклидная рентгенография.
- Пункционная биопсия.
Как лечат заболевание почек – нефросклероз?
Лечением нефросклероза занимается врач-нефролог. На начальных стадиях развития заболевания почек применяется консервативная терапия, направленная на коррекцию основных заболеваний, запускающих патологический процесс в почечных клетках. Также используются препараты для купирования последствий, вызванных функциональной почечной недостаточностью.
- антикоагулянты – разжижают кровь, улучшают почечный кровоток;
- ингибиторы АПФ – снижают артериальное давление;
- мочегонные препараты – способствуют выведению натрия и воды из организма, снижают объем крови в кровеносном русле;
- антагонисты кальция – увеличивают кровоток в почках, способствуют выведению натрия;
- препараты калия – устраняют нарушение баланса солей;
- поливитаминные комплексы – улучшают обменные процессы в организме, укрепляют работу иммунной системы;
- кальций +витамин Д – направлены на борьбу с остеопорозом;
- препараты железа и фолиевой кислоты – стимулируют образование эритроцитов;
- энтеросорбенты – ускоряют выведение токсичных веществ;
- растительные препараты на основе артишока – понижают уровень мочевины.
Консервативная терапия на ранних стадиях нефросклероза проводится амбулаторно под контролем врача-нефролога.
Помимо лекарственной терапии пациенту необходимо соблюдать строгую диету и питьевой режим.
Принципы диетического питания при нефросклерозе:
- Ограничение белковой пищи (если установлена почечная недостаточность).
- Ограничение потребления соли: суточная норма для пациентов с 1-2 стадией нефросклероза – до 10 г, на поздних стадиях – не более 3-5 г.
- Рекомендуется употреблять в достаточном количестве продукты с высоким содержанием кальция, за исключением кисломолочной продукции, так как в ней содержится фосфор, уровень которого и так запредельно высокий при нефросклерозе почек.
- В приоритете пища, богатая углеводами, витаминами, жирами. Но, если пациент страдает сахарным диабетом, углеводную пищу придется ограничить.
- Питьевой режим: суточная норма потребления жидкости для больных с начальной стадией нефросклероза – 2-2.5 л, на поздних стадиях количество принимаемой в день жидкости следует увеличить на 0.5 л.
Подробную диету пациенту с диагнозом нефросклероз составит лечащий врач-нефролог, учитывая личный анамнез.
На 3 и 4 стадии нефросклероза показана госпитализация. Требуется проведение гемодиализа или хирургического вмешательства, предполагающего пересадку донорского органа. Такие операции проводятся лапароскопическим и полостным методом.
Прогноз заболевания
Нефросклероз – хроническое заболевание, которое нельзя вылечить полностью. Но, при своевременной диагностике и адекватном лечении, прогнозы для пациента могут быть вполне благоприятными. Консервативная терапия позволяет добиться длительной ремиссии нефросклероза.
А на поздних стадиях заболевания прогнозы для пациентов не утешительны. Не обойтись без операции по трансплантации донорского органа.
Профилактика нефросклероза
В целях предупреждения развития нефросклероза почек рекомендуется соблюдать некоторые профилактические меры.
Что включает профилактика:
- своевременное и адекватное лечение заболеваний почек и других хронических патологий, которые могут запустить процесс развития нефросклероза;
- исключение переохлаждения организма;
- создание комфортных условий для жизнедеятельности человека;
- здоровый образ жизни.
Важную роль в предупреждении развития нефросклероза почек также играет регулярное посещение семейного врача в целях профилактического осмотра.

В 2013 году окончила Гомельский Государственный Медицинский Университет по специальности «Лечебное дело». В 2013-2014 гг. прошла интернатуру по специальности «терапия».
Работаю с 2014 года в поликлинической организации здравоохранения.
Прошла курсы повышения квалификации в 2020 году по специальности «Общая врачебная практика».
Нефросклероз ( Сморщенная почка )
Нефросклероз — это патологическое состояние, вызванное гибелью нефронов, их замещением соединительной тканью с нарастанием почечной недостаточности. Проявляется полиурией, никтурией, гипертензией, отечностью, дискомфортом в пояснице, на поздних этапах — олигурией, гематурией, интоксикацией. Диагностируется с помощью лабораторных анализов, УЗИ, КТ, МСКТ почек, нефросцинтиграфии, ангиографии ренальных сосудов, урографии, биопсии. Для лечения применяют этиопатогенетическую терапию основного заболевания, антикоагулянты, антиагреганты, противоанемические, дезинтоксикационные, витаминно-минеральные средства, заместительную терапию, аллотрансплантацию почки.
МКБ-10


Общие сведения
Нефросклероз — вторичное клинико-анатомическое состояние, проявляющееся уплотнением, сморщиванием почек и снижением их функциональной состоятельности вследствие замещения паренхимы волокнами и межуточным веществом соединительной ткани. Сморщенная почка была впервые описана в 1914 году немецкими клиницистом Ф. Фольгардом и патологом К.Т. Фаром.
Обычно нефросклероз осложняет течение урологической и другой соматической патологии. В ХХ веке его ведущей причиной считался гломерулонефрит, в настоящее время — артериальная гипертензия и сахарный диабет (более 60% всех диагностированных случаев). Распространенность нефросклероза в европейских странах составляет 0,06%. При этом 10-20% больных нуждаются в проведении регулярного гемодиализа, а смертность от ХПН достигает 22%.

Причины нефросклероза
Сморщивание почки — полиэтиологический процесс, который осложняет различные сосудистые расстройства и урологические болезни. В зависимости от варианта нефросклероза специалисты в сфере урологии и нефрологии выделяют две группы причин, вызывающих первичное или вторичное замещение почечной паренхимы волокнистыми структурными элементами соединительной ткани. Первично сморщенная почка формируется на фоне поражения ренальных сосудов, обусловленного такими заболеваниями, как:
- Артериальная гипертензия. У больных с эссенциальной гипертонической болезнью и симптоматическими гипертензивными состояниями стойко спазмируются и сужаются почечные сосуды, нарушается питание паренхимы. Соединительнотканное уплотнение сосудистой стенки или гибель артериол, клубочковых капилляров завершается соответственно формированием медленно прогрессирующего артериосклеротического нефросклероза либо злокачественного артериолонекротического гломерулосклероза Фара.
- Атеросклероз ренальных артерий. Отложение на внутренней оболочке атеросклеротических бляшек делает сосудистую стенку менее эластичной, сужает просвет сосудов, питающих почечную паренхиму. Уменьшение тканевой перфузии провоцирует деструкцию нефронов и тканевую гипоксию, способствующую избыточному образованию соединительной ткани. Как следствие, в результате атеросклероза корковое вещество истончается, клетки мочевых канальцев атрофируются, из-за чего снижается функциональная состоятельность почки.
- Хроническое венозное полнокровие. На фоне застоя, вызванного нефроптозом, сужением или хроническим тромбозом ренальных вен, паренхиматозные сосуды паретически расширяются, приток насыщенной кислородом артериальной крови уменьшается, в тканях нарастает ишемия. Ситуация усугубляется уплотнением сосудистых стенок, дополнительно нарушающим тканевой метаболизм. В условиях гипоксии происходит частичное отмирание клеток, и на протяжении 10-15 лет возникает нефросклероз.
У некоторых пациентов ангиогенная деструкция почек возникает остро при частичной или полной тромбоэмболии ренальной артерии. Резкое нарушение кровообращения вызывает инфаркт почки — массовую гибель нефронов в результате острой ишемии. Впоследствии некротизированный участок постепенно замещается соединительной тканью, и развивается нефросклероз.
О вторично сморщенной почке говорят в тех случаях, когда пациент изначально страдает урологическим заболеванием, при которых почечная паренхима разрушается под влиянием инфекционных агентов, аутоиммунных комплексов, механических факторов (растяжения, травматизации конкрементами) и др. Основными причинами вторичного (нефрогенного) нефросклероза являются:
- Болезни почек. Склерозирование паренхимы может стать исходом пиелонефрита, туберкулеза почек, гломерулонефрита, мочекаменной болезни, поликистоза. Отдельную группу причин нефросклероза составляют вторичные нефропатии, осложнившее течение других патологических процессов — сахарного диабета, системной красной волчанки, злокачественных неоплазий, гестоза.
- Заболевания нижних мочевыводящих отделов. Нефросклероз может развиться на фоне гидронефроза, обусловленного обтурационным застоем мочи при склерозе шейки мочевого пузыря, формировании уретеро-вагинальных свищей, сдавливании опухолями малого таза. Атрофические процессы наблюдаются у 30-60% пациентов, страдающих пузырно-мочеточниковым рефлюксом.
Патогенез
Несмотря на разнообразие причин, вызывающих нефросклероз, механизм развития заболевания в целом является общим. Вначале под влиянием различных повреждающих факторов (гипоксии, воспалительных и дистрофических процессов, вызванных факторами патогенности микроорганизмов, аутоиммунными комплексами, прямыми травматическими воздействиями и др.) происходит деструкция клубочкового и канальцевого эпителия с выключение части нефронов из общего кровоснабжения.
Поскольку почечные клетки не способны к регенерации, после фагоцитирования разрушенных клеточных элементов начинается нефросклероз — поврежденный участок замещается соединительными волокнами, а сами почки уплотняются. В оставшихся клубочках усиливаются кровообращение и фильтрация, в результате чего увеличивается объем выделяемой мочи и уменьшается ее относительная плотность. На фоне нарушений кровотока повышается синтез ренина, регулирующего клубочковую фильтрацию, что способствует возникновению или усугублению артериальной гипертензии.
Благодаря высоким компенсаторным возможностям почечной ткани клинические признаки почечной недостаточности появляются только при выраженном нефросклерозе с потерей 70% нефронов обеих почек или 85% — одной. При сохранении 5% клеток и менее возникает функциональная несостоятельность органа, требующая проведения заместительной терапии.

Симптомы нефросклероза
Клиническая картина заболевания на ранней стадии характеризуется повышением количества суточной мочи (более 2 л), учащением актов мочеиспускания в ночное время (свыше 3-х раз за ночь), постоянными тянущими болями в области поясницы, увеличением артериального давления. По мере прогрессирования нефросклероза появляются отеки: сначала на лице, потом они распространяются равномерно по всему телу. Отечность наиболее выражена утром.
На поздней стадии симптоматика усугубляется: объем суточной мочи снижается до 0,5–0,8 л, в моче может появляться примесь крови, пациента беспокоит сухость во рту, постоянная жажда. Возникают и нарастают общие симптомы интоксикации: головная боль, тошнота и рвота, слабость, мышечные боли.
Осложнения
Серьезные нарушения процессов фильтрации и реабсорбции, возникающие при деструкции более 70-75% исходного числа нефронов, приводят к формированию хронической почечной недостаточности. Поскольку сморщенная почка перестает синтезировать эритропоэтин, необходимый для созревания эритроцитов в костном мозге, часто развивается железодефицитная анемия. У пациентов с нефросклерозом повышается риск нефрогенной артериальной гипертензии вследствие избыточной продукции ренина. При нарушении обмена витамина D возникает остеопороз с повышенной ломкостью костей и склонностью к образованию патологических переломов.
Диагностика
Пациентам с подозрением на нефросклероз назначают комплексное обследование, позволяющее определить особенности морфологической структуры почек, выявить признаки атрофии паренхимы, оценить функциональную состоятельность органа. Наиболее информативными лабораторными и инструментальными методами диагностики сморщенной почки считаются:
- Общий анализ мочи. Для нефросклероза показательно значительное уменьшение относительной плотности мочи (до 1,005-1,015 г/л). При нарастании признаков ХПН возможны эритроцитурия (до 2-3 эритроцитов в поле зрения), цилиндрурия, протеинурия (до 0,033 г/л).
- Общий анализ крови. У пациентов со сморщенной почкой снижается содержание гемоглобина и эритроцитов, отмечается умеренная тромбоцитопения, увеличение длительности кровотечения и времени свертываемости крови. Часто возникает небольшой лейкоцитоз.
- Биохимия крови. Оценка функциональной состоятельности по биохимическим показателям выявляет почечную недостаточность. При нефросклерозе может быть повышено содержание мочевой кислоты, креатинина, мочевины, магния, фосфора, натрия. Снижается уровень белка, калия.
- Сонография. Характерными эхографическими признаками нефросклероза служат уменьшение размеров пораженного органа, истончение паренхимы, атрофия коркового слоя, его нечеткая дифференциация с мозговым веществом. Зачастую по данным УЗИ почек выявляется нефрокальциноз.
- Ренгенологические методы. При обзорной и экскреторной урографии размеры почек, корковый слой уменьшены, в паренхиме определяются кальцификаты. Нарушение заполнения чашечно-лоханочной системы контрастным веществом может свидетельствовать о развитии ХПН.
- Ангиография. На ангиограммах почек артерии обычно сужены, деформированы. У части пациентов мелкий артериальный рисунок может отсутствовать (симптом «обгоревшего дерева»). Корковое вещество истончено. Типична неровность наружного контура почек.
- Динамическая нефросцинтиграфия. При сморщивании почка медленнее накапливает и выводит нефротропный радионуклид. Исследование дополняют статической нефросцинтиграфией, выявляющей дефекты паренхимы по неравномерному распределению радиофармпрепарата.
- Томография почек. На трехмерных моделях и послойных снимках, полученных в ходе КТ, МСКТ, выявляются истонченность коркового слоя, уменьшение размеров органа. Признаками нефросклероза являются сужение и деформация мелких артериальных сосудов.
- Пункционная биопсия почек. При гистологическом анализе биоптата почек отмечается значительное уменьшение количества нефронов, большое количество волокон соединительной ткани. В ходе исследования оценивается состояние артериол и капилляров.
Дифференциальная диагностика нефросклероза проводится с сахарным и несахарным диабетом, острой почечной недостаточностью, быстропрогрессирующим гломерулонефритом, гепаторенальным синдромом, гипохлоремической азотемией. При необходимости пациента, кроме врача-нефролога и уролога консультируют терапевт, кардиолог, фтизиатр, ревматолог, эндокринолог, онколог, онкогематолог.

Лечение нефросклероза
Консервативная терапия начальных стадий сморщивания почек направлена на коррекцию основного заболевания, спровоцировавшего склеротический процесс, и нарастающей почечной недостаточности. С учётом патологии, вызвавшей нефросклероз, пациенту назначают антибиотики, гипотензивные препараты, статины, глюкокортикостероиды, антигликемические, диуретические, нестероидные противовоспалительные и другие этиопатогенетические средства. Для купирования расстройств, вызванных функциональной почечной недостаточностью, могут применяться:
- Антикоагулянты и антиагреганты. За счет влияния на реологические свойства крови улучшают кровоток в ренальных артериолах, капиллярах и благодаря восстановлению тканевой перфузии замедляют нефросклероз. С осторожностью назначаются при нарастании ХПН.
- Витаминно-минеральные комплексы. Для коррекции изменений биохимического состава крови, вызванного нарушением фильтрации, используют препараты калия, кальция, витамин D, поливитаминные составы, бифосфонаты. Их прием улучшает метаболизм и предотвращает остеопороз.
- Противоанемические средства. При выявлении анемии назначают препараты эритропоэтина, стимулирующие образование эритроцитов, и железа, необходимого для синтеза гемоглобина. Уменьшение гемической гипоксии позволяет затормозить склеротические процессы в тканях почек.
- Дезинтоксикационная терапия. Чтобы ускорить выведение токсичных метаболитов, накапливающихся в организме при нефросклерозе, применяют энтеросорбенты, которые связывают продукты обмена в кишечнике. Для снижения уровня мочевины могут назначаться растительные средства на основе артишока.
Если сморщивание почки сочетается с ХПН III-IV стадии, показано проведение заместительной почечной терапии — перитонеального диализа, гемодиализа, гемодиафильтрации, гемофильтрации. Радикальным методом лечения, рекомендованным при нефросклерозе с уменьшением количества жизнеспособных нефронов до 5% и менее, является трансплантация почки после полостной или лапароскопической нефрэктомии.
Прогноз и профилактика
При своевременном выявлении болезни прогноз относительно благоприятный, назначение адекватной терапии позволяет добиться длительного состояния компенсации нефросклероза. Со временем работа нефронов ухудшается, развивается хроническая почечная недостаточность: такие пациенты нуждаются в пересадке органа или регулярном гемодиализе.
Для профилактики нефросклероза необходимо соблюдать рекомендации специалиста по лечению нефрологических заболеваний (особенно воспалительного характера), контролировать уровень артериального давления, глюкозы крови, избегать переохлаждений, не злоупотреблять солью и мясной пищей. Важную роль в предупреждении развития сморщенной почки играет регулярное посещение семейного врача для раннего выявления и коррекции соматической патологии.
1. Патогенетические основы нефросклероза (Обзор литературы)/ Паунова С.С.// Нефрология и диализ. – 2005 – Т.7, № 2.
2. Формирование нефросклероза у детей/ Крутова А.С., Лучанинова В.Н., Полушин О.Г., Мельникова Е.А., Семешина О.В., Переломова О.В., Олексенко О.М.// Современные проблемы науки и образования. – 2016 – №4.
3. Функция почек при хроническом пиелонефрите, осложненном вторичным сморщиванием почки у детей: Автореферат диссертации/ Перевезенцева Ю.Б. – 2004.
Нефросклероз (сморщенная почка)
Почка – парный орган, отвечающий за фильтрацию и выведение лишней жидкости, шлаков из организма. Почечная система отвечает за уровень эритропоэтина и ренина, синтез урокиназы – фермента, под действием которого происходит растворение тромбов.
Нефросклероз — это заболевание с хроническим течением, для которого характерно замещение почечной ткани (паренхимы) соединительной тканью, неспособной выполнять все основные функции.
При нефросклерозе утолщаются стенки артериол и артерий, что негативно сказывается на кровоснабжении почек. При длительной нехватке питания начинается гибель канальцев и клубочков, ответственных за образование мочи, что ведёт к формированию почечной недостаточности.
Исход заболевания может быть самым разным и напрямую зависит от того, как вовремя была проведена диагностика и насколько своевременно и правильно начато лечение. При активной терапии на ранних стадиях наступает выздоровление. В запущенных случаях встречаются и летальные исходы. Синоним нефросклероза – сморщенная почка.
Патогенез
Длительное воздействие негативных факторов приводит к стойкому спазму сосудов и нарушению трофики. Это приводит к раздражению гистоцитарных элементов, и как следствие, к локальному или диффузному разрастанию соединительной ткани, которая не может выполнять функции почечной системы.
Поражённые почки сначала уплотняются, а потом сморщиваются и уменьшаются в объёме. Разрастаясь, соединительная ткань сдавливает канальцы и клубочки, вызывая их атрофию. Часть клубочкового аппарата выходит из большого круга кровообращения, в поражённых участках перестают функционировать капилляры. В результате нарушенного кровотока повышается образование и выделение ангиотензина и ренина в кровь, что ведёт сначала к гипертонической болезни, а потом и к гипертрофии камер сердца. При прогрессировании процесса отмечается гибель канальцев и клубочков.
Причины
Нефросклероз является осложнением таких заболеваний, как артериальная гипертония, гломерулонефрит, сахарный диабет, постепенно приводя к развитию хронической болезни почек.
- первичный (гипертонический) нефросклероз;
- вторичный нефросклероз.
Первичная форма (первично сморщенная почка) развивается на фоне патологии, не связанной с работой почечной системы, но нарушающей нормальное кровообращение в почке. К первично сморщенной почке могут привести:
Виды первичного нефросклероза
- Атеросклеротический нефросклероз. При формировании атеросклеротических бляшек на стенках почечных сосудов, снижается кровоток, что приводит к гибели почечной ткани. Характерная локализация атеросклеротических бляшек – разветвление почечной артерии. Данный вид нефросклероза считается самым безопасным по сравнению с другими, т.к. для него характерно только частичное поражение почки. Чаще всего поражается левая почка, крайне редко встречается двусторонний нефросклероз.
- Гипертонический нефросклероз. При постоянно повышенном кровяном давлении сосуды теряют свою эластичность, отмечается склонность к спазму. При недостаточном поступлении кислорода и питания происходит гибель клеток. Разновидности гипертонического нефросклероза: артериолонекротический – отмечается при злокачественной гипертонии и приводит к гибели капилляров и артериол; артерилосклеротический – отмечается чрезмерное разрастание соединительной ткани на сосудистой стенке.
- Инволютивный нефросклероз. Изменения формируются в результате инволютивных, возрастных изменений по достижении определённого возраста. После 45-50 лет на стенках вен и артерий откладывается больше кальция, увеличивается количество мышечных волокон, что негативно сказывается на кровообращении. Причиной патологии может стать атрофия элементов мочевых канальцев, что также проявляется с возрастом.
- Диабетический нефросклероз. Осложнением сахарного диабета является некротизирование почечной ткани, что не даёт органу полноценно функционировать и выполнять свою работу. Пациенты отмечают отёчность, повышенное кровяное давление. Регистрируются отклонения в показателях общего анализа крови.
- Инфарктный нефросклероз. Формируется в результате закупорки почечной артерии эмболом либо тромбом, что вызывает некроз питающего участка почечной ткани.
- Венозный нефросклероз. При венозном полнокровии почек затрудняется кровоотток, формируется венозный застой, который создаёт оптимальные условия для роста числа молекул тропоколлагена.
Вторичный нефросклероз (вторично сморщенная почка) формируется в результате прогрессирования патологии почечной системы.
Заболевания, которые провоцируют развитие вторично сморщенной почки:
- Гломерулонефрит. При воспалительных заболеваниях горла (фарингит, ангина, ларингит) гиалин откладывается на сосудах почек, ухудшая их эластичность. , пиелит, пиелонефрит. Воспалительное заболевание почечной ткани или частей почки. Инфекционные агенты проникают в канальцы и клубочки, поражая паренхиму и формируя тромбы. . Заболевание, при котором организм вырабатывает антитела против собственных органов и систем, повреждая структуру и нарушая их работу. беременных. Специфическое изменение гормонального фона приводит к нестабильности кровяного давления, спазму сосудов, задержке жидкости в организме.
- Нефролитиаз. Конкременты и камни чаще всего встречаются в правой почке. . Туберкулёзная палочка, циркулируя по организму, поражает почечную систему. . Высокий уровень сахара при неконтролируемом диабете негативно сказывается на состоянии сосудистой стенки.
- Травматическое повреждение почечной ткани. Закупорка сосудов происходит в результате отрыва частичек паренхимы, что отрицательно сказывается на кровообращении органа и ведёт к гибели нефронов и канальцев.
- Ионизирующее излучение. Негативно сказывается на работе всего организма, в том числе и почечной системы.
Симптомы нефросклероза
На начальных стадиях заболевания специфическая симптоматика может полностью отсутствовать. Патология часто является случайной находкой при проведении плановой диагностики или диспансеризации по результатам анализов мочи и крови. По мере прогрессирования патологии гибель нефронов начинает отражаться на работе почечной системы, что проявляется определённой, специфической симптоматикой. Интенсивность и выраженность клинической картины зависит от степени некроза в почечной ткани.
- приступы боли в области поясничного отдела позвоночника;
- повышение уровня кровяного давления;
- отёчность лица и нижних конечностей;
- нарушения аппетита;
- выраженная, необоснованная слабость;
- отвращение к мясным блюдам;
- снижение объёма суточной мочи;
- частые позывы к мочеиспусканию;
- выраженные головные боли, не поддающиеся действию анальгетиков;
- частое ночное мочеиспускание;
- снижение веса;
- постоянное присутствие чувства жажды;
- изменение цвета мочи (появление мутного осадка или крови);
- приступы стенокардии;
- нарушение зрительного восприятия;
- ломкость костей.
Анализы и диагностика
При первых признаках ухудшения работы почечной системы необходимо обратиться к нефрологу. Врач поможет правильно собрать анамнез, сдать анализы и оценить выраженность клинической симптоматики.
- Биохимический анализ крови. При нефросклерозе отмечается повышение уровня мочевины и креатинина, а также снижение белка. В более запущенных стадиях повышается уровень магния, фосфора, калия и натрия.
- Общий анализ мочи. Регистрируется снижение удельного веса, выявляются цилиндры, эритроциты и белок.
- Общий анализ крови. Отмечается снижение количества тромбоцитов и уровня гемоглобина.
Аппаратная диагностика нефросклероза:
- ультразвуковое исследование почек;
- экскреторная урография;
- сцинтиграфия;
- биопсия тканей почек;
- допплерография почечных сосудов.
Лечение
Первым шагом в лечении нефросклероза является выявление первичного заболевания, которое привело к замещению почечной ткани соединительной. На самых ранних стадиях эффективно проведение медикаментозной терапии, которое предполагает применение лекарственных средств нескольких групп.
Стеноз почечных артерий – симптомы и лечение
Что такое стеноз почечных артерий? Причины возникновения, диагностику и методы лечения разберем в статье доктора Илларионовой И. Н., сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Илларионовой И. Н. работали литературный редактор Вера Васина , научный редактор Вячеслав Подольский и шеф-редактор Маргарита Тихонова

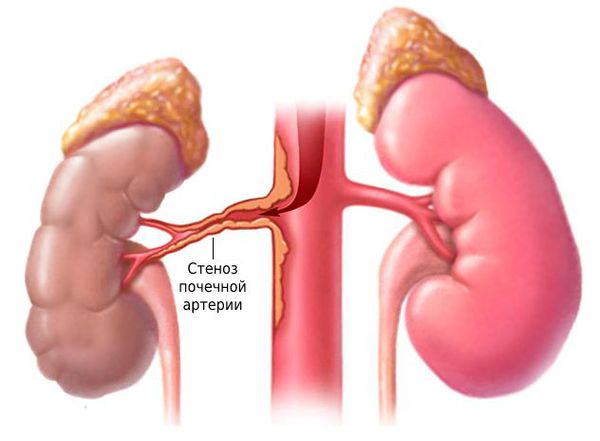
Определение болезни. Причины заболевания
Стеноз почечной артерии — это патология, при которой сужается просвет и уменьшается кровоток в одной или обеих почечных артериях и их ветвях. Заболевание часто приводит к устойчивому повышению артериального давления.
Причины заболевания
Примерно 90 % случаев стеноза почечной артерии вызваны атеросклерозом. Он может быть изолированным или поражать несколько сосудов. Чаще всего причиной атеросклеротического стеноза становятся бляшки, которые образуются на стенке аорты и разрастаются в просвет почечной артерии.
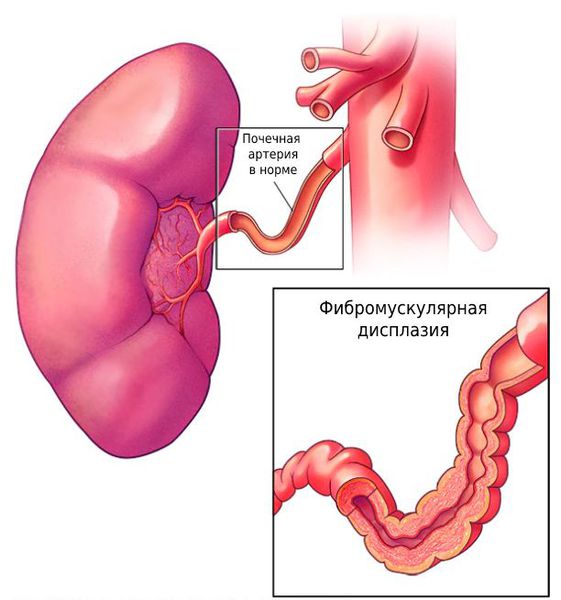
Менее чем в 10 % случаев стеноз возникает из-за фибромускулярной дисплазии — группы заболеваний, при которых поражаются стенки артериального сосуда. Причины патологии неясны, чаще ею страдают женщины молодого возраста [4] .
Другие причины, такие как системные васкулиты, частичное закрытие артерий тромбом и опухолевые заболевания, к стенозу почечной артерии приводят значительно реже.
Распространённость
Из-за старения населения атеросклеротический стеноз становится всё более распространён. Чаще всего встречается атеросклероз коронарных артерий, поражение почечных артерий находится на втором месте. Заболевание выявляется у 1–5 % больных гипертонией [1] [2] .
У пациентов с ишемической болезнью сердца, возникающей на фоне атеросклероза, почечные артерии поражены в 35–55 % случаев, при атеросклерозе артерий нижних конечностей — в 22–59 %. После 65 лет стеноз почечных артерий выявляется у 6,8 % пациентов: у 9,1 % мужчин и у 5,5 % женщин [3] .
Факторы риска
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы стеноза почечных артерий
Первое время стеноз почечной артерии протекает без выраженных симптомов. В дальнейшем болезнь проявляется в зависимости от её причины и возраста, в котором она началась.
Симптомы при фибромускулярной дисплазии
Фибромускулярной дисплазией преимущественно страдают женщины 30–50 лет. Болезнь чаще всего протекает со вторичной злокачественной гипертонией, то есть повышением артериального давления выше 180/120 и повреждением внутренних органов.
Симптомы при атеросклеротическом поражении почечной артерии
Заболевание зачастую развивается у пациентов старше 55 лет. Оно сопровождается тяжёлой артериальной гипертонией, устойчивой к лечению, и ухудшением работы почек.
В запущенной стадии при отёке лёгких появляется кашель с мокротой, окрашенной кровью, бледность и цианоз кожи, выраженная потливость. Пульс учащается, артериальное давление повышается. Могут появиться выраженные свистящие хрипы (сердечная астма) и признаки правожелудочковой недостаточности, например набухание вен шеи и отёки рук и ног.
При инфаркте почки возникает тупая боль в нижней части спины на поражённой стороне, повышается температура тела, появляется тошнота и/или рвота. В дальнейшем может развиться нефросклероз — сморщивание почки с нарушением её функции [5] .
Патогенез стеноза почечных артерий
При стенозе почечной артерии уменьшается кровоснабжение тканей почек и активируется ренин-ангиотензин-альдостероновая система (РААС) — гормональные факторы, регулирующие объём крови и кровяное давление. При этом почка длительное время продолжает стабильно работать.
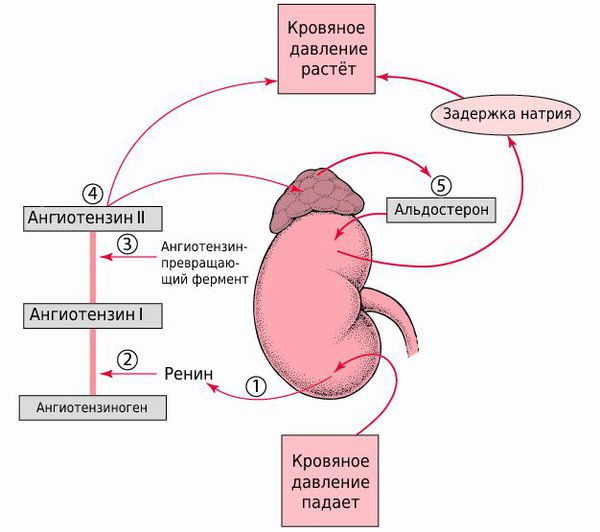
Активация ренин-ангиотензин-альдостероновой системы ускоряет развитие хронической почечной недостаточности.
При дальнейшем развитии стеноза резко снижается приток крови, что приводит к декомпенсации РААС. В результате уменьшается кровенаполнение клубочков, скорость клубочковой фильтрации и растёт уровень сывороточного креатинина — остаточного продукта, который образуется в мышцах при разрушении креатина. Он входит в цикл, снабжающий организм энергией для сокращения мышц. После интенсивной физической нагрузки креатинфосфат превращается в креатин, а затем — в креатинин, который фильтруется в почках и выделяется с мочой. Он почти полностью выводится почками, поэтому его уровень в крови показывает их функцию.
При последующем развитии стеноза почечной артерии:
- Сужаются сосуды и снижается содержание кислорода в органах и тканях.
- Развивается артериальная гипертензия.
- В сосудах разрастается соединительная ткань.
- На внутренней стенке почечной артерии образуются атеросклеротические бляшки.
- Почечная артерия может полностью закрыться.
Компенсацию сниженной функции почки, поддержание баланса натрия и воды берёт на себя противоположная почка. Если поражены обе почки, либо вторая почка отсутствует, то выделение натрия и воды из крови резко снижается и артериальная гипертензия становится объём-зависимой. Это означает, что задержка натрия и воды в организме приводит к повышению объёма циркулирующей крови и, соответственно, артериального давления [6] [7] .
Классификация и стадии развития стеноза почечных артерий
Стеноз почечной артерии относится к реноваскулярным, то есть почечно-сосудистым заболеваниям.
По причине развития выделяют:
- атеросклеротический стеноз — образование бляшек в стенках сосудов;
- врождённую фибромускулярную дисплазию — аномальное утолщение стенок артерий, не связанное с атеросклерозом или воспалением;
- стеноз, вызванный аутоиммунным заболеванием, например системным васкулитом;
- субтотальные тромботические окклюзии — закрытие просвета артерии тромбом;
- разрастание опухолей в почечную артерию.
Стеноз почечных артерий подразделяется на односторонний и двусторонний, гемодинамически значимый и незначимый.
При гемодинамически значимом стенозе артерия сужается более чем на 70 %, кровоток ускоряется.
Стеноз может поражать проксимальный отдел артерии, центральный и дистальный или охватывать всю артерию, а также распространяться на её ветви. Обычно развивается проксимальный стеноз почечной артерии.
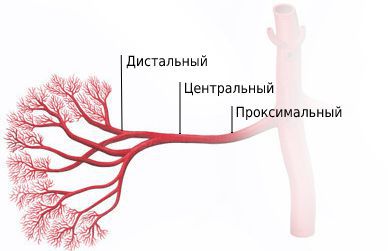
Стадии артериальной гипертензии при стенозе почечной артерии:
- стадия компенсации — давление в норме или умеренно повышено, снижается лекарствами, функция почки не ухудшена;
- стадия относительной компенсации — давление стабильно повышенное, но снижается лекарствами, почка немного уменьшена, её функция умеренно снижена;
- стадия декомпенсации — тяжёлая артериальная гипертензия, устойчивая к лечению, почка уменьшается, её функция значительно снижена;
- злокачественная артериальная гипертензия — устойчиво высокое давление, размеры почки выражено уменьшены, её функция угнетена.
Осложнения стеноза почечных артерий
К осложнениям стеноза почечной артерии относятся: прогрессирующая нефропатия, отёк лёгких, синдром Пикеринга и артериальная гипертензия.
Нефропатия
Основное осложнение стеноза почечной артерии — прогрессирующая нефропатия. При заболевании уменьшаются размеры и ухудшается работа почки, затем она полностью перестаёт выполнять свои функции.
Прогрессирующая почечная недостаточность приводит к сердечно-сосудистым осложнениям, таким как устойчивая сердечная недостаточность и внезапный отёк легких.
Отёк лёгких
Патогенез отёка лёгких недостаточно изучен. Предполагают три основных механизма его развития: задержка в организме натрия, развитие дисфункции сердца и повреждение барьера между воздухом в альвеолах и кровью.
При одностороннем стенозе почечных артерий функции повреждённой почки берёт на себя противоположная, увеличивая выделение натрия.
Пациенты с двухсторонним стенозом почечных артерий склонны к избыточному накоплению воды во внеклеточном пространстве с развитием отёка лёгких. Патология развивается из-за сниженного давления в почечных артериях, что приводит к росту уровня ангиотензина II, который, в свою очередь, вызывает рост артериального давления и задержку натрия.
Синдром Пикеринга
Впервые описан в 1998 году Томасом Пикерингом и его коллегами. Включает гипертонию, внезапный отёк лёгких и двусторонний стеноз почечной артерии.
Артериальная гипертензия
При стенозе почечной артерии часто наблюдается устойчивая к терапии артериальная гипертензия. Она приводит к дисфункции и выраженному увеличению объёма и массы левого желудочка. Возникающая диастолическая дисфункция (нарушение расслабления) способствует увеличению диастолического давления левого желудочка, давления в полости левого предсердия и лёгочных венах. Кроме диастолической дисфункции, при отёке лёгких снижается систолическая функция левого желудочка. Это приводит к тому, что уменьшается кровенаполнение почек, и в результате возникает порочный круг.
Диагностика стеноза почечных артерий
Ультразвуковое триплексное ангиосканирование — неинвазивный, безрадиационный и доступный метод диагностики, который может применяться при почечной недостаточности и аллергии на контрастное вещество. Позволяет оценить строение почечных артерий и движение крови по сосудам.
Недостатки метода: требует много времени, точность результатов сильно зависит от квалификации оператора, процедура технически сложна для пациентов с ожирением и метеоризом.
Компьютерная томографическая ангиография — отличный метод визуализации почечных артерий и окружающих структур. Позволяет быстро и с высокой точностью обнаружить стеноз почечной артерии.
Недостатки метода: использование йодированного контраста и ионизированного излучения. Кроме того, выраженный кальциноз почечной артерии может скрывать сужение просвета сосуда и затруднять оценку стеноза.
Магнитно-резонансная ангиография — неинвазивный метод, который позволяет получить качественные анатомические изображения почечных артерий и окружающих структур. Его точность в меньшей степени, чем ультразвукового триплексного ангиосканирования, зависит от оператора. Исследование высокочувствительно и специфично для обнаружения стеноза почечной артерии.
Недостатки метода: высокая цена; противопоказана пациентам с ферромагнитными имплантатами и нарушением функции почек со скоростью клубочковой фильтрации < 30 мл / мин / 1,73 м² ; не используется для оценки стеноза при установленном стенте.
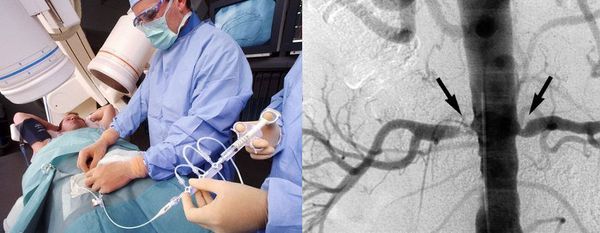
Катетерная ангиография почек — оптимальный метод диагностики стеноза почечной артерии. Позволяет измерить движение крови по сосудам и при необходимости восстановить проходимость артерии.
Недостатки метода: инвазивность, использование йодсодержащего контраста и ионизированного излучения, риски кровотечения, расслоения и повреждения сосудов, иногда требующие хирургического вмешательства.
Лабораторные исследования
При лабораторном обследовании можно выявить синдром почечной недостаточности — снижение скорости клубочковой фильтрации с умеренной азотемией (повышенным уровнем в крови азотистых продуктов обмена, выводимых почками).
Дифференциальную диагностику проводят с первичной артериальной гипертонией и другими вторичными гипертензиями [9] .
Лечение стеноза почечных артерий
Цель лечения — контролировать уровень артериального давления и сохранить функции почек. Оно включает медикаментозную терапию, хирургическую реконструкцию и восстановление проходимости артерий (реваскуляризацию) со стентированием или без него.
Медикаментозная терапия
Для лечения гипертензии, вызванной стенозом почечной артерии, применяют:
- ингибиторы ангиотензин-превращающего фермента (ИАПФ);
- блокаторы рецепторов ангиотензина (БРА);
- бета-адреноблокаторы и блокаторы кальциевых каналов [10] .
Если нет противопоказаний, то предпочтительны ИАПФ или БРА. Однако высокое давление при стенозе почечной артерии часто плохо снижается и приходится назначать несколько антигипертензивных средств. Дозировку и препараты врач подбирает индивидуально. Также пациентам может быть назначен аспирин и гиполипидемические препараты, чтобы замедлить развитие атеросклероза.
Образ жизни
Пациентам с атеросклеротическим стенозом почечной артерии важно отказаться от курения, контролировать вес и уровень сахара в крови.
Хирургические методы
Хирургическая реваскуляризация включает:
- аорторенальное и экстраанатомическое шунтирование — создание нового пути для притока крови, в обход заблокированной артерии;
- одностороннюю нефрэктомию — удаление почки;
- реконструкцию сосудов;
- почечную и трансаортальную эндартерэктомию — операции по очистке артерии от тромба .
Хирургическое вмешательство может быть показано при фибромускулярной дисплазии и аневризме. Однако из-за рисков и серьёзных осложнений, связанных с операцией, обычно при стенозе почечной артерии предпочтительнее чрескожная реваскуляризация, при которой катетер вводят в сосуд через прокол кожи [11] [12] [13] .
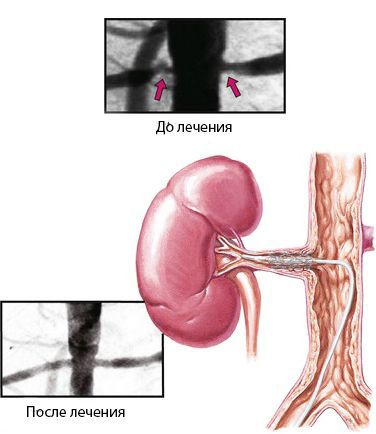
Прогноз. Профилактика
Эффективность лечения и прогноз зависят от коррекции факторов риска: избыточного веса, уровня холестерина и сахара в крови. Своевременная диагностика и приём лекарств, назначенных врачом, позволяют снизить риск развития почечных и сердечно-сосудистых осложнений. Вероятность, что они могут возникнуть без лечения, крайне высока, поэтому пациентам необходимо ежегодно проходить обследование.
При установке стента в первый год посещать доктора следует один раз в шесть месяцев, далее — один раз в год. Повторные стенозы артерии после почечной реваскуляризации в первый год встречаются в 2–8 % случаев, в течение пяти лет — от 15 до 60 %. При этом почечная функция постепенно снижается и может развиться ишемическая нефропатия [3] .


