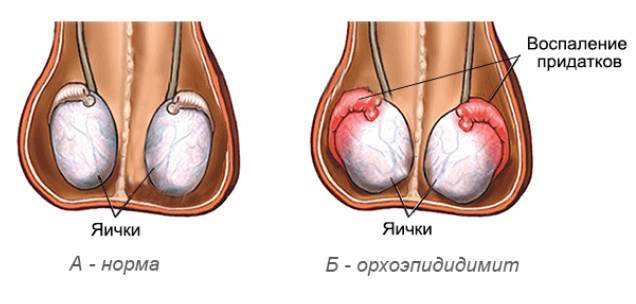
Орхоэпидидимит – чем он опасен?

Орхоэпидидимит у детей и мужчин – это воспалительное заболевание инфекционного характера, при котором поражаются яички и их придатки.
Название болезни произошло от двух других – орхит (воспаление яичка) и эпидидимит (воспаление придатка яичка), которые чаще всего встречаются вместе, ведь инфекция часто попадает с придатка в яичко и наоборот. Орхоэпидидимит, впрочем, как и орхит или эпидидимит, требует комплексного лечения во избежание осложнений.
В Международной классификации болезней 10 пересмотра (МКБ-10) орхоэпидидимит идет под №45. Врачи различают острый, абсцессный и хронический орхоэпидидимит.
Признаки орхоэпидидимита
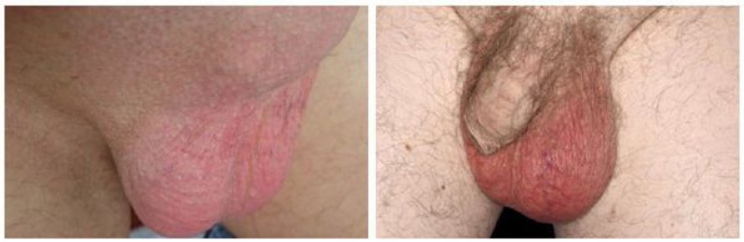
Симптомы этого недуга тяжело перепутать с другими. Заболевание обычно начинается с сильных болевых ощущений в области мошонки и резкого подъема температуры тела. При этом мошонка увеличивается и краснеет, а кожа на ней становится натянутой до разглаживания складок и блестящей. При пальпации яичко твердое и плотное. Когда развивается острый орхоэпидидимит слева, то и симптомы наблюдаются с левой стороны. Ну а острый орхоэпидидимит справа отдает на правую сторону. У больного наблюдается головная боль, общая слабость, тошнота.
Выше описанные симптомы, характерные при диагнозе острый орхоэпидидимит. Лечение необходимо проводить на начальных этапах, иначе заболевание становится хроническим. Кроме того, острый правосторонний или левосторонний орхоэпидидимит, лечение которого не было проведено правильно и своевременно, грозит образованием нагноения и абсцесса в дальнейшем. При абсцессной форме заболевания необходимо строчное хирургическое вмешательство.
В хронической форме орхоэпидидимит, фото внешних признаков которого можно найти в интернете, введя соответствующий запрос в любой поисковой системе, не имеет таких ярких симптомов. Боли становятся периодическими, но яичко остается увеличенным и уплотненным.
Орхоэпидидимит: причины развития
Наиболее распространенной причиной орхоэпидидимита являются инфекции, передаваемые половым путем (хламидиоз, трихомоноз, гонорея и др.). Через семявыносящие пути или кровеносные сосуды инфекция из уретры и предстательной железы попадает в яички и их придатки, провоцируя орхоэпидидимит. Википедия, пишет, что он причиняет сужение семявыносящих каналов и постепенное прекращение производства сперматозоидов, из-за чего возникает мужское бесплодие.
В более редких случаях инфекция может быть вызвана вирусами и бактериями, попавшими в яичко и придаток в результате хронических недугов урогенитальной системы – простатита и уретрита. Существуют также такие разновидности болезни как застойный и посттравматический орхоэпидидимит. Причины возникновения этого заболевания могут также крыться в недостатке витаминов. Может возникать орхоэпидидимит у мужчин и впоследствии оперативных вмешательств в половые органы.
Последствия орхоэпидидимита
Любая болезнь половой системы мужчины требует немедленного лечения, ведь она может причинить нарушения в функционировании яичек и их придатков и в итоге – бесплодие. Существуют и другие не менее опасные последствия орхоэпидидимита. Если не провести своевременное лечение недуга, возможно развитие инфаркта или опухоли (в том числе и злокачественной) яичек. Эти состояния являются необратимыми и требуют удаления органа. Чтобы не дожидаться осложнений, при первых симптомах орхоэпидидимита нужно обращаться за медицинской помощью.
Лечение и профилактика орхоэпидидимита
При диагнозе «острый орхоэпидидимит» лечение предполагает обязательное применение антибиотиков. Отечность и боль можно снять при помощи холодного компресса. Мошонку нужно поддерживать приподнятой, для чего можно использовать полотенце, сложенное валиком. Больному показан строгий постельный режим и обильное питье.
При лечении хронической формы орхоэпидидимита тоже используются антибактериальные препараты. Кроме того, применяют физиотерапию и лекарственные средства, которые способствуют рассасыванию воспалительного инфильтрата. Главное при орхоэпидидимите – избавление от инфекции, вызвавшей развитие воспаления.
С целью профилактики орхоэпидидимита нужно соблюдать простые правила: избегать случайных половых контактов; делать профилактику и проводить своевременное лечение инфекционных болезней, передающихся половым путем; избегать травмирования мошонки и переохлаждений.
Острый эпидидимит, вызванный хламидиозом, гонореей и кишечными микроорганизмами

Член EAU (Европейская Ассоциация Урологов). Стаж работы +17 лет. Принимает в Университетской клинике. Цена приема — 1700 руб.
- Запись опубликована: 13.06.2020
- Время чтения: 1 mins read
Симптоматика, диагностика и рекомендации по лечению острого эпидидимита.
Под острым эпидидимитом понимают клинический синдром, который включает болевые ощущения, отечность, воспаление эпидидимиса длительностью менее 6 недель. При вовлечении в процесс яичка развивается эпидидимоорхит.
Особое внимание следует обратить на внезапное начало симптомов у мужчин, поскольку в таких случаях возможен перекрут семенного канатика (яичка). Это состояние опасно и требует неотложной хирургической помощи.
Этиология острого эпидидимита
Основная причина острого эпидидимита – инфекции с преимущественно половым путем передачи – хламидиоз, гонорея, патогенные микроорганизмы кишечника.
Среди мужчин, которые сексуально активны и возраст которых составляет до 35 лет заболевание наиболее часто вызывается:
- C. trachomatis (хламидиями);
- N. gonorrhoeae (гонококками).
Также часто острый эпидидимит вызывается патогенными кишечными микроорганизмами, передаваемыми половым путем (например, Escherichia coli ). Он встречается среди мужчин – инсертивных партнеров во время анального полового акта. Другие инфекционные причины острого э пидидимита , не относящиеся к интимным отношениям, например, гангрена Фурнье, встречаются редко.
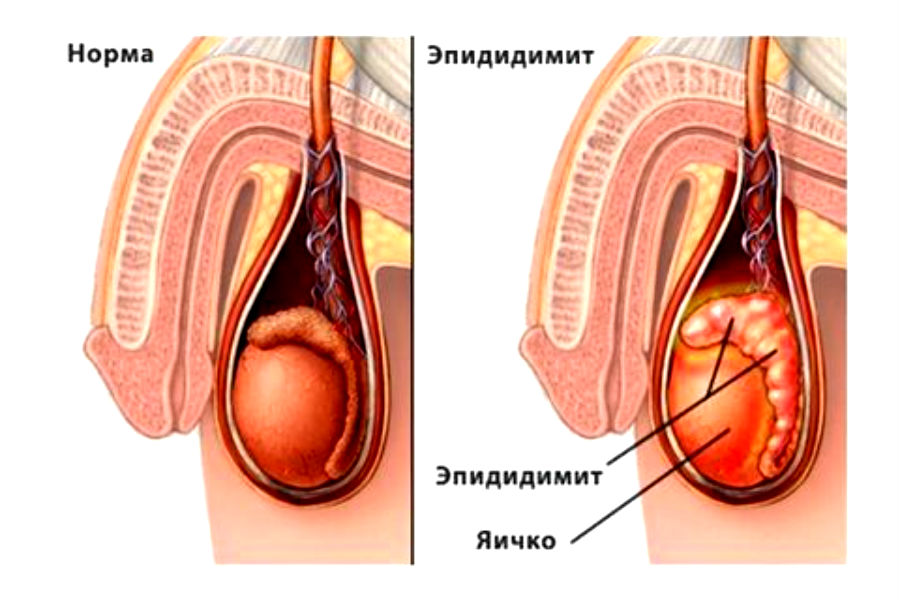
Эпидимит
Острая форма эпидидимита с половым путем передачи, как правило, сопровождается уретритом, который чаще всего характеризуется бессимптомным течением.
У мужчин в более старшем возрасте половой путь передачи острого эпидидимита встречается реже. У них эпидидимис обычно инфицируется в условиях бактериурии, возникающей вторично при развивающейся обструкции выходного отдела мочевого пузыря (например, при доброкачественной гиперплазии предстательной железы).
Среди других возможных более редких причин (по сравнению с ИППП) заболевания выделяют:
- осложнение после биопсии предстательной железы;
- инвазивное (с использованием хирургического инструментария) лечебное/диагностическое вмешательство на мочевыводящих путях;
- системные заболевания;
- иммуносупрессия.
Хронический эпидидимит
Хронический эпидидимит характеризуется более длительным течением (более 6 недель) симптомов только дискомфорта и/или его сочетанием с болями в области мошонки, в яичке или в придатке яичка.
Хронический инфекционный эпидидимит наиболее часто наблюдается при состояниях, связанных с гранулематозным воспалительным процессом. Гранулематозное воспаление, затрагивающее эпидидимис, чаще всего вызывают микобактерии туберкулеза, поэтому инфекцию следует подозревать, особенно у мужчин с известным анамнезом или недавним воздействием ТБ.
Дифференциальный диагноз в отношении хронического эпидидимита неинфекционной этиологии, иногда называемого орхалгией или эпидидималгией, проводится в отношении:
- травмы;
- злокачественной опухоли;
- аутоиммунные состояния;
- идиопатические состояния.
К другим осложнениям (кроме перекрута семенного канатика и перехода в хроническую форму) эпидидимита относятся:
- формирование абсцессов в мошонке;
- образование свищей;
- разрешение воспалительного процесса рубцеванием, что нарушает дозревание сперматозоидов в эпидидимисе и может привести к другим более серьезным осложнениям: от нарушения качества спермы до полного бесплодия;
- вовлечение второго эпидидимиса/яичка в воспалительный процесс, что повышает риск бесплодия;
- инфаркт яичек (омертвение тканей).
Своевременное обращение за диагностикой и лечением к урологу позволяет избежать вышеперечисленных осложнений. Некоторые из них могут развиться достаточно быстро.
Постановка диагноза острого эпидидимита
У мужчин с подозрением на острый эпидидимит, как правило, при обследовании выявляется:
- односторонняя боль в яичке;
- болезненность, гидроцеле;
- ощутимый отек придатков яичка.
Чаще всего воспалительный процесс и отек начинаются в придатке, однако, он может распространяться и вовлекать все яичко. Семенной канатик обычно набухший.
Перекрут семенного канатика (яичка) должен рассматриваться во всех случаях, но патология чаще встречается среди подростков и у мужчин без признаков воспаления или инфекции.
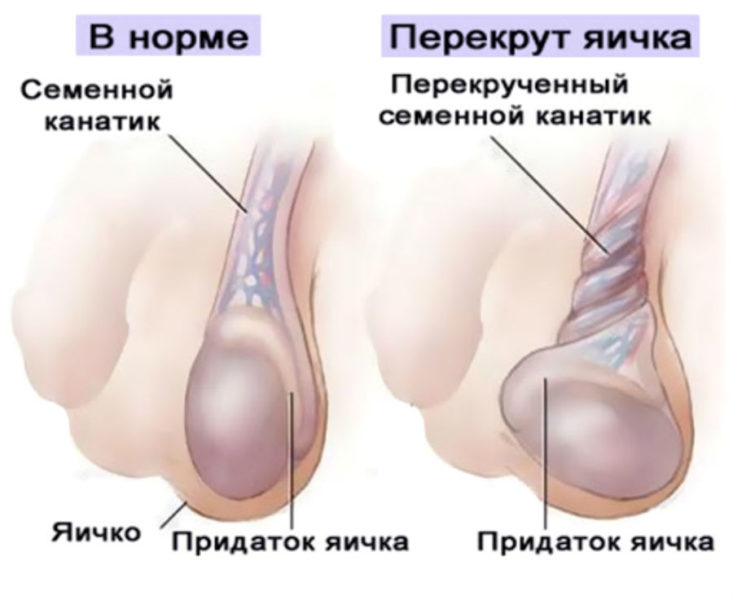
Перекрут семенного канатика
Для оценки перекрута яичка нужно немедленно обследовать мужчин:
- с внезапной тяжелой односторонней болью;
- с результатами анализов, не подтверждающих диагноза уретрита или инфекции мочевыделительной системы;
- у которых диагноз острого эпидидимита сомнителен.
При этом осложнении жизнеспособность тканей яичек может быть нарушена достаточно быстро.
Аппаратное обследование :
- Радионуклидное сканирование. Радионуклидное сканирование мошонки служит наиболее точным методом диагностики эпидидимита, но это исследование не всегда доступно, поэтому назначается в редких случаях.
- УЗИ половых органов. Ультразвук прежде всего должен использоваться для исключения перекручивания семенного канатика в случае быстрого, острого, одностороннего, болезненного отека мошонки. Поскольку частичный перекрут семенного канатика может имитировать эпидидимит, при ультразвуковом исследовании мошонки, а также в тех случаях, когда патологическое состояние не исключается ультразвуком, дифференциация между перекручиванием семенного канатика и эпидидимитом должна производиться на основе клинической оценки. УЗИ может продемонстрировать эпидидимальную гиперемию и отек, связанные с эпидидимитом.
Ультразвук должен назначаться в двух случаях:
- мужчинам с болями в мошонке, которым нельзя поставить точный диагноз по анамнезу, физическому обследованию и объективным лабораторным данным;
- при подозрении на перекрут семенного канатика.
Все предполагаемые случаи острого эпидидимита должны быть оценены для объективного доказательства воспаления с помощью одного из следующих тестов:
- Микробиологический метод . Уретральные выделения окрашивают следующими методами: по Граму, метиленовым синим или горечавковым фиолетовым (MB/GV). При этом проба уретральных выделений демонстрирует ≥2 WBC на поле погружения в масло. Это предпочтительные пункционные диагностические тесты для оценки уретрита, поскольку они имеют высокую чувствительность и специфичность для выявления как воспаления уретры, так и наличия или отсутствия гонококковой инфекции. Гонококковая инфекция устанавливается путем обнаружения WBC-содержащих внутриклеточных грамотрицательных или фиолетовых диплококков на уретральном грамположительном мазке или мазке MB/GV соответственно.
- Положительный лейкоцитарно-эстеразный тест стерильной мочи.
- Микроскопическое исследованиеосадка стерильной мочи , которое демонстрирует ≥10 WBC на поле высокой мощности.
Молекулярно-биологические методы . Все предполагаемые случаи острого эпидидимита должны быть проверены на C. trachomatis и на N. gonorrhoeae с помощью NAAT (амплификации РНК или ДНК с использованием ПЦР). Моча является предпочтительным образцом для тестирования NAAT у мужчин.
Бактериологическое исследование. Культура мочи (посев) при хламидиозе и гонококковом эпидидимите нечувствительны и не рекомендуются. Бактериальная культура мочи имеет более высокую диагностическую ценность у мужчин с инфекционными поражениями кишечника и у пожилых мужчин с острым эпидидимитом, вызванным мочеполовой бактериурией.
Рекомендации по терапии острого эпидидимита
Всем мужчинам, обращающимся с острым эпидидимитом, показано начало лечения до получения результатов анализов, поскольку это поможет предотвратить передачу ЗППП и осложнения. Выбор предполагаемой терапии основан на риске развития хламидиоза, гонококковой инфекции и кишечных заболеваний.
- микробиологическое излечение инфекции;
- облегчение симптомов;
- снижение риска передачи хламидиоза и гонореи половым партнерам;
- снижение потенциальных осложнений хламидийного/гонококкового эпидидимита, например, бесплодия и хронической боли.
Большинство мужчин с острым эпидидимитом могут лечиться амбулаторно. При сильной боли или лихорадке, предполагающих другие диагнозы, например, перекрут или инфаркт яичка, абсцесс и некротизирующий фасциит, нужно рассмотреть госпитализацию. Поскольку высокая температура встречается редко и указывает на осложненную инфекцию, в таких случаях необходимо дальнейшее обследование.
Рекомендуемые режимы лечения эпидидимита
- Если острый эпидидимит вызван инфекциями ИППП – хламидийной и гонококковой назначаются: цефтриаксон, в дозировке 0,5 г в/м в разовой дозе одновременно с доксициклином в таблетках в дозировке 100 мг. Препараты принимаются перорально, дважды в сутки. Курс лечения 10 дней.
- Если острый эпидидимит наиболее вероятно вызван хламидиями, гонококками, а также кишечными патогенными микроорганизмами, назначаются цефтриаксон, в дозировке 0,5 г в/м в разовой дозе с одновременным приемом левофлоксацина, в дозировке 500 мг, перорально, по одной таблетке в день. Курс лечения 10 дней. Или офлоксацином в дозировке 300 мг, перорально, 2 таблетки в день. Курс лечения 10 дней.
- Если острый эпидидимит наиболее вероятно вызван кишечными патогенами, назначается левофлоксацин в дозировке 500 мг в день. Курс лечения 10 дней. Или офлоксацин в дозировке 300 мг, перорально 2 таблетки в день. Курс лечения 10 дней.
Терапию с применением препаратов, содержащих левофлоксацин или офлоксацин, следует рассмотреть, если инфекция наиболее вероятно вызвана кишечными организмами и исключена гонококковая инфекция, что подтверждено лабораторными методами исследования. Гонококки встречаются у мужчин, которые прошли биопсию предстательной железы, вазэктомию и другие процедуры инструментирования мочевыводящих путей.
В качестве дополнения к терапии рекомендуется постельный режим и прием нестероидных противовоспалительных препаратов до тех пор, пока не утихнут лихорадка и местное воспаление. Полное разрешение дискомфорта может произойти только через несколько недель после завершения курса антибиотикотерапии.
Другие рекомендации к лечению острого эпидидимита
- Мужчинам с подтвержденным/предположительным эпидидимитом, вызванным N. gonorrhoeae или C. trachomatis , необходимо воздерживаться от интимных отношений до тех пор, пока они и их партнеры не вылечатся и симптомы полностью не исчезнут.
- Все мужчины с острым эпидидимитом должны быть проверены на другие ЗППП, включая ВИЧ.
- Пациенты должны быть проинструктированы о необходимости повторных визитов к урологу, если симптомы не улучшаются в течение 72 часов после начала лечения. Признаки и симптомы эпидидимита, которые не стихают в течение 3 дней, требуют повторной оценки диагноза и смены терапии.
- Если мужчину, беспокоит отек и болезненность, которые сохраняются после завершения антимикробной терапии, требуется провести расширенную диагностику для исключения альтернативных диагнозов, включая опухоль, абсцесс, инфаркт, рак яичек, туберкулез и грибковый эпидидимит.
Лечение половых партнеров
Все партнеры мужчин, у которых острый эпидидимит вызван ИППП: N. gonorrhoeae или C. trachomatis , должны обратиться к урологу, если они имели половой контакт в течение 60 дней, предшествовавших появлению симптомов у заболевшего.

Лечение половых партнеров
Если последний половой акт состоялся более, чем за 60 дней до появления симптомов или постановки диагноза, следует лечить последнего полового партнера. Особое внимание следует уделить женщинам, поскольку такие ИППП, у них протекают чаще всего без клинических проявлений, но в то же время с серьезными осложнениями. Это опасно и для самой женщины, и для пациента, которому угрожает повторное инфицирование.
Партнеры должны быть информированы, что им строго запрещены половые отношения до тех пор, пока они и их партнеры не получат адекватного лечения и симптомы не исчезнут.
Лечение пациентов с аллергией и непереносимостью к антибактериальным препаратам
У людей с историей аллергической реакции на пенициллин развивается перекрестная реактивность между пенициллинами и цефалоспоинами в пределах 2,5%.
Риск для перекрестной реактивности пенициллина наиболее высок с цефалоспоринами первого поколения (цефазолином), незначителен между большинством представителей второго поколения (цефокситином) и всеми цефалоспоринами третьего поколения (цефтриаксоном, цефатоксимом).
Альтернативные схемы лечения острого эпидидимита в таком случае не изучены, поэтому урологам, если такие схемы необходимы, следует проконсультироваться со специалистами по инфекционным заболеваниям.
Лечение эпидидимита при наличии ВИЧ-инфекции
Мужчинам с ВИЧ-инфекцией, у которых установлен неосложненный острый эпидидимит, назначается тот же режим лечения, что и пациентам отрицательным по отношению к ВИЧ.
Нужно учитывать, что у мужчин с ВИЧ-инфекцией в острый эпидидимит могут быть вовлечены другие этиологические агенты. К ним относятся:
- цитомегаловирус;
- токсоплазмы;
- сальмонеллы;
- различные виды грибов;
- микобактерии;
- уреаплазмы Ureaplasma urealyticum;
- коринебактерии Corynebacterium sp.;
- микоплазмы Mycoplasma sp.
Поэтому при отсутствии реакции на лечение следует провести дополнительную расширенную диагностику на наличие этих патогенов.
Орхоэпидидимит у мужчин: симптомы и лечение
Патология встречается у мужчин репродуктивного возраста от 18 до 40 лет.


4.40 (Проголосовало: 5)
- Эпидемиология орхоэпидидимита
- Причины развития орхоэпидидимита
- Симптоматика орхоэпидидимита
- Диагностика орхоэпидидимита
- Лечение орхоэпидидимита у мужчин
- Терапия острой формы
- Терапия абсцедирующей формы
- Терапия хронической формы
Эпидемиология орхоэпидидимита
Инфекционно-воспалительный процесс, захватывающий одновременно и само яичко, и придаток яичка, называется орхоэпидидимит. Термин включает в себя названия сразу двух анатомических структур — яичка (орхит) и его придатка (эпидидимит). Окончание «-ит» в обоих словах означает воспалительный процесс.
Эти болезни, как правило, протекают вместе, поэтому и обозначаются одним термином. Ведь микроорганизмы, проникшие в придаток яичка, попадают и в само яичко, и наоборот. Инфекция проникает в мужские половые железы с током крови.
Причины развития орхоэпидидимита
Причина орхоэпидидимита, как и любого другого воспалительного процесса, — инфицирование микробами. Обычно это трихомонады, возбудители хламидиоза и другие ИППП. Попадают они в яичко из уретры или простаты с током крови или посредством семявыводящих путей.
В других случаях источником микробов становится воспаление мочеиспускательного канала, травмы яичек.
Способствует развитию данной патологии застой крови в малом тазу, гиповитаминоз, травмы промежности, операции на простате (изредка).
Симптоматика орхоэпидидимита
Патология протекает в трех формах — острой, хронической и абсцедирующей.
Воспаление яичка и его придатка начинается с сильной боли, генерирующейся в области мошонки, и подъема температуры тела. Мошонка увеличивается, кожа ее краснеет, натягивается, складки на ней исчезают. Само яичко становится на ощупь плотнее и тверже. Даже простое прикосновение к нему, не говоря уже о пальпации, дает резкую боль. Пациент жалуется на головную боль, общую слабость, тошноту.
Примерно через одну неделю воспалительный процесс хронизируется — принимает хроническое течение. В редких случаях симптомы острой фазы сохраняются достаточно продолжительное время. Также имеется опасность нагноения и формирования абсцесса. В этом случае требуется срочное оперативное вмешательство.
Во избежание осложнений необходимо как можно своевременнее, еще в острой стадии развития, обратиться за медицинской помощью. При хроническом характере воспаления яичка резких болей нет. Время от времени процесс обостряется и тогда все вышеперечисленные симптомы появляются вновь. Затем клиническая картина опять нормализуется. Только яичко не уменьшается в размерах и сохраняет плотную консистенцию.

Диагностика орхоэпидидимита
Наличие выраженных и характерных симптомов позволяет уверенно выставить диагноз непосредственно во время врачебного осмотра. Отличить воспаление яичка и его придатка от любой другой патологии чрезвычайно легко — по типичным и четким признакам.
Но дополнительные исследования все равно нужны. Они помогают уточнить вид микроорганизма, вызвавшего воспаление, правильно стадировать процесс (определить стадию), выбрать подходящее лечение. Назначаются ультразвуковое исследование органов малого таза и почек, находящихся в забрюшинном пространстве. Из лабораторных исследований пациенты сдают кровь и мочу — выполняют общие клинические анализы крови и мочи, анализ крови на вирус иммунодефицита, на антитела к парентеральным гепатитам, кровь на сифилис.
Установить точную причину патологии помогает уретроскопия и микроскопический анализ отделяемого предстательной железы, а также анализ мазка содержимого уретры. Еще делают бакпосев: выделяют условно-патогенную микрофлору, определяют ее чувствительность к антибиотикам, выполняют анализ на ПСА (простат-специфический антиген), осуществляют ПЦР-диагностику.
Лечение орхоэпидидимита у мужчин
Орхит и орхоэпидидимит любого генеза, любой формы требует комплексной и своевременной терапии. Это имеет большое значение для профилактики осложнений. Ведь любая воспалительная патология яичек потенциально способна стать причиной нарушения их работы. На время протекания воспалительного процесса прекращается выработка сперматозоидов в яичках. Нарушение работы яичек означает бесплодие.
Опасны, даже грозны, другие осложнения орхоэпидидимита. Например, злокачественная опухоль яичка или инфаркт его ткани, которые могут наступать, если процесс воспаления становится запущенным в отсутствие медицинской помощи. Эти осложнения необратимы и остается только удалять яичко вместе с придатком.
Орхоэпидидимит хорошо поддается лечению, если оно начато на ранней стадии заболевания, когда еще нет серьезных осложнений.
Терапия острой формы
Если диагностирована острая форма данного воспаления, лечение только консервативное. Врач назначает антибиотики. Для снятия отека и боли применяют холод на мошонку и анальгетики (при необходимости). Можно также создать приподнятое положение для мошонки, чтобы уменьшить отек. Делается это при помощи полотенца — его складывают валиком и помещают под мошонку. Больному советуют пить больше жидкости для выхода из состояния общей интоксикации. Важно находиться на постельном режиме, избегать физических нагрузок — ведь они могут привести к развитию осложнений.
Терапия абсцедирующей формы
Если все-таки сформировался абcцесс яичка, его безотлагательно вскрывают и яичко дренируют для удаления гнойного отделяемого. Выполнять полное удаление яичка требуется, если процесс перешел в запущенную стадию. Такая операция называется «орхоэктомия».
Терапия хронической формы
Лечение хронической формы орхоэпидидимита только консервативное — назначаются антибиотические препараты, а дополнительно к ним применяются физиотерапевтические процедуры, рассасывающие препараты и способы физиолечения.
Не нужно забывать о необходимости устранить источник инфекции — тот инфекционный очаг, который и привел к развитию воспаления яичка. Как правило, прибегают к антибиотикам, оказывающим действие широкого спектра.
Профилактика орхоэпидидимита
Первичная профилактика орхоэпидидимита — поддержание общего здоровья, предупреждение болезней мочеполовой сферы, в том числе передаваемых половым путем. Очень важно избегать травматических воздействий на промежность и мошонку. Если же это не удалось, необходимо безотлагательно проконсультироваться у врача-уролога, чтобы не допустить развития осложнений.
Орхоэпидидимит

Орхоэпидидимит (син. эпидидимоорхит) представляет собой сочетанное воспаление яичка и придатка яичка различной этиологии. Код орхоэпидидимита по МКБ-10: N45.9. Относится к наиболее распространённым заболеваниям органов мошонки, которое может развиваться как самостоятельное заболевание, так и появляться на фоне другой патологии. В последнее время прослеживается четкая тенденция к увеличению заболеваемости органов мошонки инфекционно-воспалительного генеза (острые орхиты, эпидидимиты, перекрут яичка, гидроцеле, травмы мошонки). Установлено, что неспецифический острый орхоэпидидимит встречается практически у 80% пациентов с воспалением яичка.
Сочетанное воспаление тканей яичка и придатка обусловлено анатомически тесной их связью, а также общей функцией: в яичках происходит выработка сперматозоидов и тестостерона, в придатках происходит их дозревание. Триггерами воспалительного процесса в яичках/придатках становятся преимущественно уретрит и простатит. Согласно данным различных авторов, патология наиболее распространена у мужчин в возрастном периоде от 20 до 40 лет, выраженная сезонность, эндемичность отсутствует, расовых приоритетов не выявлено. Заболевание развивается преимущественно в результате заноса инфекции в яичко/придаток гематогенным или лимфогенным путем.

Проблема достаточно актуальна поскольку острый орхоэпидидимит справа/слева, являясь ургентным заболеванием, требует быстрой диагностики и адекватного лечения. Промедление/неадекватное лечение острого процесса способствует его переходу в хроническое течение, который может быть причиной склеротических/дистрофических изменений в яичке и его придатке, вызывающих нарушение проходимости семявыносящих протоков, что сопровождается высоким риском нарушения репродуктивной функции мужчины.
Патогенез
В патогенезе заболевания ведущая роль отводится заносу инфекционного агента (специфического/неспецифического) в яичко или придаток гематогенным/лимфогенным путем. Воспалительный процесс способствует сдавлению скоплением экссудата тестикулярных тканей и нарушению лимфо/кровотока. В патогенезе орхоэпидидимита также значительная роль отводится транзиторным иммунологическим нарушениям, а именно — процессу угнетения клеточного иммунитета, появлению агглютинирующих спермальных антител классу IgG/IgM, существенному повышению концентрации IgG, а также иммуномобилизирующих антител и др., что свидетельствует о трансформации серозного воспаления в инфекционный деструктивный процесс.
Классификация
По характеру воспалительного процесса выделяют:
- специфическую форму заболевания (этиологическим фактором являются специфические возбудители туберкулеза, гонореи, сифилиса, бруцеллеза);
- неспецифическую форму заболевания (вызывается простейшими (трихомонада), бактериями (кишечной палочкой, кокками, микоплазмами, протеем, хламидиями, клебсиеллой) и вирусами краснухи и паротита, гриппа, энтеровирусами.
По форме воспалительного процесса: острая (серозная/гнойная) и хроническая.
По локализации односторонний (справа/слева) и двусторонний.
По степени тяжести:
- Лёгкая — длительность не превышает трёх суток.
- Средняя — длительность до шести суток, сопровождающаяся выраженной симптоматикой (боль повышение/температуры тела до 39°C).
- Тяжёлая — при длительности течения более семи суток, сопровождающаяся тяжёлыми симптомами.
Причины
Орхоэпидидимит относится к полиэтиологическим заболеваниям. К основным причинам относятся:
- Инфекционно-воспалительные заболевания (острые/хронические) мочеполовых путей — простатит, уретрит, ЗППП (хламидиоз, сифилис, гонорея).
- Осложнение после общих инфекционных заболеваний (грипп, туберкулез, ангина, эпидемический паротит, бруцеллез и др.).
- Травмы мошонки, инструментальное вмешательство (цистоскопия, бужирование, катетеризация), осложнения после операционных вмешательств на простате.
- Воспалительные заболевания в малом тазу (парапроктит, варикозное расширение вен, геморрой).
- Застойные явления, развивающиеся в результате перекручивания яичка, ношения тесного белья, длительной эрекции без семяизвержения, сдавленность органов мошонки при работе в положении сидя, мастурбация, половые излишества.
Предрасполагающими факторами являются альтернативные виды секса, ослабленный иммунитет, частые переохлаждения, длительный стресс, повышенная сексуальная активность или ее длительное отсутствие.
Симптомы
Острый орхоэпидидимит справа и острый орхоэпидидимит слева манифестирует высокой температурой (39-40°), резким болевым синдромом, иррадиирущим в низ живот/поясницу, усиливающимся при ходьбе. К сопутствующей симптоматике относятся разбитость, общая слабость, миалгии. При осмотре присутствуют признаки местного воспаления — мошонка на стороне заболевания существенно увеличивается в размерах, складки разглаживаются, кожа мошонки становится натянутой/блестящей, часто присутствует эритема. При прикосновении — резкая боль. Характерна дизурия, при мочеиспускании пациенты жалуются на болевые ощущения. В большинстве случаев присутствуют выделения из уретры, зачастую гнойные, имеющие неприятный запах.

При отсутствии адекватного и своевременного лечения, особенно на фоне ослабления иммунитета возможен переход острого серозного воспаления в гнойный эпидидимоорхит, который манифестирует выраженной общей интоксикацией с поражением органов мочеполовой системы, а также сопровождается риском развития двухстороннего процесса.
При переходе в хронический процесс выраженность симптомов орхоэпидидимита снижается: характерна продрома, умеренная болезненность мошонки, которая усиливается на фоне движении или при пальпации. Мошонка уплотнена, отмечается появление в сперме выделений из примесей/эритроцитов с неприятным запахом. Пациенты жалуются на снижение либидо.
Анализы и диагностика
Клинический диагноз ставится на основании анамнеза, результатов объективного обследования органов мошонки и данных лабораторных и инструментальных обследований. Обследование при орхоэпидидимите включает:
- Лабораторные методы исследования: бактериологическое исследование мочи, биохимический анализ крови, ОАК, ОАМ, мазок из уретры, бактериологическое исследование спермы/сока простаты (с определением чувствительности к антибиотикам).
- Анализ крови на ПСА.
- ПЦР (при необходимости).
- Инструментальные методы исследования: УЗИ мошонки, уретроскопия.
Обязательным является обследование не только пациента, но и его полового партнера.
Лечение
Лечение орхоэпидидимита начинается с назначения пациенту постельного режима, при этом, мошонка должна быть в приподнятом положении, для чего, подкладывают полотенце/подушку или проводится иммобилизации мошонки суспензорием. Большинство пациентов можно лечить в амбулаторных условиях за исключением случаев с сильной болью и высокой температурой. Обязательным является лечение основного заболевания, вызвавшего орхоэпидидимит (уретрит, простатит, инфекционные заболевания и др.).
В начальной стадии лечения основной является консервативно-выжидательная тактика при которой пациенту проводится лечение антибиотиками, как правило, препаратами широкого спектра действия.
Какой антибиотик лучше принимать при лечении орхоэпидидимита? Оптимальным вариантом лечения орхоэпидидимита является назначение антибиотика с учетом результатов микробиологического исследования мочи, отделяемого из уретры или секрета простаты. Но если специфические инфекционные агенты не выявлены и в лабораторных исследованиях определяется лишь условно-патогенная флора должны назначаться антибактериальные средства широкого спектра действия с учетом эффекта накопления препарата в достаточной концентрации в яичке/придатке.С этой целью рекомендуется назначать фторхинолоны (Офлоксацин, Левофлоксацин), которые хорошо проникают и накапливаются в тканях мочеполовой системы. В качестве альтернативы можно принимать цефалоспорины (Цефалоспорин, Цефпиром, Цефепим), карбапенемы (Имипенем, Меропенем).
Длительность лечения составляет в среднем 10-14 суток. В дальнейшем для возможна замена парентеральных форм на таблетированные лекарственные средства и смена групп препаратов, что обусловлено способностью микроорганизмов быстро приобретать устойчивость к антибиотикам. Также может использоваться комбинация из нескольких антибиотиков.
В дополнение к лечению антибактериальными препаратами показано местное назначение димексида (аппликации на мошонку). Также могут назначаться полуспиртовые/масляно-бальзамические компрессы на мошонку и новокаиновые блокады семенного канатика (введение в семенной канатик Лидокаина, часто в комбинации с антибиотиком). При вирусной этиологии заболевания могут назначаться противовирусные средства, иммуностимуляторы (Иммунсил, Тимоптин, Тималин, Аактивин, Тимоген) и интерфероны. По показаниям назначаются препараты, оказывающие противогрибковое действие (Флуконазол). В зависимости от состояния организма/тяжести процесса могут назначается и лекарственные препараты другие групп. Лечение должно проводится обоим половым партнерам одновременно.
Эпидидимоорхит ( Орхоэпидидимит )
Эпидидимоорхит – это сочетанное воспаление яичка и его придатка различной этиологии. Острая форма характеризуется подъёмом температуры тела до 40°, ознобом, местной воспалительной реакцией на стороне поражения с покраснением, отёком, увеличением размеров мошонки, резким болевым синдромом с иррадиацией в пах. Уплотнение яичка, его малоподвижность свидетельствует об образовании инфильтрата и возможном скоплении жидкости (гноя). Диагностируют эпидидимоорхит на основании симптомов, ОАК, ОАМ, мазка из уретры, теста на ЗППП, УЗИ. Лечение: суспензорий, антибиотики, противовоспалительные средства (в стационаре или амбулаторно). Абсцедирование является поводом для операции.
МКБ-10

Общие сведения
Эпидидимоорхит (орхоэпидидимит) – один из наиболее распространённых воспалительных процессов органов мошонки, возникающий как самостоятельное заболевание или на фоне другой патологии. С анатомической точки зрения сочетанное воспаление в яичке и придатке обусловлено тесной связью данных органов. В яичках продуцируются сперматозоиды и тестостерон, придатки же необходимы для дозревания семени.
Известен эпидидимоорхит с V века до н.э. благодаря трудам Гиппократа об эпидемическом паротите (воспаление яичка и придатка может быть осложнением данного заболевания). В 1790 году Гамильтон окончательно связал эту патологию с поражением половых желёз. Триггерами патологического процесса чаще всего становятся простатит и уретрит, поэтому диагностируют заболевание, как правило, урологи, реже – андрологи или венерологи. Согласно статистическим данным, патология наиболее распространена среди мужчин в возрасте от 20 до 40 лет, не имеет выраженной сезонности, эндемичности, расовых приоритетов. Актуальность проблемы обусловлена осложнениями эпидидимоорхита, одним из которых является мужское бесплодие.

Причины эпидидимоорхита
Различают самостоятельный эпидидимоорхит, возникающий в результате перепада температур, ношения тесного белья, перекручивания яичка и его придатков, снижения иммунитета, и воспаление яичка и придатка как осложнение другого заболевания: уретрита, простатита, локальных инфекций (в том числе передающихся половым путём), воспалительных процессов в малом тазу (варикозного расширения вен, геморроя, парапроктита), ангины и пр. Контактный эпидидимоорхит может развиваться из-за травмы мошонки, осложнений после операций на простате, эндоскопического вмешательства, катетеризации, длительного сексуального возбуждения с эрекцией, но без семяизвержения, некорректной терапии патологии мочеполовых органов.
Классификация
В современной андрологии по характеру течения эпидидимоорхит разделяют на острый (развивающийся в первые часы после воздействия этиологического фактора), подострый (возникающий в течение первой недели) и хронический. Хронические процессы, как правило, маскируются симптомами другого заболевания, что удлиняет время развития воспаления на недели и даже месяцы.
Этиологически различают специфический и неспецифический эпидидимоорхит.
- К специфическому воспалению органов мошонки относятся туберкулёзный, сифилитический и бруцеллёзный патологический процесс, которые возникают под влиянием специфических возбудителей и характеризуются определёнными морфологическими признаками.
- Неспецифический эпидидимоорхит возникает на фоне инфицирования грибами, простейшими (трихомонада), бактериями (кокками, микоплазмами, хламидиями, кишечной палочкой, протеем, клебсиеллами), вирусами гриппа, краснухи и паротита, энтеровирусами.
Существует также разделение эпидидимоорхита в соответствии с путями проникновения инфекции в яичко и придаток. Различают гематогенное (с током крови), лимфогенное (по лимфатическим путям) и ретроградное (из уретры по семявыносящим протокам в канатик и придаток яичка) инфицирование. Механизм попадания туберкулезных бацилл в полость мошонки до конца неясен, наиболее вероятно лимфогенное и гематогенное проникновение. Для ЗППП характерен ретроградный путь инфицирования. Для неспецифической микрофлоры типа вирусов, грибов, большинства бактерий – гематогенный.
Симптомы эпидидимоорхита
Острый эпидидимоорхит проявляется высокой температурой (до 40°) и резкой болью, которая иррадиирует в поясницу и низ живота, усиливается при ходьбе. Из-за выраженных симптомов заболевания пациенты очень быстро обращаются к врачу. Сопутствующими проявлениями патологии являются слабость, разбитость, миалгии, признаки местного воспаления, выделения из уретры с неприятным запахом и болевые ощущения при мочеиспускании.
При ослаблении иммунитета или массированной атаке микробов возможна трансформация острой формы заболевания в гнойный эпидидимоорхит, при котором наблюдается выраженная общая интоксикация и поражение других органов мочеполовой системы. Возможен сепсис, инфаркт яичка. Опасность прогрессирования эпидидимоорхита заключается и в возникновении двухстороннего процесса.
При подостром эпидидимоорхите все симптомы менее интенсивны. Хронический вариант заболевания характеризуется продромой, умеренной болезненностью мошонки, усиливающейся при движении и пальпации, высокой плотностью яичка, снижением либидо, изменением состава спермы из-за примесей гноя и эритроцитов, неприятным запахом выделений.
Осложнения
Медленное прогрессирование патологии даёт возможность вовремя назначить адекватную терапию и избежать серьёзных осложнений. Однако подострый или хронический эпидидимоорхит может осложниться формированием свищей мошонки, фиброзом яичка и придатка с развитием бесплодия (при двухстороннем поражении), озлокачествлением. Двухстороннее поражение влечёт за собой снижение либидо и эректильную дисфункцию.
Диагностика
Обычно клинический диагноз ставит уролог или андролог на основании анамнеза, данных объективного осмотра органов мошонки и дополнительных методов исследования. Обследование при эпидидимоорхите включает:
- ОАК, ОАМ, биохимический анализ крови;
- бактериологическое исследование мочи;
- мазок из уретры (часто с посевом на чувствительность к антибиотикам);
- ПЦР-диагностику;
- исследование спермы и сока простаты (общее и бактериологическое);
- анализ крови на ПСА;
- уретроскопию;
- УЗИ мошонки.
При диагностике эпидидимоорхита существует правило обязательного обследования полового партнёра на наличие половых инфекций.
Лечение эпидидимоорхита
Лечение эпидидимоорхита должно начинаться незамедлительно после установления диагноза. Терапия обычно проводится в стационаре, амбулаторно купируется только обострение хронического процесса. Комплекс лечебных мероприятий при эпидидимоорхите включает постельный или полупостельный режим, ношение суспензория, диету с ограничением сладкого, острого, солёного и преобладанием животных белков.
Лекарственная терапия эпидидимоорхита заключается в назначении антибиотиков широкого спектра действия сроком на 7-10 дней с контрольным посевом микрофлоры из уретры. Корректировать лечение можно после получения результатов бактериологического исследования (моча, сперма, секрет простаты). Кроме антибиотиков показаны противовоспалительные препараты, стимуляторы регенерации и иммуномодуляторы.
Сильные боли при эпидидимоорхите купируются новокаиновыми блокадами семенного канатика. Используется в лечении и физиотерапия: УВЧ мошонки, магнитопроцедуры, парафиновые аппликации, электрофорез йода на фоне стихания воспалительного процесса. При нагноении, инфаркте, свищах яичка и перекруте канатика показано хирургическое вмешательство. При выявлении ЗППП проводят превентивное лечение партнёра.
Прогноз и профилактика
Профилактика эпидидимоорхита включает в себя отсутствие случайных половых связей, использование презервативов. Рекомендуется избегать переохлаждений и перегревов, носить бельё из натуральных тканей. При травмах паховой области следует обращаться к специалисту. Необходимо вовремя санировать очаги инфекций, не пренебрегать правилами личной гигиены. Прогноз в случае своевременного адекватного лечения благоприятный. В запущенных случаях возможно бесплодие, некроз яичка или злокачественное перерождение тканей в зоне поражения.
Орхоэпидидимит

Орхоэпидидимит – это опасное мужское урологическое заболевание инфекционной этиологии, при котором воспалительный процесс поражает яичко и переходит на его придаток. В большинстве случаев недуг развивается у половозрелых мужчин в возрасте от 16 до 40 лет (в период ведения активной половой жизни). Но также орхоэпидидимит нередко развивается и у пожилых пациентов.
Заболевание доставляет мужчинам очень сильный дискомфорт и опасно для их «мужского» здоровья. Ткани мошонки сильно отекают и прикосновение к ним очень болезненны, поэтому мужчина не может вести полноценную жизнь, носить нормальную одежду. Если своевременно не провести адекватное и специализированное лечение недуга, то он может перерасти в хроническую форму и вызвать ряд опасных осложнений.
Причины
Орхоэпидидимит наиболее часто развивается как следствие орхита, эпидидимита. В большинстве клинических ситуаций развивается острый орхоэпидидимит слева, в более редких случаях — справа. Это происходит из-за анатомических особенностей строения мочеполовой системы у мужчин.
Причины недуга довольно разнообразны, но чаще орхоэпидидимит развивается из-за:
- физических травм яичек или мошонки;
- сниженного иммунитета;
- переохлаждения;
- перенесённых заболеваний инфекционного и неинфекционного характера (трихомониаз, паротит, микоплазмоз, уреаплазмоз, хламидиоз и прочее). Это наиболее частая причина развития орхоэпидидимита;
- нарушения кровообращения в паховой области;
- хронические заболевания органов мочеполовой системы в анамнезе – баланопостит, цистит, уретрит;
- орхоэпидидимит может развиться в виде осложнения от ангины, пневмонии, сифилиса, туберкулеза, криптококкоза;
- неправильно проведённая катетеризация мочевого пузыря при урологических патологиях.
Все эти причины и неблагоприятные факторы таят в себе серьёзную угрозу для здоровья мужчины. Поэтому важно своевременно проводить лечение заболеваний и профилактику.
Классификация
В медицине орхоэпидидимит классифицируют по его течению:
- острое течение;
- хроническое течение;
- абсцессивная форма.
Также существует ещё одна квалификация заболевания, в зависимости от класса возбудителя, вызвавшего воспаление:
- специфический орхоэпидидимит. Заболевание развивается на фоне туберкулёза, бруцеллёза, сифилиса и прочее;
- неспецифический орхоэпидидимит. В большинстве клинических случаев его развитие провоцируют ИППП (инфекции, передающиеся половым путём). Возбудителями могут стать неспецифические инфекции и вирусы.

Острая форма
Симптомы данной формы довольно специфичны. Острый орхоэпидидимит начинается с появления сильных болей в паховой области, что вынуждает мужчин немедленно бежать к квалифицированному специалисту за помощью.
- в области поражённого яичка и придатка возникает сильная боль, имеющая тенденцию к усилению. Может иррадиировать в пах или промежность. Уже при наличии этого симптома мужчина отправляется к врачу для диагностики;
- мошонка становится болезненной при пальпации, отекает, складки на ней разглаживаются. Ткани краснеют и становятся блестящими;
- при пальпации отмечается уплотнение тканей самого яичка;
- температура тела может повышаться до 38–39 градусов.
Если проявились данные симптомы, то большая часть представителей сильного пола сразу же отправляются на приём к врачу, так как отёчность и боль в области мошонки мешает им вести нормальную жизнь и доставляет очень сильный дискомфорт. Если своевременно было назначено правильное лечение острого орхоэпидидимита, то уже через неделю заболевание будет устранено. Но есть и такие мужчины, которые по разным причинам откладывают поход к урологу. Промедление даже на несколько дней может привести к тому, что острая стадия перерастёт в хроническую.
Хроническая форма
Симптомы этой формы проявляются периодически. Хронический орхоэпидидимит – это частая причина мужского бесплодия или рака яичка, поэтому при наличии первых признаков необходимо срочно начинать лечение.
- боли в воспалённом яичке, носящие постоянный или периодический характер. Как правило, они усиливаются во время физической активности человека;
- температура тела периодически без видимых на то причин может подыматься до 40 градусов;
- если причиной развития заболевания стала туберкулёзная палочка, то на коже мошонки могут образоваться свищи.
Если не посетить врача и не провести лечение, то хроническая форма через некоторое время перейдёт в абсцессивную с нагноением. Это наиболее опасное для здоровья состояние, так как оно приводит к нарушению функций яичек, мужскому бесплодию, образованию опухоли и инфаркту яичка. Пик заболевания приходится на вторые сутки после выявления первых его симптомов.
Диагностика
Для того чтобы выявить наличие определённой патологии, узнать её стадию и назначить правильный план лечения, необходимо провести диагностику в стационарных условиях.
Основные методы, которые дают возможность определить наличие орхоэпидидимита, следующие:
- ОАК;
- ОАМ;
- мазок из уретры для определения наличия урогенитальных инфекций;
- посев мочи на микобактерии туберкулёза;
- посев из уретры;
- УЗИ органов мошонки;
- ПЦР для определения наличия ЗППП;
- Реакция Вассермана;
- Если у врача возникло подозрение на наличие опухоли, то проводится биопсия яичка.
Лечение
Лечение данного недуга следует начинать проводить, когда уже проявились его первые симптомы. Чем раньше оно будет начато, тем более благоприятным будет прогноз. Больному необходимо находиться в стационаре, чтобы врачи могли ежедневно мониторить его общее состояние. Также показан строгий постельный режим. Пациенту рекомендовано носить специальные плавки, чтобы подтягивать поражённое яичко кверху.
Консервативная методика лечения
После определения возбудителя заболевания, пациенту назначается антибиотикотерапия, действие которой будет направлено на устранение инфекции из организма. Для лечения назначают препараты из следующих групп:
- сульфаниламиды;
- фторхинолоны;
- аминогликозиды;
- пенициллины;
- цефалоспорины.
На воспалённое яичко показано прикладывать холодные компрессы. Это поможет снизить дискомфорт и снять воспаление.
После того как острый процесс утихнет, пациентам показано ходить на физиотерапию (магнитотерапию, электролечение, УЗ терапию, лазерную терапию), для восстановления нормального функционирования яичка.
К хирургическому лечению орхоэпидидимита прибегают в наиболее сложных случаях.
Осложнения
- полное перекрытие семявыносящих протоков;
- абсцесс мошонки;
- свищи мошонки;
- раковые опухоли;
- бесплодие;
- инфаркт яичка.
Профилактические меры
Чтобы исключить риск развития данного недуга, следует придерживаться нескольких простых рекомендаций. Так как частой причиной развития орхоэпидидимита являются ИППП, то мужчинам рекомендовано постоянно пользоваться презервативами. Если ранее была получена травма паховой области, то необходимо не медлить и посетить врача для диагностики.
Мошонку нужно беречь не только от травм, но и от переохлаждения. Мужчинам рекомендовано носить белье из натуральной ткани.
Также важно своевременно проводить лечение имеющихся заболеваний мочеполовой системы, чтобы не допустить развития осложнений.