Пигментные пятна при беременности на лице, животе и груди: причины, лечение
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Распространенные кожные заболевания во время беременности
Распространенные кожные заболевания во время беременности
Существует три основные категории кожных заболеваний, связанных с беременностью: (1) доброкачественные кожные заболевания, вызванные естественными гормональными изменениями, (2) ранее существовавшие кожные заболевания, течение которых изменяется во время беременности, и (3) дерматозы, характерные для беременности. В некоторых случаях эти категории могут пересекаться.
Высокоэффективные солнцезащитные кремы широкого спектра действия (фильтры против ультрафиолетового спектра А и В) могут предотвратить мелазму.
Тяжелую эпидермальную мелазму можно лечить после родов комбинациями местного третиноина (Ретин-А), гидрохинона (Эльдоквин Форте) и кортикостероидов.
Урсодезоксихолевая кислота (урсодиол [Актигалл]) эффективно снижает зуд и уровень желчных кислот в сыворотке крови у пациенток с тяжелым внутрипеченочным холестазом во время беременности.
Пациентки с внутрипеченочным холестазом во время беременности, герпетиформным импетиго и гестационным пемфигоидом должны находиться под наблюдением до родов.
Доброкачественные заболевания кожи
Кожные заболевания, вызванные естественными гормональными изменениями во время беременности, включают стрии беременных, гиперпигментацию, изменения волос, ногтей и сосудов.
СТРИИ БЕРЕМЕННЫХ
Стрии беременных (растяжки) встречаются у 90 процентов беременных женщин к третьему триместру (рисунок 1) (1, 2). Стрии появляются в виде розово-фиолетовых атрофических линий или полос на животе, ягодицах, груди, бедрах или руках. Они чаще встречаются у молодых женщин, женщин с беременностью крупным плодом и женщин с более высокими показателями массы тела (3).
Ж енщины с тёмной кожей, у которых в анамнезе были стрии на груди или бедрах, или семейный случаи стрий беременных, также подвергаются более высокому риску (4).
Причина появления стрий является многофакторной и включает физические факторы (например, фактическое растяжение кожи) и гормональные факторы (например, воздействие гормонов коры надпочечников, эстрогена и релаксина на эластиновые волокна дермы).
Многочисленные кремы, смягчающие средства и масла (например, крем с витамином Е, масло какао, лосьон с алоэ вера, оливковое масло) используются для предотвращения стрий; однако нет никаких доказательств того, что эти методы лечения эффективны. Ограниченные данные свидетельствуют о том, что два препарата для местного лечения могут помочь предотвратить появление стрий (5).
Один содержит экстракт центеллы азиатской плюс альфа-токоферол и гидролизаты коллагена и эластина. Другое средство содержит токоферол, незаменимые жирные кислоты, пантенол, гиалуроновую кислоту, эластин и ментол.
Однако ни один из этих препаратов не является широко доступным, и безопасность использования центеллы азиатской во время беременности и компонентов, ответственных за их эффективность, неясны (6).
Необходимы дальнейшие исследования, прежде чем эти методы лечения и часто используемые кремы и смягчающие средства могут быть рекомендованы для широкого применения.
Большинство стрий регрессируют до бледных или телесного цвета линий и уменьшаются после родов, хотя обычно они не исчезают полностью. Лечение неспецифично, и существует ограниченная доказательная база.
Послеродовое лечение включает местную терапию третиноином (Ретин-А) или пероральную терапию третиноином (Везаноид) (категории C и D при беременности по данным Управления по контролю за продуктами и лекарствами США соответственно; безопасность неизвестна у кормящих грудью женщин) и лазеротерапия (585 нм, импульсный лазер на красителях) (7, 8).
ГИПЕРПИГМЕНТАЦИЯ
Почти все женщины имеют некоторые проявления гиперпигментации во время беременности. Эти изменения обычно более выражены у женщин с более темной кожей.
Чаще всего поражаются ареолы сосков, подмышечные впадины и гениталии, хотя рубцы и невусы также могут пигментироваться. Черная линия – это линия, которая часто формируется, когда белая линия живота темнеет во время беременности.
Мелазма (хлоазма или маска беременности) может быть наиболее косметически проблемным состоянием кожи, связанным с беременностью (рисунок 2). Это заболевание имеет до 70 процентов беременных женщин (1), а также оно может возникать у женщин, принимающих оральные контрацептивы.
Воздействие солнечного света и других видов ультрафиолетового излучения усугубляет мелазму; поэтому использование высокоэффективных солнцезащитных средств широкого спектра действия (против ультрафиолетовых спектров А и В) и предотвращение чрезмерного воздействия солнечного света могут предотвратить развитие или обострение мелазмы (1, 2).
Хотя во время беременности не назначается никакого специального лечения, врачи могут заверить пациенток, что мелазма в большинстве случаев проходит после родов. Однако она может не разрешиться полностью и может повториться при будущих беременностях или при использовании оральных контрацептивов (1, 2).
Тяжелая послеродовая эпидермальная мелазма обычно лечится комбинациями местного третиноина, гидрохинона (Эльдоквин Форте) и кортикостероидов (9, 10).
ИЗМЕНЕНИЯ В ВОЛОС И НОГТЕЙ
Увеличение или уменьшение роста волос является обычным явлением во время беременности (1, 2, 11). Многие женщины имеют проявления гирсутизма на лице, конечностях и спине, вызванного эндокринными изменениями во время беременности.
Гирсутизм обычно проходит после родов, хотя косметологическая коррекция может быть рассмотрено, если состояние сохраняется. Беременные женщины также могут заметить легкое уплотнение волос на голове. Это вызвано длительной активной (анагенной) фазой роста волос.
После родов волосы на голове вступают в длительную фазу покоя (телоген) роста волос, происходит усиленное выпадение (телогеновое выпадение волос), которое может продолжаться в течение нескольких месяцев или более года после беременности (12).
Несколько женщин со склонностью к андрогенетической алопеции могут заметить лобно-теменное выпадение волос, которое может не исчезнуть после беременности.
Ногти обычно растут быстрее во время беременности. У беременных женщин может наблюдаться повышенная ломкость, поперечные бороздки, онихолизис и подногтевой гиперкератоз (1, 2, 11). Большинство из этих состояний разрешаются после родов, и врачи могут объяснить это пациентам рекомендовать адекватный уход за ногтями.
СОСУДИСТЫЕ ИЗМЕНЕНИЯ
Естественные изменения в выработке эстрогена во время беременности могут вызвать расширение, нестабильность, пролиферацию и закупорку кровеносных сосудов. Большинство из этих сосудистых изменений регрессируют после родов (1).
Паукообразные телеангиэктазии (паукообразные невусы или паукообразные ангиомы) встречаются примерно у двух третей беременных со светлыми и 10 процентов беременных с темными фототипами кожи, в основном на лице, шее и руках. Это состояние чаще всего встречается в первом и втором триместрах беременности (1, 2, 11).
Ладонная эритема встречается примерно у двух третей беременных со светлыми и до одной трети беременных с темными фототипами кожи. Подкожное, вульварное или геморроидальное варикозное расширение вен встречается примерно у 40 процентов беременных женщин (1, 2, 11).
Сосудистые изменения в сочетании с увеличением объема крови могут вызвать повышенный “отток”, что приводит к непроходящим отекам лица, век и конечностей у половины беременных женщин (1, 11).
Повышенный кровоток и нестабильность сосудов малого таза могут вызвать эритему влагалища (признак Чедвика) и синеватый оттенок шейки матки (признак Гуделла) (1).
Вазомоторные нарушения также может вызвать покраснение лица; дерматографизм; ощущения жара и холода; и проявления мраморной кожи, состояние, характеризующееся синеватым оттенком кожи из-за чрезмерной реакции на холод (2).
Все беременные женщины имеют гиперемию и отек десен, которые могут быть причиной гингивита и кровотечения, особенно в третьем триместре (1, 11).
Пиогенные гранулемы могут появиться в конце первого триместра или во втором триместре в виде темно-красных или фиолетовых узелков на деснах или, реже, на других участках кожи.
У большинства пациенток целесообразно наблюдение, потому, что эти поражения обычно регрессируют после родов. Однако при возникновении кровотечения может быть показано оперативное лечение и возможное иссечение (1, 2, 11).
Ранее имевшиеся кожные заболевания
Ранее существовавшие кожные заболевания (например, атопический дерматит; псориаз; кандидоз и другие грибковые инфекции; опухоли кожи, включая злокачественную меланому) могут изменяться во время беременности.
Атопический дерматит и псориаз могут обостряться или течение их может улучшаться во время беременности. Атопические высыпания могут быть ассоциированы с пруриго беременных и обычно ухудшаются в своём течении, но могут улучшаться во время беременности (13).
Псориаз, чаще улучшается в своём течении. Грибковые инфекции обычно требуют более длительного курса лечения во время беременности (14).
Фибромы мягких тканей могут возникать на лице, шее, верхней части груди и под грудью на поздних сроках беременности. Эти фибромы обычно исчезают после родов (1).
Влияние беременности на развитие и прогноз злокачественной меланомы широко обсуждается; однако недавнее ретроспективное когортное исследование беременных женщин с меланомой не представило доказательств того, что беременность влияет на выживаемость (16).
Дерматологические заболевания, характерные для беременных
Истинные дерматозы беременных (таблица 1) (17, 23) включают зудящие уртикарные папулы и бляшки беременных (PUPPP), зуд беременных, внутрипеченочный холестаз беременных, пемфигоид беременных, герпетиформное импетиго и зудящий фолликулит беременных.
Сильно зудящие уртикарные бляшки и папулы с эритематозными пятнами, папулами и пузырьками или без них; сыпь сначала появляется на животе, часто вдоль стрий и иногда затрагивает конечности; лицо обычно не поражается
Пероральные антигистаминные препараты и местные кортикостероиды при зуде; системные кортикостероиды при выраженных симптомах
Пероральные антигистаминные препараты при легком зуде; урсодезоксихолевая кислота (урсодиол [Актигалл]) в более тяжелых случаях
Зудящие папулы, бляшки и везикулы, развивающиеся в генерализованные везикулы или пузыри; начальные периумбиликальные поражения могут генерализоваться, хотя лицо, кожа головы и слизистые оболочки обычно не затрагиваются
У новорожденных могут быть уртикарные, везикулёзные или буллезные высыпания; риск преждевременных родов и формирования плода с малым гестационным возрастом
Пероральные антигистаминные препараты и местные кортикостероиды при легких случаях; системные пероральные кортикостероиды при тяжелых случаях
Округлые, дугообразные или полициклические пятна, покрытые небольшими болезненными пустулами герпетиформного расположения; чаще всего появляется на бедрах и в паху, но сыпь может объединяться и распространяться на туловище и конечности; лицо, руки и ноги не поражены; слизистые оболочки могут быть вовлечены
PUPPP
PUPPP (рис. 3), является наиболее распространенным специфическим для беременности дерматозом, встречающимся у одной из 130-300 беременных (1).
Сыпь, связанная с PUPPP, характеризующаяся интенсивным зудом, развивается в третьем триместре и обычно сначала появляется на животе, часто вдоль стрий (17).
Это расстройство чаще встречается при первой беременности и многоплодной беременности, также сообщалось о семейных случаях (18).
Несмотря на его частоту, этиология PUPPP остается неясной. Была предположена взаимосвязь между этим заболеванием и нарушениями взаимодействия иммунной системой матери и тканями плода (24).
Повышенная заболеваемость у женщин с многоплодной беременностью свидетельствует о том, что растяжение кожи может играть определенную роль в провоцировании иммунно-опосредованной реакции. Гистопатологические данные неспецифичны (18).
Специфического лечения PUPPP не существует, и он не ассоциирован с неблагоприятными исходами беременности.
Для лечения зуда могут быть использованы антигистаминные препараты и топические стероиды, а при сильном зуде могут быть использованы системные кортикостероиды (18). Сыпь обычно проходит через одну-две недели после родов.
ПОЧЕСУХА БЕРЕМЕННЫХ
Почесуха беременных (рис. 4.) встречается примерно у одной из 300 беременных и регистрируется во всех триместрах (1). Нередко беременная женщина испытывает длительный зуд, который сохраняется в течение недель или месяцев после родов (1).
Причина этого заболевания неясна, и нет никаких значимых неблагоприятных последствий для матери или плода. Было высказано предположение о связи с внутрипеченочным холестазом во время беременности или атопией в анамнезе (18). Местные стероиды средней силы и пероральные антигистаминные препараты могут обеспечить облегчение симптомов.
ВНУТРИПЕЧЕНОЧНЫЙ ХОЛЕСТАЗ БЕРЕМЕННЫХ
Внутрипеченочный холестаз беременных исторически назывался зудом беременных, потому что его классическим проявлением является сильный зуд в третьем триместре. Внутрипеченочный холестаз беременных встречается у одной из 146-1293 беременных в Соединенных Штатах (1).
Диагноз основывается на клинической картине и анамнезе: зуд с желтухой или без нее, отсутствие первичных элементов сыпи на коже и лабораторных маркеров холестаза. Это состояние обычно проходит после родов (1, 18, 19).
Лабораторные маркеры включают повышенные уровни желчных кислот в сыворотке крови (4,08 мкг на мл [10 мкмоль на л] или более) и уровни щелочной фосфатазы с повышенным уровнем билирубина или без него (25).
Однако уровни щелочной фосфатазы обычно повышены у беременных женщин, что ограничивает ценность этого теста (19).
Уровни аспартатаминотрансфераты и аланаминотрансферазы и другие функциональные тесты печени могут быть слегка измененёнными. Холестаз и желтуха у пациенток с тяжелым или длительным внутрипеченочным холестазом во время беременности могут вызывать дефицит витамина К и коагулопатию (18).
Этиология внутрипеченочного холестаза во время беременности остается спорной. Семейный анамнез заболевания является распространенным фактом, и существует связь с наличием человеческого лейкоцитарного антигена-A31 (HLA-A31) и HLA-B8 (1, 18).
Это состояние имеет тенденцию повторяться при последующих беременностях (1). Пациенты могут иметь семейный анамнез желчнокаменной болезни и более высокий риск образования камней в желчном пузыре (25, 26).
Это состояние связано с более высоким риском преждевременных родов и излитием околоплодных вод, окрашенных меконием, и внутриутробной смерти.
Проспективное когортное исследование продемонстрировало корреляцию между уровнями желчных кислот и осложнениями у плода, при этом статистически значимое увеличение неблагоприятных исходов для плода было зарегистрировано у пациентов с уровнем желчных кислот 16,34 мкг на мл (40 мкмоль на л) или более (25).
Пациентам с легким зудом можно назначить пероральные антигистаминные препараты. Пациентам с более тяжелыми случаями требуется урсодезоксихолевая кислота (урсодиол [Актигалл]) для облегчения зуда и уменьшения холестаза при одновременном снижении риска неблагоприятных исходов для плода (18, 27).
Современные данные не подтверждают эффективность терапией S-аденозилметионином, анионообменными смолами (например, холестирамином [Квестраном]) или кортикостероидами (18, 28).
Пациентки должны проходить углубленное дородовое наблюдение при постановке диагноза, и некоторые согласно ряду рекомендаций целесообразно родоразрешение до 38 недель беременности. Влияние раннего родоразрешения на перинатальные осложнения не доказано (29).
ПЕМФИГОИД БЕРЕМЕННЫХ
Гестационный пемфигоид (рис. 5), иногда называемый гестационным герпесом, представляет собой аутоиммунное заболевание кожи, которое встречается у одной из 50 000 беременностей среднего и позднего сроков (20).
Пемфигоид беременных связан с наличием HLA-DR3 и HLA-DR4 и редко ассоциируется с молярной беременностью и хориокарциномой (18, 21). Пациенты с этим заболеванием в анамнезе имеют повышенный риск других аутоиммунных заболеваний (например, болезни Грейвса) (30).
Заболевание может протекать по-разному, хотя обычно его течение улучшается на поздних сроках беременности с обострениями в ближайшем послеродовом периоде. Обострения были связаны с использованием оральных контрацептивов и часто встречаются во время последующих беременностей (18).
Иммунодиагностические исследования выявляют характерные отложения С3-компонента комплемента вдоль дермоэпидермального соединения (30). Риск для плода не был подтвержден, хотя аутоантитела класса иммуноглобулин G проникают через плаценту, и от 5 до 10 процентов новорожденных имеют уртикарные, везикулёзные или буллезные высыпания (30).
Легкая плацентарная недостаточность была ассоциирована с преждевременными родами и новорожденными с малым гестационным возрастом. Поэтому следует рассмотреть вопрос о дородовом наблюдении (22).
Пациенты с легкой формой пемфигоида беременных могут реагировать на пероральные антигистаминные препараты и системные местные кортикостероиды, в то время как пациентам с более тяжелыми симптомами могут потребоваться пероральные кортикостероиды.
ГЕРПЕТИФОРМНОЕ ИМПЕТИГО
Герпетиформное импетиго (рис. 6), форма пустулезного псориаза, является редким заболеванием кожи, которое появляется во второй половине беременности. Является ли это расстройство специфичным для беременности или просто усугубляется им, остается спорным (1).
Системные признаки и симптомы герпетиформного импетиго включают тошноту, рвоту, диарею, лихорадку, озноб и лимфаденопатию. Зуд обычно отсутствует. Могут возникнуть осложнения (например, вторичная инфекция, септицемия, гиперпаратиреоз с гипокальциемией, гипоальбуминемия) (1).
Лечение герпетиформного импетиго включает системные кортикостероиды и антибиотики для лечения вторично инфицированных поражений. Может потребоваться преднизолон в дозе от 15 до 30 мг до 50-60 мг в день с последующим медленным снижением дозы (1, 22, 23).
Болезнь обычно проходит после родов, хотя может повториться во время последующих беременностей. Степень риска для плода несколько противоречива; однако сообщалось о росте заболеваемости плода, что свидетельствует о необходимости усиления дородового наблюдения (22).
ЗУДЯЩИЙ ФОЛЛИКУЛИТ БЕРЕМЕННЫХ
Зудящий фолликулит беременных возникает во втором и третьем триместрах и проявляется в виде эритематозных фолликулярных папул и стерильных пустул.
Вопреки своему названию, зуд не является основным симптомом. Самопроизвольное разрешение происходит после родов. Это состояние, вероятно, недооценивается, потому что его часто ошибочно диагностируют как бактериальный фолликулит (18).
Этиология зудящего фолликулита беременности неясна, и нет сообщений о неблагоприятных исходах для плода, явно связанных с этим заболеванием. Лечение включает местные кортикостероиды, местный бензоилопероксид (Бензак) и терапию ультрафиолетовым спектром B (1).
Как убрать пигментные пятна после беременности
Пигментные пятна нередко возникают во время беременности и сохраняются после рождения ребенка и лактации. Как выглядят, почему появляются и какими средствами можно пользоваться, чтобы от них избавиться, читайте ниже. Также делимся средствами профилактики появления пятен, т.к. недопустить их появления легче и эффективнее, чем избавиться от них.
Как выглядят пигментные пятна при беременности
Возникает пигментация во время беременности и сохраняется во время лактации, становясь менее заметной после прекращения кормления и восстановления гормонального баланса.
Типичная клиническая картина отсутствует . Локализация и размеры пятен могут быть любыми, цвет от бледно до темно коричневого, реже – красноватые.
Почему при беременности пигментные пятна
Причина появления пятен – гормональные изменения, происходящие в теле женщины во время вынашивания ребенка. Теоретически после завершения кормления и восстановления гормонального фона, пигментация нормализуется и пятна исчезают.
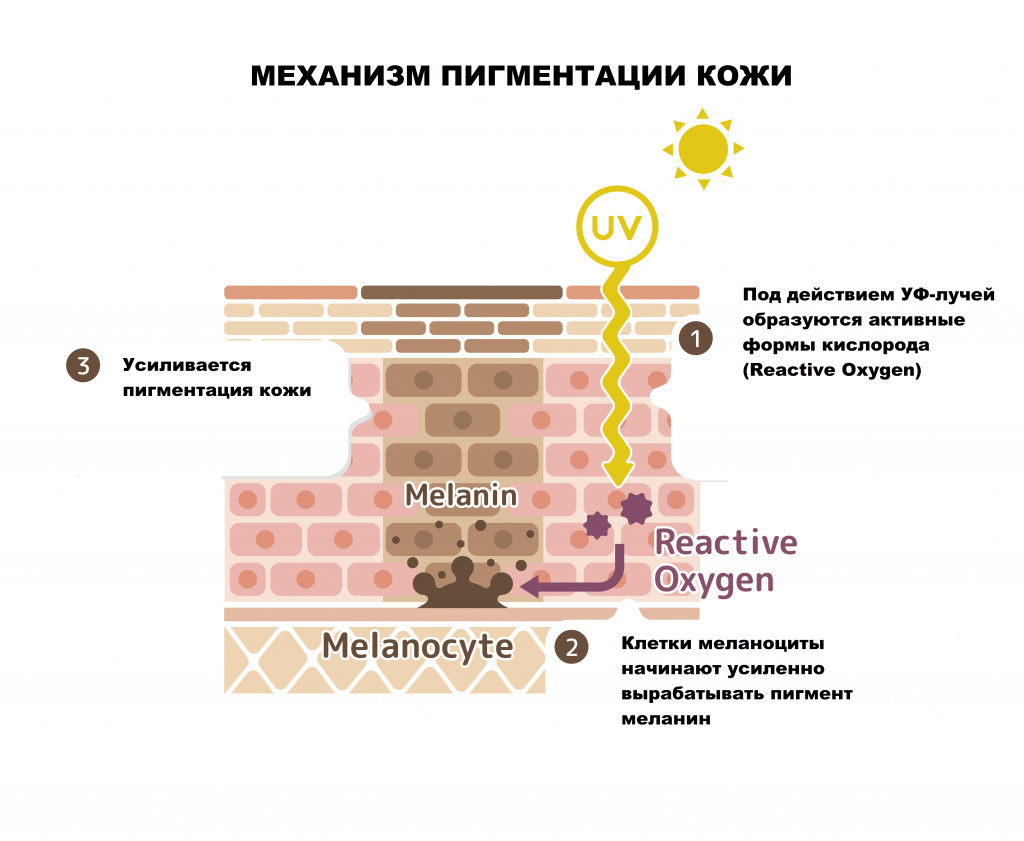
Но на практике этого не происходит. Пигментные клетки меланоциты обладают клеточной памятью и, несмотря на отсутствие повышенного количества гормонов, продолжают вырабатывать избыточное количество меланина локально. Усугубляют патологический процесс УФ-лучи, к которым меланоциты становятся особо чувствительными.
Проведено исследование с участием 324 женщин. Выявлены основные причины и провоцирующие факторы развития пигментации :
- УФО
- Беременность
- Прием оральных контрацептивов
- Эндокринные нарушения
- Генетическая предрасположенность
- Прием или наружное применение фотосенсибилизаторов
*часто встречается сочетание нескольких факторов
Главным провокатором возникновения пигментации, на фоне прочих нарушений, является солнечное излучение. Под воздействием УФ-лучей индуцируется синтез меланокрина – гормон гипофиза, который активизирует работу пигментных клеток.

Как избавиться от пигментных пятен после беременности
Во время беременности
- Избегать прямых солнечных лучей, не попадать на открытое солнце, использовать кепки, шляпы, солнцезащитные зонтики;
- Наносить ежедневно солнцезащитный крем с SPF. Во время беременности и после предпочтительно использовать минеральный SPF на основе оксида цинка или диоксида титана. Данные средства гипоаллергенны, не проникают в кожу, а ложатся ровным, неощутимым слоем на поверхности кожи, создавая минеральный экран от всех видов УФ-лучей.
Во время лактации
- Продолжать защищать кожу от ультрафиолета как во время беременности
- Начать применение осветляющих средств, отвечающих требованиям:
- без раздражающего и токсичного воздействия
- комбинированный состав ингредиентов с разными механизмами действия на пигментацию
- не содержащие ретиноиды, гидрохинон и кислоты
Не стоит ожидать окончания кормления и восстановления, гасить повышенную активность меланоцитов можно и целесообразно уже в настоящем моменте.
Какие средства использовать во время беременности и лактации
Крем минеральный SPF 30 с цинком DermaQuest на основе микронизированного оксида цинка 18,6%.
Солнцезащитный крем для всех членов семьи от грудничков до беременной мамы!
Преимущества:
- Не проникает вглубь кожи
- Абсолютно безопасен и гипоаллергенен
- Широкий спектр защиты кожи от всех типов УФ-лучей : UVA и UVB
- Нет противопоказаний к применению – можно маленьким детям и беременным женщинам
- Блокирует до 97% солнечных лучей
- В 2020 году состав обогащен БлюЛайт фильтрами от синего света
Тон крем SPF30 с цинком для лица DermaQuest – для работающих мам, а также для тех, кто не любит бледный цвет кожи.
Аналог минерального крема с SPF30 в состав, которого введены пигменты, придающие коже оттенок легкого загара.

CBD “Блю Лайт” крем SPF 30 для лица DermaQuest – для тех мамочек, кто несмотря на декрет, проводит много времени перед монитором компьютера, планшета или смартфона, а также для обладательниц чувствительной или раздраженной кожи.
Это полноценный дневной крем с защитой от всего спектра излучений для избавления от пигментации и профилактики старения!
Как работает:
- Защищает кожу:
- от сухости и обезвоживания
- от ультрафиолетовых лучей любой интенсивности
- от оксидантного стресса
• Каннабидиол – растительный ингредиент заживляющего, успокаивающего и восстанавливающего действия. Ингредиент – БУМ2019 года, используемый в медицине;
• BV-OSC – активная форма витамина С – антиоксидант, нормализация цвета кожи и повышение ее упругости;
Применение:
Ежедневно утром после вашей регулярной сыворотки. Достаточно однократного нанесения!
Преимущества:
- Богатый состав осветляющих ингредиентов безопасного действия
- Не требуют дополнительных средств ухода за кожей
- Увлажняют, питают, оказывают антиоксидантное действие
- Профилактика возрастных изменений
Препараты “СкинБрайт” не содержат Гидрохинон!
Не обладают раздражающим действием, оказывают увлажняющее и питательное действие, благодаря чему представляют собой полноценный уход, используемый утром и вечером на все лицо. Нет необходимости локального применения и приобретения дополнительных средств ухода!
Какие средства использовать после лактации
Если пигментные пятна сохранились, либо коррекция начата только в этот период, то после завершения кормления следует применять средства с мощным осветляющим действием.
Ретиноловая сыворотка Брайтинг DermaQuest работает против всех видов пигментации, включая глубокую и давно существующую.

Как работает сыворотка и преимущества:
- Рабочий процент ретинола – 2% эффективная нормализация работы меланоцитов;
- Богатый комплекс отбеливающий ингредиентов разнонаправленного действия: Стволовые клетки Лилии белоснежной, Бакучиол (имитатор Витамина А), гексилрезорцинол, растительные экстракты и пр. – эффективность в 4 раза выше, чем применение гидрохинона (!!);
- Содержит антиоксиданты – Витамин С в современной форме, Витамин Е, экстракт зеленого чая – восстановление защитных механизмов кожи;
- Сыворотка обогащена гиалуроновой кислотой, маслом Жожоба и экстрактом Алоэ для комфорта применения и сохранения барьерной функции кожи;
- Возможно как локальное применение, так и на все лицо.
Сыворотка обладает сильным терапевтическим воздействием и применяется по специальной схеме. Не ежедневно и при необходимости локально!
Схема применения:
1-я неделя – 1 раз, 2-я неделя – 2 раза, 3-я неделя – 3 раза, 4-я и до наступления терапевтического эффекта – 4 раза в неделю.
Важно! Результат применения не бывает быстрым, т.к. ретинол работает физиологично, при этом эффективно. Оценка эффективности – через 2 месяца применения, полное избавление занимает до 6 месяцев.
Пигментные пятна во время беременности – откуда они берутся и как с ними бороться
Пигментные пятна во время беременности – откуда они берутся и как с ними бороться

Беременность – полная перестройка организма женщины. Происходят сильные гормональные сбои, внутренние органы начинают работать по новому «графику». Все это неизменно отражается и на состоянии будущей мамы. Нередко цвет кожи меняется – это называется пигментацией. Почему появляются пигментные пятна во время беременности и как с ними бороться, мы расскажем в данной статье.
Пигментация – что это такое?
Под пигментацией подразумевают либо потемнение, либо осветление некоторых участков кожи. Эти процессы могут возникать из-за сильной выработки меланина. Меланин отвечает за цвет кожных покровов. Какими именно будут пятна – темными или светлыми, – определяет цвет кожи будущей мамы. Обычно блондинки сталкиваются с темными пятнами, а шатенки – со светлыми.
Пигментные пятна во время беременности нередко появляются на лбу, на внутренней стороне бедер, на животе и ореолах груди. Самая сильная пигментация происходит на третьем триместре. На животе изменение цвета принимает форму коричневой полосы, тянущейся от пупка до лобка. Соски принимают темно-коричневый цвет. Зачастую это заметно уже после родов.
Обычно во время пигментации пятна имеют рваную форму и коричневый тон. Если женщина склонна к появлению веснушек, то они у нее проявятся достаточно сильно во время беременности.
Почему возникают пигментные пятна
Удивляться пигментным пятнам не нужно. Причина их появления – наличие гормонального сбоя в организме. Без этого сбоя закрепления плода бы не произошло.
Также причиной пигментации может стать генетика. Если у вашей матери появлялись такие пигментные пятна во время беременности, то и вы будете тоже в группе риска.
Еще одна причина усиленной пигментации – стрессовые ситуации. Стресс всегда негативно отражается на состоянии здоровья малыша и беременной женщины.
Беременным необходимо с первого дня принимать фолиевую кислоту в качестве пищевой добавки. Нехватка этого витамина нередко является причиной появления пигментации. Однако сразу же налегать на витамины при первых пигментных пятнах не нужно – следует сначала проконсультироваться с врачом.
В какой срок пигментные пятна исчезнут
Любые изменения, связанные с беременностью, являются временными для женского организма. Сюда же относится и пигментация. Постепенно возвращается вес до родов, мышцы пресса, гормональный фон. В течение 2-3 месяцев после родов пигментные пятна пропадают.
Во время беременности можно с ними и не бороться. Они все равно исчезнут потом. Если же пигментные пятна останутся, что бывает относительно редко, то в таком случае можно будет воспользоваться методами косметологии.
Убрать пигментные пятна полностью во время беременности вряд ли удастся. Можно лишь немного осветлить темные участки. Все ваши решения должны быть согласованы с врачом. Даже самые простые и безобидные препараты могут негативно отразиться на здоровье плода. Потому при записи в салоны красоты обязательно указывайте на то, что вы являетесь беременной. Вам не подойдут абсолютно все маски и средства.
Нельзя применять химический пилинг, шлифовку лазером, а также средства с высоким содержанием витамина А. В народе ходит миф о том, что загар помогает скрыть пигментацию. Так вот, сразу развеем это: загар во время беременности только еще больше подчеркнет наличие пигментных пятен.

Как минимизировать риск появления пигментных пятен во время беременности
Изменений в организме не избежать, однако минимизировать риски возникновения пигментных пятен можно. Для нормального протекания беременности достаточно соблюдать простые правила – придерживаться правильного питания, вести здоровый образ жизни, отказаться от вредных привычек и давать себе достаточный отдых.
Для профилактики пигментации можно воспользоваться следующими советами:
- В рационе должна быть зелень, фрукты, овощи, мясо и рыба. Эти продукты восполняют нехватку витаминов.
- Избегайте направленных солнечных лучей. Лучше всего приобрести солнцезащитные кремы.
- Не нужно использовать непроверенную или неизвестную косметику. В процессе беременности могут появляться не только пигментные пятна, но и необычные аллергические реакции.
- Пейте достаточно жидкости, желательно именно воды.
- Исключите чай и кофе.
- Исключите любые стрессы.
- Проверяйте работу щитовидной железы. Сбои в ее деятельности нередко ведут к появлению пигментации.
Пятна после родов: как с ними бороться
Обычно пигментация пропадает спустя 2-3 месяца после родов. Максимальное время, которое она может держаться – порядка года. Если после года участки никак не изменились, то в таком случае лучше всего проконсультироваться с дерматологом. Возможно, имеются какие-либо заболевания, приводящие к пигментации.
Если таких заболеваний не выявлено, то избавиться от пигментных пятен можно будет в косметологических салонах. Самыми безопасными методами удаления пигментации после родов являются кремы и лазер.
Пигментация во время беременности: стоит ли волноваться? Отвечает дерматолог

Во время беременности в организме женщины происходят значительные физические изменения. Большинство из них скрыты от посторонних глаз, но некоторые, к примеру, состояние кожи, заметны. Коричневые, красноватые и фиолетовые пятна, линии и депигментированные или гиперпигментированные участки — одни из самых заметных проявлений беременности.
С изменением цвета кожи сталкиваются 90% будущих мам. Пигментация может проявить себя в любом триместре. Она не появляется в одночасье, а развивается постепенно в течение беременности. Подробнее об этом нам рассказала Маргарита Гехт, ведущий врач-дерматолог благотворительного фонда «Дети-бабочки».
Что вызывает пигментацию?
Главные «дирижеры» этих изменений — гормоны, оказывающие влияние на каждую клетку организма будущей мамы. Во время беременности повышаются уровни бета- и альфа-меланоцит-стимулирующих гормонов, эстрогена, прогестерона и бета-эндорфина, что стимулирует меланоциты — клетки, вырабатывающие пигмент меланин. Именно из-за него и появляется гиперпигментация.
Меланин — это общее название пигментов черного и темно-коричневого цвета. Они содержатся в стержне волоса, коже и сетчатке глаз. Именно меланин определяет цвет и оттенок кожи.
Такая разная пигментация…
Пигментацию во время беременности можно разделить на две группы: физиологическую и патологическую.
Физиологическая пигментация
Физиологическое увеличение пигментации происходит у всех беременных женщин. Наиболее заметно это на линии, идущей вниз по центру живота, называемой linea nigra, на коже вокруг сосков и ареолах молочных желез, а также вокруг гениталий и промежности. Родинки или невусы тоже могут менять свой размер, становиться темнее и даже иметь неровные очертания из-за расширения и увеличения площади кожи на груди и животе. Поэтому не стоит сразу думать о патологических изменениях самих родинок.
 © Instagram @victoriamijareswatts
© Instagram @victoriamijareswatts Последние проведенные исследования не обнаружили никаких существенных изменений в невусах, расположенных в более стабильных областях — спине или нижних конечностях. Также ученые опровергли и то, что сама беременность вызывает значительные изменения в родинках.
Патологическая пигментация
У женщин в ожидании ребенка может развиться так называемая «маска беременности» (хлоазмы или мелазмы) — темные пятна на лице разного диаметра, чаще всего на щеках, на носу, губах или на лбе.
Считается, что хлоазма возникает из-за стимуляции клеток, продуцирующих пигмент, женскими половыми гормонами. Из-за этого клетки производят больше меланина.
 © Instagram @drnataliaspierings
© Instagram @drnataliaspierings Мелазма имеет тенденцию возникать во второй половине беременности и наблюдается у 50%-70% беременных женщин. Хотя гормональные воздействия здесь тоже задействованы, нельзя исключать воздействие ультрафиолета и генетическую предрасположенность, которые также влияют на появление очагов гиперпигментации на коже.
«Хорошие» и «плохие» родинки
Понять «хорошая» или «плохая» родинка можно, используя так называемые «критерии ABCDE», где каждая буква отвечает за свой параметр:
- А – асимметрия;
- B – нечеткие или негладкие границы;
- C – изменения цвета;
- D – изменения диаметра или диаметр больше 6 мм;
- E – эволюция или изменения внешнего вида.
Если родинка вызывает подозрение, не стоит тянуть с визитом к врачу и биопсией до конца беременности. Многие пациентки пугаются местной анестезии, которая предшествует взятию материала на анализ, но практикующие врачи используют в таких случаях лидокаин — препарат, безопасный при беременности.
Что делать с пигментацией?
Все патологические изменения пигментации кожи из-за мелазмы обычно исчезают сами по себе после родов. Однако необходимо знать несколько вещей, чтобы безопасно минимизировать потемневшие пятна во время беременности.
Под воздействием солнца появляются неоднородные очаги пигментации на открытых участках тела. Очень важно защищать кожу специальными средствами, потому что воздействие ультрафиолетовых лучей вызывает мелазму и усиливает пигментные изменения.
 © Instagram @drnataliaspierings
© Instagram @drnataliaspierings Используйте солнцезащитный крем широкого спектра действия (на упаковке должно быть написано, что состав защищает и от UVA-, и от UVB-лучей) с SPF 30 или выше каждый день. Даже если день пасмурный, опасные ультрафиолетовые лучи все равно достигают поверхности земли, поэтому важно наносить крем и обновлять его в течение всего дня, пока вы находитесь на улице.
Вы можете применять защиту от ультрафиолета, даже если не планируете выходить из дома или проводить много времени на улице. Американская академия дерматологии предупреждает, что ваша кожа подвергается значительному воздействию ультрафиолета всякий раз, когда вы идете по улице, едете в автомобиле или даже сидите рядом с окном.
В солнечный день на улице обязательно надевайте широкополую шляпу и рубашку с длинными рукавами из натуральных дышащих материалов. Ограничьте время, которое вы проводите на солнце, особенно между 10 и 14 часами — в это время активность солнца самая высокая.
Пользуйтесь солнцезащитным кремом и после беременности, так как воздействие солнца может привести к повторному появлению пятен.
В норме пигментация кожи обычно исчезает сама по себе через год после родов.
Лечение гиперпигментации и пигментных пятен после родов

Во время беременности организм женщины подвергается гормональным, физиологическим и эмоциональным изменениям. Эти изменения затрагивают все органы и системы, в том числе и кожу, ведь ее состояние и внешний вид находятся в прямой зависимости от состояния и процессов, которые происходят в организме в целом.
Факторы, влияющие на изменения, происходящие с кожей в период беременности:
- исходное состояние кожи
- гормональный статус
- особенности течения беременности
Даже сезонность и изменение рациона питания могут оказывать влияние на состоянии кожи во время беременности.
Причины появления послеродовой гиперпигментации
Изменения, происходящие с кожей в период беременности, в большинстве случаев физиологические. Это значит, что они часто и регулярно встречаются, и являются проявлением нормально протекающей беременности, не оказывают негативного влияния на здоровье матери и плода, ограничиваясь преходящими косметическими дефектами.
За внешний вид и состояние кожи отвечают три вида гормонов:
- женские половые гормоны (эстрогены)
- гормон беременности (прогестерон)
- меланоцитостимулирующий гормон
Эстрогены регулируют секрецию сальных желез, снижая ее. Это значит, что если до беременности вы были обладательницей жирной и проблемной кожи, то беременность окажет благоприятное влияние на состояние вашей кожи, она не будет такой жирной, уменьшатся угревые высыпания. Меньше повезло обладательницам сухой и нормальной кожи. Ведь их кожа, выделяющая и без того недостаточное количество кожного сала, станет более сухой. Это будет проявляться в виде стянутости кожи, шелушения, зуда и различных аллергических реакций.
Прогестерон влияет на эластичность кожи. Его колебания могут сделать кожу более тонкой и чувствительной. Однако возможен и обратный эффект — появление или усиление угревой сыпи.
Меланоцитостимулирующий гормон отвечает за пигментацию кожи. Увеличение его содержания приводит к гиперпигментации.
Встречаемость гиперпигментации во время беременности очень высока. Гиперпигментация обычно затрагивает участки кожи, изначально окрашенные сильнее. В этих участках выше содержание пигментных клеток и как следствие выше чувствительность к гормональным изменениям. Участки наиболее подверженные гиперпигментации:
- ареолы молочных желез
- подмышечные впадины
- вульва
- задний проход
- внутренняя поверхность бедер
- белая линия живота
- кожа лица (так называемая «маска беременных»)
Родинки, веснушки и родимые пятна, которые существовали до беременности, зачастую увеличиваются в размерах и темнеют. Не исключено появление новых родинок и пигментных пятен. Воздействие солнечных лучей усугубляет пигментацию. Поэтому необходимо избегать инсоляции и пользоваться солнцезащитными средствами с высоким фактором защиты. Особенно выражена гиперпигментация у темноволосых и смуглокожих женщин.
Методы лечения гиперпигментации после родов
1. Химические пилинги
В основе процедуры лежит отшелушивание верхних слоев эпидермиса за счет воздействия различных кислот. За счет этого происходит обновление и выравнивание кожного рельефа. Выбор пилинга зависит от глубины проникновения пигмента.
2. Мезотерапия с витамином С
Микроинъекции мезококтейля в дерму с созданием внутрикожного депо препарата. Витамин С обладает осветляющим действием на пигментные пятна. Курс назначается индивидуально в зависимости от давности и выраженности пигментных пятен, возраста и особенностей кожи.
3. Фототерапия и AFT-терапия
Основной механизм заключается в избирательном воздействии импульсного света на пигмент меланин. Повреждения кожного покрова и окружающих тканей не происходит. После первой процедуры уже заметен результат. Пигментное пятно становится менее выраженным. Но происходит это не сразу, а примерно через неделю после процедуры.
4. Лазерный пилинг или лазерная шлифовка лица
Пожалуй, самый радикальный метод борьбы с гиперпигментацией. Позволяет удалить старые, глубоко залегающие пигментные пятна. Суть метода в чередовании зон выпаривания эпидермиса с неповрежденной тканью. За счет фракций здоровой кожи происходит быстрое заживление и восстановление поврежденной ткани.
Как видно, методов лечения гиперпигментации после родов много. Выбор подходящей именно Вам процедуры зависит от множества вышеописанных факторов. Для получения более подробной информации, обращайтесь в наш медицинский центр. Мы с радостью поможем насладиться прелестью материнства! И пигментные пятна не будут Вас огорчать!
Гиперпигментация кожи
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гиперпигментация кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперпигментация кожи – это различное по локализации, форме и размеру избыточное отложение пигмента меланина, приводящее к изменению цвета кожных покровов различной интенсивности.
Поверхностный слой кожи (эпидермис) представляет собой многослойный (пять слоев) эпителий. Наибольшее количество меланоцитов, главная функция которых – продукция меланина, находятся в базальном слое кожи (базальной мембране)
Формирование пигментных пятен во многом зависит от состояния базальной мембраны.

Разновидности гиперпигментации кожи
По механизму возникновения различают следующие виды гиперпигментации кожи:- меланоцитарные – пигментация возникает за счет увеличения числа клеток меланоцитов;
- меланиновые – пигментация вызвана увеличением выработки и накопления меланина или снижением скорости обновления рогового слоя эпидермиса.

Возможные причины гиперпигментации кожи
Ученые выделяют несколько основных причин гиперпигментации кожи:- генетическая предрасположенность;
- воздействие ультрафиолета (изолированно или в комбинации с другими причинами);
- ожоги (термические, химические, электрические);
- воспалительные процессы;
- инфекционные заболевания, в том числе паразитарные;
- эндокринные нарушения;
- метаболические нарушения;
- использование веществ растительного происхождения и лекарственных препаратов с фотосенсибилизирующим действием
Привычные для людей веснушки (эфелиды) являются ярким примером реализованной генетической предрасположенности, в основе которой лежит увеличение образования меланина.
При каких заболеваниях возникает гиперпигментации кожи
В группу меланоцитарных пигментаций входят различного вида лентиго.
Простое лентиго возникает в любом возрасте как одиночное (или множественное) образование размером до 5 мм, коричневого цвета. С течением времени не меняется.
При пигментной ксеродерме лентиго возникает в возрасте до 2 лет на участках кожи, подверженных воздействию солнца (на лице, шее, тыльной стороне кистей рук), затем распространяется по телу. Часто сочетается с кератозом – утолщением и шелушением кожи.
Солнечное лентиго появляется, как правило, после 40 лет на участках кожи, ранее подвергавшихся солнечным ожогам. Выглядит как пятна размером от 1 до 3 см, их цвет может варьироваться от светло-желтого до темно-коричневого.

Сетчатое лентиго напоминает черную кляксу и считается разновидностью солнечного лентиго. Чаще всего встречается у лиц с I и II фототипами кожи, у которых были в анамнезе сильные солнечные ожоги с образованием пузырей.
Реже встречаются другие виды лентиго, возникающие изолированно под воздействием ламп соляриев, лекарственной терапии (ПУВА-лентиго) или в составе синдромов с поражением других внутренних органов (например, при синдроме Пейтца–Егерса лентиго слизистой оболочки ротовой полости сочетается с полипами кишечника).
Гиперпигментация кожи может возникать при гормональном дисбалансе.
Например, во время беременности повышается уровень эстрогенов, и на фоне воздействия ультрафиолета может сформироваться хлоазма – округлые пятна разного размера и цвета на лице.
На поздних сроках беременности могут потемнеть имеющиеся родинки, веснушки, соски и ареолы грудных желез, белая линия живота, кожа вокруг пупка. Нередко хлоазма наблюдается у женщин, принимающих гормональные контрацептивы, а также с воспалительными или опухолевыми патологиями яичников. Редко хлоазма регистрируется у мужчин – как правило, у них обнаруживают повышенный уровень лютеинизирующего гормона и сниженный уровень тестостерона.
Гиперпигментация кожи по всему телу с более темными участками, открытыми для солнечных лучей, наблюдается при первичной или вторичной хронической недостаточности надпочечников (болезнь или синдром Аддисона) из-за низкого уровня гормона кортизола.
В результате избыточной функции щитовидной железы (тиреотоксикоза) возникает вторичная недостаточность коры надпочечников, при этом пигментация может быть диффузной или ограниченной в виде хлоазмы.
При заболеваниях, сопровождающихся крайней степенью истощения (кахексией), кожа шеи, живота, половых органов окрашивается в грязно-коричневый цвет.
Пигмент может накопиться в местах термического, химического или электрического ожога, травм с повреждением кожных покровов. Пигмент часто остается после разрешившихся фурункулов, карбункулов, крапивницы, красного плоского лишая, псориаза, а также после чесотки и педикулеза.
При меланозе Риля на тыльной стороне кистей и предплечья появляется синевато-коричневая сетчатая пигментация, то же происходит при контакте с синтетической одеждой, резиновыми изделиями или углеводородом, подкрепленном воздействием ультрафиолета.
Некоторые растения (бобовые, инжир, петрушка, цитрусовые) содержат фотосенсибилизирующие вещества – псоралены.
Присутствуя в пище, они увеличивают фоточувствительность кожи. Такие растения могут входить в состав косметических средств, – если нанести их на кожу, а затем выйти на солнце, то на месте нанесения возникнет гиперпигментация. Фотосенсибилизирующим действие обладают и некоторые лекарства: сульфаниламиды, тетрациклины, нейролептики и др. Прием цитостатиков замедляет скорость обновления эпидермиса, поэтому пигмент выводится медленнее.
К каким врачам обращаться при гиперпигментации
При возникновении гиперпигментации следует обратиться к врачу-дерматологу. Если в результате обследования выявятся патологии внутренних органов, может потребоваться консультация эндокринолога, терапевта, гинеколога, уролога и других специалистов, а если есть риск озлокачествления процесса – врача-онколога.Диагностика и обследования при гиперпигментации кожи
Диагностика гиперпигментаций проводится на основании данных клинического осмотра и опроса пациента.
При необходимости врач может удалить пигментированное образование (например, сетчатое лентиго) с последующим гистологическим исследованием для подтверждения его доброкачественности.
Гистологическое исследование – прижизненное патологоанатомическое исследование биопсийного (операционного) материала для постановки диагноза, определения тактики лечения пациента, а также для оценки прогноза течения заболевания.







 © Instagram @victoriamijareswatts
© Instagram @victoriamijareswatts  © Instagram @drnataliaspierings
© Instagram @drnataliaspierings  © Instagram @drnataliaspierings
© Instagram @drnataliaspierings