Плацентарная недостаточность (ФПН) при беременности
Плацентарная недостаточность (или как её еще называют фетоплацентарная недостаточность (ФПН) — это одно из наиболее распространённых осложнений беременности.
Под плацентарной недостаточностью подразумевают нарушения функции плаценты, возникающие под воздействием различных факторов. При таком нарушении плоду недостаточно поступает кислород и возможно развитие ЗРП (задержка развития плода).
Виды плацентарной недостаточности
- Первичная — возникает до 16 недель беременности и связана с нарушениями процессов имплантации и плацентации.
- Вторичная — развивается на фоне уже сформированной плаценты (после 16-й недель беременности) под влиянием внешних по отношению к плоду и плаценте факторов.
- Компенсированная плацентарная недостаточность – это когда нарушены процессы в плаценте, но отсутствуют нарушения в системы мать-плацента-плод.
- Декомпенсированная плацентарная недостаточность — это когда в фетоплацентарной системе происходят необратимые нарушения, которые не обеспечивают необходимые условия для дальнейшего нормального развития беременности.
Виды плацентарной недостаточности по наличию ЗРП (задержки развития плода): плацентарная недостаточность без ЗРП и плацентарная недостаточность с ЗРП.
Хроническая и острая плацентарная недостаточность
Острая плацентарная недостаточность чаще всего связана с отслойкой нормально или низко расположенной плаценты, возникает преимущественно в родах. Острая плацентарная недостаточность наблюдается значительно реже, чем хроническая.
Хроническая плацентарная недостаточность может возникать в различные сроки беременности, особенно у женщин, относящихся к группе высокого риска.
- первородящих женщин в возрасте старше 35 лет и младше 18;
- недостаточное питание, психоэмоциональные перегрузки;
- железодефицитная анемия;
- эндокринные заболевания (сахарный диабет, болезни щитовидной железы), заболевания сердечно-сосудистой системы (пороки сердца, гипертоническая болезнь), почек, лёгких;
- инфекции, передающиеся половым путем, а также нарушение менструации, невынашивание беременности, аборты в прошлом;
- хронические гинекологические заболевания – эндометриоз, миома матки, аномалии половой системы (пороки развития матки).
- заболевания во время настоящей беременности (гестоз, угроза прерывания беременности, многоплодие, аномалии расположения и прикрепления плаценты, инфекции, в том числе урогенитальные.
К наиболее значимым факторам риска развития плацентарной недостаточности относят гестоз и сочетание беременности с экстрагенитальной патологией, сопровождающейся поражением сосудов, например при гипертонической болезни (повышении артериального давления).
Диагностика плацентарной недостаточности
- рост и вес беременной;
- окружность живота, высоту дна матки (ВДМ) (если разность численного значения срока беременности и ВДМ, выраженной в сантиметрах, более трёх, можно говорить о наличии ЗРП; этот критерий позволяет выявить около 50% беременностей, осложнённых ЗРП);
- тонус матки (тонус матки повышен при угрозе прерывания беременности);
- наличие кровянистых выделений из половых путей;
- число шевелений плода и характер сердцебиения (изменение частоты сердцебиения).
Для диагностики используют три основных метода – ультразвуковое исследование (УЗИ), допплерометрию и кардиотокографию (КТГ).
Во II и III триметре беременности в сроки ультразвукового скрининга (20–24 недели и 30–34 недели), а также по дополнительным показаниям выполняют ультразвуковую фетометрию и допплерометрическое исследование кровотока в артериях и венах функциональной системы мать–плацента–плод.
- определение расположения плаценты, толщины плаценты и структуры (степень зрелости, наличие отёка, расширения межворсинковых пространств и др.). При наличии фетоплацентарной недостаточности по данным УЗИ отмечается уменьшение или увеличение толщины плаценты более, чем на 5 мм в отличие от нормальных показателей соответствующего срока. В самой плаценте при этом наблюдаются признаки “преждевременного старения”, о чем свидетельствует отложение солей кальция;
- определение размеров плода (головы, туловища и конечностей) и сопоставление их с нормативными показателями, характерными для предполагаемого срока беременности. Достоверными признаками задержки роста плода является несоответствие размеров плода фактическому сроку беременности.
- выявление маловодия или многоводия (вычисление индекса АЖ).
Допплерометрию проводят для оценки состояния кровотока в сосудах пуповины, матки и головного мозга плода. КТГ проводят с целью оценки сердечной деятельности плода.
Лечение плацентарной недостаточности
- улучшение маточно-плацентарного и фетоплацентарного кровотока;
- профилактику задержки внутриутробного развития плода (несоответствию размеров плода положенным размерам при данном сроке беременности);
- выбор срока и метода родоразрешения (через естественные родовые пути или путем кесарева сечения).
Медикаментозная терапия сводится к назначению препаратов, расширяющие сосуды (такие как Курантил, для улучшения микроциркуляции, устранения гипоксии в тканях плода и для предупреждения дальнейших негативных изменений в плаценте), токолитиков (расслабляющие мускулатуру матки такие как Гинипрал, Сульфат Магния, Но-шпа.), улучшающие свойства крови в системе «мать–плацента–плод», седативные препараты, уменьшающие нервно-психическое возбуждение беременной (настойки пустырника или валерианы, глицин). При повышенной свертываемости крови применяют антиагреганты (Гепарин).
Показания к госпитализации при ФПН
Показания к госпитализации при плацентарной недостаточности в акушерский стационар определяют индивидуально с учётом сопутствующей патологии и в отсутствии эффекта лечения в течение 10—14 дней. Выделяют показания во время беременности и перед родоразрешением.
Показания во время беременности: декомпенсация (по данным допплерометрии) плацентарного кровообращения независимо от её степени; нарушение функционального состояния плода; наличие ЗРП.
Роды с плацентарной недостаточностью
При компенсированной форме фетоплацентарной недостаточности, если плод не страдает гипоксией, то беременная может рожать через естественные родовые пути. Во всех остальных случаях, при наличии жизнеспособного плода, показано кесарево сечение.
Плацентарная недостаточность это грозное осложнение беременности, приводящее к высокой заболеваемости и смертности плода и новорождённого. Существенно возрастает риск развития плацентарной недостаточности у беременных с неполноценным питание, у курильщиц и пациенток, употребляющих алкоголь.
Фетоплацентарная недостаточность
Фетоплацентарная недостаточность – это нарушение, обусловленное структурными и функциональными изменениями в плаценте, наступившими в результате различных патологических изменений в организме матери или плода, что повлекло за собой расстройство транспортной, питательной, гормональной и метаболической функций плаценты.
Нарушение функций плаценты является причиной осложненного течения беременности и родов, а также перинатальной заболеваемости и смертности. Фетоплацентарная недостаточность сопровождает практически все осложнения беременности, способствует формированию хронической гипоксии и синдрома задержки плода.
Патологические изменения, которые происходят при ФПН, приводят к:
- Уменьшению маточно-плацентарного и плодово-плацентарного кровообращения.
- Снижению артериального кровоснабжения плаценты и плода.
- Нарушению газообмена и обмена веществ.
- Нарушению синтеза гормонов и белков плаценты, необходимых для нормального течения беременности.
Причины
Причины формирования плацентарной недостаточности разнообразны. Нарушения нормального развития плаценты могут быть обусловлены соматической патологией (заболевания сердечно-сосудистой системы, приводящие к нарушению гемодинамики, заболевания почек, бронхо-легочной системы, наличие хронической инфекции, заболевания нейроэндокринной системы, анемия и др.), а также гинекологической патологией у матери (воспалительные заболевания половых органов, миома матки, рубец на матке, генитальный инфантилизм и т.д.) и особенностями течения данной беременности (гестозы, угроза прерывания беременности, низкое прикрепление плаценты, внутриутробное инфицирование, что одновременно можно рассматривать и как следствие ФПН).
Факторы риска
К факторам риска развития плацентарных нарушений относятся:
- Возраст матери до 17 лет и старше 35 лет.
- Неблагоприятные социально-бытовые факторы (беременность у незамужней женщины, неустроенность, низкий уровень дохода, психоэмоциональное перенапряжение).
- Вредные привычки и токсическое воздействие факторов окружающей среды.
- Экстрагенитальные и гинекологические заболевания у матери.
- Неблагоприятный акушерско-гинекологический анамнез (бесплодие, выскабливание полости матки, рубец на матке, осложненное течение предыдущей беременности и родов).
Таким образом, практически невозможно выделить какой либо единственный этиологический фактор формирования нарушений в фетоплацентарной системе, однако, один из них может быть ведущим в развитии этой патологии.
Степень и характер влияния патологических состояний организма беременной развитие ФПН зависят от срока беременности, длительности воздействия патологических факторов, состояния компенсаторно-приспособительных механизмов в системе «мать-плацента-плод».
Первичная плацентарная недостаточность
Первичная плацентарная недостаточность развивается до 16 недель беременности, т.е. в период формирования основных структурных единиц плаценты в период раннего эмбриогенеза под влиянием генетических, эндокринных, инфекционных и т.д. факторов. Характеризуется нарушением анатомического строения, расположения и прикрепления плаценты, патологией сосудов.
Вторичная плацентарная недостаточность
Вторичная плацентарная недостаточность развивается после 16 недель на фоне уже сформировавшейся плаценты под влиянием различных неблагоприятных факторов.
Острая фетоплацентарная недостаточность
Острая фетоплацентарная недостаточность возникает при остром нарушении маточно-плацентарного кровотока, вызванным отслойкой плаценты, перекручиванием пуповины, инфарктом плаценты, вследствие чего наступает гибель плода и прерывание беременности.
Хроническая фетоплацентарная недостаточность(ХФПН) развивается со второго триместра беременности, протекает в течение длительного времени, в происхождении которой основная роль принадлежит снижению компенсаторно-приспособительных механизмов. В зависимости от компенсации ХФПН может быть:
- компенсированной – при сохранности копмпенсаторно-приспособительных реакций: увеличение числа ворсин, капилляров терминальных ворсин, функционирующих синтициальных узелков;
- декомпенсированной – развивается на фоне значительного нарушения созревания ворсинчатого дерева при истощении компенсаторно-приспособительных реакций.
При ХФПН первично нарушается питательная функция плаценты, позже присоединяется нарушение газообмена (нарушается дыхательная функция плаценты), что клинически проявляется задержкой развития плода, хронической внутриутробной гипоксией или их сочетанием.
Гипоксия плода
Гипоксия плода – патологическое состояние, при котором нарушается доставка кислорода к тканям плода и (или) его использования в них. Гипоксия внутриутробного плода относится к числу наиболее распространенных причин среди перинатальной заболеваемости (21-45% в структуре всей перинатальной патологии).
Синдром задержки внутриутробного развития плода (СЗРП) проявляется в двух формах:
- симметричная форма – развивается с ранних сроков беременности и характеризуется пропорциональным отставанием роста плода; причиной чаще является хромосомные аномалии, генетические синдромы, вредные привычки, плохое питание матери;
- асимметричная форма – характеризуется отставанием массы плода при нормальной длине плода (гипотрофия), задержкой в развитии отдельных органов (чаще всего печени). Возникает на фоне осложненного течения гестационного периода и экстрагенитальной патологии матери в основном в третье триместре беременности.
Диагностика плацентарной недостаточности базируется на измерении соответствия высоты стояния дна матки и окружности живота сроку беременности, УЗИ плаценты, КТГ плода, биохимических методах исследования гормональной и белковообразующей функции плаценты.
Основными направлениями для предупреждения развития и лечения плацентарной недостаточности являются воздействия, направленные на улучшение маточно-плацентарного кровообращения и микроциркуляции, нормализацию газообмена в системе мать-плод, улучшение метаболической функции плаценты, восстановление нарушений функции клеточных мембран.
Источники: Г.М.Савельева «Плацентарная недостаточность», А.П.Милованов «Патология системы мать-плацента-плод», И.С.Сидорова, И.О.Макаров «Этиопатогенетические основы ведения беременных с фетоплацентарной недостаточностью».
Фетоплацентарная недостаточность
Фетоплацентарная недостаточность — это системные нарушения функциональности плода и плаценты, спровоцированные гинекологическими патологиями, ведущие к осложненному протеканию беременности.
Зачастую фетоплацентарная недостаточность несет серьезную угрозу для плода: самопроизвольное прерывание беременности, гипоксия, задержка развития ребенка.
Нарушения функциональности плаценты становятся основной причиной разнообразных осложнений, возникающих в процессе вынашивания ребенка и непосредственно при самих родах. Нередко отклонение может привести к смерти малыша.
Изменения, вызванные фетоплацентарной недостаточностью, провоцируют образование следующих осложнений:
- сниженный уровень кровотока в матке и плаценте;
- уменьшение снабжения артериальной кровью плаценты и ребенка;
- плохой газообмен и ухудшенный обмен веществ;
- ухудшенный уровень плацентного созревания;
- нарушение гормонального фона женщины.
Данные патологические изменения снижают темп внутриутробного развития плода, ведут к развитию гестоза, образованию спаечных процессов и становятся причиной преждевременных или запоздалых родов.
Классификация фетоплацентарной недостаточности
Исследования в области медицины предлагают следующий способ систематизации видов фетоплацентарной недостаточности:
- В зависимости от скорости развития:
- первичная недостаточность: развивается после шестнадцатой недели беременности, основана на аномальных изменениях плацентарных и имплантационных процессов;
- вторичная недостаточность: проявляется на более поздних сроках, поскольку плацента функционирует абсолютно нормально и никакие отклонения не наблюдаются.
- За симптоматическими признаками:
- острая недостаточность: имеет свойство проявляться независимо от срока беременности, даже во время родового процесса. Отклонение такого рода перекрывает доступ газов к плаценте, что ведет к острой гипоксии плода и дальнейшей смерти ребенка. Причиной появления фетоплацентарной недостаточности острого типа становится ранняя отслойка плаценты, образование тромбов, кровоизлияния;
- хроническая недостаточность встречается в медицинской практике намного реже. Проявляется она после третьего месяца вынашивания плода, но клинические симптомы зачастую выражаются только в третьем триместре. Причиной образования недостаточности считается раннее старение плаценты, характеризующееся образованием в избыточном количестве фибриноида, нарушающего транплацентарный обмен. Выходит, что хроническая фетоплацентарная недостаточность проявляется из-за нарушения обмена крови между маткой и плацентой.
Хроническая фетоплацентарная недостаточность делится еще на четыре типа:
- компенсированная: наблюдается ухудшение состояния плаценты, однако плод продолжает развиваться, поскольку нарушения не являются критическими. Материнский организм компенсирует все изменения, а правильно выбранное лечение оставляет высокие шансы на рождение здорового малыша.
- декомпенсированная: наблюдается нарушение работы компенсаторного механизма. Беременность может прогрессировать, но плод подается серьезному влиянию, что ведет к задержке его развития, сердечной недостаточности, гипоксии. К сожалению, данный тип нарушений может стать причиной внутриутробной гибели плода.
- субкомпенсированная: защитных реакций материнского организма уже недостаточно для обеспечения жизнедеятельности плода. У большинства пациенток наблюдалась задержка развития ребенка и прочие серьезные осложнения.
- критическая недостаточность: признана самой опасной формой. Изменения в фетоплацентарном комплексе достигают показателей, на которые уже невозможно повлиять. Избежать гибели плода в данной ситуации нереально.
- при первой степени наблюдается маточно-плацентарная недостаточность. В таком случае кровоток между плацентой и плодом не нарушается, поэтому жизни и развитию плода такой тип особо не угрожает;
- первая б степень: несмотря на плодово-плацентарную недостаточность, маточно-плацентарный кровоток удается сохранить;
- вторая степень характеризуется нарушениями как плодово-маточного, так и плацентарного кровотоков, однако диастолический кровоток сохраняется;
- третья степень является критической, поскольку плодово-плацентарный кровоток нарушен, плод не получает необходимое количество элементов и замирает.
Причины фетоплацентарной недостаточности
Исследования и анализ факторов, способствующих развитию фетоплацентарной недостаточности, позволили ученым объединить их в единую группу:
- Разнообразные материнские заболевания хронического характера: астма, пороки сердца, диабет, патологические отклонения эндокринной системы;
- Инфекционные заболевания, которыми женщина болеет в период беременности, которые способствуют ухудшению состояния плаценты: кариес, ОРВИ, инфекции половой системы;
- Непростое протекание беременности, сопровождающееся гестозом, резус-конфликтом и возможной угрозой выкидыша;
- Патологические процессы в матке: миома, аденомиоз, эндометрит и т.д;
- Нестандартно низкое прикрепление плаценты с ухудшенным кровоснабжением;
- Прерывание беременности, выкидыши;
- Внешние факторы: вредные условия труда матери, нерациональное питание и плохая экология;
- Стрессовые ситуации и эмоциональные нагрузки;
- Курение;
- Возрастная категория пациенток в большинстве случаев не достигает восемнадцати лет, следующий всплеск происходит после тридцати пяти лет.
При нормальном течении беременности, сосуды плаценты находятся в расширенном состоянии, что позволяет поставлять плоду необходимое количество питательных веществ и кислорода. При патологических процессах наблюдается образование спаек, которые нарушают кровоток. В данном случае необходимо учитывать уровень свертываемости крови. Если уровень свертывания высокий, то кровь будет иметь вязкую текстуру, что провоцирует образование тромбов, нарушающих миграцию крови в плаценте.
Фетоплацентарная недостаточность оказывает влияние на развитие и состояние ребенка. Чаще всего плод начинает испытывать гипоксию. Возникает высокая вероятность получения родовых травм. Малыши намного сложнее адаптируются к окружающему их миру, что ведет к нарушениям функционирования нервной системы. Большинство деток, мамы которых страдали от фетоплацентарной недостаточности, в будущем легко поддаются воздействию респираторных вирусов.
Симптомы фетоплацентарной недостаточности
Клиническая картина нарушения напрямую зависит от типа и вида отклонения. Так, например, хроническая компенсированная форма не имеет четко выраженной симптоматики и будущая мама не замечает ничего подозрительного в своем состоянии. Обычно о наличии фетоплацентарной недостаточности такого типа узнают после прохождения ультразвукового обследования.
Хроническая декомпенсированная острая форма имеет четко выраженные симптомы. Женщины обращаются к акушеру-гинекологу с жалобами на снижение внутриутробной активности плода. При постановке на учет доктор в обязательном порядке объясняет, что начиная с третьего триместра, ребенок шевелится не менее десяти раз за сутки. Уменьшение активности указывает на возможные отклонения, поэтому обязательно следует обратиться к специалисту. Реже при данной форме фетоплацентарной недостаточности наблюдается незначительный рост живота беременной, ухудшение темпа развития плода. Такие симптомы будущая мама определить сама не может, их фиксирует доктор при плановом осмотре. Самым опасным признаком являются кровяные выделения из половых органов, что свидетельствует о несвоевременной отслойке плаценты.
На первом и втором триместре беременности фетоплацентарная недостаточность имеет угрожающее проявление: прерывание беременности, замирании плода.
Диагностика фетоплацентарной недостаточности заключается в комплексном регулярном обследовании состояния беременной женщины.
Доктор при обследовании должен проанализировать анамнез пациентки и выяснить причину образования фетоплацентарной недостаточности: возраст будущей матери, условия труда, режим, вредные привычки, питание, гинекологические заболевания.
Диагностика начинается из изучения жалоб беременной: боли внизу живота, влагалищные выделения кровянистого характера, патологический тонус матки, аномальное увеличение или снижение активности ребенка. Затем необходимо измерить окружность живота, установить вес женщины и состояние маточного дна. Полученная информация поможет установить имеющиеся отклонения в протекании беременности и развитии плода.
Если у доктора возникли сомнения относительно состояния роженицы, он проводит дополнительный осмотр, чтобы установить наличие воспалительных процессов и взять материл для дальнейшего исследования в лаборатории. Ультразвуковое исследование занимает решающее место при диагностировании фетоплацентарной недостаточности. Полученные результаты позволяют досконально изучить физиологические показатели развития ребенка: размер головки, ручек ножек, туловища, сравнить их с нормами, установленными для конкретного периода гестации. Также УЗИ способствует определению состояния плаценты: толщина, зрелость. Для контроля деятельности сердца плода дополнительно может назначаться кардиотокография, фонокардиография. Если во время таких обследований были обнаружены тахикардия или брадикардия, то это свидетельствует о возможном развитии гипоксии.
Фетоплацентарная недостаточность заключается в отклонении кровотока плаценты и плода, поэтому вспомогательным методом диагностики может выступать допплерография. Использования допплера предоставляет информацию относительно циркуляции крови в маточных сосудах, пуповине и плодовой части плаценты.
Лечение фетоплацентарная недостаточность
Чтобы терапия дала желаемый результат, необходимо выявить и устранить причину, провоцирующую развитие фетоплацентарной недостаточности. Необходимо вовремя обращаться к специалистам за помощью и контролировать протекание беременности: лечить инфекционные заболевания, гестоз, принимать всевозможные меры для предотвращения самопроизвольного прерывания беременности.
Каждый тип отклонения нуждается в особом подходе и отдельном методе лечения. При компенсированной форме нарушения функциональности плаценты беременную не госпитализируют, а декомпенсированная и субкомпенсированная формы нуждаются исключительно в стационарной терапии.
Будущей маме приписывают полный покой, постоянный отдых и ночной сон не менее десяти часов. Женщину стоит любыми методами отстранить от стрессовых нагрузок и эмоциональных всплесков. Особое внимание следует уделять рациону. Принимаемая пища должна соответствовать правилам правильного питания, поскольку ребенок должен получать определенное количество элементов, белка и различных витаминов, способствующих его развитию и росту. Если беременность припадает на зимнюю пору, когда отсутствуют сезонные фрукты и овощи, следует употреблять поливитамины.
Определенного средства, способного устранить фетоплацентарную недостаточность, нет, поэтому необходимо разработать комплексный подход, направленный на стабилизацию репродуктивных процессов, улучшение морфологического строения плаценты.
При лечении нарушения плацентарного строения назначают кислородные коктейли. Сегодня наборы для приготовления коктейлей можно купить в любой аптеке, а их основой являются простая вода или соки.
Медикаментозное лечение предусматривает применение следующих поддерживающих препаратов: курантил, актовегин, эуфиллин. Чтобы расслабить матку доктор может назначить капельницы магнезии или гинипрала. Если у женщины наблюдается повышенный уровень свертываемости крови, для коррекции назначаются антиагреганты: гепарин, граксипарин, клексан. Любой препарат назначается исключительно доктором, поскольку каждый случай требует индивидуального подхода.
Решение о родоразрешении женщины принимается в зависимости от эффективности проведенной терапии и срока гестации. Если отсутствует четко выраженное страдание малыша, шейка матки является зрелой, а плацента не начала отслаиваться раньше времени — женщина может родить естественным путем. Отсутствие результатов лечения, ухудшение состояния матери и ребенка, а также декомпенсированная фетоплацентарная недостаточность являются показателями к неотложному родоразрешению. Стандартно в таком случае делают кесарево сечение.
Профилактика фетоплацентарной недостаточности
Самым действующим методом профилактики является четкое планирование беременности. Многие относятся к этому легкомысленно, поэтому обычно беременность наступает без определенной подготовки организма. Паре перед наступлением беременности желательно пройти полное обследование, которое поможет определить наличие факторов риска развития фетоплацентарной недостаточности. Вовремя выявленные проблемы можно устранить или уменьшить их влияние на протекание беременности.
Женщинам, планирующим стать мамой, нужно полностью отказаться от вредных привычек: курение, употребление алкоголя, медикаментозных и наркотических веществ. Обязательно нужно лечить заболевания как до наступления беременности, так и после нее. Не стоит запускать их до хронической формы. Узнав о своем интересном положении, женщина должна отдыхать и спать не менее восьми часов в сутки
После первого триместра можно посещать специальные профилактические медикаментозные курсы.
Гинеколог со своей стороны следит за состоянием беременной женщины и постоянно контролирует уровень развития плода.
Фетоплацентарная недостаточность — это серьезная проблема, с которой сталкивается большое количество женщин. Шансы на рождение здорового ребенка достаточно велики, необходимо тщательно следить за своим здоровьем, вовремя обращаться к специалистам. Своевременное лечение позволит снизить влияние недостаточности и предотвратить патологическое развитие плода. Серьезный подход к рождению ребенка, правильный образ жизни позволяют женщине родить здорового малыша и познать все прелести материнского счастья.
Фетоплацентарная недостаточность
В настоящее время отмечается четкая тенденция к увеличению количества невынашивания беременности и сокращению нормальных родов. Так, у 10–25% беременных встречается невынашивание беременности, что в 5–10% приводит к преждевременным родам. И именно около 70% ранней неонатальной смертности приходится на долю недоношенных детей. При этом, одной из ведущих причин этого явления являются морфофункциональные расстройства в фетоплацентарной системе.
Маточно-плацентарная недостаточность представляет собой совокупность морфофункциональных изменений, включающих метаболические, трофические и эндокринные нарушения в плаценте, оказывающих негативное влияние на поддержание адекватного обмена между организмом матери и плода. Фетоплацентарная недостаточность при беременности является ведущей причиной осложнений течения беременности и родов, что проявляется преждевременными/аномальными родами, внутриматочной гипоксией, задержкой развития/роста плода, травмами в процессе родов и часто лежит в основе перинатальной гибели плода. У детей после рождения нарушаются процессы адаптации к окружающей среде, чаще диагностируется перинатальная энцефалопатия, а также врожденные аномалии; они в большей степени подвержены кишечным/респираторным заболеваниям.
Проявления/осложнения недостаточности плодово-плацентарного кровотока для матери и плода определяются силой, степенью и длительностью нарушения функций плаценты, сроком гестации, уровнем развития приспособительно-компенсаторных механизмов в системе «плод-плацента-мать».
Плацента
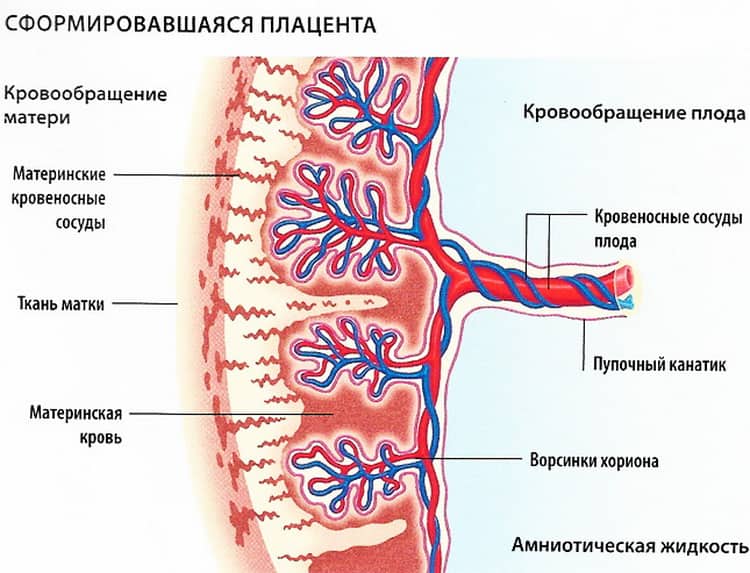
В системе функционирования «мать-плацента-плод» крайне важную роль играет плацента. Ее образование направлено на обеспечение условий для физиологически нормального протекания периода беременности и развития плода. Являясь по сути «посредником» между организмом женщины и плодом она выполняет целый ряд важнейших функций:
- дыхательную, доставляя кислород и выводя углекислый газ;
- трофическую (процессы ассимиляции/диссимиляции);
- защитную, заключающуюся в предотвращении негативного действия токсичных веществ на плод/обеспечение иммунологической защиты;
- гормональную (выполняет роль эндокринной железы).
Соответственно, дисфункция плаценты приводит к нарушениям различного рода в развитии плода.
Фетоплацентарная недостаточность является наиболее частым осложнением при беременности. Она, по разным данным, у 52-78% беременных становится ведущей причиной невынашивания плода: из них у 32% вследствие гестоза; в 20-40% вследствие экстрагенитальной патологии. Об этом же свидетельствуют и отзывы женщин, посещающих специализированный форум. Развитие фетоплацентарной недостаточности может быть различной степени тяжести, но даже при легком ее варианте заниматься самолечением нельзя, поскольку это сопровождается риском потери ребенка.
Патогенез
В основе патогенеза лежат нарушения начального этапа эндоваскулярной миграции трофобласта, недостаточное внедрение вневорсинчатого хориона, расстройства процесса дифференцировки ворсин.
Нарушение в I триместре беременности эндоваскулярной миграции трофобласта вызывает задержку процесса формирования маточно-плацентарного кровообращения с образованием в плацентарном ложе некротических изменений. Недостаточность внедрения вневорсинчатого хориона способствует неполной гестационной перестройке спиральных артерий (их трансформации по всей длине, не затрагивая миометральные сегменты), что способствует нарушению маточно-плацентарного кровообращения и гипоплазии плаценты.
Проявлением нарушения процесса дифференцировки ворсин является замедление их развития, неравномерное созревания, что приводит к нарушению формирования синцитиокапиллярных мембран, утолщению плацентарного барьера, обусловленного накоплением отростков фибробластов/коллагена в базальном слое, что приводит к падению интенсивности процессов обмена через плацентарную мембрану.
Классификация
В основе классификации фетоплацентарной недостаточности лежат несколько признаков, согласно которым выделяют:
- Первичную фетоплацентарную недостаточность — развивается на ранних сроках формирования плаценты (16-18 неделях гестации) под влиянием ятрогенных, инфекционных, эндокринных, метаболических факторов.
- Вторичную фетоплацентарную недостаточность — развивается при уже физиологически нормально сформированной плаценте под влиянием осложнений беременности или материнских факторов.
По клиническому течению принято выделять:
Острую форму фетоплацентарной недостаточности, которая характеризуется острым нарушением газообменной функции плаценты при (при преждевременной отслойке плаценты, тромбозе ее сосудов, инфаркте плаценты, кровоизлияниях в краевые синусы) и сопровождается острой гипоксией с преимущественной гибелью плода.
Хроническую форму фетоплацентарной недостаточности, прогноз при которой определяется уровнем защитно-приспособительных реакций организма, в соответствии с чем различают:
- Компенсированную форму. Для нее характерны невыраженные патологические изменения, которые компенсируются в полной мере защитно-приспособительными механизмами, что при правильном и адекватном ведении родов позволяет родится здоровому ребенку.
- Субкомпенсированную форму. При этой форме защитно-приспособительные реакции не являются недостаточными для нормального течения беременности, что сопровождается отставанием в развитии плода и высокими рисками развития осложнений.
- Декомпенсированную форму. Для нее характерен полный срыв компенсаторных механизмов с невозможностью нормального протекания беременности. Манифестирует выраженной задержкой развития, тяжелыми расстройствами со стороны сердечно-сосудистой системы, тяжелой гипоксией. В большинстве случаев необратимые морфофункциональные изменения в плаценте приводят к гибели плода.
Также существует классификация расстройств маточно-плацентарной гемодинамики, в основу которых положена локализация патологических изменений, сопровождающиеся различной степенью тяжести клинических проявлений:
- Маточно-плацентарная недостаточность 1а степени (или тип 1а). Характерно нарушение гемодинамики между маткой и плацентой. При нарушении маточно-плацентарного кровотока 1а степени ребенок получает достаточное количество питательных веществ, а газообменнная функция практически не страдает.
- Маточно-плацентарная недостаточность 1б степени (тип 1б). При нарушении плодово-плацентарного кровотока 1б степени расстройство гемодинамики отмечается в зоне «плод-плацента».
Причины
Фетоплацентарная недостаточность может развиваться под действием множества причин. Всю совокупность причин плацентарной недостаточности при беременности можно разделить на несколько групп:
Экстрагенитальные заболевания женщины:
- сердечно-сосудистой системы (хроническая недостаточность кровообращения, пороки сердца, артериальная гипотензия/гипертония);
- гематологические (антифосфолипидный синдром, анемия беременных);
- почечные (почечная недостаточность);
- нейроэндокринные (гипер/гипотериоз, сахарный диабет, патология гипоталамуса/надпочечников);
- легочные (астма бронхиальная);
- острые/хронические инфекции с рецидивами в процессе беременности.
Генитальная патология беременной:
- патологические изменения/аномалии матки (рубец на матке, фиброма матки, седловидная/двурогая матка);
- хронический эндометрит/эндоцервицит, эндометриоз.
- токсикоз беременности (гестоз);
- резус-конфликт;
- беременность многоплодная;
- тазовое предлежание плода;
- предлежание плаценты.
Зачастую встречаются комбинированные причины плацентарной недостаточности.
Важно также отметить и факторы риска развития фетоплацентарной недостаточности, к которым можно отнести возраст беременной, наличие вредных привычек, наличие абортов в анамнезе, экологически неблагоприятная среда, социально-бытовая неустроенность.
Симптомы
Фетоплацентарная недостаточность манифестирует различными клиническими проявлениями и чаще всего сопровождается гипоксией плода, угрозой прерывания беременности на ранней стадии, задержкой внутриутробного развития плода. Наибольший риск самопроизвольного прерывания беременности возникает преимущественно в раннем периоде гестации и выражается внутриутробной гибелью эмбриона и развитием аборта в ходу. Реже при фетоплацентарной недостаточности встречается замершая беременность. К первым признакам фетоплацентарной недостаточности следует отнести:
- маточное кровотечение/кровянистые мажущие выделения;
- тянущие боли внизу живота;
- снижение (отсутствие) шевелений плода/беспорядочная двигательная его активность;
- несоответствие объема живота пациентки гестационному сроку.
Функциональная фетоплацентарная недостаточность на II-III триместре сопровождается кислородной недостаточностью плода, что проявляется изменением его двигательной активности — частыми/интенсивными шевелениями (при легкой степени гипоксии) и замедлением/отсутствием двигательная активность (при остром дефиците кислорода).
Также фетоплацентарная недостаточность в II-III триместрах проявляется задержкой развития плода, что выражается уменьшением окружности живота, несоответствием сроку гестации высоты стояния дна матки.
Тяжесть поражения плода определяется площадью поражения плаценты: критическими показателями для плода является выключение из кровообращения участка плаценты, превышающие ее 1/3.
При нарушениях ее внутрисекреторной функции часто отмечаются преждевременные роды/перенашивание беременности. При расстройстве выделительной функции плаценты наблюдается маловодие, реже (при сопутствующей патологии, внутриутробном инфицировании/сахарном диабете) — многоводие. Частыми проявлениями фетоплацентарной недостаточности являются отложение кальцинатов, кисты плаценты, расширение межворсинчатого пространства. На фоне недостаточности гормональной функции плаценты нередко у беременных развиваются кольпиты.
Анализы и диагностика
Диагностика фетоплацентарной недостаточности у беременной включает комплексное динамическое ее обследование. Выявляется основная причина, способствующая фетоплацентарной недостаточности, анализируются жалобы пациентки. Существенное значение имеет физикальное/гинекологическое обследование (окружность живота, взвешивание беременной, оценка состояния дна матки, характера выделений), что позволяет выявить много/маловодие. предположительно задержку развития плода.
Важнейшее значение отводится инструментальным методам — УЗИ плода, что позволяет определить фотометрические показатели (размеров туловища/головки/конечностей плода) и их соответствие сроку гестации. Также этим способом определяется толщина плаценты и степень ее зрелости. Проведение допплерографии маточно-плодового кровотока позволяет оценить характер циркуляция крови в сосудах матки, пуповины и плаценты. Функциональные исследования (кардиотокография/фонокардиографии плода) позволяет определить ритм/частоту сердцебиения плода.
Лечение
Беременных с фетоплацентарной недостаточностью рекомендуется госпитализировать в стационар для проведения интенсивной терапии, за исключением лиц с компенсированной формой при отсутствии угрозы для протекающей беременности, лечение которых может проводиться в амбулаторных условиях. Общая длительность лечения варьирует в пределах 6-8 недель. Лечение направлено на нормализацию фетоплацентарного кровотока; коррекцию реологических/коагуляционных характеристик крови; повышение интенсивности газообмена; купирование гипопротеинемии/гиповолемии; нормализацию тонуса сосудов матки и ее сократительную активность; оптимизацию метаболизма в системе «матерь-плод». Какой-либо стандартизированной схемы лечения фетоплацентарной недостаточности нет и все определяется основным этиологическим фактором и стоянием компенсаторных механизмов.
Медикаментозная терапия
Прежде всего необходимо лечение основного заболевания у беременной, вызвавшего фетоплацентарную недостаточность. Одновременно проводится активное воздействие на кислородтранспортную функцию плаценты, что достигается путем:
- Расширения сосудов плодово-плацентарного/маточного отделов плаценты, для чего назначаются спазмолитики (Галидор, Но-шпа, Папаверин и др.). Для нормализации маточно-плацентарного кровообращения протокол лечения рекомендует назначать Эуфиллин, Компламин, Теофиллин, инфузия которых приводит к повышению напряжения кислорода в пуповинной крови.
- Расслабления мускулатуры матки, путем назначения токолитиков-2β-адреномиметиков (Тербуталин, Гексопреналин, Фенотерол, Сальбутамол).
Для воздействия на микроциркуляцию, сосудистую стенку и реологические свойства крови назначаются антиагреганты/антикоагулянты (Дипиридамол, Пентоксифиллин, Гепарин, Гекстран и др.). Для активации метаболизма плаценты/миометрия показаны препараты, корригирующие процессы обмена (смеси аминокислот), а также препараты, стабилизирующие структуру и функцию клеточных мембран (Хофитол, Эссенциале). При гемодинамических нарушениях показаны антагонисты кальция (Верапамил, Нифедипин). С целью антиоксидантной защиты и нормализации транспортной функции плаценты показано назначение витаминов Е, C. Для метаболической терапии показан гемодериват крови телят, тиаминпирофосфат, фолиевая кислота.
Фетоплацентарная недостаточность
Фетоплацентарная недостаточность – это комплекс морфофункциональных нарушений со стороны плода и плаценты, развивающийся вследствие различной экстрагенитальной и гинекологической патологии, а также осложнений беременности. Наличие фетоплацентарной недостаточности может сопровождаться угрозой прерывания беременности, гипоксией и задержкой развития плода и т. д. Диагностика фетоплацентарной недостаточности основана на данных УЗИ, КТГ, допплерометрии маточно-плацентарного кровотока. Лечение фетоплацентарной недостаточности требует терапии основного заболевания; проведения медикаментозных курсов, направленных на улучшение плодово-маточного кровотока, коррекцию гипоксических нарушений плода; при необходимости – досрочного родоразрешения.
МКБ-10
Общие сведения
Фетоплацентарная недостаточность служит фактором перинатальной гибели плода более чем в 20% случаев, значительно осложняет протекание беременности и родов. Проявления и осложнения фетоплацентарной недостаточности, а также их последствия для матери и плода обусловлены степенью изменения функций плаценты, сроком гестации, силой и длительностью нарушения, развитостью компенсаторно-приспособительных механизмов в системе «мать-плацента-плод».
В условиях фетоплацентарной недостаточности развивается гипоксия плода, задержка его внутриутробного роста и развития; повышается вероятность преждевременных родов, различных аномалий родовой деятельности, родовых травм плода. У новорожденных впоследствии тяжелее протекают процессы адаптации, чаще выявляется перинатальная энцефалопатия, врожденные аномалии (дисплазия тазобедренных суставов, кривошея); такие дети более подвержены респираторным и кишечным инфекциям.
Причины
Природа развития фетоплацентарной недостаточности многофакторна. Морфофункциональные нарушения плаценты могут развиваться вследствие соматических и гинекологических заболеваний беременной, патологии плода:
1. Экстрагенитальные заболевания беременной:
- сердечно-сосудистые (пороки сердца, артериальная гипертония или гипотензия, недостаточность кровообращения);
- почечные (пиелонефрит, почечная недостаточность);
- легочные (бронхиальная астма);
- нейроэндокринные (сахарный диабет, гипо- и гипертиреоз, патология надпочечников и гипоталамуса);
- гематологические (анемия беременных, нарушения свертываемости крови). При анемии беременных фетоплацентарная недостаточность обусловлена дефицитом железа в материнско-плодовом кровотоке, что приводит к снижению транспорта кислорода к плоду и гипоксии. При антифосфолипидном синдроме в сосудах плаценты формируются микротромбы, нарушающие плодово-плацентарный кровоток;
- инфекции, протекающие остро или обостряющихся в процессе беременности. В этом случае плацента поражается вирусами, простейшими, бактериями. Различные инфекционные поражения (грипп, ИППП и др.), возникающие в I триместре часто приводят к самопроизвольному прерыванию беременности. В более поздние сроки гестации инфицирование может ограничиваться локальными изменениями, тяжесть которых будет зависеть от возбудителя и путей его распространения.
2. Генитальная патология беременной:
- аномалии матки (двурогая, седловидная матка);
- фиброма матки;
- хронический эндоцервицит и эндометрит;
- рубец на матке.
3. Акушерская патология:
- резус-конфликт;
- предлежание плаценты;
- тазовое предлежание плода;
- многоплодная беременность;
- ранний или поздний токсикоз беременности (гестоз). В свою очередь, гестоз может не только приводить к фетоплацентарной недостаточности, но и усугублять ее тяжесть, создавая своеобразный порочный круг.
Факторы риска
Риски фетоплацентарной недостаточности увеличиваются пропорционально возрасту беременной; при анамнезе, отягощенном абортами, вредными привычками, экологическим неблагополучием, социальной и бытовой неустроенностью. Перечисленные состояния в той или иной степени вызывают нарушения сначала маточно-плацентарного, а затем и фетоплацентарного кровотока, что приводит необратимым морфологическим изменениям и нарушению основных функций плаценты (газообменной, трофической, выделительной, защитной и внутрисекреторной и др.). Обычно в патогенезе фетоплацентарной недостаточности задействованы несколько этиофакторов, среди которых выделяется ведущий.
Классификация
По времени развития фетоплацентарная недостаточность бывает первичной и вторичной:
- Первичная недостаточность возникает уже на ранних сроках гестации (16-18 недель), на этапах формирования плаценты и органогенеза под влиянием инфекционных, эндокринных, ятрогенных факторов.
- Вторичная фетоплацентарная недостаточность развивается при изначально нормально сформировавшейся плаценте, как правило, под влиянием материнских факторов или осложнений беременности.
Клиническое течение фетоплацентарной недостаточности может быть острым или хроническим:
- При острой недостаточности, которая может развиться как на любом сроке беременности, так и в родах, прежде всего, нарушается газообменная функция плаценты, что сопровождается острой гипоксией и гибелью плода. Наиболее часто острая фетоплацентарная недостаточность обусловлена преждевременной отслойкой плаценты, кровоизлияниями в краевые синусы, инфарктом плаценты и тромбозом ее сосудов.
- С хронической фетоплацентарной недостаточностью акушерство и гинекология сталкиваются чаще. Течение и прогноз определяются защитно-приспособительными реакциями, в связи с чем выделяют компенсированную, субкомпенсированную, декомпенсированную и критическую формы фетоплацентарной недостаточности.
Компенсированная форма
Наиболее благоприятная компенсированная форма определяется по данным допплерометрии; плод в этом случае не страдает и продолжает развиваться. При компенсированной форме фетоплацентарной недостаточности незначительные патологические изменения компенсируются благодаря защитно-приспособительным механизмам, способствующим прогрессированию беременности. Адекватная терапия и правильное ведение родов обеспечивают возможность рождения здорового плода.
Субкомпенсированная форма
В случае субкомпенсированной формы фетоплацентарной недостаточности защитно-приспособительные реакции недостаточны для обеспечения нормального протекания беременности. При данной форме отмечается отставание плода в развитии, высоки риски различных осложнений.
Декомпенсированная форма
Декомпенсированная форма фетоплацентарной недостаточности характеризуется перенапряжением и срывом компенсаторных механизмов, невозможностью нормального прогрессирования беременности. Страдания плода проявляются тяжелыми нарушениями сердечной деятельности, задержкой развития, тяжелой гипоксией; на исключается внутриутробная смерть плода. При критической форме недостаточности необратимые морфофункциональные изменения фетоплацентарного комплекса неизбежно приводят к гибели плода.
Симптомы фетоплацентарной недостаточности
Фетоплацентарная недостаточность может проявляться в различных клинических формах. Наиболее часто данное состояние сопровождается угрозой прерывания беременности, гипоксией плода и задержкой его внутриутробного развития. Риск самопроизвольного прерывания беременности обычно возникает на ранних сроках гестации и может выражаться в развитии угрожающего, начавшегося аборта или аборта в ходу. В ряде случаев при фетоплацентарной недостаточности наблюдается замершая беременность.
Во II-III триместрах фетоплацентарная недостаточность, как правило проявляется задержкой развития плода. При этом отмечается уменьшение окружности живота беременной, несоответствие высоты стояния дна матки сроку гестации. С помощью УЗИ выявляется отставание в развитии плода. Гипоксия плода при фетоплацентарной недостаточности связана с нарушениями транспортной и газообменной функции плаценты. Тяжесть поражения плода обусловливается величиной пораженной площади плаценты: так, при выключении из кровообращения участка более 1/3 плаценты развиваются критические для плода нарушения. Признаками испытываемой плодом гипоксии служат вначале повышенная беспорядочная двигательная активность, а затем уменьшение количества шевелений плода вплоть до их полного отсутствия.
Расстройство внутрисекреторной функции при фетоплацентарной недостаточности плаценты может способствовать перенашиванию беременности или преждевременным родам. Вследствие нарушения выделительной функции плаценты отмечается изменение количества околоплодных вод – обычно маловодие, однако при некоторой сопутствующей патологии (сахарном диабете, внутриутробном инфицировании, гемолитической болезни плода) – многоводие. Изменения плаценты при фетоплацентарной недостаточности могут сопровождаться отложением кальцинатов, расширением межворсинчатого пространства, кистами плаценты. На фоне нарушения гормональной функции плаценты и недостаточной активности влагалищного эпителия у беременной нередко развиваются кольпиты.
Диагностика
Учитывая многофакторность этиопатогенетических механизмов, диагностика фетоплацентарной недостаточности должна включать в себя комплексное динамическое обследование беременной. При сборе анамнеза выясняется ведущий фактор, способствующий развитию фетоплацентарной недостаточности (возраст, гинекологические и экстрагенитальные заболевания, операции, привычки, профессиональные и жизненные условия и т. д.). Жалобы беременной при фетоплацентарной недостаточности могу быть на боли в животе, повышенный тонус матки, бели из половых путей, активизацию или угнетение шевелений плода, кровянистые выделения.
- Физикальное исследование.Акушером-гинекологом производится измерение окружности живота, оценка стояния дна матки, взвешивание беременной, что позволяет предположить задержку развития плода, много- или маловодие. Проведение гинекологического осмотра позволяет оценить характер выделений, выявить признаки воспаления, выполнить забор материала для бактериологического и микроскопического исследования.
- УЗИ плода. Значение УЗИ в диагностике фетоплацентарной недостаточности состоит в возможности определения фетометрических показателей (размеров головки, туловища, конечностей плода) и сопоставления их с показателями нормы для данного срока гестации. Кроме того, производится измерение толщины плаценты и определение степени ее зрелости. При допплерографии маточно-плодового кровотока оценивается циркуляция крови в сосудах пуповины, матки и плодовой части плаценты.
- Функциональные исследования. С помощью фонокардиографии плода и кардиотокографии определяется характер сердечной деятельности плода – частота и ритм сердцебиения. Признаками гипоксии могут служить тахикардия, брадикардия, аритмия.
Лечение фетоплацентарной недостаточности
Лечение компенсированной формы фетоплацентарной недостаточности, при условии положительной динамики терапии и отсутствия угрозы для развития беременности, можно проводить амбулаторно. В остальных случаях показана немедленная госпитализация с проведением интенсивных терапевтических мероприятий. Учитывая мультифакторность развития патологии, стандартной схемы терапии фетоплацентарной недостаточности быть не может. Основное место в лечении фетоплацентарной недостаточности уделяется устранению ведущего этиологического фактора и поддержанию компенсаторных механизмов для продолжения гестации.
Медикаментозная терапия
При микроциркуляторных расстройствах и нарушении сосудистого тонуса в плаценте препаратами первого ряда являются антиагреганты и антикоагулянты (пентоксифиллин, декстран, дипиридамол, гепарин и др.). С целью коррекции гипотрофии и задержки роста плода применяется переливание плазмозамещающих и белковых растворов. При гемодинамических нарушениях, сопровождающих фетоплацентарную недостаточность, назначаются антагонисты кальция (нифедипин, верапамил), улучшающие перфузию органов, нормализующие сократительную функцию миокарда, обладающие гипотензивным действием. Выявление гипертонуса миометрия требует назначения спазмолитических препаратов (дротаверина, глюкозоновокаиновой смеси и др.).
В рамках нормализации антиоксидантной защиты и транспортной функции плаценты назначаются витамины Е, C, гепатопротекторы. Для метаболической терапии при фетоплацентарной недостаточности используется витамин B6, тиаминпирофосфат, фолиевая кислота, глюкоза, поливитамины, гемодериват крови телят. В случае угрозы досрочного прерывания беременности целесообразно назначение токолитиков ( фенотерола, гексопреналина).
Родоразрешение
Решение о сроке и способе родоразрешения принимается с учетом эффективности терапии фетоплацентарной недостаточности. При компенсированной форме в прогнозе возможны естественные роды; при субкомпенсированной выбор делается в пользу кесарева сечения; при развитии декомпенсации показано экстренное хирургическое родоразрешение.
Профилактика
В основе профилактических мер – тщательная подготовка женщины к беременности. Необходимо выявление и коррекция имеющихся факторов риска, раннее определение у беременных вероятности развития фетоплацентарной недостаточности, ведение беременности у данной группы пациенток с повышенным контролем.
Недопущению развития фетоплацентарной недостаточности может способствовать проведение профилактических медикаментозных курсов в 14-16 недель и 28-34 недель гестации. У беременных с компенсированной формой фетоплацентарной недостаточности требуется постоянный мониторинг состояния и развития плода с помощью лабораторного и ультразвукового скрининга.
Препараты при плацентарной недостаточности
Что такое плацентарная недостаточность – лечение и профилактика
Екатерина Свирская акушер-гинеколог, автор книг о беременности
Согласно медицинской статистике, плацентарная недостаточность развивается примерно у 24% будущих мам. Для лечения этого осложнения беременности существует целый ряд специальных препаратов.

Плацента (так называемое детское место) является органом, при помощи которого происходит питание, дыхание плода и выведение обработанных продуктов обмена веществ, В этом органе сходятся две сложные системы кровеносных сосудов. Одна из них (материнская) связывает плаценту с сосудами матки, другая (плодовая) переходит в артерии пуповины, идущие к плоду. Между двумя системами сосудов расположена мембрана (один слой клеток), которая играет роль барьера между организмом матери и ребенка; благодаря этой мембране кровь матери и плода не смешивается.
Плацентарный барьер непроницаем для многих вредных веществ, вирусов, бактерий. В то же время кислород и необходимые для жизни вещества без проблем переходят из крови матери к ребенку, так же как и отработанные продукты из организма плода легко попадают в кровь матери, после чего выделяются через ее почки. Плацентарный барьер выполняет иммунную функцию: пропускает защитные белки (антитела) матери к ребенку, обеспечивая его защиту, и одновременно задерживает клетки иммунной системы матери, способные вызвать реакцию отторжения плода, распознав в нем чужеродный объект, Кроме того, в плаценте вырабатываются гормоны, важные для успешного вынашивания беременности, и ферменты, разрушающие вредные вещества.
Что такое плацентарная недостаточность?
При неблагоприятно протекающей беременности функция плаценты может нарушаться. Возникает так называемая плацентарная недостаточность, при которой нарушается процесс созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровоток, ограничивается газообмен и обмен веществ в плаценте, снижается синтез ее гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ к плоду, замедляют его рост и развитие, усугубляют имеющиеся осложнения беременности.
Синдром плацентарной недостаточности реализуется на различном уровне, поэтому определяется несколько форм этого заболевания:
- гемодинамическая, вызванная нарушениями в сосудах маточно-плацентарно-плодового кровотока;
- плацентарно-мембранная, характеризующаяся снижением способности плаценты к переноске различных веществ и кислорода;
- клеточная, связанная с нарушениями обменных процессов в клетках плаценты. Различают первичную и вторичную плацентарную недостаточность.
Первичная (ранняя) плацентарная недостаточность развивается до 16 недель беременности, возникая при формировании плаценты. Ее причинами чаще является патология матки: миома матки (доброкачественная опухоль), пороки развития матки (седловидная, маленькая, двурогая), предшествующие аборты, гормональные и генетические нарушения. В ряде случаев первичная плацентарная недостаточность переходит во вторичную.
Вторичная (поздняя) плацентарная недостаточность, как правило, возникает на фоне уже сформировавшейся плаценты после 16 недель беременности. В возникновении поздней плацентарной недостаточности большое значение имеют инфекции, гестозы (осложнения, при которых нарушается работа всех органов и систем организма беременной, чаще всего они проявляются повышением артериального давления, появлением отеков, белка в моче), угроза прерывания беременности, а также различные заболевания матери (артериальная гипертензия, дисфункция коры надпочечников, сахарный диабет, тиреотоксикоз и др.).
Независимо от факторов, способствующих развитию плацентарной недостаточности, в основе ее лежат нарушения кровообращения в маточно-плацентарном комплексе, приводящие к нарушению всех функций плаценты.
Об изменении дыхательной функции плаценты свидетельствуют симптомы гипоксии плода — недостаточного поступления к нему кислорода. При этом в начале заболевания женщина обращает внимание на повышенную (беспорядочную) двигательную активность плода, затем — на ее уменьшение. Хроническая гипоксия плода и нарушение питательной функции плаценты приводят к задержке его внутриутробного развития. Проявлением задержки внутриутробного развития плода является уменьшение размеров живота беременной (окружность живота, высота стояния дна матки) по сравнению с показателями, характерными для данного срока беременности. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации при родах и заболеваемости в период новорожденное.
Диагностика плацентарной недостаточности
Для диагностики плацентарной недостаточности применяются:
- Оценка сердечной деятельности плода. Помимо простого прослушивания акушерским стетоскопом, наиболее доступным и распространенным методом оценки сердечной деятельности плода является кардиотахография, которая основана на регистрации изменений частоты сердцебиений плода в зависимости от сокращений матки, действия внешних раздражителей или активности самого плода в сроки после 28 недель беременности.
- Ультразвуковое исследование (УЗИ). При этом определяют размеры плода и их соответствие сроку беременности, оценивают локализацию и толщину плаценты, соответствие степени зрелости плаценты сроку беременности, объем околоплодных вод, строение пуповины, возможные патологические включения в структуре плаценты. Кроме того, изучают анатомическую структуру плода для выявления аномалий его развития, дыхательную и двигательную активность плода.
- Допплерометрия. Это вариант УЗ-исследования, при котором оценивается скорость кровотока в сосудах матки, пуповины и плода. Метод позволяет непосредственно оценить состояние кровотока в каждом из сосудов во второй половине беременности.
- Лабораторные методы. Они основаны на определении уровня гормонов плаценты (эстриол, хорионический гонадотропин, плацентарный лактоген), а также активности ферментов (окситоциназы и термостабильной щелочной фосфатазы) в крови беременных женщин в любом сроке беременности.
На основании комплексного обследования делается заключение не только о факте наличия или отсутствия плацентарной недостаточности, но и о степени тяжести такого нарушения. Тактика ведения беременности при различных степенях тяжести плацентарной недостаточности разная.
Профилактика и лечение
В настоящее время, к сожалению, не представляется возможным полностью избавить беременную женщину от возникшей плацентарной недостаточности какими-либо лечебными воздействиями. Применяемые средства терапии могут способствовать только стабилизации имеющегося патологического процесса и поддержанию компенсаторно-приспособительных механизмов на уровне, позволяющем обеспечить продолжение беременности до оптимального срока родоразрешения. Поэтому очень важно проводить профилактику у женщин, имеющих факторы риска развития плацентарной недостаточности.
Ведущее место в профилактике занимает лечение основного заболевания или осложнения, при котором возможно возникновение плацентарной недостаточности. Важным условием является соблюдение беременной соответствующего режима: полноценный достаточный отдых (предпочтительнее сон на левом боку), устранение физических и эмоциональных нагрузок, пребывание на свежем воздухе 3-4 часа в день, рациональное сбалансированное питание. В курс профилактики включают поливитамины, препараты железа, дыхательную гимнастику для увеличение доставки кислорода через легкие, применение аминокислот, глюкозы, Галаскорбина, Оротата калия, АТФ, которые служат непосредственным источником энергии для множества биохимических и физиологических процессов.
При начальных признаках плацентарной недостаточности возможно лечение в условиях женской консультации с проведением повторного ультразвукового исследования с допплерометрией через 10-14 дней после начала лечения. При более выраженной плацентарной недостаточности, особенно в сочетании с другими осложнениями беременности или общими заболеваниями матери, обязательна госпитализация в стационар. Длительность терапии должна составлять не менее 6 недель (в стационаре, с продолжением терапии в условиях женской консультации). В случае выявления этой патологии и проведения соответствующей терапии во втором триместре для закрепления эффекта от первого курса следует повторить лечение на сроках 32-34 недели беременности.
При ухудшении показателей на фоне лечения, появлении признаков декомпенсации плацентарной недостаточности, определяющихся резким ухудшением состояния плода и возможностью его гибели, показано экстренное родоразрешение путем операции кесарева сечения независимо от срока беременности.

Специальная медикаментозная терапия
При начальных признаках плацентарной недостаточности возможно лечение в условиях женской консультации.
В настоящее время для лечения плацентарной недостаточности существует большое количество медикаментозных средств, направленных на устранение нарушений маточно-плацентарно-плодового кровотока и на повышение устойчивости плода к кислородному голоданию. Каждый из этих препаратов имеет свою точку приложения, свой механизм действия.
Препараты, способствующие расслаблению мускулатуры матки (токолитики) — Партусистен, Гинипрал, Магне-В6, Периодическое повышение тонуса матки способствует нарушению кровообращения в плаценте, тогда как малые дозы токолитиков снижают сопротивление сосудов на уровне мелких артерий и приводят к значительному усилению маточно-плацентарного кровотока. При применении Гинипрала и Партусистена возможно увеличение частоты сердечных сокращений у матери (тахикардия), снижение артериального давления, тремор пальцев рук, озноб, тошнота и беспокойство. Для предотвращения тахикардии параллельно с препаратами назначают Верапамил, Изоптин. Противопоказаниями к применению Гинипрала и Партусистена является тиреотоксикоз (повышенная функция щитовидной железы), заболевания сердца, бронхиальная астма.
Эуфиллин, но-шпа обладают сосудорасширяющим действием, снижают периферическое сопротивление сосудов. Трентал (пентокси-филлин), помимо сосудорасширяющего эффекта, способен улучшать реологические свойства (текучесть) крови и циркуляцию в мелких капиллярах (микроциркуляцию), Побочное действие этих препаратов — изжога, тошнота, рвота, головная боль. Противопоказанием к применению пентокси-филлина является пониженное артериальное давление (гипотония), Эуфиллина — повышенная функция щитовидной железы, заболевания сердца, эпилепсия.
При плацентарной недостаточности имеет место хроническое нарушение свертывания крови (усиление активности тромбоцитов и плазменных факторов свертываемости). Поэтому для лечения применяются препараты, препятствующие образованию тромбов в сосудах — антиагреганты (Аспирин, Курантил). Эти препараты, помимо улучшения реологии крови, оказывают расширяющее действие на мелкие артерии, вызывая значительное усиление скорости кровотока. Они не вызывают расширения всех сосудов и связанного с этим относительного падения артериального давления и при этом повышают обмен веществ без одновременного повышения потребления кислорода. Курантил можно принимать начиная с первого триместра беременности. Антиагреганты противопоказаны женщинам с язвенной болезнью желудка и двенадцатиперстной кишки, при кровотечениях и недавно перенесенных оперативных вмешательствах. В связи с риском кровотечения в родах эти препараты отменяют в 34-36 недель беременности.
Актовегин повышает устойчивость головного мозга и тканей плода к гипоксии, активизирует обмен веществ, увеличивает потребление глюкозы, стимулирует обновление клеток плода. Кроме того, препарат усиливает кровообращение в системе мать — плацента — плод, способствует лучшей переносимости плодом родового акта. Лечение Актовегином оказывает выраженный эффект на состояние плода. Это выражается в улучшении показателей кровотока и улучшении роста плода, что позволяет уменьшить частоту вынужденного досрочного родоразрешения. Препарат получен из крови телят, обладает минимумом побочных эффектов, отмечено достаточно редкое возникновение аллергических реакций. Противопоказаниями к применению препарата является сердечная недостаточность, отек легких. У женщин с привычным невынашиванием беременности и серьезными заболеваниями (сахарный диабет, артериальная гипертензия, патология щитовидной железы, сердца, печени) Актовегин назначают с целью профилактики плацентарной недостаточности курсами по 2-3 недели, 2-3 раза за беременность.
Учитывая важнейшую обезвреживающую функцию печени, а также ее определяющую роль в продукции белков и факторов свертывания крови, в комплексной терапии плацентарной недостаточности целесообразно использовать гепатопротекторы — препараты, защищающие печень (Эссенци-але, Гепатил). Они оказывают нормализующее действие на обмен жиров, белков и на функцию печени. Препараты имеют минимум побочных эффектов, некоторые пациенты отмечают неприятные ощущения в области желудка и печени. Хофитол представляет собой очищенный экстракт листьев артишока полевого. Кроме гепато-протекторного свойства, Хофитол содержит многие макро- и микроэлементы, в том числе железо, марганец, фосфор, витамины А, В и С. Кроме того, препарат имеет выраженные антиоксидантные свойства. Гипоксия, возникающая на фоне плацентарной недостаточности, приводит к увеличению количества свободных радикалов, которые оказывают повреждающее действие на клетки. Хофитол улучшает защиту от свободных радикалов, что оказывает положительное влияние на функцию плаценты. Противопоказан Хофитол при желчно-каменной болезни, острых заболеваниях печени, желче- и мочевыводящих путей.
Инстенон — комбинированный препарат, улучшающий мозговое кровообращение, работу сердца и обмен веществ у плода в условиях гипоксии. Применяется в комплексе с другими препаратами для лечения плацентарной недостаточности для того, чтобы избежать негативных последствий гипоксии для нервной системы плода. Во время приема препарата следует избегать употребления кофе и чая, так как они ослабляют его действие. Наиболее частым побочным явлением при его применении является головная боль. Инстенон нельзя применять при состоянии сильного возбуждения и судорог, проявлениях повышенного мозгового давления (его признаки: длительная головная боль, рвота, нарушение зрения), эпилепсия.
Показания для выбора того или иного препарата определяет врач, исходя из формы плацентарной недостаточности. Если основным в происхождении является нарушение кровообращения, то назначаются препараты, влияющие на сосуды. Если в основе клеточные нарушения — то лекарства, влияющие на тканевый обмен. Часто используют комбинации из нескольких препаратов.
В заключение хочется подчеркнуть: плацентарная недостаточность — серьезное осложнение беременности, при котором недопустимы самостоятельное применение и отмена даже самых безобидных лекарств. Эта патология требует пристального наблюдения врача.
Информация на сайте имеет справочный характер и не является рекомендацией для самостоятельной постановки диагноза и назначения лечения. По медицинским вопросам обязательно проконсультируйтесь с врачом.
Фетоплацентарная недостаточность
Маточно-плацентарная недостаточность – это совокупность морфофункциональных изменений, которые происходят в плаценте и оказывают негативное влияние на развитие плода. Патология возникает на фоне различных гинекологических или экстрагенитальных нарушений, а также при тяжелом течении беременности. ФПН часто сопровождается гипоксией плода, что приводит к синдрому внутриутробной задержки развития, а в особо сложных случаях – к перинатальной гибели эмбриона. Патология представляет серьезную угрозу при беременности, поэтому требует регулярного врачебного контроля для своевременного выявления нарушений маточно-плацентарного кровотока.
Причины ФПН

Существует много факторов, которые могут привести к возникновению фетоплацентарной недостаточности. Наиболее частой причиной развития ФПН считаются экстрагенитальные патологии (ЭГП). Хотя в эту группу не входят гинекологические заболевания, ЭГП значительно осложняет течение беременности, оказывая негативное влияние на состояние маточно-плацентарного кровотока. К экстрагенитальным патологиям относится:
- гипертония/гипотония;
- сахарный диабет;
- аппендицит;
- врожденные пороки сердечной мышцы;
- нарушения работы щитовидной железы (гипотиреоз, тиреотоксикоз);
- сердечно-сосудистые заболевания;
- хронический пиелонефрит или цистит;
- ревматизм;
- гематологические заболевания (малокровие, тромбофилия).
Не менее часто к проблемам с работой фетоплацентарной системы приводят гинекологические патологии:
- дисфункция яичников или надпочечников;
- аномалии развития матки;
- эндометрит или прочие патологии эндометрия;
- опухоли в тазовых органах.
Причиной ФПН могут стать такие осложнения при беременности, как:
- угроза преждевременных родов;
- маловодие/многоводие;
- иммунологическая несовместимость матери и ребенка;
- вынашивание двух или более эмбрионов;
- аномалии расположения плаценты;
- хроническое невынашивание беременности;
- преэклампсия.
Инфекционные заболевания тоже приводят к нарушению работы фетоплацентарной системы. Особую опасность во время беременности представляют вирусы, которые легко проникают в плаценту, поражая ее ткани и вызывая воспалительный процесс. На ранних сроках гестации инфекционно-вирусные заболевания могут спровоцировать выкидыш, а при заражении во II или III триместре привести к хронической недостаточности плаценты.
Риск возникновения фетоплацентарной патологии возрастает при неполноценном питании, плохой экологии, абортах в анамнезе, курении или других вредных привычках у беременной. Все эти факторы в различной степени оказывают негативное влияние на кровеносную систему, вызывая необратимые нарушения функциональности фетоплацентарной системы.
Классификация плацентарной недостаточности
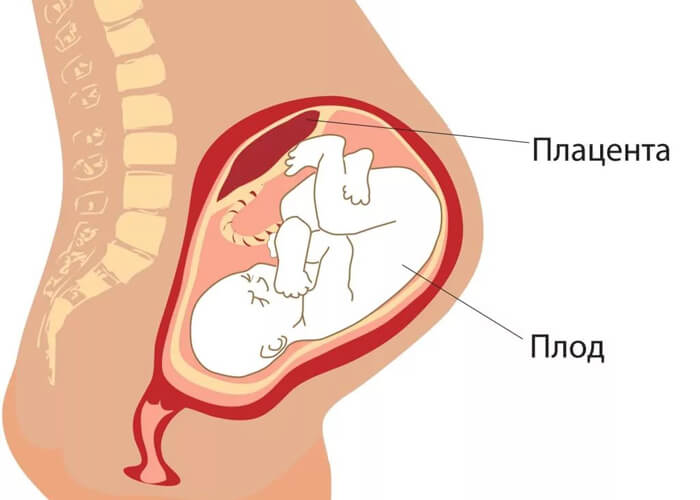
По клинико-морфологическим признакам фетоплацентарная недостаточность бывает:
- первичная – развивается на ранних сроках гестации (до 16 недели) в период образования плаценты;
- вторичная – возникает на более позднем сроке беременности после того, как плацента уже сформирована.
По клиническому течению различают две формы ФПН:
- Острая. Самая тяжелая форма плацентарной недостаточности, которая стремительно развивается вне зависимости от срока беременности. Основные причины появления – преждевременная отслойка плаценты или отмирание ее тканей, а также плацентарный тромбоз. Такие нарушения работы фетоплацентарной системы часто приводят к внутриутробной гибели эмбриона из-за сильного кислородного голодания.
- Хроническая. Более распространенный тип плацентарной недостаточности, который развивается у 1/3 пациенток из группы повышенного риска. Чаще возникает во втором триместре и наблюдается в течение всего срока беременности.
Степень тяжести осложнений и скорость развития патологии при хронической форме ФПН зависит от компенсаторных способностей организма женщины и плода. При легкой форме компенсированного типа у пациентки сохраняется высокая вероятность родить здорового ребенка. Главное условие – выявление нарушений маточно-плацентарного кровотока на ранней стадии, а также проведение своевременной терапии.
Субкомпенсированная форма – следующая по степени тяжести стадия хронической фетоплацентарной недостаточности. Она опасна более тяжелым клиническим течением и повышенным риском осложнений. Нередко приводит к внутриутробной задержке развития ребенка.
Самым сложным является декомпенсированный тип ФПН, при котором плод испытывает сильную гипоксию. Тяжелая степень нарушений функциональности фетоплацентарной системы часто влечет за собой перинатальную гибель эмбриона вне зависимости от гестационного срока. В редких случаях ребенка удается спасти при помощи экстренной операции кесарева сечения.
Симптомы плацентарной недостаточности

Первые признаки ФПН чаще выявляются во время планового посещения акушер-гинеколога. При развитии патологии могут наблюдаться следующие симптомы:
- мажущие кровянистые выделения либо маточное кровотечение;
- тянущие или режущие боли в области живота;
- беспорядочная двигательная активность плода;
- снижение либо полное отсутствие шевелений ребенка;
- несоответствие объема живота пациентки гестационному сроку.
При возникновении первичной плацентарной недостаточности возрастает риск выкидыша или внутриутробной гибели эмбриона. На более позднем сроке гестации заподозрить ФПН можно по медленной прибавке веса или малому объему живота у беременной.
Нарушение функциональности фетоплацентарной системы во II или III триместре сопровождается кислородным голоданием плода, что отражается на его двигательной активности. Одним из проявлений плацентарной недостаточности могут стать частые и интенсивные шевеления ребенка, которые указывают на легкую степень гипоксии. При остром дефиците кислорода двигательная активность эмбриона, наоборот, замедляется, что считается неблагоприятным признаком.
Способы диагностики ФПН при беременности
При подозрении на внутриутробную задержку развития эмбриона обследование помогает определить степень гипотрофии плода, исследовать состояние маточно-плацентарного кровотока и выявить причины нарушений. Для обнаружения ФПН используются следующие диагностические методики:
- Физикальное обследование. Включает в себя процедуру взвешивания, замеры ВДМ и окружности живота пациентки, а также оценку двигательной активности плода и прослушивание его сердцебиения с помощью стетоскопа. При выявлении отклонений акушер-гинеколог ставит предварительный диагноз (маловодие/многоводие, отставание ребенка в росте) и направляет беременную для дальнейшего обследования.
- УЗИ плода и плаценты. Применяется для оценки толщины и степени зрелости плаценты, а также диагностики фетометрических показателей эмбриона: окружности грудной клетки, живота, головки, лобно-затылочного и бипариетального (межвисочного) размера, длины конечностей. Полученные результаты сравнивают с нормативными значениями, соответствующими гестационному сроку. сосудов. Самый точный метод диагностики, позволяющий выявить нарушения маточно-плацентарного кровотока на ранней стадии. Плановая проверка назначается дважды: на 22 и 30-34 неделе беременности. При наличии медицинских показаний или подозрении на ФПН процедура проводится экстренно на любом сроке гестации.
- Кардиотокография. КТГ назначают не ранее 32 недели беременности. Функциональное исследование позволяет оценить работу сердечной мышцы ребенка путем измерения ритма и частоты его сердцебиения. На развитие фетоплацентарной недостаточности указывают такие проблемы с сердечным ритмом как аритмия, тахикардия или брадикардия.
По результатам комплексного обследования врач оценивает состояние плода по десятибалльной шкале, составляя его биофизический профиль. В нем учитываются показатели дыхательных движений, мышечного тонуса и двигательной активности эмбриона, а также степень зрелости плаценты и количество околоплодных вод.
Сумма показателей от 8 баллов или выше говорит о нормальном развитии плода и отсутствии фетоплацентарных нарушений. При значениях 6-7 баллов женщине назначают дополнительное обследование для подтверждения точности диагноза. Результат менее 5 баллов свидетельствует об острой гипоксии ребенка, что считается прямым показанием для экстренной госпитализации.
Лечение ФПН

Не существует единой схемы терапии, которая была бы эффективна для всех пациенток с фетоплацентарной недостаточностью. Тактика ведения беременности после выявления нарушений маточно-плацентарного кровотока зависит от степени тяжести ФПН, а также сопутствующих симптомов. Для отслеживания динамики состояния плода женщине кроме медикаментозного лечения могут назначить:
- УЗИ плода – каждые 7 или 14 дней;
- КТГ – ежедневно; – каждые 3-5 дней.
Наиболее благоприятный прогноз врачи дают при компенсированной форме фетоплацентарной недостаточности. В этом случае после прохождения амбулаторного лечения у женщины сохраняются высокие шансы доносить ребенка до положенного срока и родить естественным путем.
При выявлении более тяжелой степени ФПН пациентку госпитализируют в стационар для наблюдения за динамикой развития патологии. Если состояние будущей матери или ребенка ухудшается, лечащий врач может настоять на экстренном родоразрешении независимо от срока беременности.
Профилактика плацентарной недостаточности

Профилактические мероприятия не гарантируют полной защиты от ФПН или других осложнений во время беременности, однако позволяют свести вероятность их возникновения к минимуму. За несколько месяцев до планируемого зачатия паре рекомендуется пройти полное обследование, чтобы выявить возможные патологии здоровья. Также в период планирования ребенка обоим партнерам нужно отказаться от вредных привычек и приема сильнодействующих лекарств.
Снизить риск ФПН после зачатия помогают следующие меры предосторожности:
- Своевременная постановка на учет по беременности. Некоторые фетоплацентарные нарушения развиваются на ранних сроках гестации, поэтому в первом триместре важно не пропускать плановые приемы акушер-гинеколога и скрининговые исследования.
- Посещение врача при первых признаках обострения хронических заболеваний. При наличии экстрагенитальных патологий пациентке требуется особый врачебный контроль, т.к. эта группа заболеваний увеличивает риск развития плацентарной недостаточности.
- Профилактика сезонных респираторных заболеваний. В период беременности нужно оберегать организм от заражения гриппом или ОРЗ, которые могут спровоцировать нарушения функциональности фетоплацентарной системы.
- Соблюдение здорового образа жизни. Полноценный восьмичасовой сон, прогулки на свежем воздухе, сбалансированное питание и прием витаминов для беременных улучшает маточно-плацентарный кровоток, что положительно сказывается на развитии эмбриона.
Важно помнить, что постановка диагноза «плацентарная недостаточность» – еще не приговор. При раннем выявлении ФПН и правильной тактике ведения беременности у пациентки сохраняются шансы выносить и родить ребенка без отклонений в развитии. Главное, придерживаться назначенной схемы лечения и проходить регулярный мониторинг для оценки состояния плода.


