Публикации в СМИ
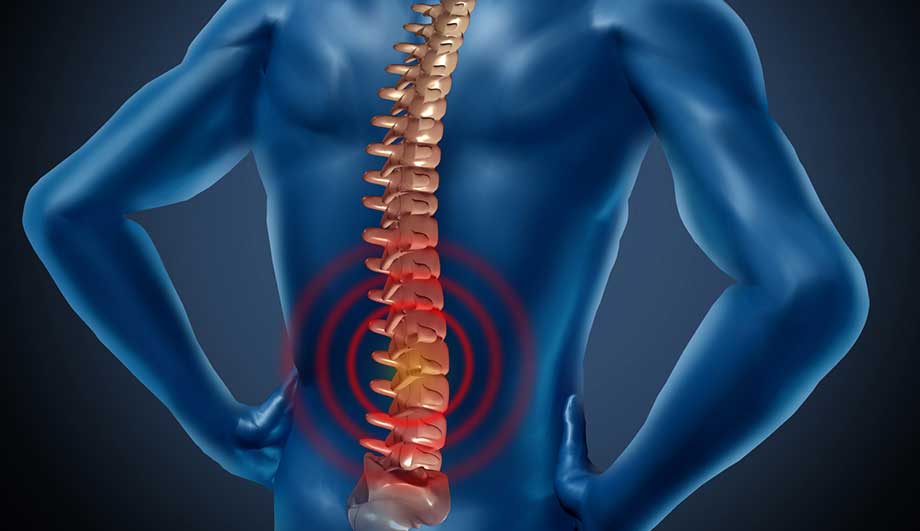
Остеохондроз позвоночника — заболевание, характеризующееся развитием дегенеративного поражения хряща межпозвонкового диска и реактивных изменений со стороны смежных тел позвонков и окружающих тканей. Частота • Каждый второй человек в течение жизни испытывает характерные боли в спине или шее • Не менее 95% случаев шейных и поясничных болей обусловлены остеохондрозом позвоночника • Остеохондроз позвоночника — одна из наиболее частых жалоб при первичном обращении к врачу. Преобладающий возраст — 25–45 лет.
Факторы риска • Аномалии позвоночника •• Люмбализация или, наоборот, сакрализация •• Асимметричное расположение суставных щелей межпозвонковых суставов •• Врождённая узость позвоночного канала • Физическое перенапряжение • Вибрация, например, при вождении транспортных средств • Психосоциальные факторы •• Малоподвижный образ жизни •• Ожирение.
Этиология и патогенез • Под влиянием неблагоприятных статодинамических нагрузок упругое студенистое ядро, играющее амортизирующую роль и обеспечивающее гибкость позвоночника, начинает терять свои физиологические свойства в первую очередь за счёт деполимеризации полисахаридов. Оно теряет воду и со временем секвестрируется • Под влиянием механических нагрузок фиброзное кольцо диска, потерявшего упругость, выпячивается, а в последующем через его трещины выпадают фрагменты студенистого ядра: протрузия сменяется пролапсом — грыжей диска (см. Грыжа межпозвонкового диска поясничного отдела позвоночника, Грыжа межпозвонкового диска шейного и грудного отделов позвоночника) • В условиях нестабильности позвоночного сегмента возникают реактивные изменения в смежных телах позвонков и в суставах (сопутствующий остеохондрозу спондилоартроз).
Классификация. Посиндромный принцип — в зависимости от того, на какие нервные образования оказывают патологическое действие поражённые структуры позвоночника, различают компрессионные и рефлекторные синдромы • Компрессионные — натяжение, сдавление и деформация корешка, сосуда или спинного мозга (соответственно корешковые, сосудистые, спинальные синдромы) • Рефлекторные: патологические импульсы из рецепторов поражённых структур позвоночника (особенно задней продольной связки) поступают через задний корешок в спинной мозг, где переключаются на нейроны переднего и бокового рогов спинного мозга. В результате повышается тонус и изменяется трофика в соответствующих мышцах.
Локализация поражения. Наиболее часто поражаются нижнепоясничные и нижнешейные отделы позвоночника. Соответственно различают поясничные и шейные синдромы поражения позвоночника.
Клиническая картина
• Поясничные поражения •• Поясничные рефлекторные синдромы ••• Острые вертеброгенные поясничные боли (люмбаго). Боли возникают при физическом напряжении, неловком движении, длительном напряжении или охлаждении, а иногда и без видимой причины. Внезапно или в течение нескольких минут или часов появляется резкая боль, часто простреливающего характера. Боль усиливается при движении, сидении, стоянии, поднятии тяжестей, наклонах и поворотах, кашле, чихании. Боль проходит в состоянии покоя (в положении лёжа). Объём движений в поясничном отделе снижен, поясничная область болезненна при пальпации, обычно наблюдают спазм паравертебральной мускулатуры, уплощение поясничного лордоза или кифоз, нередко со сколиозом ••• Подострые и хронические вертеброгенные поясничные боли (люмбалгия) возникают не остро, а в течение нескольких дней. Клиническая картина напоминает люмбаго ••• Люмбоишиалгия: болевые и рефлекторные проявления, обусловленные остеохондрозом, распространяющиеся с поясничной на ягодичную область и ногу. Боли в спине в области поясницы с возможной иррадиацией в ягодицы и по задней поверхности бёдер, не достигая стоп ••• Синдром грушевидной мышцы: длительное тоническое напряжение грушевидной мышцы может привести к сдавлению проходящего под ней седалищного нерва. При этом обычно возникают симптомы раздражения (боли и вегетативные нарушения в голени и стопе), при длительном течении, однако, могут возникнуть и двигательные нарушения (вялый парез мышц голени и стопы) ••• Подколенный синдром: боли в подколенной ямки, обусловленные дистрофическими изменениями в месте прикрепления задних мышц бедра, что наблюдают при их перерастяжении. Последнее возникает, в частности, при патологическом гиперлордозе поясничного отдела позвоночника, сопровождающимся приподнятием заднего отдела таза вместе с седалищным бугром (место начала задних мышц бедра) •• Поясничные компрессионные синдромы: сдавление поясничных корешков, конского хвоста или дополнительной корешково-спинальной артерии Депрож-Готтерона (см. Грыжа межпозвонкового диска поясничного отдела позвоночника).
• Шейные синдромы •• Шейные компрессионные синдромы ••• Компрессия спинного мозга ••• Вертеброгенная шейная миелопатия ••• Синдромы корешковой компрессии (см. Грыжа межпозвонкового диска шейного и грудного отделов позвоночника) •• Шейные рефлекторные синдромы •••Прострелы (острые шейные боли) и цервикоалгии/цервикобрахиалгии (подострые и хронические боли в шее/шее и руке). Боли иррадиируют в затылок, надплечье; усиливаются при движениях в шее или, наоборот, при продолжительном пребывании в одной позе. Характерны напряжение шейных мышц, вынужденное положение головы, выпрямление шейного лордоза ••• Плечелопаточный периартроз: боли в области околосуставных тканей плечевого сустава и ограничение подвижности в нём, обусловленные контрактурой приводящих плечо мышц (большой и малой грудной, подлопаточной) ••• Синдром плечо–кисть — см. Синдром Штайнброкера ••• Эпикондилёз ••• Синдром передней лестничной мышцы: сдавление сосудисто-нервного пучка в пространстве между передней и средней лестничными мышцами, проявляется отёчностью и болями в руке, возможны гипостезия в зоне иннервации локтевого нерва и нарушение функции иннервируемых им мышц, а также ослабление пульса на лучевой артерии с поражённой стороны ••• Синдром малой грудной мышцы: мышечно-тонические и нейродистрофические изменения в мышце обусловливают сдавление проходящего под ней дистальных отделов плечевого сплетения и сопровождающих его сосудов. Проявляется болями в области малой грудной мышцы, нарушениями чувствительности и трофическими расстройствами в кисти и её IV–V пальцах ••• Задний шейный симпатический синдром возникает в результате раздражения симпатического сплетения позвоночной артерии. Проявляется болями в шее, иррадиирующими в голову, кохлеовестибулярными (головокружение, шум в ушах) и зрительными (фотопсии, «туман» перед глазами) нарушениями.
Диагностика • Рентгенологическое исследование •• Изменение конфигурации данного сегмента •• Сдвиг смежных тел позвонков (псевдоспондилолистез) •• Деформация замыкающих пластинок смежных тел позвонков •• Уплощение межпозвонкового диска •• Симптом «распорки» — в прямой проекции обнаруживают неодинаковую высоту межпозвонкового диска, обусловленную асимметричным напряжением мышц • Сканирование костной системы (сцинтиграфия) •• Накопление фосфора, меченого 99Tc, отражает процесс активной минерализации костей •• Позволяет исключить опухоль, травму или инфекцию • МРТ, КТ, миелография показаны только при персистирующей симптоматике или развитии неврологического дефицита.
Дифференциальная диагностика • Спондилолистез • Воспалительные процессы • Анкилозирующий спондилит, связанные с ним воспалительные спондилопатии и поражение крестцово-подвздошного сочленения • Инфекция — остеомиелит позвоночника и воспаление дисков • Ревматоидный артрит • Неопластические процессы: первичные опухоли, метастазы • Ортопедические — остеоартрит тазобедренного сустава • Переломы • Отражённые боли (заболевания внутренних органов и сосудов) — желудочно-кишечные (язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит, синдром раздражённой толстой кишки, дивертикулит), мочеполовые (пиелонефрит, мочекаменная болезнь, простатит), гинекологические (беременность, эндометриоз, кисты яичника, воспалительные процессы в полости малого таза), сердечно-сосудистые (аневризма брюшной аорты, перемежающаяся хромота).
ЛЕЧЕНИЕ
Тактика ведения • Тракционное лечение • Укрепление мышечного корсета (ЛФК) • Воздействие на патологические рефлекторные процессы — мышечно-тонические и миофасциальные.
Консервативная терапия • Тракционное лечение • Эпидуральные блокады • Инфильтрация спазмированных мышц р-ром прокаина • Анальгетики короткого действия • НПВС в течение 10 дней, затем — по необходимости • Десенсибилизирующие средства • Витаминотерапия (пиридоксин, цианокобаламин) • В затяжных случаях — амитриптилин, транквилизаторы • Физиотерапия • Мануальная терапия • Массаж • Постизометрическая релаксация • Акупунктура.
Оперативное лечение. Абсолютные показания к операции • Острое развитие картины сдавления конского хвоста с двигательными, чувствительными нарушениями, нарушениями функций тазовых органов • Острое или подострое сдавление спинного мозга.
Течение и прогноз • Болевые вертеброгенные синдромы протекают в виде обострений и ремиссий • Люмбаго и шейные прострелы длятся 1–2 нед • Благоприятному исходу могут помешать вторично присоединившиеся заболевания • Часто наблюдаются повторные приступы, протекающие часто более длительно с присоединением новых синдромов.
Профилактика • Нормализация массы тела • Улучшение общего физического состояния • Следует избегать провоцирующих условий, например поднятия тяжестей, наклонов, поворотов, быстрых движений или их комбинации.
МКБ-10 • M42 Остеохондроз позвоночника
Код вставки на сайт
Остеохондроз позвоночника
Остеохондроз позвоночника — заболевание, характеризующееся развитием дегенеративного поражения хряща межпозвонкового диска и реактивных изменений со стороны смежных тел позвонков и окружающих тканей. Частота • Каждый второй человек в течение жизни испытывает характерные боли в спине или шее • Не менее 95% случаев шейных и поясничных болей обусловлены остеохондрозом позвоночника • Остеохондроз позвоночника — одна из наиболее частых жалоб при первичном обращении к врачу. Преобладающий возраст — 25–45 лет.
Факторы риска • Аномалии позвоночника •• Люмбализация или, наоборот, сакрализация •• Асимметричное расположение суставных щелей межпозвонковых суставов •• Врождённая узость позвоночного канала • Физическое перенапряжение • Вибрация, например, при вождении транспортных средств • Психосоциальные факторы •• Малоподвижный образ жизни •• Ожирение.
Этиология и патогенез • Под влиянием неблагоприятных статодинамических нагрузок упругое студенистое ядро, играющее амортизирующую роль и обеспечивающее гибкость позвоночника, начинает терять свои физиологические свойства в первую очередь за счёт деполимеризации полисахаридов. Оно теряет воду и со временем секвестрируется • Под влиянием механических нагрузок фиброзное кольцо диска, потерявшего упругость, выпячивается, а в последующем через его трещины выпадают фрагменты студенистого ядра: протрузия сменяется пролапсом — грыжей диска (см. Грыжа межпозвонкового диска поясничного отдела позвоночника, Грыжа межпозвонкового диска шейного и грудного отделов позвоночника) • В условиях нестабильности позвоночного сегмента возникают реактивные изменения в смежных телах позвонков и в суставах (сопутствующий остеохондрозу спондилоартроз).
Классификация. Посиндромный принцип — в зависимости от того, на какие нервные образования оказывают патологическое действие поражённые структуры позвоночника, различают компрессионные и рефлекторные синдромы • Компрессионные — натяжение, сдавление и деформация корешка, сосуда или спинного мозга (соответственно корешковые, сосудистые, спинальные синдромы) • Рефлекторные: патологические импульсы из рецепторов поражённых структур позвоночника (особенно задней продольной связки) поступают через задний корешок в спинной мозг, где переключаются на нейроны переднего и бокового рогов спинного мозга. В результате повышается тонус и изменяется трофика в соответствующих мышцах.
Локализация поражения. Наиболее часто поражаются нижнепоясничные и нижнешейные отделы позвоночника. Соответственно различают поясничные и шейные синдромы поражения позвоночника.
Клиническая картина
• Поясничные поражения •• Поясничные рефлекторные синдромы ••• Острые вертеброгенные поясничные боли (люмбаго). Боли возникают при физическом напряжении, неловком движении, длительном напряжении или охлаждении, а иногда и без видимой причины. Внезапно или в течение нескольких минут или часов появляется резкая боль, часто простреливающего характера. Боль усиливается при движении, сидении, стоянии, поднятии тяжестей, наклонах и поворотах, кашле, чихании. Боль проходит в состоянии покоя (в положении лёжа). Объём движений в поясничном отделе снижен, поясничная область болезненна при пальпации, обычно наблюдают спазм паравертебральной мускулатуры, уплощение поясничного лордоза или кифоз, нередко со сколиозом ••• Подострые и хронические вертеброгенные поясничные боли (люмбалгия) возникают не остро, а в течение нескольких дней. Клиническая картина напоминает люмбаго ••• Люмбоишиалгия: болевые и рефлекторные проявления, обусловленные остеохондрозом, распространяющиеся с поясничной на ягодичную область и ногу. Боли в спине в области поясницы с возможной иррадиацией в ягодицы и по задней поверхности бёдер, не достигая стоп ••• Синдром грушевидной мышцы: длительное тоническое напряжение грушевидной мышцы может привести к сдавлению проходящего под ней седалищного нерва. При этом обычно возникают симптомы раздражения (боли и вегетативные нарушения в голени и стопе), при длительном течении, однако, могут возникнуть и двигательные нарушения (вялый парез мышц голени и стопы) ••• Подколенный синдром: боли в подколенной ямки, обусловленные дистрофическими изменениями в месте прикрепления задних мышц бедра, что наблюдают при их перерастяжении. Последнее возникает, в частности, при патологическом гиперлордозе поясничного отдела позвоночника, сопровождающимся приподнятием заднего отдела таза вместе с седалищным бугром (место начала задних мышц бедра) •• Поясничные компрессионные синдромы: сдавление поясничных корешков, конского хвоста или дополнительной корешково-спинальной артерии Депрож-Готтерона (см. Грыжа межпозвонкового диска поясничного отдела позвоночника).
• Шейные синдромы •• Шейные компрессионные синдромы ••• Компрессия спинного мозга ••• Вертеброгенная шейная миелопатия ••• Синдромы корешковой компрессии (см. Грыжа межпозвонкового диска шейного и грудного отделов позвоночника) •• Шейные рефлекторные синдромы •••Прострелы (острые шейные боли) и цервикоалгии/цервикобрахиалгии (подострые и хронические боли в шее/шее и руке). Боли иррадиируют в затылок, надплечье; усиливаются при движениях в шее или, наоборот, при продолжительном пребывании в одной позе. Характерны напряжение шейных мышц, вынужденное положение головы, выпрямление шейного лордоза ••• Плечелопаточный периартроз: боли в области околосуставных тканей плечевого сустава и ограничение подвижности в нём, обусловленные контрактурой приводящих плечо мышц (большой и малой грудной, подлопаточной) ••• Синдром плечо–кисть — см. Синдром Штайнброкера ••• Эпикондилёз ••• Синдром передней лестничной мышцы: сдавление сосудисто-нервного пучка в пространстве между передней и средней лестничными мышцами, проявляется отёчностью и болями в руке, возможны гипостезия в зоне иннервации локтевого нерва и нарушение функции иннервируемых им мышц, а также ослабление пульса на лучевой артерии с поражённой стороны ••• Синдром малой грудной мышцы: мышечно-тонические и нейродистрофические изменения в мышце обусловливают сдавление проходящего под ней дистальных отделов плечевого сплетения и сопровождающих его сосудов. Проявляется болями в области малой грудной мышцы, нарушениями чувствительности и трофическими расстройствами в кисти и её IV–V пальцах ••• Задний шейный симпатический синдром возникает в результате раздражения симпатического сплетения позвоночной артерии. Проявляется болями в шее, иррадиирующими в голову, кохлеовестибулярными (головокружение, шум в ушах) и зрительными (фотопсии, «туман» перед глазами) нарушениями.
Диагностика • Рентгенологическое исследование •• Изменение конфигурации данного сегмента •• Сдвиг смежных тел позвонков (псевдоспондилолистез) •• Деформация замыкающих пластинок смежных тел позвонков •• Уплощение межпозвонкового диска •• Симптом «распорки» — в прямой проекции обнаруживают неодинаковую высоту межпозвонкового диска, обусловленную асимметричным напряжением мышц • Сканирование костной системы (сцинтиграфия) •• Накопление фосфора, меченого 99Tc, отражает процесс активной минерализации костей •• Позволяет исключить опухоль, травму или инфекцию • МРТ, КТ, миелография показаны только при персистирующей симптоматике или развитии неврологического дефицита.
Дифференциальная диагностика • Спондилолистез • Воспалительные процессы • Анкилозирующий спондилит, связанные с ним воспалительные спондилопатии и поражение крестцово-подвздошного сочленения • Инфекция — остеомиелит позвоночника и воспаление дисков • Ревматоидный артрит • Неопластические процессы: первичные опухоли, метастазы • Ортопедические — остеоартрит тазобедренного сустава • Переломы • Отражённые боли (заболевания внутренних органов и сосудов) — желудочно-кишечные (язвенная болезнь желудка и двенадцатиперстной кишки, хронический панкреатит, синдром раздражённой толстой кишки, дивертикулит), мочеполовые (пиелонефрит, мочекаменная болезнь, простатит), гинекологические (беременность, эндометриоз, кисты яичника, воспалительные процессы в полости малого таза), сердечно-сосудистые (аневризма брюшной аорты, перемежающаяся хромота).
ЛЕЧЕНИЕ
Тактика ведения • Тракционное лечение • Укрепление мышечного корсета (ЛФК) • Воздействие на патологические рефлекторные процессы — мышечно-тонические и миофасциальные.
Консервативная терапия • Тракционное лечение • Эпидуральные блокады • Инфильтрация спазмированных мышц р-ром прокаина • Анальгетики короткого действия • НПВС в течение 10 дней, затем — по необходимости • Десенсибилизирующие средства • Витаминотерапия (пиридоксин, цианокобаламин) • В затяжных случаях — амитриптилин, транквилизаторы • Физиотерапия • Мануальная терапия • Массаж • Постизометрическая релаксация • Акупунктура.
Оперативное лечение. Абсолютные показания к операции • Острое развитие картины сдавления конского хвоста с двигательными, чувствительными нарушениями, нарушениями функций тазовых органов • Острое или подострое сдавление спинного мозга.
Течение и прогноз • Болевые вертеброгенные синдромы протекают в виде обострений и ремиссий • Люмбаго и шейные прострелы длятся 1–2 нед • Благоприятному исходу могут помешать вторично присоединившиеся заболевания • Часто наблюдаются повторные приступы, протекающие часто более длительно с присоединением новых синдромов.
Профилактика • Нормализация массы тела • Улучшение общего физического состояния • Следует избегать провоцирующих условий, например поднятия тяжестей, наклонов, поворотов, быстрых движений или их комбинации.
Остеохондроз позвоночника (М42) — Код МКБ 10
Когда травматолог-ортопед выявляет остеохондроз, в истории болезни выставляется код мкб 10 м42. Это международная классификация, принятая во всем мире для удобства назначения терапии. Когда ставится окончательный диагноз, лечение остеохондроза проводится по общепринятой схеме, которая будет эффективна на данной стадии патологии.
Диагноз по мкб м42 – это остеохондроз, он относится к деформирующим дорсопатиям, последний термин в переводе с латинского расшифровывается как «боли в спине». В зависимости от его локализации шифр дополнительно может дополняться кодом от 0 до 9:
- 0 – поражены межпозвоночные диски всех отделов позвоночника;
- 1 – два первых;
- 2 – весь шейный отдел;
- 3 – шейно-грудная область;
- 4 – грудной отдел;
- 5 – пояснично-грудной отдел;
- 6 – вся люмбальная область;
- 7 и 8 – поясничная-крестцовая, крестцовая (у детей) и/или копчиковая зона;
- 9 – патологическая область не выявлена.
Обычно когда ставится предварительный диагноз м42 код по мкб 10 у взрослых, сначала ставится невыясненная локализация, а после уточнения уже добавляется место поражения. В детском возрасте в крестцовом отделе еще не образовались точки окостенения, поэтому локализация патологии в этом отделе наиболее опасна.
M42.0 — Юношеский остеохондроз позвоночника
Юношеский остеохондроз – это диагноз м42.0 при расшифровке указывается две возможные патологии – это болезнь Квалье или Шейермана-Мау. Обе развиваются в подростковом возрасте и характеризуются дегенеративно-дистрофическими изменениями в телах позвонков, из-за которых нарушается их геометрия, появляется смещение. Это провоцирует защемление нервов, мышечные спазмы и сильные боли в зоне поражения.
Конкретный код по мкб 10 м42 юношеский остеохондроз выставляется по симптомам и данным диагностики:
- Болезнь Кальве – это поражение тел 1-2 позвонков, при котором костная ткань подвергается некрозу (отмиранию). Под давлением верхних отделов пораженные костные структуры «выдавливаются» наружу, что можно заметить по выпиранию остистого отростка, который находится посередине позвоночника. Из-за сдавливания нервов появляются боли, которые усиливаются при движениях. Если защемляется спинной мозг, отмечается онемение конечностей и потеря чувствительности;
- Патология Шейермана-Мау – характеризуется изменением формы тел 3-х и более грудных позвонков, передняя часть которых становится более плоская. В результате при рассмотрении в сагиттальной (боковой) плоскости тело имеет форму, близкую к треугольный. Это приводит образованию кифоза в грудном отделе, угол изгиба может доходить до 75 градусов. Из-за такой деформации сильно страдает осанка, появляются боли в грудном отделе, которые могут усиливаться при дыхании и движениях.
Обе патологии подходят для кода по мкб м42, выставляются под шифром 42.0. Для постановки окончательного диагноза проводится рентгенологическое обследование, КТ или МРТ позвоночника. Последний метод наиболее безопасный и не вызывает облучения, поэтому врачи-неврологи часто советуют именно его.
На ранних стадиях остановить прогрессирование заболевания можно консервативными методами:
- массаж;
- лечебная гимнастика;
- мануальная терапия.
Хирургия проводится только в запущенных случаях и направлена на коррекцию осанки и снятие болевого синдрома. В период реабилитации очень важно не нагружать позвоночник.
M42.1 — Остеохондроз позвоночника у взрослых

Часто патология встречается у взрослых, при постановке клинического диагноза м42 1 также учитывается отдел поражения. По статистике чаще всего дегенеративно-дистрофические заболевания позвоночника встречаются в шейном или шейно-грудном отделе, к таким изменениям обычно предрасполагают:
- долгая работа за компьютером;
- нарушения осанки;
- малоподвижный образ жизни;
- особенности трудовой деятельности (длительная работа с согнутой спиной).
У взрослых заболевание м42 1 проявляется на фоне дегенеративно-дистрофических изменений межпозвоночных дисков, при которых снижается их кровоснабжение и питание. Они уплощаются, изменяется их форма, в результате чего меняется позиция позвонков в горизонтальной плоскости. Это приводит к нарушению осанки и сильным болям, остеохондроз – это частая причина, почему немеют руки и ноги. Если защемляются спинномозговые нервы в грудном отделе, которые образуют шейное и плечевое сплетение, онемение будет распространяться на верхнюю конечность. Также проявляется клиника при поражении корешков, которые формируют поясничное и люмбально-крестцовое сплетение, отдающее ветви к нижней конечности.
При выявлении остеохондроза отмечается шифр м42 с кодировкой 1, диагноз ставится на основе симптомов и инструментального обследования. Лечение доктор выбирает в зависимости от тяжести состояния пациента:
- На начальных стадиях эффективно консервативное лечение: массаж, мануальная терапия, ЛФК, физиотерапевтические процедуры. При выраженных болях выписываются анальгетики;
- Операция проводится в тяжелых случаях, когда требуется коррекция осанки, а защемление нервов не устраняется обезболивающими. Хирургия будет более эффективной, если соблюдать режим и своевременно проводить реабилитацию.
Лечить остеохондроз на ранних стадиях легче, чем в запущенных случаях. Именно поэтому желательно сразу обратиться к врачу и пройти курс консервативного лечения.
M42.9 — Остеохондроз позвоночника неуточненный
Когда пациент приходит на первичную консультацию, ему ставится предварительный диагноз – остеохондроз позвоночника м42, дальнейший шифр вписывается только после обследования. Иногда в историю болезни выставляется код М 42.9, который говорит о том, что локализация патологии неуточненная.
Шифр выставляют при случайном выявлении заболевания, когда клиент обследуется по другому профилю. Обычно ему дополнительно назначается КТ или МРТ, после чего определяется вид болезни и локализация дегенеративно-дистрофических изменений.
Остеохондроз МКБ 10
Остеохондроз – это заболевание, которое поражает костную систему не только взрослых, а также детей и подростков. У взрослых остеохондроз развивается в результате воздействия негативных факторов, тяжелых и монотонных условий труда, травмы, стресса, подвержены заболеванию люди старшего возраста. Чтобы остеохондроз не развился у детей и подростков, следует соблюдать определенные правила: своевременно лечить косолапость, плоскостопие и другие нарушения состояния стопы, не разрешать ребенку поднимать тяжести, стимулировать занятия спортом для развития мышц спины, поддерживать нормальную осанку.
Специалисты Юсуповской больницы занимаются проблемами нарушений опорно-двигательного аппарата, проводят операции для восстановления нормальной функции опорно-двигательного аппарата, реабилитационные мероприятия, которые включают лечебную физкультуру, физиотерапевтические процедуры, другие методы лечения. В больнице применяется международный классификатор болезней – МКБ 10. В системе кодировки используются специальные коды, которые содержат полную информацию о заболевании. Кодировка позволяет защитить пациента от разглашения диагноза, удобна в обработке медицинской информации.
В системе кодировки используются буквы латинского алфавита и цифры. Разновидности заболевания указываются после основного кода классификации, отделяясь от него точкой. Например: код по МКБ 10 остеохондроз позвоночника – М42, юношеский остеохондроз позвоночника (разновидность остеохондроза) – М42.0. В системе классификации заболеваний (коды МКБ) остеохондроз относится к 13 классу. Заболевание относится к дорсопатиям, которые охватывают коды от М40 до М54. Все болезни костно-мышечной системы и соединительной ткани закодированы в системе под кодами М00-М99.
Различные подклассификации при дорсопатии, не имеющие классификации в других рубриках, указаны в М40-43. Коды, которые применяются для уточнения места локализации заболевания (деформирующие дорсопатии М40-М43):
- множественные отделы поражения – 0.
- затылочно-атланто-аксиальная область -1.
- шейный отдел позвоночника – 2.
- шейно-грудной отдел позвоночника – 3.
- грудной отдел позвоночника – 4.
- локализация заболевания в грудном и поясничном отделе – 5.
- поясничный отдел – 6.
- пояснично-крестцовый отдел – 7.
- крестцово-копчиковый и крестцовый отдел – 8.
- не указан отдел – 9.
Юношеский остеохондроз
Код по МКБ 10 остеохондроз позвоночника юношеский – М42.0 (болезнь Кальве, болезнь Шейермана, исключение составляет позиционный кифоз). В классификации МКБ 10, в разделе «Болезни костно-мышечной системы и соединительной ткани», в блоке «Дорсопатии» (код М40-М54) находится раздел «Деформирующие дорсопатии» (код М40-М43). Остеохондроз позвоночника в МКБ 10 находится под кодом М 42. М42 включает следующие коды:
- юношеский остеохондроз позвоночника М 42.0
- остеохондроз позвоночника у взрослых М 42.1.
- остеохондроз позвоночника неуточненный М 42.9.
Другие юношеские остеохондрозы находятся под кодом М92.
Остеохондроз поясничного отдела
Определение подкласса происходит после диагностики заболевания. Врач изучает результаты исследований пациента, рассматривает имеющиеся синдромы (корешковый, кардиальный, рефлекторный). При подозрении на остеохондроз поясничного отдела пациент направляется на дополнительные исследования почек и ЖКТ. Проводятся исследования на МРТ, КТ, рентгенограмма. Лечением остеохондроза занимается врач-невролог. По МКБ поясничный остеохондроз проводится в международной системе классификаций под кодом М42.16.
Остеохондроз шейного отдела
Дистрофические изменения в позвоночнике проявляются нарушением трофики позвонков в области шеи, нарушением питания межпозвоночных дисков. Изменяется форма и объем межпозвоночного диска, шейный отдел позвоночника становится нестабильным. Происходит сдавливание нервных окончаний, растет напряжение спинных мышц. Ослабление фиброзного кольца, которое обхватывает межпозвоночный диск, приводит к развитию осложнений: нарушению функций головного мозга, развитию межпозвонковых грыж.
Шейный остеохондроз в МКБ 10 имеет код М42.12. В Юсуповской больнице, в отделении неврологии, проводят диагностику и лечение остеохондроза. Нередко остеохондроз имеет схожие симптомы с другими заболеваниями. Обладающие большим опытом работы врачи-неврологи проводят эффективную диагностику, выясняют причину, вызвавшую развитие заболевания и назначают лечение. Лечение остеохондроза может проходить как хирургическое, медикаментозное, применяются различные упражнения лечебной физкультуры, физиопроцедуры и другие методы лечения. Записаться на консультацию к врачу можно по телефону Юсуповской больницы.
Остеохондроз позвоночника у взрослых
Структурные изменения, происходящие в опорно-двигательном аппарате человека, в 1933 г. немецким ортопедом Хильдебрандтом (Н. Hildebrandt) были названы остеохондрозом. В нашей стране во второй половине ХХ столетия благодаря главным образом многочисленным научным выступлениям и публикациям невролога Я.Ю. Попелянского и ортопеда А.И. Осна получил широкое распространение и признание термин «остеохондроз позвоночника».
Сам термин «остеохондроз позвоночника» принят не повсеместно и не всеми. К примеру, в англо-американской литературе он отсутствует, наиболее часто используемый в публикациях термин – дегенеративная болезнь диска, а в отечественной медицине в настоящее время о нем нет единого мнения, однако имеется немало теорий его происхождения, в том числе гормональная, сосудистая, инфекционная, аллергическая, механическая, аномальная, функциональная, инволюционная, наследственная
Этиология и патогенез [ править ]
Эволюционный процесс, именуемый нами остеохондрозом позвоночника, с точки зрения биологии развития, приходится на кульминационную часть жизни человека и при нормальном его течении не сопровождается патологическими проявлениями, существенно влияющими на качество жизни. Нам представляется целесообразным термином «остеохондроз позвоночника» именовать не инволюционный процесс, как это принято до настоящего времени, а возникающую, начиная с пубертатного периода, эволюционную перестройку в позвоночных двигательных сегментах, спровоцированную когда-то освоением предками современного человека прямохождения (бипедализма) и имеющую свою большую историю.
Клинические проявления [ править ]
Осложнения остеохондроза позвоночника проявляются патологическими деструктивными процессами, возникающими в одном, реже в нескольких, позвоночных двигательных сегментах, оказавшихся наиболее уязвимым «слабым звеном» позвоночного столба, и обычно сопровождаются локальной и/или рефлекторной (отраженной) болью.
Введение в практику компьютерной томографии (КТ) позволило Schellhas (1996) предложить следующую классификацию
• Стадия 0 – введенное в центр диска контрастное вещество не покидает границ пульпозного ядра.
• Стадия 1 – контраст проникает до внутренней 1/3 фиброзного кольца.
• Стадия 2 – контраст распространяется на 2/3 фиброзного кольца.
• Стадия 3 – трещина по всему радиусу фиброзного кольца, контраст проникает до внешних пластин фиброзного кольца.
• Стадия 4 – наблюдается распространение контраста по окружности (напоминает якорь), но не более чем на 30° (радиальные разрывы сливаются с концентрическими).
• Стадия 5 – происходит проникновение контраста в перидуральное пространство.
Структурные изменения, возникающие при осложнениях процесса, именуемого нами остеохондрозом позвоночника, могут стать причиной развития у пациента многовариантных клинических проявлений от локальной и/или отраженной боли до признаков выраженного поражения периферической, а иногда и центральной нервной системы (ЦНС). Возникающая при этом клиническая картина может быть острой, подострой, ремиттирующей, хронической. Она может оказаться причиной временной нетрудоспособности, необходимости смены профессии, а иногда и инвалидности.
Остеохондроз позвоночника у взрослых: Диагностика [ править ]
Боль в спине, в частности болевые синдромы при осложнениях остеохондроза позвоночника, можно разделить на три категории в зависимости от продолжительности болевых проявлений, нарушающих работоспособность:
1) острую боль (продолжительностью менее 6 нед);
2) подострую боль (продолжительностью от 6 до 12 нед);
3) хроническую боль (продолжительностью более 12 нед).
Ниже приводятся методы обследования больных с вертеброневро-логической патологией и возможные результаты их применения.
Первичный осмотр:
Неврологическое обследование:
• Оценка сенсорных нарушений.
• Оценка двигательной активности.
Рентгенологическое обследование:
• Состояние костных структур.
• Косвенная оценка состояния соединительнотканных структур.
Электронейрофизиологическое обследование:
• Оценка проводимости по периферическим нервам.
• Оценка функционального состояния нервно-мышечной передачи.
• Оценка рефлекторной возбудимости двигательных центров спинного мозга.
• Электроэнцефалография функционального состояния ЦНС.
• Оценка состояния соматосенсорных путей ЦНС (вызванные потенциалы).
• Диагностика межпозвонковых дисков, структуры позвонков. Диагностика патологии спинного мозга КТ и/или МРТ обследования.
Электронейрофизиологические обследования
Электромиографические исследования: глобальная электромиография (при накожном отведении миопотенциалов) и локальная электромиография (при игольчатом отведении миопотенциалов) позволяют провести дифференциальную диагностику радикулопатии (корешковых поражений) и невропатии (заболеваний периферических нервов), а также получить информацию о распространенности поражения.
Электронейромиографическое обследование дает возможность выявить изменения электрической активности мышц через 2-3 нед после их денервации, дифференцировать аксонопатии (сенсорные и/ или моторные), миелинопатии (сенсорные и/или моторные); оценить эффективность и адекватность проводимой терапии при осложненном остеохондрозе позвоночника.
Дифференциальный диагноз [ править ]
Остеохондроз позвоночника у взрослых: Лечение [ править ]
Целью проводимого лечения осложнения остеохондроза позвоночника является прежде всего купирование возникшего болевого синдрома, восстановление двигательной активности и, следовательно, трудоспособности пациента, а также предотвращение прогрессирова-ния заболевания. Следует проинформировать больного о доброкачественности заболевания и его благоприятном прогнозе.
Лечение больных с осложнением остеохондроза позвоночника должно быть комплексным, включающим как патогенетические, так и симптоматические методы. При этом могут быть применены как консервативные (фармакологические и нефармакологические), так и хирургические методы.
Поскольку заболевание в большинстве случаев обычно характеризуется периодами обострения и ремиссии, а основным начальным проявлением осложнения остеохондроза позвоночника служит болевой синдром, то в первую очередь проводятся мероприятия, направленные на обезболивание. В соответствии с вариабельностью осложнений остеохондроза позвоночника в каждом конкретном случае этого патологического процесса характерны особенности клинических проявлений возникающего при этом заболевания. Его особенности определяют и наиболее рациональную тактику необходимого лечения. При этом обычно возникает необходимость лечебных мероприятий, направленных на подавление боли и восстановление при этом двигательных функций. Таким образом, тактика лечения в значительной степени определяется интенсивностью болевого процесса и сопряженными с болью нарушениями двигательных функций. При этом важно иметь в виду, что лечебные мероприятия различаются в различные периоды заболевания: в его остром, подостром периоде, при его хроническом течении, а также при ундулирующем процессе – в стадии обострения и ремиссии.
Методы лечения осложнений остеохондроза позвоночника
А. Консервативное лечение.
– Мануальная терапия (МТ).
– Лечение диадинамическими токами.
– Лечение импульсными токами.
– Применение импульсного электрического поля ультравысокой частоты.
– Лечебная физкультура (ЛФК).
– Обезболивающая и противовоспалительная терапия:
а) простые анальгетики (парацетамол);
б) нестероидные противовоспалительные препараты (НПВП): неселективные и селективные;
в) опиоидные анальгетики (трамадол);
г) мышечные релаксанты;
д) локальные блокады местно анестезирующими средствами; седативные средства;
– ганглиоблокаторы (не сочетать с РТ -(рефлексотерапией);
– антихолинэстеразные препараты (назначать в восстановительном периоде).
– Медленно действующие противовоспалительные препараты с возможным структурно модифицирующим действием:
в) комбинированные препараты ХС и ГА.
– Локальные инъекции лекарственных средств (блокады с местными анестетиками, кортикостероидами, протеолитическими ферментами):
а) региональные блокады;
б) внутридисковые инъекции.
Б. Нейрохирургические методы лечения.
Профилактика [ править ]
Развитие осложнений остеохондроза позвоночника обычно провоцируют статодинамические перегрузки, которые возникают при тяжелой физической работе, а также при длительном пребывании в фиксированной позе, приводящей к неравномерной нагрузке на отдельные сегменты шейного, грудного, поясничного и, особенно часто, пояснично-крестцового отделов позвоночника. При этом реакция на физические нагрузки в весьма существенной степени зависит от общего физического развития человека, прежде всего от состояния мышц шеи, поясничной области и брюшного пресса. Развитие осложнений остеохондроза, наряду с перегрузками позвоночника, может провоцироваться его травматическими повреждениями или хроническими микротравмами, нередко обусловленными особенностями некоторых профессий и видов спорта. Кроме того, к развитию осложнений остеохондроза могут предрасполагать унаследованные генетические особенности, а также аномалии развития позвоночника.
С целью профилактики осложнений остеохондроза позвоночника, а также обострений рецидивов клинических проявлений при обострении вертебральной патологии, имеющей хроническое рецидивирующее течение, рекомендуется прежде всего соблюдать ряд простых мероприятий, способствующих уменьшению нагрузки на позвоночник. В различных ситуациях, в том числе при осуществлении бытовых, трудовых и иных видов деятельности, надо не допускать чрезмерного лордоза шейного отдела в связи с запрокидыванием головы назад, длительного «кифозированного» положения поясничного отдела позвоночника. Следует признать особенно неблагоприятными наклоны туловища у человека, стоящего на выпрямленных ногах.
Для профилактики осложнений остеохондроза позвоночника следует стремиться к оптимизации осанки и позы. Желательно избегать длительного пребывания в фиксированных позах. Несомненное влияние на перегрузки позвоночника может оказывать нерационально подобранная мебель, особенно стулья, кресла. Целесообразно пользоваться стульями со слегка выпуклой спинкой на месте поясничного изгиба позвоночника. Лучше, если в положении сидя колени будут несколько выше тазобедренных суставов. В связи с этим желательна оптимизация рабочего места (высота стола, наклон спинки стула, сиденья в автомобиле, оптимальная позиция при работе с компьютером и пр.). В автомобиле обязателен подголовник для снижения опасности травматического поражения шейного отдела позвоночника («хлыстовой травмы») при резких «рывках» автомобиля.
Осложнения остеохондроза позвоночника чаще возникают в период кульминации жизненного пути – в 30-45-летнем возрасте. В связи с этим профилактика осложнений остеохондроза, прежде всего их первичная профилактика, имеет большое социальное и экономическое значение. Не менее важной является и вторичная профилактика рецидивов у людей, уже перенесших проявления осложнений остеохондроза позвоночника, и направленная на поддержание у них стойкой ремиссии, которая после 55-60 лет обычно уже приобретает спонтанный характер. Это происходит потому, что в позвоночнике человека к этому времени формируются выраженные проявления остеоартроза и оссификации связочного аппарата, деформирующего спондилеза, которые ограничивают мобильность позвоночных двигательных сегментов и ведут к спонтанной иммобилизации позвоночного столба.
Первичную профилактику следует начать с детского или, по крайней мере, с юношеского возраста – периода, предшествующего проявлениям реконструктивного процесса в позвоночных двигательных сегментах, который условно именуется остеохондрозом позвоночника. На этом этапе жизни целесообразно избегать чрезмерных нагрузок на позвоночник, а также резких, рывковых движений, в частности занятий тяжелой атлетикой. В случае же вовлечения детей в силовые виды спорта надо иметь в виду, что у них имеет место незавершенность формирования межпозвонковых дисков и чрезмерная мобильность позвоночных двигательных сегментов. Поэтому прежде всего следует обратить внимание на целесообразность физических упражнений, направленных на укрепление мышечного корсета. Абсолютным противопоказанием к силовым упражнениям в любом возрасте являются врожденные аномалии позвоночника.
Первоочередной задачей профилактических мероприятий, направленных на укрепление мышечного корсета, мышечного воротника, является создание такого режима труда и быта, при котором можно было бы избегать чрезмерной физической нагрузки.
Вторичная профилактика, проводимая в период ремиссии, включает упражнения, предназначенные для укрепления мышечного корсета. При определении наиболее целесообразных физкультурных упражнений желательно, чтобы они были оптимальны для данного пациента, как по интенсивности, так и по темпу, и в то же время оставались безопасными для позвоночного двигательного сегмента, у которого уже ранее проявлялись признаки осложнений остеохондроза.
Важную роль в профилактике обострений перенесенных ранее осложнений остеохондроза позвоночника имеет и предотвращение неблагоприятных температурных влияний, главным образом охлаждений. На негативную роль охлаждения при осложнениях остеохондроза позвоночника указывается и во многих работах специалистов по проф-патологии. Особенно велико значение охлаждения как раздражителя, вызывающего неблагоприятные рефлекторные мышечные и вегетативно-сосудистые реакции.
Физическая, практически генерализованная активность мышц и их растяжение сочетаются во время плавания. Однако при посещении бассейна нужно избегать переохлаждений. В связи с этим желательна температура воды в пределах 25-28 °С. Гимнастика в водной среде (в бассейне) – очень ценный метод лечения и профилактики остеохондроза, так как в воде почти исключается статическая нагрузка веса тела на элементы позвоночника. Кроме того, в бассейне хорошо разрабатываются контрактуры суставов, восстанавливается гибкость позвоночника. Артериальное давление и пульс при нормальных условиях плавания после выхода из бассейна обычно нормализуются в течение 5 мин. Плавание особенно иллюстрирует принцип: достигать успехов не столько за счет физического напряжения, сколько путем вовлечения в действие максимального числа мышц. У пловцов, занимающихся этим видом спорта с детства, осложнения остеохондроза развиваются редко.
Для первичной и вторичной профилактики осложнений остеохондроза разработан комплекс профилактических и реабилитационных мероприятий, включающий:
• оптимизацию бытовых условий и рабочего места, направленную на ограничение нагрузок на позвоночник;
• рациональную ЛФК, способствующую поддержанию и развитию мышечного корсета;
• устранение профессиональных вредностей;
• соблюдение оптимального температурного режима;
• контроль за массой тела, соблюдение соответствующей диеты;
• оснащение постели рациональными ортопедическими принадлежностями;
• ношение ортопедических изделий (воротника Шанца, корсетов).
Между тем лечение осложнений поясничного остеохондроза должно быть комплексным. При этом основное внимание обращается на ликвидацию болей и восстановление двигательной функции. В комплексном лечении этого заболевания наряду с вытяжением, массажем, физиотерапевтическими методами и медикаментозным лечением значительное место занимает ЛФК, основной задачей которой является укрепление мышечного корсета, способного уменьшить нагрузку на позвоночник.
Люмбалгия – боли в пояснице
Среди всех заболеваний позвоночника остеохондроз поясницы является наиболее распространенным. Это начало дегенеративных процессов, происходящих в межпозвонковых дисках, спровоцированных совокупностью факторов риска. Эта “болезнь цивилизации” ограничивает в движениях людей разного возраста, с каждым годом молодых людей с больной спиной становится все больше. В не запущенных стадиях дегенеративные процессы можно либо остановить, либо замедлить. Если знать врага в лицо, его можно победить.

Что такое остеохондроз позвоночника и его классификация в МКБ-10
Остеохондроз поясницы – это необратимая дегенерация межпозвонковых дисков, которая тянет за собой патологические процессы всей скелетно-мышечной системы. Этим человек “расплачивается” за возможность прямохождения, так называемый побочный эффект эволюции вида.
Остеохондроз поясничного отдела по МКБ-10 (международная классификация болезней) занимает категории дорсопатий (патологии соединительной, мышечной и скелетной систем) (M51-M54.9).
С другой стороны, принято считать, что термин “остеохондроз позвоночника” используется как нежелание и лень проводить более глубокое и полноценное обследование для нахождения причин симптоматики. Нечто схожее происходит и с понятием “вегето-сосудистая дистония”, которая не является истинным диагнозом.
Причины заболевания остеохондрозом поясницы
Естественное изнашивание организма приводит к остеохондрозу поясничного отдела позвоночника, который по своей природе не предназначен выдерживать нагрузки прямоходящего человека. На него приходится максимальный вес. Но, проблема в том, что у одних людей дегенеративные изменения начинаются в пожилом возрасте или глубокой старости, а у других это происходит со школьных лет.
Поэтому, есть другие, кроме природы, факторы, ускоряющие процесс изнашивания позвоночника поясничного отдела:
замедление регенерации межпозвонковых дисков от последствий травм из-за формирования сосудистого русла в них, когда человек достигает среднего возраста;
недостаток питательных веществ в рационе, необходимых для здоровья хрящевой ткани, из-за чего она начинает истончаться и терять свою эластичность;
метаболические синдромы, нарушение гормонального фона и, как следствие, нарушения нормального обмена веществ;
микро и макротравмы (переломы, падения, резкие неправильные движения, чрезмерные физические нагрузки, силовые нагрузки);
Клиническая картина
Симптоматика остеохондроза поясничного отдела позвоночника проявляется в зависимости от стадии заболевания. Клиническая картина выглядит нарастающей.
Вначале возникает “усталость спины” после привычных нагрузок, впервые возникшая. При длительном положении стоя возникает желание согнуться или присесть, чувствуется напряжение мышц в области поясницы. Появляются боли постоянного ноющего характера или острые боли во время принятия определенных поз. Ощущение чего-то инородного в области поясницы, боку внизу спины и даже внизу живота может говорить о далеко зашедшем остеохондрозе поясницы с образованием протрузий или грыж.
Скованность в области поясницы по утрам, онемение или покалывания в ногах – признаки остеохондроза пояснично-крестцового отдела.

Методы диагностики
Золотым стандартом в диагностики считается МРТ поясничного отдела позвоночника, УЗДГ, нейроортопедический осмотр с пробами. Только в совокупности этих методик можно поставить точный диагноз, определить верную схему терапевтических мер и осуществить наиболее возможный прогноз дальнейшего развития заболевания.

Лечение вертеброгенной люмбалгии с помощью супер индуктивной системы.
Снятие воспалительного процесса и отёка.
Способы лечения
В зависимости от стадии и особенностей заболевания назначается лечение. В большинстве случаях, даже при наличии грыж, к успеху приводит комплексный подход в терапии и лишь в 10% случаях больной действительно нуждается в хирургическом вмешательстве.
Остеохондроз может характеризоваться:
- изменениями межпозвонковых дисков с сохранением стабильности диска и сохранением прежних возможностей двигательного аппарата;
- изменения с образованием протрузий;
- смещением дисков;
- образованием пролапса позвоночного канала;
- образованием рубцов и, как следствие, фиброзного анкилоза;
- грыжами Шморля;
- пролапсом дисков;
- образованием деформирующего спондилеза;
- формированием остеофитов;
- изменениями в суставах позвоночника с развитием спондилоартроза;
- дегенерацией межостистых и желтых связок.
Лечение остеохондроза в поясничном отделе разрабатывается обычно неврологом и ортопедом. Оно направлено на то, чтобы остановить дегенеративный процесс или хотя бы его замедлить. К сожалению, повернуть время вспять не удастся и полностью восстановить позвоночник, но улучшить качество жизни без боли и скованности без сомнений можно.

Люмбалгия – боли в поясничном отделе позвоночника.
Комплексное лечение в клинике вертебрологии и нейроортопедии Vertebra
Консервативное лечение подразумевает прием противовоспалительных и обезболивающих средств, витаминных комплексов, миорелаксантов и седативных лекарств. Также, используются такие методы, как:
- лечебная физкультура;
- мануальная терапия;
- иглоукалывание;
- изометрическая гимнастика;
- направленная контактная диатермия;
- аппаратная стимуляция (вибро, электро, магнитная);
- кинезиотерапия;
- вытяжение позвоночника;
- лечение лазером и ультразвуком;
- специальное питание;
- психологическая помощь (когнитивно-поведенческая терапия, седативное лечение).
При этом, к медикаментозному лечению при правильном подходе обращаются в последнюю очередь. Массаж, иглоукалывание и направленная контактная диатермия способствуют улучшению кровообращения. Психологическая помощь и физкультура позволяют больному избавиться от страха перед болезнью и снова поверить в себя и в способность свободно двигаться. Специальная диета способствует максимально лучшему питанию хрящевой и костной ткани, их наилучшему усвоению.
Профилактика
В качестве профилактики остеохондроза требуется немного – вести здоровый образ жизни, научиться правильно двигаться, полноценно питаться и следить за своим весом.
Что делать?
Если Вас беспокоит резкая боль в пояснице или постоянный дискомфорт в области поясничного отдела позвоночника, тогда не откладывайте свой визит к нашему профильному врачу вертебрологу. Здоровье Вашего позвоночника в Ваших руках.
Ждём Вас! Записывайтесь на консультацию нашего профильного врача уже сегодня!
Последний отзыв: 03.12.2020 / Пациент: Марина Ковалева
Я звернулась у клініку кілька місяців тому із сильним болем у попереку, протрузіями та грижами, спричиненими тривалою сидячою роботою та недостатньою фізичною активністю. На прийом потрапила до Тетяни Анатоліївни Бикової, якій хочу висловити подяку за професіоналізм, чуйність та бажання допомогти. Лікарка уважно вислухала всі скарги, проаналізувала знімки, відповіла на всі питання та призначила оптимальну програму лікування, що включала сеанс масажів, лазерної терапії та кінезіотерапії. Уже через кілька сеансів масажу від Алі та Владислава я відчула значні покращення, а після 5-6 сеансів лазерної терапії біль перестав давати про себе знати. Наступним кроком програми стала кінезіотерапія. Фізичні вправи на спеціальних тренажерах під пильним наглядом реабілітолога Влада дозволили не тільки «прокачати» м’язи спини та покращити фізичну підготовку, але і покращити стан хребта в цілому. Я фізично відчула, що вирівнююсь, змінюється постава, звички в посадці за кермом, за робочим місцем. Це надзвичайно цінно, і я дуже вдячна Владиславу за професійний підхід, уважність, уміння відчути і підібрати оптимальний комплекс вправ та навантаження. Ну і не можу не подякувати дівчатам із рецепції. Вони справжні феї, готові зробити неможливе та підлаштувати програму лікування під самий божевільний робочий графік. Зараз почуваюся значно краще, буду дотримуватися рекомендацій і підтримувати здоров’я хребта. У разі чого – знаю, куди звертатися. Клініку дуже рекомендую!
Остеохондроз позвоночника
Остеохондроз позвоночника — это хроническое заболевание, при котором происходят дегенеративные изменения позвонков и находящихся между ними межпозвонковых дисков. В зависимости от места поражения позвоночника различают: остеохондроз шейного отдела, остеохондроз грудного отдела и остеохондроз поясничного отдела. Для диагностики остеохондроза позвоночника необходимо проведение рентгенографии, а в случае его осложнений (например, грыжи межпозвонкового диска) – МРТ позвоночника. В лечении остеохондроза позвоночника наряду с медикаментозными методами широко применяют, рефлексотерапию, массаж, мануальную терапию, физиопроцедуры и лечебную физкультуру.
МКБ-10

Этиология и патогенез
В той или иной степени остеохондроз позвоночника развивается у всех людей в возрасте и является одним из процессов старения организма. Раньше или позже в межпозвонковом диске возникают атрофические изменения, однако травмы, заболевания и различные перегрузки позвоночника способствуют более раннему возникновению остеохондроза. Наиболее часто встречается остеохондроз шейного отдела и остеохондроз поясничного отдела позвоночника.
Разработано около 10 теорий остеохондроза: сосудистая, гормональная, механическая, наследственная, инфекционно-аллергическая и другие. Но ни одна из них не дает полного объяснения происходящих в позвоночнике изменений, скорее они являются дополняющими друг друга.
Считается, что основным моментом в возникновении остеохондроза является постоянная перегрузка позвоночно-двигательного сегмента, состоящего из двух соседних позвонков с расположенным между ними межпозвонковым диском. Такая перегрузка может возникать в результате двигательного стереотипа — осанка, индивидуальная манера сидеть и ходить. Нарушения осанки, сидение в неправильной позе, ходьба с неровным позвоночным столбом вызывают дополнительную нагрузку на диски, связки и мышцы позвоночника. Процесс может усугубляться из-за особенностей строения позвоночника и недостаточности трофики его тканей, обусловленных наследственными факторами. Чаще всего пороки в строении встречаются в шейном отделе (аномалия Кимерли, краниовертебральные аномалии, аномалия Киари) и приводят к сосудистым нарушениям и раннему появлению признаков остеохондроза шейного отдела позвоночника.
Возникновение остеохондроза поясничного отдела чаще связано с его перегрузкой при наклонах и подъемах тяжести. Здоровый межпозвоночный диск может выдерживать значительные нагрузки благодаря гидрофильности находящегося в его центре пульпозного ядра. Ядро содержит большое количество воды, а жидкости, как известно, мало сжимаемы. Разрыв здорового межпозвонкового диска может произойти при силе сдавления более 500 кг, в то время как измененный в результате остеохондроза диск разрывается при силе сдавления в 200 кг. Нагрузку в 200 кг испытывает поясничный отдел позвоночника человека весом 70 кг, когда он удерживает 15-ти килограммовый груз в положении наклона туловища вперед на 200. Такое большое давление обусловлено малой величиной пульпозного ядра. При увеличении наклона до 700 нагрузка на межпозвонковые диски составит 489 кг. Поэтому часто первые клинические проявления остеохондроза поясничного отдела позвоночника возникают во время или после подъема тяжестей, выполнения работы по дому, прополки на огороде и т. п.
При остеохондрозе пульпозное ядро теряет свои гидрофильные свойства. Это происходит из-за нарушений в его метаболизме или недостаточного поступления необходимых веществ. В результате межпозвонковый диск становится плоским и менее упругим, в его фиброзном кольце при нагрузке появляются радиальные трещины. Уменьшается расстояние между соседними позвонками и они смещаются по отношению друг к другу, при этом происходит смещение и в фасеточных (дугоотростчатых) суставах, соединяющих позвонки.
Разрушение соединительной ткани фиброзного кольца диска, связок и капсул фасеточных суставов вызывает реакцию иммунной системы и развитие асептического воспаления с отечностью фасеточных суставов и окружающих их тканей. Из-за смещения тел позвонков происходит растяжение капсул фасеточных суставов, а измененный межпозвонковый диск уже не так прочно фиксирует тела соседних позвонков. Формируется нестабильность позвоночного сегмента. Из-за нестабильности возможно ущемление корешка спинномозгового нерва с развитием корешкового синдрома. При остеохондрозе шейного отдела позвоночника это часто возникает во время поворотов головой, при остеохондрозе поясничного отдела — во время наклонов туловища. Возможно формирование функционального блока позвоночно-двигательного сегмента. Он обусловлен компенсаторным сокращением позвоночных мышц.
Грыжа межпозвоночного диска образуется, когда диск смещается назад, происходит разрыв задней продольной связки и выпячивание части диска в спинномозговой канал. Если при этом в спинномозговой канал выдавливается пульпозное ядро диска, то такая грыжа называется разорвавшейся. Выраженность и длительность болей при такой грыже значительно больше, чем при неразорвавшейся. Грыжа диска может стать причиной корешкового синдрома или сдавления спинного мозга.
При остеохондрозе происходит разрастание костной ткани с образованием остеофитов — костных выростов на телах и отростках позвонков. Остеофиты также могут вызвать сдавление спинного мозга (компрессионную миелопатию) или стать причиной развития корешкового синдрома.
Симптомы остеохондроза позвоночника
Главным симптомом остеохондроза позвоночника является боль. Боль может быть острой с высокой интенсивностью, она усиливается при малейшем движении в пораженном сегменте и поэтому заставляет пациента принимать вынужденное положение. Так при остеохондрозе шейного отдела позвоночника пациент держит голову в наименее болезненной позе и не может ее повернуть, при остеохондрозе грудного отдела боль усиливается даже при глубоком дыхании, а при остеохондрозе поясничного отдела пациенту сложно садиться, вставать и ходить. Такой болевой синдром характерен для сдавления корешка спинномозгового нерва.
Примерно в 80% случаев наблюдается тупая боль постоянного характера и умеренной интенсивности. В подобных случаях при осмотре врачу необходимо дифференцировать проявления остеохондроза позвоночника от миозита мышц спины. Тупая боль при остеохондрозе обусловлена избыточным компенсаторным напряжением мышц, удерживающих пораженный позвоночно-двигательный сегмент, воспалительными изменениями или значительным растяжением межпозвонкового диска. У пациентов с таким болевым синдромом вынужденное положение отсутствует, но выявляется ограничение движений и физической активности. Пациенты с остеохондрозом шейного отдела позвоночника избегают резких поворотов и наклонов головой, с остеохондрозом поясничного отдела – медленно садятся и встают, избегают наклонов туловища.
Все симптомы остеохондроза, проявляющиеся только в районе позвоночного столба, относятся к вертебральному синдрому. Все изменения, локализующиеся вне позвоночника, формируют экстравертебральный синдром. Это могут быть боли по ходу периферических нервов при сдавлении их корешков на выходе из спинного мозга. Например, люмбоишиалгия — боли по ходу седалищного нерва при остеохондрозе поясничного отдела позвоночника. При остеохондрозе шейного отдела позвоночника это сосудистые нарушения в вертебро-базилярном бассейне головного мозга, вызванные сдавлением позвоночной артерии.
Осложнения остеохондроза позвоночника
Осложнения остеохондроза связаны с грыжей межпозвонкового диска. К ним относят сдавление спинного мозга (дискогенная миелопатия), для которого характерно онемение, слабость определенных мышечных групп конечностей (в зависимости от уровня сдавления), приводящая к появлению парезов, мышечные атрофии, изменение сухожильных рефлексов, нарушения мочеиспускания и дефекации. Межпозвоночная грыжа может стать причиной сдавления артерии, питающей спинной мозг, с образованием ишемических участков (инфаркт спинного мозга) с гибелью нервных клеток. Это проявляется появлением неврологического дефицита (нарушение движений, выпадение чувствительности, трофические расстройства), соответствующего уровню и распространенности ишемии.
Диагностика остеохондроза позвоночника
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно – резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.

МРТ поясничного отдела позвоночника. 1- выраженная дегидратация межпозвонковых дисков во всех сегментах. 2- дегидратация в сегментах L3-L4, L4-L5 справа (разные пациенты)
Прицельное исследование пораженного межпозвонкового диска возможно при помощи дискографии. Электрофизиологические исследования (вызванные потенциалы, электронейрография, электромиография) применяют для определения степени и локализации поражения нервных путей, наблюдения за процессом их восстановления в ходе терапии.
Лечение остеохондроза позвоночника
В остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов – карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
Остеохондроз позвоночника
Остеохондроз позвоночника представляет собой заболевание, в основе которого лежит дегенерация межпозвонкового диска с последующим вовлечением в процесс тел смежных позвонков, а также изменения в межпозвонковых суставах и связочном аппарате (Ю.Я.Попелянский, 2003).

Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
– 800 RUB / 4500 KZT / 27 BYN – 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место – 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Посиндромный принцип – в зависимости от того, на какие нервные образования оказывают патологические действия, пораженные структуры позвоночника различают рефлекторные, компрессионные.
Рефлекторные – рефлекторное напряжение иннервируемых мышц мышечно-тонические нарушения, сосудистые, вегетативные, дистрофические.
Компрессионные натяжение, сдавление и деформация корешка, нерва, спинного мозга или сосуда (соответственно радикулопатия, нейропатия, миелопатия, радикулоишемический синдром).
Диагностика
– Костная денситометрия – для исключения остеопороза. Значение минеральной плотности костной ткани (МПКТ) (Т-индекс) на 2,5 стандартных отклонения ниже средней МПКТ у взрослых (пиковая костная масса) свидетельствует о наличии остеопороза (высокий риск остеопоретических переломов), а на 1 стандартное отклонение — об остеопении.
Диагностические критерии
Жалобы и анамнез:
– постоянные ноющие боли в спине, чувство онемения и ломоты в конечностях;
– усиление болей при резких движениях, физической нагрузке, поднятии тяжестей, кашле и чихании;
– уменьшение объема движений, спазмы мышц;
– при остеохондрозе шейного отдела позвоночника (цервикалгия, цервикокраниалгия, цервикобрахиалгия, плечелопаточный периартроз): боли в руках, плечах, головные боли; возможно развитие так называемого синдрома позвоночной артерии, который складывается из следующих жалоб: шум в голове, головокружение, мелькание «мушек», цветных пятен перед глазами в сочетании с жгучей пульсирующей головной болью. Причиной синдрома позвоночной артерии может быть ее спазм в ответ как на непосредственное раздражение ее симпатического сплетения за счет костных разрастаний, грыжи диска, артроза межпозвонкового сустава, так и рефлекторной реакции вследствие раздражения любых рецепторов позвоночника. Наличие синдрома позвоночной артерии может усугубить течение коронарной или сердечно-мышечной патологии при их наличии;
– при остеохондрозе грудного отдела позвоночника (торакалгия): боль в грудной клетке (как «кол» в груди), в области сердца и других внутренних органах;
– при остеохондрозе пояснично-крестцового отдела позвоночника (люмбалгия, люмбоишиалгия, с-м грушевидной мышцы): боль в пояснице, иррадиирующая в крестец, нижние конечности, иногда в органы малого таза;
– поражение нервных корешков (при грыжах межпозвонковых дисков, костных разрастаниях, спондилолистезе, спондилоартрозе): стреляющая боль и нарушение чувствительности, гипотрофия, гипотония, слабость в иннервируемых мышцах, снижение рефлексов.
Рефлекторные болевые синдромы характеризуются дефансом мышц, ограничением объема движений, положительными симптомами натяжения.
1. Шейные компрессионные синдромы: наиболее часто наблюдается латеральная грыжа межпозвонкового диска с компрессией спинномозгового корешка (прежде всего С7). Клиническая картина характеризуется болью в затылке, плече и руке, фиксированным положением шейного отдела позвоночника, симптом Спурлинга (усиление боли при давлении на голову в положении разгибания шеи и наклона головы в сторону больной руки), парестезиями и гипестезией, парезом и снижением рефлексов в соответствующей зоне иннервации. При медиальной грыже диска возникает угроза компрессии спинного мозга, в тяжелых случаях возможно развитие синдрома поперечного поражения шейного отдела спинного мозга.
2. Поясничные компрессионные синдромы: чаще наблюдаются латеральная грыжа дисков L5-S1 со сдавлением корешка S1, клиническая картина характеризуется выпадением ахиллова рефлекса и гипестезией в зоне корешка S1. Грыжа диска L4-L5 со сдавлением корешка L5 характеризуется парезом мышцы длинного разгибателя большого пальца стопы и гипестезией в зоне иннервации корешка L5.
– Спондилография. Изменение конфигурации данного сегмента, Деформация замыкательных пластин. Уплощение межпозвонкового диска.
– МРТ позволяет диагностировать наличие протрузии или пролапса и особенно важна для диагностики сдавления спинного мозга и конского хвоста.
– Консультация нейрохирурга – при стойком болевом синдроме, не купирующимся консервативными методами лечения, появлении признаков миелопатии, радикулоишемии.
– Консультация ревматолога – при наличии признаков ревматоидного артрита, анкилозирующего спондилита.
Дифференциальный диагноз
Лечение
Уменьшение (или купирование) болевого синдрома, коррекция мышечного тонуса, повышение повседневной активности пациента, обучение больного справляться с болью.
Тактика лечения:
Лечение остеохондроза и его осложнений проводят с помощью консервативных методов, направленных на устранение болевого синдрома, нарушений функции спинномозговых корешков и предупреждение прогресса дистрофических изменений в структурах позвоночника.
– Больному рекомендуют избегать длительного постельного режима, избыточной нагрузки на позвоночник (длительное сидение, подъѐм тяжести, изменение физиологической кривизны) и по возможности скорее приступить к обычной работе.


