Ревматоидный артрит
Полноценная жизнь подразумевает возможность свободного передвижения и самостоятельное выполнение различного рода деятельности без посторонней помощи. Однако, порой, возникают заболевания, существенно снижающие уровень качества жизни, среди них – ревматоидный артрит.
Ревматоидный артрит является достаточно актуальной проблемой современной медицины (в частности – ревматологии). Системное заболевания поражает соединительную (суставную) ткань. Прогрессирование ревматического артрита приводит поражению суставов организма и потере их подвижности.
Попробуем детально разобраться в особенностях клинической картины и выявить как лечить ревматоидный артрит.
Развитие ревматоидного артрита
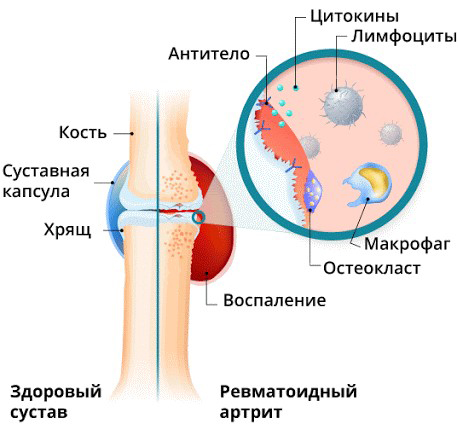
Артрит – это обобщающий термин, предполагающий обозначение различного рода воспалений и разрушительных процессов, происходящих внутри сустава. Ревматоидный артрит относится к категории аутоиммунных заболеваний и подразумевает прогрессирование воспалительных процессов сустава, возникновение которых обусловлено поражением тканей клетками иммунитета, по различным причинам, атакующим ткани собственного организма.
Воспалительные процессы предполагают дегенерацию (разрушение) хряща и дальнейший распад костных тканей. В связи с тем, что хрящевая ткань, как правило, не восстанавливается, а костная – деформируется, в процессе развития ревматоидных поражений, возникают практически необратимые последствия (деформация суставов, существенное снижение подвижности).
Частые и при этом сильные болевые ощущения и, как следствие, малоподвижность в случае отсутствия лечения неизбежно приводят к инвалидности пациентов.
Причины возникновения ревматоидного артрита
Ученые всего мира работают над выявлением наиболее вероятных причин ревматоидного артрита.
На сегодняшний день большинство специалистов придерживается мнения, что ревматоидный артрит относится к заболеваниям полифакторного типа, что предполагает его развитие в условиях наличия комплекса разноплановых причин.
Вероятными предпосылками возникновения ревматоидного артрита могут послужить:
- генетика, а именно, предрасположенность к нарушениям работы иммунитета (выявлены антигены, способные приводить к трансформации гуморального и клеточного иммунитета);
- наличие в организме инфекционных агентов, способных вызвать различного рода иммунные изменения (более чем у половины диагностированных пациентов имеются повышенные показатели антител к вирусу Эпштейн-Барра).
К пусковым же факторам, провоцирующим появление ревматоидного артрита, относят:
- переохлаждение;
- повышенное воздействие ультрафиолета (длительное нахождение од солнечными лучами);
- интоксикация (в частности токсинами микроорганизмов);
- перенесенные бактериальные инфекции;
- влияние некоторых лекарственных препаратов;
- нарушение работы эндокринной системы;
- эмоциональное потрясение.
При этом существует интересный факт о том, что грудное вскармливание на протяжении двух и более лет существенно снижает вероятность возникновения заболевания.
Основные признаки и симптомы ревматоидного артрита
Первыми признаками ревматоидного артрита являются утренняя скованность в движении суставов, сопровождающаяся началом воспалительных процессов.
Изначально опасности разрешения тканей подвержены мелкие суставы конечностей, что приводит к появлению таких признаков ревматоидного артрита, как ощущение поведенной ночи в корсете или тесных перчатках.
В начальной стадии развития заболевания болевые ощущения средней интенсивности, но при этом достаточно ощутимы и порой сравнимы с зубной болью. К суставам сложно прикоснуться, любое совершенное движение многократно усиливает ощущение, что вынуждает занимать изначально наиболее удобные позы.
Первоначальные симптомы ревматоидного артрита могут сохраняться длительный период времени.
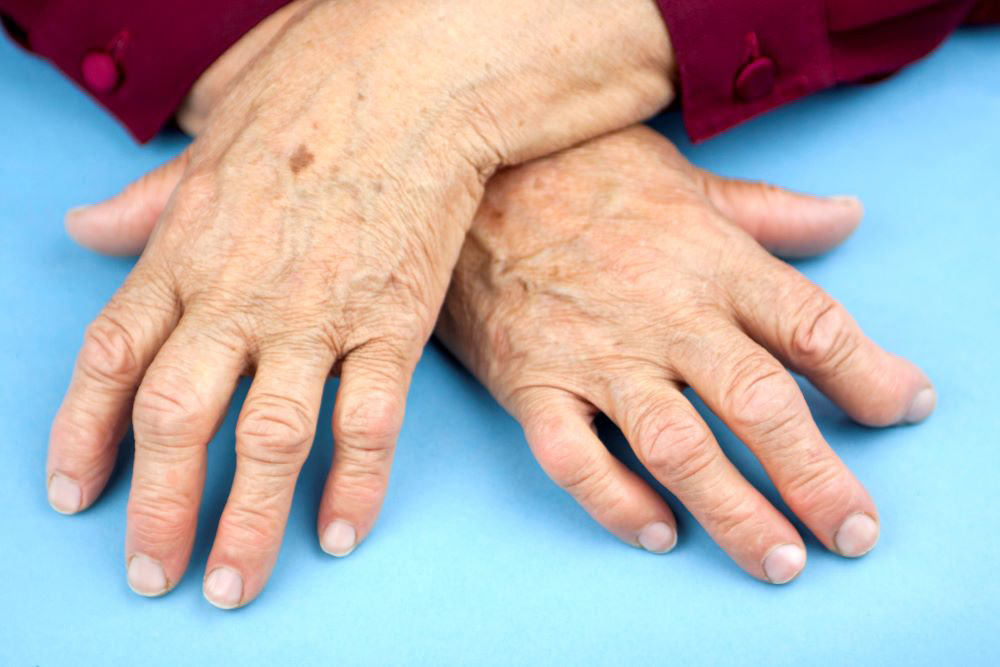
Поздние этапы развития сопровождаются таким признаком ревматоидного артрита, как визуально заметная деформация суставов. При этом стоит отметить, что в этот период человеку сложно выполнять простейшие бытовые операции, что существенно снижает качество жизни.
В целях упрощения определения лечения, все симптомы ревматоидного артрита принято классифицировать на две больше группы:
- Внесуставные проявления – сигнализируют о нарушениях работы внутренних органов:
- уменьшение объема мышечной массы;
- истончение и сухость кожи;
- деформация и хрупкость ногтевой пластины;
- кровоизлияния на коже, внутренние кровотечения;
- воспаление и увеличение лимфатических узлов.
- Суставные проявления – указывают на развитие дегенеративно-дистрофических процессов в суставах:
- симметричное поражение мелких суставов;
- визуально заметное развитие заболевания (припухлость, скованность, локальное повышение температуры);
- появление сверлящей боли.
Возможные осложнения заболевания
При несвоевременном обращении за квалифицированной помощью, а также отсутствии лечения ревматоидного артрита, высока вероятность возникновения осложнений, среди которых встречаются:
- сердечная недостаточность/инфаркт миокарда;
- почечная недостаточность;
- нарушение обменных процессов;
- воспаление серозных оболочек внутренних органов;
- возникновение бронхоплевральных свищей (прямого канала между бронхиальным деревом и полостью плевры).
Классификация ревматоидного артрита
Процесс развития ревматоидного артрита классифицируется по стадиям. Важно, что на ранних стадиях болезнь достаточно успешно купируется медикаментами, а на поздних – они могут быть неэффективны. Именно от стадии заболевания зависит прогноз инвалидности.
Кроме клинических выделяются также и рентгенологические стадии ревматоидного артрита. Рассмотрим детально.
Первая стадия (начальная)
Протекает достаточно благоприятно и практически никак не проявляется. Как правило, болезненные ощущения отсутствуют, общее состояние организма – удовлетворительное.
Самостоятельно выявить болезнь – практически невозможно.
Основными симптомами ревматического артрита начальной стадии являются:
- дискомфорт в суставах, едва заметные болевые ощущения;
- уплотнение пальцем (визуально заметное утолщение);
- уплотнение околосуставных тканей;
- скованность движений преимущественно в утренние часы.
- утончение костной ткани;
- крайне редко – образование светлых участков на пораженной ткани.
Лечение ревматоидного артрита начальной стадии достаточно простое, прогнозы – благоприятные.
Вторая стадия
Отличается более выраженной клинической картиной. Диагностика ревматоидного артрита осуществляется преимущественно на этой стадии.
Среди наиболее выраженных симптомов ревматоидного артрита второй стадии выделяют:
- поражение сразу нескольких групп суставов;
- возникновение достаточно сильной боли, ослабевающей при активных движениях и нагрузке;
- ощущение скованности, будто «тело затекло»;
- визуально заметные изменения (локальные покраснения кожи).
- изменения в костной ткани по типу эрозии;
- деформация хрящей;
- отечность и воспаление суставной сумки.
Лечение ревматоидного артрита второй стадии – преимущественно медикаментозное. Прогноз – благоприятный.
Третья стадия
Характеризуется серьезными изменениями. Наблюдаются ярко выраженные боли, ограничение подвижности суставов.
Признаками ревматоидного артрита третьей стадии являются:
- распространение заболевания на крупные суставы организма;
- локальное повышение температуры, ощущение жара;
- образование подкожных узелков (преимущественно около пораженных суставов);
- заметная деформация хрящевой ткани;
- атрофия мышц, потеря суставной подвижности.
- утончение костной ткани, возникновение эрозий;
- заметная атрофия мышечного каркаса;
- деформация суставов;
- солевые отложения, а также кальцификация суставов.
Лечение ревматоидного артрита этой стадии осуществляется только в условиях стационара. Прогноз – условно неблагоприятный.
Четвертая (терминальная) стадия
Крайне тяжелое течение заболевания, сопровождающееся большим количеством осложнений.
Диагностика ревматоидного артрита этой стадии определяет такие признаки, как:
- сильные боли, препятствующие отдыху;
- болевые ощущения в глазницах, дискомфорт в груди;
- частичная или полная потеря чувствительности конечностей;
- существенное снижение двигательной активности;
- распространение воспалительного процесса на крупную мускулатуру;
- поражение ЖКТ;
- возникновение большого количества язв/сыпи.
- очевидно заметный остеопороз;
- множество эрозий/кист;
- сращение тканей;
- тотальная деформация (не подлежащая восстановлению).
Лечение ревматоидного артрита четвертой стадии – только в условиях стационара. Прогноз – крайне неблагоприятный.
Диагностика ревматоидного артрита
Отправиться на диагностику ревматоидного артрита стоит при возникновении таких признаков, как:
- болезненная симметричная припухлость/отечность нескольких суставов;
- возникновение утренней скованности;
- наличие подкожных узелков;
- изменения на рентгенограмме (выявление остеопороза/эрозий/кист).
В целях уточнения предполагаемого диагноза используются методы:
- МРТ (магнитно-резонансная томография) – дает возможность определить состояние околосуставных тканей;
- пункция (извлечение образца суставной (синовиальной) жидкости) – помогает определить наличие специфичных клеток и лейкоцитов.
Лечение ревматоидного артрита немедикаментозными методами
Несмотря на то, что заболевание полностью не излечивается, борьба с ним имеет смысл и при грамотном подходе дает максимально возможные результаты.
Ключевой задачей немедикаментозной и медикаментозной терапии является:
- устранение симптомов;
- достижение устойчивой и длительной ремиссии;
- сдерживание активности аутоиммунных реакций;
- предотвращение или замедление проявления осложнений.
Физиотерапия
Физиотерапевтические методы направлены на ускорение восстановления/заживления тканей, а также поддержку мышечного тонуса и максимального сохранения подвижности суставов при ревматическом артрите.
К физиотерапии относят:
- электрофорез/фонофорез (воздействие электрического поля/ультразвука);
- бальнеотерапия (ванны из минеральных вод);
- грязелечение.
Лучше всего, если терапия будет проводиться в условиях стационарного лечения.
Массаж
Отличный метод лечения, использование которого необходимо в период ремиссии заболевания. Продолжительность курса и длительность сеансов определяется характером заболевания.
Процедуры должны осуществляться только профессиональным массажистом, после консультации с лечащим врачом.
Лечебная физкультура (ЛФК)
Способствует сохранению подвижности, а также локально активизирует обменные процессы, благодаря улучшению кровообращения.
Комплекс упражнений подбирается в соответствии с имеющейся стадией заболевания и учетом рекомендаций лечащего врача.
Ортопедические операции
Возможность восстановления функциональных возможностей и структуры суставов. На сегодняшний день доступны такие решения, как:
- артроскопия – малоинвазивное вмешательство (предполагает точечные проколы), выполняемое с целью лечения повреждений сустава;
- эндопротезирование – замена компонентов или сустава целиком, обеспечивающая возможность подвижности.
Лечение ревматоидного артрита препаратами
Как лечить ревматоидный артрит с помощью медикаментозных методов может определить только лечащий врач, имеющий полноценную клиническую картину заболевания пациента.
Лечение ревматоидного артрита препаратами осуществляется под чутким наблюдением специалиста и корректируется в соответствии с имеющимся/отсутствующим прогрессом.
Хондропротекторы
Широкая группа препаратов, способствующая регенерации соединительной ткани и улучшению состояния хряща. Выпускаются в различных формах (таблетки/мази).
К часто назначаемым относят: «Артракам», «Мукосат», «Хондролон».
Спазмолитики
Способствуют снятию спазмов гладкой мускулатуры, окружающей воспаленные суставы.
Наиболее эффективными являются «Спазмалгон», «Триган», «Максиган».
Нестероидные противовоспалительные средства (НПВС)
Оказывают противовоспалительный эффект и способствуют угнетению активности фермента, вызывающего разрушительные процессы. К наиболее часто назначаемым и при этом весьма эффективным принято относить препарат «Артрадол».
Биологические агенты
Препараты, имеющие протеиновую основу. Ключевое предназначение – подавление воспалительных процессов, благодаря воздействию на составляющие иммунной системы.
Наиболее эффективными являются: «Галофугинон», «Хумира», «Оренция».
Питание
Соблюдение принципов здорового питания помогает закрепить благоприятный результат успешного лечения и как можно дольше сохранить ремиссию. Диета при ревматоидном артрите и переход преимущественно на растительную пищу способствует существенному сокращению возникающих обострений.
Как лечить ревматоидный артрит с помощью диеты? Специалисты рекомендуют исключить продукты-аллергены (например, томаты и баклажаны), а также ввести больше витаминов и животных белков, что помогает сократить потерю мышечной массы. Предпочтение стоит отдавать нежирным сортам мяса, а также морской рыбе и запеченной пище.
Кроме того, рекомендуется отказаться от вредных привычек, так как любая интоксикация может спровоцировать обострение.
Профилактика
Соблюдение питания при ревматоидном артрите является основой профилактики, однако этого может оказаться недостаточно. Сохранить длительную ремиссию и предупредить обострение можно придерживаясь клинических рекомендаций при ревматоидном артрите.
В процессе восстановления рекомендуется:
- регулярно посещать лечащего врача и отслеживать прогресс лечения (осмотр и обследование должны проходить не реже, чем 1-2 раза в год);
- сократить физические нагрузки (исключая упражнения ЛФК), но при этом сохранять максимально комфортный уровень двигательной активности.
Помните, своевременное обращение к специалисту повышает вероятность успешного лечения и достижения длительной ремиссии, что гарантирует достижение оптимального уровня качества жизни.
Откажитесь от самолечения и доверьте собственное здоровье профессионалам своего дела.
Стадии рентгенологических изменений в суставах при ревматоидном артрите
Для цитирования: Смирнов А.В., Каратеев Д.Е. Стадии рентгенологических изменений в суставах при ревматоидном артрите. РМЖ. 2014;7:551.
Костно-суставная система кистей и дистальных отделов стоп является основным объектом исследования для постановки диагноза и определения стадии ревматоидного артрита (РА) и проведения дифференциального диагноза с другими заболеваниями ревматической и неревматической природы.
Синовиальная оболочка периферических суставов является органом-мишенью, где при РА разворачивается хроническое аутоиммунное воспаление, приводящее в дальнейшем к характерному для РА множественному и симметричному поражению суставов. Симметричность изменений в суставах кистей и стоп является отличительной особенностью РА. Типичные признаки РА – симметричное поражение пястно-фаланговых и плюсне-фаланговых суставов, суставов запястий, проксимальных межфаланговых суставов кистей. Первые рентгенологические симптомы артрита, в т. ч. и появление первых эрозий, могут обнаруживаться во 2-х и 3-х пястно-фаланговых суставах, 3-х проксимальных межфаланговых суставах кистей, суставах запястий, лучезапястных суставах, шиловидных отростках локтевых костей, 5-х плюсне-фаланговых суставах. При более выраженных стадиях РА изменения могут обнаруживаться в дистальных межфаланговых суставах кистей и стоп. РА никогда не начинается с поражения дистальных межфаланговых суставов кистей и стоп, проксимальных межфаланговых суставов стоп.
Наиболее часто в повседневной практике применяется рентгенологическая классификация, основанная на делении РА на модифицированные стадии по Штейнброкеру с использованием обзорных рентгенограмм кистей и дистальных отделов стоп в прямой проекции.
Выделяются 4 рентгенологические стадии РА, отражающие прогрессирование симптомов артрита в суставах кистей и дистальных отделов стоп.
К 1-й стадии (ранним рентгенологическим изменениям) РА относятся периартикулярное утолщение и уплотнение мягких тканей, околосуставной остеопороз (повышение рентгенпрозрачности костной ткани), единичные кистовидные просветления костной ткани и сужение отдельных суставных щелей в типичных для начального РА суставах. Рентгенологические симптомы 1-й стадии неспецифичны для РА и могут быть обнаружены при других ревматических заболеваниях, что требует обязательного учета клинико-лабораторных показателей заболевания.
Стадия 2 характеризуется нарастанием околосуставного остеопороза, появлением множественных кистовидных просветлений костной ткани в эпифизах коротких трубчатых костей и костях запястий в сочетании с множественными сужениями суставных щелей, эрозивными изменениями в суставах и небольшими краевыми деформациями костей. Эта стадия подразделяется на неэрозивную и эрозивную формы в зависимости от отсутствия или наличия деструктивных изменений в суставах. Как правило, первые эрозии появляются во 2–3-х пястно-фаланговых, 5-х плюсне-фаланговых суставах, костях запястий, в области шиловидного отростка локтевой кости. Отличительная особенность 2-й стадии РА – отсутствие умеренных или выраженных деформационных изменений, подвывихов, вывихов и костных анкилозов суставов.
Стадия 3 характеризуется нарастанием рентгенологических симптомов, выявляемых при 2-й стадии. Деструктивные изменения выраженные, определяются во многих суставах кистей и дистальных отделов стоп. Преобладают в типичных для РА суставах. Отличительная особенность 3-й стадии – умеренные и выраженные деформации эпифизов костей, подвывихи и вывихи в отдельных или многих суставах.
4-я стадия характеризуется симптомами 3-й стадии и появлением костных анкилозов суставов. Для РА типичны анкилозы в суставах запястий (межзапястных, 2–5-х запястно-пястных суставах). Крайне редко выявляются анкилозы в проксимальных межфаланговых суставах кистей и лучезапястных суставах. Выраженные деструктивные изменения в костях запястий могут приводить к коллапсу запястий, который характеризуется снижением высоты запястий, выраженными деформациями, уменьшением размеров или остеолизом костей запястий. Остеолитические изменения могут выявляться в пястно-фаланговых и, реже, плюсне-фаланговых суставах. Рентгенологические стадии РА представлены на рисунках 1–11.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Рентгенологические стадии ревматоидного артрита – признаки и проявление
а) Терминология:
1. Аббревиатура:
• Ревматоидный артрит (РА)
2. Определение:
• Хроническое прогрессирующее системное воспалительное заболевание с преимущественным поражением суставов
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Исключительно эрозивные патологические изменения
о Остеопороз, нарушение соосности
• Локализация:
о Классическим является симметричное поражение:
– На ранней стадии поражение может быть односторонним
о Поражение на ранней стадии
– Пястно-фаланговые суставы (ПФС) или проксимальные межфаланговые суставы (ПМФС)
– Дистальный луче-локтевой сустав (ДЛЛС)
– Лучезапястный сустав (ЛЗ)
о Поражение на поздней стадии:
– Межзапястные суставы
о Дистальные межфаланговые (ДМФС) суставы и 1-й запястно-пястный сустав в патологический процесс не вовлекаются до самой поздней стадии
(Слева) Продольное цветовое допплеровское картирование: типичные признаки теносиновита с отчетливо повышенной васкуляризацией, указывающей на полнокровие. Также визуализируются синовиальное утолщение и гиперемия ладонного отдела капсулы сустава, указывающие на наличие синовита. Это подтверждает раннюю стадию РА при отсутствии рентгенографических изменений.
(Справа) МРТ, аксиальная проекция, режим Т2 с подавлением сигнала от жира: признаки теносиновита с сигналом высокой интенсивности, вокруг нормальных сухожилий сгибателей и разгибателей и в дистальном луче-локтевом суставе. Эрозии не визуализируются. Рентгенография не выявила патологических изменений. (Слева) МРТ, корональная проекция, режим Т1: головки пястных костей с краевыми эрозиями пациента с впервые возникшей односторонней болью и отеком. Рентгенография не выявила признаков этих эрозий.
(Справа) МРТ, корональная проекция, режим Т2 с подавлением сигнала от жира: признаки поражения за пределами пястно-фаланговых суставов у того же пациента. Визуализируются похожие признаки образования выпота, а также краевых и субхондральных эрозий костей запястья, лучезапястного и дистального луче-локтевого суставов. Распространение и характер эрозивного процесса типичны для РА. (Слева) Рентгенография в ЗП проекции: признаки отека в области ПФС и ПМФС у пациента с впервые возникшей болью и отеком кисти: признаки локального остеопороза или эрозий не визуализируются, однако отмечается расширение 2-го и 3-го ПФС. Причиной тому служат синовит и суставной выпот. Это самые ранние рентгенографические признаки РА.
(Справа) Рентгенография в ЗП проекции: юкстаартикулярная остеопения и сужение хряща в ПФС. Размытость кортикального слоя в области головок пястных костей имеет штрих-пунктирный характер, указывающий на ранние эрозивные изменения.
2. Рентгенография при ревматоидном артрите лучезапястного сустава и суставов кисти:
• Суставы кистей и стоп поражаются на ранней стадии; обращайте внимание на скрытые изменения
• Ключевым признаком вовлечения подлежащей кости может являться местный отек мягких тканей:
о Особенно в области ПФС, ПМФС суставов и шиловидного отростка локтевой кости
• Остеопороз:
о Ранняя стадия: юкстаартикулярный
о Поздняя стадия: диффузный
• Эрозии:
о Наиболее ранним признаком является размытость кортикального слоя, с последующим формированием штрих-пунктирного дефекта
о Как правило, раннее появление краевых эрозий в зоне кости, которая располагается внутри капсулы, но не покрыта хрящом:
– Эрозивное поражение оснований фаланг по типу «мышиного уха»
– Шиловидные отростки лучевой и локтевой костей
о Непосредственно субхондральные эрозии
о Тяжелая деструкция костных структур на поздней стадии заболевания:
– Возможно деформация фаланг в виде «карандаша в стакане»
– Могут поражаться кости дистального локтевого ряда или проксимального ряда запястья
• Деструкция хряща:
о При первичной рентгенографии может выявляться расширение суставного пространства, обусловленное выпотом
о Наблюдается общее истончение хряща
• Субхондральные кисты, часто встречающиеся при РА, не являются специфичными
• Может визуализироваться разрастание шиловидного отростка локтевой кости по типу «шапочки»-это единственная область продуктивного изменения при РА
• Нарушение соосности вследствие разрушения связок/сухожилий:
о Запястье:
– Локтевое смещение (локтевой подвывих запястья, при этом полулунная кость в основном сочленяется с локтевой)
– Ладонный подвывих запястья относительно лучевой кости
– Ладьевидно-полулунная диссоциация
– Сгибательная или разгибательная нестабильность промежуточного сегмента запястья
о Пальцы:
– Локтевая девиация в ПФС, ладонный подвывих в ПФС
– Палец «автостопщика»
– Деформация в виде бутоньерки (избыточное сгибание в ПМФС, переразгибание в ДМФС) и по типу лебединой шеи (переразгибание в ПМФС и избыточное сгибание в ДМФС)
3. КТ при ревматоидном артрите лучезапястного сустава и суставов кисти:
• Повторяет рентгенологические признаки; применяется редко, за исключением послеоперационного контроля
4. МРТ при ревматоидном артрите лучезапястного сустава и суставов кисти:
• Т1: выпот, эрозии имеют сигнал низкой интенсивности
• Последовательности, чувствительные к жидкости:
о Выпот, эрозии, субхондральные кисты – сигнал высокой интенсивности
о Теносиновиты – сигнал высокой интенсивности
о Паннус: утолщенная, узелково-измененная синовиальная оболочка с сигналом низкой интенсивности, отграниченная выпотом
о Отек костного мозга: субхондральный высокоинтенсивный сигнал
• Режим Т1 с контрастированием и подавлением сигнала от жира:
о Утолщенная, интенсивно контрастируемая синовиальная оболочка отграничивает выпот и эрозии, характеризующиеся сигналом низкой интенсивности
о Теносиновиты: контрастирование вовлеченных сухожилий
о Срединный нерв может контрастироваться при импиджменте в карпальном канале на фоне теносиновита
5. УЗИ при ревматоидном артрите лучезапястного сустава и суставов кисти:
• Лучший метод для раннего выявления выпота в малых суставах
• Теносиновиты: гиперэхогенность
• Разрыв сухожилий: непосредственная визуализация
• Цветовое допплеровское картирование: позволяет оценить гиперваскуляризацию
• Ревматоидные узелки: гомогенные гипоэхогенные образования
6. Рекомендации по визуализации:
• Лучшие методы визуализации:
о Первичная визуализация – рентгенография
о При отсутствии изменений, для выявления ранних признаков патологических изменений – УЗИ или МРТ:
– Отлично подходит для выявления патологических изменений, но не имеет прогностического значения для отдельного индивидуума
о После лечения (обычно оценка медикаментозной терапии):
– УЗИ и допплеровское картирование эффективны для оценки выпота и воспаления
– МРТ оптимально для оценки раннего эрозивного процесса
• Рекомендации по протоколу:
о Рентгенография: в передне-задней проекции и в проекции «раскрытой книги» (Norgard):
– Проекция «раскрытой книги» позволяет визуализировать ранние эрозии ПФС, трехгранной и гороховидной костей
– Для оценки соосности запястья необходимо дополнительно выполнить рентгенографию в строго боковой проекции
о Использование контрастного вещества в половинной дозе и томографа мощностью ЗТ эффективно для оценки признаков синовита/теносиновита на ранней стадии РА
(Слева) Рентгенография в ЗП проекции: типичные признаки краевых эрозий при РА. Они визуализируются на раннем этапе эрозивного процесса в тех отделах кости, которые расположены внутри капсулы, но не имеют хрящевого покрытия. Эти отделы кости наиболее подвержены воспалительному процессу.
(Справа) Рентгенография в ЗП проекции: нормальная плотность костной ткани у пациента с ранней стадией РА. Единственным пораженным суставом является проксимальный межфаланговый сустав В, где визуализируются эрозии и значительное повреждение хряща. Примите во внимание, что на ранней стадии РА эрозивный процесс может поражать ПМФС с той же вероятностью, что и ПФС. (Слева) Рентгенография в ЗП проекции: узелок, который является причиной вдавленного дефекта подлежащей кости. Обратите внимание на уменьшение ширины хряща во 2-м ПФС по ходу краевой эрозии головки пястной кости. Характер и положение типичны для РА с ревматоидными узелками.
(Справа) Рентгенография в ЗП проекции: признаки выраженной, быстроразвивающейся лентовидной остеопении в дистальном отделе лучевой кости у мужчины 48 лет, а также отека мягких тканей и вероятной эрозия шиловидного отростка локтевой кости. (Слева) МРТ артрограмма, корональная плоскость, режим Т1: отек и эрозии шиловидного отростка локтевой кости и трехгранной кости В у того же пациента. Кроме того визуализируется разрыв ладьевидно-полулунной связки.
(Справа) МРТ, корональная плоскость, режим Т2 с подавлением сигнала от жира: подтверждается наличие эрозий шиловидного отростка локтевой кости и трехгранной кости у этого же пациента. Кроме того визуализирует еще одна эрозия ладьевидной кости В. Обратите внимание на умеренное истончение хряща в луче-ладьевидном суставе, в то время как остальной хрящ выглядит нормальным. Эрозии у данного пациента более выражены, чем можно было предположить по результатам рентгенографии.
в) Дифференциальная диагностика ревматоидного артрита лучезапястного сустава и суставов кисти:
1. Системная красная волчанка:
• Деформации аналогичного характера, но редуцируемые
• Отсутствие эрозий до поздней стадии заболевания; рельефный теносиновит
2. Эрозивный остеоартроз:
• Эрозивный, однако распространение аналогично остеоартрозу:
о ДМФС>ПМФС; 1-й запястно-пястный сустав, ладьевидно-трапециевидно-трапециевый сустав
3. Псориатический артрит:
• В начале может быть исключительно эрозивным
• Преимущественно поражает ДМФС, но может затрагивать и другие суставы
• Поражение суставов запястья непредсказуемо
• Могут иметь место признаки периостита (рыхлая периостальная реакция по ходу диафизов или в основаниях пальцев)
• Динамическое контрастирование способствует дифференцировке псориатического артрита от РА в интервале 15 минут
4. Гиперпаратиреоидизм:
• Субхондральная резорбция концевых фаланг или костей запястья может коллабировать и симулировать эрозии
• Другие признаки гиперпаратиреоидизма: субхондральная резорбция, резорбция кончиков дистальных фаланг, кальциноз сосудов
(Слева) Рентгенография в ЗП проекции: нормальная плотность костной ткани, единичный участок отека мягких тканей и сопутствующая эрозия. Это единственный рентгенографический признак РА у этого молодого пациента.
(Справа) Рентгенография в ЗП проекции: сужение лучезапястного сустава, а также локтевое смещение запястья у пациента с ранней стадией РА. Обратите внимание на то, что большая часть полулунной кости перекрывает локтевую кость, что подтверждает смещение. (Слева) Рентгенография в ЗП проекции: визуализируется только отек мягких тканей в области шиловидного отростка локтевой кости у мужчины средних лет с суставной болью. Это позволяет предположить раннюю стадию РА.
(Справа) Непрямая МР-артрография, режим Т2, с контрастным усилением, с подавлением сигнала от жира: признаки синовита с локтевой стороны и небольшой эрозии шиловидного отростка локтевой кости с выраженным отеком у того же пациента. Также определяется разрыв ладьевидно-полулунной связки. (Слева) МРТ, аксиальная проекция, режим протонной плотности, с контрастным усилением, с подавлением сигнала от жира: более выраженная эрозия дистального отдела локтевой кости у этого же пациента, наличие которой предполагалось в корональной проекции.
(Справа) Рентгенография в ЗП проекции: признаки выраженной остеопении и мутилирующего артрита. Эрозивный процесс выражен настолько, что отмечаются множественные деформации по типу «карандаша в стакане». Несмотря на то, что мутилирующий артрит является характерным признаком псориатического артрита, он также встречается при любых тяжелых воспалительных артропатиях, включая РА.
г) Патология:
1. Общая характеристика:
• Этиология:
о Этиология неизвестна
о Предполагается патофизиологическая связь со стойким иммунным ответом генетически восприимчивого хозяина к некоторому неизвестному антигену
• Генетика:
о Генетическая предрасположенность:
– Конкордантность в парах монозиготных близнецов (25%)
– Частота возникновения РА у родственников первой степени родства в 4-е раза выше, чем у людей в общей популяции
о Маловероятно, что у членов семьи пациента будут выявлены аналогичные патологические изменения
2. Макроскопические и хирургические особенности:
• Синовиальная оболочка гипертрофирована, отечна
• Отечность суставов, эрозии костей, деструкция хряща
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Симметричный полиартрит, с преимущественным поражением мелких суставов кистей и стоп:
– Поражение на ранней стадии может быть асимметричным или моноартикулярным
о Общие симптомы: утомляемость, субфебрилитет
о Обычно развиваются в течение недель или месяцев; иногда скоротечное течение болезни
• Другие признаки/симптомы:
о Деформации лучезапястных суставов и кистей рук:
– Локтевое смещение запястья
– Ладьевидно-полулунная диссоциация; карпальная нестабильность
– Ладонный подвывих и локтевая девиация ПФС
– Деформации по типу «бутоньерки», «лебединой шеи», «пальца автостопщика»
2. Демография:
• Возраст:
о Пик начала заболевания приходится на 4-5 десятилетия
• Пол:
о Ж>М (3:1)
• Эпидемиология:
о РА: 1% в мире:
– 5% в некоторых популяциях коренных американцев
о У 80% пациентов с РА поражаются суставы запястья
о У 85% пациентов с РА поражаются ПФС
о У 75% пациентов с РА поражаются ПМФС
3. Течение и прогноз:
• При интенсивной комбинированной терапии рецептурными препаратами может наступать ремиссия
• При устойчивости к терапии отмечается прогрессирование эрозивного процесса и разрушения связок и сухожилий:
о Прогрессирующие болевой синдром и нарушение функции
4. Лечение:
• Как правило, комбинированное, направленное на облегчение болевого синдрома и незамедлительная нарастающая терапия для подавления заболевания до разрушения суставов:
о Биологические препараты: ингибиторы фактора некроза опухоли альфа, антиинтерлейкин-1:
– Установлена роль цитокинов (особенно фактора некроза опухоли альфа и интерлейкина-1) в патофизиологии РА
• Хирургическое лечение:
о Синовэктомия, теносиновэктомия
о Запястье:
– Резекция дистального конца локтевой кости
– Проксиамльная карпэктомия
– Артродез (обычно с использованием тыльной лучевой пластины через ладьевидную, полулунную и головчатую кости к 3-й пястной)
– Карпальная артропластика; может оказаться несостоятельной и осложниться массивным остеолизисом
о ПФС, ПМФС:
– Артродез, часто межфаланговых суставов первого и других пальцев
– Артропластика: часто развиваются осложнения:
Перелом конструкции или пальца
Массивный остеолизис и синовит
е) Диагностическая памятка:
1. Следует учесть:
• Наиболее ранние проявления РА могут быть монооссальными или асимметричными:
о Необходимо дифференцировать с септическим артритом
2. Советы по интерпретации изображений:
• Учитывайте зоны местного отека мягких тканей для выявления слабо различимых костных признаков на рентгенограмме
• Обращайте внимание на размытость кортикального слоя и штрих-пунктирный характер его изменения как на ранние рентгенологические признаки эрозивного процесса
ж) Список использованной литературы:
1. Navalho М et al: Bilateral MR imaging of the hand and wrist in early and very early inflammatory arthritis: tenosynovitis is associated with progression to rheumatoid arthritis. Radiology. 264(3):823-33, 2012
2. Boyesen P et al: Prediction of MRI erosive progression: a comparison of modern imaging modalities in early rheumatoid arthritis patients. Ann Rheum Dis. 70(1):176-9, 2011
3. Rowbotham EL et al: Rheumatoid arthritis: ultrasound versus MRI. AJR Am J Roentgenol. 197(3):541-6, 2011
Рентгенологические стадии ревматоидного артрита

Ревматоидный артрит (РА) представляет собой тяжелое аутоиммунное заболевание, для которого характерно поражение суставов и соединительной ткани. Патологический процесс при этом распространяется и на внутренние органы. Для заболевания характерно хроническое прогрессирующее течение. Диагностируют его при помощи рентгенограммы, которую назначает врач, при подозрении на начало патологии, на основании сопутствующей симптоматики.
Рентгенологическое обследование позволяет провести оценку не только степени воспаления, но и определить деструкцию хряща, костной части тела и соединительной ткани. Благодаря этому устанавливается стадия заболевания врачом. При активном прогрессировании артрита, то возможно симметричное поражение верхних и нижних конечностей.
При отсутствии симптомов на обследование врачи отправляют в профилактических целях, только людей, которые находятся в зоне риска. На ранних стадиях сильных изменений на снимке может и не быть, они появляются по мере прогрессирования процесса. Существует всего 4 рентген стадии ревматоидного артрита, которые отличаются между собой степенью поражения и выраженностью симптоматики.
1 стадия – начальная
Характеризуется как самая легкая степень развития патологии. Обнаруженная болезнь на этом этапе успешно лечится, а все изменения еще обратимы. Основными клиническими проявлениями, позволяющие заподозрить изменения в организме, являются утренняя скованность движений, отечность мелких суставов кисти. Кроме этого, у больного в анамнезе могут быть перенесенные инфекции мочеполовой системы, ангина, тонзиллит. В первую очередь страдают именно руки, поэтому делают их снимок.
Рентгенологическими признаками в этом случае следует выделить:
- Локальные просветления в костных структурах.
- Разрыхление поверхности сустава, что характерно для остеопороза.
- Небольшие сужения щели между суставами, хорошо заметные на снимке.
- Воспалительный процесс в мягкотканном компоненте, что проявляется как уплотненная структура в пораженном суставе.
Пациенты на начальной стадии ревматоидного артрита часто жалуются на болевые ощущения в суставах после физической нагрузки. Это типичный симптом, который сигнализирует о том, что пора обращаться к врачу. Протекать процесс в суставах может долго и медленно, но после сильных разрушений, он становиться необратимым.
Важно! Первые симптомы ревматоидного артрита можно заметить не только у взрослого, но и ребенка. Болезнь диагностируется у пациентов самого разного возраста, поэтому не следует затягивать с консультацией специалиста.
2 стадия – прогрессирующая
Вторая рентгенологическая стадия ревматоидного артрита наступает сразу после первой и отличается от нее многочисленным формированием кист в костных структурах. На снимке заметнее становится околосуставный остеопороз, между суставами сужается щель. Длится вторая стадия до того момента, пока не станут образовываться эрозии на костной ткани. Их, в свою очередь, делят на несколько групп. Для первой характерно поражение эрозиями краевых поверхностей мелких суставов. Для второй образование провала на поверхности кости, что говорит о компрессионной эрозии. К третьей группе относят поверхностную деградацию костной ткани замыкательной пластины на участке крепления сустава со связками.
Вторая рентгенологическая стадия условно делится на две подгруппы, которые отличаются между собой степенью поражения суставной поверхности:
- «А». Для нее характерно отсутствие эрозии на суставной поверхности, но на снимке четко проявляется околосуставный остеопороз в виде кист. Заметить их можно по локальным просветлениям костных структур.
- «Б». Для данного подвида характерно появление эрозий на поверхности суставов, но не более чем в 4 местах. Если снимке заметны эрозивные структуры, то подвижность пропадает на 2–3 день, так как хрящевая ткань полностью разрушена. Во время выполнения физических действий болевые ощущения у пациента усиливаются.
Кроме симптомов на рентгене, врач отмечает появление кожных проявлений в виде ревматоидных узелков. При этом пациент жалуется на острые боли в ногах, затрудненность ходьбы, появление хромоты или сокращения длины одной из конечностей.

Как наглядно отличаются нормальная кисть от артрита
3 стадия – деформация костей
Клинически данная стадия проявляется неподвижностью мелких суставов, но патологический процесс распространяется и на крупные части. Страдают от него в первую очередь плечевой пояс, голеностопные суставы, коленные, локтевые и межпозвоночные сочленения. Пациенты начинают жаловаться на проблемы с ходьбой, она невозможна или сильно затруднена, выражен болевой синдром.
Основные рентгенологические признаки ревматоидного артрита на этом этапе выделяют:
- Деформация костей в виде «плавника моржа», «шеи лебедя» или «пуговичной петли», проявляется подвывихами пястно-фаланговых сочленений.
- Более пяти сформировавшихся эрозивных образований.
- Атрофические изменения окружающих суставов мышечных тканей.
- Сжатие суставных щелей.
- Прогрессирующий околосуставный остеопороз.
- Образование кальцификатов возле пораженного участка (это ревматоидные узелки диаметром до 2–3 см).
Обычно такие узелки образуются в результате перенасыщения организма кальцием, который не смог усвоиться естественным образом. На снимке они особенно хорошо видны. Пациенты на этой стадии жалуются на неспособность выполнять даже простые ежедневные дела, такие как держать ложку, чистить зубы, удерживать чашку. Выраженный дегенеративный процесс проявляется острой болью, и из-за него кости становятся хрупкими. Нередко появляются вывихи, подвывихи, переломы, которые требуют оперативного вмешательства или редко заживают сами.
4 стадия – терминальная
Конечная стадия развития ревматоидного артрита. Для нее характерны необратимые последствия для больного, инвалидность. Пациент становится неспособен выполнять даже простые бытовые действия, ощущает выраженный болевой синдром, который плохо купируется лекарственными препаратами. Мышцы, из-за отсутствия нормальной физической активности, постепенно атрофируются. Со временем человек утрачивает способность сам себя обслуживать и требует регулярной помощи со стороны.
На данном этапе характерными рентгенологическими признаками выделяют:
- Полное отсутствие щели между суставами и образование уплотнение в области сочленения, формирование акилозоза (полная неподвижность сустава) и субхондральных остеосклезрозов.
- Появление костных наростов на суставах – остеофитов, чаще всего имеют заостренную форму.
- Повышение пористости костной ткани, развитие остеонекроза.
Последняя стадия практически не лечится, больному лишь назначается поддерживающая терапия, незначительно облегчающая симптоматику и улучшающая качество жизни.
Рентгенологические признаки заболевания
На рентген-снимке патология проявляется в виде разного вида изменений, характерных для артроза, остеолиза, полиартрита. Основными симптомами, на которые обращает внимание врач при изучении снимка, являются:
- Ткань, которая окружает сустав, меняет свою структуру, становится более плотной. Это изменение на снимке проявляется в качестве изменения оттенка черного, поэтому не каждый специалист сможет его заметить.
- При воспалительном процессе начинают откладываться соли кальция, которые заметны как белые плотные пятна.
- Когда уже заметны первые признаки, и воспаление перетекает в артрит, то между суставами существенно снижается расстояние. Постепенно оно исчезает вовсе, что характерно для 4 стадии.
На фоне этого пациенты также жалуются на острую боль, скованность движений, усиливающуюся в ночное и утреннее время. Зажатость сохраняется не менее 1–1,5 часа. Температура тела при этом может повышаться до 38С. Некоторые больные страдают бессонницей, жалуются на слабость.
Чем сильнее прогресс патологии, тем более выражены признаки на рентген-снимке. На начальной стадии болезнь может ничем себя не выдавать, поэтому дополнительно потребуется проведение МРТ и сдача общих и биохимических анализов крови.
Ревматоидный артрит имеет аутоиммунную природу и встречается у 2% населения земли. Поражать заболевание может людей любого возраста и пола, независимо от их профессиональной деятельности. Распространяется патология преимущественно на суставы, но может поражать и внутренние органы, приводя к нарушению их работы. Диагностировать ее желательно на ранней стадии, в этом случае терапия будет результативнее, и есть шанс полного выздоровления. Для обнаружения изменений используется рентген, он является самой информативной и надежной методикой. Благодаря характерным признакам, врач получает возможность определить стадию и степень поражения сустава.
Мнение ревматолога о рентгенодиагностике суставных болезней

Наиболее часто встречаемые ошибки, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях. Часто встречаемые рентгенологические признаки поражения суставов и их интерпретации. Анализ опыта работы на консультативном ревматологическом приеме в областной клинической больнице.

Триполка Светлана Анатольевна, к.м.н., доцент кафедры терапии, ревматологии и клинической фармакологии ХМАПО, КУОЗ «ОКБ ЦЭМП и МК»
Общие сведения
В подавляющем большинстве случаев после анализа жалоб, анамнеза и данных осмотра больному поставлен тот или иной предварительный диагноз заболевания суставов и позвоночника. Однако, в последующем, он нуждается в подтверждении диагноза с помощью дополнительных методов исследования: инструментальных, лабораторных, реже морфологических. Золотым стандартом диагностики суставной патологии остается рентгенологическое исследование. Рентгенография представляет собой важный инструмент не только для диагностики того или иного артрита или артроза, но и для оценки прогрессирования заболевания и эффективности терапии.
Значительной части из обратившихся в областную больницу больных рентгенографическое исследование уже было проведено в лечебных учреждениях районов области и требовало интерпретации в условиях областной больницы. Необходимо отметить, что врачи терапевтической практики нередко руководствуются описательными составляющими рентгеновских снимков (протоколами), предоставляемыми им рентгенологами, и самостоятельно не оценивают те или иные рентгенологические изменения.
И хорошо, если эти протоколы готовит рентгенолог, подготовленный по вопросам артрологии и вертебрологии, но, исходя из собственного клинического опыта, зачастую в описании рентгенограмм рентгенологи не детализируют тех специфических изменений, которые позволяют ревматологу или терапевту провести дифференциальную диагностику изменений в суставах. В заключении рентгенолога достаточно частой является формулировка «признаки артрозаартрита», однако, для каждого вида артритов согласно данным литературы можно выделить свои специфичные признаки, позволяющие определить его нозологическую принадлежность.
Поэтому в данной статье хотелось бы остановиться на наиболее часто встречаемых ошибках, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях и некоторых наиболее важных и часто встречаемых рентгенологических признаках поражения суставов и их интерпретации.
Самые частые ошибки рентгенолога
Анализируя опыт работы на консультативном ревматологическом приеме в областной клинической больнице, среди наиболее часто встречаемых ошибок при использовании рентгеновского метода диагностики хотелось бы выделить следующие:
- Неправильно выбранный объем обследования
- Неправильная укладка пациента при выполнении рентгенологического обследования
- Неправильная трактовка полученных результатов
Первым этапом рентгенологического обследования для врача общей практики должен бытьправильный выбор области исследования для ее проведения, а именно такой, рентгенологические изменения в которой наиболее информативны для диагностики того или иного заболевания.
К примеру, при повторных атаках подагрического артрита клиническая симптоматика в виде боли и отечности может быть наиболее выражена в голеностопных суставах, а плюсне-фаланговые суставы могут оставаться интактными, и частой ошибкой является проведение больному рентгенографии голеностопных суставов, которая в данной ситуации малоинформативна. Аналогичная тактика и в ситуации с подозрением на реактивный спондилоартрит или периферическую форму анкилозирующего спондилоартрита с поражением голеностопных суставов. Патогномоничные рентгенологические изменения необходимо выявлять в крестцово-подвздошных сочленениях и позвоночном столбе, а рентгенологических изменений в периферических суставах, особенно в начальной стадии болезни, может не быть.
Нужно отметить, что в целом проведение рентгенографии голеностопных суставов из-за ее крайне низкой информативности нужно проводить редко и по строгим показаниям в случаях изолированного поражения одного голеностопного сустава и подозрении на специфическую (туберкулезную, гонококковую) природу артрита. Этот дефект влечет за собой необоснованную лучевую нагрузку и дополнительные материальные затраты для больного при проведении повторных необходимых для уточнения диагноза исследований.
Чтобы помочь врачу терапевту правильно определиться с выбором зоны исследования, в качестве примера может помочь следующая таблица (Смирнов А.В., 2005 г.).
Таблица
Необходимый минимум рентгенологических обследований при ревматических болезнях
Зона обследования
Также хотелось обратить внимание на неправильно выбираемую зону обследования. Например, зачастую при наличии односторонних клинических изменений в одном пястно-фаланговом или плюсне-фаланговом суставе врачи ограничиваются рентгенографией исключительно этой области. Однако, именно характер патологических изменений в обеих кистях, их локализация и распространённость, анализ того какие группы суставов изменяются в самом начале заболевания должны обязательно учитываться при оценке рентгенограмм для того, чтобы правильно интерпретировать полученные данные и провести дифференциальный диагноз между различными ревматическими заболеваниями. Поэтому в ревматологической практике для уточнения диагноза необходимо проводить по показаниям либо прямую сравнительную рентгенограмму кистей с захватом лучезапястных суставов либо прямую сравнительную рентгенограмму стоп.
Исходя из нашего опыта, результаты рентгенографии нередко могут зависеть от техники и правильного позиционирования объекта съемки. В настоящее время требованием всех протоколов исследований является соблюдение максимально унифицированных условий проведения рентгенограмм кистей и стоп. Так для общей оценки поражения суставов необходимо снимать обе кисти или стопы на одной пленке, обязателен захват лучезапястного сустава. Требования к расположению пациента при рентгенографии кистей и стоп изложены в соответствующих руководствах по рентгенологии. Врачу общей практики при направлении к рентгенологу обязательно необходимо указывать, что больной направляется на сравнительную рентгенограмму кистей в прямой проекции с захватом лучезапястных суставов или на прямую сравнительную рентгенограмму стоп.
Наконец важным моментом является трактовка полученных результатов. О наиболее часто встречающихся в практике терапевта суставных синдромах и наиболее характерных рентгенологических изменениях, присущих им, в продолжении данной статьи.
Рентген мелких суставных кистей
Наиболее информативным и обязательным практически при всех проявлениях суставного синдрома является проведение рентгенологического обследования мелких суставов кистей и стоп, поэтому хотелось бы остановиться на патогномоничных изменениях, характерных для того иного проявления артрита, происходящих именно в кистях или стопах.
Для подагрического артрита характерно преимущественное поражение дистальных отделов стоп с преобладанием изменений в области I плюсне-фаланговых сочленений, реже изменения выявляются в мелких суставах кистей. При остром подагрическом артрите рентгенологические изменения, как правило, отсутствуют. Поэтому речь идет об изменениях, характеризующих хроническую стадию болезни. Типичным для хронического подагрического артрита является обнаружение узловых образований (тофусов) в костях в виде кистовидных просветлений и участков повышения плотности мягких тканей в области фаланг пальцев кистей и стоп. Деструкция костной ткани в виде эрозий, часто выявляемая при хроническом течении подагры, локализуется в основном на краях эпифизов костей и в дальнейшем распространяется на центральные отделы суставов.
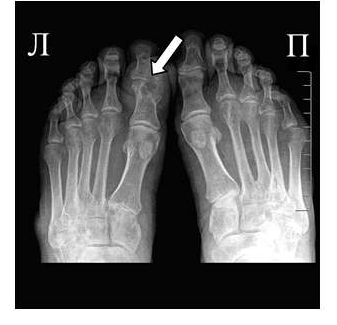
Рис. 1
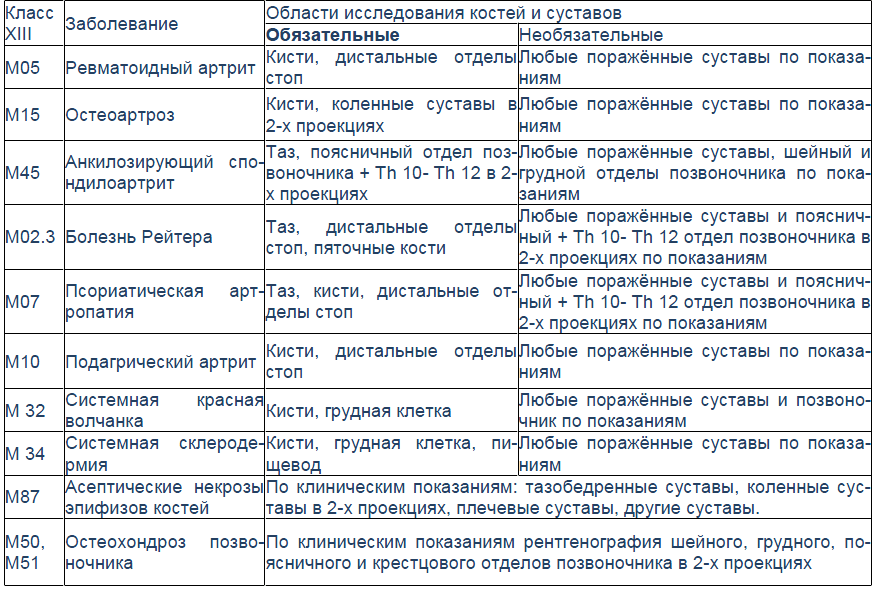
Эрозии при подагрическом артрите имеют округлую или овальную форму, часто со склеротическим ободком. Склеротический ободок вокруг внутрисуставного тофуса создает типичный для подагрического артрита симптом «пробойника» (см. рис. 1).
В отличие от ревматоидного артрита и полиостеоартроза ширина суставной щели при подагре обычно сохраняется в норме даже в поздних стадиях заболевания. Также для хронической стадии, в отличие от ревматоидного артрита, не характерен остеопороз. Таким образом, I плюснефаланговый сустав наиболее характерная локализация при подагрическом артрите.
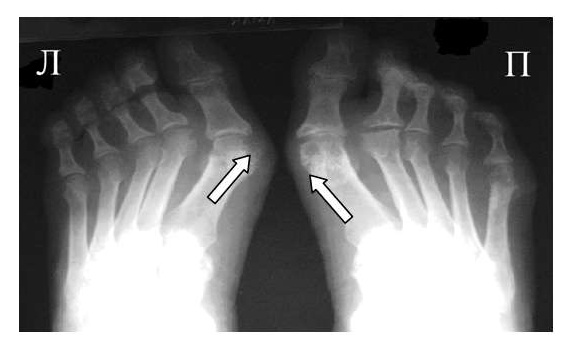
Рис. 2 Симптом «пробойника» в головках плюсневых костей обеих стоп в сочетании с вальгусной девиацией I плюсне-фаланговых суставов
Эрозии часто обнаруживаются в верхней и медиальной части плюсневой головки и часто в сочетании с вальгусной девиацией суставов. Типичным является асимметричность изменений (рис. 2).
Одним из главных отличительных признаков ревматоидного артрита (РА) от других заболеваний является симметричность изменений мелких суставах кистей и стоп, которые становятся суставами-«мишенями» в первую очередь и поэтому именно эти области изучаются для определения стадии заболевания. Наиболее часто используемой в повседневной практике рентгенологической классификацией является деление ревматоидного артрита на стадии по Steinbrocker в различных модификациях.
Основные симптомы
Основными рентгенологическими симптомами РА являются следующие: остеопороз, кистовидные просветления костной ткани (кисты), сужение суставной щели, эрозии суставов, костные анкилозы, деформации костей, остеолиз, вывихи, подвывихи и сгибательные контрактуры суставов. Рентгенологическая диагностика развернутых стадий РА, исходя из нашей практики, как правило, затруднений не вызывают.
Рис. 3 Сочетание ревматоидного артрита и остеоартроза
Большинство ошибок встречаются при начальных стадиях, особенно при начале РА в пожилом возрасте и сочетании его с остеоартрозом (см. рис. 3). В этом случае для подтверждения диагноза РА и предупреждению случаев его гипердиагностики служит выявление симметричных эрозий в типичных для ревматоидного артрита суставах (запястья, плюснефаланговые, пястно-фаланговые).
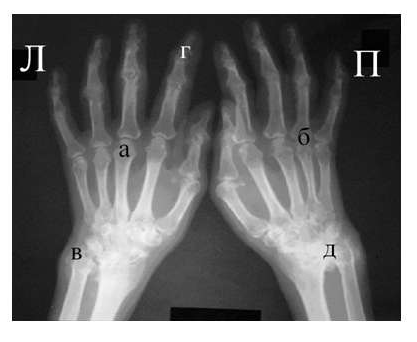
Рис. 4. Изменения кистей при ревматоидном артрите (а остеопороз, бсужение суставных щелей, в кистовидные просветвления, г костные эрозии, д анкилозирование)
Необходимо также помнить, что, как правило, при РА эрозии не предшествуют околосуставному остеопорозу, кистам и сужению суставных щелей. Имеет место последовательность развития стадий РА (см. рис. 4), в отличие от эрозивных артритов другого генеза (псориатического, серонегативного)
Костные анкилозы выявляются только в суставах запястий и во 2-5-м запястно-пястном суставах, редко в лучезапястных и суставах предплюсны. Никогда анкилозы не формируются в межфаланговых суставах кистей и стоп, в первых запястно-пястных и плюснефаланговых суставах. Анализируя сроки появления основных рентгенологических проявлений наиболее типичным по нашим данным и по данным других авторов [LandeweR.] является появление первых симптомов РА (околосуставного остеопороза и кистовидных просветлений) через несколько месяцев (до года) от начала заболевания, эрозии выявляют на 2-3 год от начала заболевания.
Какое значение для врача клинициста имеет скорость рентгенологической прогрессии у конкретного пациента? Выраженность деструкции в мелких суставах кистей и стоп является наиболее объективным маркером прогрессирования РА и/или недостаточной эффективности терапии, а появление эрозий в мелких суставах конечностей в первый год заболевания является предиктором неблагоприятного варианта развития болезни. Связь между скоростью нарастания деструкции и выраженностью и стойкостью воспалительной активности РА показана во многих исследованиях. Необходимо отметить, что у конкретного больного динамика рентгенологических изменений представляет собой не линейный процесс, а включает в себя эпизоды замедления и ускорения, связанные в том числе, и с активностью заболевания.
Для псориатического артрита, также поражающего мелкие суставы кистей, отличительным признаком от РА является отсутствие стадийности, поражение суставов, как правило, несимметрично, частые проявления артрита без околосуставного остеопороза, являющегося патогномоничным для РА. Изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений в других мелких суставах кистей, осевое поражение 3-х суставов одного пальца.

Рис. 5 Множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов при псориатическом артрите.
При развернутой картине болезни деструкция концевых фаланг (акроостеолиз) и чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с концевым сужением дистальных эпифизов симптом «карандаш в колпачке» (рис. 5), множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов (мутилирующий артрит).
Часто при псориазе рентгенологические проявления в мелких суставах кистей и стоп сочетаются с воспалительными изменениями крестцово-подвздошных сочленений сакроилиитами, обычно двусторонними асимметричными или односторонними.
Рис. 6 Сужение суставной щели, остеофиты и субхондральный остеосклероз, кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей при остеоартрозе.
Среди обязательных диагностических критериев для верификации остеоартроза необходимо выделить сужение суставной щели, наличие остеофитов и субхондрального остеосклероза, вспомогательными являются кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей (рис. 6), подвывихи и вывихи суставов, синовиты и обызвествленные хондромы.
Оценка рентгенологических стадий остеоартроза проводится по критериям, предложенным J.Kellgren, J. Lawrence в 1957 году.
Для серонегативных спондилоартритов более типичным является наличие эрозий суставных поверхностей в дистальных отделах стоп.
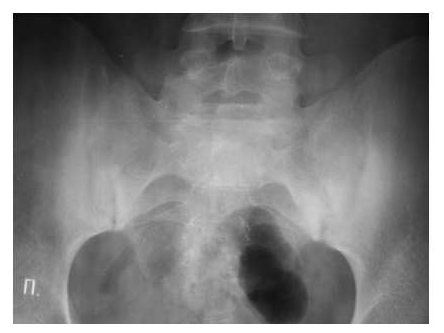
Рис. 7. Двусторонний сакроилиит у больного серонегативным спондилоартритом.
Околосуставной остеопороз в отличие от РА выявляется только в острую стадию артрита. Одна из основных локализаций, где развиваются костные пролиферации – это краевые отделы крестца и подвздошных костей (рис. 7).
Наиболее частыми проявлениями болезни Рейтера являются асимметричные артриты проксимальных межфаланговых суставов кистей (чаще 1 пальца), плюснефаланговых и проксимальных межфаланговых суставов, в отличие от псориатического артрита, поражающего дистальные межфаланговые суставы. Изолированные выраженные изменения в межфаланговом суставе 1-го пальца стопы предполагают в первую очередь диагноз реактивного спондилоартрита (болезни Рейтера) или псориатического артрита. Поражения пяточных костей обнаруживаются у 25-50%. Ахиллобурсит с наличием жидкости в слизистой сумке проявляется на боковой рентгенограмме пяточной кости затемнением, расположенным между верхней частью пяточной кости и ахилловым сухожилием. Таким образом, для диагностики и дифференциальной диагностики артритов принципиальное значение имеет раннее выявление патологических изменений в костях (кисты, эрозии). Выбор зоны для первичного обследования должен быть индивидуален, но рентгенография кистей или стоп является наиболее обоснованной, потому что позволяет наиболее рано и достоверно отличить изменения, характерные для того или иного заболевания суставов.
Ревматоидный артрит
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Специалисты клиники «Парамита» в Москве имеют большой опыт в лечении ревматоидного артрита.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность – встречаются случаи семейных заболеваний.
- Влияние внутренних (эндогенных) факторов – у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается.
- Влияние факторов внешней среды (экзогенных). Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Симптомы
Симптомы ревматоидного артрита
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Как начинается ревматоидный артрит
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
Один из первых симптомов – появление скованности движений по утрам, которая проходит в течение дня. Иногда это сопровождается небольшой лихорадкой, слабостью, недомоганием.
Одновременно появляются незначительно выраженные боли в пораженных суставах, сначала преходящие, а затем постоянные. Еще один из первых симптомов артрита, на который стоит обратить внимание, – легкая припухлость в суставной области. Она может проходить в течение дня, но затем становится постоянной.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Симптомы разгара заболевания
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
При частых обострениях и прогрессировании ревматоидного артрита происходит поражение внутренних органов – сердца (эндокардит), почек (нефрит), легких (узелковое поражение легочной ткани) и т.д.
Когда нужно срочно обращаться за медицинской помощью
Ревматоидный артрит – тяжелое прогрессирующее заболевание, поэтому важно своевременно провести диагностику и как можно раньше начинать его лечение.
К врачу следует обращаться при появлении следующих симптомов:
- Болей в суставах, легкой скованности движений по утрам, если:
- кто-то из близких родственников болеет ревматоидным артритом;
- вы недавно перенесли какое-то инфекционно-воспалительное заболевание (ОРВИ, ангину), затяжной стресс или просто переохладились;
- вы проживаете в холодной сырой местности.
- Небольшого повышения температуры, недомогания, снижения аппетита, потери массы тела, сопровождающихся легкой утренней скованностью движений.
Поражение сустава ревматоидным артритом
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
- пальцы кисти деформируются, часто имеют веретенообразную форму, форму «шеи лебедя» или «пуговичной петли»;
- развивается подвывих пястно-фаланговых суставов кисти, отчего она приобретает форму «плавника моржа»;
- при поражении локтевых суставов появляется их сгибательная контрактура (неподвижность);
- в области локтей можно прощупать небольшие безболезненные ревматоидные узелки;
- плечевой сустав обычно поражается вторично, при прогрессировании болезни появляется его припухлость, болезненность, усиливающиеся при движении.
Подробнее про артрит суставов пальцев читайте здесь.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
- пальцы стоп приобретают молоточковидную форму;
- подвывихи мелких суставов приводят к развитию плоскостопия;
- для ревматоидной стопы характерно также вальгусное (кнаружи) отклонение стопы, связанное с поражением голеностопа;
- при поражении коленных суставов появляется сгибательная контрактура (неподвижность).
Тазобедренные суставы поражаются редко.
Стадии ревматоидного артрита
Ревматоидный артрит протекает в три стадии:
- Начальная, воспаления– поражение синовиальных сумок сопровождается болями, отеком околосуставных тканей.
- Прогрессирующая, пролиферации – быстрое деление клеток синовиальной оболочки, приводящее к ее уплотнению.
- Завершающая, деформации – при длительном течении воспаленные клетки начинают выделять фермент, разрушающий хрящевую и костную ткань, что приводит к изменению суставной формы и тяжелому нарушению их функции.
По длительности течения выделяют следующие стадии ревматоидного артрита:
- очень ранняя – до полугода;
- ранняя – от полугода до года;
- развернутая – до 2-х лет;
- поздняя – после 2-х лет.
- Околосуставной остеопороз – разрежение, истончение костной ткани;
- Сужение суставной щели и единичные эрозии на хрящевой суставной поверхности;
- Множественные глубокие эрозии суставных хрящей и костей;
- Присоединяется анкилоз – неподвижность сустава из-за сращения суставных поверхностей.
Стадии ревматоидного артрита
Существует несколько типов классификаций ревматоидного артрита по разным критериям.
По клинико-анатомическим признакам выделяют следующие формы ревматоидного артрита:
- суставная форма;
- суставно-висцеральная (системная) – поражаются не только суставы, но и внутренние органы; – развивается у детей до 16 лет, характеризуется острым началом, лихорадкой и выраженными внесуставными проявлениями.
- медленнопрогрессирующий РА – самая частая форма, может продолжаться годами;
- быстропрогрессирующий РА – характеризуется злокачественным течением;
- без признаков прогрессирования – встречается редко.
По иммунологическим признакам:
- Наличие или отсутствие содержания в крови ревматоидного фактора (РФ) – антител к собственному иммуноглобулину G:
-
– РФ обнаружен; – РФ не обнаружен.
- Наличие или отсутствие в крови антител к циклическому цитрулинсодержащему пептиду – анти-ЦЦП или АЦЦП (цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела):
- серопозитивные – АЦЦП обнаружен;
- серонегативные – АЦЦП не обнаружен.
Выделяют следующие критерии сохранности функций опорно-двигательного аппарата:
- Выполнение движений в полном объеме.
- Снижение двигательной активности. Появляются трудности, не позволяющие выполнять движения в полном объеме, особенно в профессиональной сфере.
- Нарушение подвижности, возможно только самообслуживание.
- Невозможны любые виды двигательной активности, в том числе самообслуживание.
Что будет, если не лечить
Стадии ревматоидного артрита
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких – развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Диагностика
Диагноз ревматоидного артрита подтверждается данными дополнительного обследования. Диагностика ревматоидного артрита включает:
- Лабораторные исследования:
- общий анализ крови – выявляет воспалительный процесс (ускоряется СОЭ, изменяется число лейкоцитов);
- биохимия – позволяет уточнить причины воспаления и нарушения обменных процессов;
- иммунологические исследования – наличие или отсутствие специфических антител.
- Инструментальные исследования:
- рентгендиагностика – выявляет патологию суставов;
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – позволяют провести оценку ранних суставных изменений;
- УЗИ – выявляет увеличение объема суставной жидкости и наличие участков некроза.
Как лечат ревматоидный артрит
Лечение ревматоидного артрита начинается с устранения воспаления и боли. Затем присоединяется комплексное лечение:
- диета;
- медикаментозная терапия (базисное лечение);
- средства народной медицины;
- физиотерапевтические процедуры;
- лечебная гимнастика и массаж; ;
- хирургические методы лечения.
Диета
Питание при ревматоидном артрите должно быть регулярным и полноценным. В суточном рационе должны присутствовать продукты, богатые кальцием (творог, сыр, кефир), овощи, фрукты, овощные супы, нежирное мясо и рыба.
Из рациона должны быть исключены: концентрированные бульоны, овощи, богатые эфирными маслами (свежий лук, чеснок, редис), жирные, копченые, консервированные продукты, сладости, сдоба, сладкие газированные напитки. Должен быть полностью исключен прием алкоголя.
Медикаментозное лечение
Это индивидуально подобранная терапия, включающая в себя применение нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидных средств (ГКС), базисных препаратов и биологических агентов.
Чтобы облегчить состояние больного, лечение начинают с назначения НПВП. Современные лекарственные препараты этого ряда (нимесулид, целекоксиб, мелоксикам) снимают воспаление и боль в суставах, не вызывая выраженных побочных явлений, характерных для ранних НПВП (диклофенака и др.).
Если воспаление и боль носят выраженный характер и НПВП не помогают, назначают глюкокортикоидные гормоны (ГКС – преднизалон, дексаметазон, триамсинолон). Они быстро снимают отек, боль, устраняют повышенное содержание синовиальной жидкости, но имеют много побочных эффектов, поэтому их стараются назначать короткими курсами. Препараты этой группы назначают также для того, чтобы подавить разрастание синовиальной оболочки сустава. Иногда ГКС вводят в суставную полость. При сильных болях и воспалении ГКС назначают в виде пульс-терапии: внутривенно большими дозами на протяжении не более трех дней.
При тяжелом течении ревматоидного артрита назначают плазмаферез – очищение крови от антител. С этой же целью назначают сорбенты, например, Энтеросгель, очищающий организм от токсинов.
Препараты базисной терапии подавляют аутоиммунный воспалительный процесс и пролиферацию (размножение) клеток соединительной ткани, оказывающих разрушающее действие на суставы. Базисные средства действуют медленно, поэтому их назначают длительными курсами и подбирают индивидуально. Эффективные, проверенные временем базисные препараты метотрексат, сульфасалазин и лефлуномид (Арава). Последний препарат относится к новому поколению и имеет меньше побочных эффектов.
В последнее время для лечения ревматоидного артрита стали применять биологические агенты – антитела, цитокины и другие активные вещества, играющие значительную роль в иммунных реакциях. Одним из таких препаратов является ритуксимаб (Мабтера, Реддитукс). Активным действующим веществом препарата являются антитела мыши и человека, которые подавляют иммунные реакции. Назначение этого препарата позволяет реже назначать курсы комплексной медикаментозной терапии.
Лечение ревматоидного артрита средствами народной медицины
Народные средства можно включать в состав комплексного лечения ревматоидного артрита, но назначать их должны только врачи, так как эти средства чаще всего имеют растительное происхождение, могут вызывать аллергические реакции и усугублять течение аутоиммунных процессов.
Народные средства при ревматоидном артрите применяют в основном наружно. Вот некоторые из них:
- кору вяза высушить, растереть в порошок, развести водой, разложить на салфетке над пораженной поверхностью в виде компресса на всю ночь; хорошо лечатся воспаление и боль;
- спиртовые растирания с экстрактами растений (корня лопуха, хмеля, цветков одуванчика, чабреца); в стеклянную банку помещают измельченные растения, заливают водкой, настаивают в темном месте 10 дней и используют как растирание.
Физиотерапевтические процедуры, лечебная гимнастика, массаж
Физиотерапевтические процедуры помогают быстрее избавить больного от воспаления и боли. С этой целью назначают:
Ревматоидный артрит
Ревматоидный артрит (РА) — аутоиммунное ревматическое заболевание неизвестной этиологии, характеризующееся хроническим эрозивным артритом (синовитом) и системным воспалительным поражением внутренних органов. Для РЕВМАТОИДНОГО АРТРИТА характерно разнообразие вариантов начала и течения.
Классификация и стадии ревматоидного артрита
- РА серопозитивный.*
- РА серонегативный.*
- Особые клинические формы РА:
- Синдром Фелти;
- Болезнь Стилла, развившаяся у взрослых.
- Вероятный РА.
* Серопозитивность/серонегативность определяется по результатам исследования на ревматоидный фактор (РФ)
Клиническая стадия
- Очень ранняя – длительность заболевания менее 6 мес.
- Ранняя – длительность заболевания 6-12 мес.
- Развернутая – длительность заболевания более 1 года при наличии типичной симптоматики.
- Поздняя – длительность заболевания 2 года и более, выраженная деструкция мелких и крупных суставов (III-IV рентгенологическая стадия), наличие осложнений.
Активность заболевания
- 0 – ремиссия (DAS28 < 2,6)
- 1 – низкая активность (2,6 < DAS28 < 3,2)
- 2 – средняя активность (3,3 < DAS28 < 5,1)
- 3 – высокая активность (DAS28 > 5,1)
Наличие внесуставных (системных) проявлений
- Ревматоидные узелки
- Кожный васкулит (язвенно-некротический васкулит, инфаркты ногтевого ложа, дигитальный артериит, ливедо-ангиит)
- Васкулит с поражением других органов
- Нейропатия (мононеврит, полинейропатия)
- Плеврит (сухой, выпотной), перикардит (сухой, выпотной)
- Синдром Шёгрена
- Поражение глаз (склерит, эписклерит, васкулит сетчатки
Наличие эрозий поданным рентгенографии, МРТ.УЗИ
- Эрозивный
- Неэрозивный
Рентгенологическая стадия (no Steinbrocker)
I – Небольшой околосуставной остеопороз. Единичные кистовидные просветления костной ткани (КПКТ). Незначительное сужение суставных щелей в отдельных суставах.
II – Умеренный (выраженный) околосуставной остеопороз. Множественные КПКТ. Сужение суставных щелей. Единичные эрозии суставных поверхностей (1-4). Небольшие деформации костей.
III – То же,что II, но множественные эрозии суставных поверхностей (5 и более), множественные выраженные деформации костей, подвывихи и вывихи суставов.
IV – То же, что III, плюс единичные (множественные) костные анкилозы, субхондральный остеосклероз, остеофиты на краях суставных поверхностей.
Наличие антител к циклическому цитруллинированному пептиду (АЦЦП, аССР)
- АЦЦП-позитивный;
- АЦЦП-негативный.
Функциональный класс
I – Полностью сохранены самообслуживание, непрофессиональная и профессиональная деятельность.
II – Сохранены самообслуживание, профессиональная деятельность, ограничена непрофессиональная деятельность.
III-Сохранено самообслуживание, ограничены непрофессиональная и профессиональная деятельность.
IV – Ограничены самообслуживание, непрофессиональная и профессиональная деятельность.
Наличие осложнений
- Вторичный системный амилоидоз;
- Вторичный остеоартроз;
- Системный остеопороз
- Остеонекроз;
- Туннельные синдромы (синдром карпального канала, синдром сдавления локтевого, большеберцового нервов);
- Нестабильность шейного отдела позвоночника, подвывих в атланто-аксиальном суставе, в том числе с миелопатией;
- Атеросклероз.
ИНДЕКС DAS28
DAS28 = 0.56 √ЧБС + 0,28√ЧПС + 0,7 In СОЭ + 0,014 OOСЗ
Число болезненных суставов.
Число припухших суставов из 28 28 (плечевые, локтевые, лучезапястные, пястно-фаланговые, проксимальные межфаланговые, коленные)
скорость оседания эритроцитов по Вестергрену
общая оценка больным состояния здоровья в миллиметрах по 100-миллиметровой визуальной аналоговой шкале (ВАШ)
Первые симптомы
У ряда пациентов РА может дебютировать с недифференцированного артрита – НА (олигоартрит крупных суставов/асимметричный артрит суставов кистей/серонегативный олигоартрит суставов кистей/мигрирующий нестойкий полиартрит). При этом в течение первого года наблюдения у 30-50% пациентов с РА развивается достоверный РА, у 40-55% наступает спонтанная ремиссия, у остальных пациентов сохраняется РА или выявляется другое заболевание.
Внесуставные проявления РА
Общая симптоматика: общая слабость, потеря веса, субфебрилитет.
Ревматоидные узелки: плотные, безболезненные, не спаянные с подлежащими тканями. Кожа над ними не изменена. Локализуются в области наружной поверхности локтевого отростка, сухожилий кисти, ахилловых сухожилий, крестца, волосистой части головы. Обычно появляются через 3-5 лет после начала РА.
- Дигитальный артериит;
- Кожный васкулит (в т. ч. гангренозная пиодермия);
- Периферическая нейропатия;
- Васкулиты с поражением внутренних органов (сердце, легкие, кишечник, почки);
- Пальпируемая пурпура;
- Микроинфаркты ногтевого ложа;
- Сетчатое ливедо.
Поражения сердечно-сосудистой системы:
- Перикардит;
- Миокардит;
- Эндокардит;
- Крайне редко – коронарный артериит, гранулематозный аортит;
- Раннее и быстрое развитие атеросклеротических поражений и их осложнений (инфаркт миокарда, инсульт).
Первичные поражения дыхательной системы:
- Заболевания плевры: плеврит, фиброз плевры;
- Заболевания дыхательных путей: крико-аритеноидный артрит, формирование бронхоэктазов, бронхиолиты (фолликулярный, облитерирующий), диффузный панбронхиолит;
- Интерстициальные заболевания легких: интерстициальная пневмония, острая эозинофильная пневмония, диффузное поражение альвеол, амилоидоз, ревматоидные узлы;
- Сосудистые поражения легких: васкулиты, капилля- риты, легочная гипертензия.
Вторичные поражения дыхательной системы:
- Оппортунистические инфекции: легочный туберкулез, аспергиллез, цитомегаловирусный пневмонит, атипичная микобактериальная инфекция;
- Токсическое поражение вследствие приема лекарственных препаратов: метотрексат, сульфасалазин.
Поражения почек: наиболее часто связаны с развитием амилоидоза (характерен нефротический синдром – протеинурия 1-3 г/л, цилиндрурия, периферические отеки). Иногда развивается мембранозный или мембранозно-пролиферативный гломерулонефрит со следовой протеинурией и микрогематурией.
Амилоидоз: наблюдаются поражения почек (протеинурия, почечная недостаточность), кишечника (диарея, перфорация кишечника), селезенки (спленомегалия), сердца (сердечная недостаточность).
- Анемия
- Тромбоцитоз
- Нейтропения
- Лимфопения
Варианты течения РА
- Длительная спонтанная клиническая ремиссия;
- Интермиттирующее течение со сменой периодов полной или частичной ремиссии и обострений с вовлечением ранее не пораженных суставов;
- Прогрессирующее течение с нарастанием деструкции суставов, вовлечением новых суставов, развитием системных проявлений;
- быстропрогрессирующее течение с постоянно высокой активностью заболевания, тяжелыми внесуставными проявлениями.
Немедикаментозное лечение ревматоидного артрита
- Отказ от курения;
- Поддержание идеальной массы тела;
- Сбалансированная диета с высоким содержанием полиненасыщенных жирных кислот;
- Изменение стереотипа двигательной активности;
- ЛФК и физиотерапия;
- Ортопедическое пособие.
Суставные поражения при РА:
- Утренняя скованность в суставах, длящаяся не менее часа (длительность зависит от выраженности синовита);
- Боль при движении и пальпации, припухлость пораженных суставов;
- Уменьшение силы сжатия кисти, атрофия мышц кисти;
- Ульнарная девиация пястно-фаланговых суставов;
- Поражение пальцев кистей по типу «бутоньерки» (сгибание 8 проксимальных межфаланговых суставах) или «шеи лебедя» (переразгибание в проксимальных межфаланговых суставах)
- Деформация кисти по типу «лорнетки»
Поражения коленных суставов:
- Сгибательная и вальгусная деформации;
- Кисты Бейкера (кисты подколенной ямки.
- Деформация с опусканием переднего свода
- Подвывихи головок плюснефаланго- вых суставов
- Деформация I пальца (hallux valgus)
Поражения шейного отдела позвоночника: подвывихи атланто-аксиального сустава, которые могут осложняться компрессией артерий.
Поражения связочного аппарата, синовиальных сумок:
- Тендосиновиты в области лучезапястных суставов, суставов кисти;
- Бурситы (чаще в области локтевого сустава);
- Синовиальные кисты коленного сустава.
Критерии диагноза РА по ACR/EULAR
(American college of Rheumathology/European League against rheumathoid arthritis classification criteria)
Для верификации диагноза PA необходимо выполнение 3 условий:
- Наличие хотя бы одного припухшего сустава по данным физикаль- ного обследования;
- Исключение других заболеваний, которые могут сопровождаться воспалительными изменениями суставов;
- Наличие хотя бы 6 баллов из 10 возможных по 4 критериям.
Классификационные критерии РА ACR/EULAR 2010
A. Клинические признаки поражения суставов (припухлость/ болезненность при объективном исследовании)*:
1-5 мелких сустава (крупные суставы не учитываются)
4-10 мелких суставов (крупные суставы не учитываются)
>10 суставов (как минимум один из них мелкий)
B. Тесты на РФ и АЦЦП
слабоположительны для РФ или АЦЦП (превышают верхнюю границу нормы менее чем в 5 раза)
Высокопозитивны для РФ или АЦЦП (более чем в 5 раза превышают верхнюю границу нормы)
C. Острофазовые показатели
нормальные значения СОЭ и СРБ
повышенные значения СОЭ или СРБ
D. Длительность синовита
*В критериях ACR/EULAR 2010 выделяют различные категории суставов:
- Суставы-исключения – не учитываются изменения дистальных межфаланговых суставов, первых запястнопястных суставов, первых плюснефаланговых суставов;
- Крупные суставы – плечевые, локтевые, тазобедренные, коленные, голеностопные;
- Мелкие суставы – пястно-фаланговые, проксимальные межфаланговые, II-V плюснефаланговые, межфаланговые суставы больших пальцев кистей,лучезапястные суставы;
- Другие суставы – могут быть поражены при РА, но не включены ни в одну из перечисленных выше групп (височно-нижнечелюстной, акромиально-ключичный, грудино-ключичный и пр.).
Основные группы лекарств для лечения ревматоидного артрита
Нестероидные противовоспалительные препараты (НПВП)
Неселективные и селективные. НПВП оказывают хороший анальгетический эффект, но не влияют на прогрессирование деструкции суставов и общий прогноз заболевания. Пациенты, получающие НПВП, требуют динамического наблюдения с оценкой ОАК, печеночных проб, уровня креатинина, а также проведения ЭФГДС при наличии дополнительных факторов риска гастроэнтерологических побочных эффектов.
Наряду с НПВП для купирования болей в суставах рекомендуется использовать парацетамол, слабые опиоиды, трициклические антидепрессанты, нейромодуляторы.
Рекомендовано использование ГК в комбинации с базисными противовоспалительными препаратами.
В некоторых ситуациях (например, при наличии тяжелых системных проявлений РА) допустимо проведение пульс- терапии ГК для быстрого, но кратковременного подавления активности воспаления суета вое. Также ГК могут использоваться локально (внутрисуставное введение).
До начала терапии необходимо оценить наличие коморбидных состояний и риск развития побочных эффектов.
В программе динамического наблюдения за этими пациентами рекомендован мониторинг АД, липидного профиля, уровня глюкозы, проведение денситометрии.
Базисные противовоспалительные препараты (БПВП)
Препараты с противовоспалительной и иммуносупрессорной активностью. Терапия БПВП должна проводиться всем пациентам, причем лечение стоит начинать как можно раньше. БПВП могут назначаться как монотерапия, так и в составе комбинированной терапии с другими БПВП или генно-инженерным биологическим препаратом. Ведение пациентов также требует динамического наблюдения с оценкой общего состояния и клинических показателей.
Генно-инженерные биологические препараты (ГИБП)
Препараты на основе моноклональных антител, которые связываются с цитокинами,участвующими в патогенезе РА, их рецепторами и пр. Использование ГИБП требует обязательного исключения туберкулеза перед началом лечения и в ходе дальнейшего наблюдения. Также необходимо проведение терапии сопутствующей соматической патологии – анемии, остеопороза и т.д.
В ряде ситуаций может потребоваться хирургическое лечение – протезирование суставов, синовэктомия, артродез.
Своевременно начатая и корректно подобранная терапия позволяет пациентам с РА достичь хороших результатов по сохранению трудоспособности, а у части пациентов-довести ожидаемую продолжительность жизни до популяционного уровня.
Общая характеристика генно-инженерных биологических препаратов при ревматоидном артрите
Препарат (время наступления эффекта, нед.)
Наиболее частые побочные эффекты
Инфликсимаб (ингибитор ФНОа) (2-4 нед)
3 мг/кг в/вен, затем повторно в той же дозе через 2 и 6 нед., затем каждые 8 нед. Максимальная доза 10 мг/кг каждые 4 нед.
постинфузионные реакции, присоединение инфекций (в т.ч. туберкулеза, оппортунистических инфекций)
Адалимумаб (ингибитор ФНОа) (2-4 нед)
40 мг п/к 1 раз в 2 нед
постинфузионные реакции, присоединение инфекций (в т.ч. туберкулеза, оппортунистических инфекций)
Этанерцепт (ингибитор ФНОа) (2-4 нед)
25 мг п/к 2 р/недили 50 мг 1 р/нед
постинфузионные реакции, присоединение инфекций (в т.ч.туберкулеза, оппортунистических инфекций)
Ритуксимаб (анти-В- клеточный препарат) (2-4 нед., максимально -16 нед.)
500 или 1000 мг в/e, затем повторно через 2 нед., затем повторно через 24 нед.
постинфузионные реакции, присоединение инфекций
Тоцилизумаб (блокатор рецепторов ИЛ-6) (2 нед.)
8 мг/кг в/в, затем повторно через 4 нед.
постинфузионные реакции, присоединение инфекций, ней- тропения, повышение активности печеночных ферментов
Абатацепт (блокатор костимуляции Т-лим- фоцито8) (2 нед.)
в зависимости от массы тела (при массе тела 100 кг -1000 мг) в/в через 2 и 4 нед. после первой инфузии, затем каждые 4 нед.


