Гематома при беременности. Чего стоит опасаться?
Гематома на ранних сроках беременности. Чего опасаться, как избежать и многое другое в статье акушер-гинеколога, репродуктолога GMS ЭКО Кикиной Юлии.
В этой статье мы расскажем вам об очень важной теме — гематомах на ранних сроках беременности. Появляются они, как вы знаете, довольно часто и приносят очень много тревог. Говорить мы будем с , репродуктологом GMS ЭКО Кикиной Юлией Алексеевной .
После наступления долгожданной беременности хочется верить, что все проблемы позади, и наш малыш уже с нами! Но наступает очень сложный период вынашивания беременности, который тоже полон подводных камней и стрессов, с которыми приходится сталкиваться женщине. Одна из самых страшных ситуаций для беременной женщины — появление кровянистых выделений из половых путей . В этом случае, бросая все свои дела, женщина в ужасе мчится к врачу, чтобы убедиться, что малыш жив, находится в полости матки. И часто слышит после ультразвукового исследования вердикт «Ретрохориальная гематома». Что же это за патология, почему она появляется, насколько она опасна — об этом мой сегодняшний рассказ.
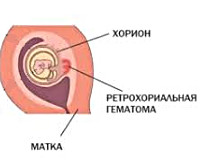
Ретрохориальная гематома — это скопление в крови в пространстве между стенкой матки и оболочкой плодного яйца (хорионом, который после 16 недель беременности становится плацентой).
Чаще всего это происходит вследствие угрозы прерывания беременности, когда, например в ответ на повышение тонуса матки, плодное яйцо частично отслаивается от ее стенки, начинается небольшое кровотечение, но кровь останавливается и остается в полости отслоившегося участка. Также гематома может возникнуть вследствие прорастания стенок сосудов матки ворсинами тканей хориона.
Причины
Существует множество причин, которых возникает данная проблема, поэтому предупредить ее появление практически невозможно. Среди самых частых причин ее формирования можно выделить следующие:
- механическое воздействие на низ живота (например, травмы, ушибы);
- гормональная недостаточность (дефицит прогестерона);
- генетические аномалии эмбриона (пороки развития);
- стрессы;
- тяжелая физическая нагрузка;
- заболевания матки (хронический эндометрит, эндометриоз, миома, пороки развития матки (перегородка, удвоение, дополнительный рог и проч.);
- нарушения свертывающей системы крови;
- аутоиммунная агрессия (например, антифосфолипидный синдром);
- инфекции, передающиеся половым путем ;
- патология сосудов.
А также, формированию гематомы может способствовать шум и вибрация (профессиональный фактор) и даже экология.
Заподозрить ретрохориальную гематому можно при появлении мажущих кровянистых выделений из половых путей, но часто она является случайной находкой при УЗИ, не сопровождаясь никакими симптомами. Наличие или отсутствие симптомов во многом связано с расположением гематомы: если она расположена высоко, в области дна матки, она никак себя не проявляет, возможны только небольшие ноющие боли внизу живота. Если гематома расположена низко, у края плодного яйца, она часто опорожняется и «пугает» женщину кровянистыми выделениями из половых путей. Порой эти выделения могут быть достаточно обильными, особенно если при формировании гематомы произошло повреждение сосуда маточной стенки. И кровь при этом выделяется жидкая и алая.
Коричневые выделения из половых путей при наличии гематомы считаются как это не странно звучит, хорошим прогностическим признаком, поскольку таким образом гематома опорожняется и исчезает. Если же выделения из половых путей обильные и алые, это уже серьезная ситуация — это может говорить об увеличении участка отслойки, и соответственно, о повышении риска угрозы прерывания беременности.
Диагностика
Определить наличие ретрохориальной гематомы можно с помощью УЗИ, на котором врач определяет утолщение маточной стенки (повышение тонуса матки); изменение формы плодного яйца, вследствие давления на него утолщенного участка мышцы матки (плодное яйцо становится вытянутой формы) и, собственно, саму ретрохориальную гематому (ее размеры, место расположения и увеличение или уменьшение при повторном обследовании).
Лечение при ретрохориальной гематоме
Лечить ретрохориальную гематому рекомендуется, в основном, потому что только там можно обеспечить реально полный физический покой и отсутствие всяческой нагрузки. Никакие обещания «все время лежать» дома реализовать невозможно — всегда найдется куча неотложных домашних дел, которые захочется сделать — от уборки до стирки. Кроме того, в стационаре в любой момент могут оказать экстренную помощь — внутривенное введение гемостатиков, например. Если возможности лечь в стационар нет, то стоит рассмотреть вариант дневного посещения клиники или же остаться на дней у нас.
Рекомендован постельный режим , при этом с целью восстановления оттока крови советуют лежать, подложив под область таза валик, например из свернутого одеяла. Для профилактики застойных явлений в кишечнике рекомендуется соблюдать диету : исключить бобовые, острые блюда; продукты закрепляющие стул или усиливающие перистальтику кишечника (шоколад, грубая клетчатка). Переполненный газами кишечник давит на беременную матку и повышает тонус матки, чем способствует усилению угрозы прерывания беременности и увеличению размеров гематомы. Также для снижения рисков повышения тонуса матки нужно ограничить употребление крепкого чая и кофе.
Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови, за счет которых останавливается кровотечение, и гематома перестает расти (транексам, дицинон, викасол). Для снятия гипертонуса матки, которого гематома может нарастать, применяются спазмолитики (, метацин, свечи с папаверином). С целью нормализации гормональной регуляции в организме применяется метаболическая витаминотерапия. Используются препараты прогестерона. При этом схема и путь введения подбирается врачом индивидуально, это могут быть как препараты для внутримышечного введения (масляный раствор прогестерона), так и свечи (утрожестан, ипрожин), таблетки (дюфастон) или гель (крайнон). Надо заметить, что при появлении кровянистых выделений из половых путей утрожестан продолжают вводить интравагинально. Эффективность его при этом не снижается!
Лечение как правило продолжается от 2 до 4 недель, по показаниям проводится повторно в критические сроки (12–14, 20–24, 28–32, 36–38 недель). Рассасывание гематомы обычно происходит от до недель.
Осложнения и прогноз
При своевременной диагностике и качественной терапии ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути, особенно, если гематома возникла на ранних сроках беременности. Но к сожалению, частичная отслойка хориона также может стать причиной формирования ранней плацентарной недостаточности, преждевременного старения плаценты и гипотрофии плода. Риск повышается при кровотечении, возникшем в 7–12 недель беременности, в этой ситуации беременность может перестать развиваться в 5–10% случаев. Ретроплацентарная гематома, возникшая на более поздних сроках беременности, особенно расположенная ниже места прикрепления пуповины, сопровождается риском самопроизвольных выкидышей, преждевременной отслойки нормально расположенной плаценты, преждевременных родов, задержки роста и развития плода, развития недостаточности.
Еще одним важным прогностическим признаком являются размеры гематомы — прогноз считается неблагоприятным, если объем гематомы более 60 см³ или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Выводы:
- Ретрохориальная гематома может быть бессимптомной, случайной находкой на УЗИ.
- Мажущие сукровичные выделения из половых путей при наличии ретрохориальной гематомы — благоприятный симптом ее опорожнения.
- Даже при отсутствии кровянистых выделений из половых путей при наличии ретрохориальной гематомы необходим полный физический покой и адекватная комплексная терапия (наиболее эффективная — в условиях стационара).
- Гематома, возникшая на ранних сроках беременности, при своевременном лечении в большинстве случаев проходит без последствий.
- Прогноз на дальнейшее течение беременности после формирования ретрохориальной гематомы зависит от срока беременности, на котором она появилась, ее расположения, ее размеров.
И самое главное, при наличии подобного осложнения не паниковать, а строго выполнять все рекомендации лечащего врача. Тогда у Вас будут все шансы благополучно и счастливо доносить и самостоятельно родить здорового малыша!
Влияние ретрохориальной гематомы на исход беременности при привычном невынашивании
В статье отображены результаты собственного исследования беременных с угрозой прерывания беременности с наличием ретрохориальной гематомы в первом триместре на основании динамического наблюдения, ультразвукового исследования и допплерометрии.
The article reflects the results of personal research of the pregnant, with a threat of pregnancy miscarriage and presence of retrochorial hematoma in the I-st trimester, based on dynamic observation, ultrasonography and doppler.
Невынашиванием беременности (НБ) называют ее прерывание от момента зачатия до 37 полных недель (259 дней от последней менструации). НБ — это ответ женского организма на любое неблагополучие в системе «эмбрион–мать–окружающая среда». НБ чаще наблюдается у юных беременных до 20 лет или беременных старше 30 лет. Согласно определению Всемирной организации здравоохранения (ВОЗ), привычным выкидышем принято считать наличие в анамнезе у женщины подряд 3 и более самопроизвольных прерываний беременности в срок до 22 недель. Желанная беременность в 15–20% случаев заканчивается досрочным спонтанным прерыванием [1, 2], причем на эмбриональный период приходится до 75% всех репродуктивных потерь, связанных с невынашиванием. НБ как медико-социальная проблема отвечает за уменьшение прироста населения, повышение уровня перинатальной и детской смертности, отрицательное влияние на репродуктивную функцию женщины [3]. При спорадическом (эпизодическом) выкидыше, вследствие ошибки гаметогенеза и образования генетически неполноценного эмбриона, действие повреждающих факторов носит преходящий характер и не нарушает репродуктивную функцию женщины в последующем, но при этом риск потери беременности после первого выкидыша повышается до 13–17%. После двух самопроизвольных выкидышей риск потери желанной беременности возрастает более чем в два раза [4]. Таким образом, достаточно двух последовательных выкидышей, чтобы отнести супружескую пару к категории привычного выкидыша с последующим обязательным обследованием и проведением комплекса мер по подготовке к беременности. Своевременная оценка развития фетоплацентарной системы, начиная с самых ранних сроков беременности, наряду с применением высокотехнологичных методов: исследование состояния эмбриона/плода, экстраэмбриональных структур, оценка системы «мать–плацента–плод», выявление особенностей развития беременности при различных причинах невынашивания беременности позволяет разработать индивидуальную тактику ведения беременности, профилактические мероприятия, повысить эффективность медикаментозной терапии для сохранения беременности [5, 6]. Для оценки параметров формирования эмбриона и экстраэмбриональных структур, особенностей становления фетоплацентарного комплекса, гемодинамики плода при осложненном течении беременности применяется ультразвуковое исследование (УЗИ), которое определяет диаметр плодного яйца, его величину, позволяет изучить анатомическое и функциональное состояние эмбриона в соответствии со сроком гестации [7]. В норме данные измерений размеров эмбриона при физиологическом течении беременности соответствуют сроку гестации или отстают от него не более чем на 6 дней при наличии регулярного менструального цикла (27–30 дней). При размерах эмбриона от 1,6 мм (копчико-теменной размер — КТР) в норме обязательно должно определяться сердцебиение. Важным является оценка экстраэмбриональных образований (амниона, хориона, экзоцелома, желточного мешка). При неосложненной беременности желточный мешок относительно быстро увеличивается к 5–9 неделе, замедление роста отмечается с 10–11 недели, и обратное развитие начинается с 11-й недели, вплоть до полной редукции, которая наблюдается в 12–13,5 недель [2, 8]. Во втором и третьем триместрах беременности в ходе проведения УЗИ следует обращать внимание на показатели фетометрии, оценить анатомию плода, состояние плаценты, качество и количество околоплодных вод, исключить маркеры хромосомных аномалий [9]. При динамическом исследовании кровотока у женщин с привычной потерей беременности выявлено постепенное снижение индексов сосудистого сопротивления к 18–19 неделе, по сравнению с беременными без отягощенного анамнеза. К концу беременности этот показатель опять вырастает, что связано с инволютивными изменениями в плацентарной ткани [7]. Кровоток в межворсинчатом пространстве растет при физиологическом течении беременности до 18–21 недели, после чего остается стабильным до родоразрешения. Брадикардия плода по мнению исследователей повышает риск невынашивания и встречается в 80% наблюдений, завершившихся самопроизвольным абортом, тахикардия также является маркером самопроизвольного аборта, но в меньшей степени. Преждевременное исчезновение и аномальная форма желточного мешка также является прогностическим признаком невынашивания беременности. Так, определение по УЗИ размера амниона (диаметр менее 10–12 мм) в 30% свидетельствует о неразвивающейся беременности. Нарушение кровотока в спиральных артериях и изменение кровотока в артерии желточного мешка является основным допплерометрическим признаком самопроизвольного выкидыша и других осложнений гестационного процесса [7, 8]. Регистрация постоянного кровотока в межворсинчатом пространстве раньше 6-й недели является прогностически неблагоприятным фактором, который ведет к механическому повреждению взаимосвязей организма и эмбриона (образование ретрохориальной гематомы) [10]. Во втором и третьем триместрах беременности важно определить функциональное состояние плаценты, что является следствием нарушенного маточно-плацентарного кровообращения, приводит к развитию хронической внутриутробной гипоксии плода и формированию синдрома задержки развития плода (СЗРП) [11, 12]. У новорожденных от матерей с угрозой прерывания беременности отмечается значительное количество осложнений (асфиксия — 32,1%, внутриутробная гипотрофия — 17%, нарушения мозгового кровообращения — 37,5%) [13].
Целью настоящего исследования было изучение течения и исхода беременности у пациенток с отслойкой хориона (наличием ретрохориальной гематомы) в первом триместре беременности.
Материалы и методы исследования
Исследовано 100 беременных, от 22–46 лет, средний возраст которых составил 29,3 ± 3,4 года. Всем пациенткам после сбора анамнеза и общеклинического осмотра проводилось УЗИ с допплерометрией. Срок гестации составлял от 4 недель до 13-й недели беременности (включительно).
Результаты исследования
При первичном обращении: по результатам клинических данных — боли внизу живота (n = 22, 22%), кровянистые выделения из половых путей (n = 34, 34%), сочетание двух симптомов (n = 44, 44%). По данным УЗИ: гипертонус матки (n = 61, 61%). Желточный мешок не визуализировался (n = 14, 14%), срок беременности которых превышал 9–10 недель, что возможно было связано с физиологическим регрессом желтого тела. Объем гематомы составил от 0,61 до 39,1 см 3 , средний диаметр гематомы составил 7,2 см. Объемы хориальной и амниотической полостей (n = 76, 76%) соответствовали сроку беременности, и лишь у 24 беременных (24%) обнаружена гипоплазия амниона. По данным допплерометрии: единичные цветовые локусы (n = 27, 27%), множественные (n = 65, 65%) и без цветовых локусов (n = 8, 8%) (табл. 1, рис. 1).
При повторном обращении через 4 нед на фоне медикаментозной поддержки (с применением гестагенов) развития беременности: самопроизвольным выкидышем завершилась беременность у 7 беременных (7%). Стоит отметить, что размеры ретрохориальной гематомы у этих беременных были наибольшими (от 25–39,1 см 3 ), боли внизу живота и кровянистые выделения по интенсивности и характеру не отличались от других женщин исследуемой группы. Повторное обследование остальных 93 (93%) беременных показало, что на фоне терапии умеренные боли внизу живота сохранялись у 11 (11%), кровянистые выделения из половых путей (n = 2, 2%), сочетание двух симптомов (n = 4, 4%). По данным УЗИ: гипертонус матки не выявлен, срок беременности соответствует сроку гестации и прогрессирует. Гематома обнаруживается в виде косвенных УЗИ-симптомов (очаги смешанной эхоплотности с или без кровотока) вокруг плодного яйца (n = 14, 14%), лишь в 5 (5%) случаях выявлена небольшая ретрохориальная гематома, объем которой составил от 11 до 17 см 3 , средний диаметр гематомы составил 7,2 см. Сравнительный анализ показал, что данные размеры гематомы сохраняются у беременных с изначально большим диаметром гематомы. По данным допплерометрии: единичные цветовые локусы (n = 14, 14%), множественные (n = 5, 5%) и без цветовых локусов у остальных беременных (табл. 2, рис. 2).
При оценке объема амниотической оболочки раннее многоводие обнаружено в 64,2% случаев, раннее многоводие в 13,7% и нормальные значения в 22,1% случаев. Наиболее неблагоприятным прогностическим УЗИ-признаком при привычной потере беременности малого срока является уменьшение объема плодного яйца в сочетании с ранним маловодием [8, 13]. Более благоприятным УЗИ-признаком является раннее многоводие, при котором беременность протекала с осложениями (76–80%). Чаще беременность при наличии раннего многоводия осложнялась гестозом — 54%, угрозой преждевременных родов — 58%, преждевременным созреванием плаценты — 37,5%, преждевременным излитием околоплодных вод с развитием аномалий родовой деятельности до 33% (рис. 3) [4, 9].
При оценке желточного мешка амниона у женщин с привычным невынашиванием выявлено, что чрезмерная его дилатация более 7 мм в сроки 7–9 недель или выраженное уменьшение диаметра желточного мешка при осложненном течении беременности всегда прогнозируют неблагоприятный исход. В хорионе у беременных с отягощенным акушерским анамнезом при УЗИ нередко выявляются эхонегативные включения, что указывает на наличие генитальной инфекции. Изолированное уменьшение толщины хориона диагностируется редко и, как правило, является маркером угрожающего аборта, который при своевременном начале адекватной терапии гестагенами позволяет пролонгировать беременность до доношенных сроков, что редко удается при сочетанной УЗИ-картине истонченного хориона и других УЗИ-маркеров угрожающего аборта. Анализ данных исследования кровотока выявил, что при неразвивающейся беременности нарушения кровотока в межворсинчатом пространстве у женщин с угрозой выкидыша встречаются в 41,6% случаев (чаще отсутствует артериальный тип кровотока, реже полное отсутствие кровотока), в 58,4% данные у пациенток группы риска не отличаются от данных беременных с неосложненным течением. Еще одним характерным маркером патологии беременности раннего срока является аномальная васкуляризация желточного мешка (наличие только венозного кровотока, без определения артериального) [8]. Нарушение кровотока у беременных группы риска сопровождалось клиническими симпомами угрожающего выкидыша и проходило при прохождении курса терапии, направленной на купирование симптомокомплекса угрожающего выкидыша и препаратов, улучшающих маточно-плацентарный кровоток (Курантил 75 мг/сут, Трентал 300 мг/сут, Актовегин 600 мг/сут). Из наиболее частых причин, приводящих к раннему многоводию, отмечены: наличие инфекции половых органов (уреаплазма, микоплазма, грибы рода Candida, микст-инфекция).
Заключение
Таким образом, при угрозе прерывания беременности, осложнившейся ретрохориальной гематомой, необходимо учитывать локализацию и объем гематомы, оценить объем экстраэмбриональных структур, желтого тела в яичнике и его васкуляризацию для выбора тактики ведения беременности. Риск прерывания беременности прямо пропорционален размерам ретрохориальной гематомы, соответственно, чем больше размеры гематомы и интенсивнее кровоток в участке, тем хуже прогноз и исходы беременности. По данным исследователей, сопоставление клинических признаков с данными УЗИ позволило выделить следующие особенности течения беременности: для корпорального расположения гематомы наиболее характерны боли внизу живота, в то время как при супрацервикальной гематоме всегда обнаруживались кровянистые выделения из половых путей. Анализ течения и исхода выявил более неблагоприятное прогностическое течение беременности, чем при супрацервикальной локализации гематомы. Можно сделать выводы, что признаками неразвивающейся беременности по УЗИ являются: отсутствие артериального кровообращения, невозможность регистрации кровообращения в межворсинчатом пространстве; полное отсутствие или регистрация только венозного типа кровотока в сосудах желточного мешка; повышение пульсационного индекса (ПИ) в артерии пуповины (более 4,0); сочетанные нарушения кровотока в венозном протоке и артерии пуповины плода. УЗИ-критериями самопроизвольного выкидыша достоверно являются: наличие ретрохориальной гематомы большого объема (более 20 мл) и повышение сосудистого сопротивления в межворсинчатом пространстве и спиральных артериях; повышение сосудистого сопротивления в артериях желточного мешка; сохранение пульсирующего спектра кровотока в вене пуповины. Как видно из исследования, женщины с невынашиванием беременности в анамнезе составляют высокую группу риска не только самопроизвольного прерывания беременности, но и развития других осложнений гестационного процесса и нарушений функционального состояния плода (фетоплацентарная недостаточность (ФПН), СЗРП)). Таким образом, с целью улучшения прогноза течения беременности, ее прерывания, формирования ФПН и развития СЗРП следует провести комплекс лечебно-диагностических и профилактических мероприятий с использованием современных технологий, направленных на раннюю диагностику, коррекцию лечения и улучшение состояния беременной, что позволяет снизить частоту потери беременности, неблагоприятных исходов и перинатальной смертности. Кроме того, следует отметить, что дифференцированный подход к терапии, основанный на данных УЗИ и допплерометрии, позволяет значительно снизить частоту потери беременности в первом триместре и других осложнений гестационного процесса. Прогноз в отношении дальнейшего развития беременности в таких случаях зависит как от абсолютных размеров гематомы, так и от ее размеров относительно величины имеющегося в полости матки плодного яйца. У пациенток с небольшими гематомами имеются все шансы на благоприятный исход, в отличие от тех, у кого объем гематомы составляет более 60 см 3 или более 40% от объема плодного яйца, даже с учетом того, что при первичном эхографическом обследовании удается зарегистрировать наличие сердцебиений у плода. Прогноз также зависит от того, скапливается ли кровь в полости матки или изливается в виде кровяных выделений. Иногда в первом триместре беременности могут возникать сложности дифференцирования с помощью эхографии ретрохориальной гематомы от замершего плодного яйца при беременности двойней. Для «пустого» плодного яйца или плодного яйца с погибшим эмбрионом характерна более округлая форма, в отличие от гематомы, которая по виду напоминает полумесяц. В ранние сроки (2–4 недели) самопроизвольные выкидыши более чем в 50% случаев обусловлены хромосомными аномалиями, поэтому не рекомендуется применять гормональные и иммунные методы терапии, когда причина выкидыша не ясна и не проводилось обследования женщины до беременности [4, 6, 11, 12, 14, 15].
Литература
- Агаджанова А. А. Современные методы терапии больных с привычным невынашиванием беременности // Русский медицинский журнал. 2003. № 1. С. 3–10.
- Краснопольский В. И., Логутова Л. С., Серова О. Ф. и др. Лечение недостаточности лютеиновой фазы у женщин с невынашиванием беременности: пособие для врачей. М., 2005. 24 с.
- Сидельникова В. М. Невынашивание беременности — современный взгляд на проблему // Российский вестник акушера-гинеколога. 2007. № 2. С. 62–64.
- Clark D. A., Arck P. C., Chaouat G. et al. Why did your mother reject you? Immunogenetic determinants of the response to environmental selective pressure expressed at the uterine level // Am J Immunol. 1999. Vol. 41. P. 5–22.
- Линева О. И., Нестеренко С. А., Цуркан С. В., Сизова Н. В. Патогенетические аспекты невынашивания беременности и принципы профилактики осложнений: Матер. 4-го Рос. научн. форума «Охрана здоровья матери и ребенка 2002». М., 2002. С. 222–223.
- Makino T., Sakai A., Sugi T. et al. Curent comprehensive therapy of habitual abortion // Ann. New York Acad. Sci. 1991. 626: 597.
- Соколов А. В. Комплексная оценка состояния плодного яйца в первом триместре беременности с использованием трансвагинальной эмбриосонографии и трансцервикальной эмбриоскопии: Автореф. дис. … канд. мед. наук. М., 2003.
- Textbook of Ultrasound in Obstetrics and Gynaecology. Ed.: A. Kurjak, F. Chervenak. Jaypee Brothers medical publishers. 2004. 800 p.
- Jaffe R., Jauniaux E., Hustin J. Maternal circulation in the first trimester human placenta: Myth or reality? // Ultrasound Obstet. Gynaecol. 1996. 8 (4): 262–267.
- Kurjak A., Schulman H., Zudenigo D. et al. Subchorionic hematomas in early pregnancy. Clinical outcome and blood flow patterns // J. Matern. Fetal. Med. 1996. 5: 41–44.
- Зароченцева Н. В., Капрова Ю. П., Марченко С. Ю., Серова О. Ф. Особенности ведения первого триместра беременности у женщин с невынашиванием в анамнезе // Русский медицинский журнал. 2006. Т. 14. № 4. С. 304–308.
- Манухин И. Б., Геворкян М. А., Манухина Е. И. и др. Лечение угрозы прерывания ранних сроков беременности у больных с синдромом поликистозных яичников: Матер. 1-й Междунар. конф. «Ранние сроки беременности: проблемы, пути решения, перспективы». М., 2002. С. 129–133.
- Кирющенков П. А., Ходжаева З. С., Верясов В. Н. Современные подходы к лечению невынашивания малых сроков беременности иммунологического генеза // Вестн. Рос. ассоц. акуш. и гин. 2001. № 1. С. 53–55.
- Агаджанова А. А., Серов В. Н., Сидельникова В. М., Тетруашвили Н. К. Ранние потери беременности: новое понимание гормональных нарушений // Русский медицинский журнал. 2003. № 16. С. 907–909.
- Fedele L. Habitual abortion: endocrinological aspects // Cur. Opin. Obstet. Gynaecol. 1995. 7 (5). P. 351–366.
А. М. Торчинов, доктор медицинских наук, профессор
М. М. Умаханова, доктор медицинских наук, профессор
Г. Л. Доронин, кандидат медицинских наук
М. В. Мазуркевич, кандидат медицинских наук
М. Г. Рон 1
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
Ретрохориальная гематома: причины возникновения, симптомы и лечение

Ретрохориальная гематома: причины возникновения, симптомы и лечение
Ретрохориальной гематомой называется скопление сгустков крови между стенкой матки и оболочкой плодного яйца – хорионом. Различают три степени патологии: легкую, среднюю и тяжелую.
Причины развития ретрохориальной гематомы:
- физические нагрузки;
- нервное напряжение;
- гормональные изменения;
- тяжелый токсикоз;
- воспалительные процессы в матке;
- травмы в области живота;
- инфекции мочевыводящих путей;
- нарушения свертываемости крови;
- аномалии развития плода;
- тяжелые хронические заболевания;
- вредное воздействие окружающей среды и работа на вредном производстве.
Лечением ретрохориальной гематомы занимается акушер-гинеколог.
Основные симптомы
Как правило, эта патология возникает на ранних сроках беременности. Во многих случаях ретрохориальная гематома без выделений развивается бессимптомно. Однако есть ряд признаков, при появлении которых стоит обратиться за консультацией к специалисту. Тянущие боли внизу живота, отдающие в поясницу, и мажущие выделения – основные проявления гематомы. Схваткообразные боли внизу живота и ярко-красные кровянистые выделения – тревожные симптомы, свидетельствующие о начавшемся кровотечении. В этом случае необходима немедленная госпитализация женщины в стационар с целью сохранения беременности.
На нашем сайте https://www.dobrobut.com/ вы найдете более подробную информацию и сможете записаться на консультацию к специалисту.
Выделения при ретрохориальной гематоме
Ярко-алый цвет выделений при данной патологии относится к тревожным симптомам, при возникновении которых требуются немедленная консультация специалиста и лечение в стационаре. Такие выделения свидетельствуют о начавшемся кровотечении с повышенным риском отслойки плодного яйца. Особенно опасным кровотечение является на ранних сроках беременности.
Мажущие выделения темно-красного цвета свидетельствуют о рассасывании гематомы и относятся к благоприятным признакам. Специалисты называют этот период «стадией организации», которая длится обычно от двух до пяти недель.
Обратите внимание, что цвет выделений при ретрохориальной гематоме имеет очень важное значение.
Диагностика
Ретрохориальная гематома при беременности на ранних сроках, как правило, диагностируется при ультразвуковом исследовании матки. УЗИ покажет изменение формы плодного яйца и локальное утолщение стенки матки. Кроме того, оно поможет уточнить место локализации гематомы и ее размеры. Периодичность обследования назначает врач.
К дополнительным исследованиям относятся:
- общий анализ крови;
- общий анализ мочи;
- определение свертываемости крови(время свертываемости, количество тромбоцитов, фибриногена, протромбиновый индекс);
- биохимическое исследование крови;
- мазок из влагалища на флору;
- анализ для выявления половых инфекций;
- анализ на гормоны;
- кардиотокография;
- допплерометрия плода (рекомендована на поздних сроках беременности).
Ретрохориальная гематома в матке: лечение
При первых признаках патологии беременной назначается постельный режим и полный покой. Половая жизнь под запретом. Лекарственная терапия зависит от состояния женщины и размеров гематомы. Схема лечения назначается лечащим врачом, который проконтролирует ее выполнение. При симптомах кровотечения женщина госпитализируется в стационар.
Основными препаратами, рекомендованными для лечения ретрохориальной гематомы [], являются: обезболивающие, спазмолитики, успокоительные, средства, улучшающие маточно-плацентарный кровоток, кровоостанавливающие и гормональные. Витаминно-минеральные комплексы и гомеопатические препараты относятся к вспомогательной терапии. Применение методов народной медицины должно проводиться под строжайшим контролем специалиста. Беременной необходимо обратить внимание на рацион питания – в нем. В нем должны преобладать свежие овощи и фрукты, а газировка, полуфабрикаты и фастфуд должны находиться под запретом. Не рекомендуется злоупотреблять продуктами, способствующими разжижению крови (цитрусовые, ананас, инжир, курага, клюква и калина).
Лекарственная терапия проводится при угрозе прерывания беременности, а также в особо опасные сроки: с 12 по 14 неделю, с 20 по 24, с 28 по 32 и с 36 по 38.
Прогноз
Прогноз зависит от размеров ретрохориальной гематомы, срока беременности и своевременности лечения. В большинстве случаев данная патология излечивается благополучно без негативных последствий для развития плода. Замедленное развитие эмбриона, развитие гипоксии плода и его замирание – последствия ретрохориальной гематомы, площадь которой составляет более 40% от размеров плодного яйца.
Если у вас остались вопросы, обращайтесь в наш медицинский центр. В клинике вы сможете пройти необходимую диагностику и получить консультацию специалиста.
Ретрохориальная гематома
Ретрохориальная (гравидарная) гематома – это скопление сгустков крови в пространстве между стенкой матки и плодным яйцом, вернее, оболочкой яйца – хорионом, вследствие его отторжения от маточной стенки. Хорион в будущем, после 16-ти недель, преобразуется в плаценту, а значит, он выполняет те же функции, что и последняя. Ретрохориальная гематома возникает в первом триместре беременности.
Как правило, эта патология является следствием угрозы прерывания беременности, но может образовываться в результате разрушений стенок сосудов матки хориональными ворсинками при росте хориона. Получается порочный круг: растущая гематома усугубляет угрозу прерывания беременности, а продолжающаяся угроза стимулирует рост гематомы.
По времени образования выделяют ретрохориальную и ретроплацентарную гематомы, что, в принципе, одно и то же.
По тяжести течения ретрохориальная гематома может быть легкой, средней или тяжелой степени.
Причины
Причины образования ретрохориальной гематомы схожи с факторами, вызывающими угрозу прерывания беременности:
- механическое воздействие на матку (травмы, ушибы);
- гормональные нарушения (недостаток прогестерона);
- генетические аномалии плодного яйца (грубые пороки развития);
- стрессы;
- тяжелая физическая нагрузка;
- воспалительные и опухолевые заболевания матки (эндометрит, эндометриоз, миома);
- инфекции, передающиеся половым путем;
- профессиональные вредности (шум, вибрация, излучение);
- ранние и поздние токсикозы;
- резкие скачки артериального давления;
- инфантилизм и аномалии половых органов;
- употребление алкоголя и наркотиков, курение;
- системные заболевания (системная красная волчанка, коллагенозы и прочие);
- хронические соматические заболевания (сахарный диабет, сердечно-сосудистая патология и другие);
- заболевания свертывающей системы крови;
- нарушенная экология.
Также к ним относят заболевания, связанные с патологией сосудов, в том числе и сосудов матки.
Симптомы ретрохориальной гематомы
Как правило, данное заболевание является случайной находкой во время прохождения планового УЗИ. Жалоб женщина не предъявляет и чувствует себя удовлетворительно. Но иногда ретрохориальную гематому сопровождают признаки угрозы прерывания беременности.
Как выходит гематома
Основным проявлением являются темно-красные или коричневатые кровянистые выделения из половых путей. Интенсивность их незначительна (от мажущих до умеренных) и зависит от размеров гематомы и срока беременности.
Темно-красные выделения при ретрохориальной гематоме, подтвержденной УЗИ, являются, скорее, благоприятным, нежели опасным признаком. Они свидетельствуют об опорожнении ретрохориальной гематомы.
Опасные выделения при гематоме
Появление ярко-красных выделений считается неблагоприятным симптомом, особенно в совокупности с болями внизу живота. Это говорит либо о нарастании размеров гематомы и усилении угрозы прерывания, либо о том, что гематома свежая, только что образовавшаяся, и она требует немедленного лечения.
Кроме того, женщину беспокоят боли ноющего или тянущего характера, которые локализуются внизу живота или в области поясницы. Обычно болевые ощущения постоянные, но могут возникать и периодически, усиливаясь после физических нагрузок и прочих факторов.
В некоторых случаях ретрохориальная гематома протекает вообще безо всяких кровянистых выделений, и ее наличие устанавливают уже после родов, обнаруживая на плаценте старый участок кровоизлияния.
Рассасывание гематомы длится от 2-х до 4-5-ти недель.
Диагностика
Основным диагностическим методом ретрохориальной гематомы является УЗИ матки и плодного яйца.
При проведении этой процедуры обнаруживаются следующие признаки:
- локальное утолщение маточной стенки, что свидетельствует о повышении маточного тонуса (возможен кратковременный гипертонус при проведении УЗИ с вагинальным датчиком, в таком случае необходимо повторить УЗИ трансабдоминальным датчиком, то есть через переднюю брюшную стенку. Сохраняющийся мышечный тонус свидетельствует об угрозе прерывания беременности);
- изменение формы плодного яйца вследствие давления на него утолщенного участка миометрия (плодное яйцо приобретает ладьевидную или каплевидную форму);
- обнаружение ретрохориальной гематомы, уточнение ее размеров, места локализации и увеличения или уменьшения при повторном обследовании.
Кроме того, необходимы следующие лабораторные анализы:
- общие анализы крови и мочи; (тромбоциты, время кровотечения, фибриноген, протромбин и прочие факторы); на флору;
- биохимический анализ крови;
- обследование на заболевания, передающиеся половым путем;
- исследование гормонов (по показаниям); и доплерометрия плода на поздних сроках беременности.
Лечение ретрохориальной гематомы
Лечение женщин с ретрохориальной гематомой ведет акушер-гинеколог.
Терапевтические мероприятия продолжаются весь период угрозы прерывания беременности (около месяца), а также повторяются в опасные сроки (12-14, 20-24, 28-32, 36-38 недель).
В первую очередь, для расслабления мышечного тонуса матки и купирования признаков угрозы прерывания беременности, назначается постельный режим, с приподнятыми ногами, что позволяет нормализовать кровообращение в матке и опорожнить гематому при условии ее локализации в дне матки.
- половая жизнь;
- подъем тяжестей;
- физическая нагрузка.
С этой и не только целью врач предложит пациентке госпитализацию.
Беременной женщине рекомендуется скорректировать диету: исключить продукты, вызывающие газообразование (бобовые, капусту), закрепляющие стул или усиливающие перистальтику кишечника (шоколад, кофе, грубая клетчатка). Переполненный газами кишечник давит на беременную матку и усугубляет угрозу прерывания, увеличивая размеры гематомы.
Обязательно соблюдать психоэмоциональный покой, для этого назначаются седативные средства:
- настойка пустырника, валерианы или пиона;
- новопассит.
Для расслабления маточного тонуса, применяются спазмолитики:
- папаверин;
- но-шпа;
- магне-В6.
На ранних сроках врач прописывает гормональные препараты и индивидуально (!) подбирает необходимую дозировку и сроки приема:
Для улучшения маточно-плацентарного кровотока назначают:
- витамин Е;
- фолиевую кислоту;
- курантил, актовегин (строго по назначению врача);
С целью остановки или профилактики кровотечения в месте локализации гематомы применяются кровоостанавливающие средства:
- дицинон;
- аскорутин;
- викасол.
Последствия и прогноз
Ретрохориальная гематома в большинстве случаев не представляет дальнейшей угрозы для течения беременности, которая завершается благополучно, через естественные родовые пути.
Неблагоприятным прогностическим признаком являются размеры гематомы около 60см 3 , или если площадь гематомы составляет 40% и более от размеров плодного яйца.
Возможные последствия (в порядке уменьшения вероятности):
- самопроизвольный аборт; (несостоявшийся выкидыш);
- хроническая внутриутробная гипоксия плода;
- задержка внутриутробного развития плода.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
Беременность малого срока и ретрохориальная гематома: диагностика, лечение и прогнозы на современном этапе развития акушерства (обзор литературы)

Торчинов, А. М. Беременность малого срока и ретрохориальная гематома: диагностика, лечение и прогнозы на современном этапе развития акушерства (обзор литературы) / А. М. Торчинов, М. М. Умаханова, Г. Л. Доронин, М. Г. Рон. — Текст : непосредственный // Молодой ученый. — 2013. — № 4 (51). — С. 659-662. — URL: https://moluch.ru/archive/51/6489/ (дата обращения: 10.02.2022).
В виду широкой распространенности вопрос невынашивания беременности сегодня заслуживает особого внимания. В течение многих лет данное осложнение остается актуальной проблемой акушерства, несмотря на прогресс науки в целом. Желанная беременность в 15–20 % случаев заканчивается досрочным спонтанным прерыванием, причем на эмбриональный период приходится до 75 % всех репродуктивных потерь, связанных с невынашиванием [4,7]. Сложно переоценить медицинскую и социальную актуальность проблемы невынашивания беременности в современных условиях снижения рождаемости и возрастания смертности. Одним из признаков прерывания беременности на ранних сроках является ретрохориальная гематома (РГ), вследствие частичного отторжения плодного яйца от хориона — предшественника плаценты. Существует множество причин, способных вызвать подобное осложнение, поэтому предупредить ее появление практически невозможно и также как, установить точную причину образования гематомы. В некоторых случаях возникновение ретрохориальной гематомы связывается с чрезмерными физическими нагрузками и негативным воздействием окружающей среды (вибрация, высокий уровень шума и пр.). Образование ретрохориальной гематомы также может быть вызвано рядом заболеваний, среди которых выделяются различные воспалительные и инфекционные болезни урогенитальной зоны, некоторые аутоиммунные заболевания, хронический эндометрит, а также патологии свертывающей системы организма. Анатомические особенности женских половых органов, генитальный инфантилизм или аномалии развития матки, также могут способствовать возникновению ретрохориальной гематомы [1,3,4,5]. Клинически РГ проявляет себя коричневатыми выделениями, неприятными ощущениями и тянущими болями внизу живота. Диагностируется ретрохориальная гематома при ультразвуковом исследовании (УЗИ). В последние годы при совершенствовании УЗ аппаратов, в частности появлении внутренних (полостных) датчиков обнаруживают ретрохориальную гематому достаточно своевременно, чаще до появления клинических симптомов. При РГ плодное яйцо начинает отторжение, образуя при этом ограниченное пространство, наполненное свернувшейся кровью. В некоторых случаях выраженные клинические признаки могут отсутствовать, что обусловлено локализацией гематомы: гематома, расположенная в области дна матки, не сопровождается никакими внешними признаками и может быть обнаружена только при ультразвуковом исследовании полости матки. Коричневые выделения из влагалища являются следствием образования полости между оболочкой плода и хорионической оболочкой. Происходит заполнение этой полости кровью, которая сворачивается и в виде коричневых выделений эвакуируется из полости матки. Многие исследования доказывают, что эвакуация кровяных сгустков из образовавшейся полости является признаком положительной динамики. Опасность могут представлять свежие кровянистые выделения, поскольку они свидетельствуют о тяжелой форме образования гематомы [1,3,4]. Кровотечение, сопровождающееся падением артериального давления и сильными болями, является признаком прогрессирующего роста ретрохориальной гематомы. Продолжающаяся отслойка плодного яйца может повлечь за собой преждевременное прерывание беременности, поэтому необходим постоянный контроль роста гематомы путем ультразвукового исследования и регулярная проверка уровня фибриногена в крови, который свидетельствует о наличии кровотечения. При этом следует учитывать, что при беременности происходит естественное повышение уровня фибриногена [4,6].
Лечение при ретрохориальной гематоме
Основной принцип лечения РГ — это остановка ее прогрессирования и роста. РГ при беременности рекомендуется лечить в стационаре. Кроме медикаментозной терапии стоит восстановить отток крови — путем создания условий, подложив под область таза свернутое одеяло, чтобы приподнять таз над уровнем тела. Рекомендуется проводить профилактику застойных явлений в кишечнике, скопления газов, соблюдать диету: не есть газообразующие продукты, пить много жидкости — соки, компоты, морсы, молоко, кефир, исключить крепкие чай с кофе. При отслойке хориона в эмбриональной стадии развития плодного яйца, при условии полноценности и сохранности обеспечения жизнеспособности, можно пролонгировать беременность медикаментозно. В случае спонтанного пролонгирования беременности частичная отслойка хориона становится причиной формирования ранней плацентарной недостаточности, преждевременного старения плаценты и гипотрофии плода. Лечение пациенток с угрозой прерывания беременности на фоне частичной отслойки хориона в I триместре включает метаболическую терапию, звено воздействия на центральную нервную систему, применение прогестерона или его аналогов [4,7,8]. В большинстве случаев данное комплексное лечение способствует пролонгированию беременности, но не всегда ведет к предупреждению формирования плацентарной недостаточности. При своевременном лечении и адекватном подходе врачей для РГ не характерны осложнения или тяжелые последствия. Лечение включает в себя постельный режим, спокойную обстановку, отсутствие физических нагрузок и полный половой покой. Медикаментозная терапия состоит в применении препаратов, улучшающих свертываемость крови и способствующих остановке роста гематомы (аскорутин, дицинон, викасол). Для снятия гипертонуса матки, сопровождающего образование ретрохориальной гематомы, назначаются спазмолитические средства (но-шпа, свечи с папаверином), а также расслабляющие мускулатуру матки препараты (магне-В6). Кроме того, назначаются витамины Е и В9 (фолиевая кислота). Витамин Е активизирует выработку гормонов, которые необходимы для нормального протекания беременности, а метаболиты фолиевой кислоты принимают участие в синтезе ДНК, обеспечивая полноценное развитие плода. Стабилизация эмоционального состояния пациенток с ретрохориальной гематомой достигается путем приема седативных препаратов (экстракт валерианы) [7,8]. Принимая во внимание, что образование ретрохориальной гематомы может приводить к возникновению плацентарной недостаточности и как следствие — к развитию хронической гипоксии плода, для улучшения плацентарной перфузии назначаются актовегин и курантил. Для оценки эффективности терапией применяется ультразвуковое исследование (УЗИ) в динамике, что в настоящее время является рекомендованной и информативной процедурой, и целесообразность его проведения не оставляет сомнений. Принцип действия устройства УЗИ основан на излучении передатчиком на исследуемый объект звуковых волн сверхвысокой частоты. Соприкасаясь с препятствием, часть волн отражается обратно и улавливается приемником. В соответствии с полученными результатами на экране строится достоверное изображение сканируемого предмета. Современные медицинские приборы УЗИ имеют рабочую частоту звука от 2 до 10 мегагерц. Человек слышит звук предельной частотой 20 кГц, поэтому работа передатчика кажется полностью беззвучной [2,5,6,9]. Различные материалы (ткани) обладают разным уровнем поглощения и отражения звуковых волн, поэтому итоговое изображение получается с различными по яркости областями, формируя картинку. Для ультразвуковых волн граница смены среды представляет собой препятствие и чем больше различие — тем меньше возможности построения изображения. Именно поэтому при проведении УЗИ на кожу наносится специальный гель на водяной основе, что позволяет обеспечить плотное прилегание датчика к телу и устраняет воздушную прослойку между кожей и датчиком [2,5,9]. Гель совершенно безвреден и не представляет никакой опасности для матери и плода. Как указывалось выше, часть попавшей на предмет звуковой волны сверхвысокой частоты отражается обратно, а часть поглощается. Отраженная энергия волны улавливается приемником, а вот поглощенная определенным образом воздействует на ткани. Воздействие звуковой волны проявляется в повышении температуры сканируемых тканей и возникновении эффекта кавитации — появлению в клеточной жидкости пузырьков газа. Процесс кавитации при УЗИ плода теоретически возможен, но его регистрация сопряжена с определенными трудностями, поэтому пока практически не доказан. Однако в последнее время это явление активно используется при избавлении от лишнего веса — ультразвуковые волны, воздействующие на жировые ткани, разрушают их клетки. Проведение УЗИ относительно безопасно, так как воздействие осуществляется кратковременно и при малых мощностях передатчика, а для нагрева ткани требуется время. Врач, работающий с прибором, знает об этом и старается лишний раз не подвергать развивающегося плода воздействию ультразвука. Интенсивность (мощность) звуковых волн является одной из важных характеристик прибора. Широкое распространение УЗИ позволило медикам по необходимости проводить удаление камней в почках без хирургического вмешательства путем их дробления ультразвуком. Однако в этом примере, как и в случае с лечением избыточного веса кавитацией, интенсивность звуковых волн очень высока, в несколько раз выше, чем при сканировании плода. Важно отметить, что технологии постоянно развиваются и мощность передатчика аппарата УЗИ старого образца больше, чем у современных. Понимая возможный, более чем условный, вред от ультразвука, производители постоянно ищут пути снижения необходимой мощности. Ультразвуковым критерием угрожающего выкидыша является периодическое фрагментарное утолщение до 20–25 мм миометрия одной из стенок матки, причем у 80 % беременных оно определяется в области прикрепления хориона. О степени выраженности угрозы прерывания беременности судят по величине отношения между толщиной данного участка миометрия и противоположной стенки матки [2,5]. Выбухание утолщенного миометрия в полость плодного яйца вызывает изменение его конфигурации, что требует проведения дифференциального диагноза с субмукозным миоматозным узлом. Другим важным эхографическим признаком угрожающего аборта является увеличение диаметра внутреннего зева матки. Данное обследование проводят только при наполненном мочевом пузыре, при этом измерение диаметра внутреннего зева проводят перпендикулярно продольной оси шейки матки. Средние размеры при неосложненном течении беременности составляют 1.7–2.0 см [2,5]. По данным А. Н. Стрижакова и др. (1990), при обследовании женщин с явлениями угрожающего выкидыша диаметр внутреннего зева находился в пределах 2.3–2.6 см. Следует отметить, что у 71 % беременных увеличение диаметра внутреннего зева происходит раньше появления клинических признаков угрожающего выкидыша. Данные ультразвукового исследования позволяют визуально представить механизм начавшегося выкидыша, клиническими симптомами которого являются схваткообразные боли внизу живота и кровянистые выделения из половых путей. Указанные симптомы являются признаками отслойки плодного яйца от стенок матки [5,9,11]. Чаще всего на эхограммах можно увидеть изображение эхонегативных участков. Другой возможный эхографический вариант — отслойка ворсистого хориона в области внутреннего зева шейки матки. При длительном течении заболевания и отсутствии эффекта от лечения наблюдают увеличение участка отслойки, уменьшение размеров матки, плодного яйца и эмбриона соответственно сроку беременности, что является отражением нарушения трофики плодного яйца и прогностическими признаками возможности самопроизвольного выкидыша. Большое значение ультразвуковое исследование имеет в диагностике неполного аборта. При этой патологии визуализируется расширенная полость матки, преимущественно в передне-заднем направлении, с наличием в ней неоднородных эхоструктур. В настоящее время большие перспективы в гинекологической практике приобретает метод цветового доплеровского картирования (ЦДК). Диагностика НБ с помощью этой методики основана на визуализации кровотока в сосудах трофобласта [12,13]. УЗИ беременных проводится трижды — в 10–14 недель, 20–24 и 30–34 недели. При необходимости врач акушер-гинеколог может назначить дополнительное УЗИ, и даже не одно. Ультразвуковое исследование плода (УЗИ, эхография) является единственным достаточно информативным и безопасным методом исследования, позволяющим оценить развитие беременности с самого начала и до родов. Исследование длится в среднем 10–30 минут. После этого врач заполняет специальный протокол, в который подробно записывает все результаты УЗИ. В первом триместре беременности УЗИ проводится с целью: установления локализации (расположения) плодного яйца (в полости матки или вне ее); диагностики одно- или многоплодной беременности; оценки размеров и роста, строения плодного яйца и эмбриона; оценки жизнедеятельности эмбриона или плода; исследования строения эмбриона или плода; исследования экстраэмбриональных структур (желточного мешка, хориона, амниона); диагностики осложнений беременности (угрожающего или начавшегося аборта и др.); диагностики заболеваний и пороков развития внутренних половых органов (миомы матки — доброкачественная опухоль матки, кист и опухолей яичников, двурогой матки, внутриматочной перегородки и др.) [2,9,12,13]. Таким образом, ультразвуковое исследование плода и органов малого таза в первом триместре беременности является одним из важнейших и незаменимых методов диагностики, позволяющим оценить развитие беременности с самых ранних сроков и выбрать правильную тактику ее ведения.
Демидова Е. М. Привычный выкидыш (патогенез, акушерская тактика): Автореф. дис. д-ра мед. наук. М 1993; С. 42.
Зыкин Б. И. Проблемы безопасности ультразвуковых исследований в акушерстве на современном этапе // Ультразвук. диагн. 1998.№ 1. С.13–20.
Линева О. И., Нестеренко С. А., Цуркан С. В., Сизова Н. В. Патогенетические аспекты невынашивания беременности и принципы профилактики осложнений: Матер. 4-го Рос. научн. форума “Охрана здоровья матери и ребенка 2002”. М 2002; С. 222–223.
Манухин И. Б., Геворкян М. А., Манухина Е. И. и др. Лечение угрозы прерывания ранних сроков беременности у больных с синдромом поликистозных яичников: Матер. 1-й Междунар. конф. “Ранние сроки беременности: проблемы, пути решения, перспективы”. М 2002; С. 129–133.
Медведев М. В., Скворцова М. Н., Куница И. М. Трансвагинальная эхокардиография// Ультразвук.диагн.Акуш.Гин.Педиат.1994.№ 3. С.24–30.
Основы пренатальной диагностики / Под ред. Е. В. Юдиной, М. В. Медведева. 1-е изд. М.: РАВУЗДПГ, Реальное время, 2002.
Подзолкова Н. М., Скворцова М. Н., Нестерова А. А., Львова А. Г. Невынашивание беременности/ Учебно-методическое пособие. М., 2004.
Радзинский В. Е., Марачев А. Г., Бабиченко И. И., Марачев А. А., Кокашвили Х. Б. Патогенетические основы ранней плацентарной недостаточности: Матер. 1-й Междунар. конф. “Ранние сроки беременности: проблемы, пути решения, перспективы”. М 2002; С. 89–92.
Скворцова М. Н., Медведев М. В. Ультразвуковое исследование в ранние сроки беременности // Клиническое руководство по ультразвуковой диагностике/ Под ред. Митькова В. В., Медведева М. В. Т.2. М.: Видар, 1996. С. 9–29.
Стыгар А. М. Современные возможности ульразвуковой диагностики пороков развития плода // V Росс.научн.форум «Охрана здоровья матери и ребенка 2003». М., 2003. С. 403–407.
Blaas H. G. Ultrasound diagnosis of embryonic and very early fetal malformation// Ultrasound Obstet.Gynecpl.1995.V.6.Suppl.2.P.13.
European Committee for Ultrasound Safety // Eur. J. Ultrasound. 1996. V. 4. P. 145.
Основные термины (генерируются автоматически): плодное яйцо, гематома, внутренний зев, угрожающий выкидыш, звуковая волна, медикаментозная терапия, плацентарная недостаточность, сверхвысокая частота, фолиевая кислота, частичная отслойка хориона.
Ретрохориальная гематома
Ретрохориальная гематома – это патологическое состояние раннего срока гестации, характеризующееся скоплением крови между внешней оболочкой бластоцисты и эндометрием, отслойкой хориональной пластинки от децидуальной оболочки. Проявляется кровянистыми выделениями из влагалища, схваткообразной болью внизу живота, иногда протекает бессимптомно и обнаруживается случайно во время планового инструментального исследования. Диагностируется на основании анализа жалоб беременной, результатов клинического осмотра и ультрасонографии. Лечение консервативное – покой, лекарственные препараты.
МКБ-10
Общие сведения
Ретрохориальная гематома – скопление крови в ретрохориальном пространстве, сопровождающееся частичным отторжением плодного яйца. Если ранее гематому считали предиктором грядущей плацентарной недостаточности, в современном акушерстве нарастает тенденция относить её к первичному проявлению данной патологии. Кровоизлияние возникает в первом триместре беременности на пятой-одиннадцатой неделе. Частота встречаемости составляет 1,3-3%, с гематомой связано 18% случаев кровотечения на ранних сроках гестации. Субхориальные гематомы даже при адекватном лечении нередко приводят к спонтанному аборту, а при прогрессировании беременности значительно повышают вероятность развития акушерских и перинатальных осложнений.

Причины
Причины возникновения ретрохориальных гематом до настоящего времени точно не изучены. Кровоизлияние между оболочками является следствием поверхностной инвазии трофобласта. Такое состояние чаще всего обусловлено неадекватной готовностью к имплантации эндометрия и бластоцисты ввиду изменения количества и качества гормонов, продуцируемых яичниками, поражения рецепторного аппарата эндометрия и нарушения иммунной регуляции.
Считается, что ведущим этиологическим фактором является недостаточность лютеиновой фазы и связанный со сниженной продукцией прогестерона иммунный конфликт матери и эмбриона. Это объясняет наибольшую частоту встречаемости патологии при беременностях, развившихся после овариальной стимуляции (при экстракорпоральном оплодотворении, у женщин с гиперандрогенией), сопровождающихся недостаточностью жёлтого тела. К другим причинам формирования ретрохориальных гематом относятся:
- Инфекции. Возникновение внутриматочной гематомы на раннем сроке нередко связано с хроническим аутоиммунным эндометритом, пусковым фактором которого становится инфекция. Вероятность ретрохориальных кровоизлияний увеличивается при бактериальном вагинозе, являющемся источником неспецифической инфекции, и вирусном поражении. Контаминация вирусом (герпеса, Коксаки, прочих энтеровирусов, цитомегаловируса) клеток цитотрофобласта делает их мишенью иммунной атаки организма.
- Акушерский анамнез. У женщин, ранее перенёсших операцию кесарева сечения, иные хирургические вмешательства на матке или неоднократные выскабливания эндометрия, риск повышен ввиду возможного попадания инфекционного агента в полость матки и структурных повреждений, вследствие которых нарушается процесс формирования эндометрия, уменьшается количество прогестиновых рецепторов, что негативно влияет на модуляцию клеточного иммунного ответа. В группе риска также находятся пациентки с привычным невынашиванием беременности.
- Другие маточные факторы. К неполноценной предгравидарной трансформации эпителия могут приводить аномалии развития матки. Вероятность возникновения патологии увеличивается при миомах (преимущественно – субмукозных узлах).
- Гемодинамические и гемореологические нарушения. Факторами риска являются артериальная гипертензия у матери, врождённые нарушения свёртывания крови, проявляющиеся тромбофилией, хронический ДВС-синдром. Эти патологические изменения потенцируют снижение продукции гормонов и синтеза иных белков формирующейся плацентой.
- Специфические иммунные состояния. Отмечается преобладание клеточного (Th-1 типа) иммунного ответа, маркёрами которого могут быть псориаз, контактный дерматит, органоспецифические иммунные поражения и привычное невынашивание. Одной из причин развития гематомы с отслойкой хориона считается близкая гистологическая совместимость супругов.
На вероятность возникновения патологии влияют соматические заболевания (сахарный диабет, болезни щитовидной железы и печени), бытовые и производственные факторы (загрязнение атмосферы, воздействие низких или высоких температур, сильного шума, пониженное или несбалансированное питание, гиповитаминозы), возраст матери (менее восемнадцати, более тридцати лет), хорионбиопсия, травмы. Чаще повреждение сосудов провоцирует тупая травма живота, длительное воздействие вибрации.
Патогенез
Патогенез ретрохориальной гематомы до сих пор неизвестен. Если ранее считалось, что гематома является следствием отслойки яйца и ампутации сосудов, в настоящее время понятие причинно-следственной связи радикально изменилось. Предполагается, что патология связана с неполноценностью гестационной перестройки спиральных артерий матки, вследствие которой в межворсинчатом пространстве устанавливается ранний постоянный кровоток.
Во время первой волны (на пятой-седьмой неделе гестации) инвазии цитотрофобласт внедряется в спиральные артерии эндометрия, процесс сопровождается секрецией ферментов, разрушающих соединительнотканные и мышечные структуры стенок сосудов с их последующим замещением фибриноидной массой. В результате диаметр артерий значительно увеличивается, способность к сокращению утрачивается, в их устьях четырёхкратно снижается давление крови. Эти изменения необходимы для нормального плацентогенеза, поддержания полноценного жизнеобеспечения плода. Цитотрофобласт образует внутреннюю выстилку артерий, полностью перекрывая просвет 20-50% сосудов и не допуская контакта межворсинчатого пространства с материнской кровью на первом этапе формирования плаценты.
При неполной перестройке артерий мышечно-эластиновые волокна стенок замещаются фибрином лишь частично, давление в них повышено, цитотрофобластические «пробки», перекрывающие сосуды, неполноценны, в результате чего маточно-плацентарный кровоток начинается преждевременно. Ввиду слабой васкуляризации ворсины хориона в этот период не готовы к приёму артериальной крови, богатой кислородом и свободными радикалами, чем обусловлено их повреждение и образование гематомы, отслаивающей хориальную пластинку.
При поступлении небольшого объёма крови, слабом поражении ткани гематома со временем разрешается, продолжается развитие плаценты и эмбриона. Нарастание кровотечения из спиральных артерий приводит к росту образования, дальнейшей отслойке хориона, значительному повреждению синцитиотрофобласта вследствие оксидативного стресса, гибели эмбриона, самопроизвольному аборту.
Классификация
С учетом размеров, определенных в ходе ультразвукового исследования, гематомы классифицируют как маленькие (занимающие до 20% маточной площади плодного яйца), средние (20-50%), крупные (свыше 50%). По расположению выделяют корпоральные (находящиеся в области стенок, дна матки) и супрацервикальные (над внутренним зевом матки) образования. Мелкие, а также супрацервикальные гематомы имеют более благоприятный исход – маленький объём не влечёт масштабной отслойки, а расположение вблизи с цервикальным каналом способствует быстрому опорожнению и регрессу. Ранние кровоизлияния формируются на 5-7 неделе гестации, поздние – на восьмой-одиннадцатой. Гематомы также различают по стадиям развития:
- Неорганизованные. «Свежие» гематомы, возникшие сразу после кровоизлияния, представляют собой полость, заполненную жидкой кровью. Через 12 часов после кровотечения начинается процесс организации, сопровождающийся образованием и оседанием сгустков. В случае продолжения кровотечения, отсутствия оттока содержимого гематома увеличивается в размерах, отделяя плодное яйцо от матки.
- Организованные. Организация гематомы свидетельствует о прекращении кровотечения. Организованная гематома состоит из соединительной ткани и постепенно уменьшается. Полное исчезновение у 70% беременных наблюдается через 1-2 месяца, у 30% гематомы могут сохраняться до родов.
Симптомы ретрохориальной гематомы
Патология в 16-30% случаев протекает бессимптомно. У остальных больных наблюдаются мажущие кровянистые выделения из половых путей, отделение кровяных сгустков или кровотечение. Скудные коричнево-бежевые выделения свидетельствуют об организации гематомы. Частым симптомом считаются схваткообразные боли внизу живота. Болевым синдромом обычно сопровождается корпоральные гематомы, кровянистыми выделениями – супрацервикальные. Общее самочувствие остаётся без изменений. Выделение алой свежей крови из влагалища, усиление боли и ухудшение самочувствия нередко являются признаками начинающегося аборта – состояния, требующего срочной госпитализации.
Осложнения
Наиболее неблагоприятными исходами патологии являются спонтанный аборт (в 9-18% случаев) и замершая беременность (1-2%). Гематома, особенно крупная, сопровождающаяся кровянистыми выделениями, нередко становится предвестником будущих осложнений. Ретрохориальная гематома повышает риск преждевременных родов в 3,5 раза на 22-27 неделе гестации и в два раза после 28 недели. Вероятность отслойки плаценты увеличивается в 2-2,5 раза, преэклампсии – в 4. Также существуют риски для плода – у младенцев матерей, перенёсших гематому в начале беременности, в 2,6 раза чаще наблюдается задержка внутриутробного развития, дистресс-синдром.
Диагностика
Диагностические мероприятия проводятся акушером-гинекологом. Внутриматочная гематома дифференцируется с угрозой выкидыша, вызванной другими причинами, внематочной беременностью, пузырным заносом, опухолями шейки и тела матки. Важным этапом является выяснение причины развития патологии. Диагноз устанавливается на основании данных следующих исследований:
- Клинический осмотр. По результатам опроса больной и общего осмотра врач диагностирует беременность (если пациентка ранее не была поставлена на учёт), а по субъективным признакам может заподозрить гематому. При гинекологическом исследовании по состоянию шейки матки и интенсивности кровотечения (если таковое имеет место) устанавливается стадия возможного аборта.
- Ультрасонография. Гематома определяется в ходе УЗИ матки как серповидное гипо- или анэхогенное образование, занимающее часть окружности плодного яйца. Для выбора тактики лечения оценивается жизнеспособность эмбриона по наличию сердцебиения. Эхография имеет прогностическую ценность: неблагоприятными факторами самопроизвольного аборта являются крупный размер гематомы, её корпоральное расположение, прогрессирующее повышение сосудистого сопротивления в хориальной ткани и спиральных артериях, признаки задержки развития эмбриона, нарушение его сердечной деятельности.
Определение причины кровоизлияния затруднено. С этой целью осуществляют бактериальное исследование влагалищного мазка, диагностические гормональные тесты (уровень эстрогенов и прогестинов, хорионического гонадотропина, плацентарного лактогена, трофобластного гормона) ПЦР-анализ на вирусные инфекции, коагулограмму, анализ на антитела к хорионическому гонадотропину и фосфолипидам, типирование генов HLA II класса. Назначают консультации иммунолога, гематолога и медицинского генетика. Тем не менее, уточнить этиологию удаётся далеко не всегда.
Лечение ретрохориальной гематомы
Лечение консервативное, проводится амбулаторно или в условиях стационара (при кровотечении) акушером-гинекологом. Если эмбрион жизнеспособен, терапия направлена на сохранение и пролонгирование гестации, в случае его гибели производится искусственное прерывание беременности. Отслойка хориона расценивается как угрожающий аборт. Для предотвращения дальнейшего отделения и изгнания плодного яйца назначается покой (в том числе половой), этиотропное лечение:
- Гемостатическая терапия. Для купирования кровотечения применяется транексамовая кислота, средство, обладающее как кровоостанавливающим, так и противовоспалительным действием, использование которого не приводит к выраженным изменениям в системе гемостаза.
- Гормональная терапия. Натуральный микронизированный прогестерон действует сразу в нескольких направлениях, обеспечивая иммуномодулирующий и противовоспалительный эффекты, снижая тонус матки. Кроме того, препарат эффективно предотвращает дальнейшее излитие крови после гемостаза.
Симптоматическое лечение включает энзимотерапию для ускорения резорбции гематомы. Для снижения тонуса матки назначаются седативные препараты, спазмолитики и физиотерапия (электрорелаксация матки, электрофорез магния, иглорефлексотерапия). Особое внимание уделяется борьбе с запорами. Патогенетическое лечение зависит от причин, вызвавших патологию (например, при верифицированной иммунной тромбофилии вводят антиагреганты и глюкокортикоиды).
Прогноз и профилактика
Прогноз сохранения и успешного завершения беременности при ретрохориальной гематоме во многом зависит от возможности выявления и устранения причин патологии, своевременного начала лечения. Важнейшим аспектом первичной профилактики является прегравидарная подготовка – комплексное обследование супругов и коррекция выявленных нарушений за несколько месяцев до планируемой беременности. К другим мероприятиям относится избегание искусственных абортов, бытовых и профессиональных вредностей, полноценное сбалансированное питание и потребление витаминов, рациональный режим труда и отдыха. Вторичная профилактика заключается в постоянном акушерском мониторинге.
1. Ретрохориальная гематома. Вопросы этиопатогенеза, диагностики и терапии/ Ковалева Ю.В.// Журнал акушерства и женских болезней – 2013 – №4.
2. О роли отдельных продуцентов ворсин плаценты в патогенезе ретрохориальной гематомы при неразвивающейся беременности/ Груздев С.А., Милованов А.П., Калашников А.С., Хайруллин Р.М.// Фундаментальные исследования – 2013 – №7.
3. Морфологические особенности гестационной перестройки спиральных артерий в первом триместре беременности при незрелости плаценты/ Гриневич В.Н.// Фундаментальные исследования – 2011 – №5.
Ретрохориальная гематома при беременности: причины и лечение
Ретрохориальная гематома при беременности
Ретрохориальная гематома при беременности
К сожалению, многим беременным женщинам приходится сталкиваться с некоторыми неприятными моментами, которые грозят прерыванием беременности. В их числе и ретрохориальная гематома при беременности, которая является реальной опасностью для нормального вынашивания ребёнка.
Что скрывается за таким непонятным и пугающим названием ретрохориальная гематома

Гематома, в общем, это свернувшаяся кровь либо любая жидкость человеческого тела, скопившаяся в каком-то локализованном месте человеческого тела. Ретрохориальная означает то, что сгусток крови образовался за оболочкой яйца хорионом. Произойти это может в течение первых трёх месяцев, пока хорион не преобразовался в эмбриональный орган плаценту. Такая патология свидетельствует о том, что капилляры, соединяющие хорион со стенкой матки, рвутся, а, значит, начинается его отторжение. Если такое явление возникает ближе к середине или концу беременности, когда плацента полностью сформировалась, происходит её отслойка.
Ретрохориальная гематома при беременности свидетельствует о том, что хорион начал отторжение, появилась пустота между детородным органом и околоплодным яйцом, которая заполнилась кровью.
Симптомы, по которым можно определить начало опасной проблемы

Ретрохориальная гематома при беременности на ранних сроках сигнализирует о своём присутствии болезненными ощущениями в нижней части живота, боль носит тянущий характер. Иногда может болеть поясница, но это кажущееся ощущение, на самом деле это боль отдаёт в спину.
Второй признак ‒ появляются чаще мажущие, реже умеренные выделения кровянистого характера. По внешнему виду выделений можно судить о размерах проблемы и степени её опасности:
- Выделения яркого красного цвета говорят о том, что полость, заполненная кровью, растёт и достигла размера, угрожающего отслоением околоплодного яйца. Такие выделения сопровождаются режущей болью, резким снижением кровяного давления. Ситуация крайне опасная, требует незамедлительной госпитализации женщины.
- Мазки тёмного цвета почти бордовые, говорят о том, что сгусток крови рассасывается. Если фаза ярких выделений прошла стороной, и сразу образовались тёмные выделения, ‒ это благоприятный признак, значит, опасность потери ребёнка сходит на нет.
Большой процент беременных женщин, вообще, не наблюдают следов биологической жидкости на нижнем белье. Однако боли как при менструации и/или в поясничной части спины должны насторожить и заставить срочным образом обратиться к врачу.
Протекание ретрохориальной гематомы может проходить, вообще, без проявления маломальских симптомов. Об опасности женщина может узнать лишь на плановом УЗИ либо по результатам анализа крови: доктор обязан насторожиться и назначить дополнительное обследование, если в крови повышен уровень белка, отвечающего за свёртываемость крови.
От чего зависит присутствие или отсутствие выделений
В том случае, если ретрохориальная гематома при беременности на ранних сроках не сопровождается выделениями, это означает, что отслоение произошло в верхней части матки, и определить её можно только посредством УЗИ.
Кровоподтёк (достаточно и мазка на нижнем белье) говорит о ранней стадии. Кровь может и далее накапливаться в полости, которая будет увеличиваться в размере, и тогда выделений станет больше.
Каковы причины возникновения патологии

70% беременных женщин подвержены возникновению патологии и у каждой женщины своя причина, по которой это произошло. Точные причины возникновения пока не определены.
Однако факторов, вызывающих отслоение хориона, множество:
- Самая часто встречающаяся причина – перенапряжение мышц живота. Женщина во время беременности должна ограничить себя от физических нагрузок. Например, пользоваться лифтом вместо того, чтобы ходить пешком по лестнице; прекратить носить тяжёлые сумки из магазина.
- Второй по распространённости фактор – нервные переживания. Женщине во время беременности свойственно остро реагировать даже на те события, которые не имеют никакого к ней отношения. Поэтому у неё происходят резкие стрессовые ситуации по пустякам (новости по телевизору, картинка в интернете и т. п.). Беременные долго находятся под эмоциональной нагрузкой. На первый взгляд, можно подумать какое отношение имеют переживания к отслоению оболочки вокруг плода – а, оказывается, эти процессы действительно связаны между собой.
- Травмы живота, причём совершенно не обязательно нижней его части. Часто бывает, что беременную случайно толкнут в транспорте или старший ребёнок ненароком заденет живот, через некоторое время – боли и выделения тут как тут.
- Активное (когда курит сама) или пассивное (когда подолгу находится в прокуренном месте) курение.
- Спиртосодержащие напитки, причём даже некрепкого градуса – путь к различным патологиям, не только к ретрохориальной гематоме.
- Токсикоз. Однако форма токсикоза должна быть тяжёлой. Лёгкие токсикозы не вызывают отслоения.
- Различные патологии – в сердечно-сосудистых, мочевыводящих путей, в матке и других оранах.
- Воспалительные процессы в организме женщины.
- Инфекции половых путей.
- Аномалии в развитии матки и/или плода.
- Гормональные заболевания (сахарный диабет, недостаток гормонов щитовидки и т. д.). Поэтому женщина, имеющая в своём анамнезе подобную запись, обязана втройне следить за своим здоровьем.
- Ну и последний фактор – неблагоприятные экологические условия в месте проживания беременной. Медстатистика утверждает, что беременные, проживающие в маленьких непромышленных городах (без учёта сельской местности, т. к. там имеются свои факторы риска), гораздо реже обращаются к врачу с жалобами.
Советуем к прочтению: Сводит ноги при беременности, Пигментные пятна при беременности, Сыпь при беременности
Как лечить ретрохориальную гематому

Первое и главное условие лечения патологии – 100%-й покой. Поэтому женщину определяют в стационар, чтобы исключить физические нагрузки и, по возможности, раздражающие факторы эмоциональной направленности.
В домашних условиях назначается лежачий режим. Большую часть времени женщина должна проводить в постели, ноги должны быть приподняты. В таком положении быстрее наступает нормализация кровообращения в матке.
Под запретом находится половая жизнь: любые сокращения матки (а они происходят при половом акте вне зависимости от наших желаний) являются риском ещё большего отслоения околоплодного яйца.
Любые физические нагрузки, которые вызывают напряжение мышц живота, запрещены.
Если угроза прерывания беременности возникла, а затем была купирована, женщина должна проводить терапевтические мероприятия по ограничению возникновения патологии на всех критических сроках:
- ретрохориальная гематома при беременности с 12 недель и до 14 недель – первый опасный период;
- второй – с 20-ой до 24-ой недели;
- третий – с 28-ой до 32-ой недели;
- четвёртый – 36-39 неделя беременности.
Чтобы обезопасить беременную, доктор обязательно предложит выписать направление в стационар. Идеальный вариант, если женщина согласится. Но в жизни бывают совершенно разные ситуации, поэтому, если у женщины нет возможности находиться долгое время в больнице, она должна выполнять все предписания и требования доктора. От её благоразумия зависит жизнь её малыша! Однако если гематома составляет 20 мл крови, госпитализация обязательна.

Кроме покоя, пациентке назначаются медикаментозные средства. Каждый организм – это индивидуальность, поэтому каждой женщине должны быть прописаны препараты в зависимости от особенностей протекания патологии. Лекарственные средства, их дозировки и длительность приёма для каждой женщины подбираются сугубо индивидуально. Поэтому самостоятельное назначение самой себе лечения запрещено.
Препараты назначаются в зависимости соответствия с симптомами, которые сопровождают патологический процесс:
- при болевых ощущениях применяют спазмолитики для их подавления: Но-шпу, Папаверин в форме суппозиториев, Магне В6;
- для устранения волнения доктор назначает травяные успокоительные сборы на основе валерианы, пустырника, мяты;
- препараты, способствующие лучшему кровотоку, например, Актовегил;
- кровоостанавливающие препараты;
- минералы и витамины. Обязательно фолиевая кислота, А и Е витамины в дополнении к тем витаминам, что принимает беременная, Mg;
- ретрохориальная гематома при беременности 7 недель – патология на ранних сроках. Таким пациенткам назначаются гормональные лекарственные средства.
На тонус матки активное влияние оказывает кишечник, поскольку они расположены близко друг к другу. Любые активные или застойные процессы в кишечнике (запор, диарея, избыточное газообразование) тут же сказываются на состоянии матки. По этой причине, если присутствует угроза выкидыша, беременная женщина просто обязана соблюдать правильный рацион питания.
Если женщина правильно выполняла рекомендации своего врача, ретрохориальная гематома при беременности последствия для ребёнка не вызовет и бесследно пройдёт в течение 2-5 недель.
Какими последствиями грозит патология

Первое и главное последствие – это угроза того, что ребёнок будет потерян. Только не надо паниковать, это последствие, главное, но вовсе не обязательное. Если обращение к врачу произошло вовремя, и быстро были начаты меры для устранения проблемы, опасность удаётся избежать в 100 процентах случаев. Но только при условии ответственного отношения беременной женщины и её ближайших родственников к проблеме.
В редчайших случаях диагностируется замирание беременности – плод перестаёт развиваться. Случаи встречаются редко, однако, полностью исключить такое положение дел нельзя.
А также редки, но возможны случаи недостаточного поступления кислорода к плоду и замедленное его формирование.
Подавляющее большинство женщин, которым поставлен диагноз ретрохориальная гематома, благополучно справляются с ситуацией. Излечение длится хоть и продолжительное время, однако, приводит к благополучному завершению. Если патология настигла беременную ближе к родам и произошло отслоение плаценты, в этом случае проводится экстренное кесарево сечение, чтобы предотвратить обильное кровотечение у женщины и последствия для ребёнка.
При обнаружении первых признаков патологии, женщина ни в коем случае не должна терпеть и мучиться. Первым делом нужно идти на приём к врачу. При сильных болях, сопровождающихся кровотечением, — срочно вызвать скорую помощь. Ни в коем случае женщина не должна лечиться по совету подруг или близких. Только врач на основании обследования может диагностировать тяжесть протекания патологического процесса, и в соответствии с этим определить необходимое лечение.
Каждая беременная женщина должна с ответственностью относиться к своему состоянию, ведь от этого зависит жизнь малыша. Будьте здоровы!


