Лечение ревматоидного артрита у женщин
Статистика наука точная, она подтверждает, что женщины в 4-5 раз чаще болеют ревматоидным артритом, чем мужчины. С чем это связано, пока точно не установлено, но научные и клинические исследования продолжаются. В передовых клиниках лечение ревматоидного артрита у женщин проводится только после тщательного обследования, анализа гормонального фона и сопутствующих заболеваний. К таким клиникам относится московский медицинский центр «Парамита».
Почему женщины болеют ревматоидным артритом чаще мужчин?
Ревматоидный артрит (РА) – это системное заболевание соединительной ткани с преимущественным поражением мелких суставов кистей и стоп аутоиммунного воспалительно-эрозивного характера с последующей деструкцией (разрушением) костной и хрящевой ткани. Часто встречается системная форма ревматоидного артрита с поражением внутренних органов.
Достоверно установлено, что это преимущественно женское заболевание, но точные причины и механизмы его развития не установлены. Основные причины ревматоидного артрита у женщин и мужчин одинаковы, это отягощенная наследственность и перенесенная вирусная инфекция. Но у женщин в отличие от мужчин гораздо больше дополнительных пусковых факторов, провоцирующих развитие болезни. К таким факторам относятся:
- Любые гормональные нарушения. Установлено, что:
- высокая концентрация в крови женских половых гормонов эстрогенов стимулирует разрастание соединительной ткани, а значит, склонность к прогрессированию патологического процесса и нарушению функции конечности; и все же во время беременности, при достаточно высоких показателях эстрогенов, часто наступает ремиссия РА;
- заболевания начинается преимущественно в возрасте 40 – 45 лет и старше, когда гормональный фон женщины снижается и в данном случае большое значение имеет гормональный дисбаланс;
- эндокринные заболевания – сахарный диабет, ожирение, гипотиреоз увеличивают риск развития ревматоидного артрита.
- Курение – приводит к стойкому сужению кровеносных сосудов, повышая предрасположенность к развитию ревматоидного артрита.
Развитию РА способствуют также особенности реагирования иммунной системы женщины на внедрение инфекции:
- женский организм активнее вырабатывает антитела (иммуноглобулины – Ig) в ответ на внедрение инфекции; почему это происходит, не установлено; при этом особенно активно вырабатываются Ig класса М – ревматоидный фактор;
- нарушается баланс отдельных видов Т-лимфоцитов, отвечающих за клеточный иммунитет; увеличивается число Т-хелперов (клеток-помощников, Т4 или CD4+, они помогают другим клеткам уничтожать инфекцию), тогда как число Т-супрессоров (клеток, подавляющих активность иммунных клеток, чтобы они не разрушали ткани организма, Т8 или CD8+) остается прежним; это приводит к развитию аутоиммунных реакций.
Из-за повышенного количества в крови гормона надпочечников кортизола у женщин также отмечается повышенное (по сравнению с мужчинами) образование цитокинов (информационных молекул), поддерживающих воспаление. Это интерлейкин 1 (ИЛ -1) и фактор некроза опухоли альфа (ФНО-альфа). При этом количество противовоспалительных цитокинов не увеличивается, что способствует поддержание длительного воспалительного процесса.
Женщина может заболеть в любом возрасте. У девочек, подростков и молодых женщин чаще встречается серонегативная форма заболевания, когда в крови не обнаруживается ревматоидный фактор (РФ – антитела IgM к собственным тканям). В среднем и пожилом возрасте чаще развивается серопозитивная форма заболевания, при которой в крови обнаруживают высокие титры РФ. Но при ранней менопаузе, начинающейся раньше 50 лет, у женщин часто встречается серонегативный ревматоидный артрит.
Симптомы
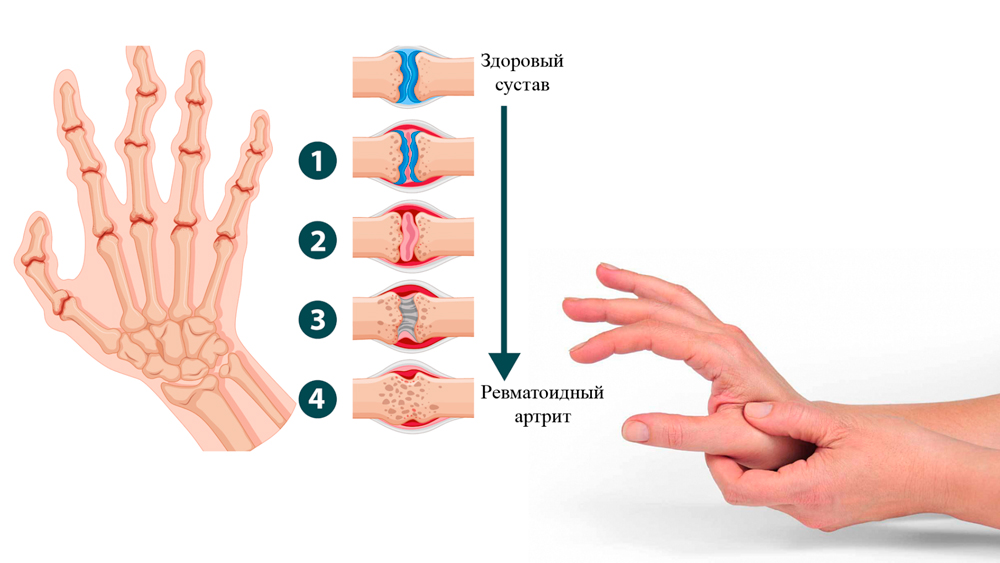
Симптомы ревматоидного артрита у женщин
Более частая серопозитивная форма ревматоидного артрита (СПРА) у женщин развивается постепенно. Это типичное течение РА у женщин среднего и пожилого возраста.
Первые симптомы СПРА, при появлении которых нужно обращаться к врачу:
- утренняя скованность, сохраняющаяся в течение получаса и более;
- легкая припухлость и болезненность трех и более мелких суставов;
- патологический процесс начинается с пястно-фаланговых суставов кистей или с плюсне-фаланговых суставов стоп; это подтверждает положительный тест поперечного сжатия – боли при сжимании рукой кисти или стопы.
Суставные воспалительные процессы прогрессируют, боли в суставах становятся постоянными, изматывающими, скованность по утрам нарастает и длится не менее часа. В процесс могут вовлекаться новые мелкие и даже крупные суставы. Поражение остается симметричным.
У женщины может повышаться температура тела, но чаще это незначительный (субфебрильный) подъем, появляются признаки поражения других органов и систем. Повышается риск развития контрактур (снижения подвижности суставов) и анкилозов (полной неподвижности суставов).
Внесуставные симптомы (встречаются не всегда, но требуют немедленной медицинской помощи):
- ревматоидные узелки на коже в области пораженных суставов;
- увеличенные безболезненные лимфатические узлы;
- уменьшение в объеме мышц;
- воспаление сосудов – васкулит в виде появления точечных участков некроза вокруг ногтевого ложа;
- поражение сердца и легких, сопровождающееся одышкой;
- поражение почек с нарушением их функции;
- увеличение печени и селезенки;
- низкий гемоглобин, малокровие.
Возможные осложнения – требуют стационарного лечения:
- омертвение хрящей костей суставов – артрит может вызывать такие осложнения очень часто по мере прогрессирования процесса;
- потеря костной тканью кальция (остеопороз), хрупкость костей;
- привычные переломы, вывихи и подвывихи в пораженных суставах;
- сдавливание воспаленными тканями периферических нервов – туннельные синдромы;
- амилоидоз – отложение во внутренних органах амилоида, что приводит к нарушению их функции;
- истощение.
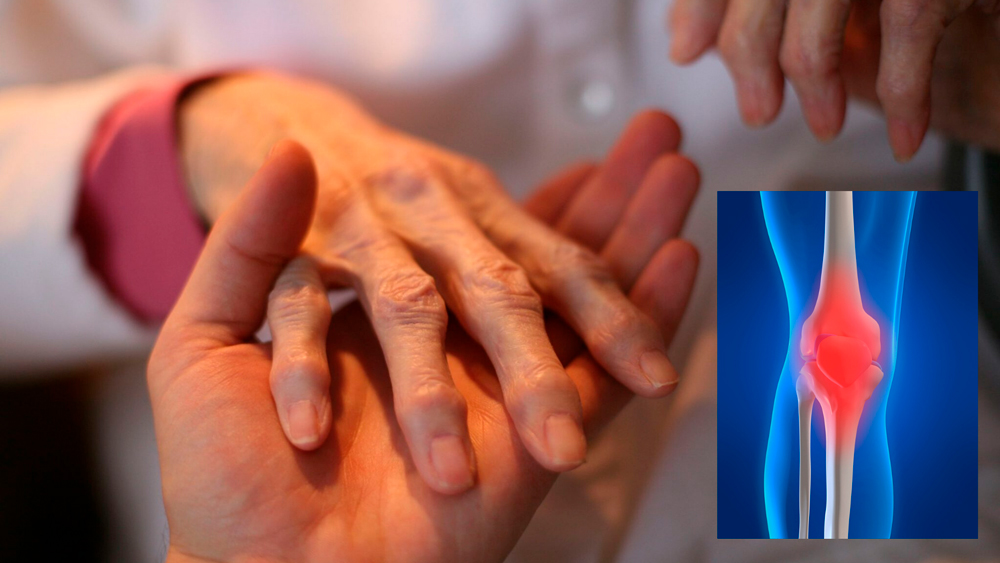
Все явные симптомы ревматоидного артрита у женщин
Симптомы серонегативного ревматоидного артрита у женщин:
- начало данного заболевания подострое или острое с повышением температуры, недомоганием, слабостью, головной болью, болями в мышцах;
- припухлость и болезненность одного-двух крупных суставов (коленных, локтевых и др.);
- в начале заболевания поражения асимметричные, но со временем может присоединяться симметричное поражение мелких суставов;
- ревматоидный фактор в крови отсутствует.
Стадии
Выделяют 4 клинических стадии развития ревматоидного артрита у женщин:
- Начальная – продолжается в течение 6 месяцев, первые признаки несколько стертые, но держатся постоянно; иногда бывает и острое начало;
- Ранняя – развитие патологии в первый год заболевания, симптомы проявляются четко.
- Развернутая – первые два года заболевания, признаки яркие, течение прогрессирующее, возможно нарушение подвижности суставов.
- Запущенная – более двух лет, появляются симптомы деформации суставов, стойкого нарушения функции конечностей, что становится причиной инвалидизации.
От стадии к стадии выявляется четкая тенденция к прогрессированию артрита при отсутствии лечения. Поэтому очень важно своевременно выявлять симптомы ревматоидного артрита у женщин и сразу же приступать к лечению.
Диагностика
Существуют следующие диагностические критерии ревматоидного артрита у женщин:
- Клинические: характерные симптомы РА.
- Лабораторные:
- общий анализ крови – ускорение СОЭ, снижение гемоглобина;
- биохимический анализ – появление С-реактивного белка (СРБ) – признак воспаления;
- иммунологический анализ – наличие в крови ревматоидного фактора, антител к пептидам, содержащим аминокислоту цитруллин (АЦЦП) , цитокинов ИЛ1 и ФНО-альфа. У женщин также исследуется кровь на гормоны для исключение заболеваний, поддерживающих аутоиммунной воспалительный процесс.
- Инструментальные:
- рентгенологические – признаки прогрессирующего артрита и поражения суставов;
- УЗИ – признаки поражения суставных и околосуставных тканей;
- МРТ – выявление суставных изменений в доэрозивный период, уже через 4 недели после начала заболевания.
Лечение
Лечение ревматоидного артрита у женщин
При появлении признаков ревматоидного артрита у женщины лечение должно назначаться сразу же после установления диагноза с обязательным учетом данных проведенного обследования. Назначают:
- диету с достаточным содержанием животного белка и кальция – молочные продукты, нежирное мясо и рыба, овощи, фрукты, злаки; исключаются острые блюда, сладости;
- правильный режим дня с чередованием сна и бодрствования, устранением стрессов;
- медикаментозную терапию и народные способы лечения ревматоидного артрита у женщин;
- физиотерапевтические процедуры, лечебную физкультуру (ЛФК), массаж;
- методы гравитационной хирургии крови – гемосорбцию, плазмаферез;
- методы ортопедической коррекции;
- оперативное лечение ревматоидного артрита у женщин.
Медикаментозная терапия
Лечение ревматоидного артрита у женщин проводится комплексно, с назначением симптоматической и базисной терапии. Препараты этих двух групп назначают одновременно:
- симптоматические средства позволяют быстро облегчить состояние женщины, устранив отек и боль; из назначают максимально короткими курсами;
- базисные препараты подавляют механизм развития болезни; их принимают годами.
Симптоматическая терапия ревматоидного артрита у женщин
Для уменьшения самых тяжелых проявлений ревматоидного артрита в первую очередь назначают лекарства из группы нестероидных противовоспалительных средств (НПВС). Большинство из них устраняют отек тканей и связанный с ним болевой синдром. Одним из первых и самых эффективных НПВС является Диклофенак. Его назначают в виде инъекций, ректальных свечей, таблеток для приема внутрь, мазей и гелей. Недостатком препарата являются побочные эффекты: язвенные поражения желудка и снижение свертываемости крови.
Более современные препараты этой группы – Нимесулид, Мелоксикам при высокой эффективности почти не имеют таких побочных эффектов.
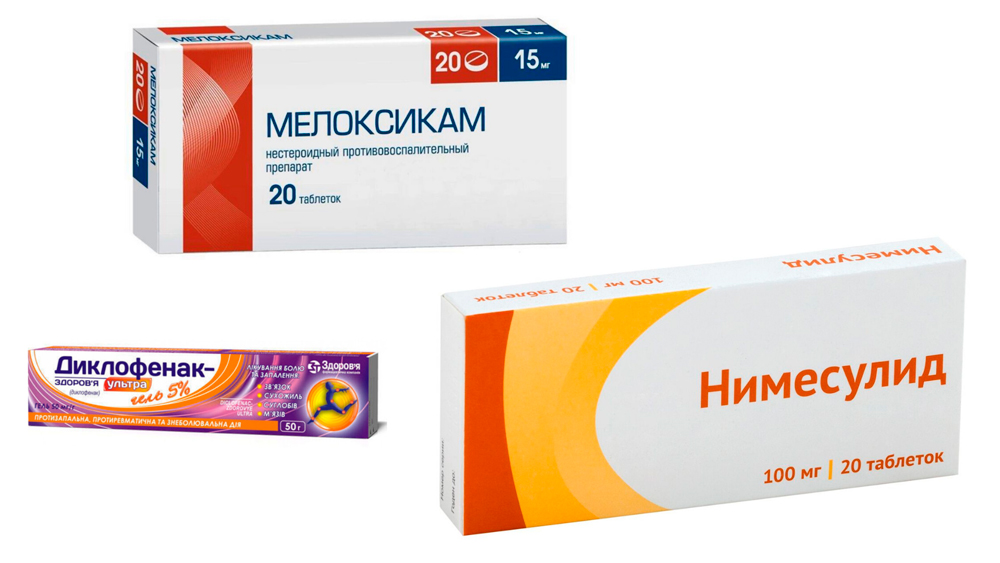
Симптоматическая терапия ревматоидного артрита у женщин
Еще лучше снимают отек и боль при артритах лекарства из группы глюкокортикоидных гормонов (Бетаметазон, Преднизолон и др.). Но их применение у женщин связано с риском стимуляции синтеза провоспалительных цитокинов ИЛ-1 и ФНО-альфа, поэтому препараты этого ряда назначаются с осторожностью, только по показаниям и короткими курсами. Они к тому же имеют много серьезных побочек.
Как только болевой синдром уменьшается, симптоматическую терапию снимают. Для того, чтобы уменьшить дозировки лекарств этих групп, их часто назначают в сочетании с народными средствами и гомеопатическими препаратами:
- сельдерейный сок – назначают по 20 мл трижды в день за 30 минут до еды как обезболивающее и противовоспалительное средство; курс лечения 1,5 месяца;
- Цель Т – гомеопатический препарат, назначается в виде внутримышечных инъекций, таблеток для рассасывания и мазей; снимает воспаление суставов и боль.
Народные и гомеопатические средства может назначать только врач. Их самостоятельный прием абсолютно неэффективен, более того, он может ускорить прогрессирование заболевания.
Базисная терапия
Препараты базисной терапии также делятся на две большие группы – синтетические и биологические. К синтетическим относятся Метотрексат, Сульфасалазин, Лкфлуномид. Они подавляют повышенную реактивность иммунной системы и оказывают противовоспалительное действие. Чаще всего назначают проверенный временем Метотрексат, но при этом в организме снижается содержание фолиевой кислоты, поэтому ее обязательно назначают одновременно с Метотрексатом.
К биологическим базисным препаратам относятся лекарства, прицельно подавляющие образовательных цитокинов. Эти препараты особенно эффективны при терапии женских форм ревматоидного артрита, так как именно цитокины являются основной причиной длительно протекающего воспалительного процесса. Особенно эффективно у женщин применение Инфликсимаба и Адалимумаба – препаратов, содержащих антитела к ФНО-альфа. Если в крови у женщины преобладают цитокины ИЛ-1, то назначают Анакинру, в состав которой входят антитела к этому цитокину.
Дополнительные лечебные манипуляции
К таким методам относятся:
- физиотерапевтические процедуры – усиливают эффективность медикаментозной терапии у женщин, страдающих артритами;
- плазмаферез и гемосорбция – применяется при тяжелом течении ревматоидного артрита у женщин для очищения крови от токсических продуктов;
- ЛФК и массаж – предупреждают развитие тяжелых анкилозов (неподвижности суставов); курсы проводятся только по назначению врача и под контролем инструктора ЛФК, при самостоятельном выполнении упражнений можно нанести организму непоправимый вред;
- ортопедические методы коррекции – использование специальных аппаратов, удерживающих конечность в правильном положении, в результате чего приостанавливается процесс деформации конечностей;
- хирургические операции – эндопротезирование (при высокой степени поражения сустава замена его на искусственный).
Лечение ревматоидного артрита у женщин в нашей клинике

Лечение ревматоидного артрита у женщин в клинике
В московской клинике «Парамита к лечению женских форм ревматоидного артрита подходят с особой тщательностью. Для этого проводится всестороннее обследование пациентки, выявление гормональных нарушений и сопутствующих заболеваний, способствующих развитию и поддерживанию аутоиммунного воспалительного процесса. Коррекция этих нарушений обязательно входит в состав комплексной терапии женщины, страдающей ревматоидным артритом.
В распоряжении врачей нашей клиники имеется широкий аспект новейших европейских и традиционных восточных лечебных методов. В своей практике мы используем:
- медикаментозную терапию, сочетая назначение самых эффективных современных препаратов, лекарственных трав и гомеопатических средств; это позволяет быстро снять болевой синдром и значительно сократить лекарственную нагрузку на организм пациента;
- физиотерапевтические процедуры – умелое их сочетание с лекарственной терапией по современным схемам приводит к быстрому улучшению состояния женщины; , тейпирование, курсы ЛФК и массажа – подбираются строго индивидуально, предупреждая развитие анкилозов и деформаций суставов; – уникальный современный метод стимуляции восстановительных способностей тканей путем введения пациентке собственных тромбоцитов, обработанных по особой методике; – воздействие на акупунктурные точки (АТ) на теле человека, рефлекторно связанные с различными органами и системами; наши специалисты прошли подготовку по РТ в Китае и Тибете, владеют всеми методами РТ – акупунктурой, прижиганием полынными сигаретами, точечным массажем и др.; в умелых руках эффективность РТ может равняться эффективности медикаментозной терапии; – введение в АТ современных лекарственных средств; один из самых результативных способов лечения РА.
Такой подход к лечению ревматоидного артрита у женщин позволяет пациенткам постоянно находиться в состоянии ремиссии. Они регулярно проходят курсы поддерживающей терапии в нашей клинике, ведут активный образ жизни, забывая о болезненных обострениях и перспективе инвалидности.
Как добиться стойкой ремиссии
Для того, чтобы забыть об обострениях ревматоидного артрита, нужно:
- правильно питаться;
- больше двигаться, заниматься ЛФК, плавать, ходить пешком;
- избавиться от стрессов, перегрузок на работе и дома, тяжелой физической работы;
- не курить;
- своевременно выявлять и лечить гормональные нарушения;
- регулярно проводить курсы поддерживающего лечения, назначенные врачом.
Ревматоидный артрит у женщин лечится на любой стадии. Специалистам московской клиники «Парамита» это хорошо известно.
- Насонов ЕЛ, Каратеев ДЕ, Балабанова РМ. Ревматоидный артрит. В кн.: Ревматология. Национальное руководство. Под ред. Е. Л. Насонова, В. А. Насоновой. Москва: ГЭОТАР-Медиа; 2008. С. 290–331.
- Фоломеева О. М., Галушко Е. А., Эрдес Ш. Ф. Распространенность ревматических заболеваний в популяциях взрослого населения России и США. Научно-практическая ревматология. 2008;46(4):4-13. DOI:10,14412/1995-4484-2008-529.
- Leandro G, Mangia A, Hui J, et al. Relationship between steatosis, inflammation, and fibrosis in chronic hepatitis C: a meta-analysis of individual patient data. Gastroenterology 2006;130(6):1636-42.
- Rubbia-Brandt L, Quadri R, Abid K, et al. Hepatocyte steatosis is a cytopathic effect of hepatitis C virus genotype 3. J Hepatol 2000;33(1):106-15.
- Hеzode C, Roudot-Thoraval F, et al. Different mechanisms of steatosis in hepatitis C virus genotypes 1 and 3 infections. J Viral Hepat 2004;11(5):455-8.
Суставы, Боли, Лечение без операции
Дата публикации: 14.04.2020
Дата обновления: 12.03.2021
Экстрагенитальная патология в акушерстве: Ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное соединительнотканное заболевание с прогрессирующим поражением преимущественно периферических (синовиальных) суставов по типу эрозивно-деструктивного полиартрита с быстрым развитием функциональных нарушений в них.
Этиология и патогенез РА.
Этиология РА не установлена, существует множество факторов, которые могут расцениваться как предрасполагающие к РА: половой, возрастной, семейный, эндокринные, метаболические, социально-экономические, инфекционные (стрептококки группы В, микоплазмы и особенно вирус Эпштейна-Барр). В развитии болезни важное значение имеет и генетическая предрасположенность к РА, обусловливающая повышенную частоту заболевания среди родственников больных.
Основой патогенеза РА является нарушение гуморального иммунитета -гиперпродукция аутоантител к различным типам коллагена, в том числе и к тем, которые обнаруживаются в хряще. Особое значение при этом придается наличию ревматоидных факторов, являющихся антителами к Fc-фрагментам IgG, поскольку с их наличием связывается тканевое повреждение при РА.
Наиболее изучены механизмы основного проявления РА – синовита. Гипотетический этиологический фактор повреждает клетки синовиальной оболочки сустава, что приводит к развитию клеточной пролиферации, паннуса, костных эрозий и характерных клинических признаков хронического прогрессирующего артрита.
Патогенез большинства внесуставных (системных) проявлений РА связан с развитием иммунокомплексного васкулита, а также, возможно, с непосредственным повреждением тканей сенсибилизированными лимфоцитами или аутоантителами.
Основу клинической картины РА составляет суставной синдром. Ревматоидный процесс локализуется преимущественно в периферических суставах в виде симметричных артритов конечностей и часто сопровождается поражением околосуставных тканей (связок, сумок и капсулы сустава, сухожилий и мышц). Суставной процесс носит рецидивирующий и прогрессирующий характер. С каждым последующим обострением в процесс вовлекаются новые суставы, вследствие чего один сустав находится в более ранней, а другой – в более поздней стадии поражения. При РА могут поражаться и внутренние органы (легкие, сердце, сосуды, почки, нервная система), а также глаза, кожа и др.
В диагностике РА широкое распространение получили критерии Американской ревматологической ассоциации (пересмотр 1987г.), включающие 7 признаков:
1) утренняя скованность в течение 1 час. в последние 6 нед.;
2) припухлость 3 и более суставов в течение 6 нед.;
3) припухлость запястий, пястно-фаланговых и проксимальных межфаланговых суставов в течение 6 нед. и более;
4) симметричность припухания суставов;
5) наличие подкожных ревматоидных узелков;
6) обнаружение ревматоидного фактора в сыворотке крови;
7) типичные рентгенологические изменения суставов кистей (эрозии, околосуставной остеопороз).
Наличие по крайней мере четырех из семи критериев позволяет диагностировать РА.
Как при большинстве ревматических заболеваниях, РА болеют преимущественно женщины, соотношение больных РА мужчин и женщин составляет 1:3-5 (что меньше, чем при СКВ, где это соотношение составляет 1 : 8-9). Средний возраст начала заболевания для женщин равняется 40,8 года, что является одной из причин меньшей значимости РА в акушерской практике, чем СКВ.
Влияние беременности на ревматоидный артрит
Изучение влияния беременности на РА позволило установить, что беременность у больных РА способствует развитию ремиссии заболевания, которая встречается в 54-95% случаев (в среднем у 77% больных). Клиническое улучшение отмечается уже в течение первых трех месяцев беременности и на протяжении всего гестационного периода. При этом уменьшаются не только явления артритов, боль и скованность в суставах, но и улучшаются другие клинические параметры, отражающие активность заболевания. Улучшение течения заболевания при береременности связывают как с изменением иммунологического статуса, так и с гормональной перестройкой (образованием ряда специфических связанных с беременностью факторов, повышением уровней различных гормонов) в организме беременной.
Отсутствие ремиссии и ухудшение течения РА в гестационном периоде можно ожидать у больных тяжелым вариантом заболевания с выраженными системными проявлениями болезни (поражением легких, почек, сердца и др.). С окончанием беременности у 80% больных в течение первых 3 месяцев наблюдается рецидив РА по активности аналогичный таковому до гестации. Подобная тенденция изменения активности РА прослеживается и при последующих беременностях больной.
Влияние ревматоидного артрита на беременность и плод
У больных РА часто развивается субфертильность, что объясняют, главным образом, самим заболеванием.
Причиной осложненного течения беременности может быть высокая активность РА в течение гестации, потребовавшая “агрессивной” терапии, которая, в свою очередь, может оказывать негативное влияние на развитие гестации и родов. Неблагоприятные исходы беременности могут наблюдаться и у больных РА серопозитивных по антифосфолипидным антителам и/или Ro/Lа-антителам, с которыми (как ранее указывалось) связано формирование вторичного антифосфолипидного синдрома и синдрома Шегрена. Осложнения гестации при этом аналогичны расмотренным у беременных с СКВ (см. выше).
Несомненно однако, что при отсутствии активности РА в течение беременности случаи срочных неосложненных родов с рождением здорового доношенного ребенка часты.
Акушерская и терапевтическая тактика
1. Беременность у женщин больных РА возможна при низкой активности заболевания.
2. Противопоказаниями для беременности при РА являются высокая активность заболевания с системными поражениями (почек, легких, сердца и признаками их функциональной недостаточности), амилоидоз почек. Относительным противопоказанием является асептический некроз головок бедренных костей.
3. Диспансерное наблюдение предусматривает выделение в группу риска беременных с РА и сопутствующим АФС, а также с синдромом Шегрена (последних – из-за повышенного риска неонатальных осложнений). Осмотр беременной с РА ревматологом проводится не реже одного раза в каждом триместре, после родоразрешения и через 2-3 месяца после родоразрешения.
4. При стойкой ремиссии заболевания в период беременености возможно уменьшение дозы принимаемых лекарственных препаратов и их временная отмена до окончания гестации.
5. Сроки госпитализации в родильный дом определяются совместно акушером и терапевтом (ревматологом).
6. Показанием для родоразрешения кесаревым сечением может быть наличие поражения тазобедренных суставов с нарушением их функции.
7. Методом выбора контрацепции у больной РА может быть применение оральных контрацептивов, благодаря установленному факту, что применение женщинами противозачаточных гормональных средств снижает заболеваемость РА в 2 раза, а у больной РА способствует ремиссии заболевания. Для предупреждения беременности возможно использование и механических барьерных, и внутриматочных средств.
СПИСОК ЛИТЕРАТУРЫ
1. Насонов Е.Л. Противовоспалительная терапия ревматических болезней.— М.: М-СИТИ, 1996; 345 стр.
2. Насонов Е.Л., Чичасова Н.В. / / Ревматоидный артрит: терапевтические перспективы.— Врач, 1999; 5:7—10.
3. Решетняк Д.В., Насонов Е.Л. //Новые направления лечения ревматоидного артрита: механизмы действия и клиническая эффективность лефлюномида.— Научно-практическая ревматология, 2001; 5:39-45.
4. Сигидин Я.А., Лукина Г.В. //Ревматоидный артрит— М.; АНКО, 2001; стр.328.
5. Чичасова Н.В., Насонова М.Б., Степанец О.В., Насонов Е.Л. //Современные подходы к оценке активности ревматоидного артрита.— Терапевт. Архив, 2002; 5: 57-60.
6. American College of Rheumatology Ad Hoc Committee on Clinical Guidelines. Guidelines for the management of rheumatoid arthritis. Arthritis Rheum., 1996; 39:713—722.
7. American College of Rheumatology Subcommittee on Rheumatoid Arthritis Guidelines. Guidelines for the Management of Rheumatoid Arthritis. 2002 Update. Arthritis Rheum., 2002; 46:328—346.
8. Amrett F.C., Edworth S.M., Bloch D.A„ et al. The American Rheumatism Association 1987 revised criteria for the classification of rheumatoid arthritis
9. Breedveld F.C., Dayer J-M. Leflunomide: mode of action in the treatment of rheumatoid arthritis. Ann. Rheum. Dis., 2000; 59:841-849.
10. Dinarello C.A., Moldawer L.L. Proinflammatory and antiinflammtory cytokines т rheumatoid arthritis. A primer for clinicians. 2 nd ed., 2000; Amgen Inc.282 pp.
11. Emery P., Breedveld F.C., Dougados М., Kalden J.R., Schiff M.H., Smolen J.S. Early ref feral recommendation for newly diagnosed rheumatoid arthritis: evidence based development of a clinical guide. Ann. Rheum. Dis., 2002; 61: 290-297.
12. Emery P, Foster W., Suarez-Almazor M. Rheumatoid arthritis, evidence, com /.
13. Feldman М., Brennan F., Maini R.N. Role of cytokines in rheumatoid arthritis. Annu.Rev.Immunol, 1996; 14:397—440.
14. Felson D.T., Anderson J.J., Boers М., et al. American College of Rheumatology preliminary definition of improvement in rheumatoid arthritis. Arthritis Rheum., 1993; 36:729-740.
15. Felson DT, Anderson J.J, Meenan R.F. Use of short-term efficacy /toxicity trade offs to select second-line drugs in rheumatoid arthritis. A metaanalysis of published clinical trials. Arthritis Rheum., 1992;35:1117-25.
16. Fries J.F., Spitz P.W., Young D.Y. The dimensions of health outcomes: the Health Assesment Questionnaire, Disability Pain Scale. J. Rheumatol., 1982; 9:789-793.
17. Harris E, D. Jr. Rheumatoid Arthritis: pathophysiology and implications for therapy. N. Engl. J. Med., 1990; 322:1277-1289.
18. O’Dell J.R. Treating rheumatoid arthritis early: a window of opportunity? Arthritis Rheum., 2002; 46: 283—285.
19. Management of Early Rheumatoid Arthritis. A National Clinical Guideline. Scotish Intercollegiate Guidelines Network.
20. Maetzel A., Wong A., Strand V., et al. Me analysis of treatment termination r. among rheumatoid arthritis patients receiving disease-modifying antirheuma: drugs. Rheumatology, 2000; 39: 975—981.
21. Pinals RS. Drug therapy in Felty’s syndrome. UpToDate, 2002; 20:2.
22. Pincus Т., Ferraccioli G., Sokka Т., et al. Evidence from clinical trials and longterm observational studies that disease-modifying anti-rheumatic drugs slow radiographic progression in rheumatoid arthritis: updating a 1983. Rheumatology, 2002;42:1346-1356.
23. Quin MA, Conaghan PC, Emery P. The therapeutic approach of early intervention for rheumatoid arthritisL what is the evidence? Rheumatology, 2001; 40: 1211— 1230.
24. Ritchie D.M., Boyle J.A., Mclnnes J.M., et al. Clinical studies with an articular index for assessment of joint tenderness in patients with rheumatoid arthritis. Q.J.Med., 1968; 37:393-406.
25. Van der Heijde D.M.F.M, van’t Hof M.A., van Riel P.L.C.M, van Leeuwen M.A, vas. Rijswijk M.H, van de Putte L.B.A. Validity of single variables and composite indices for measuring disease activity in rheumatoid arthritis. Ann. Rheum. Dis., 1992; 51:177-181.
26. Van Gestel A.M., Prevoo M.L.L, van’t Hof M.A, van Rijswijk M.H, van de Putte L.B., van Riel P.L.C.M. Development and validation of the European League Against Rheumatism response criteria for rheumatoid arthritis. Arthritis Rheum., 1996; 39:34—40.
27. Mandil L.A., Esdaile J.M. Adult Still’s disease. UpTodate 2003;ll, No.3
28. Yamaguchi М., Ohta A., Tsunematsu Т., et al. Preliminary criteria for classification of adult Stills disease. J. Rheumatol., 1992;29:424-435.
Ревматоидный артрит и беременность: опасная совместимость
Если женщина желает испытать прекрасное чувство материнства, то она должна осознавать, что перед тем, как зачать ребенка, следует избавиться не только от сопутствующих системных заболеваний органов жизнедеятельности, но и от хронических патологий ревматического или артрологического происхождения. Ревматоидный артрит и беременность — практически несовместимые понятия, так как существует риск наследственной передачи болезни будущему ребенку.

Что такое ревматоидный артрит
Важно знать! Врачи в шоке: “Эффективное и доступное средство от АРТРИТА существует. ” Читать далее.
По классической медицинской терминологии, ревматоидный артрит – это системная патология соединительных тканей, которая затрагивает суставы опорно-двигательного механизма в костном скелете человека. В зону поражения подпадают мелкие суставные сегменты, например, пальцы рук или ног, которые воспаляются по типу эрозивно-деструктивного полиартрита, имеют тенденцию к множественному распространению воспалительного процесса.
Неопределенная этиологическая природа аутоиммунного патогенеза добавляет множество косвенных причинно-следственных факторов. При ревматоидном артрите беременность может осложняться количественным увеличением содержания лейкоцитов в магистральном кровотоке, скоростным оседанием эритроцитов (СОЭ), что является косвенным признаком текущего воспаления суставов.
Следующий фактор – это возможная инфекционная природа поражения суставных компонентов, которая нарушает иммунную защиту и может передаваться по наследству. По мнению ученых, существуют иммунные комплексы, состоящие из вирусных или инфекционных агентов, имеющих свободный доступ к соединительным тканям костно-суставной системы.
Устрашающим фактором для женщин, ищущих ответ на вопрос, можно ли беременеть при ревматоидном артрите, должен являться показатель большого процента инвалидности среди носителей неврологической патологии.
Более 70% пациентов рано или поздно становятся инвалидами, так как инфекционные осложнения при стремительно развивающемся ревматоидном артрите могут преобразовываться в более тяжелые формы заболевания, например, остеоартроз или деформирующий артроз суставов.

Поэтому перед тем как принимать решение о зачатии, следует пройти лабораторную диагностику, посоветоваться с врачом.
В случае, когда беременность при ревматоидном артрите уже наступила, женщине необходимо знать обо всех признаках, симптоматических нюансах, способах лечения болезни, так как трудно предположить, по какому направлению будет развиваться неврологическая патология. Классический вариант – это симметричное поражение мелких (пальцы рук или ног) или крупных суставов, например, коленный или локтевой.
Стадии и симптомы неврологической патологии
Ревматоидный артрит у беременных, как и у других пациентов, может прогрессировать в трех стадиях:
- При начальной форме патологического воспаления суставов происходит отек синовиальной оболочки (сумки), который определяется по характерным признакам — болевым ощущениям раздражающего характера, когда на месте отека сустава появляются покраснение, припухлость, отмечается местное повышение температурного режима до 37-38 ºС.
- Следующая стадия – это стремительное разрастание пораженных инфекцией клеток, выражаемое в уплотнении синовиальной суставной капсулы. В месте поражения ощущается скованность, ограничивающая свободу движений сустава.
- Заключительный этап воспалительной реакции – это ферментативная активность пораженных клеток, когда высвобождающиеся белковые молекулы начинают вступать в химическую реакцию с прочими соединительными тканями. На этой стадии заболевания отмечается деформация задетых костно-суставных сегментов. Такое состояние усиливает болевую активность, приводит к значительному ограничению подвижности сустава. Становится трудно выполнять привычную бытовую работу: сложно удержать ручку или карандаш при написании письма, не получается вдеть нитку в иголку или застегнуть пуговицу на кофточке.
Ревматоидный артрит во время беременности может выражаться другими внесуставными проявлениями болезни.
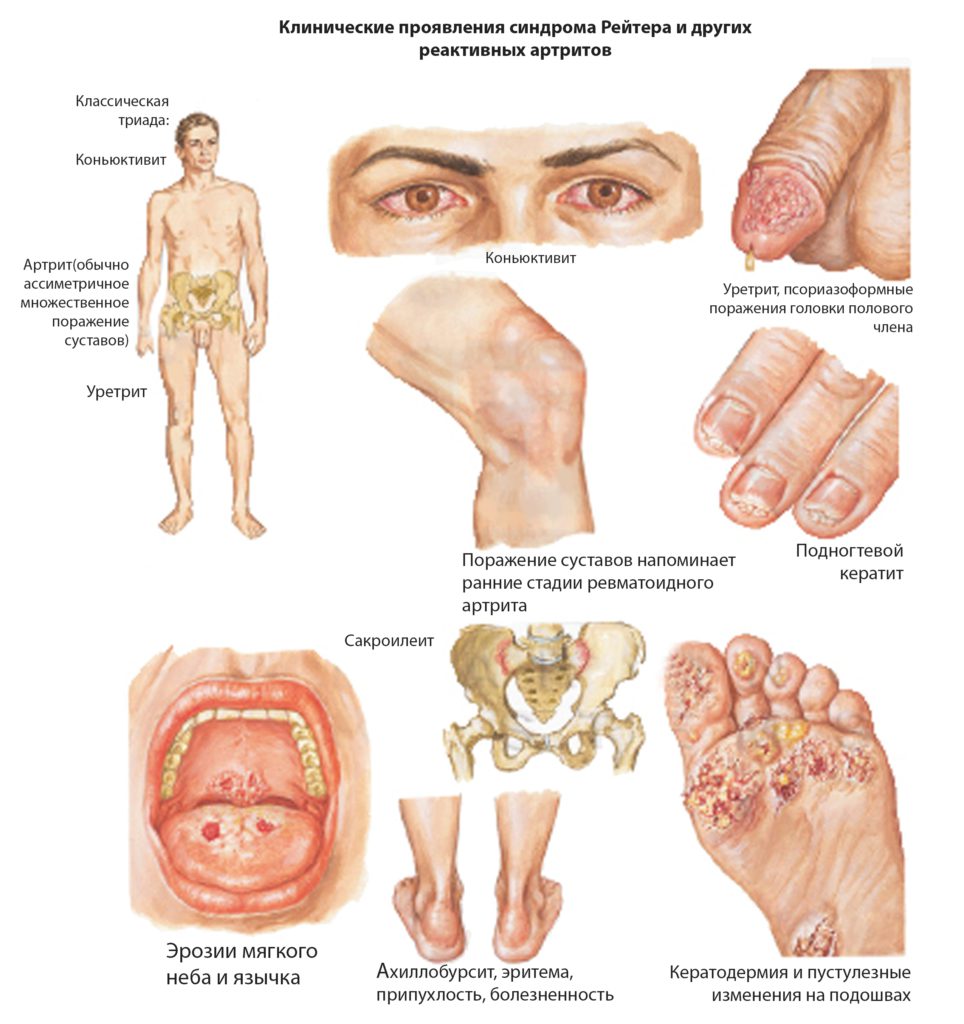
В зависимости от степени тяжести неврологической патологии суставной артрит может болезненно действовать на сердечно-сосудистую, нервную или дыхательную систему, причем как избирательно, так и комплексным поражением органов жизнеобеспечения. Ревматоидный артрит может затрагивать болевой симптоматикой органы зрения, почки, кровеносную, нервную системы.
Патологическое развитие суставной невралгии оказывает негативное воздействие на функциональную работу и моторику желудочно-кишечного тракта. У человека пропадает аппетит, что чревато необоснованной потерей веса.
Диагностика и лечение при беременности
Свидетельство начала деструктивных преобразований в соединительных тканях суставов — лабораторный биохимический анализ крови, когда определяют стойкое увеличение СОЭ, положительную реакцию на ревмо-фактор, концентрация АЦЦП превышает 70%.
Важнейший клинический показатель невралгической патологии — развитие тендосиновита. Это болезненное воспаление синовиальной выстилки на суставном сухожилии.
После проведения диагностических мероприятий подбирается лечение. Ревматоидный артрит при беременности требует избирательной терапии, так как необходимо учитывать фактор безопасности для здоровья мамы и будущего ребенка.
Если ревматоидный артрит проявился у женщины до беременности, необходимо сообщить врачу, какие препараты принимались ранее. В случае необходимости консультирующий специалист назначит новые лекарственные средства, безопасные при беременности.
Даже “запущенный” АРТРИТ можно вылечить дома! Просто не забывайте раз в день мазать этим.
В ознакомительных целях рассмотрим наиболее щадящие лекарственные препараты для здоровья матери и ребенка.
Медикаментозная терапия
Лечение ревматоидного артрита у беременных начинают с менее токсичных фармакологических комбинаций нестероидной противовоспалительной группы:
- Диклофенак® – лекарственная форма анальгезирующего действия, снижает болевые приступы в суставах в состоянии покоя или при движении. Фармакологическое средство способствует возобновлению двигательной активности, устраняя отечность и скованность в суставах. Противопоказания: повышенная чувствительность, хронические проблемы нижних дыхательных путей;
- Ибупрофен® – противовоспалительное лекарство анальгезирующего и жаропонижающего действия. Лекарственная форма справляется с воспалительно-дегенеративными осложнениями в суставах, блокируя развитие инфекции. Противопоказания: третий триместр беременности, период грудного вскармливания, почечная недостаточность;
- Кетопрофен® – мазь для наружного применения, оказывающая противовоспалительное действие на пораженный артритом сустав. Противопоказания: повышенная кожная чувствительность.
При прогрессирующей форме заболевания рекомендуются фармакологические группы с более активным содержимым:
- Пироксикам® – гель для наружного применения, обладающий системным управлением болевого синдрома в суставах пальцев рук и ног, коленях и локтевом сочленении. Анальгезирующий эффект от применения препарата наступает через 30-40 минут, удерживая обезболивание на протяжении 5-6 часов. Противопоказания: кожная чувствительность и аллергическая зависимость от активного компонента;
- Индометацин® – фармацевтический препарат считается одним из сильнейших противовоспалительных средств нестероидной группы. Из-за мощного фармакологического действия лекарство принимается в строгой дозировке, назначенной врачом. Противопоказания: язвенные и желудочные кровотечения, хронические заболевания желудочно-кишечного тракта и желчевыводящих путей, мочекаменная болезнь, проблемы в эндокринной системе;
- Кеторолак® – нестероидное противовоспалительное средство от румынского производителя компании S. C. ROMPHARM Company S.R.L. Фармакологический препарат отпускается строго по рецептурному назначению лечащего врача. Кеторолак® обладает выраженной противовоспалительной активностью, умеренным жаропонижающим действием. По силе анальгезирующего эффекта лекарственное средство сопоставимо с морфином, что по эффективности ставит его на порядок выше по отношению к прочим лекарственным формам НПВС.
При необходимости наблюдающий врач назначает системные лекарственные композиции:
- базисные противоревматические средства лечения;
- иммунодепрессанты; ;
- биологически активные ингибиторы и другие средства лечения.
После родоразрешения также важно проанализировать все фармакологические варианты с наблюдающим врачом, особенно если вы будете кормить ребенка грудью. Некоторые лекарства могут мешать грудному вскармливанию, быть опасными для здоровья малыша либо препятствовать выработке молока у женщины.
Народная медицина
Когда допустимо не применение официальной медикаментозной терапии, лечащий врач может порекомендовать народные методы лечебного воздействия на ревматоидный артрит. Предлагаемые ниже рецепты домашней медицины проверены временем и имеют хорошие отзывы пациентов.
Ревматоидный артрит и беременность требуют избирательного подхода к выбору народной рецептуры, так как основу домашнего лечения составляют лекарственные травы, которые могут вызывать аллергическую реакцию:
- рецепт 1. Курс лечения компрессом из перетертого сырого картофеля не должен превышать 7 дней. Натертый картофель несколько секунд бланшируется в кипячёной воде и прикладывается к пораженному месту. Сверху компресс укрывается целлофаном и теплой тканью;
- рецепт 2. Столовая ложка сухой горчицы смешивается со стаканом теплого красного вина. Целебная смесь наносится на больной участок, выдерживается 3-4 часа. Такую процедуру обычно проводят перед сном;
- рецепт 3. В случае обострения болезни на помощь придет обычный 9% уксус. На стакан горячей воды берется одна столовая ложка уксуса. Смоченный тампон в уксусном растворе прикладывается к больному месту, утепляется пищевой пленкой и шерстяной тканью;
- рецепт 4. Эффективным способом лечения ревматоидного артрита является свежевыжатый сок черной редьки. Продукт (1 ст. л.) смешивается с натуральным медом (50 г) и 200 мл водки или спиртосодержащей жидкости. Целительный состав применяется в качестве растирки;
- рецепт 5. Замечательное средство от больных суставов – это обертывание листом лопуха или белокочанной капусты. Такая процедура на некоторое время остановит жар, ноющую боль в суставе и воспаление, успокоит нервную систему;
- рецепт 6. Успокоить на некоторое время болевую симптоматику поможет обертывание глиной. Для этой процедуры походит красная, белая или голубая;
- рецепт 7. Лечение суставов пророщенными пшеничными зернами. Такое средство отличается общеукрепляющим, сосудорасширяющим и противовоспалительным действием. Пророщенные зерна пшеницы тщательно промываются в теплой воде, смешиваются с медом, и раскладываются на увлажненную салфетку тонким слоем. Приложив лекарство к области больного сустава, его необходимо зафиксировать марлевой повязкой или медицинским бинтом;
- рецепт 8. Облегчить страдания, уменьшить боль в суставах при любой стадии ревматоидного артрита помогут ванночки из морской соли или хвои;
- рецепт 9. Восстановить солевой баланс в суставах поможет отвар из корня подсолнечника. На стакан сухого сырья берется литр кипяченой воды. Лекарственная смесь доводится до кипения и варится в течение 3-5 минут. После остывания лечебный отвар готов к внутреннему применению. Принимать по две столовые ложки каждые 3-4 часа в течение одной недели. Дальнейшую целесообразность народного лечения корнем подсолнуха определяет лечащий врач;
- рецепт 10. Такой состав готовится заранее. На 500 мл водки или разбавленного спирта необходимо собрать 4-5 мухоморов. Измельченный гриб заливается спиртосодержащим раствором и отправляется в сухое темное место на 1,5-2 месяца. Настойка из мухомора – это замечательный антисептик и болеутоляющий лекарственный состав против ревматоидного артрита, радикулита, ревматизма и прочих неврологических заболеваний. Средство наносится на поражённое место и круговыми движениями втирается в сустав. После 3-4 сеансов домашней терапии боль на некоторое время исчезает.
До применения средств домашней аптеки при лечении ревматоидного артрита, консультация с врачом обязательна.
Питание при ревматоидном артрите
Избежать мучительных болей в суставах можно не только с помощью лекарственных препаратов и средств народного лечения, но и обычным питанием. Необходимо позаботиться о защитных свойствах организма.
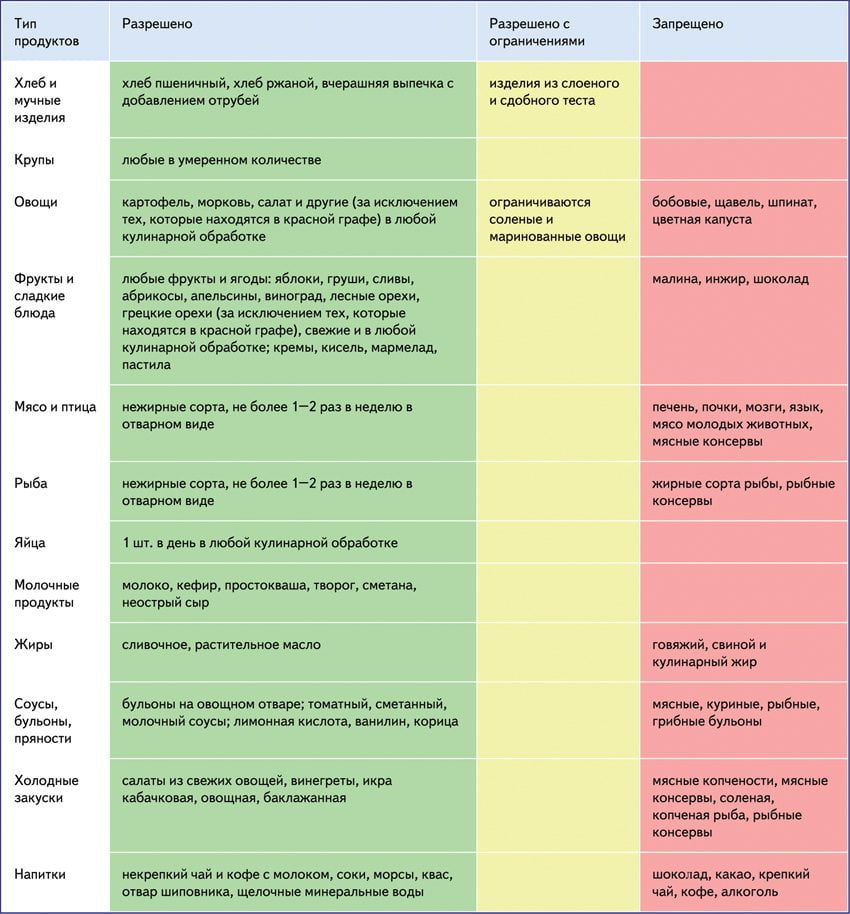
Для этого понадобятся блюда, которые содержат активные вещества:
- биофлавоноиды для снижения проницаемости вредных компонентов в стенки сосудов;
- ниацины (витамин В3), укрепляющие кровеносную систему кислоты;
- аскорбиновую кислоту (витамин С), повышающую антигиалуронидазную активность.
Ежедневный рацион беременной женщины должен состоять из свежих овощей (кроме помидоров), фруктов (яблоки, лимон, смородина и т. д.) и продуктов растительного происхождения. Составить правильный рацион поможет лечащий врач или специалист по диетическому питанию.
Заключение
Ревматоидный артрит несет риски не только при беременности, но и во время родовспоможения. Вероятность кесарева сечения у женщин при таком заболевании возрастает в разы. Доказано, что ребенок может унаследовать генетическую зависимость неврологического поражения суставов.
Такие дети при рождении имеют отклонение от нормы веса. Прочие врожденные отклонения у ребенка не определяются. Чтобы избежать патологической проблемы, будущая мама должна позаботиться о своем здоровье заранее. Женщине или девушке необходимо приучать себя к здоровому образу жизни.
Лечебной профилактикой станет соблюдение определенных условий и правил:
- Постоянно контролировать личную и санитарную гигиену.
- Отказаться от вредных привычек (курение, алкоголь или употребление наркотических средств).
- Разнообразить питание витаминами и минералами, особенно кальцием.
- Ежедневно заниматься гимнастическими упражнениями, способствующими укреплению брюшного пресса и костно-суставной и мышечной системы.
- Носить удобную обувь, одеваться по погоде, не переохлаждаться и не перегреваться.
- Активный отдых на свежем воздухе и водные процедуры активизируют защитные свойства организма.
- В случае появления дискомфорта или боли в суставах не заниматься самолечением, а обращаться за помощью к врачу.
В будущем такое отношение к своему здоровью обязательно передастся вашим детям. Берегите себя и будьте здоровы!
Ревматоидный артрит и беременность: особенности лечения, последствия и прогнозы
Каждое хроническое заболевание в период беременности требует особого внимания. Не стал таким исключением и ревматоидный артрит. Опасаясь, что заболевание может обостриться, некоторые женщины отказывают себе в счастье материнства. Как сочетается ревматоидный артрит и беременность?
Протекание беременности при ревматоидном артрите
Ревматоидный артрит – заболевание соединительной ткани, проявляющееся воспалительными изменениями в периферических суставах. Эта болезнь имеет предпосылки к быстрому развитию. При беременности происходит обратный процесс, и артрит обычно переходит в стадию ремиссии. С первых месяцев гестационного периода все симптомы становятся слабо выраженными.

Во время беременности в организме будущей мамы возникают серьезные перестройки, которые включают изменение гормонального фона, в том числе повышение уровня кортизола. Эти перестройки и способствуют затиханию симптомов болезни. Но если заболевание протекает с осложнениями со стороны почек, сердца и легких, возможно ухудшение состояния женщины. После родов болезнь возвращается. У 70-80 % родильниц через несколько месяцев после появления малыша на свет происходит обострение заболевания.
Причины заболевания
Влияние ревматоидного артрита на беременность будет рассмотрено ниже. Сейчас необходимо выяснить причину его возникновения. Активироваться патология может из-за следующих факторов:
- наследственной предрасположенности;
- травмы суставов механического характера;
- инфекционного заболевания (ангина, герпес).
Все это запускает цепочку аутоиммунных процессов в организме и приводит к развитию всех симптомов ревматоидного артрита. Болезнь обычно начинает свое развитие до наступления беременности и продолжается в ее период.
Ревматоидный артрит несет серьезную угрозу для женщины и плода:
- вызывает преждевременные роды;
- способствует самопроизвольному выкидышу;
- нарушает течение родового процесса.
Не исключена наследственная передача предрасположенности к развитию болезни у ребенка.

Болезнь не всегда уходит в ремиссию при гестации. Часто во время беременности развивается артропатия, осложненное течение которой происходит из-за невозможности применения лекарственных средств или значительного уменьшения их дозировки.
Причины ревматоидного артрита у будущих мам:
- Повышенная нагрузка на суставы, которая возникает из-за увеличения веса женщины.
- Уменьшение количества кальция, поступающего в организм.
- Изменение расположения тазобедренных суставов, что связано с их расхождением на последних сроках беременности.
Заболевание оказывает значительное влияние на состояние здоровья будущей мамы.
Зоны поражения
Беременность при артрите и при ревматоидном артрите имеет сходство. При артрите другого происхождения в ночное время беременная также ощущает сильную боль, бессонницу. У нее отекают суставы, и появляется скованность движений. При ревматоидном артрите происходит еще и поражение мелких сочленений: пальцев на руках и ногах. Часто воспалительный процесс отмечается в коленных и локтевых суставах.

Когда воспалительный процесс развивается, то он затрагивает синовиальные оболочки, мягкие суставные ткани. При осмотре специалист фиксирует зоны поражения и после обследования назначает лечение.
Основные симптомы заболевания
Когда ревматоидный артрит и при беременности не переходит в стадию ремиссии, то будущая мама ощущает такие симптомы:
- утром чувствуется скованность суставов;
- постоянная усталость и слабость;
- боль в суставах, усиливающаяся при движении;
- отек зоны поражения
- покраснение кожных покровов вокруг суставов.
У беременных женщин появляются некоторые симптомы ревмокардита:
- Шумы в сердце.
- Пониженное артериальное давление.
- Нарушения сердечного ритма.

Именно из-за осложнений со стороны сердечно-сосудистой системы врачи опасаются такого сочетания, как ревматоидный артрит и беременность. Прогноз при этой патологии будет зависеть от степени тяжести болезни. Если диагностируется начальная стадия активности процесса, исход для беременности будет благоприятным. В этом случае необходим постоянный контроль и наблюдение за женщиной.
Диагностика и лечение
В период беременности для определения причины болезни врачи используют безопасную методику обследования. При необходимости специалист назначает следующие диагностические процедуры:
- анализы крови и мочи;
- УЗИ суставов;
- МРТ.
В период беременности женщине запрещено делать рентгенографию из-за негативного влияния на плод.
Лечение ревматоидного артрита в этот период заключается в следующем:
- Устранение причины заболевания.
- Снижение болевых ощущений.

При терапии не применяются антибиотики и противоревматоидные средства, которые могут оказать негативное влияние на плод. Кортикостероидные препараты назначаются во втором триместре беременности.
В лечение ревматоидного артрита при беременности входит:
- умеренные физические нагрузки (гимнастика, бассейн и пешие прогулки);
- обогащение рациона витаминами и минералами;
- занятия лечебной физкультурой;
- прохождение курса физиотерапии.
Применение всего комплекса лечения поможет снизить симптомы заболевания и улучшить самочувствие беременной.
Осложнения при гестации
Какие особенности течения ревматоидного артрита и беременности? Этот период может сопровождаться такими осложнениями:
- На ранних сроках возможно обострение патологии, что бывает у небольшого количества женщин. Будущую маму госпитализируют, и после обследования специалисты решают, возможно ли дальнейшее продолжение беременности.
- Осложнения со стороны сердца. Характеризуются понижением артериального давления, шумами в сердце, одышкой.
- Сильный токсикоз может стать основной причиной прерывания беременности, если происходит обострение ревматоидного артрита. Когда у женщины наблюдается неукротимая рвота, то ее в обязательном порядке госпитализируют.
Все эти осложнения требуют незамедлительного обращения в лечебное учреждение для назначения эффективного лечения.
Госпитализация при беременности
Ревматоидный артрит и беременность: как болезнь влияет на будущую маму? Женщина попадает в группу риска по перинатальной патологии и осложнениям гестации. Будущей маме следует посещать ревматолога раз в три месяца для сдачи анализов и необходимого осмотра (гинеколога – по плану). Рекомендована госпитализация на таких сроках беременности:
- 8-10 недель – предпринимаются меры по сохранению плода и укреплению здоровья будущей матери.
- 26-30 недель – предотвращение обострений заболевания в промежуточный период.
- 36-37 недель – подготовка к родам и решение вопроса о методе родоразрешения.

В отдельных случаях кесарево сечение считается оправданной мерой, особенно если артритом поражаются тазобедренные суставы.
Существуют причины, согласно которым женщина госпитализируется в срочном порядке:
- резкое ухудшение общего состояния;
- осложнения на сердце и другие органы;
- сильный токсикоз;
- угроза прерывания беременности;
- выраженные страдания плода.
Беременной женщине не стоит отказываться от госпитализации, потому что эта вынужденная мера способна снизить негативное влияние на плод.
Очень часто после родов происходит резкое обострение заболевания. Такому состоянию способствует изменение гормонального фона. При возникновении симптомов обострения женщине необходимо принимать лекарственные препараты, что нередко заставляет переводить младенца на искусственную смесь в раннем возрасте. Возможен подбор лекарств, совместимых с грудным вскармливанием.
Чтобы облегчить протекание послеродового периода, необходимо точно выполнять рекомендации врача относительно питания и допустимых физических нагрузок. Пользу для снижения симптомов заболевания может оказать выполнение упражнений из комплекса лечебной физкультуры.
Меры предосторожности
Если женщина планирует беременность с ревматоидным артритом, по отзывам, ей первоначально необходимо проконсультироваться со специалистом. Для снижения негативного воздействия на плод прием лекарственных препаратов необходимо прекратить за несколько недель до зачатия.
При возникновении незапланированной беременности женщине также необходимо прийти на прием к врачу для составления плана дальнейшего лечения.
Необходимо учитывать следующие моменты:
- Желательно дождаться стихания основных симптомов для зачатия. Допускается планирование беременности вне ремиссии при легком течении болезни.
- Женщине можно перестать предохраняться через 30 дней после отмены лекарственных препаратов.
- Период беременности должен проходить под наблюдением специалиста.
Соблюдение этих мер поможет женщине родить здорового ребенка.

Ревматоидный артрит и беременность: как преодолеть? При вынашивании младенца организм будущей мамы подвергается серьезным нагрузкам, поэтому главное – наблюдение за состоянием ее здоровья. Выполнение всех рекомендаций специалиста позволит женщине родить здорового ребенка и при ревматоидном артрите.
Ревматоидный артрит при беременности причины, симптомы, методы лечения и профилактики
Ревматоидный артрит — воспалительное заболевание суставных тканей. Подразумевает повреждение клеток иммунной системой. Заболевание характеризуется хроническим течением, развивается постепенно, поражая суставные ткани поочередно. Чаще диагностируется у представительниц женского пола в возрасте от 40 лет. Многие планируют беременность на данный возрастной период, что привело к увеличению частоты возникновения ревматоидного артрита при беременности и после неё. Заболевание не сказывается на возможности иметь детей, однако для уменьшения риска возникновения осложнений требуются периодические консультации у ревматолога и гинеколога.

Причины возникновения ревматоидного артрита при беременности
Артрит — воспаление клеток костно-суставного аппарата. Точные причины развития болезни не установлены, однако врачи выделяют факторы, увеличивающие вероятность развития болезни:
- физические повреждения суставов;
- синдром плоской стопы;
- заболевания аутоиммунного характера;
- избыточная масса тела, объясняется повышенной нагрузкой на суставы;
- интенсивные физические нагрузки;
- частые переохлаждения;
- наследственный фактор;
- сидячий образ жизни.
При беременности и после родов у женщины отмечается нарушение гормонального фона. Концентрация релаксина возрастает в несколько раз. Данный гормон отвечает за расслабление связочного аппарата. Ревматоидный артрит обостряется при осложнениях во время вынашивания ребёнка, например при токсикозе.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
Как беременность влияет на ревматоидный артрит?
Чаще процесс вынашивания ребёнка ускоряет наступление ремиссии. У беременной быстрее проходят болезненные ощущения, ограничения в движении поражённого сустава, исчезает отчёность.В течение первого триместра у 46 женщин из 100 заболевание становится менее активным. Положительные изменения объясняются гормональным фоном беременной. В случае отсутствия осложнения роды проходят без дополнительного лечения. При обострении ревматоидного артрита, нарушении работы почечной и сердечной системы рекомендуется кесарево сечение.
У 7 женщин из 10 после родов заболевание обостряется, приблизительно через 70 дней. В этот период требуется наблюдение у врача, прохождение медикаментозного курса лечения.
Опасность ревматоидного артрита при беременности
При ревматоидной форме воспаления суставов запрещать можно, однако для планирования вынашивания ребёнка потребуется больше времени. Заболевание в стадии ремиссии не оказывает влияние на течение беременности. Дети рождаются здоровые. При соблюдении рекомендаций врача болезнь не вызывает осложнений ни у женщины, ни у её ребёнка.
Проблемы возможны в случае тяжелого развития заболлевания, когда в организме будущей матери формируются антитела, которые препятствуют фиксацию яйца к стенке матки. Дополнительная угроза для плода — назначение лекарств во время вынашивания ребёнка.
Лечение ревматоидного артрита при беременности
При диагностировании артрита беременной требуется постоянное наблюдение у доктора. В случае обострения заболевания курс лечения меняется. При отсутствии ухудшении женщине показана госпитализация каждые 90 дней для оценки развития ревматоидного артрита, коррекции терапии, профилактики осложнений.
Не смотря на постепенное уменьшение воспаления, терапия при вынашивании ребёнка необходима. Врач подбирает вид препарата, его дозировку исходя из индивидуальных особенностей развития заболевания. При низкой активности ревматоидного артрита используют противовоспалительный нестероидный препарат до 4 месяца беременности. Применение после данного срока может повлечь нарушение работы почек у ребёнка.
При низкой эффективности НПВС используют гормональный препарат синтетического происхождения. В случае правильного расчёта дозировки угрозы для плода и матери нет. При длительной ремиссии врач может отменить приём всех препаратов до момента родов.
В тяжёлых случаях лечение ревматоидного артрита в процессе вынашивания ребёнка проводится при помощи иммуносупрессивных лекарств. Для снижения риска обострения заболевания больной корректируется рацион питания, чтобы снизить нагрузку на органы желудочно-кишечного тракта. Беременной рекомендуются умеренные занятия спортом, также назначают физиотерапевтические процедуры. Ревматоидный артрит может передаваться по наследству, после родов врачи проводят диагностику болезни у плода с целью раннего обнаружения и профилактики осложнений.
Ревматические аутоиммунные заболевания и беременность. Подготовка и ведение беременности при ревматоидном артрите, системной красной волчанке, болезни Бехтерева
Наша клиника специализируется в лечении аутоиммунных заболеваний. Беременность при ревматических заболеваниях: болезни Бехтерева, системной красной волчанке, подагре, ревматоидном артрите и т.д, имеет свои особенности и риски, которые можно свести к минимуму. Наша задача во время беременности – вывести ревматическое заболевание в длительную ремиссию, пролечить инфекции, провоцирующие ревматическое заболевание, нормализовать ночной сон, по возможности устранить любые провоцирующие факторы.
При зачатии ребенка и во время беременности применение обычных препаратов для базисной терапии (метотрексат, преднизолон, моноклональные антитела) ограничено или запрещено. Но есть другие возможности для контроля над аутоиммунным ревматическим заболеванием, например, иммуноглобулины для внутривенного введения. Лечение должно быть безопасным и для Вас и для Вашего малыша.
В нашей клинике работают ревматологи и акушеры-гинекологи с опытом ведения беременности с сопутствующими ревматическими заболеваниями.
Подготовка к беременности при ревматических заболеваниях
Если речь идет о подготовке к беременности при системной красной волчанке, ревматоидном артрите, болезни Бехтерева (анкилозирующем спондилоартрите), есть возможность заранее выявить и свести к минимуму основные риски. Мы рекомендуем провести предварительную подготовку к беременности в таком объеме:
- Анализ крови, т.е. иммунограмма, антитела и ПЦР – исследования на некоторые инфекции, способные поддерживать активность ревматического процесса. Эти анализы дадут нам точное представление о состоянии иммунной системы и наличии сопутствующих инфекций. К моменту наступления беременности важно привести иммунную систему в такое состояние, когда она будет находиться в оптимальном состоянии и балансе, чтобы не допускать присоединение инфекции и активацию аутоиммунного воспаления. В то же время важно сохранить физиологичность иммунных процессов во время беременности т.к. в норме она несколько ослаблена в связи с тем, что ребенок – это своего рода антигенная структура, для полноценного вынашивания которой важна адекватная иммунодепрессия. .
Ведение беременности при ревматических заболеваниях
При ревматических заболеваниях существуют определенные тонкости в ведении беременности. Стандартные методы лечения системной красной волчанки, ревматоидного артрита, анкилозирующего спондилоартрита и других ревматических заболеваний не подходят во время беременности, т.к. использование стандартных базисных препаратов может плохо отразиться на здоровье малыша. Мы предложим Вам альтернативу базисной терапии ревматических заболеваний – иммуноглобулины для внутривенного введения. Донорские иммуноглобулины – самый эффективный способ одновременно поддерживать иммунную систему в адекватном состоянии, останавливать активность ревматического заболевания и одновременно бороться с инфекциями и предупреждать присоединение новых.
Обострения ревматических заболеваний во время беременности происходят крайне редко.
В течение всей беременности мы будем выполнять:
- Стандартные контрольные мероприятия, как при обычной беременности.
- Контроль работы иммунитета. Это поможет нам быстро заметить малейшие изменения и принять необходимые меры в случае начинающегося обострения ревматического заболевания или появления инфекции.
- Контроль над инфекционным фоном (хронический тонзиллит, дисбактериоз, цистит, герпес и др.).
Если беременность при ревматическом заболевании наступила без подготовки
Если беременность наступила без предварительной подготовки – важно свести к минимуму риски для Вас и Вашего малыша. При ревматоидном, артрите, системной красной волчанке, аутоиммунном спондилоартрите или другом ревматическом заболевании в ведении такой беременности будут свои особенности. Если зачатие наступило на фоне приема не рекомендованных при беременности лекарств – важно мониторировать процесс внутриутробного развития ребенка. Мы сделаем все, что будет в наших силах, чтобы Ваш малыш родился здоровым, а Вы сохранили нормальное самочувствие во время беременности и после нее.
Ведение послеродового периода
Послеродовой период представляет некоторые трудности в связи недостатком полноценного ночного сна, новыми заботами и, связанным с ними стрессом. Стресс и дефицит сна часто выступают провокаторами аутоиммунной агрессии в послеродовом периоде. Мы порекомендуем Вам обсудить дома некоторые детали и, при необходимости, поможем Вам нормализовать ночной сон. Обязательно ли отказываться от кормления ребенка грудным молоком? Нет, не обязательно. Если применения внутривенных иммуноглобулинов достаточно для контроля над ситуацией и ревматическое заболевание ведет себя спокойно – можно продолжать такую тактику лечения до окончания периода грудного вскармливания.
Если обострение аутоиммунного процесса после родов все же возникнет – мы предложим Вам курс лечения, по возможности, совместимого с грудным вскармливанием.
Ревматизм у беременных
Ревматизм у беременных — это системное инфекционно-аллергическое поражение соединительной ткани, обычно характеризующееся дезорганизацией коллагеновых структур и основного вещества клапанного аппарата сердца, зачастую возникающее до начала гестации. Проявляется слабостью, утомляемостью, одышкой, прекардиальными болями, сердцебиениями, перебоями в работе сердца, субфебрилитетом. Диагностируется лабораторно на основании данных протеинограммы, иммунологических тестов, определения уровня ферментов, общего анализа крови. Для лечения применяют природные пенициллины или макролиды в комбинации с производными пропионовой кислоты или пиразолонов.
МКБ-10

Общие сведения
Ревматизм (острая ревматическая лихорадка) обычно начинается задолго до наступления беременности. Чаще всего заболевание диагностируется у детей и подростков в возрасте 7-15 лет после перенесенной стрептококковой инфекции, в последующем может рецидивировать. Женщины заболевают в 2,6-3 раза чаще мужчин. В развитых странах распространенность патологии не превышает 0,5 случаев на 1000 жителей, в развивающихся государствах этот показатель достигает 5,7 на 1000 населения и 8-10 на 1000 пациенток детородного возраста. По мнению специалистов в сфере акушерства, обострение ревматизма в период гестации наблюдается с той же частотой, что и у небеременных. Более того, согласно результатам наблюдений, под влиянием естественной гиперсекреции кортикостероидов у 44-66% беременных с ревматизмом без тяжелых пороков сердца состояние существенно улучшается, а у 13-27% наступает полная ремиссия. Однако именно ревматические пороки сердца, особенно митральный стеноз, являются одной из ключевых причин материнской смертности, что и обуславливает актуальность своевременной диагностики заболевания.

Причины
Ревматическое поражение обычно возникает задолго до гестации, лишь в исключительных случаях острая реакция является первичной. По данным многочисленных исследований, ведущую роль в развитии инфекционно-токсического процесса играют различные серотипы b-гемолитических стрептококков группы А. Возбудитель высевается из биологических материалов в 64% случаев эндокардита, 70% — специфического полиартрита, 100% — хореи и узловатой эритемы. Только у 3% пациенток, перенесших стрептококковую инфекцию, выявляются характерные признаки ревматизма. Это связано с тем, что для возникновения заболевания требуется сочетание нескольких факторов, основными из которых являются:
- Присутствие инфекционного агента. В большинстве случаев острой ревматической лихорадке предшествуют ангина, скарлатина, обострение хронических инфекционных процессов, локализованных в носоглотке (фарингита, тонзиллита). С учетом аллергической природы ревматизма большое значение на начальных этапах патологической иммунной реакции имеет повторное инфицирование одним и тем же серотипом стрептококка, к которому уже сформировались антитела.
- Генетическая предрасположенность. Гипериммунный ответ на стрептококковые антигены наследуется полигенно. Существуют «ревматические семьи» с повышенной склонностью к иммунокомплексным и аутоиммунным процессам. Роль наследственности при ревматизме подтверждает шестикратное увеличение частоты заболевания у родителей и сибсов пациенток, высокая конкордантность у монозиготных близнецов.
- Снижение иммунитета. Провоцирующим фактором в развитии расстройства может стать нарушение иммунной реактивности при ослаблении организма. Ревматизм чаще поражает женщин, проживающих в неблагоприятных бытовых условиях, получающих недостаточное питание, испытывающих физические и психологические нагрузки. Не исключена роль разовых мощных стрессов (например, смерти близких).
Патогенез
Механизм развития нарушений при ревматизме у беременных обусловлен характерными для заболевания патоморфологическими процессами — мукоидным набуханием, фибриноидными изменениями в эндокарде и миокарде, образованием Ашофф-Талалаевской гранулемы в ответ на дезорганизацию соединительной ткани, склерозированием. Ключевую роль в патогенезе повреждений играют стрептококковые ферменты — стрептолизины O и S, стрептокиназа, дезоксирибонуклеаза B, протеиназа, мукопептиды, вызывающие тканевую деструкцию и стимулирующие гуморальный иммунный ответ. Высокими антигенными свойствами обладает содержащийся в клеточной мембране возбудителя М-протеин, антитела к которому вступают в перекрестные реакции с белком миозином, входящим в состав фибрилл миокарда и гладкомышечных элементов артерий сердца.
Противокардиальные антитела, выявляемые при ревматизме, также реагируют с саркоплазмой, протеогликанами клапанов, эндотелием, элементами ЦНС и др. Дополнительным повреждающим фактором становятся фиксированные иммунные комплексы с третьим компонентом комплемента в составе. Под их влиянием в сердце и сосудах разрушаются лизосомы, что сопровождается выделением кининов, серотонина и гистамина, под действием которых в очаге поражения нарушается микроциркуляция. В последующем процесс усугубляется ответными реакциями со стороны B- и T-лимфоцитов с нарастанием титра IgG.
Во время первой ревматической атаки, зачастую возникающей спустя 3-4 недели после стрептококковой инфекции, развивается эндокардит. Воспаление быстро распространяется на клапаны и хорды сердца, стенки аорты и других сосудов. Во время повторных атак морфологические изменения нарастают. На фоне поражения клапанного аппарата формируются пороки сердца, расширяются его камеры, нарушается проводимость и сократимость, возникает легочная гипертензия, прогрессирует гипертрофия миокарда. Изменение иммунных процессов в организме беременной, характерное для I триместра и предотвращающее отторжение плода, может спровоцировать обострение ревматизма с декомпенсацией сердечной деятельности. Критическими для возобновления патологического процесса также считаются 26-32 неделя беременности и период после родов.
Классификация
Существующие варианты систематизации заболевания учитывают время начала патологического процесса (первичный, возвратный), характер его течения (латентный, острый, затяжной, хронической), локализацию органных нарушений (ревмокардит, суставной ревматизм, кольцевидная эритема, ревматический плеврит, иридоциклит, хорея). У беременных чаще других вариантов расстройства наблюдаются латентные возвратные ревмокардиты. При прогнозировании исхода гестации используют классификацию ревматизма по степени активности процесса:
- Iстепень. Проявления ревматического процесса минимальны. Беременная не предъявляет жалоб. Экссудативная реакция в органах и тканях практически отсутствует, лабораторные показатели в норме или незначительно изменены. Противопоказаний для беременности нет. Рекомендован динамический мониторинг.
- IIстепень. Клиническая симптоматика выражена умеренно. Температура нормальная или наблюдается небольшой субфебрилитет. В лабораторных анализах при обычном содержании лейкоцитов отмечается умеренное повышение СОЭ и других показателей. Пролонгация беременности нежелательна.
- IIIстепень. Обнаруживаются максимальные симптомы ревматизма: лихорадка, выраженные экссудативные изменения в сердце, суставах, легких и других органах. Резко повышены уровни лабораторных маркеров ревмопроцесса (С-реактивного белка, фибриногена). Сохранение гестации опасно для жизни беременной.
Симптомы ревматизма у беременных
Первичные формы заболевания с типичной симптоматикой в гестационном периоде диагностируются очень редко. При обострении ревматизма обычно развивается возвратный ревмокардит со стертыми неспецифическими клиническими проявлениями, которые также наблюдаются в рамках физиологических изменений при беременности и других заболеваний. Возможно повышение температуры до субфебрильных цифр (не выше 37,5-37,6 °С), жалобы на одышку при физических нагрузках, слабость, быструю утомляемость, снижение аппетита, головные боли, сердцебиение, ощущение перебоев в сердечном ритме, прекардиальные боли, потливость во время сна.
Преходящее поражение коленных, локтевых, голеностопных суставов с припухлостью и болью, появление мелкоточечных кровоизлияний, характерных ревматических узелков в мягких тканях, кольцевой или узловатой эритемы облегчает постановку диагноза, но у беременных практически не встречается. Неврологический вариант ревматизма (ревмохорея) с двигательным беспокойством, мышечной слабостью, невозможностью удерживания мелких предметов, гримасничаньем, нескоординированными движениями, эмоциональной лабильностью наблюдается редко, его развитие является крайне неблагоприятным прогностическим признаком. Материнская смертность при такой форме заболевания достигает 20-25%.
Осложнения
Ревматизм при гестации может осложняться акушерскими и экстрагенитальными нарушениями, риск которых напрямую связан с наличием у беременной пороков сердца. Вероятными осложнениями обострения процесса являются гестозы, самопроизвольный аборт, преждевременные роды, досрочный разрыв плодных оболочек с излитием околоплодных вод. Возникновение и нарастание сердечной недостаточности представляет угрозу жизни будущей матери и сопровождается фетоплацентарной недостаточностью, приводящей к хронической гипоксии и задержке развития плода. Неконтролируемое применение беременными некоторых противоревматических препаратов становится причиной формирования дизэмбриогенетических аномалий развития ребенка. При активных формах ревматизма с преимущественным поражением эндокарда возможна внезапная смерть женщины во время родов вследствие тромбоэмболических осложнений.
Диагностика
Стертое течение и отсутствие при беременности большинства классических для активного ревматизма больших диагностических критериев Джонса (артрита, хореи, подкожных узлов апоневрозов, аннулярной эритемы) приводит к гипо- и гипердиагностике заболевания. Обнаружение жалоб, позволяющих заподозрить развитие кардита, и характерных признаков при физикальном обследовании (расширение границ сердца, глухость сердечных тонов, появление шумов и нарушений ритма) является основанием для назначения комплекса лабораторных исследований, подтверждающих обострение ревматизма у беременной. Наиболее информативны в диагностическом плане:
- Определение белковых фракций крови. При острой ревматической реакции в сыворотке крови повышается содержание α1- и особенно α2-глобулинов, гаптоглобина, церулоплазмина. Подобные изменения характерны для воспалительных процессов. Дополнительным биохимическим подтверждением ревмокардита является увеличение уровня серомукоида.
- Исследование ферментов. О разрушении волокон миокарда свидетельствует повышение концентрации креатинкиназы-МВ. Для тканевой деструкции типично нарушение содержания сывороточной кислой фосфатазы, ДНК плазмы. О характере патологических процессов в сердце можно судить по изменению активности транскетолазы и Г-6-ФДГ эритроцитов.
- Иммунологические показатели. Патогномоничным для ревматизма нарушением считается повышение титра АСЛ-О, АСГ, АСК. В качестве дополнительных лабораторных методов у беременных применяют стрептозим-тест, определение титров антител к ДНКазе-В (АДНК-В) и дифосфопиридиннуклеотидазе (АДФН), уровней иммуноглобулинов, в том числе ревматоидного фактора.
- Общий анализ крови. Исследование играет вспомогательную роль, поскольку показатели могут изменяться при других расстройствах и физиологическом течении беременности. При активном ревмопроцессе обычно отмечаются лейкоцитоз, нейтрофилез, повышение СОЭ. Возможна лейкемоидная реакция — сдвиг лейкоцитарной формулы влево до миелоцитов.
Наличие воспалительного процесса у беременной также подтверждает нарастание концентрации СРБ, сиаловых кислот, фибриногена, ДФА-реакции. Проведение ЭКГ и ФКГ не имеет решающего диагностического значения, поскольку выявляемые изменения отображают не столько активность ревматизма, сколько особенности сердечного порока и выраженность сердечной недостаточности. Диагностика рецидива ревмокардита оправдана лишь при одновременном наличии нескольких положительных ревматических лабораторных проб, в первую очередь — уровня АСЛ-О и их стабильном нарастании в динамике. Дифференциальная диагностика проводится с инфекционным эндокардитом, инфекционно-аллергическим миокардитом, нейроциркуляторной дистонией, термоневрозом, тиреотоксикозом. Кроме акушера-гинеколога, кардиолога, ревматолога, женщину по показаниям консультируют инфекционист, невропатолог, эндокринолог.
Лечение ревматизма у беременных
Пациентки, ранее перенесшие ревматические атаки, подлежат диспансерному наблюдению у терапевта женской консультации. Рекомендованы достаточный сон, коррекция диеты с ограничением соли и воды, дробным питанием 5-6 раз в сутки, употреблением продуктов, выводящих их организма избыток жидкости, — картофеля, молока, капусты, петрушки, черной смородины, шиповника, чернослива, кураги, абрикосов, персиков, вишни, винограда.
Как правило, беременные трижды госпитализируются в терапевтическое или ревматологическое отделение: на 8-10 неделях — для оценки степени активности острой ревматической лихорадки, исключения тяжелых органических нарушений (пороков сердца) и недостаточности кровообращения, на 27-28 неделях — для максимальной компенсации возможных расстройств, на 37-38 неделях — для дородовой подготовки. Госпитализированным пациенткам с профилактической целью назначают пенициллины пролонгированного действия или курс макролидов. При рецидиве ревмокардита беременным показан не менее чем 9-12-недельный курс медикаментозной терапии, включающий:
- Этиотропные средства. Препаратами выбора являются природные пенициллины либо макролиды с дальнейшим переходом на пролонгированные комбинации пенициллиназачувствительных пенициллинов. Использование бактерицидных антибиотиков направлено на ингибирование синтеза мукопептидов клеточной мембраны стрептококков.
- Противовоспалительные препараты. В связи с возможным мутагенным эффектом и угнетением секреции простагландинов салицилаты, производные индолилуксусной кислоты в I и III триместрах не применяют. Возможно назначение пиразолонов и производных пропионовой кислоты. При тяжелом кардите рекомендованы глюкокортикоиды.
По показаниям проводится симптоматическая терапия сердечными гликозидами, мочегонными средствами. Если принято решение о прерывании беременности, перед абортом осуществляется лечение и профилактика ревмоатаки. Оптимальный способ родоразрешения — естественные роды, при активном ревматизме следует выключить потуги путем наложения акушерских щипцов или использования вакуум-экстрактора. Кесарево сечение выполняется только при сочетании активной фазы ревматизма с пороком сердца, осложненным тяжелой декомпенсацией кровообращения.
Прогноз и профилактика
У беременных младше 25 лет без сформированного порока сердца, перенесших ревматическую атаку более чем за 2 года до зачатия, прогноз благоприятный. В остальных случаях исход беременности зависит от своевременности выявления рецидива и адекватности терапии. Активные формы расстройства с острым и подострым течением служат противопоказанием к пролонгированию гестации. Сохранение беременности по настоянию пациентки допускается только при I (минимальной) степени активности ревмопроцесса. В профилактических целях женщинам с ревматизмом показано планирование беременности с комплексным обследованием, заблаговременная санация очагов хронической инфекции, ранняя постановка на учет в женской консультации, тщательное выполнение рекомендаций акушера-гинеколога и терапевта, достаточный отдых, умеренная двигательная активность, прием витаминно-минеральных комплексов для укрепления иммунитета.
1. Беременность на фоне ревматизма/ Репина М.А., Кузьмина-Крутецкая С.Р.// Журнал акушерства и женских болезней. – 2010.
2. Ревматические болезни и беременность: учебно-методическое пособие/ И.П. Титова, Григорчук И.П., Достанко Н.Ю. – 2016.


