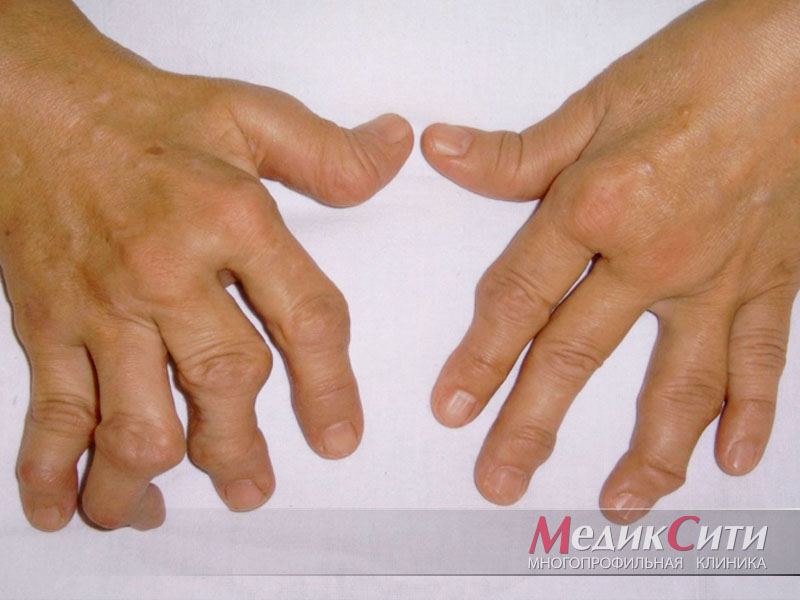
Ревматоидный фактор повышен — это ревматоидный артрит?
Общеклинические и биохимические анализы служат дополнительными методами исследования и используются для уточнения диагноза, активности заболевания, выявления органных поражений, оценки риска осложнений и безопасности лечения.
Тактика обследования пациента с подозрением на ревматологическую патологию включает в первую очередь скрининговые методы обследования – общий анализ крови (с определением СОЭ), биохимический анализ крови (с определением СРБ, креатинина, АЛТ, АСТ, мочевой кислоты, ревматоидного фактора, креатинфосфокиназы, антител к антистрептолизину О, ионизированного кальция, витамина D) и общий анализ мочи.
СОЭ не служит специфическим маркером ревматологической патологии, но может свидетельствовать о наличии инфекционного, эндокринологического, гематологического и онкологического заболевания. СОЭ также повышается и при аутоиммунных поражениях. Этот показатель имеет ценность лишь в сочетании с другими тестами. К ним относится в первую очередь определение С‑реактивного белка (СРБ).
СРБ – классический острофазный белок, уровень которого повышается при любом воспалении, в том числе аутоиммунного характера. СРБ – маркер активности процесса и служит критерием эффективности терапии. Рост СРБ – предиктор тяжелой деструкции суставов при ревматоидном артрите. Для пациентов с ревматологической патологией рекомендуется классический метод определения СРБ, тогда как высокочувствительный метод используется в основном для оценки кардиоваскулярного риска.
СРБ увеличивается при многих заболеваниях, однако степень повышения этого показателя может говорить о природе патологии. Для пациентов, которые имеют заболевания суставов и позвоночника, обычно характерно умеренное повышение СРБ (10–50 мг/л), более активное воспаление (50–200 мг/л) может быть у пациентов с системными васкулитами. При любом ревматологическом заболевании значимое повышение СРБ всегда требует исключения бактериальной инфекции. В то же время при системной красной волчанке повышение СРБ не характерно вовсе и требует исключения любой инфекционной патологии.
В клиническом анализе крови всегда важно определить уровень гемоглобина, потому что для ревматологических заболеваний характерна железодефицитная анемия и анемия хронического воспаления, в основе которых лежит подавление продукции эритропоэтина из‑за избыточной выработки цитокинов.
В клиническом анализе крови также важен уровень лейкоцитов и тромбоцитов. Лейкопения (менее 3х109/л) может быть диагностическим критерием СКВ, а тромбоцитопения (менее 100х109/л) – проявлением АФС или СКВ. Не следует исключать и возможность лекарственной лейкопении, необходимо также проводить дифференциальный диагноз с гематологическими заболеваниями.
Дифференциальная диагностика необходима и в случае лейкоцитоза или тромбоцитоза. Лейкоцитоз всегда требует исключения инфекционного процесса. Высокий лейкоцитоз выявляется у пациентов с активным суставным синдромом, сыпью, лихорадкой. Сочетание с высоким уровнем ферритина – диагностический критерий болезни Стилла у взрослых. Незначительный реактивный лейкоцитоз можно видеть у пациентов, принимающих глюкокортикостероиды. Небольшой тромбоцитоз может сопровождать воспалительные заболевания, тогда как при высоком его уровне необходимо исключать гематологические патологии.
Выявление повышенного содержания мочевой кислоты в крови (референс 150–350 мкмоль/л у женщин и 210–420 мкмоль/л у мужчин) может говорить о бессимптомной гиперурикемии. Кроме того, она может быть признаком метаболического синдрома, подагрического артрита. Причем в острый период подагры уровень мочевой кислоты в крови может быть в норме, и его следует оценить примерно через 1–2 месяца после стихания острого процесса. При лечении подагрического артрита необходимо достичь целевых значений, при тофусной подагре они будут наиболее жесткими (менее 300 мкмоль/л).
В диагностике любого ревматологического заболевания важен комплексный подход. По отдельности ни один из лабораторных показателей или результатов инструментальных методов диагностики не может служить основанием для постановки диагноза
Часто у пациентов выявляется повышенный уровень антител к антистрептолизину О, которые выделяются бета‑гемолитическим стрептококком группы А. Однако без соответствующей клинической картины повышение уровня этих антител не может служить диагностическим признаком, и отправлять таких пациентов на консультацию к ревматологу нецелесообразно.
Второй блок обследований, которые необходимо проводить пациентам с подозрением на ревматологические заболевания, – анализы на выявление дополнительных маркеров воспаления: ферритин, кальпротектин, прокальцитонин и D‑димер. И основное внимание традиционно уделяется ферритину.
Ферритин отражает уровень депонирования железа и одновременно служит показателем острой фазы воспаления. Как уже говорилось выше, его повышение более чем в 10 раз в сочетании с лейкоцитозом – характерный признак болезни Стилла. Он также может свидетельствовать о риске синдрома активации макрофагов при болезни Стилла и СКВ. Следует иметь в виду, что повышение ферритина является неспецифическим маркером воспаления и может иметь место не только при СЗСТ (например, инфекционные заболевания, в т. ч. COVID‑19).
Повышение прокальцитонина (>0,5 нг/мл) также должно заставить задуматься об инфекционном процессе.
Рост креатининфосфокиназы в сочетании с небольшим повышением трансаминаз и лактатдегидрогиназы (АЛТ и АСТ) говорит о распаде продольно‑поперечных мышечных волокон, что встречается, например, при воспалительных миопатиях, дерматополимиозитах.
Синдром холестаза, который может наблюдаться у ревматологических больных, включает повышение щелочной фосфатазы и гамма‑глутамилтрансферазы, холестерина и прямого билирубина. Он может возникать на фоне приема ГКС, а также в рамках аутоиммунных заболеваний печени.
Д‑димер – это в первую очередь показатель тромбоэмболических событий, но также и неспецифический маркер, который может повышаться на фоне инфекционных заболеваний, у лиц старшей возрастной группы, при онкологических и воспалительных процессах.
Мочевой синдром – комплекс различных изменений в составе мочевого осадка, служит очень важным показателем для диагностики ревматологических болезней. Однако он всегда требует исключения бактериальной инфекции и оценки степени вовлечения почек в воспалительный процесс.
С этой целью необходимо проанализировать два синдрома – нефротический и нефритический. Нефротический синдром, который характеризуется протеинурией >3,5 г/сут, гравитационно распределительными отеками, может выявляться у пациентов с СКВ и васкулитами, а также при амилоидозе и паранеопластических нефритах. При этом у пациентов не наблюдается эритроцитурия. А вот микро- и макрогематурия появляются при нефритическом синдроме, который также сопровождается протеинурией и развитием острой почечной недостаточности. Этот симптомокомплекс характерен при волчаночном нефрите, ANCA‑ассоциированных нефритах и васкулитах.
Что и в каких случаях
Заподозрить ревматоидный артрит можно при повышении острофазных белков воспаления (увеличение СОЭ, СРБ), повышении РФ с АЦЦП, которым сопутствуют симметричная выраженная боль воспалительного ритма в суставах, симметричные артриты, изменения по данным рентгенографии (эрозии, кистовидная перестройка, околосуставной остеопороз).
Об остеоартрите говорит отсутствие острофазных показателей (СОЭ, СРБ) в сочетании с болью механического ритма в суставах, отсутствием артритов, деформацией в суставах. При остеоартрозе может иметь место изолированное повышение РФ, что не дает нам право устанавливать диагноз ревматоидного артрита, если нет характерной клинической картины.
При подозрении на системные заболевания соединительных тканей следует помнить, что это полисиндромные заболевания, и диагностическим критерием будет изменение в клиническом анализе крови (СОЭ, снижение ростков кроветворения, лейкопения, тромбоцитопения, эритроцитопения). Характерно также повышение СРБ (при исключении инфекции), креатинина, АЛТ, АСТ и ОАМ (протеинурия, гематурия, цилиндрурия).
Почти у всех ревматических больных наблюдается нарушение кальций‑фосфорного обмена, поэтому при подозрении на ревматоидные заболевания необходимо исследовать уровень ионизированного кальция (референс 1,18–1,28 ммоль/л), паратгормона (до 50 пг/мл), кальцидиола (референс >30 нг/мл) и витамина Д, который участвует во многих обменных процессах в организме.
Лабораторные данные очень важны для оценки безопасности лечения. Анализы следует сдавать в начале лечения раз в месяц, далее не реже одного раза в три месяца, оценивая основные показатели крови и мочи. Однако изолированное повышение таких маркеров, как СОЭ, СРБ, мочевая кислота, антистрептолизин О, без клинических признаков ревматоидных заболеваний не служит поводом для направления к ревматологу.
ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Стандартная рентгенография – один из основных методов диагностики. Она используется уже более 100 лет, но до сих пор не теряет своей актуальности благодаря незначительной стоимости, доступности и возможности наблюдать заболевание в динамике. Однако существенным ее недостатком является низкая чувствительность при ранних структурных изменениях (несколько месяцев с начала заболевания).
По существующим стандартам область рентгеновского исследования зависит от предполагаемого ревматологического заболевания. При ревматоидном артрите выполняют рентгенографию кистей, стоп, при анкилозирующем спондилоартрите – костей таза с крестцово‑подвздошными сочлениями и позвоночника, при СКВ – кистей, при подагрическом артрите – стоп, при псориатической артропатии – костей таза, кистей и стоп.
По результатам рентгенологического обследования можно определить воспалительную или невоспалительную природу заболевания, а также группу ревматологических патологий, к которым относится конкретный случай.
При воспалительном поражении суставов (ревматоидном артрите, заболеваниях соединительной ткани, спондилоартропатии) на рентгенографии можно увидеть околосуставной остеопороз, равномерное сужение суставной щели, костные анкилозы, остеолиз. При невоспалительных патологиях (дегенеративных поражениях суставов, метаболических и эндокринных заболеваниях) отмечаются субхондральный склероз, остеофиты и неравномерное сужение суставой щели и кисты.
Характер патологических изменений, их локализация, распространенность и группа пораженных суставов также могут помочь в диагностике заболевания.
Рентгенография при ревматоидном артрите дает возможность определить рентген‑стадию заболевания. Так, если для 1‑й стадии ревматоидного артрита характерен околосуставной остеопороз и единичные мелкие просветления (кисты), то на 3‑й и 4‑й стадиях уже можно увидеть эрозии суставной поверхности, анкилозы.
При подагре на рентгеновском снимке врач может обнаружить симптом «пробойника» и характерные «дырки» в месте отложения рентгенонегативных кристаллов моноурата натрия. Эрозии при подагре на рентгенограмме имеют отличия от эрозий при ревматоидном артрите.
Псориатический артрит обычно сопровождается тяжелым поражением суставов при длительном течении болезни. Характерны поражение осевого скелета, асимметричность, поражение дистальных межфаланговых суставов, сужение и деструкция концевых фаланг (акроостеолиз), симптом «карандаш в стакане» – чашеобразная деформация проксимальной части фаланг пальцев с сужением дистальных эпифизов.
Рентгенологические признаки остеоартроза включают субхондральный остеосклероз, остеофиты, неравномерное сужение суставной щели, деформацию в виде узелков Гебердена и Бушара при отсутствии эрозий. При полиостеоартрозе можно также увидеть симптом «перевернутого Т» и симптом «летящей чайки».
При подозрении на спондилоартрит пациента необходимо направить на рентгенографию костей таза и позвоночника. Ранний признак – субхондральный остеосклероз, который в основном отмечается в области подвздошной кости. Поздние изменения характеризуются наличием синдесмофитов, анкилозом дугоотростчатых суставов, симптомом «бамбуковой палки». Характерным признаком спондилоартрита, который отмечается в 100% случаев, служит сакроилеит. Наблюдается сочетание участков расширения суставной щели за счет эрозий на фоне распространенного субхондрального остеосклероза, сначала в области подвздошной кости, а затем крестца, при прогрессировании заболевания может сформироваться анкилоз крестцово‑подвздошных сочленений.
УЗИ рекомендуется для оценки воспалительных изменений в мягких тканях. Это очень информативный и доступный метод, но его результаты существенно зависят от уровня качества УЗИ‑аппарата, а также квалификации и опыта специалиста. УЗИ может выявить наличие жидкости в полости сустава, признаки воспаления сухожилий, энтезиты, отложения кристаллов моноурата натрия на поверхности суставов (признак «двойного контура» у пациентов с подагрой).
Заблуждение, что ревматоидный фактор служит показателем наличия ревматологического заболевания, довольно распространено. Хотя на самом деле это не так. В здоровой популяции ревматоидный фактор встречается с частотой до 10%, но он не имеет отношения к заболеваниям суставов без соответствующих клинических проявлений. В тех случаях, когда врач все‑таки подозревает заболевание суставов, следует определять в первую очередь антитела к циклическому цитруллинсодержащему пептиду (АЦЦП) и антинуклеарный фактор
КТ служит дополнительным методом исследования, который используется с целью дообследования и проведения дифференциальной диагностики. Чаще всего КТ‑диагностика применяется для исключения поражения внутренних органов‑мишеней при том или ином системном заболевании соединительной ткани. Однако данный метод исследования также используется и для оценки состояния костно‑суставной системы, например для исключения остеонекрозов.
МРТ – метод исследования, который активно практикуется в ревматологии. Очень часто данное исследование проводят для выявления дорентгенологической стадии сакроилеита, что позволяет значительно сократить время от первых признаков болезни до постановки диагноза. Наиболее часто при МРТ‑диагностике применяется режим STIR, который позволяет выявить высокоинтенсивный сигнал от костных структур – отек костного мозга, что говорит о наличии активного воспаления в исследуемых областях. Также МРТ нередко используется для диагностики раннего ревматоидного артрита. Выполнение МРТ кистей в данном случае позволяет выявить минимальные синовиты мелких суставов кистей, оценить синовиальную оболочку суставов, выявить мелкие эрозии, что невозможно увидеть при стандартной рентгенографии кистей. МРТ‑исследование позвоночника используется для диагностики спондилодисцитов, помогает в проведении дифференциальной диагностики с различной неврологической патологией (грыжи/протрузии межпозвоночных дисков с компрессией нервных корешков).
Двухэнергетическая рентгеновская денситометрия – основной количественный неинвазивный метод исследования МПКТ, золотой стандарт диагностики остеопороза. При этом диагностически значимым является выполнение денситометрии по шейке бедра и поясничному отделу позвоночника.
ИММУНОЛОГИЧЕСКОЕ ОБСЛЕДОВАНИЕ
В некоторых случаях именно иммунологические исследования могут однозначно подтвердить или опровергнуть наличие ревматологического заболевания.
Одним из ключевых показателей в иммунологическом анализе крови при подозрении на СЗСТ является антинуклеарный фактор (АНФ). Ключевое значение имеет титр АНФ. Дигностически значимым считается повышение АНФ более чем 1:160. Однако следует помнить, что титр АНФ 1:160 будет у 5% здоровых людей без аутоиммунных заболеваний, а титр 1:80 – у 20%.
Практически для каждого заболевания соединительной ткани имеется собственный специфический профиль аутоантител, то есть набор аутоантител в крови пациента, который при сопоставлении с клинической картиной помогает в диагностике.
Например, при системной склеродермии характерно наличие специфических антител – антитела к Scl‑70, антитела к РНК‑полимеразе 3‑го типа, CENP B – они выявляются практически в 90% случаев системной склеродермии. При болезни Шегрена характерны анти‑SSA/Ro – и/или SSB/La‑антиядерные антитела.
Еще одна важная группа аутоантител – это антитела к цитоплазме нейтрофилов, или ANCA‑антитела. Они выявляются при ANCA‑ассоциированных васкулитах. Их достаточно много, но в ревматологии наиболее значимыми являются два типа – антитела к миелопероксидазе (анти‑МРО) и антитела к протеиназе‑3 нейтрофилов. Оба белка ассоциируются с АНЦА‑васкулитами.
При подозрении на антифосфолипидный синдром необходимо исследовать антитела к бета‑2‑гликопротеину‑1, антитела к кардиолипину, фосфатидилсерину, а также волчаночный антикоагулянт. При этом диагностически важным является выполнение анализа на данные маркеры минимум дважды с интервалом не менее 12 недель, чтобы исключить их транзиторное повышение.
Однако, несмотря на достаточно высокую специфичность каждого из показателей в иммунологическом анализе крови, врач должен понимать, что те или иные лабораторные или иммунологические показатели сами по себе не позволяют убедительно говорить о наличии системного заболевания соединительной ткани. Они могут лишь подтверждать наличие заболевания при соответствующей клинической картине. Поэтому алгоритм диагностики заболевания должен включать в первую очередь осмотр пациента и тщательный сбор анамнеза. И только при наличии характерной клинической картины заболевания врач может говорить о наличии СЗСТ, подвержденного данными иммунологического анализа крови.
Статья подготовлена Татьяной Шемшур по материалам I конгресса с международным участием «Московская ревматология» при участии врача‑ревматолога ГКБ № 52 Инны Климович
Ревматоидный фактор – анализ, нормы, отклонения

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 29.01.2022
- Время чтения: 1 mins read
Ревматоидный фактор – это показатель, указывающий на развивающийся ревматоидный артрит, красную волчанку, синдром Шегрена, саркоидоз или болезнь Лайма. У 20% людей РФ встречается физиологически, но чаще его присутствие указывает на воспаление, связанное с суставным хрящом или с соединительной тканью. Для определения RF достаточно небольшого образца крови.
Что такое ревматоидный фактор?
Ревматоидный фактор (RF, РФ) – термин, обозначающий группу аутоантител, направленных против собственных белков организма – иммуноглобулинов (класса IgG). Иммуноглобулины, или антитела, представляют собой циркулирующие в плазме белковые молекулы, вырабатываемые иммунной системой и отвечающие за защиту организма от бактерий и других чужеродных белков, проникающих в него.
Аутоантитела, такие как RF, в свою очередь, — иммуноглобулины, работающие против собственных клеток, рассматривая их как чужеродные. Сам РФ не повреждает ткани организма, однако, атакуя иммуноглобулины, приводит к развитию воспаления, чаще всего в области суставного хряща или соединительной ткани, способствуя их разрушению. Поэтому его используют в качестве маркера аутоиммунных заболеваний, при которых организм вырабатывает антитела, направленные против собственных клеток.
Вначале ревматоидный фактор появляется в синовиальной жидкости, а затем обнаруживается в крови.
Наличие РФ и его высокая концентрация в сыворотке крови часто связаны с тяжелым течением заболевания и внесуставными воспалительными изменениями.
Когда назначают анализ на ревматоидный фактор?
Определение ревматоидного фактора назначается при диагностике ревматоидного артрита (РА) и для отличия его от других форм артрита или состояний с болью в суставах, воспалением или скованностью суставов. Этот тест также полезен при диагностике синдрома Шегрена. Примерно у 80-90% пациентов с этим заболеванием концентрация РФ в крови высокая.
Сдать анализ на уровень ревматоидного фактора нужно при ряде симптомов РА:
- боль и утренняя скованность суставов;
- отек и ограниченная подвижность сустава или суставов;
- дефекты хряща и кости;
- подкожные узелки;
- деформация суставов.
РФ также определяется у пациентов с ревматоидным артритом для контроля эффективности терапии.
У пациентов, у которых ревматоидный артрит подтвержден, исследование позволяет определить тип заболевания, при наиболее тяжелом течении, характеризующемся серопозитивным вариантом. Высокая концентрация ревматоидного фактора у людей, борющихся с РА, приводит к быстрому развитию заболевания и, следовательно, к дегенерации суставов. Если концентрация РФ очень высока, у пациентов могут также наблюдаться внесуставные симптомы заболевания.
Воспаление, сопровождающее РА, ускоряет развитие атеросклероза, приводящего к инсульту и инфаркту, поэтому заболевание нельзя недооценивать.
Также анализ необходим при симптомах синдрома Шегрена:
- сильная сухость во рту;
- сухость глазных яблок;
- сухость кожи и суставов;
- мышечные боли.
Многие заболевания соединительной ткани – аутоиммунные, а ревматоидный артрит и такие заболевания, как синдром Рейно, склеродермия, аутоиммунные заболевания щитовидной железы и системная красная волчанка, часто встречаются у пациентов с синдромом Шегрена.
РА и синдром Шегрена чаще встречаются у женщин: РА диагностируется примерно в 2-3 раза чаще, а синдром Шегрена в 90% случаев.
Как делают анализ на РФ
Для анализа необходим образец венозной крови, обычно взятый из локтевой вены. Лучше проводить обследование натощак, но это не является необходимым условием.
Ревматоидные факторы выявляются с помощью следующих тестов:
- Латексный тест;
- Реакция Ваалера-Роуза;
- Иммунохимические методы (например, ИФА);
- Нефелометрическое тестирование в автоматических анализаторах.
Расшифровка анализа на ревматоидный фактор
Возможные результаты теста:
- Положительный – наличие антител.
- Отрицательный – отсутствие антител.
Анализ на RF характеризуются относительно высоким процентом ложноположительных результатов, так как ревматоидный фактор физиологически присутствует в крови у 20% здоровых людей, особенно у пожилых, старше 60-70 лет. Поэтому повышенный уровень РФ не всегда говорит о развитии заболевания. Однако чаще РФ выявляется, когда воспалительный процесс протекает в организме либо внутри суставов, либо в соединительной ткани.
Из-за своей неспецифичности РФ считается недостаточным параметром для постановки диагноза. По этой причине, чтобы определить, есть ли у пациента ревматоидный артрит или системная волчанка, результаты следует интерпретировать в комплексе с результатами других тестов, историей течения заболевания, клиническими симптомами.
Например, назначается определение антител к циклическому цитруллинированному пептиду (ЦПК). Это относительно новый тест, помогающий выявить РА на ранней стадии, если, несмотря на отрицательный результат определения ревматоидного фактора, у больного подозревается артрит.
Ревматоидный фактор также может быть определен вместе с другими аутоантителами – анти-Ro (SS-A) и анти-La (SS-B), помогающими диагностировать синдром Шегрена.
Назначаются анализы: АНА (антинуклеарные антитела), маркер воспаления – С-реактивный белок и СОЭ (осаждение эритроцитов).
Несмотря на специфику этого показателя, анализ на РФ по-прежнему – один из важнейших биохимических исследований, применяемых при диагностике ревматических и аутоиммунных заболеваний.
Ревматоидный фактор – нормы
Референсные диапазоны для РА варьируются в зависимости от лаборатории и метода, используемого для анализа. Некоторые лаборатории проводят анализ на РФ только качественно. Такой результат показывает, были ли обнаружены антитела в тестируемом материале или нет.
В остальных случаях нормальный уровень РФ не превышает 40 МЕ/мл. Однако при интерпретации результата всегда следует обращаться к референсным диапазонам, рекомендованным диагностической лабораторией, в которой проводился тест.
Таблица 1. RF – эталонный диапазон, стандарты в зависимости от метода анализа
| Методика теста на РФ | Нормы |
| Реакция Ваалера-Розы | титр ниже 1/80 |
| Лазерная нефлометрия | до 40 МЕ/мл |
| Латексная реакция | менее 1/40 |
| ИФА | различные стандарты, в зависимости от производителя/лаборатории |
На какие заболевания указывает повышенный ревматоидный фактор (РФ)?
Положительный результат РФ-теста встречается в большинстве случаев ревматоидного артрита (70-90%, «серологически положительная» форма РА) и у 75-95% пациентов с синдромом Шегрена.
Концентрация РФ варьируется в зависимости от тяжести симптомов и воспаления. Повышенный уровень ревматоидного фактора может быть результатом ряда патологий:
- ревматоидный артрит;
- системная красная волчанка;
- системная склеродермия;
- Синдромы Шегрена, Шарпа;
- саркоидоз;
- смешанные заболевания соединительной ткани;
- полимиозит и дерматомиозит;
- криоглобулинемия;
- вирусные, бактериальные инфекции: малярия, сифилис, туберкулез, эндокардит;
- рак, в частности лейкозы и лимфомы;
- патологии печени, почек;
- хронические патологии легких.
Положительный RF-тест также сопровождает боррелиоз, однако в связи с тем, что это не специфическое обследование, необходима дальнейшая диагностика, подтверждающая инфекцию.
Результат выше верхней границы нормы может также возникать у людей, перенесших пересадку кожи или почек, после определенных защитных прививок или в результате приема лекарств, например, метилдопы, используемой для лечения гипертонии.
Отрицательный анализ на РФ
Отрицательный RF-тест не доказывает отсутствие ревматоидного артрита, так как количество антител в начале заболевания может быть маленьким или болезнь может находиться в состоянии ремиссии или покоя. Поэтому при симптомах РА или синдрома Шегрена, врач назначить повторный РФ-тест по мере усиления симптомов.
Причины ошибочных результатов ревматоидного фактора
Проблемы с результатом анализа возникают в основном в результате:
- многочисленных или недавних прививок;
- липемии – большого количества жира в крови;
- неправильной подготовки образца к исследованию.
Так же могут вызывать завышенные результаты определения РФ некоторые лекарства.
Диагностика и лечение ревматоидного артрита (Александров)
Ревматоидный артрит – симптомы, причины, профилактика, диагностика и лечение в клинике “Парацельс”, Александров
ВНИМАНИЕ: Доступны онлайн-консультации врачей (более 18 специальностей).
Ревматоидный артрит (РА) – распространенное хроническое заболевание соединительных тканей у взрослых и детей, которое приводит к разрушению симметричных суставов.

В ходе воспаления пораженные участки соединительной ткани деформируются, возникают постоянные сильные боли, утрата трудоспособности и снижение качества жизни. Диагностика на ранних этапах и своевременно начатое грамотное лечение ревматоидного артрита дают возможность благоприятного исхода заболевания.
Механизм развития и причины ревматоидного артрита
Старт болезни часто сопряжен с вирусной инфекцией, травмой, нагрузкой на определенный сустав, нарушением гормонального фона, почечной недостаточностью. Повреждениям больше всего подвержены суставы коленей, ступней, запястий и пальцев. При воздействии определенных факторов иммунная система человека запускает ошибочную реакцию: она принимает нормальную часть организма за инородный объект. Вследствие этого начинают вырабатываться вещества, которые разрушают синовиальную оболочку суставов.
В настоящее время причины чрезмерной активности иммунной системы, приводящие к появлению РА, неизвестны. Основные предполагаемые причины возникновения:
- Генетический фактор. В ряде исследований была выявлена большая процентная вероятность проявления РА у близких родственников в нескольких поколениях.
- Инфекционные агенты. Есть основания предполагать, что причиной заболевания может быть его инфекционная природа. С большой вероятностью это вирус Эпштейн-Барра, который вызывает ревматоидные проявления. Другими инфекционными причинами могут быть: вирус краснухи, цитомегаловирус, микоплазма, ретровирусы, паровирус В19. Вирусный РА проходит остро и редко перетекает в хроническую форму.
- Эмоциональный стресс. Существует версия, что развитие болезни начинается после серьезного психологического потрясения. Этим объясняется тот факт, что женщины болеют в 4 раза чаще, чем мужчины.
Виды ревматоидного артрита
Существует несколько видов РА:
- Серопозитивный – в крови пациента находят ревматоидный фактор (РФ) – антитела, с помощью которых организм борется со своими иммуноглобулинами класса G, претерпевшими изменения под воздействием инфекции. Антитела объединяются в группы и повреждают суставы. В этом случае болезнь быстро прогрессирует.
- Серонегативный – РФ в крови не находят, заболевание начинается внезапно и резко.
- Системный – очень тяжелый процесс болезни, где поражаются внутренние органы. Почти всегда приводит к инвалидности.
- Ювенильный или юношеский – форма РА, поражающая детей с 4-х до 16-ти лет. Разрушаются крупные суставы конечностей, происходит существенная задержка роста, поражаются внутренние органы.
- Болезнь Стилла – редко встречающаяся форма РА. Течение болезни происходит на фоне высокой температуры с поражением внутренних органов. В трети случаях больные неожиданно выздоравливают.
Осложнения ревматоидного артрита
РА часто приводит к серьезным осложнениям:
- болезни сердца (инфаркт, аортальный стеноз, митральная недостаточность);
- поражение легких (облитерирующий бронхиолит, бронхоплевральные свищи, легочный плеврит);
- хроническая почечная недостаточность;
- висцеральный амилоидоз;
- полисерозиты.
Ювенильный ревматоидный артрит
Ювенильный идиопатический (беспричинный) артрит (ЮИА) – детская болезнь, которая проявляется хроническим воспалением больших суставов. Встречается с частотой 1:1000 детей.
Основные типы ЮИА:
- Олигоартикулярный – вовлечены 1-4 сустава, чаще всего лучезапястные, голеностопные и коленные. Может встречаться поражение одного сустава пальцев рук или ног.
- Увеит – внутриглазное поражение. Является внутрисуставным проявлением олигоартикулярной формы.
- Полиартикулярный – поражение 5-ти и более суставов, в основном подвержены симметричные суставы.
- Системный – страдают лимфатическая, нервная системы, печень, кожа, легкие, селезенка.
- Псориатический – симбиоз артрита и псориаза.
- Энтезит – ассоциированный артрит, воспалениям в суставах сопутствует боль в сухожилиях, связках. Типично поражение тазобедренных суставов.
Факторы риска развития ревматоидного артрита
Спровоцировать болезнь могут частые вирусные заболевания, сильные стрессы, рабочая нагрузка на определенный сустав, физические перегрузки, некоторые хронические заболевания.
Часто РА возникает у женщин в период климактерической гормональной перестройки.
Симптомы ревматоидного артрита
РА обычно начинается с размытых симптомов, чувствуется повышенная утомляемость и слабость, затем по утрам в суставах ощущается некая скованность, исчезает к вечеру. Это уже первые тревожные признаки заболевания, которое вскоре даст знать о себе сильной болью в симметричных суставах (коленных, тазобедренных, голеностопных, челюстных). Вокруг больных суставов появляется припухлость и отечность.
При отсутствии терапии к вышеуказанным симптомам добавятся лихорадка и боли в мышцах.
Диагностика ревматоидного артрита
Симптоматика РА схожа с проявлениями ряда других заболеваний (болезнь Лайма, подагра, острый ревматизм, остеоартроз), поэтому диагностировать артрит достаточно проблематично.
На первом приеме доктор соберет клинический анамнез, проведет осмотр пациента. Затем назначит ряд анализов, тестов, снимков. Даст направление на УЗИ и компьютерную томографию. На основании всего комплекса исследований возможна постановка диагноза и назначение лечения.
Лечение ревматоидного артрита
Медикаментозное лечение
Применение лекарств, в первую очередь, направлено на устранение болевого синдрома и улучшению подвижности суставов. В качестве симптоматической терапии используют:
- нестероидные противовоспалительные средства;
- глюкокортикостероиды;
- базисные препараты.
Хирургическое лечение
При несвоевременном лечении и запущенных видах РА придется прибегнуть к хирургическому вмешательству. Какую операцию нужно применить, зависит от каждого конкретного случая. Существует несколько методов оперативного лечения:
- эндопротезирование – замена пораженного сустава;
- артродез – искусственное обездвиживание разрушенного сустава;
- артропластика – замена разрушившихся суставных поверхностей собственными тканями или искусственными прокладками;
- коррекция суставной поверхности.
Физиотерапия
Физиотерапевтические процедуры при РА принесут облегчение при выраженном болевом синдроме, сделают длиннее периоды ремиссий. В момент обострения болезни показаны:
- магнитотерапия:
- электрофорез;
- лазеротерапия; .
В период ремиссий:
- бальнеотерапия; ; ;
- грязелечение;
- санаторное лечение; .
Профилактика ревматоидного артрита
РА – очень опасная болезнь. Важно не только вовремя начать лечение, но и соблюдать все меры предосторожности, чтобы предотвратить заболевание или увеличить периоды без обострения:
- соблюдать диету;
- следить за весом;
- ограничить избыточные физические нагрузки;
- проститься с вредными привычками;
- не увлекаться лечением народными средствами;
- регулярно проходить осмотр у врача.
Диагностика и лечение ревматоидного артрита в Медицинском центре “Парацельс”
При проявлениях ревматоидного артрита лечение должно проходить только у высококвалифицированных специалистов. Первые признаки заболевания могут быть неспецифичны, поэтому обращаться следует к терапевту или педиатру. В сети медицинских клиник «Парацельс» к Вашим услугам врачи с большим опытом и стажем, которые:
- грамотно поставят диагноз;
- проведут ряд анализов, тестов и исследований на современном высокотехнологичном оборудовании экспертного класса;
- подберут эффективный курс лечения, на основании утверждённых клинических рекомендаций;
- разработают индивидуальный комплекс физиотерапевтических процедур;
- дадут рекомендации по профилактике заболевания.
Мы не обещаем Вам моментальный результат, потому что ревматоидный артрит – это серьезное заболевание, требующее длительного лечения. Но мы гарантируем Вам оказание высокопрофессиональной медицинской помощи, которая восстановит Вашу работоспособность и улучшит качество жизни.
Записаться на приём к врачу можно каждый день, без выходных, выбрав удобный для Вас способ:
Ревматологическое обследование
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Какие заболевания лечит ревматолог?
Подагра: диагностика и лечение
“Men’s Health”, медицинский блог (август 2016г.)
Если ваши суставы опухают и болят по ночам, врач-ревматолог предложит вам проверить ревматологический профиль. Это обследование поможет поставить точный диагноз, проследить динамику заболевания и назначить правильное лечение.
При подозрении на ревматическую болезнь используют следующие исследования:
- анализ крови на уровень мочевой кислоты;
- анализ крови на антинуклеарные антитела;
- исследование крови на ревматоидный фактор;
- исследование крови на АЦЦП (антитела к циклическому цитруллин-содержащему пептиду);
- анализ крови на С-реактивный белок.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.

Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые). Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Антинуклеарные антитела (АНА)
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
Исследование крови на АЦЦП

Анализ крови на С-реактивный белок

Исследование крови на АЦЦП
Когда необходим анализ крови на антинуклеарные антитела
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
-
; ; ;
- смешанное заболевание соединительной ткани; ; ; ;
- аутоиммунный гепатит
Как выполняется тест на антинуклеарные антитела
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Что обозначают данные теста
Антинуклеарные антитела (другое название – антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска – может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
Ревматоидный фактор
Исследование крови на ревматоидный фактор направлено на выявление специфических антител класса IgM к антителам класса IgG.
Лабораторный тест на ревматоидный фактор является скрининговым исследованием, направленным на выявление аутоиммунных нарушений. Главная задача исследования на ревматоидный фактор – выявление ревматоидного артрита, болезни и синдрома Шегрена и ряда других аутоиммунных болезней.
Анализ на ревматоидный фактор может потребоваться при следующих симптомах:
- боли и отечность в суставах;
- ограничение подвижности в суставах;
- чувство сухости в глазах и во рту;
- кожные высыпания по типу кровоизлияний;
- слабость, упадок сил.

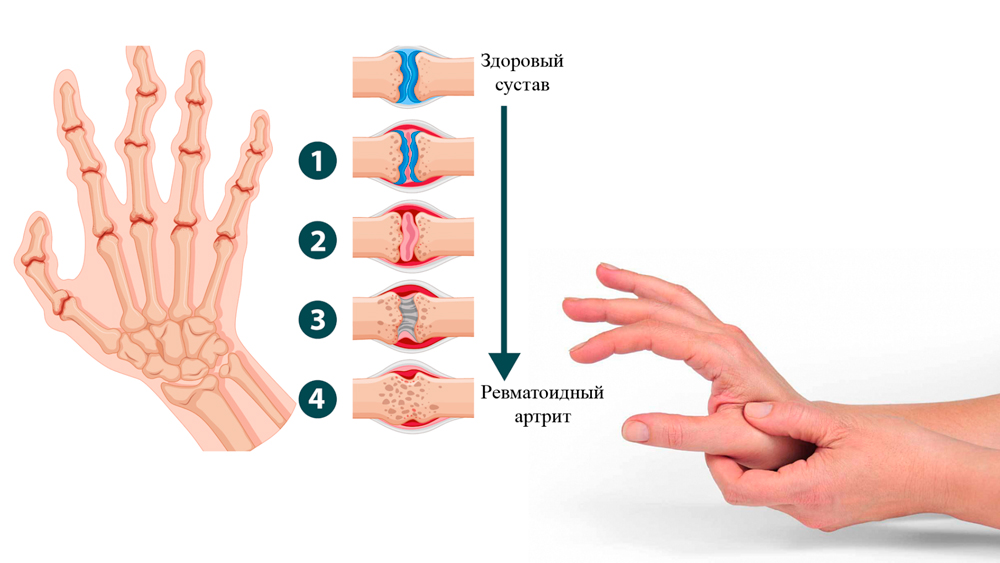
Нормы ревматоидного фактора в крови
Теоретически в здоровом организме ревматоидного фактора быть не должно. Но все же в крови у некоторых даже здоровых людей этот фактор присутствует в небольшом титре. В зависимости от лаборатории верхняя граница нормы ревматодного фактора варьирует от 10 до 25 международных единиц (МЕ) на 1 миллилитр крови.
Ревматоидный фактор одинаковый у женщин и мужчин. У людей пожилого возраста показатель ревматоидного фактора будет несколько выше.
Ревматоидный фактор у ребенка должен составлять в норме 12,5 МЕ на миллилитр.
Анализ на ревматоидный фактор используется для диагностики следующих заболеваний:
-
;
- системные аутоиммунные заболевания;
- риоглобулинемия.
Другие причины повышения ревматоидного фактора
Дополнительные причины повышения ревматоидного фактора могут быть следующими:
- сифилис;
- краснуха;
- инфекционный мононуклеоз;
- малярия;
- туберкулез; ; ;
- лейкемия; ;
- сепсис
Если причина повышенного ревматоидного фактора – инфекционные заболевания, например, инфекционный мононуклеоз, то титр ревматоидного фактора обычно меньше, чем при ревматоидном артрите.
Тем не менее, анализ на ревматоидный фактор прежде всего помогает распознать ревматоидный артрит. Однако следует подчеркнуть, что ставить диагноз лишь на его основании нельзя. Поскольку ревматоидный фактор может быть повышенным при многих других патологических состояниях аутоиммунной и не аутоиммунной природы. Кроме этого, примерно у 30% больных ревматоидным артритом анализ крови на ревматоидный фактор может оказаться отрицательным (серонегативный вариант ревматоидного артрита).
Анализ крови на ревматоидный фактор проводят утром натощак (с последнего приема пищи должно пройти от 8 до 12 часов).
Анализ крови на АЦЦП заключается в определении титра антител к циклическому цитруллинированному пептиду и является одним из точных методов для подтверждения диагноза ревматоидного артрита. С его помощью болезнь можно обнаружить за несколько лет до возникновения симптомов.
Что показывает анализ АЦЦП
Цитруллин – это аминокислота, которая является продуктом биохимической трансформации другой аминокислоты – аргинина. У здорового человека цитруллин не принимает участия в синтезе белка и полностью выводится из организма.
Но при ревматоидном артрите цитруллин начинает встраиваться в аминокислотную пептидную цепочку белков синовиальной оболочки и хрящевой ткани суставов. «Новый» видоизмененный белок, имеющий в своем составе цитруллин, воспринимается иммунной системой как «чужой» и в организме начинают производиться антитела к цитруллин-содержащему пептиду (АЦЦП).
АЦЦП – это специфический маркер ревматоидного артрита, своеобразный предвестник заболевания на ранней стадии, обладающий высокой специфичностью.
Антитела к циклическому цитруллинированному пептиду обнаруживаются задолго до первых клинических признаков ревматоидного артрита и остаются в течение всей болезни.
Методика анализа и его значение
Для выявления АЦЦП используют иммунноферментный анализ. Анализ крови на АЦЦП проводят по принципу «инвитро» (в переводе с латинского – в пробирке), исследуется сыворотка из венозной крови. АЦЦП анализ крови может быть готов уже через сутки (зависит от вида лаборатории).
Выявление АЦЦП при ревматоидном артрите может указывать на более агрессивную, так называемую эрозивную форму заболевания, которая ассоциируется с более быстрым разрешением суставов и развитием характерных суставных деформаций.
Если результат анализа на АЦЦП оказывается положительным, то прогноз ревматоидного АЦЦП артрита считается менее благоприятным.
Лечение ревматоидного артрита у женщин
Статистика наука точная, она подтверждает, что женщины в 4-5 раз чаще болеют ревматоидным артритом, чем мужчины. С чем это связано, пока точно не установлено, но научные и клинические исследования продолжаются. В передовых клиниках лечение ревматоидного артрита у женщин проводится только после тщательного обследования, анализа гормонального фона и сопутствующих заболеваний. К таким клиникам относится московский медицинский центр «Парамита».
Почему женщины болеют ревматоидным артритом чаще мужчин?
Ревматоидный артрит (РА) – это системное заболевание соединительной ткани с преимущественным поражением мелких суставов кистей и стоп аутоиммунного воспалительно-эрозивного характера с последующей деструкцией (разрушением) костной и хрящевой ткани. Часто встречается системная форма ревматоидного артрита с поражением внутренних органов.
Достоверно установлено, что это преимущественно женское заболевание, но точные причины и механизмы его развития не установлены. Основные причины ревматоидного артрита у женщин и мужчин одинаковы, это отягощенная наследственность и перенесенная вирусная инфекция. Но у женщин в отличие от мужчин гораздо больше дополнительных пусковых факторов, провоцирующих развитие болезни. К таким факторам относятся:
- Любые гормональные нарушения. Установлено, что:
- высокая концентрация в крови женских половых гормонов эстрогенов стимулирует разрастание соединительной ткани, а значит, склонность к прогрессированию патологического процесса и нарушению функции конечности; и все же во время беременности, при достаточно высоких показателях эстрогенов, часто наступает ремиссия РА;
- заболевания начинается преимущественно в возрасте 40 – 45 лет и старше, когда гормональный фон женщины снижается и в данном случае большое значение имеет гормональный дисбаланс;
- эндокринные заболевания – сахарный диабет, ожирение, гипотиреоз увеличивают риск развития ревматоидного артрита.
- Курение – приводит к стойкому сужению кровеносных сосудов, повышая предрасположенность к развитию ревматоидного артрита.
Развитию РА способствуют также особенности реагирования иммунной системы женщины на внедрение инфекции:
- женский организм активнее вырабатывает антитела (иммуноглобулины – Ig) в ответ на внедрение инфекции; почему это происходит, не установлено; при этом особенно активно вырабатываются Ig класса М – ревматоидный фактор;
- нарушается баланс отдельных видов Т-лимфоцитов, отвечающих за клеточный иммунитет; увеличивается число Т-хелперов (клеток-помощников, Т4 или CD4+, они помогают другим клеткам уничтожать инфекцию), тогда как число Т-супрессоров (клеток, подавляющих активность иммунных клеток, чтобы они не разрушали ткани организма, Т8 или CD8+) остается прежним; это приводит к развитию аутоиммунных реакций.
Из-за повышенного количества в крови гормона надпочечников кортизола у женщин также отмечается повышенное (по сравнению с мужчинами) образование цитокинов (информационных молекул), поддерживающих воспаление. Это интерлейкин 1 (ИЛ -1) и фактор некроза опухоли альфа (ФНО-альфа). При этом количество противовоспалительных цитокинов не увеличивается, что способствует поддержание длительного воспалительного процесса.
Женщина может заболеть в любом возрасте. У девочек, подростков и молодых женщин чаще встречается серонегативная форма заболевания, когда в крови не обнаруживается ревматоидный фактор (РФ – антитела IgM к собственным тканям). В среднем и пожилом возрасте чаще развивается серопозитивная форма заболевания, при которой в крови обнаруживают высокие титры РФ. Но при ранней менопаузе, начинающейся раньше 50 лет, у женщин часто встречается серонегативный ревматоидный артрит.
Симптомы
Симптомы ревматоидного артрита у женщин
Более частая серопозитивная форма ревматоидного артрита (СПРА) у женщин развивается постепенно. Это типичное течение РА у женщин среднего и пожилого возраста.
Первые симптомы СПРА, при появлении которых нужно обращаться к врачу:
- утренняя скованность, сохраняющаяся в течение получаса и более;
- легкая припухлость и болезненность трех и более мелких суставов;
- патологический процесс начинается с пястно-фаланговых суставов кистей или с плюсне-фаланговых суставов стоп; это подтверждает положительный тест поперечного сжатия – боли при сжимании рукой кисти или стопы.
Суставные воспалительные процессы прогрессируют, боли в суставах становятся постоянными, изматывающими, скованность по утрам нарастает и длится не менее часа. В процесс могут вовлекаться новые мелкие и даже крупные суставы. Поражение остается симметричным.
У женщины может повышаться температура тела, но чаще это незначительный (субфебрильный) подъем, появляются признаки поражения других органов и систем. Повышается риск развития контрактур (снижения подвижности суставов) и анкилозов (полной неподвижности суставов).
Внесуставные симптомы (встречаются не всегда, но требуют немедленной медицинской помощи):
- ревматоидные узелки на коже в области пораженных суставов;
- увеличенные безболезненные лимфатические узлы;
- уменьшение в объеме мышц;
- воспаление сосудов – васкулит в виде появления точечных участков некроза вокруг ногтевого ложа;
- поражение сердца и легких, сопровождающееся одышкой;
- поражение почек с нарушением их функции;
- увеличение печени и селезенки;
- низкий гемоглобин, малокровие.
Возможные осложнения – требуют стационарного лечения:
- омертвение хрящей костей суставов – артрит может вызывать такие осложнения очень часто по мере прогрессирования процесса;
- потеря костной тканью кальция (остеопороз), хрупкость костей;
- привычные переломы, вывихи и подвывихи в пораженных суставах;
- сдавливание воспаленными тканями периферических нервов – туннельные синдромы;
- амилоидоз – отложение во внутренних органах амилоида, что приводит к нарушению их функции;
- истощение.
Все явные симптомы ревматоидного артрита у женщин
Симптомы серонегативного ревматоидного артрита у женщин:
- начало данного заболевания подострое или острое с повышением температуры, недомоганием, слабостью, головной болью, болями в мышцах;
- припухлость и болезненность одного-двух крупных суставов (коленных, локтевых и др.);
- в начале заболевания поражения асимметричные, но со временем может присоединяться симметричное поражение мелких суставов;
- ревматоидный фактор в крови отсутствует.
Стадии
Выделяют 4 клинических стадии развития ревматоидного артрита у женщин:
- Начальная – продолжается в течение 6 месяцев, первые признаки несколько стертые, но держатся постоянно; иногда бывает и острое начало;
- Ранняя – развитие патологии в первый год заболевания, симптомы проявляются четко.
- Развернутая – первые два года заболевания, признаки яркие, течение прогрессирующее, возможно нарушение подвижности суставов.
- Запущенная – более двух лет, появляются симптомы деформации суставов, стойкого нарушения функции конечностей, что становится причиной инвалидизации.
От стадии к стадии выявляется четкая тенденция к прогрессированию артрита при отсутствии лечения. Поэтому очень важно своевременно выявлять симптомы ревматоидного артрита у женщин и сразу же приступать к лечению.
Диагностика
Существуют следующие диагностические критерии ревматоидного артрита у женщин:
- Клинические: характерные симптомы РА.
- Лабораторные:
- общий анализ крови – ускорение СОЭ, снижение гемоглобина;
- биохимический анализ – появление С-реактивного белка (СРБ) – признак воспаления;
- иммунологический анализ – наличие в крови ревматоидного фактора, антител к пептидам, содержащим аминокислоту цитруллин (АЦЦП) , цитокинов ИЛ1 и ФНО-альфа. У женщин также исследуется кровь на гормоны для исключение заболеваний, поддерживающих аутоиммунной воспалительный процесс.
- Инструментальные:
- рентгенологические – признаки прогрессирующего артрита и поражения суставов;
- УЗИ – признаки поражения суставных и околосуставных тканей;
- МРТ – выявление суставных изменений в доэрозивный период, уже через 4 недели после начала заболевания.
Лечение
Лечение ревматоидного артрита у женщин
При появлении признаков ревматоидного артрита у женщины лечение должно назначаться сразу же после установления диагноза с обязательным учетом данных проведенного обследования. Назначают:
- диету с достаточным содержанием животного белка и кальция – молочные продукты, нежирное мясо и рыба, овощи, фрукты, злаки; исключаются острые блюда, сладости;
- правильный режим дня с чередованием сна и бодрствования, устранением стрессов;
- медикаментозную терапию и народные способы лечения ревматоидного артрита у женщин;
- физиотерапевтические процедуры, лечебную физкультуру (ЛФК), массаж;
- методы гравитационной хирургии крови – гемосорбцию, плазмаферез;
- методы ортопедической коррекции;
- оперативное лечение ревматоидного артрита у женщин.
Медикаментозная терапия
Лечение ревматоидного артрита у женщин проводится комплексно, с назначением симптоматической и базисной терапии. Препараты этих двух групп назначают одновременно:
- симптоматические средства позволяют быстро облегчить состояние женщины, устранив отек и боль; из назначают максимально короткими курсами;
- базисные препараты подавляют механизм развития болезни; их принимают годами.
Симптоматическая терапия ревматоидного артрита у женщин
Для уменьшения самых тяжелых проявлений ревматоидного артрита в первую очередь назначают лекарства из группы нестероидных противовоспалительных средств (НПВС). Большинство из них устраняют отек тканей и связанный с ним болевой синдром. Одним из первых и самых эффективных НПВС является Диклофенак. Его назначают в виде инъекций, ректальных свечей, таблеток для приема внутрь, мазей и гелей. Недостатком препарата являются побочные эффекты: язвенные поражения желудка и снижение свертываемости крови.
Более современные препараты этой группы – Нимесулид, Мелоксикам при высокой эффективности почти не имеют таких побочных эффектов.
Симптоматическая терапия ревматоидного артрита у женщин
Еще лучше снимают отек и боль при артритах лекарства из группы глюкокортикоидных гормонов (Бетаметазон, Преднизолон и др.). Но их применение у женщин связано с риском стимуляции синтеза провоспалительных цитокинов ИЛ-1 и ФНО-альфа, поэтому препараты этого ряда назначаются с осторожностью, только по показаниям и короткими курсами. Они к тому же имеют много серьезных побочек.
Как только болевой синдром уменьшается, симптоматическую терапию снимают. Для того, чтобы уменьшить дозировки лекарств этих групп, их часто назначают в сочетании с народными средствами и гомеопатическими препаратами:
- сельдерейный сок – назначают по 20 мл трижды в день за 30 минут до еды как обезболивающее и противовоспалительное средство; курс лечения 1,5 месяца;
- Цель Т – гомеопатический препарат, назначается в виде внутримышечных инъекций, таблеток для рассасывания и мазей; снимает воспаление суставов и боль.
Народные и гомеопатические средства может назначать только врач. Их самостоятельный прием абсолютно неэффективен, более того, он может ускорить прогрессирование заболевания.
Базисная терапия
Препараты базисной терапии также делятся на две большие группы – синтетические и биологические. К синтетическим относятся Метотрексат, Сульфасалазин, Лкфлуномид. Они подавляют повышенную реактивность иммунной системы и оказывают противовоспалительное действие. Чаще всего назначают проверенный временем Метотрексат, но при этом в организме снижается содержание фолиевой кислоты, поэтому ее обязательно назначают одновременно с Метотрексатом.
К биологическим базисным препаратам относятся лекарства, прицельно подавляющие образовательных цитокинов. Эти препараты особенно эффективны при терапии женских форм ревматоидного артрита, так как именно цитокины являются основной причиной длительно протекающего воспалительного процесса. Особенно эффективно у женщин применение Инфликсимаба и Адалимумаба – препаратов, содержащих антитела к ФНО-альфа. Если в крови у женщины преобладают цитокины ИЛ-1, то назначают Анакинру, в состав которой входят антитела к этому цитокину.
Дополнительные лечебные манипуляции
К таким методам относятся:
- физиотерапевтические процедуры – усиливают эффективность медикаментозной терапии у женщин, страдающих артритами;
- плазмаферез и гемосорбция – применяется при тяжелом течении ревматоидного артрита у женщин для очищения крови от токсических продуктов;
- ЛФК и массаж – предупреждают развитие тяжелых анкилозов (неподвижности суставов); курсы проводятся только по назначению врача и под контролем инструктора ЛФК, при самостоятельном выполнении упражнений можно нанести организму непоправимый вред;
- ортопедические методы коррекции – использование специальных аппаратов, удерживающих конечность в правильном положении, в результате чего приостанавливается процесс деформации конечностей;
- хирургические операции – эндопротезирование (при высокой степени поражения сустава замена его на искусственный).
Лечение ревматоидного артрита у женщин в нашей клинике

Лечение ревматоидного артрита у женщин в клинике
В московской клинике «Парамита к лечению женских форм ревматоидного артрита подходят с особой тщательностью. Для этого проводится всестороннее обследование пациентки, выявление гормональных нарушений и сопутствующих заболеваний, способствующих развитию и поддерживанию аутоиммунного воспалительного процесса. Коррекция этих нарушений обязательно входит в состав комплексной терапии женщины, страдающей ревматоидным артритом.
В распоряжении врачей нашей клиники имеется широкий аспект новейших европейских и традиционных восточных лечебных методов. В своей практике мы используем:
- медикаментозную терапию, сочетая назначение самых эффективных современных препаратов, лекарственных трав и гомеопатических средств; это позволяет быстро снять болевой синдром и значительно сократить лекарственную нагрузку на организм пациента;
- физиотерапевтические процедуры – умелое их сочетание с лекарственной терапией по современным схемам приводит к быстрому улучшению состояния женщины; , тейпирование, курсы ЛФК и массажа – подбираются строго индивидуально, предупреждая развитие анкилозов и деформаций суставов; – уникальный современный метод стимуляции восстановительных способностей тканей путем введения пациентке собственных тромбоцитов, обработанных по особой методике; – воздействие на акупунктурные точки (АТ) на теле человека, рефлекторно связанные с различными органами и системами; наши специалисты прошли подготовку по РТ в Китае и Тибете, владеют всеми методами РТ – акупунктурой, прижиганием полынными сигаретами, точечным массажем и др.; в умелых руках эффективность РТ может равняться эффективности медикаментозной терапии; – введение в АТ современных лекарственных средств; один из самых результативных способов лечения РА.
Такой подход к лечению ревматоидного артрита у женщин позволяет пациенткам постоянно находиться в состоянии ремиссии. Они регулярно проходят курсы поддерживающей терапии в нашей клинике, ведут активный образ жизни, забывая о болезненных обострениях и перспективе инвалидности.
Как добиться стойкой ремиссии
Для того, чтобы забыть об обострениях ревматоидного артрита, нужно:
- правильно питаться;
- больше двигаться, заниматься ЛФК, плавать, ходить пешком;
- избавиться от стрессов, перегрузок на работе и дома, тяжелой физической работы;
- не курить;
- своевременно выявлять и лечить гормональные нарушения;
- регулярно проводить курсы поддерживающего лечения, назначенные врачом.
Ревматоидный артрит у женщин лечится на любой стадии. Специалистам московской клиники «Парамита» это хорошо известно.
- Насонов ЕЛ, Каратеев ДЕ, Балабанова РМ. Ревматоидный артрит. В кн.: Ревматология. Национальное руководство. Под ред. Е. Л. Насонова, В. А. Насоновой. Москва: ГЭОТАР-Медиа; 2008. С. 290–331.
- Фоломеева О. М., Галушко Е. А., Эрдес Ш. Ф. Распространенность ревматических заболеваний в популяциях взрослого населения России и США. Научно-практическая ревматология. 2008;46(4):4-13. DOI:10,14412/1995-4484-2008-529.
- Leandro G, Mangia A, Hui J, et al. Relationship between steatosis, inflammation, and fibrosis in chronic hepatitis C: a meta-analysis of individual patient data. Gastroenterology 2006;130(6):1636-42.
- Rubbia-Brandt L, Quadri R, Abid K, et al. Hepatocyte steatosis is a cytopathic effect of hepatitis C virus genotype 3. J Hepatol 2000;33(1):106-15.
- Hеzode C, Roudot-Thoraval F, et al. Different mechanisms of steatosis in hepatitis C virus genotypes 1 and 3 infections. J Viral Hepat 2004;11(5):455-8.
Суставы, Боли, Лечение без операции
Дата публикации: 14.04.2020
Дата обновления: 12.03.2021
Десять вопросов о ревматоидном артрите: рассказываем, о чем вы боитесь спросить
Наверное, хоть раз в жизни каждый слышал жалобу от пожилого человека: «Ох, ревматизм проклятый замучил совсем», и с ужасом рассматривал его (или ее) крючковатые пальцы с распухшими суставами. На самом деле это может быть ревматоидный артрит, который поражает суставы, и считать его болезнью стариков неправильно, эти недугом могут страдать молодые люди и даже дети. Больные жалуются на утреннюю скованность, чаще симметричную припухлость суставов и боль в суставах при движении, на обострения в осенне-весенний период — воспаленные суставы очень чувствительны к перемене погоды.
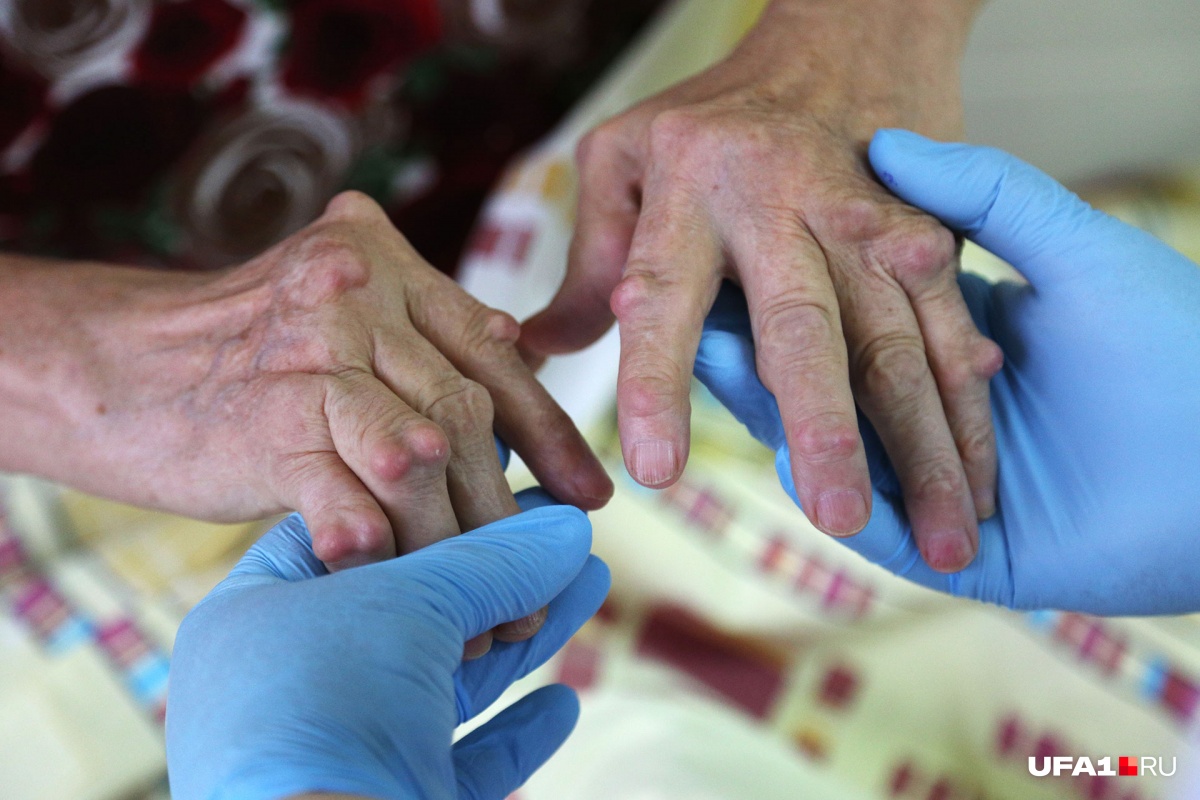
Врачам пока не удалось до конца выяснить, почему у человека внезапно начинают воспаляться суставы. Точно известно только то, что толчок к началу болезни дает сбой в иммунной системе. Провокационными факторами могут стать переохлаждение, стрессы, травмы суставов и инфекции.
Заместитель главного врача по лечебной работе больницы № 13 Уфы, врач-ревматолог высшей категории, к. м. н. Гузель Еникеева рассказала, как распознать болезнь, можно ли ее вылечить, и самое главное — возможно ли уберечься.

Что за хворь?
Ревматоидный артрит — это хроническое воспаление суставов, вызванное сбоем в работе иммунной системы, или так называемое аутоиммунное. Развивается болезнь постепенно и незаметно. Человек может хорошо себя чувствовать, вести привычный образ жизни, а тем временем в его организме уже появились антитела, вызывающие повреждение собственных тканей. Как только этих антител накапливается достаточно много, они начинают свою разрушительную деятельность — атакуют суставы и вызывают воспалительные реакции. Пораженные суставы постепенно деформируются и не могут нормально работать. Подвергаются поражению абсолютно все: локти, плечи, колени и даже суставы челюсти.
Что происходит?
Сустав защищает капсула, окруженная изнутри синовиальной оболочкой. Ее клетки — синовиоциты — вырабатывают жидкость, которая выполняет амортизационные и питательные функции для суставного хряща. При ревматоидном артрите очаг находится именно в синовиальной оболочке — она воспаляется, наполняется разными клетками иммунной системы, становится утолщенной, «рыхлой». Вскоре факторы воспаления выходят в синовиальную жидкость, и воспаляются все структуры сустава — он опухает, становится горячий, болезненный. Если процесс воспаления длится давно, формируется паннус — ткань из воспаленной синовиальной оболочки, он интенсивно растет, проникает из синовиальной ткани в хрящ и разрушает его. Постепенно хрящ исчезает, заменяясь грануляционной тканью и теряет подвижность.
Кто болеет?
Женщины болеют ревматоидным артритом в три раза чаще мужчин. Болезнь в среднем начинается в 40–55 лет, но она крайне коварна — от нее не застрахован ни пожилой человек, ни младенец.
Что вызывает артрит?
Спровоцировать запуск болезни могут вирусные инфекции, стресс, перенесенные тяжелые простудные заболевания, гормональная перестройка женского организма (беременность, роды, климакс). Имеет значение и наследственность. Однако истинную причину ревматоидного артрита нигде в мире еще не открыли.
Есть ли тревожные звоночки?
Развивается болезнь незаметно, но существуют так называемые ранние симптомы:
- утренняя скованность — после сна люди ощущают себя гораздо хуже, чем вечером, нужно подолгу расхаживаться;
- симметричная припухлость мелких суставов кистей и стоп;
- боль при рукопожатии, ее еще называют «положительный тест сжатия кисти»;
- невозможность сжать кисть в кулак;
- без насморка или кашля поднимается небольшая температура — до 37,2 °C;
- иногда появляется кожная сыпь.
Заметив у себя хотя бы один из симптомов, следует обратиться к участковому терапевту и начать обследоваться. С результатами анализов терапевт направит пациента к ревматологу для уточнения диагноза.

Что найдут в анализах
Правильно и своевременно поставить диагноз поможет иммунологический анализ крови. На наличие заболевания укажут увеличение скорости оседания эритроцитов, или, как говорят врачи, ускорение СОЭ, повышение ревматоидного фактора, С-реактивного белка, специалисты называют его СРБ. Редко, но бывает, что клинических проявлений артрита нет, человек чувствует себя здоровым, но при каком-то обследовании (например, диспансеризации) в анализах обнаруживаются повышенные показатели ревматоидного фактора. Таким пациентам мы рекомендуем раз в полгода консультироваться у ревматолога, внимательно следить за изменениями, происходящими в организме и даже записывать их в дневник, потому что заболевание может проявить себя в любой момент.

Диагноз «ревматоидный артрит» ставят, если есть стойкое, более шести недель, воспаление трех и более суставов и имеются специфичные изменения в анализах крови.
Разглядеть заболевание на ранних стадиях — 3–6 месяцев — с помощью рентгеновских снимков невозможно, изменения в суставах будут видны позже, на развернутой стадии болезни. Но, поверьте, ждать этого момента и затягивать с диагностикой не стоит — чем раньше начать лечение, тем лучше будет результат.
Возможно ли излечиться от ревматоидного артрита?
Это заболевание относится к хроническим. Мы, специалисты-ревматологи, к сожалению, никогда не говорим о полном и безвозвратном излечении. Но можно добиться стойкой ремиссии (затишья болезни), когда пациента достаточно долго ничего не будет беспокоить. Но достичь этого состояния можно только при регулярном приеме лекарственных препаратов.
Можно ли предотвратить болезнь?
Так как причина возникновения ревматоидного артрита неизвестна, сказать, от чего точно нужно беречься, сложно. Безусловно, нужно вести здоровый образ жизни, избавляться от вредных привычек, поддерживать нормальную массу тела и правильно питаться. Важно следить за гигиеной полости рта: воспаление опорного аппарата зубов, или пародонтит — фактор риска ревматоидного артрита.

Дорого ли лечиться?
При лечении артрита принимают симптоматические лекарства, которые снимают проявления (симптомы) болезни: боль и воспаление. Но предотвратить развитие болезни они не могут, поэтому здесь на помощь приходит агрессивное лечение, так называемыми базисными препаратами. Они по карману абсолютно всем.

Есть и современная терапия — биологические генно-инженерные препараты, их назначают при недостаточной эффективности или плохой переносимости базисных препаратов. Стоят они существенно дороже, но их можно получить за счет федерального бюджета. Есть такие препараты и в стационарах нескольких больниц города — № 13, РКБ им. Куватова, клинике БГМУ.
Помощниками в лечении ревматоидного артрита будут и физиотерапевтические методики — лазеротерапия, электрофорез, ультразвук, лечебная гимнастика, массаж. Они оказывают противовоспалительное действие и помогают восстановить потерянные функции суставов. Но для проведения процедур нужно обязательно получить назначение врача-ревматолога.

Помогут ли на курорте?
Во время обострения или при высокой активности заболевания санаторно-курортное лечение противопоказано. Ехать на курорт можно, если активность ревматоидного артрита у пациента минимальна или он находится в ремиссии. В Башкирии есть санатории, которые специализируются на лечении опорно-двигательного аппарата: «Янган-Тау», «Ассы», «Красноусольск», там помогут быстрее восстановить потерянные функции суставов. Хорошо воздействует и морская вода.
Наверное, хоть раз в жизни каждый слышал жалобу от пожилого человека: «Ох, ревматизм проклятый замучил совсем», и с ужасом рассматривал его (или ее) крючковатые пальцы с распухшими суставами. На самом деле это может быть ревматоидный артрит, который поражает суставы, и считать его болезнью стариков неправильно, эти недугом могут страдать молодые люди и даже дети. Больные жалуются на утреннюю скованность, чаще симметричную припухлость суставов и боль в суставах при движении, на обострения в осенне-весенний период — воспаленные суставы очень чувствительны к перемене погоды.

Врачам пока не удалось до конца выяснить, почему у человека внезапно начинают воспаляться суставы. Точно известно только то, что толчок к началу болезни дает сбой в иммунной системе. Провокационными факторами могут стать переохлаждение, стрессы, травмы суставов и инфекции.
Заместитель главного врача по лечебной работе больницы № 13 Уфы, врач-ревматолог высшей категории, к. м. н. Гузель Еникеева рассказала, как распознать болезнь, можно ли ее вылечить, и самое главное — возможно ли уберечься.

Что за хворь?
Ревматоидный артрит — это хроническое воспаление суставов, вызванное сбоем в работе иммунной системы, или так называемое аутоиммунное. Развивается болезнь постепенно и незаметно. Человек может хорошо себя чувствовать, вести привычный образ жизни, а тем временем в его организме уже появились антитела, вызывающие повреждение собственных тканей. Как только этих антител накапливается достаточно много, они начинают свою разрушительную деятельность — атакуют суставы и вызывают воспалительные реакции. Пораженные суставы постепенно деформируются и не могут нормально работать. Подвергаются поражению абсолютно все: локти, плечи, колени и даже суставы челюсти.

Что происходит?
Сустав защищает капсула, окруженная изнутри синовиальной оболочкой. Ее клетки — синовиоциты — вырабатывают жидкость, которая выполняет амортизационные и питательные функции для суставного хряща. При ревматоидном артрите очаг находится именно в синовиальной оболочке — она воспаляется, наполняется разными клетками иммунной системы, становится утолщенной, «рыхлой». Вскоре факторы воспаления выходят в синовиальную жидкость, и воспаляются все структуры сустава — он опухает, становится горячий, болезненный. Если процесс воспаления длится давно, формируется паннус — ткань из воспаленной синовиальной оболочки, он интенсивно растет, проникает из синовиальной ткани в хрящ и разрушает его. Постепенно хрящ исчезает, заменяясь грануляционной тканью и теряет подвижность.

Кто болеет?
Женщины болеют ревматоидным артритом в три раза чаще мужчин. Болезнь в среднем начинается в 40–55 лет, но она крайне коварна — от нее не застрахован ни пожилой человек, ни младенец.

Что вызывает артрит?
Спровоцировать запуск болезни могут вирусные инфекции, стресс, перенесенные тяжелые простудные заболевания, гормональная перестройка женского организма (беременность, роды, климакс). Имеет значение и наследственность. Однако истинную причину ревматоидного артрита нигде в мире еще не открыли.

Есть ли тревожные звоночки?
Развивается болезнь незаметно, но существуют так называемые ранние симптомы:
- утренняя скованность — после сна люди ощущают себя гораздо хуже, чем вечером, нужно подолгу расхаживаться;
- симметричная припухлость мелких суставов кистей и стоп;
- боль при рукопожатии, ее еще называют «положительный тест сжатия кисти»;
- невозможность сжать кисть в кулак;
- без насморка или кашля поднимается небольшая температура — до 37,2 °C;
- иногда появляется кожная сыпь.
Заметив у себя хотя бы один из симптомов, следует обратиться к участковому терапевту и начать обследоваться. С результатами анализов терапевт направит пациента к ревматологу для уточнения диагноза.

Что найдут в анализах
Правильно и своевременно поставить диагноз поможет иммунологический анализ крови. На наличие заболевания укажут увеличение скорости оседания эритроцитов, или, как говорят врачи, ускорение СОЭ, повышение ревматоидного фактора, С-реактивного белка, специалисты называют его СРБ. Редко, но бывает, что клинических проявлений артрита нет, человек чувствует себя здоровым, но при каком-то обследовании (например, диспансеризации) в анализах обнаруживаются повышенные показатели ревматоидного фактора. Таким пациентам мы рекомендуем раз в полгода консультироваться у ревматолога, внимательно следить за изменениями, происходящими в организме и даже записывать их в дневник, потому что заболевание может проявить себя в любой момент.

Диагноз «ревматоидный артрит» ставят, если есть стойкое, более шести недель, воспаление трех и более суставов и имеются специфичные изменения в анализах крови.
Разглядеть заболевание на ранних стадиях — 3–6 месяцев — с помощью рентгеновских снимков невозможно, изменения в суставах будут видны позже, на развернутой стадии болезни. Но, поверьте, ждать этого момента и затягивать с диагностикой не стоит — чем раньше начать лечение, тем лучше будет результат.
Возможно ли излечиться от ревматоидного артрита?
Это заболевание относится к хроническим. Мы, специалисты-ревматологи, к сожалению, никогда не говорим о полном и безвозвратном излечении. Но можно добиться стойкой ремиссии (затишья болезни), когда пациента достаточно долго ничего не будет беспокоить. Но достичь этого состояния можно только при регулярном приеме лекарственных препаратов.
Можно ли предотвратить болезнь?
Так как причина возникновения ревматоидного артрита неизвестна, сказать, от чего точно нужно беречься, сложно. Безусловно, нужно вести здоровый образ жизни, избавляться от вредных привычек, поддерживать нормальную массу тела и правильно питаться. Важно следить за гигиеной полости рта: воспаление опорного аппарата зубов, или пародонтит — фактор риска ревматоидного артрита.

Дорого ли лечиться?
При лечении артрита принимают симптоматические лекарства, которые снимают проявления (симптомы) болезни: боль и воспаление. Но предотвратить развитие болезни они не могут, поэтому здесь на помощь приходит агрессивное лечение, так называемыми базисными препаратами. Они по карману абсолютно всем.

Есть и современная терапия — биологические генно-инженерные препараты, их назначают при недостаточной эффективности или плохой переносимости базисных препаратов. Стоят они существенно дороже, но их можно получить за счет федерального бюджета. Есть такие препараты и в стационарах нескольких больниц города — № 13, РКБ им. Куватова, клинике БГМУ.
Помощниками в лечении ревматоидного артрита будут и физиотерапевтические методики — лазеротерапия, электрофорез, ультразвук, лечебная гимнастика, массаж. Они оказывают противовоспалительное действие и помогают восстановить потерянные функции суставов. Но для проведения процедур нужно обязательно получить назначение врача-ревматолога.

Помогут ли на курорте?
Во время обострения или при высокой активности заболевания санаторно-курортное лечение противопоказано. Ехать на курорт можно, если активность ревматоидного артрита у пациента минимальна или он находится в ремиссии. В Башкирии есть санатории, которые специализируются на лечении опорно-двигательного аппарата: «Янган-Тау», «Ассы», «Красноусольск», там помогут быстрее восстановить потерянные функции суставов. Хорошо воздействует и морская вода.
Ревматоидный артрит
Эта хроническая болезнь соединительной ткани аутоиммунного характера. Для нее характерно прогрессивное течение, приводящее к эрозии кости и значительной деформации суставов. Как правило, это заболевание поражает не только суставы, но и приводит к воспалению внутренних органов.
Симптомы и методы диагностики
Проявления ревматоидного артрита зависят от множества факторов:
- форма болезни;
- осложнения;
- локализация патологий.
Симптомы активно выражены в холодную погоду, в зимнее время года. Болевой синдром чаще затрагивает мелкие суставы (кисти, стопы). В холодное время года представители пожилого поколения больше подвержены риску из-за ослабленного иммунитета. Начальный этап болезни является скрытным и выражается симптомами схожими с ОРВИ, поэтому многие не воспринимают их, как серьезный повод для проверки на ревматоидный артрит:
- слабость и усталость;
- боли в мышцах;
- повышение температуры;
- потливость.
Опасные симптомы, которые ярко выражены и доставляют дискомфорт:
- суставные боли с отечностью тканей;
- утренняя скованность, которая проходит после движения или малой физической нагрузки;
- увеличение сустава в объеме, где четко прощупывается уплотнение в области возникновения боли.
Ревматоидный артрит поражает не только суставы, но и другие органы:
- сухость кожи и ломкость ногтей;
- снижение аппетита, боли в области живота и эпигастрии;
- ярко выраженный сухой или экссудативный плеврит;
- поражение всех слоев сердца;
- нарушения мочевыделительной системы;
- развитие патологий нервной системы.
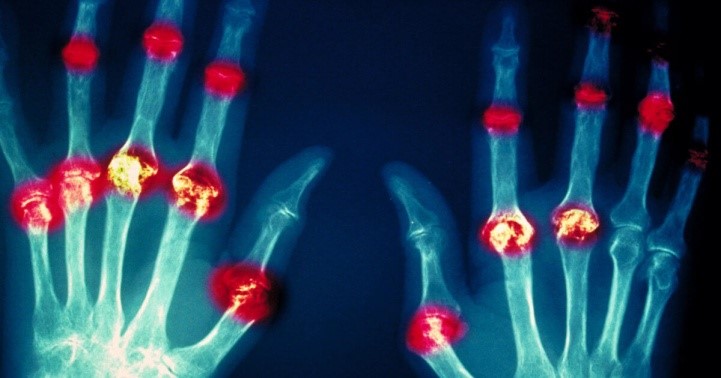
Диагностика возможна только в клинических условиях и делится на 2 типа: лабораторная и инструментальная. Первый тип заключается в сдаче различных анализов. По результатам анализа крови можно оценить уровень гемоглобина и лейкоцитов, на основе чего можно определить сложность воспалительного процесса. При биохимическом анализе изучаются различные показатели и специфическими маркерами являются:
- повышенный ревматоидный фактор крови (более 60%);
- АЦЦП (в 90% случаев выявляет стадию заболевания благодаря более чувствительному методу диагностики);
- антинуклеарные антитела;
- анализ синовиальной жидкости (прозрачность, цвет и другие факторы).
Данные анализы позволяют выявить степень воспалительного процесса и сопоставить факты для дальнейшего лечения артрита.
Инструментальная диагностика – основывается на рентгенографии, а для более точного диагноза берется пункция синовиальной жидкости. Артроскопия назначается для осмотра сустава изнутри. Также показаны следующие процедуры:
- УЗИ — устанавливает повышенный объем суставной жидкости;
- МРТ – производит оценку всех изменений мягких и околосуставных тканей, а также выявляет область поражения.
Эти процедуры позволяют выявить повреждения и точно установить форму для более эффективного лечения.
Особенности лечения
Лечение требует подавление воспалительного процесса. Без полного обследования принять какое-либо решение невозможно. На основании полученных результатов проводится комплексное лечение.
Медикаментозная терапия — индивидуальный способ устранение болевого синдрома с помощью инъекций. Назначаются следующие препараты:
- нестероидные противовоспалительные препараты («Диклофенак», «Нимесулид» и прочие);
- антигистаминные средства при ярко выраженных инфекционно-аллергических процессах («Кларитин», «Зиртек» и другие);
- противоотечные препараты.
В период ремиссии хорошо зарекомендовали себя массаж и лечебная гимнастика. В самых запущенных случаях, когда артрит выражен в гнойных воспалительных процессах назначается хирургические манипуляции и операции.
Механотерапия — в рамках данной терапии применяются аппараты маятникового типа с различной массой груза. Саму процедуру делят по степени волевого участия пациента и распределяют на группы (пассивная, пассивно-активная и активная). Задачи, которые преследует данный метод:
- повышенная амплитуда движения в пораженных суставах;
- укрепление мышечного тонуса и ослабленных мышц;
- улучшения функций нервно-мышечного аппарата.
Для применения вышеописанной терапии, пациента обследуют и проверяют амплитуду движений в суставе. Для более точных данных используют угломер, а для мышц кисти — дальнометр. Каждое медицинское учреждение имеет свою индивидуальную программу по лечению и на начальном этапе проводится полная диагностика, в которую входит осмотр врача.
Установление причины проявление артрита — залог эффективного лечения. Терапевтический курс прежде всего направлен на:
- выявление и устранение причины развития болезни;
- снижение симптоматики;
- восстановление обмена веществ в поврежденном суставе;
- сохранение функциональности пораженной части тела.
Все эти способы используют, строго опираясь на особенности клинической формы поражения и степени выраженности болевого синдрома.
Профилактика

При ревматоидном артрите необходимо ограничение в трудовой деятельности, а также в выполнении ежедневных бытовых задач. Профилактика направлена на предотвращение заболевания и его перехода в более тяжелую форму, включая инвалидность. Курс делится на 2 типа: первичный и вторичный.
Первичная профилактика предназначена для выявления рисков развития заболевания:
- ожирение;
- наследственность;
- работа в сфере физического труда;
- подверженность вирусным инфекциям;
- пожилой возраст.
Эти факторы увеличивают риск развития ревматоидного артрита. Рекомендуется своевременно обратиться к врачу и пройти обследование.
Вторичная – позволяет остановить разрушительные процессы и не допустить инвалидности. В нее входят ежедневные физические упражнения, которые включают в себя аэробные нагрузки, общеукрепляющие занятия и помогают развить гибкость и силу.
Правильно подобранные упражнения эффективно устранят болевые симптомы и корректируют вес. По мнению врачей, серосодержащие ванны также снижают выраженные проявления ревматоидного артрита и дают положительные результаты при спазмах.
Пациент в первую очередь должен отказаться от всех вредных привычек (алкоголь и табак) и начать употреблять комплекс витаминов. Не обязательно применять медицинские комплексы, достаточно фруктов и овощей с высоким содержанием полезных веществ.


