Роды с рубцом на матке
Роды с рубцом на матке, или естественные роды после оперативных – акушерско-гинекологическое явление, приобретающее все большую значимость среди специалистов и все большую востребованность среди женщин. Сегодня медицинская практика успешно опровергает ранее столь распространенное правило «одно кесарево сечение – всегда кесарево сечение», современные достижения акушерства и гинекологии позволяют женщинам с рубцом на матке успешно рожать в 70-80%, в отсутствие абсолютных медицинских противопоказаний к физиологическим родам.
Данные статистические показатели не говорят, что каждые роды после кесарева сечения могут быть естественными. Решение всегда принимается персонально, на основании компетентного досконального анализа акушерско-гинекологической и общесоматической ситуации, оценки факторов риска и преимуществ самостоятельного рождения ребенка для матери и плода. При этом знание, что родить самой после операции кесарева сечения возможно, необходимо каждой женщине, планирующей еще одного малыша.

Кесарево сечение, как и любое полостное хирургическое вмешательство, имеет высокий риск осложнений и самых неблагоприятных последствий для женского здоровья и жизни. Естественные роды с рубцом на матке – зачастую реальная возможность избежать этих рисков, а также самостоятельно прожить вместе с ребенком каждую секунду его появления на свет, что порой особенно ценно для мам, которые еще ни разу этого не испытали.
Центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова является одним из немногих профильных медицинских учреждений, осуществляющих ведение родов с рубцом на матке у пациенток с операцией кесарева сечения в анамнезе и, пожалуй, практически единственным в России, кто приветствует осознанное решение женщины родить самой, если это соответствует стандартам безопасности для матери и ребенка. Центр также располагает всеми необходимыми врачебными и технологическими ресурсами, чтобы оказать роженице и плоду экстренную, в том числе и высокотехнологичную медицинскую помощь при возникновении осложнений в процессе родовой деятельности.
РОДЫ С РУБЦОМ НА МАТКЕ: ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ
В нашей практике часты случаи, когда к нам обращаются пациентки с одним рубцом на матке, а также прошедшие уже две, а порой и три операции, имеющие при этом намерение родить самостоятельно. В первом случае мы тщательно оцениваем все факторы риска, показания и противопоказания для естественных родов, во всех остальных самопроизвольные роды противопоказаны, потому что риск неоправданно высок и в данной ситуации мы открыто говорим женщине, что ее уже рожденным детям нужна живая и здоровая мама.
Центр обладает всеми условиями для ведения естественных родов после оперативных. Квалифицированные опытные врачи, оснащение родильных отделений и каждого индивидуального бокса с возможностью непрерывного кардиомониторинга в родах, операционные, готовые в экстренном порядке принять пациентку в случае необходимости проведения путем кесарева сечения уже в процессе самопроизвольных родов. При этом рассмотрение вопроса о ведении родов возможно при соблюдении, как минимум, следующих условий:
- желание женщины;
- подписание юридических документов добровольного согласия;
- вес плода не более 3 600 граммов;
- головное предлежание плода;
- ИМТ женщины не более 29;
- расположение плаценты вне рубца на матке;
- благоприятное течение послеоперационного периода в анамнезе;
- нормальные анатомические показания таза;
- отсутствие в прошлых родах следующих показаний к операции: первичная слабость родовой деятельности, перенашивание беременности, клинически узкий таз, преждевременное излитие околоплодных вод;
- регулярное посещение врача и результаты УЗИ толщины нижнего сегмента не менее 3 мм.
ВАЖНО: при выборе медицинского учреждения для ведения естественных родов с рубцом на матке необходимо в обязательном порядке убедиться, есть ли возможность выполнения кесарева сечения в экстренном порядке не позже, чем через 15 минут после принятия решения об операции.
роды с рубцом на матке – АБСОЛЮТНЫе ПРОТИВопоказания:
- предыдущее корпоральное кесарево сечение или «якорный» разрез на матке;
- разрыв матки в анамнезе;
- расположение плаценты в области рубца на матке;
- 2 и более рубца на матке;
- отказ пациентки.
РОДЫ С РУБЦОМ НА МАТКЕ – ОТНОСИТЕЛЬНЫЕ ПРОТИВОПОКАЗАНИЯ:
- крупные размеры плода;
- неизвестный тип разреза на матке;
- тазовое предлежание плода;
- многоплодная беременность.
ВАЖНО: мы настоятельно рекомендуем женщинам с двумя рубцами на матке очень внимательно относиться к планированию следующей беременности, обращаться для контроля состояния рубца и состояния матки к опытным акушерам-гинекологам. Если же беременность наступила незапланированно – в экстренном порядке обратиться к врачу!
ПРОТОКОЛ ВЕДЕНИЯ РОДОВ С РУБЦОМ НА МАТКЕ
Физиологические роды с рубцом на матке могут быть как самопроизвольными, так и запрограммированными – с применением современных и безопасных методик родовозбуждения и стимуляции родовой деятельности, если в этом есть оправданная необходимость. Рубец на матке – не противопоказание для данной тактики ведения родов. Во время родов женщина находится в родильном боксе, оснащенным высокотехнологичным медицинским оборудованием для постоянного контроля ее состояния и состояния малыша.
Роды в данном случае могут вестись с применением анестезиологического пособия по общепринятым правилам, в том числе включают регионарную анестезию. Кесарево сечение в анамнезе не является противопоказанием для использования медикаментозного обезболивания. Эпидуральная анестезия в ряде случаев позволяет добиться благоприятного психоэмоционального состояния роженицы, лучшим образом настроить женщину на естественные роды.
ВАЖНО: применение эпидуральной анестезии у пациенток с рубцом на матке, на основании результатов проведенных исследований, не оказывает негативного влияния на диагностику состоятельности рубца, риска разрыва матки, не приводит к увеличению осложнений, частоты экстренного кесарева сечения, акушерско-гинекологических и перинатальных патологий.
Если у вас уже есть ребенок, появившийся на свет в результате кесарева сечения и вы планируете стать мамой еще раз – стоит задуматься, готовы ли вы и хотите ли родить малыша самостоятельно. В ряде случаев это вполне возможно и безопасно. На очной консультации у акушера-гинеколога нашего Центра вы всегда можете максимально подробно обсудить все возможности естественных родов именно для вас, оценить полученную информацию и вместе с доктором принять оптимальное решение.
Если же вы уже дважды и более раз прошли оперативные роды – не рискуйте своим здоровьем и благополучием вашей семьи, крайне внимательно относитесь к планированию беременности, исключительно после экспертной оценки состояния матки и рубцов, а при наступлении долгожданной беременности обязательно находитесь под пристальным вниманием опытных врачей. Здоровая мама – главная ценность для ее детей и всей семьи.
Рубец на матке после кесарева сечения

Любое оперативное вмешательство не проходит бесследно – шрамы и рубцы практически неизбежны, это относится и к кесереву сечению. Эта операция – одна из основных причин появления рубцов на матке. Они возникают в том месте, где матку разрезают для извлечения ребенка, чаще всего в нижней трети. Остальные причины появления рубцов также сопряжены с нарушением целостности стенок матки во время тех или иных операций.
– Возникновение рубцов на матке возможно после разного рода диагностических процедур, например, раздельного диагностического выскабливания, при таких ситуациях повышается вероятность повреждения стенок матки, и, как следствие, формирования рубцовых изменений, – рассказывает акушер-гинеколог Маргарита Халимова.
Появление рубца может произойти после прокалывания стенки матки во время аборта и на месте удаленных хирургическим путем миоматозных узлов.
– При наличии врожденных аномалий развития матки, которые на современном этапе корректируются хирургическими методами, также повышается риск возникновения рубцов, – поясняет Маргарита Халимова.
Сами по себе эти рубцы не представляют большой опасности, но лишь до той поры, пока женщина не захочет родить ребенка. Беременность и роды – большая нагрузка на матку, и та может разорваться по линии рубца. Чтобы избежать подобного, необходимо постоянно наблюдаться у врача.
Виды рубцов на матке
Рубцы отличаются от нормальных маточных тканей тем, что их клетки только восполняют дефект, но свою функцию выполнять в полной мере почти не способны.
Выделяют два основных вида рубцов:
- полноценный;
- неполноценный.
Неполноценным же называют тот вариант рубца на матке, при котором больший процент шрама составляет соединительная ткань. Такой рубец не обладает достаточной эластичностью, что повышает риск возникновения серьезных осложнений в процессе вынашивания малыша и родов.
Лечение рубцов на матке
– В настоящее время каких-либо специфических способов лечения рубцов на матке не существует, – объясняет акушер-гинеколог.
Главное при наличии такой проблемы – постоянно наблюдаться у гинеколога, особенно в период вынашивания малыша.
– Женщине, перенесшей кесарево сечение или другие гинекологические операции, важно планировать беременность не ранее, чем через два года после хирургического вмешательства, а при ее наступлении регулярно посещать акушера-гинеколога и выполнять его рекомендации, – уточняет Маргарита Халимова. – Двух лет достаточно для стабилизации рубца и снижения риска разрывов матки в ходе следующий беременности, а также для уменьшения вероятности врастания плаценты в рубец.

Профилактика рубцов на матке
Избежать большинства проблем поможет профилактика рубцов на матке. Она сводится к нескольким простым правилам.
Во-первых, женщине рекомендуется периодически делать УЗИ, чтобы наблюдать за состоянием рубца.
Во-вторых, если в планах – беременность, то следует подготовиться к ней, вылечить имеющиеся хронические заболевания, встать на учет в женской консультации и регулярно посещать акушера-гинеколога.
При выборе способа родоразрешения необходимо прислушаться к врачу. Только он с учетом возможных показаний и противопоказаний может определить, что безопаснее для мамы и малыша – естественные роды или повторное кесарево.
Какая норма рубца по медицинским показателям?
– Как таковой нормы по рубцам нет. Врач акушер-гинеколог обычно оценивает толщину рубца и его непрерывность на основе данных УЗИ. Кроме внешних показателей важно знать, чувствует ли будущая мама боли в области рубца во время беременности, – объясняет акушер-гинеколог Динар Габдрахманов.
Все эти показатели врач учитывает, чтобы порекомендовать безопасный способ родов.
Если не удается самостоятельно зачать ребенка, то у граждан России есть возможность сделать ЭКО бесплатно по полису ОМС. Об условиях и подробностях этой процедуры мы узнали у эксперта
Возможны ли роды при наличии рубца?
С рубцом на матке после кесарева сечения женщина по-прежнему может родить, причем как естественным способом, так и с помощью повторной операции.
Предпочтительный способ родоразрешения зависит от состояния рубцовой зоны, от того, как прошел послеоперационный период после предыдущей операции и того, как протекает нынешняя беременность.
– Если беременность протекает нормально и подтверждено, что рубец полноценный, сохраняет свою эластичность, у женщины есть хорошие шансы родить ребенка естественным путем. Наблюдение за будущей мамой в таких случаях устанавливается по стандартной системе: своевременная постановка на учет по беременности, посещение гинеколога в установленные сроки, прохождение анализов и УЗИ, – поясняет акушер-гинеколог Маргарита Халимова.
Если же полноценность рубца на матке сомнительна, а это бывает после неоднократных хирургических вмешательств, или если помимо рубца на матке имеются воспалительные заболевания женской сферы, тогда наблюдение за женщиной устанавливается по индивидуальной схеме и скорее всего ей будет предложено родить путем планового кесарева сечения.
Естественные будут роды или нет зависит не только от упомянутых факторов, но также от того, где расположена плацента, как ребенок размещен в матке, какого он размера.
С какими осложнениями можно еще столкнуться?
Самые грозные осложнения при рубце на матке:
Разрыв рубца: плотная соединительная ткань при растяжении может не выдержать, что грозит серьезными осложнениями и для мамы, и для малыша – вплоть до летального исхода.
Врастание плаценты в рубец. Кесарево сечение в такой ситуации может привести к быстрому и массивному кровотечению. Раньше такие операции заканчивались удалением матки. К счастью, сейчас врачи научились справляться с этой проблемой и теперь матку удается сохранить.
При рубце на матке имеется угроза выкидыша или преждевременных родов.
Шрам от кесарева на коже
Даже маленький дефект внешности смущает девушек, а что уж говорить о рубцах после операции. Хочется, чтобы они были максимально незаметными.
⠀
С этой точки зрения самый “выгодный” в эстетическом плане – поперечный разрез при кесаревом сечении. Чаще всего сегодня выполняют именно его. Вертикальный наружный разрез практикуется в тех случаях, когда у врачей каждая секунда на счету, например, при угрозе смерти роженицы или плода.
Если шов горизонтальный, он обычно выполняется саморассасывающимся материалом, поэтому получается так называемый косметический шов. Шрам от него потом будет почти незаметен. Длина шва может быть разной, так как зависит от размеров малыша. Чаще всего шрам около 7 см длиной. Если же внешний шов вертикальный, то он будет на вид грубее, так как на него будет больше нагрузка и рубец останется заметным.
Если первый шов вышел красивым и шрам почти не виден, то и при последующих кесаревых сечениях боятся нечего. Доктора максимально иссекают прежний рубец, по сути, вырезают его, и делают новый шов.
Однако не всем девушкам везет остаться с едва заметным шрамом, иногда на месте разреза формируются келоидные рубцы. Они красноватые, грубые и возвышаются над кожей. Предсказать заранее, разрастется ли соединительная ткань до келоида, почти невозможно. Причиной образования таких рубцов врачи называют генетику: повышенное содержание в организме женщины фермента, отвечающего за выработку коллагена. Однако горевать не стоит, такие рубцы сейчас успешно удаляют лазером или гормональной терапией.
Чтобы шрам после кесарева был красивым, девушке нужно и самой приложить определенные усилия. Сразу после операции лучше обрабатывать шов 1-2 раза в день водным раствором хлоргексидина или 3%-ной перекисью водорода. Через две недели после операции необходимо наносить на рубец специальный крем – дважды в день в течение трех месяцев. Потом можно заменить его любым антицеллюлитным кремом. Через год таких манипуляций шрам будет аккуратным и едва заметным.
Рубец на матке
Рубец на матке — гистологически измененный участок маточной стенки, сформировавшийся после ее повреждения в ходе оперативных и диагностических вмешательств или травм. У небеременных женщин клинически не проявляется. При гестации и родах может осложниться разрывом с соответствующей симптоматикой. Для оценки состояния рубцовой ткани применяют гистерографию, гистероскопию, УЗИ тазовых органов. При угрожающем разрыве рекомендованы методы динамического наблюдения за состоянием плода (КТГ, допплерография маточно-плацентарного кровотока, УЗИ плода). Патология не подлежит лечению, но является одним из ключевых факторов, влияющих на выбор естественного или оперативного родоразрешения.
Общие сведения
По различным данным, в последние годы число беременных с рубцом на матке увеличилось до 4-8% и даже более. С одной стороны, это связано с более частым родоразрешением методом кесарева сечения (в России так завершается до 16% беременностей, а в Европе и США — до 20%). С другой стороны, благодаря использованию современных хирургических техник улучшились репродуктивные возможности женщин с диагностированной миомой матки или анатомическими аномалиями этого органа. Кроме того, при наличии показаний гинекологи всё чаще решаются на вылущивание миомы на 14-18-й неделе беременности. Высокая вероятность осложнений беременности и родов при наличии рубца на маточной стенке требует особого подхода к их ведению.

Причины рубца на матке
Рубцевание маточной стенки происходит после различных травматических воздействий. Наиболее распространенными причинами замещения мышечных волокон миометрия рубцовой тканью являются:
- Кесарево сечение. Плановое или экстренное родоразрешение хирургическим путем завершается ушиванием разреза. На сегодняшний день это наиболее распространенная причина возникновения рубцов на матке.
- Гинекологические операции. Рубцовая ткань в стенке матки формируется после миомэктомии, тубэктомии при внематочной беременности, реконструктивной пластики с удалением рудиментарного рога двурогой матки.
- Разрыв матки в родах. Зачастую при разрыве тела или шейки матки с переходом за внутренний зев принимается решение о сохранении органа. При этом рана ушивается, а после ее заживления формируется рубец.
- Повреждение при инвазивных манипуляциях. Прободением стенки матки может завершиться хирургический аборт, диагностическое выскабливание, значительно реже — эндоскопические процедуры. После такого повреждения рубец обычно бывает небольшим.
- Травма живота. В исключительных случаях целостность маточной стенки нарушается при проникающих ранениях брюшной полости и малого таза во время ДТП, несчастных случаев на производстве и пр.
Патогенез
Формирование рубца на матке — естественный биологический процесс ее восстановления после механического повреждения. В зависимости от уровня общей реактивности и размера разреза, разрыва или прокола заживление маточной стенки может происходить двумя способами — путем реституции (полноценной регенерации) или субституции (неполноценного восстановления). В первом случае поврежденный участок замещается гладкомышечными волокнами миометрия, во втором — грубыми пучками соединительной ткани с очагами гиалинизации. Вероятность формирования соединительнотканного рубца возрастает у пациенток с воспалительными процессами в эндометрии (послеродовым, хроническим специфическим или неспецифическим эндометритом и т. п.). Для полного созревания рубцовой ткани обычно требуется не менее 2 лет. От типа заживления напрямую зависит функциональная состоятельность матки.
Классификация
Клиническая классификация рубцов на матке основана на типе ткани, которой был замещен поврежденный участок. Специалисты в сфере акушерства и гинекологии различают:
- Состоятельные рубцы — эластичные участки, которые образованы волокнами миометрия. Способны сокращаться в момент схватки, устойчивы к растяжению и значительным нагрузкам.
- Несостоятельные рубцы — малоэластичные участки, образованные соединительнотканными и недоразвитыми мышечными волокнами. Не могут сокращаться при схватках, неустойчивы к разрыву.
При определении плана обследования и акушерской тактики важно учитывать локализацию рубцов. Рубцово-измененными могут быть нижний сегмент, тело, шейка с участком, прилегающим к внутреннему зеву.
Симптомы рубца на матке
Вне беременности и родов рубцовые изменения маточной стенки клинически никак не проявляются. В позднем гестационном периоде и родах несостоятельный рубец может разойтись. В отличие от первичного разрыва клинические проявления в этих случаях являются менее острыми, у некоторых беременных симптоматика на начальном этапе может отсутствовать. При угрозе повторного разрыва в дородовом периоде женщина отмечает боль разной интенсивности в эпигастрии, нижней части живота и пояснице. На стенке матки может прощупываться углубление. По мере усугубления патологии повышается тонус маточной стенки, появляются кровянистые выделения из влагалища. Прикосновение к животу беременной резко болезненно. О свершившемся разрыве по рубцу свидетельствует резкое ухудшение самочувствия со слабостью, бледностью, головокружением вплоть до потери сознания.
Разрыв старого рубца во время родов имеет практически такие же клинические признаки, что и при беременности, однако некоторые особенности симптоматики обусловлены родовой деятельностью. При начавшемся повреждении рубцовой ткани схватки и потуги усиливаются или ослабляются, становятся частыми, неритмичными, прекращаются после разрыва. Боль, ощущаемая роженицей во время схваток, не соответствует их силе. Движение плода по родовым путям задерживается. Если матка разрывается по старому рубцу с последней потугой, признаки нарушения целостности ее стенки вначале отсутствуют. После отделения плаценты и рождения последа нарастает типичная симптоматика внутреннего кровотечения.
Осложнения
Рубцовое изменение маточной стенки становится причиной аномалий в расположении и креплении плаценты — ее низкого расположения, предлежания, плотного крепления, приращения, врастания и прорастания. У таких беременных чаще наблюдаются признаки фетоплацентарной недостаточности и гипоксии плода. При значительных размерах рубца и его локализации в истмико-корпоральном отделе повышается угроза отслойки плаценты, самопроизвольного аборта и преждевременных родов. Наиболее серьезной угрозой для беременных с рубцовыми изменениями маточной стенки является разрыв матки при родах. Такое патологическое состояние зачастую сопровождается массивной внутренней геморрагией, ДВС-синдромом, гиповолемическим шоком и в подавляющем большинстве случаев – антенатальной гибелью плода.
Диагностика
Ключевой задачей диагностического этапа у больных с предполагаемым рубцом на матке является оценка его состоятельности. Наиболее информативными методами обследования в таком случае считаются:
- Гистерография. О несостоятельности рубцовой ткани свидетельствует измененное положение матки в полости таза (обычно с ее значительным смещением вперед), дефекты наполнения, истончение и зазубренность контуров внутренней поверхности на участке возможного рубца.
- Гистероскопия. В области рубцевания может отмечаться втяжение, свидетельствующее об истончении миометрия, утолщение и белесоватая окраска при наличии большого массива соединительной ткани.
- Гинекологическое УЗИ. Соединительнотканный рубец отличается неровным или прерывистым контуром, миометрий обычно истончен. В маточной стенке определяется много гиперэхогенных включений.
Полученные в ходе исследований данные учитывают при планировании следующей беременности и разработке плана ее ведения. С конца 2-го триместра таким беременным раз в 7-10 дней выполняют УЗИ рубца на матке. Рекомендованы УЗИ плода, допплерография плацентарного кровотока. При подозрении на угрожающий разрыв по рубцу в родах с помощью наружного акушерского исследования оценивают форму матки и ее сократительную активность. В ходе УЗИ определяют состояние рубцовой ткани, выявляют участки истончения миометрия или его дефекты. Для наблюдения за плодом применяют ультразвуковое исследование с допплерометрией и кардиотокографию. Дифференциальную диагностику проводят с угрожающим абортом, преждевременными родами, почечной коликой, острым аппендицитом. В сомнительных случаях рекомендован осмотр уролога и хирурга.
Лечение рубца на матке
В настоящее время каких-либо специфических способов лечения рубцовых изменений на матке не существует. Акушерская тактика и предпочтительный способ родоразрешения определяются состоянием рубцовой зоны, особенностями течения гестационного периода и родов. Если при эхографии было определено, что плодное яйцо прикрепилось к стенке матки в области послеоперационного рубца, женщине рекомендуют прервать беременность при помощи вакуум-аспиратора. При отказе пациентки от аборта обеспечивается регулярный контроль над состоянием матки и развивающегося плода.
Самостоятельные роды при рубце на матке рекомендованы женщинам с одним ранее перенесенным кесаревым сечением, выполненным через поперечный разрез. Обязательными условиями для выбора в пользу естественного родоразрешения являются неосложненная беременность, состоятельность рубцовой ткани, нормальное функционирование плаценты и ее крепление вне зоны рубцовых изменений, головное предлежание плода, его соответствие размерам таза матери. В таких случаях беременную госпитализируют на 37-38 неделе беременности для комплексного обследования. Для улучшения прогноза с началом родов показано назначение спазмолитиков, антигипоксических и седативных препаратов, средств для улучшения фетоплацентарного кровотока.
Пациенткам с высоким риском повторного разрыва рекомендовано оперативное родоразрешение. Прямыми показаниями являются:
- Продольный рубец. Вероятность расхождения рубцовой ткани после рассечения маточной стенки в продольном направлении в разы выше, чем при поперечных разрезах.
- Наличие более одного рубца. Если женщина перенесла больше одного кесарева сечения, беременность завершают хирургическим способом.
- Некоторые гинекологические вмешательства. Консервативная миоэктомия узла на задней стенке матки, реконструктивная пластика при аномалиях развития матки и операция по поводу шеечной беременности являются противопоказаниями к естественным родам.
- Перенесенный ранее разрыв матки. Если прошлые роды осложнились разрывом маточной стенки, очередную беременность завершают кесаревым сечением.
- Несостоятельность рубца. При выявлении диагностических признаков преобладания в области рубца грубоволокнистой соединительной ткани выполняют операцию.
- Патология плаценты. Хирургическое родоразрешение показано при предлежании плаценты или ее расположении в зоне рубцевания.
- Клинически узкий таз. Нагрузки, возникающие при прохождении плода, размеры которого не соответствуют тазу роженицы, как правило, провоцируют повторный разрыв.
Если во время самопроизвольных родов у роженицы, имеющей рубец на матке, возникла угроза разрыва, кесарево сечение выполняется в экстренном порядке. После операции дефект маточной стенки ушивается. Экстирпацию матки осуществляют лишь при обширных повреждениях с невозможностью ушивания или возникновении массивных интралигаментарных гематом.
Прогноз и профилактика
Выбор правильной акушерской тактики и динамическое наблюдение за беременной сводит к минимуму вероятность осложнений во время беременности и в процессе родов. Женщине, перенесшей кесарево сечение или гинекологические хирургические вмешательства, важно планировать беременность не ранее чем через 2 года после хирургического вмешательства, а при ее наступлении регулярно посещать акушера-гинеколога и выполнять его рекомендации. Для профилактики повторного разрыва необходимо обеспечить грамотное обследование пациентки и постоянное наблюдение за рубцом, выбрать оптимальный способ родоразрешения с учетом возможных показаний и противопоказаний.
Беременности и роды при наличии рубца на матке
В связи со значительной частотой кесарева сечения и увеличением количества консервативно-пластических операций на матке соответственно возросло и число женщин с рубцом на матке.
Выбор тактики ведения беременных с рубцом на матке , оптимальных сроков и методов их родоразрешения нередко представляет значительные трудности, и в каждом конкретном наблюдении должен решаться отдельно.
Степень полноценности заживления рассеченной стенки матки является одной из основополагающих проблем последующей беременности и успешного ее завершения.
На характер заживления рассеченной стенки матки оказывает влияние целый ряд факторов:
- состояние организма беременной накануне родов;
- характер микрофлоры родовых путей;
- длительность безводного промежутка;
- характер осложнений в родах;
- локализация разреза на матке;
- техника ушивания разреза на матке;
- качество шовного материала;
- продолжительность операции;
- величина кровопотери;
- характер течения и ведения послеоперационного периода.
При наличии продольного (корпорального) разреза на матке с течением времени после операции рубец на матке, в конце-концов, во всех случаях становится несостоятельным.
Учитывая это обстоятельство, принципиальным (при наличии корпорального разреза) является промежуток времени, прошедший от момента операции до наступления последующей беременности. При этом наименьший риск несостоятельности рубца на матке при последующей беременности определяется через два года после операции, но не более четырех лет.
Степень подобных нарушений в значительно меньшей степени выражена при наличии поперечного рубца. При этом промежуток времени между предшествующим кесаревым сечением и наступлением настоящей беременности не оказывает выраженного отрицательного влияния на характер состоятельности рубца.
В рамках планирования последующей после кесарева сечения беременности в течение первых 6-8 месяцев после операции с целью контрацепции рекомендуется применение презерватива. При отсутствии вскармливания ребенка грудью, а так же других противопоказаний возможно использование гормональных контрацептивов .
В последующем, не ранее чем через 6 месяцев после операции, наиболее рациональным является применение внутриматочной спирали (ВМС) при отсутствии противопоказаний. Как свидетельствует клинический опыт, частота осложнений при использовании ВМС не выше таковой среди всех женщин, использующих этот метод контрацепции . Запланированная последующая беременность может быть рекомендована через 2 – 3 месяца после отмены гормональных контрацептивов или ВМС, но не ранее чем через 1 год после предыдущего кесарева сечения.
В комплексе мероприятий по подготовке к предстоящей беременности важную роль играет оценка состояния рубца на матке. Именно от качества рубца на матке, которое лучше всего оценивать еще до наступления беременности, во многом зависит ее благополучное течение и благоприятный исход.
Наиболее достоверными методом диагностики состояния рубца на матке у небеременной женщины, которые взаимодополняют друг друга, являются гистерография и гистероскопия .
Гистерографию, которая представляет собой рентгенологическое исследование (снимок) матки, проводят на 18-21 день менструального цикла, не ранее чем через 6 месяцев после операции в прямой и боковой проекции.
Признаки, которые могут быть обнаружены при таком исследовании и свидетельствовать о несостоятельности рубца с одной стороны могут быть связаны с наличием спаечного процесса в брюшной полости, а с другой стороны могут быть обусловлены непосредственно самой несостоятельностью (зазубренные контуры внутренней поверхности матки, углубления различной величины и формы, проникающие в толщу мышечной оболочки).
Дополняющим методом диагностики является гистероскопия, с помощью которой, используя специальный оптический прибор, можно осмотреть стенки матки изнутри. Исследование можно проводить не ранее, чем через 6 месяцев после операции на 4-5 день менструального цикла, когда функциональный слой эндометрия полностью отторгается, и через тонкий базальный слой видна подлежащая ткань.
На неполноценность рубца обычно указывают локальные вдавления, втяжения или утолщения в области рубца. Белесоватый цвет ткани рубца свидетельствует о выраженном преобладании соединительнотканного компонента, а втяжения – об истончении миометрия в результате неполноценной регенерации.
Течение беременности при наличии рубца на матке после кесарева сечения имеет ряд клинических особенностей. Так, у этих беременных чаще отмечается низкое расположение или предлежание плаценты и неправильное положение плода.
Почти у 1/3 женщин с рубцом на матке имеются клинические признаки угрозы прерывания беременности. Однако под маской симптомов угрозы прерывания беременности часто скрываются первые признаки несостоятельности рубца на матке, которая является одним из наиболее частых осложнений беременности у женщин после кесарева сечения. Дело в том, что рубцовая ткань характеризуется значительно меньшей эластичностью и прочностью по сравнению с мышечной тканью, не растягивается, вследствие чего возможен разрыв матки на границе рубцовой и мышечной ткани.
Необходимо серьезно относиться к болевому синдрому во время беременности. Боли внизу живота , в пояснице, по всему животу, в области рубца на брюшной стенке, неясной локализации, при физической нагрузке должны трактоваться как несостоятельность рубца на матке и угроза его разрыва. В этой связи, при появлении болей беременная немедленно должна обратиться к врачу для осмотра. Не следует ждать, что боли пройдут самостоятельно, и, тем более, самостоятельно без назначения врача принимать какие-то обезболивающие лекарства. Это может скрыть истинную клиническую картину и привести к неблагоприятному исходу.
До 1/4 наблюдений увеличивается риск задержки развития плода. До 1/3 новорожденных при повторном кесаревом сечении рождаются в состоянии гипоксии, асфиксии той или иной степени тяжести. Более чем в 1/3 наблюдений дети рождаются с клиническими признаками морфофункциональной незрелости. Новорожденные, имеющие при этом даже нормальные показатели массы и роста, должны быть отнесены к группе высокого риска возможного срыва адаптации, а общая заболеваемость таких детей достигает 30% – 35%.
Любая беременная с рубцом на матке должна быть тщательно обследована для выработки дальнейшей акушерской тактики.
Для составления более достоверного прогноза течения беременности с рубцом на матке желательно знать ряд фактов, касающихся предыдущей беременности, к которым относятся:
- причины выполнения первой операции;
- срок беременности, при котором было произведено первое кесарево сечение ;
- течение послеоперационного периода и осложнения (если они имели место);
- особенности менструальной функции после кесарева сечения;
- данные о генеративной функции после операции (количество беременностей, их исходы);
- промежуток времени, прошедший от момента кесарева сечения до наступления последующей беременности;
- оперативные вмешательства на матке в период после кесарева сечения.
Важное значение имеют показания для первого кесарева сечения и сопутствующие при этом заболевания. К неполноценному заживлению матки после операции чаще всего приводят: тяжелый гестоз , предлежание и преждевременная отслойка нормально расположенной плаценты, ожирение, анемия , хронические инфекционные заболевания. Неблагоприятными факторами являются состояния, связанные с перерастяжением нижнего маточного сегмента: клинически узкий таз , дискоординация родовой деятельности , неправильные вставления головки плода.
Наиболее часто несостоятельным оказывается рубец у женщин, перенесших малое кесарево сечение (до 28 недель беременности) или кесарево сечение с корпоральным разрезом.
С большей долей вероятности о наличии несостоятельного рубца можно думать в том случае, если после кесарева сечения развились воспалительные осложнения, особенно с длительным лихорадочным течением и нагноением брюшной стенки. Следует иметь в виду, что и гладкое течение послеоперационного периода не является гарантией полноценного рубца.
К неблагоприятным факторам формирования послеоперационного рубца относят выскабливания матки. Аборты, выполненные в интервал времени после кесарева сечения до наступления настоящей беременности, также ухудшают её прогноз, так как травмируется стенка матки и ее нервный аппарат. Риск несостоятельности рубца при этом увеличивается в 1,5 раза.
У беременных с рубцом на матке необходимо проводить тщательную оценку состояния плода. Исследование должно носить комплексный динамический характер с применением УЗИ, допплерографии, КТГ не менее 3-4 раз на протяжении беременности. При выявлении признаков внутриутробной гипоксии плода необходимо начать своевременное соответствующее лечение.
Определенную информацию о состоянии рубца на матке можно получить при ультразвуковом исследовании. Наиболее оптимальным для такого исследования является срок беременности от 28 до 37 недель. Ультразвуковое исследование позволяет оценивать форму, толщину нижнего сегмента матки, эхоструктуру миометрия в данном отделе матки, характер контура её передней стенки.
Достоверность в распознавании состояния рубца при этом составляет 56 – 76%. Эхографическое исследование целесообразно проводить при наполненном мочевом пузыре. Важное значение имеет определение локализации плаценты с помощью УЗИ, так как расположение плаценты на передней стенке в области рубца делает его потенциально неполноценным.
Беременная с рубцом на матке должна быть госпитализирована в родильный дом в плановом порядке в 35-36 недель. Пациентка должна иметь при себе выписку из амбулаторной карты о показаниях к предыдущей операции, методе рассечения матки, течении послеоперационного периода, данных обследования вне беременности, характере течения данной беременности и данных обследований во время настоящей беременности.
Подавляющее большинство женщин с рубцом на матке родоразрешают путем повторного кесарева сечения.
Самопроизвольные роды продолжают оставаться редким явлением в повседневной акушерской практике. Причиной этому является прежде всего опасность разрыва матки по рубцу в связи с тем, что, как правило, нет полной уверенности в его полноценности.
Однако считается, что потенциально самостоятельно могут рожать от 1/3 до 2/3 (30% – 70%) беременных с рубцом на матке после кесарева сечения. В 9% – 30% наблюдений в процессе ведения родов при наличии рубца на матке возникают осложнения, которые заставляют пересмотреть тактику ведения родов в пользу экстренного кесарева сечения. Чаще всего к таким осложнениям относят аномалии родовой деятельности, ухудшение состояния плода, клинически узкий таз, появление и усугубление симптомов несостоятельности рубца на матке.
Ведение родов через естественные родовые пути при наличии рубца допустимо при соблюдении ряда условий, которые являются критериями отбора для ведения таких родов, а именно:
- одно кесарево сечение в анамнезе с поперечным разрезом на матке в нижнем сегменте;
- отсутствие акушерских, послуживших показаниями к первой операции;
- неосложненное течение послеоперационного периода;
- предположение о полноценности нижнего маточного сегмента (по результатам клинических и инструментальных исследований);
- локализация плаценты вне рубца на матке;
- правильное головное предлежание плода;
- соответствие размеров таза матери и головки плода;
- тщательное клиническое и обязательное мониторное наблюдение в родах;
- наличие условий для экстренного родоразрешения путем кесарева сечения, квалифицированного медицинского персонала и соответствующей оснащенности;
- возможность выполнения кесарева сечения в экстренном порядке не позже, чем через 15 мин. после принятия решения об операции;
- ведение родов при развернутой операционной.
Все эти условия должны соблюдаться вместе. Если хотя бы одно из условий не соблюдается, то вести роды через естественные родовые пути нельзя.
В процессе течения родов через естественные родовые пути у женщин с рубцом на матке, как правило, ее сократительная активность носит характер нормальных схваток. Роды протекают по стандартному биомеханизму, характерному для перво- или повторнородящих. Средняя продолжительность родов также практически не увеличена. Средняя кровопотеря может незначительно превышать таковую при родах через естественные родовые пути.
Наиболее частыми осложнениями родов у женщин с рубцом на матке являются: несвоевременное излитие околоплодных вод; слабость родовой деятельности ; клиническое несоответствие размеров таза матери и головки плода; появление признаков угрозы разрыва матки.
Частота послеродовых гипотонических кровотечений составляет от 1,5% до 10,5%, патология отделения плаценты – 0,5% – 4%, что несколько превышает аналогичные показатели в общей популяции.
Начало ведения родов может быть самопроизвольным или программированным, т.е. допустимо вскрытие плодного пузыря при наличии зрелой шейки матки.
В процессе ведения родов необходим непрерывный кардиомониторный контроль за состоянием плода. Признаки ухудшения состояния плода могут свидетельствовать о начинающемся разрыве матки. Нередко этот симптом является первым при данной патологии.
Обезболивание родов у женщин с рубцом на матке проводят по общепринятым правилам, в том числе и с применением эпидуральной анестезии. При затянувшемся II периоде родов или начавшейся асфиксии плода родоразрешение необходимо ускорить путем рассечения промежности.
Обязательным является ручное обследование матки сразу после родов , так как нельзя исключить возможность спонтанного разрыва матки по рубцу. Появление признаков разрыва матки возможно через значительный интервал времени после родоразрешения. Кроме того, важно иметь представление о состоянии рубца на матке для решения вопроса о тактике ведения родов в последующем. Эта операция должна проводиться крайне осторожно, так как грубое ее выполнение нередко само является причиной разрыва матки.
Во всех случаях повторное кесарево сечение – это операция особой сложности и более высокого риска. После повторного кесарева сечения чаще имеет место снижение адаптации новорожденных, что диктует необходимость их включения в группу высокого риска по развитию осложнений в неонатальном периоде.
Рубец на матке может быть следствием не только кесарева сечения, но и консервативной миомэктомии, перфорации матки, а также после удаления маточной трубы.
При выборе метода родоразрешения у женщин с рубцом на матке после консервативной миомэктомии определяющее значение принадлежит характеру и объему выполненной операции. Несостоятельность рубца после консервативной миомэктомии составляет до 21,3%.
После удаления подбрюшинных миоматозных узлов без вскрытия полости матки можно предпринять попытку ведения родов консервативно при тщательном клиническом и инструментальном контроле за их течением.
Однако главным фактором в выборе метода родоразрешения после удаления подбрюшинных миоматозных узлов без вскрытия полости матки является также функционально-морфологическое состояние рубца.
При расположении рубца на задней стенке матки контролировать его состояние не представляется возможным, что создает опасность его невыявленной неполноценности. Расположение плаценты в области рубца также является фактором риска его неполноценности. В этих случаях целесообразна плановая операция кесарева сечения.
Если удалены межмышечные миоматозные узлы со вскрытием полости матки и имеются другие отягощающие обстоятельства, указывающие на возможность неполноценного рубца, и имеется риск разрыва матки во время родов, то рекомендуется кесарево сечение.
При наличии отягощенного акушерского анамнеза, переношенной беременности , тазового предлежания плода, ФПН, возраста первородящей старше 30 лет показания для кесарева сечения после любого вида миомэктомии (со вскрытием или без вскрытия полости матки) также расширяются.
Консервативное ведение родов у женщин с рубцом на матке после реконструктивно-пластических операций требует повышенного внимания. После самопроизвольных родов для исключения патологии рубца необходимо контрольное ручное обследованиие послеродовой матки.
Сложную и ответственную задачу представляют собой роды после перфорации матки во время внутриматочных вмешательств.
При ведении таких родов возможны: разрывы матки, гипотоническое кровотечение, патология отделения плаценты, особенно у женщин с осложненным течением самой операции и послеоперационного периода.
Акушерский прогноз более благоприятен в том случае, если операция была ограничена только ушиванием перфорационного отверстия без дополнительного рассечения стенки матки. При отсутствии осложняющих обстоятельств роды возможно вести консервативно с последующим контрольным ручным обследование матки.
Наиболее частым осложнением беременности у женщин после консервативно-пластических операций является угроза ее прерывания. При малейших признаках угрозы прерывания беременности, чаще возникающих в 12-13 недель и в 25-26 недель, показана немедленная госпитализация.
Для родоразрешения беременные с подозрением на неполноценный рубец на матке после консервативно-пластических операций должны быть госпитализированы за 4-5 недель до предполагаемого срока родов.
Правила и условия ведения родов, а также возможные осложнения при этом, аналогичны таковым при наличии рубца после кесарева сечения. Узнать обо всем более подробно вы можете, придя на консультацию акушера-гинеколога в наш медицинский центр!
Запись к специалистам по телефону единого колл-центра: +7(495)636-29-46 (м. “Щукинская” и “Улица 1905 года”). Вы можете также записаться к врачу на нашем сайте, мы Вам перезвоним!
Роды с рубцом на матке
Еще каких-то 10 лет назад в медицине существовало твердое правило: кесарево сечение однажды — кесарево сечение всегда. К счастью, сегодня врачи могут подарить женщине счастье естественного материнства, даже если ее первые роды состоялись в результате операции. Однако есть и определенные условия. Как узнать, осуществима ли мечта о естественных родах с рубцом на матке? Расскажем в этой статье.
Как правило, рубец на матке образуется после операции кесарева сечения. Чтобы помочь малышу появиться на свет, хирурги делают надрез на передней стенке матки, из-за чего травмируется слизистая оболочка и повреждаются нервные окончания маточно-влагалищного сплетения.
После рождения ребенка на разрез накладывают операционный шов, а примерно через 6 – 8 месяцев он превращается рубец. Однако, помимо кесарева сечения, для появления рубца есть и другие причины:
• прошлые роды были стремительными
• беременности предшествовали различные гинекологические операции

Возможность родить самостоятельно зависит от того, в каком состоянии рубец находится на момент родов. Акушеры-гинекологи используют для этого 2 термина: «состоятельный» или «не состоятельный».
1. Состоятельный (полноценный) рубец
Его толщина достигает 3 мм, он однородный по своему составу и обладает высокой эластичностью. Прогноз для естественных родов при состоятельном рубце благоприятный: он выдержит нагрузку плода и будет растягиваться по мере его роста.
2. Несостоятельный (неполноценный) рубец
Его толщина не превышает 1 мм. Такой рубец отличается неоднородной структурой: преобладает соединительная ткань и очень мало эластичных мышечных волокон, которые могли бы растягиваться. Прогноз для естественных родов отрицательный: в период беременности рубец будет истончаться, из-за чего возрастет риск разрыва матки.
Любая операция, даже такая привычная, как операция кесарева сечения, предполагает риск развития послеоперационных осложнений и довольно длительный реабилитационный период. Роды естественным путем с рубцом на матке позволяют нам свести к минимуму вероятность повторного оперативного вмешательства, уменьшить риск осложнений. А для женщины такие роды — прекрасная возможность поскорее выписаться с малышом из роддома и быстрее восстановиться.

Заместитель главного врача по акушерско-гинекологической помощи ГКБ им. А.К. Ерамишанцева, д.м.н., профессор
• Не стоит планировать новую беременность, если после кесарева сечения еще не прошло 2-х лет. За такой короткий период времени полноценный рубец, как правило, не успевает сформироваться.
• Не рекомендуется и затягивать с планированием более, чем на 4 года после оперативных родов. Чем больше проходит времени, тем большее количество мышечных волокон в рубце атрофируется, что мешает ему эластично растягиваться под нагрузкой плода.
Этот вопрос не может не волновать беременную, которая решилась родить сама, имея в анамнезе рубец на матке. Причин для паники в условиях современных возможностей проведения родов в Москве нет, но важно понимать, что
два рубца на матке и более — показание к проведению операции кесарева сечения.
Во время беременности и непосредственно перед родами врач тщательно оценит состояние рубца на УЗИ-исследовании, проведет подробный сбор анамнеза, изучит выписки об особенностях предыдущего кесарева сечения.
Будущая мама готова к физиологическим родам, если:
• после первых родов прошло от 2 до 6 – 7 лет
• рубец однородный, имеет достаточную толщину (от 3 мм.)
• у женщины не было осложнений в послеоперационном периоде
• текущая беременность протекает без патологий
• ребенок находится в головном предлежании, нет обвития пуповиной
• предполагаемый вес плода не больше 3,7 кг.
Специалисты никогда не порекомендуют рожать естественным путем,
если для физиологических родов есть препятствия:
• если с момента операции прошло менее 2-х и более 8 лет;
• если операция была плановой по причине узкого таза, миопии, сердечно-сосудистых заболеваний женщины;
• если на матке 2 рубца и более, оставшиеся от других операций.
В перечисленных случаях вторые роды должны пройти, как и первые, — путем операции кесарева сечения.

Физиологические роды с одним рубцом на матке сегодня готовы принять в каждом роддоме столицы. Но так как проведение таких родов сопряжено с определенными рисками, роженице будет уделено особое внимание врачей.
Возможности родильных домов Москвы позволяют в случае необходимости экстренно оказать женщине необходимую помощь. Обезболивание и отсутствие акушерской агрессии — обязательные условия в тактике ведения таких родов. Стимуляция родов при наличии рубца на матке не проводится.
Залогом безопасности мамы и малыша является соблюдение двух правил:
Тотальный контроль
Процесс родов проходит с подключением непрерывного мониторинга сердечной деятельности плода (КТГ): никакое отклонение от нормы не останется без внимания.
Оперативное реагирование
Даже если ситуация в родильном боксе осложнится, врачи всегда готовы к тому, чтобы незамедлительно оказать помощь роженице и малышу.
Статья подготовлена при участии С. В. Апресяна, заместителя главного врача по акушерско-гинекологической помощи ГКБ им. А. К. Ерамишанцева, д.м.н.
Рубец на матке после операции кесарева сечения: современные представления и тактика ведения беременности и родов
На протяжении последних лет частота операций кесарева сечения (КС) неустанно растет. Это обусловлено в основном расширением круга показаний к проведению операции — как в интересах матери, так и в интересах плода. Еще в начале XX века врачи следовали правилу: «Однажды кесарево сечение — всегда кесарево сечение». Подобная позиция иногда встречается и сегодня, в ее основе лежат два момента: во-первых, процесс родов с риском разрыва матки представляет собой опасность как для матери, так и для плода, и, во-вторых, плановая операция кесарева сечения в большинстве случаев рассматривается как фактически безопасная операция (хотя нельзя не сделать оговорку о том, что эта безопасность тоже весьма условна).
Вместе с тем многие практикующие врачи не исключают возможности ведения родов у беременной с рубцом на матке через естественные родовые пути. Целесообразность такой тактики широко обсуждается, но до сих пор так и не выработалось общее понимание многих ее аспектов и не были введены единые критерии для ее применения. Факт наличия рубца на матке обозначается на всех этапах — от планирования беременности до послеродового периода. Подобная настороженность вызвана возможными осложнениями, самым грозным из которых является разрыв матки по рубцу. Задачей акушера в такой ситуации является объективная оценка состояния беременной, принятие решения об оптимальном сроке родоразрешения и тактике ведения родов.
Для оценки общей картины в первую очередь интересны данные о предшествующих беременностях: их течение, срок родоразрешения, наличие осложнений, непосредственные показания к оперативному вмешательству. Также учитывается настрой женщины и ее желание или нежелание рожать самостоятельно. Важна давность беременности, закончившейся операцией кесарева сечения, поскольку «возраст» рубца коррелирует со степенью его состоятельности: для формирования зрелой соединительной ткани рубца необходимо от 8 до 12 месяцев, а восстановление морфофункциональной полноценности миометрия происходит через 1–2 года. Наиболее благоприятным промежутком времени от операции до следующих родов считается промежуток от 2 до 5 лет.
Чаще всего роды через естественные родовые пути проходят успешно, если предшествующая операция была выполнена по тазовому предлежанию плода (частота КС при тазовом предлежании составляет от 60–70 до 90 %). Факторы, позволяющие рассматривать возможность естественных родов у беременной с рубцом на матке, включают в себя прошлые операции КС по анатомическому несоответствию и случаи, когда роды происходят у повторнородящей женщины, уже имеющей естественные роды в анамнезе. Определенное внимание отводится технике выполнения прошлой операции — наиболее часто КС выполняется путем разреза в нижнем сегменте матки (НСМ), поскольку при доношенном сроке беременности он полностью развернут и является наиболее тонким местом стенки матки, при этом хорошо кровоснабжается, что создает благоприятные условия для формирования полноценного соединительнотканного рубца. Однако по-прежнему встречаются вертикальные разрезы (корпоральное кесарево сечение) или перевернутый Т-образный разрез. Последние два типа выполнения сечения матки более предрасполагают к молниеносному, так называемому «взрывному» разрыву матки. После поперечного сечения матки в нижнем сегменте чаще встречаются «тихие» неполные разрывы, которые в большинстве своем становятся случайной находкой (0,5–2 % случаев среди плановых операций).
При составлении плана родов важен срок родоразрешения — в его определении большую роль играет не только непосредственный срок беременности, но и биофизический профиль плода. Как правило, предпочтительнее роды на сроках 37–39 недель, а тенденция к перенашиванию беременности и вовсе недопустима в связи с тем, что растущий плод растягивает матку и чрезмерная нагрузка на рубец может привести к его расхождению.
Основным критерием при решении вопроса о сроке и порядке родоразрешения женщины с рубцом на матке является состоятельность имеющегося рубца. Несостоятельность рубца на матке в структуре показаний к повторному кесареву сечению составляет свыше 30 %. Существует несколько методов определения состоятельности рубца, однако единого мнения по их трактовке нет, также как и не найдено универсального и достоверного способа, позволяющего отследить динамику изменений рубца в течение беременности и определить его запас прочности. Каждый существующий метод исследования зачастую является малоинформативным при рассмотрении его результатов отдельно от других, при этом четкая корреляция между результатами различных диагностических методов отсутствует.
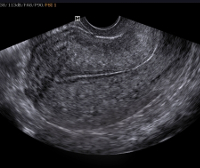
В течение беременности для оценки состояния рубца матки наиболее часто применяется ультразвуковое исследование, в ходе которого определяется эхоструктура и толщина рубца на всем протяжении, наличие кровотока в нем. К ультразвуковым маркерам несостоятельности рубца относят визуализацию дефекта миометрия в проекции рубца в виде «ниш» со стороны полости матки и обнаружение признаков некроза миометрия. Отсутствие кровотока в рубце служит неблагоприятным признаком в пользу несостоятельности рубца или его неполной состоятельности. По данным различных авторов, толщина рубца, при которой его можно назвать состоятельным, колеблется от 2 до 4–5 мм (при доношенном сроке), при этом учитывается равномерность его толщины на всем протяжении — то есть тонкий, но имеющий одинаковую на всем протяжении толщину рубец считается более надежным.
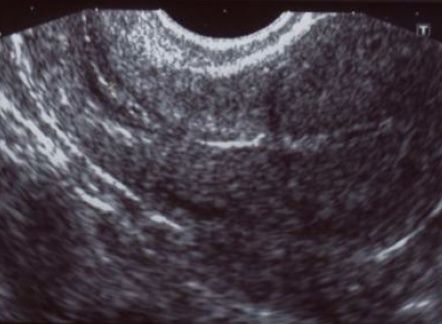
Рисунок 1 | Состоятельный рубец на матке
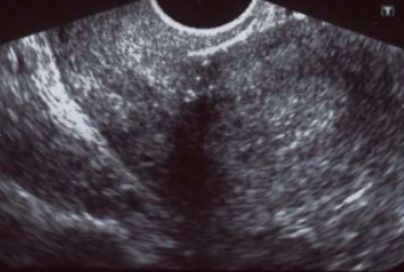
Рисунок 2 | Частично несостоятельный рубец. Определяются истончение миометрия и соединительнотканные включения в области рубца
Рисунок 3 | Несостоятельный рубец. Выявляется «ниша» в области рубца, миометрий не определяется
Оценка рубца может производиться посредством гистерографии с применением рентгеноконтрастных веществ. Исследование проводится как минимум через полгода после операции кесарева сечения, на 18–21 день менструального цикла. К признакам несостоятельности рубца при этом методе исследования относят смещение матки в сторону или вверх, фиксацию ее к передней брюшной стенке; уплощение, истончение или зазубренность передней стенки матки, дефекты наполнения полости матки, нишеобразные углубления в ней. Состояние рубца также можно оценить в ходе магнитно-резонансной томографии (МРТ) органов малого таза; этот метод обладает большими диагностическими возможностями, но в обычной клинической практике не имеет широкого применения.
При гистероскопическом исследовании визуализируется полость матки и место рубца (он может и не визуализироваться) или собственно рубец в виде плохо васкуляризированной соединительной ткани, расположенной среди мышечных волокон, или бессосудистого соединительнотканного рубца. Возможно взятие образца послеоперационного рубца с последующим гистологическим и иммуногистохимическим исследованием биоптата.
Необходимо отметить, что целесообразно оценивать состояние рубца в каждом триместре беременности, однако на решение о выборе тактики ведения родов непосредственно будут влиять данные последнего, наиболее близкого к моменту родов исследования.
По данным различных исследований и наблюдений, при наличии рубца на матке после операции кесарева сечения роды через естественные родовые пути возможны у 25–70 % женщин. При этом естественные роды не рекомендованы беременным с рубцом на матке, имеющим отягощенный соматический анамнез (сахарный диабет, бронхиальная астма, хронические заболевания почек и сердечно-сосудистой системы и т. д.) или осложнения текущей беременности (преэклампсия, плацентарная недостаточность и т. д.).
Дискутабельным остается вопрос о возможности применения утеротоников в родах. Никто не оспаривает необходимость пристального наблюдения за роженицей и особой осторожности при применении окситоцина или препаратов простагландинов, и в имеющихся в литературе случаях с описанием индукции родов и усиления родовой деятельности эти препараты не приводили к возникновению осложнений в родах.
Нет единой позиции относительно необходимости ручного обследования полости матки в раннем послеродовом периоде. Наряду с тем, что бессимптомный «тихий» разрыв полости матки (между делом — не всегда определяющийся в ходе ручного обследования) не требует лечения, риск внесения инфекции при выполнении этой манипуляции, равно как и риск превращения расхождения рубцовых тканей в большой разрыв, сохраняется. Наиболее щадящей здесь представляется концепция активного наблюдения за родильницей в раннем послеродовом периоде, оценка кровопотери и выполнение ручного обследования по общим показаниям.
В настоящее время активно разрабатываются различные методики, в том числе и интраоперационные, способствующие формированию максимально полноценного послеоперационного рубца на матке. Применяются препараты дополнительного гемостаза и активаторы пролиферации, также существуют исследования метода точечного введения 10 % раствора этанола в область шва, что снижает риск разрыва матки в последующих родах или уменьшает объем кровотечения при повторном кесаревом сечении. Рассматривалось применение медицинских клеев, однако они обладают общим недостатком, вызывая воспалительный процесс в тканях и, как следствие, формирование несостоятельного рубца и выраженного спаечного процесса в брюшной полости. Описано формирование полноценного соединительнотканного рубца при использовании гемостатической губки, в составе которой присутствовал коллаген.
Заслуживает отдельного внимания пластика рубца на матке (метропластика) — оперативный метод, реализующийся, как правило, посредством плановой лапароскопии. Операция включает в себя иссечение несостоятельного рубца и создание нового. При технически правильном выполнении операции, неосложненном течении послеоперационного периода с активно протекающими процессами неоваскуляризации и репарации в области рубца она позволяет улучшить репродуктивные исходы. Длительное время считалось, что иссечение старого рубца на матке, как на мышечном органе, трудоемко и неперспективно, поскольку рубец все равно имеет место быть. Тем не менее по результатам ряда исследований можно предполагать, что метропластика может стать одним из рутинных методов коррекции несостоятельных рубцов на матке не только после операций кесарева сечения, но и после миомэктомии.
В общем и целом, на сегодняшний день рубец на матке как таковой не является показанием к проведению повторной операции кесарева сечения. При этом каждый клинический случай требует отдельного рассмотрения и индивидуального подхода, а иногда — дополнительных исследований и постоянного наблюдения в течение всего периода беременности, родов и послеродового периода.
Рубец на матке после КС: характеристики, патологии, осложнения при родах
На современном этапе развития медицины отношение врачей к ведению беременности и родам у беременных с рубцом на матке кардинально изменилось по сравнению с тем, что было 10-15 лет назад.
Наличие рубца на матке не является противопоказанием для беременности. Более того, врачи акушеры-гинекологи перестали «бояться» вести беременности с рубцом на матке, а врачи акушерских стационаров перестали «бояться» вести роды у таких рожениц.
Почему же произошел переворот в сознании врачебного сообщества, и оно изменило своё отношение к рубцам?
Проведём небольшой экскурс в историю…
Практически до середины 90-х годов, что в крупных роддомах, что в акушерских отделениях ЦРБ на утренних конференциях докладывались единичные роды путем кесарева сечения из всего массива родов за сутки. И показания к кесареву сечению дежурным врачам нужно было тщательно обосновать, а если у дежурного врача несколько кесаревых за месяц, то заведующий отделением ставил вопрос о квалификации данного врача. Всё было очень серьёзно: низкий показатель кесаревых сечений, высокий показатель родов через естественные родовые пути, низкий показатель осложнений у рожениц и…довольно высокий показатель младенческой смертности. Но в структуру младенческой смертности входил очень высокий процент смертей детей, родившихся с пороками развития. В те года они никак не выявлялись: аппараты УЗИ были единичные даже в крупных роддомах, они не позволяли выявлять множество пороков развития, опытные врачи ультразвуковой диагностики были также единичными.
Поэтому, если из показателей младенческой смертности тех лет вычесть смертность у детей, родившихся с пороками развития, то мы получим те же показатели, что и сейчас.
У врачей того периода была оправданная акушерская выдержка и интуиция ведения родов, основанная на классическом акушерстве. Немаловажным был тот факт, что рождаемость в те времена была высокой, и врачи знали, что, если у женщины после родов рубец на матке, то беременность будет проблемной, и последующие роды возможны только оперативным путем. Был высокий показатель разрыва матки по рубцу во время беременности и в родах, и поэтому в подавляющем большинстве роддомов по стране роды с рубцом на матке проводились путем операции кесарева сечения в плановом порядке. В роды таких беременных даже не пускали. Это происходило из-за того, что тогда стенка матки ушивалась кетгутом, и иногда на этот шовный материал возникала аллергическая реакция в области сшитых тканей матки, а воспаление не способствовало хорошему заживлению тканей, и такие рубцы во время беременности истончались до критического предела и расходилисьразрывались, что приводило к трагическим ситуациям.
Затем, с середины 90-х годов прошлого столетия произошло несколько моментов, которые повлияли и на беременных, и на врачебное сообщество акушеров-гинекологов.
Началось массированное «обучение» наших врачей западными специалистами своим стандартам оказания помощи беременным женщинам. Но эти «стандарты» и «обучение» нам насаждались только узконаправленные! Учитывая тяжёлое финансовое состояние людей того периода времени и врачей в частности, мы воспринимали это обучение как дух нового времени, как новые возможности в медицине, как возможность общения с коллегами из других стран.
Бесчисленные конференции и съезды мировых лидеров в акушерстве и гинекологии в России, причём практически во всех областных центрах, чтобы обучить наших «неумелых, незнающих, малоумных» врачей, исповедующих классическое акушерство, новым методикам и возможностям быстрого родоразрешения кесаревым сечением.
Показания для кесарева сечения были расширены до абсурда, их можно было подогнать под любую акушерскую ситуацию, под любую роженицу, под возможности любого врача гинеколога!
Зачем врачу уделять внимание и следить за процессом родов в течение долгого времени (от 4 до 15 часов), когда за 20-30 минут можно всё сделать, и заниматься любым следующим процессом. Классическое акушерство отошло даже не на второй план, и постепенно стало забываться… Мало того, молодые доктора, приходящие из института, видели донельзя усеченную модель поведения врача акушера-гинеколога, и в дальнейшей своей практике применяли весьма ограниченный запас знаний и умений.
Сейчас предпринимаются значительные усилия для переобучения таких докторов навыкам классического акушерства. Но, то, что прививалось годами, трудно изменить за несколько месяцев, здесь нужно больше времени.
За почти 20 лет такой «работы» мы получили огромное количество женщин с рубцами на матке, которые могли бы рожать не двоих детей, а гораздо большее количество детей. По статистике число женщин с рубцом на матке, решивших родить второго ребенка, на 30% меньше женщин, родивших ребенка естественным путем. По поводу рождения третьего ребенка задумываются лишь 10% женщин с рубцами на матке.
Обычно после третьего кесарева сечения производилась перевязка маточных труб (стерилизация), а довольно часто стерилизация проводилась и после второй операции, согласия на это никто у женщин не спрашивал. Такая ситуация привела к значительному снижению рождаемости в нашей стране.
Попробую сформулировать вопросы, которые наиболее часто задают женщины с рубцами на матке, и ответить на них.
«Можно ли беременеть, если у меня есть рубец на матке, и не будет ли это опасно для моего здоровья?»
Рубец на матке не является противопоказанием для вынашивания беременности. Беременность не представляет угрозы для здоровья у женщины с рубцом на матке, потому что последние 15 лет для сшивания тканей во время операции используется синтетический материал, не вызывающий аллергических реакций в тканях. Соответственно не будет воспаления в области рубца, и заживление тканей будет хорошим при условии, что послеродовый период был гладким. Если в послеродовом периоде случилось воспаление матки с повышением температуры тела, отсроченная выписка из роддома более недели, не по причине задержки выписки ребенка, то по поводу следующей беременности нужно будет проконсультироваться с опытным врачом. Ведь воспалительные изменения в матке приводят к нарушениям процессов заживления тканей в области рубца, что в конечном итоге ведёт к преобладанию в этом месте соединительной ткани над мышечной. Соединительная ткань не так растягивается во время роста матки при беременности, как мышечная, соответственно она не такая эластичная, и во время родов через естественные родовые пути соединительная ткань, преобладающая в области рубца, может не выдержать чрезмерных нагрузок и «разорваться». На самом деле биомеханизмов, приводящих к разрыву матки в области рубца, довольно много, но суть от этого не изменится, разрыв матки – это грозное осложнение родов, требующее незамедлительного хирургического вмешательства и дальнейших медицинских мероприятий.
«Можно ли рожать через естественные родовые пути, если предыдущие роды закончились операцией кесарева сечения?»
Однозначно ответить на этот вопрос нельзя, тем более, если женщина не беременна, а, чаще на него можно ответить только в 3 триместре беременности за 2-3 недели до родов.
Объясню почему…
Роды через естественные родовые пути у беременной с рубцом на матке – это ответственный и осмысленный шаг врача и самой женщины. Врач обязательно должен разъяснить беременной все риски и осложнения
с учётом всех имеющихся обследований, консультаций, сопутствующих заболеваний и т.д. И только после этой беседы беременная должна подписать информированное согласие на озвученный ей врачом план родов, в котором обязательно будет строка; «в случае отклонения от нормального течения, роды закончить путём операции кесарева сечения».
Ведь даже, если врач предусмотрел всё, может случиться ситуация, требующая экстренного оперативного родоразрешения, и у врача, да и у роженицы может не оказаться времени на составление и подписание каких-либо документов. Всё должно быть оговорено, составлено и подписано заблаговременно.
Осложнения и состояния во время беременности, при которых не возможны роды через естественные родовые пути у беременной с рубцом на матке:
1. Вращение и приращение плаценты в области рубца.
Это состояние, когда плацента, прикрепляясь в области рубца, врастает своими тканями в мышцу матки или прорастает её. Здесь потребуется специальная подготовка до и вовремя операции, врачи с опытом проведения таких операций, да и сама операция будет не только кесарево сечение.
2. В сроках 36-37 недель беременности проводится ультразвуковое исследование рубца с допплерометрией для выявления наличия мышечной ткани в области рубца.
Такое исследование позволяет провести функциональную оценку рубца для возможности проведения естественных родов. Если в области рубца мышечная ткань отсутствует, то роды возможны только оперативным путём!
И никакая толщина рубца, даже если она измерена правильно, не даёт возможности оценки прогноза родов. К сожалению, этот атавизм врачебной практики ещё прочно сидит в головах врачей, особенно в женских консультациях, и они достаточно часто гоняют беременных на УЗИ измерить толщину рубца.
3. Тяжёлая преэклампсия. Это грозное осложнение второй половины беременности, характеризующееся повышением давления более 160100 мм.рт.ст, белком в моче более 3 гл, неврологической симптоматикой, изменениями показателей в анализах крови. А если ещё есть рубец на матке, то роды будут только оперативные.
4. Наличие костных изменений в малом тазу в результате заболеваний костной ткани, переломов, травм, тяжёлой формы симфизита.
5. При других, так называемых, экстрагенитальных заболеваниях, при которых нельзя рожать через естественные родовые пути.
Про эти заболевания беременная уже должна знать к 38 недели, так как они выявляются во время беременности, даже, если женщина всегда считала себя абсолютно здоровой.
«Если я соглашусьхочу рожать естественным путём, то какие осложнения могут быть во время родов?»
Первое из осложнений, это то, что роды закончатся кесаревым сечением, если что-то пойдет не так, например, начавшаяся гипоксияасфиксия плода.
Второе, это разрыв матки по рубцу при его несостоятельности во время родовой деятельности. Это осложнение можно практически полностью исключить, если (см. выше) сделать УЗИ/допплерометрию рубца перед родами. Ответ на этот вопрос, как раз, состоит в чётко прописанном плане врача перед родами за подписью беременной.
«Как проверить после естественных родов с рубцом на матке, что у меня нет разрыва матки?»
Проверить это очень легко – проводится УЗИ рубца прямо в родзале, которое подтверждает целостность рубца. При каких-то сомнениях врача, проводится под наркозом ручное обследование полости матки, которое на 100% гарантирует целостность матки.
В конце хочу обратить внимание на тот факт, что при самостоятельных родах при рубце на матке, женщины чаще соглашаются на последующие беременность и роды. У них уже есть положительный опыт и самое главное уверенность в своих силах и опыте врача. Такие женщины на роды всегда возвращаются к «своему» врачу, который провел предыдущие роды естественным путём. Это огромное доверие!
Я твёрдо убеждён, что все конфликты между врачом и пациентом происходят от недостатка информации, которую врач должен донести до пациента в полном объёме, возможно, даже не один раз.
Статью подготовил Понкрашкин Александр Валентинович, руководитель отделения пренатальной диагностики Немецкой семейной клиники


