Серонегативные спондилоартропатии – совершенствование подходов к ранней диагностике и лечению
Для цитирования: Шостак Н.А., Правдюк Н.Г., Абельдяев Д.В. Серонегативные спондилоартропатии – совершенствование подходов к ранней диагностике и лечению. РМЖ. 2013;6:332.
Серонегативные спондилоартропатии (ССпА) составляют группу взаимосвязанных, клинически пересекающихся хронических воспалительных ревматических заболеваний, которая включает идиопатический анкилозирующий спондилоартрит (СпА) (наиболее типичная форма), реактивный артрит, псориатический артрит (ПА) и энтеропатические артриты (ЭА), связанные с воспалительными заболеваниями кишечника. Клинический спектр заболеваний оказался значительно шире, чем первоначально осознавалось, поэтому некоторые менее определенно очерченные формы были отнесены к категории недифференцированных спондилоартропатий (табл. 1).
Дифференцирование среди этих форм, особенно на ранних стадиях, не всегда возможно в связи с неясной выраженностью клинических особенностей, однако это, как правило, не влияет на тактику их лечения.
Группа ССпА была сформирована в 1970–е гг., после детального изучения случаев серонегативного ревматоидного артрита (РА). Оказалось, что у многих пациентов клиническая картина заболевания отличалась от таковой при серопозитивном варианте: часто наблюдается развитие СпА, поражение крестцово–подвздошных сочленений, артрит периферических суставов носит асимметричный характер, преобладают энтезиты, а не синовит, не выявляются подкожные узелки, имеется семейная предрасположенность к развитию болезни. Прогностически эти «формы» оценивались как более благоприятные, чем остальные случаи серонегативного и серопозитивного РА. Позднее была обнаружена тесная ассоциативная связь между СпА и носительством антигена гистосовместимости HLA–B27, которая отсутствует при РА.
Первоначально в группу ССпА были включены также болезнь Уиппла, синдром Бехчета и ювенильный хронический артрит (ЮХА). В настоящее время эти заболевания исключены из данной группы по разным причинам. Так, при болезни Бехчета отсутствуют поражение осевого скелета и ассоциация с HLA–В27. Болезнь Уиппла редко сопровождается сакроилеитом и спондилитом, данные о носительстве HLA–В27 при ней противоречивы (от 10 до 28%), а доказанная инфекционная природа отличает заболевание от других спондилоартропатий. ЮХА, по общему мнению, является группой разнородных заболеваний, многие из которых эволюционируют впоследствии в РА, и лишь отдельные варианты могут рассматриваться как предшественники развития ССпА взрослых. Остается нерешенным вопрос о принадлежности к ССпА сравнительно недавно описанного SAPHO–синдрома, который проявляется синовитом, пустулезом ладоней и подошв, гиперостозом, частым поражением грудинно–ключичных сочленений, развитием асептического остеомиелита, сакроилеитом, осевым поражением позвоночника с наличием HLA–В27 у 30–40% больных.
Таким образом, ССпА имеют ряд признаков, отличающих их от РА, и сходные, общие для всех заболеваний, составляющих группу, черты:
• отсутствие РФ;
• отсутствие подкожных узелков;
• асимметричный артрит;
• рентгенологические признаки сакроилеита и/или анкилозирующего СпА;
• наличие клинических перекрестов;
• тенденция к накоплению этих заболеваний в семьях;
• ассоциация с антигеном гистосовместимости HLA–B27.
Наиболее характерная клиническая особенность семейства ССпА – боль в спине (БС), имеющая воспалительный характер. В основе болевого синдрома в спине лежит воспалительный процесс в илеосакральных сочленениях, в местах прикрепления связочного аппарата к телам позвонков (энтезиты), а также в телах позвонков (спондилит) с вовлечением межпозвонкового диска (спондилодисцит) и дугоотростчатых суставах. Согласно оценочным данным Международного общества по спондилоартритам (The Assessment of SpondyloArthritis international Society (ASAS, 2009)), определены критерии воспалительной БС (табл. 2).
Другая отличительная черта ССпА – энтезит – воспаление в местах прикрепления связок, сухожилий или капсулы сустава к кости (табл. 3). Считается, что энтезит является патогенетически главным, первичным поражением при спондилоартропатиях. Часто триггерами энтезитов являются травма энтезисов или перегрузки сухожилий. Энтезиты проявляются болью при движении, в котором участвует соответствующая мышца. Более отчетливо боль возникает при напряжении заинтересованной мышцы. Определяются отечность окружающих тканей и пальпаторная болезненность в области вовлеченного энтезиса. Исходом энтезопатии является, как правило, оссификация энтезиса с развитием энтезофитов. В типичных случаях, когда имеется хорошо очерченная клиническая симптоматика, отнести заболевание к группе ССпА не является сложной проблемой.
В 1991 г. Европейская группа по изучению спондилоартритов разработала первые клинические рекомендации по диагностике ССпА (табл. 4).
Эти критерии создавались как классификационные и не могут широко применяться в клинической практике, т.к. их чувствительность у пациентов с анамнезом болезни менее 1 года составляет менее 70%. Даже занимающим ведущее место в группе ССпА заболеваниям присущи значительные вариации в частоте выявления одного и того же признака (табл. 5).
Разработанные в дальнейшем Amor B. и соавт. диагностические критерии (табл. 6) показали в различных исследованиях большую чувствительность (79–87%) в какой–то мере за счет снижения их специфичности (87–90%). Эти критерии позволяют оценить в баллах степень достоверности диагноза и дают лучшие результаты в диагностике недифференцированных СпА и ранних случаев заболевания.
Одним из основных диагностически значимых проявлений ССпА является сакроилеит. Последний возникает постепенно, локализуется в области ягодиц, может носить перемежающий характер (т.е. перемещаться с одной стороны на другую) и иррадировать в проксимальные отделы бедер.
На ранней стадии заболевания сакроилеит и СпА не всегда могут быть верифицированы по данным рентгенографии, поэтому в последнее время рекомендуется прибегать для их выявления также к компьютерной или магнитно–резонансной томографии (МРТ), учитывая, что корреляция с клиническими проявлениями недостаточна.
Последнее десятилетие привнесло фундаментальные изменения в диагностику и лечение ССпА. Приоритетными составляющими пересмотра критериев заболевания явились проблема ранней диагностики и лечения, внедрение новых инструментальных методов обследования. Предложены диагностические критерии аксиального СпА, основанные на двух основных диагностических составляющих: наличии генетического маркера – HLA–B27 или сакроилеита, подтвержденного с помощью МРТ или рентгенографии (табл. 7). Разработка критериев аксиального СпА основывалась на анализе данных 649 пациентов с хронической БС в анамнезе (не менее 3 мес.), которая дебютировала до 45 лет с наличием периферических симптомов или без них.
Особое внимание уделяется МРТ–диагностике сакроилеита (дорентгенологическая диагностика), позволяющей выявить изменения в илеосакральных сочленениях на ранней стадии болезни. Для диагностики ранних признаков (острое воспаление), таких как капсулит, энтезит, синовит, остеит, предпочтительно использовать STIR/Т–1 взвешенный режим изображения с контрастированием. Хронические признаки воспалительного процесса: эрозии, склероз, отложения жира, синдесмофиты/анкилоз диагностируются в обычном режиме с использованием Т–1 взвешенного изображения.
Другой составляющей пересмотра диагностических подходов ССпА явился процесс разработки новых критериев для периферического спондилоартрита на основании анализа данных 226 пациентов без БС с периферическими проявлениями заболевания (артриты, энтезиты), возникшими в возрасте до 45 лет (ASAS, 2012). В основу критериев положены артрит (преимущественно асимметричный, нижних конечностей) и/или энтезит, и/или дактилит, сочетающиеся со следующими признаками (одним и более)): псориаз, воспалительные заболевания кишечника, предшествующая инфекция, HLA–B27, увеит и сакроилеит (по данным МРТ или рентгенографии). Кроме того, для постановки диагноза периферического СпА возможна комбинация основных симптомов и признаков с двумя и более сохраняющимися признаками: артрит, энтезит, дактилит, воспалительная БС в прошлом, семейный анамнез ССпА. Окончательный набор критериев показал хороший баланс чувствительности (77,8%) и специфичности (82,9%) (табл. 8).
Одним из преимуществ новых критериев периферического СпА является включение моноартрита и полиартрита в перечень наряду с олигоартритом, что способствует увеличению чувствительности критериев. Отличиями новых критериев СпА от ESSG–критериев является то, что энтезит и дактилит наравне с артритом отнесены к основным критериям периферического СпА и могут учитываться как в сочетании с артритом, так и без последнего. В перечень диагностических признаков также внесен генетический маркер HLA–B27. Потенциальным недостатком новых критериев периферического СпА является исключение больных с дебютом заболевания после 45 лет. Также неясно, какова степень участия поражения осевого скелета у пациентов с периферическим СпА и наоборот, объем периферических маркеров СпА при аксиальной форме заболеваний.
Известно, что основным препятствием к эффективному лечению СпА является поздняя диагностика заболевания. Новые ASAS–критерии СпА, по мнению экспертов, – значимый шаг к совершенствованию и оптимизации диагностики и терапии этой группы заболеваний. Введением понятия «осевой» СпА подчеркивается роль нерентгенологической диагностики сакроилеита – одного из основных маркеров аксиального СпА при наличии воспалительной БС у пациентов младше 45 лет. В диагностике периферического СпА (у пациентов младше 45 лет без БС) повышенное внимание уделяется энтезитам, дактилитам, а также носительству генетического маркера СпА – HLA–B27. В ближайшие годы работа экспертов ASAS, скорее всего, будет сосредоточена на проверке этих критериев в условиях клинических испытаний и реальной клинической практики.
В случае, когда при недавнем дебюте отдельных форм ССпА (РеА) удается установить присутствие этиологического фактора (Clamidia trachomatis), возможно этиотропное лечение соответствующими антибиотиками, дополняемое другими видами терапии. В случае постэнтероколитического артрита антибиотикотерапия неэффективна. В остальных случаях можно говорить только о патогенетической терапии, которая включает применение медленнодействующих («базисных») препаратов, таких как сульфасалазин, метотрексат, лефлуномид. В терапии аксиальной формы АС показано использование генно-инженерных антицитокиновых препаратов (инфликсимаб). Несмотря на то, что лечение в зависимости от нозологической формы может отличаться, в комплекс медикаментозной терапии обязательно входят препараты, непосредственно влияющие на воспаление и боль. Среди последних центральное место занимают нестероидные противовоспалительные препараты (НПВП), в частности ацеклофенак (Аэртал, фармацевтическая компания «Гедеон Рихтер»).
Ацеклофенак (Аэртал®) был синтезирован в 1982 г. и зарекомендовал себя как препарат, обладающий высокой антивоспалительной активностью и хорошей переносимостью. В Европе он стал широко применяться с 1997 г., а начиная с 2002 г. – и в России. Ацеклофенак на сегодняшний день широко используется во врачебной практике более чем в 60 странах мира. К настоящему времени им пролечено более 80 млн человек.
Ацеклофенак является производным фенилацетиловой кислоты (2–[2,6–дихлорфенил амино] фенилацетоуксусная кислота) и по своей структуре близок к диклофенаку. Он обладает высокой степенью связывания с белком (99%). При пероральном применении быстро и полностью адсорбируется и спустя 1,5–2 ч достигает своей максимальной концентрации в крови. Препарат не обладает кумулятивной активностью, а его фармакокинетика не зависит от возраста пациентов. Помимо основного фармакологического эффекта, характерного для всех НПВП, – блокады циклооксигеназы, Аэртал подавляет синтез провоспалительных цитокинов (интерлейкина–1 и фактора некроза опухоли–aльфа). Ацеклофенак не кумулируется в организме и не изменяет свою фармакокинетику в зависимости от возраста, поэтому его можно принимать пожилым больным. Пиковая концентрация препарата в плазме достигается через 1,4–2,8 ч после однократного приема 100 мг Аэртала. Препарат полностью метаболизируется в печени, период полувыведения составляет 4 ч.
В отличие от ряда других НПВП ацеклофенак (Аэртал) оказывает стимулирующий эффект на синтез хрящевого матрикса, что свидетельствует о преимуществе данного препарата при лечении патологии суставов, связанной с деструкцией хряща и субхондральной кости. Выпускается Аэртал в виде таблеток для перорального приема по 100 мг. Рекомендуется принимать по 1 таблетке 2 р./сут., запивая достаточным количеством жидкости, вне зависимости от приема пищи. Аэртал обладает хорошей переносимостью и высоким профилем безопасности.
При лечении Аэрталом больных ССпА удается добиться лучшего соотношения индекса эффективность/безопасность, при том, что антивоспалительное его действие эквивалентно действию стандартных НПВП. В мультицентровом двойном слепом параллельном исследовании Аэртала 100 мг и индометацина 100 мг, проведенного Batle–Gauda и соавт. (1996), было показано, что оба препарата активно воздействуют на такие параметры патологического процесса, как боль, утренняя скованность, подвижность в поясничном отделе позвоночника по модифицированному индексу Шобера, глобальная оценка болезни пациентом и врачом. Достоверных различий оцениваемых показателей в двух группах больных не было выявлено.
В то же время Аэртал вызывает меньше нежелательных эффектов, чем индометацин и другие «традиционные» НПВП. Так, метаанализ безопасности ацеклофенака, основанный на 13 двойных слепых рандомизированных исследованиях, в которых приняли участие 3574 больных с ССпА, остеоартрозом и РА, продемонстрировал лучший профиль безопасности по сравнению с классическими НПВП, включая диклофенак, индометацин, напроксен, пироксикам и теноксикам. При лечении группы больных ацеклофенаком у них в 1,38 раза реже встречались нежелательные явления по сравнению с группой больных, лечившихся традиционными НПВП, при этом отмена терапии в связи с токсичностью данного препарата также встречалась достоверно реже, чем у больных группы сравнения.
В рандомизированном контролируемом исследовании назначение 126 больным анкилозирующим СпА ацеклофенака в дозе 200 мг/сут. и напроксена в дозе 1000 мг/сут. одинаково эффективно снижало интенсивность болей и способствовало улучшению функциональной активности. Также была продемонстрирована равная терапевтическая эффективность ацеклофенака и других НПВП (индометацин, теноксикам и напроксен) в отношении купирования боли, уменьшения продолжительности утренней скованности и улучшения двигательной активности при болезни Бехтерева.
При оценке нежелательных явлений при применении ацеклофенака необходимо отметить, что их спектр оказался близок таковому при лечении другими НПВП, однако существенно различался по частоте их развития. Это было продемонстрировано в широко известном исследовании SAMM (Safety Assessment of Marketed Medicines), в котором принимали участие 10 142 больных с разными ревматическими заболеваниями (анкилозирующий СпА, РА и остеоартроз); 7890 больным был назначен ацеклофенак, 2252 – диклофенак. На основании полученных данных авторы пришли к выводу, что применение ацеклофенака сопровождалось меньшим риском развития НПВП–гастропатий и лучшей переносимостью даже с учетом того, что среди больных, получавших ацеклофенак, было значительно больше пациентов с патологией ЖКТ в анамнезе.
Таким образом, в настоящее время разработаны и внедрены современные критерии воспалительной БС, новые инструментальные методы диагностики сакроилеита, разработан дифференцированный подход к диагностике и лечению серонегативных СпА.
Литература
1. Бадокин В.В. Ацеклофенак (Аэртал) в терапии заболеваний суставов и позвоночника // РМЖ. 2006. № 25. С. 1800–1804.
2. Лила А.М. Применение Аэртала (ацеклофенака) в ревматологической практике. Справочник поликлинического врача. 2010. № 8. С. 47–50.
3. Насонова В.А. Возможности и перспективы НПВП: анальгетическая и противовоспалительная активность ацеклофенака // РМЖ. 2005. № 2. С. 100–103.
4. Amor B., Dougados M., Listrat V. et al. Are classification criteria for spondylarthropathy useful as diagnostic criteria? // Rev Rhum Engl Ed. 1995. Vol. 62 (1). Р. 10–15.
5. Amor B.: Reiter’s syndrome: diagnosis and clinical features // Rheum Dis Clin North Am. 1998. Vol. 24. Р. 677–695.
6. Collantes–Estevez E., Cisnal D.M., Munoz–Gomariz E. Assessment of 2 systems of spondyloarthropathy diagnostic and classification criteria (Amor and ESSG) by a Spanish multicenter study. European Spondyloarthropathy Study Group // J Rheumatol. 1995. Vol. 22 (2). Р. 246–251.
7. Dougados M., Van der Linden S., Juhlin R. et al. The European Spondylarthropathy Study Group: preliminary criteria for the classification of spondylarthropathy // Arthritis Rheum. 1991. Vol. 34. Р. 1218.
8. Kataria R.K., Brent L.H. Spondyloarthropathies // Am Fam Physician. 2004. Vol. 69 (12). Р. 2853–2860.
9. Dougados M., Hermann K.G., Landewe R. et al. Assess spondyloarthritis to international Society (ASAS) handbook: a guide The Assessment of spondyloArthritis // Ann Rheum Dis. 2009. Vol. 68. Р. 1–44.
10. Sarah Lipton, Atul Deodhar, The New ASAS Classification Criteria for Axial and Peripheral Spondyloarthritis Int // J Clin Rheumatol. 2012. Vol. 7 (6). Р. 675–682.
11. Bort R., Ponsoda X., Carrasco E. et al. Metabolism of aceclofenac in humans // Drug Metab Dispos. 1996. Vol. 24. Р. 834–841.
12. Hinz B., Rau T., Augel D. et al. Aceclofenac spares cyclooxygenase 1 as a result of limited but sustained biotransformation to diclofenac // Clin Pharmacol Therap. 2003. Vol. 74. Р. 222–235.
13. Kornasoff D., Frerick H., Bowdler J. et al. Aceclofenac is a well–tolerated alternative to naproxen in the treatment of osteoarthritis // Clin Rheumatol. 1997. Vol. 16 (1). Р. 32–38.
14. Masso Gonzalez E.L., Patrignani P., Tacconelli S., Garcia Rodriguez L.A. Variability among nonsteroidal antiinfl ammatory drugs in risk of upper gastrointestinal bleeding // Arthritis Rheum. 2010. Vol. 62 (6). Р. 1592–1601.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Болезнь Бехтерева
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Какие заболевания лечит ревматолог?
Оказывается, таким заболеванием, как болезнь Бехтерева (международное название – анкилозирующий спондилоартрит) люди страдали еще в древности. К таким выводам пришли ученые-археологи при изучении египетских мумий. Ими был обнаружен скелет человека, где крестец, тазовые кости, поясничные позвонки и 10 грудных позвонков были сращены в единую кость, что крайне типично для болезни Бехтерева.
В середине 16 века попытка описать скелет человека, имеющего эту же болезнь, была сделана итальянским хирургом эпохи Возрождения Реальдо Коломно. Но только выдающийся русский врач и ученый Владимир Бехтерев в конце XIX века смог первым систематизировать признаки спондилоартрита. В честь этого ученого данное заболевание в России нередко называется болезнью Бехтерева.
Анкилозирующий спондилоартрит – относительно редкое ревматологическое заболевание, которым страдает около 2% населения планеты. Эта болезнь преимущественно «мужская», причем характерна она для мужчин молодого возраста (от 15 до 40 лет). Болезнь Бехтерева у женщин встречается в 5 раз реже.
Диагностика болезни Бехтерева
Что такое спондилоартит
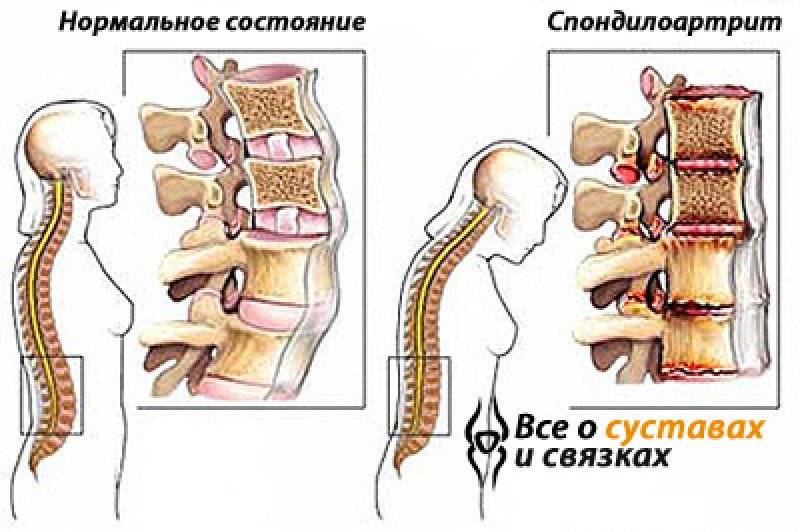
Анкилозирующий спондилоартрит представляет собой хроническое воспаление осевого скелета – позвоночника и подвздошно-крестцовых суставов, приводящее к постепенному окостенению суставов и ограничению их подвижности (анкилоз – тугоподвижность сустава вследствие сращивания друг с другом костей). Под термином «серонегативный спондилоартрит» понимают целую группу заболеваний , общим клиническим проявлением которых является воспалительное поражение позвоночника, а лабораторным – отрицательный ревматоидный фактор (т.е. серонегативность по этому фактору).
Разновидностями серонегативного спондилоартрита являются следующие заболевания:
- болезнь Бехтерева (анкилозирующий спондилоартрит); ;
- псориатический спондилоартрит;
- спондилоартрит при болезни Крона;
- недифференцированный спондилоартрит.
К общим проявлениям заболевания этой группы относят:
- боли и скованность в поясничной области позвоночника и ягодицах (проекции крестцово-подвздошных суставов), усиливающиеся в покое и уменьшающиеся при движении;
- наличие гена HLA-B27;
- боли и припухлость в суставах нижних конечностей, нередко асимметричные;
- частое поражение связок и сухожилий (дискомфорт в области пяток, ахиллова сухожилия).
Отличительной особенностью болезни Бехтерева является изменения в связках позвоночника, их уплотнение и постепенное окостенение. Это приводит к тому, что позвоночник человека теряет свою гибкость, становится ригидным как бамбук.
К сожалению, на начальном этапе заболевания спондилоартрит позвоночника путают с остеохондрозом и назначают неправильное лечение. Нередко на постановку правильного диагноза может уйти несколько лет. Если лечение болезни Бехтерева не начать вовремя, это может привести к обездвиживанию позвоночника и суставов, появлению осложнений в виде перебоев в работе сердца, поражения легких и почек. Инвалидность при спондилоартрите – отнюдь не редкость в случае неправильного или запоздалого лечения.
Причины заболевания спондилоартритом
До сих пор ученые не могут назвать точные причины болезни Бехтерева.
Одна из возможных причин – наследственная предрасположенность. Большинство больных (около 96%), страдающих анкилозирующим спондилоартритом, являются носителями гена HLA-B27, который, как предполагают, имеет структурное сходство с некоторыми инфекционными агентами. В результате образования перекрестно реагирующих антител, иммунная система организма перестает отличать «свои клетки» от «чужих» и начинает разрушать клетки своего собственного организма. Так начинается аутоиммунный воспалительный процесс в суставах.
Высказывается предположение, что Болезнь Бехтерева – заболевание психосоматическое, которое может быть спровоцировано особенностями психики пациента или сильным затяжным стрессом. Исследования показали, что многим пациентам не хватает психологической гибкости в решении проблем, зато налицо недовольство собой, своей жизнью, работой, семьей и т.д.

Диагностика болезни Бехтерева
Факторами, провоцирующими вторичный спондилоартрит являются:
- воспалительные заболевания мочеполовой системы;
- кишечная инфекция (дизентерия, сальмонеллез, иерсиниоз и др.);
- нарушение работы эндокринной системы;
- переохлаждение организма и др.
Симптомы спондилоартрита
Симптоматика спондилоартрита достаточно разнообразна. По разным оценкам, начало болезни в 75% случаев сопровождается болями в пояснице, в 20% – болями в суставах, в 5% – поражением глаз и другими симптомами.
Картину осложняет тот факт, что время от начала заболевания до проявления типичной симптоматики болезни Бехтерева у мужчин составляет 4 -5 лет, у женщин – 10 – 20 лет. А промежуток между рецидивами может составлять от нескольких месяцев до нескольких лет.
Симптомы болезни Бехтерева нередко напоминают проявления остеохондроза. Пациент чувствует резкую боль в пояснице, отдающую в ногу, или боль в шее, иррадиирующую в руку. На начальной стадии спондилоатрита боль может на время пропадать после массажа или приема нестероидных противовоспалительных препаратов. Однако в отличие от остеохондроза, при болезни Бехтерева через некоторое время ранее эффективные препараты оказываются бессильны, и человек начинает задумываться о лечении.
Со временем снижается подвижность позвоночника, появляется горб. Именно это приводит к формированию характерной для данного заболевания «позе просителя».
В дальнейшем могут развиться поражение глаз и почек путей.
Заболевание имеет хроническое течение. Через несколько лет после начала болезни у половины больных вовлекается в процесс шейный отдел позвоночника.
Полное окостенение и обездвиженность позвоночника может произойти в течение 14-20 лет.
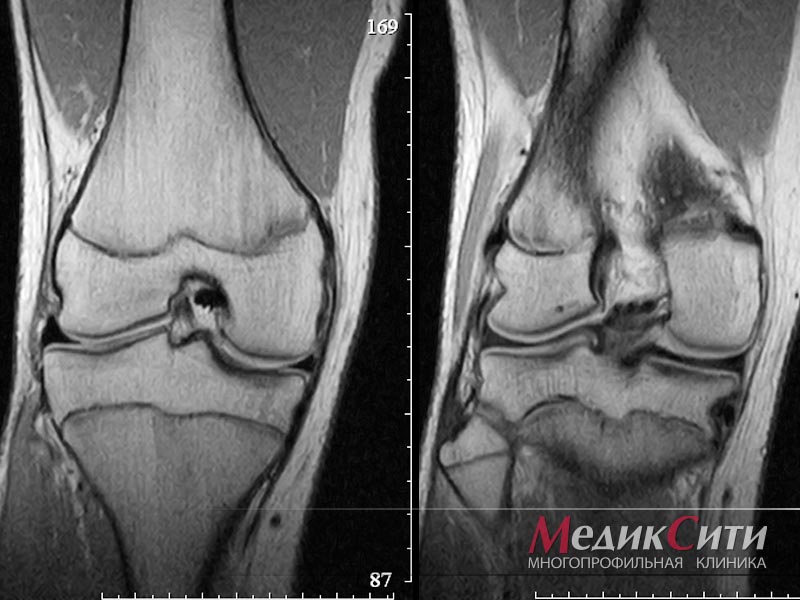
Диагностика болезни Бехтерева
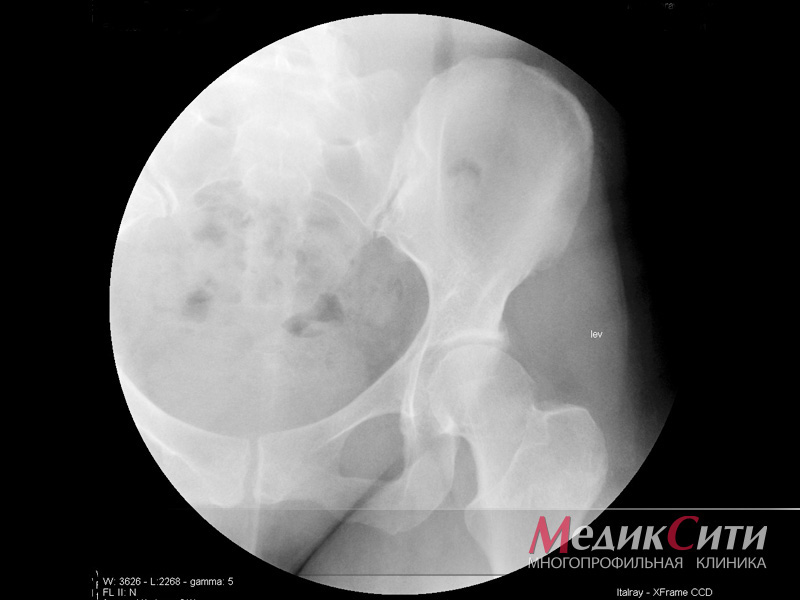
При подозрении на спондилоартрит врач-ревматолог направляет больного на рентгеновское исследование костей таза, позволяющее визуализировать состояние крестцово-подвздошных суставов. В начале заболевания изменения могут быть незначительны, однако повторный снимок через 1-2 года дает возможность сравнительного анализа происходящих изменений при прогрессировании заболевания. Более информативным методом диагностики болезни Бехтерева является МРТ, позволяющая увидеть изменения в суставах еще раньше и лучше.
Выявление антигена тканевой совместимости HLAB27 является важным аргументом в пользу диагноза «спондилоартрит».
Среди лабораторных исследований обязательным считается определение СОЭ и C-реактивного белка (СРБ) (см. ревматологическое обследование). Данные показатели позволяют оценить интенсивность воспалительного процесса.
Для выявления внесуставных проявлений болезни назначаются биохимический анализ крови, ЭКГ, ЭхоКГ и флюорографию.
Наибольшую трудность представляет выявление болезни Бехтерева на ранних стадиях. Для этого важны не только оценка структурных изменений скелета, данные лабораторных анализов, но и изучение семейного анамнеза, а также клинических особенностей течения суставного синдрома, что требует известного профессионализма со стороны врача.

Общий анализ крови

Иммунологический анализ крови
Лечение спондилоартрита
Лечение спондилоартрита имеет своей целью уменьшить воспаление, купировать боль и сохранить подвижность позвоночника, нормальную осанку и функцию суставов.
Частично с этими задачами хорошо справляются нестероидные противовоспалительные препараты. Тем не менее, с целью замедления прогрессирования суставного поражения для лечения болезни Бехтерева в настоящее время применяются препараты, подавляющие иммунные воспалительные реакции, которые, как было указано выше, играют важную роль в развитии и поддержании суставного воспаления. Среди последних используют синтетические иммуномодуляторы и препараты биологического происхождения, в частности ингибиторы фактора некроза опухоли-α (инфликсимаб, адалимумаб, цертолизумаб пегол, голимумаб).
При стихании воспалительной активности болезни основное лечение спондилоартрита направлено на уменьшение процесса окостенения суставов и сохранение подвижности суставов. Рекомендуются лечебная гимнастика (с определенными поворотами и наклонами), плавание.
Немаловажно подобрать хороший ортопедический матрас и подушку.
Следует уделить внимание правильному питанию: уменьшить употребление углеводной пищи и добавить в рацион больше белка (молочных продуктов, яиц, отварного мяса, рыбы), овощей и фруктов.
Отказ от вредных привычек делает прогноз болезни Бехтерева более благоприятным. Об этом свидетельствуют многочисленные отзывы о лечении болезни Бехтерева в интернете.
Своевременное обращение к врачу-ревматологу позволит выявить заболевание на ранних стадиях и подобрать индивидуальную эффективную терапию. В многопрофильной клинике «МедикСити» проводится комплексное обследование и лечение анкилозирующего спондилоартрита, подагры, ревматизма, системной склеродермии, красной волчанки, полимиозита и других ревматологических заболеваний.
Серонегативные спондилоартриты
Серонегативные спондилоартриты – это патология воспалительных процессов, поражающих позвоночник и соединения суставов, также представляет собой группу заболеваний. Когда болезнь начинает свое развитие, наблюдаются следующие характерные симптомы: болезненные синдромы в суставах, изменения в коже, воспалительные процессы в кишечнике, травмы в элементах глаза, сердца и почек.
5) Болезнь Бехтерева, более популярное название во врачебной практике как анкилозирующий спондилоартрит;
7) Артриты со стабильно развивающимися патологиями кишечника: болезни Уиппла и Крона, и язвенный неспецифический колит.
Причины
Еще до сих пор медицинскому миру до конца не известно о факторах запускающих процессы образования серонегативных спондилоартритов, тем не менее научные исследования не прекращают останавляться и ученые сего мира уже выявили успешные гипотезы и версии.
Так, к основным причинам появления нездорового состояния относятся:
- наследственная предрасположенность благодаря наличию антигена HLA-B27;
- влияние на иммунитет инфекционных элементов, которые провоцируют появление мочеполовых и кишечных инфекций, среди них выделяют хламидиоз, сальмонеллез, иерсиниоз, дизентерию, наличие пищевых токсинов;
- заражение хламидиями, шигеллами, клебсиеллами и подобными микроорганизмами.
Проявление спондилоартрита
Симптомы
Признаки, которые являются показателями формирования одного из патологических состояний:
- воспаление дистальных межфаланговых суставов;
- нарушение подвижности позвоночника;
- непостоянные боли в ягодицах;
- искривление осанки (сколиоз, кифоз, лордоз);
- болевой синдром в позвоночном столбе;
- псориатические бляшки или пустулы на кожных покровах;
- язвы, расположенные на слизистой оболочке ротовой полости;
- узловатая эритема;
- деформация ногтей, подобная распространению псориаза;
- ухудшение зрения, вплоть до полной слепоты;
- утолщение пальцев на ногах и руках;
- кератодермия;
- передний увеит;
- иридоциклит;
- нарушение целостности зрительного нерва; ; ;
- дистрофия роговицы;
- развитие ирита;
- нарушение АВ-проводимости сердца;
- аортит, который может осложниться формированием аортального сердечного порока;
- протеинурия; ;
- поясничные боли в ночное время суток;
- нефротический синдром почек;
- в исключительных случаях развитие почечной недостаточности;
- микрогематурия;
- воспалительные процессы в кишечнике.
Диагностика
Чтобы выявить и начать комплексное лечение одной из разновидностей серонегативных спондилоартритов, необходимо записаться на прием к врачу-ревматологу. Кроме этого, следует получить консультации врача-кардиолога, окулиста, гастроэнтеролога, уролога и дерматолога.
Во время обследования используются следующие диагностические методы:
- лабораторный анализ крови;
- общий анализ мочи;
- рентгенография;
- артроскопия;
- копрограмма;
- пункция сустава для изучения синовиальной жидкости;
- магнитно-резонансная томография;
- электрокардиограмма;
- аортография;
- эхокардиография;
- ирригоскопия;
- компьютерная томография;
- колоноскопия;
- ритмокардиография;
- урография.
Наличие богатой симптоматики в разных частях тела, сходность с другими подобными болезненными состояниями (ревматизм, гидроксиапатитная артропатия, ревматоидный артрит, палиндромный ревматизм) делают диагностику заболевания невероятно трудной. Поэтому при проявлении любых симптомов необходимо срочно обратиться за помощью к доктору.
Лечение
Основным элементом консервативного лечения является назначение пациенту противовоспалительных нестероидных медицинских препаратов, наиболее распространенными из которых являются: фенилбутазон, диклофенак, вольтарен, индометацин. Меньшее количество побочных эффектов и наиболее эффективное противоспалительное влияние имеет вольтарен.
Сложность оздоровления заключается в частом формировании таких сопутствующих проявлений, как перфоративная язва желудка и желудочно-кишечные кровотечения, которые возникают на фоне принятия медпрепаратов.
В настоящее время осуществляются исследования об эффективности воздействия иммунологических лекарств в борьбе с подобными патологиями. Действенным считается препарат инфликсимаб (Ремикейд), который вырабатывает антитела для борьбы с основным структурным элементом заболевания.
Некоторые медицинские работники в своей практике используют препарат имунофан. Он является одним из представителей иммуномодуляторов четвертого поколения.
Профилактика
Для того чтобы избежать появления одной из разновидностей данного заболевания, следует внимательно относится к личной гигиене. Перед едой нужно обязательно мыть руки, а пищу употреблять только свежую и правильно обработанную. Избегать частных и сомнительных половых связей. Также провоцирующим фактором может стать переохлаждение, чрезмерные нагрузки на организм и сниженная сопротивляемость иммунитета.
При возникновении любых симптомов или признаков развивающегося воспалительного процесса необходимо незамедлительно обратиться в медицинское учреждение.
Анкилозирующий спондилоартрит (болезнь Бехтерева)
Все заболевания, названные именами собственными, имеют второе, как правило, чаще употребляемое врачами название, а вот болезнь Бехтерева (ББ) и больные, и врачи предпочитают называть одинаково. В медицинской литературе используется термин «анкилозирующий спондилит/спондилоартрит».
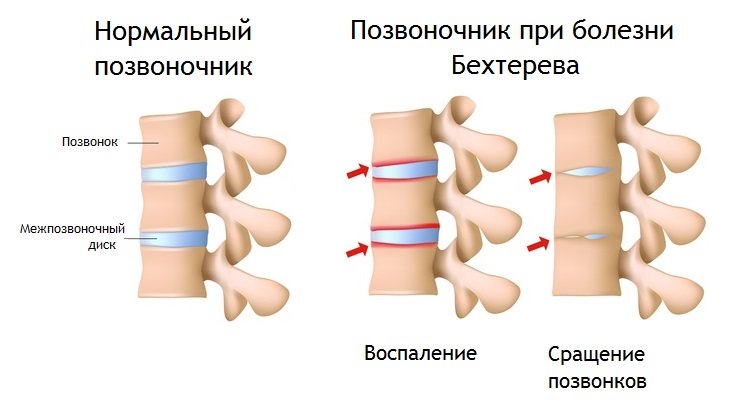
Это хроническое воспаление суставов, преимущественно позвоночных и тазовых — крестцово-подвздошных, хотя могут вовлекаться и другие суставы, и даже кость в месте прикрепления мышечных сухожилий и суставных сумок. Важный признак болезни — образование сращений в суставах — анкилозов, что ограничивает движения.
Болезнь Бехтерева радикально отличается от поражения суставов при любых артритах, потому что кость не разрушается, а наоборот, избыточно растёт. Но нормальной структуры от этого активного роста не получается, а всё больше костные наросты, напоминающие пещерные сталактиты — остеофиты. Для болезни Бехтерева характерно вовлечение в патологический процесс не только скелета, но также сосудистой оболочки глаза, кожи, кишечника и сердца. Но эти локализации необязательны, а что обязательно для заболевания, так постепенное и неуклонное прогрессирование воспаления с вовлечением новых суставов.
Кто болеет болезнью Бехтерева
Довольно долго ББ ошибочно считали характерной исключительно для мужчин и стариков, но оказалось совсем не так. Действительно, мужчины болеют в три раза чаще, и у них превалирует тяжёлое течение заболевания, но женщин тоже поражает этот недуг, правда, он совсем не мешает продолжению рода. А по большому счёту проявления заболевания не имеют гендерных различий. Заболеть анкилозирующим спондилитом можно в любом возрасте, не имеется у ББ возрастных предпочтений.
Впечатление, что процесс развивается только у взрослых, неверное. Диагностика очень сложна, поэтому ребёнок успевает вырасти, и только тогда выясняется, что это не простой артрит, а болезнь Бехтерева. В большинстве случаев диагноз заболевания ставится в среднем на восьмом году страданий – специфических и характерных только для этой болезни признаков нет, а симптоматика долго может быть смазанной и очень разнообразной. На начальном этапе артрита отмечается очень высокая чувствительность к обычным нестероидным противовоспалительным препаратам, что тоже не способствует продолжению диагностического поиска, ведь боль уходит, создавая впечатление выздоровления.
Анкилозирующим спондилитом болеет не более 1% населения, причём в каждой возрастной когорте число больных практически одинаково, это отнюдь не болезнь старения, как схожий по ведущим симптомам остеоартроз. На севере болеют в два раза чаще, чем в южных регионах, но пока неизвестно почему. У больных ББ выявляются гены HLA-27, ARTS1 и IL23R. С другой стороны, наличие этих генов совершенно не обещает непременной ББ, заболевает каждый 5–7 из имеющих «подозрительный» ген HLA-27, а остальные живут без проблем.
Почему именно этот ген задействован в механизме развития ББ и что он контролирует или постёгивает, пока не удалось определить. Носитель гена HLA-27 должен иметь близких родственников, страдающих спондилитом, и только тогда вероятность заболеть составит 12%, не очень много, но всё-таки шестикратно выше, чем только при носительстве HLA-27 без больных в семье.
В объяснении механизма развития заболевания пока склоняются к типовому для всех ревматологических процессов объяснению: какой-то воспалительный агент вызывает активацию иммунитета, но иммунные клетки почему-то сбиваются с курса и атакуют собственные ткани. Атака не разовая, а многолетняя хроническая, и что поддерживает эту войну против себя самого, тоже не понятно.
Почему болезнь Бехтерева
Болезнью Бехтерева болели испокон веков, в живописи и литературе частенько встречались старики-горбуны. Но описали эту патологию только в середине XVI века. Вот такое анатомическое описание и сделал в своём анатомическом труде итальянский анатом, не совсем праведным путём получивший в своё распоряжение два необычных скелета.
А через полтора столетия один ирландский доктор среди своих пациентов нашёл необычного больного, у которого весь позвоночник с костями таза сросся в монолитную неподвижную структуру. Вот так время от времени кто-то обращал внимание на странные негнущиеся позвоночники своих пациентов и публиковал случаи в тогдашней медицинской периодике. И вдруг в конце XIX века сразу три известных врача, как в анекдоте, русский, немец и француз сделали подробнейшее описание хронического повреждения суставов позвоночника, сопровождающегося их полным сращением.

Три известных врача независимо друг от друга наблюдали больных и опубликовали в своих национальных медицинских журналах. Первым был российский психоневролог Владимир Михайлович Бехтерев, его статью «Одеревенелость позвоночника с искривлением его как особая форма заболевания», была размещена в 1893 году в журнале «Врач». Через 4 года свой клинический случай описал немец Адольф Штрюмпелль, а ещё через год и француз Пьер Мари. Учтя сложности коммуникаций позапрошлого века, болезнь назвали сложносочинённо Штрюмпелля-Мари-Бехтерева. Соотечественники выбрали абсолютно справедливое название заболевания, не умаляя этим заслуги иностранных врачей.
Полный обзор серонегативного спондилоартрита: причины, диагностика и лечение
Из этой статьи вы узнаете: серонегативный спондилоартрит – что это такое, какие существуют разновидности этой патологии. Причины и факторы, предрасполагающие к появлению заболевания. Характерные признаки серонегативных спондилоартритов, симптомы и способы диагностики. Методы лечения, в каких случаях больным дают группу инвалидности, прогноз при заболевании.
Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Серонегативные спондилоартриты – общее название группы заболеваний позвоночника и суставов, при которых происходит разрушение костной и хрящевой ткани позвоночника из-за хронического воспалительного процесса. У различных видов спондилоартрита сходные причины возникновения, симптомы и механизм развития.

Серонегативные спондилоартриты – это системные заболевания, то есть поражающие весь организм. Попадающие в организм возбудители (хламидии, иерсинии, сальмонеллы) становятся причиной острых кишечных или урогенитальных инфекций. В процессе патологии иммунитет продуцирует антитела к антигенам бактерий и одновременно атакует собственную хрящевую ткань. Результатом становятся нарушения метаболизма, хроническое воспаление и дегенеративные изменения ткани суставов (разрыхление, набухание, потеря эластичности и прочности, растрескивание).
Другое название этих болезней – спондилоартропатии, ранее их относили к ревматоидным артритам, но позже выделили в отдельную группу. Характерные особенности, отличающие их от ревматоидных (обычно серопозитивных) полиартритов и других воспалительных заболеваний позвоночника и суставов:
- отсутствие в крови у пациента ревматоидного фактора (РФ) или, по-другому, серонегативность (отрицательный результат), под кожей отсутствуют характерные ревматоидные узелки;
- асимметричное поражение суставов;
- наследственная предрасположенность (такими болезнями чаще страдают близкие родственники);
- рентгенографические признаки – двухстороннее воспаление крестцово-подвздошного сочленения (сакроилеит) и анкилозирующий спондилоартрит (изменения позвонков, приводящие к их сращению);
- наличие маркерного антигена HLA-B27 у 95% больных (по структуре совпадает с антигенами некоторых возбудителей).
Серонегативные спондилоартриты (спондилоартропатии) нужно отличать от:
- спондилоартроза (причина дегенеративно-дистрофических шиповидных разрастаний костной ткани – это возрастные нарушения обмена, травмы или нагрузка на позвоночник; в процесс не вовлечены другие суставы и органы);
- спондилитов (большой группы воспалительных заболеваний позвоночника, которые начинаются с разрушения костной ткани позвонков, причинами могут быть инфекции или аутоиммунный воспалительный процесс).
Спондилоартропатии – опасные патологии, которые постоянно прогрессируют, несмотря на предпринимаемые меры. Результатом становятся сращение и полная неподвижность позвоночника, деформация вовлеченных суставов, нетрудоспособность и инвалидность.
Болезнь можно приостановить, но избавиться полностью не удается. Лечение осуществляют врачи-ревматологи.
Разновидности патологии
По общим признакам в группу заболеваний входят следующие спондилоартриты:
- Реактивный (болезнь Рейтера).
- Псориатический.
- Ювенильный (детская, подростковая формы).
- Энтеропатический (причины – болезнь Крона и язвенный колит).
- Анкилозирующий (болезнь Бехтерева).
- Недифференцированные.

Болезнь Бехтерева – один из видов спондилоартрита. Нажмите на фото для увеличения
Некоторое время назад (в 2002 году) из-за несоответствия определенным диагностическим критериям из списка исключили:
- синдром Бехчета (у большинства больных не обнаруживают маркерный антиген HLA-B27, нет характерного поражения позвоночника);
- ювенильный хронический (разнородные заболевания, которые в большинстве прогрессируют до ревматоидных артритов);
- спондилоартрит на фоне болезни Уиппла (редко сопровождается спондилитом и сакроилеитом).
Все другие воспалительные поражения позвоночника и суставов, которые не имеют характерных диагностических признаков (маркерного антигена, сакроилеита, серонегативности по РФ) причисляют не к другим спондилоартритам, а к другим группам заболеваний (реактивным артритам, ревматоидным полиартритам и т. д.).
Причины
Причины возникновения серонегативных спондилоартритов неизвестны, официальная медицина выдвигает полиэтиологическую (то есть сочетание нескольких факторов) версию происхождения воспалительного поражения позвоночника и суставов.
На сегодняшний момент любой серонегативный спондилоартрит связывают с:
- мочеполовыми и кишечными инфекциями (сальмонеллез, дизентерия, хламидиоз, иерсиниоз и т. д.);
- генетической предрасположенностью, доказательством которой является наличие маркерного антигена HLA-B27;
- наследованием спондилоартропатии близкими родственниками.

Мочеполовые и кишечные инфекции (вид под микроскопом). Нажмите на фото для увеличения
Факторы, которые, по мнению специалистов, могут повлиять на возникновение патологии, более многочисленные:
- Патологические смещения оси позвоночника (спондилолистез).
- Врожденные и приобретенные дегенеративные изменения межпозвоночных хрящей, некроз хрящевой ткани.
- Микроповреждения суставов.
- Переломы и травмы позвоночника.
- Трещины и повреждения отростков позвонков. (хондрокальциноз).
- Эпифизарная дисплазия (деформация, уплощение, неправильное развитие костных суставных поверхностей).
- Инфекционные заболевания с поражением суставов.

Нажмите на фото для увеличения
У женщины серонегативные спондилоартриты появляются реже.
По возрасту пик заболеваемости приходится на период от 15 до 45 лет.

Увеит – один из характерных признаков серонегативного спондилоартрита
Симптомы
Начальные стадии некоторых серонегативных спондилоартритов протекают почти бессимптомно (либо признаки заболевания очень слабые).
Другие начинаются с выраженного болевого синдрома (который длится более 3 месяцев) и скованности в позвоночнике по утрам.
Постепенно симптомы нарастают, усиливаются и приводят к развитию анкилозов (межпозвоночных сращений), полной неподвижности и инвалидности больного.
Характерной особенностью некоторых серонегативных артритов является деформация позвоночного столба в виде «позы гордеца» или «просителя» (очень прямая или сгорбленная спина, соответствующее положение шеи и головы).

Поза просителя при болезни Бехтерева
Общие симптомы (для всех форм патологии):
- медленное, постепенное развитие;
- боль в позвоночнике (начинается с утренней скованности, продолжается более 3 месяцев) и в ягодицах (стихающая и возобновляющаяся);
- асимметричное воспаление (артрит) суставов ног;
- нарушения подвижности суставов и позвоночника;
- рентгенологически подтвержденное воспаление крестцово-подвздошного сочленения;
- боль в местах прикрепления сухожилий и связок;
- внесуставные симптомы (диарея, цервицит, уретрит, псориаз, баланит, увеит).
Возможное прогрессирование и последствие заболевания
Патология развивается и постепенно приводит к появлению:
- деформации суставных поверхностей;
- сращению позвонков и полной неподвижности позвоночника;
- аортита (воспаления стенок аорты);
- амилоидоза (нарушения обмена веществ);
- кардита (воспаления сердечных оболочек);
- фиброза легких (замены функциональной ткани).
Характерные отличия именно серонегативных спондилоартритов
Для серонегативных спондилоартритов характерен ряд признаков, по которым их отличают от прочих воспалительно-дегенеративных полиартритов с поражением позвоночника:
- Одностороннее или двухстороннее воспаление подвздошно-крестцового сочленения (сакроилеит).
- Воспалительное поражение позвоночного столба (спондилит).
- Дегенеративно-воспалительный процесс и окостенение связок, суставных капсул и сухожилий в местах их прикрепления (энтезопатия).
- Асимметричное поражение периферических суставов (обычно артрит нижних конечностей).
- Отсутствие ревматоидного фактора в крови пациента (серонегативность).
- Наличие у 95% больных маркера HLA-B27.
- Внесуставные проявления патологии с поражением кожных покровов (псориаз), глаз (увеит), легких (фиброз), сердца (кардит), желудочно-кишечного тракта, слизистой оболочки рта, мочеполовой системы (уретрит, цервицит).
- Случаи серонегативного спондилоартрита у близких родственников.
- Наличие перекрестных форм (патологии проявляются симптомами, принадлежащими к разным заболеваниям группы).
Диагностика
Дифференциальный диагноз осуществляют, исключая сходные по проявлениям заболевания: ревматоидные полиартриты, ревматические артриты, гидроксиапатитную артропатию и некоторые другие.
Кроме помощи лечащего ревматолога больной получает консультации окулиста, дерматолога, уролога (гинеколога), кардиолога, гастроэнтеролога (в зависимости от наиболее выраженных симптомов).
Подтверждающими методами диагностики являются:
- рентгенография суставов и позвоночника (с ее помощью выявляют сакроилеит, межпозвоночные сращения, кальциноз межпозвоночных связок), кишечника с барием;
- исследование внутрисуставной жидкости, полученной с помощью пункции (этот метод позволяет установить причину появления артрита);
- анализы крови на ревматоидный фактор (при серонегативных спондилоартритах отрицательные), С-реактивный белок и скорость оседания эритроцитов (повышенные), мочевую кислоту (отрицательный), мочи на наличие белка и эритроцитов (повышение при поражении почек);
- УЗИ почек (при наличии в моче белка и эритроцитов);
- МРТ и ЭКГ сердца, аортография (при подозрении на вовлечение сердца или жалобах на нарушения ритма).
Лечение
Окончательно избавиться от заболевания невозможно, в результате лечения серонегативного спондилоартрита достигают недолгой ремиссии (улучшения), которое никогда не бывает длительным.
Основные методы, с помощью которых приостанавливают прогресс заболевания до полной неподвижности и деформации суставов, – медикаментозная и физиотерапия (ЛФК, массаж).
Лекарственные препараты, которые назначаются при серонегативных спондилоартритах:
- Нестероидные противовоспалительные (Диклофенак, Нимесулид, Индометацин). Их комбинируют с профилактическим приемом препарата «Омез», чтобы предотвратить развитие прободной язвы или эрозии желудка.
- Гормональные противовоспалительные (Преднизолон, Метилпреднизолон).
- Иммуносупрессоры (Метотрексат), подавляют клеточный иммунитет.
- Моноклональные иммуносупрессоры (Инфликсимаб) снижают активность аутоиммунных реакций, уменьшают количество антител против хондроцитов (клеток хрящевой ткани).
- Хондропротекторы (Хондроитин, Глюкозамин) способствуют восстановлению хрящевой ткани.
Лечение патологии невозможно без:
- диеты, чтобы корректировать вес (если есть лишний вес);
- ежедневного выполнения комплекса упражнений лечебной физкультуры;
- курсов массажа;
- сна на твердой поверхности без матраса.
Чтобы снизить скорость деформации позвоночника, больному жизненно необходимо заниматься плаванием, регулярно посещать грязелечебницы и бальнеокурорты (с лечебными радоновыми и сероводородными ваннами).

Лечение грязью
Дают ли инвалидность при заболевании
Заболевание может закончиться частичной или полной утратой трудоспособности. В этом случае человеку дают группу инвалидности:
- третью – при длительно продолжающемся и стойком ограничении объема движений (человек способен к самообслуживанию и некоторым видам трудовой деятельности);
- вторую – при нарушениях трудоспособности из-за необратимых изменений суставов (пациент способен к самообслуживанию, но не может выполнять другие физические действия);
- первую – при нарушениях трудоспособности с искривлением позвоночника и поражением спинномозговых нервов (человек не способен к самообслуживанию).
Прогноз
Лечить это заболевание придется на протяжении всей жизни.
- У мужчин.
- При раннем начале (до 19 лет).
- При развитии тазобедренного артрита и ограничении подвижности позвоночника в первые годы от начала болезни (первые 2 года).
- При наличии маркера HLA-B27 и членов семьи, страдающих заболеванием.
- При сопутствующем периферическом артрите и локальных болях в местах прикрепления сухожилий и связок.
Ремиссии (периоды улучшений) – недолгие и нестойкие, результатом заболевания рано или поздно становится частичная или полная утрата подвижности позвоночника, разные степени инвалидности.
Аксиальный спондилоартрит
Если сравнить частоту ревматических заболеваний у мужчин и женщин, то гендерное неравенство станет очевидно: женщин большинство. Но есть одно заболевание, которое значительно чаще встречается у мужчин. А при развитии у женщин оно будет протекать значительно легче.
С чем же так «повезло» мужчинам?
Это анкилозирующий спондилит или болезнь Бехтерева – хроническое воспалительное заболевание из группы спондилоартритов с поражением крестцово-подвздошных суставов и/или позвоночника и потенциальным исходом в анкилоз («сращение»).
Прежде чем пойти дальше скажем пару слов об этих самых спондилоартритах, так как здесь есть заблуждения!

Самое главное, спондилоартрит НЕ РАВНО болезни Бехтерева!
Спондилоартриты – это группа воспалительных заболеваний, для которых характерно поражение позвоночника и/или суставов. Они объединены по механизмам их развития и похожим клиническим проявлениям. Делится эта группы на две подгруппы – аксиальный и периферический спондилоартрит. Разница в том, что при первом поражается только крестцово-подвздошные суставы и/или позвоночник, а при втором – может поражать также суставы верхних и нижних конечностей.
Кроме того, подгруппа аксиального спондилоартрита делится на анкилозирующий спондилит (это и есть болезнь Бехтерева) и не рентгенологический аксиальный спондилоартрит. Разница между ними – наличие /отсутствие поражения крестцово-подвздошных суставов на рентгенографии. Рентгенологические изменения происходят очень медленно, иногда для появления признаков «сращения» должно пройти 7-8 лет, поэтому до сих пор идут горячие споры о том, являются ли эти две формы стадиями одного процесса, или разными заболеваниями из одной группы.
Для лучшего понимания ниже будем говорить о группе аксиального спондилоартрита (АС).
Причины заболевания
Точная причина заболевания неизвестна. Спондилоартриты в отличие от ревматоидного артрита, относятся в большей степени не к аутоиммунным, а к гипервоспалительным заболеваниям. Они редко вызывают системные воспалительные реакции, а поражают определённые органы и ткани – суставы, кожу, кишечник, глаза.
Один из ключевых факторов развития АС – наличие антигена HLA-B27. Несмотря на 40-летнюю историю его изучения, роль антигена остаётся не до конца ясной. По одной теории, запускающим воспаление процессом могут явиться микробы, у которых часть генов настолько схожа с генами пациента – носителя HLA B-27, что организм человека «путает» их и начинает работать против своих.
Однако, когда заболевание уже проявило себя, не ищите эти таинственные микробы – скорее всего организм уже давно избавился от них, а воспаление будет продолжаться.
Другая теория основана на возможности аномального строения HLA-B27, который сам активирует развёрнутый иммунный ответ. Любой фактор (травма, инфекция) могут оказаться фактором – «триггером» – для активации «неправильной работы» этого антигена. Как бы то ни было, но у 95% пациентов с АС может быть обнаружен этот пресловутый HLA B-27.
А далее разворачивается каскад реакций: последовательно активируются Т-лимфоциты – клетки иммунной системы и увеличивается образование белковых молекул, «медиаторов воспаления» (цитокинов). Они и приводят к изменениям, характерным для всей группы спондилоартритов и АС в частности. В отличие от ревматоидного артрита, где главный механизм разрушения сустава – образование эрозий – «изъеденность» – хряща и разрушение кости, при АС процесс воспаления заканчивается костной пролиферацией – образованием новой «избыточной» костной ткани. В результате – анкилоз (сращение) суставов и оссификация (окостенение) связок позвоночника с исходом в неподвижность.
Мужчины страдают чаще, дебют приходится на возраст младше 45 лет. Возможно развитие АС в детском возрасте с переходом во взрослое состояние, который обычно протекает достаточно тяжело.
Симптомы
Наиболее типичный симптом заболевания – боль в нижней части спины (в области крестца и по бокам от него) воспалительного характера, т.е. возникающая ранним утром или после неподвижного положения.
Боль может быть неявной, по типу дискомфорта или ощущения тяжести, часто сопровождается утренней скованностью (тугоподвижностью), может отдавать в ягодицы, но очень часто боль вынуждает просыпаться пациента в 4-5 часов утра.
Симптомы обычно прогрессируют очень медленно (годами и даже – десятилетиями), и пациенты часто наблюдаются с диагнозом «остеохондроз». Насторожить врача или пациента должен непреходящий характер болей, молодой возраст (до 45 лет) и отсутствие улучшения после отдыха.

Следующим после поражения крестцово-подвздошных суставов, АС затрагивает позвонки. Обычно процесс идет «снизу вверх», но реже может быть и иной порядок. При этом сначала наблюдаются воспалительные изменения в телах позвонков, а затем развиваются межпозвонковые «костные мостики» – синдесмофиты.
Вместе с кальцифицикацией связок позвоночника это создает на рентгенограмме характерную картину «бамбуковой палки», а при внешнем осмотре врач наблюдает «позу просителя»: позвоночные изгибы сглажены, голова пациента наклонена вперёд, боковые движения в позвоночнике возможны только при повороте всего туловища. Такого пациента врачу-ревматологу видно «издалека», но, к сожалению, в этой стадии возможности терапии крайне ограничены. Поэтому современные диагностические критерии направлены на возможно более раннюю диагностику АС.
«Классическим» инструментальным исследованием является рентгенография таза, на которой выявляется двусторонний сакроилиит – воспаление крестцово-подвздошных суставов. Но симптомы на рентгенографии появляются не ранее, чем через 4-5 лет, поэтому для ранней диагностики, как залоге эффективного лечения, применяется метод МРТ. В случае, если сакроилииит выявляется на МРТ, а на рентгенографии его нет, он называется нерентгенологический. Основной признак сакроилиита – отек костного мозга в зоне, прилежащей к крестцово-подвздошным суставам.
Лабораторный критерий АС – антиген HLA-B27. Помните, что в отличие от МРТ, это не признак заболевания, а маркёр ПРЕДРАСПОЛОЖЕННОСТИ к нему. Наличие HLA B-27 – это не приговор! В целом в популяции HLA B-27 может быть обнаружен у 8-15% населения, а какие-либо проявления, ассоциированные с данным геном, будут только у каждого двадцатого его носителя.
Другие традиционные воспалительные изменения – повышение СОЭ и С-реактивного белка можно наблюдать только у 30% пациентов с АС, поэтому нормальные показатели этих анализов не исключают и не подтверждают наличие заболевания.
К сожалению, наличие HLA B-27 может ассоциироваться не только с АС, но и с поражением других органов. Классической памяткой для ревматолога является «опорно-двигательный аппарат – кожа – глаза – кишечник». И как у кого из пациентов сложится эта мозаика – неизвестно. А поскольку этот ген наследуемый, то у одного члена семьи возможны кожные проявления, а у другого, например, сочетание – АС и поражения кишечника.
Помимо поражения позвоночника патология опорно-двигательного аппарата, связанная с HLA B-27, может проявляться так называемыми «энтезитами» – воспалениями в области прикрепления сухожилия в кости. Любимой локализацией в этом случае является боль в области пятки (сбоку или со стороны стопы) в месте прикрепления пяточной связки или Ахиллова сухожилия.
Еще одним проявлением со стороны опорно-двигательного аппарата может быть дактилит (в переводе-«воспаление пальца»), хотя воспаляются только сухожилия, но не суставы. При этом палец приобретает вид сосиски. Непосредственно воспаление суставов – артриты: чаще асимметричные с большим вовлечением нижних конечностей, также являются тем симптомом, который сориентирует врача на поиск HLA B-27. Кстати, если «мозаика» у конкретного пациента сложится так, что будут воспалены только периферические суставы без вовлечения позвоночника, то заболевание приобретет название «периферический спондилоартрит».
Иногда проявлением заболевания становится передний увеит – воспаление передней камеры глаза. Симптомы: выраженная боль и покраснение глаза, слезотечение, нарушение зрения (помутнение), светобоязнь. Сочетанием с АС может быть поражение кишечника, сопровождающееся болями в животе, послабленным или жидким стулом, в котором могут быть примеси слизи или крови. При колоноскопии может быть диагностирована болезнь Крона или язвенный колит. Еще одним органом-мишенью для HLA B-27 может стать кожа, поэтому врач непременно спросит про наличие псориаза.
Таким образом, сочетание жалоб и анамнеза пациента, проведение специфических тестов, анализ инструментальных и лабораторных данных позволяет врачу поставить диагноз АС и начать терапию.
Лечение
Пациенту необходимо получить от врача максимум информации и строго следовать клиническим рекомендациям. Несмотря на то, что список групп препаратов, влияющих на течение заболевания невелик, вполне возможно избежать анкилоза позвоночника и развития внесуставных осложнений со стороны других органов и систем. Очень важная роль отводится ежедневной гимнастике, которая показана абсолютно всем вне зависимости от активности заболевания и развития анкилоза. Её цель – замедление прогрессирование, профилактика и лечение деформаций, улучшение общего самочувствия. Основные упражнения – растяжение позвоночника и укрепление околопозвоночных мышц.
Если оценивать арсенал препаратов, доказанных в отношении АС (Внимание! Сейчас мы говорим только про позвоночник), то существует два основных класса лекарств.
В первую очередь, это нестероидные противовоспалительные препараты (НПВП). Они должны быть назначены пациенту сразу после установления диагноза, независимо от стадии заболевания, должны приниматься длительно и без перерывов, и способны не просто уменьшать боль, но и замедлять прогрессирование АС.
Иначе говоря, срастание позвонков между собой происходит в четыре раза медленнее по сравнению с теми пациентами, кто использовал НПВП только «по требованию». Подбор НПВП осуществляется лечащим врачом с учётом многих факторов, в том числе сопутствующих заболеваний пациента, особенностей назначения препарата и его возможных побочных эффектов.
Генно-инженерная терапия – это блокаторы ФНО-α (инфликсимаб, голимумаб, адалимумаб, цертолизумаба пэгол, этанерцепт) и антитела к интерлейкину-17 (секукинумаб, нетакимаб). Эффективны на любой стадии развития АС (но на ранней больше, чем на поздней) и для снижения активности, и для профилактики деформаций. Как правило, назначаются в том случае, если эффект от НПВП недостаточный. С учетом наличия нескольких препаратов из группы генно-инженерной терапии у врача появляются возможности «переключать» пациента на другой лекарственный препарат в случае неэффективности первого.
В том случае, если возникают внесуставные поражения глаз, кишечника или кожи, то арсенал врача в плане эффективной терапии расширяется еще больше.
Тяжелые осложнения возникают либо при позднем обращении пациента, либо при игнорировании им рекомендованного лечения.
В наше время терапия позволяет избежать быстрого и выраженного прогрессирования анкилозирующего спондилита и сделать классическую «позу просителя» достоянием истории


