Уреаплазмоз у женщин
Уреаплазмы – это мелкие микроорганизмы диаметром около 0,3 микрон. При обследовании у женщин с хроническими воспалительными заболеваниями (кольпиты, цервициты, эндометриты, аднекситы) нередко выделяют эти микробы. Обнаруживаются они и вообще при отсутствии жалоб. Поэтому гинекологи считают, что уреаплазмы у женщин могут быть патогенными или обусловить скрытое носительство. Опасными они становятся, когда снижается иммунитет – после абортов, родов, менструаций, введения или удаления ВМС, общих заболеваниях или их обострениях.
Уреаплазма парвум
Самая болезнетворная разновидность микроба. Этот тип обитает преимущественно на слизистых оболочках мочеполовой сферы. Особенно часто анализы на уреаплазму обнаруживают её на гениталиях женщин и мужчин. Эта активная бактерия с легкостью расщепляет мочевину с выделением аммиака. Как следствие – затяжной воспалительный процесс и повышенное образование солей мочевой кислоты в мочеточниках и почках.

Уреаплазма парвум не имеет собственной клеточной оболочки, поэтому образует плотный симбиоз с эпителиальными клетками, со временем разрушая их. Ферментативная активность данного возбудителя позволяет оказывать разрушительное действие на протеины эпителия, уничтожая антитела слизистой оболочки и тем самым кардинально понижая местный иммунитет. Данный вид инфекции является более агрессивным и редко предполагает мирное носительство, чаще перерождаясь в яркий воспалительный процесс.
Уреаплазменная инфекция встречается:
У 39% больных аднекситом (воспалением придатков),
у 30% страдающих бесплодием,
у 29% имевших самопроизвольные выкидыши,
у 37% страдающих эрозией шейки матки,
у больных пиелонефритом – 66,7%.
Для нее характерны смазанные симптомы. Уреаплазма парвум в ПЦР анализах мазка часто обнаруживается в сочетании с трихомонадами, гарднереллами, хламидиями, что затрудняет решение вопроса о роли их как основной причины заболевания или сопутствующей агента, усиливающего патологический процесс.
Уреаплазма уреалитикум
Менее агрессивная бактерия, склонная к постоянному обитанию на слизистой здорового человека. Возможность развития воспалительного процесса, вызванного данным видом инфекции, появляется лишь при падении общего иммунитета организма. Уреаплазмы уреалитикум имеют слабо выраженную мембрану, благодаря чему легко внедряются в слизистые оболочки половых органов и мочевыводящих путей.
Но в то же время самая безобидная уреаплазма уреалитикум при беременности является более опасной: это единственный вид уреаплазм, проникающий через плацентарный барьер и представляющий реальную угрозу для будущего ребенка. Иногда обе разновидности, уреалитикум и парвум, существуют совместно на одной территории. В таких случаях в лабораторных анализах используют термин “Ureaplasma species”.
Фото уреаплазм


Симптомы уреаплазмоза у женщин
Женщины чаще всего являются носителями, а мужчины заражаются уреаплазмозом половым путем. После бессимптомного периода, длящегося от нескольких дней до 1 месяца, появляется легкое жжение и зуд в области мочеиспускательного канала, позже добавляется необильные слизистые выделения из мочевых путей. Выходное отверстие уретры склеивается гнойными выделениями. Моча мутнеет. Интересен механизм воспаления уретры: бактерия продуцирует фермент, расщепляющий мочу, этот же фермент вызывает массовую гибель клеток, выстилающих канал изнутри. От этого появиться специфический “мочевой” запах.
Запах мочи из влагалища
У здоровой женщины железы влагалища регулярно продуцируют выделения со специфическим запахом, который обычно не вызывает отвращения, скорее у большинства мужчин, наоборот. При изменениях состава микрофлоры и повышенном количестве уреаплазм парвум и уреаплазмы уреалитикум они приобретают т.н. “запах мочи”, иногда ощущаемый на расстоянии от интимного места девушки.
Варианты течения процесса:
- свежий (острый, подострый, вялотекущий) и
- хронический, для которого характерны малосимптомное течение и давность заболевания свыше 3-х мес.

Для развития уреаплазмоза у женщин большое значение имеет не столько сам факт наличия или отсутствия уреаплазмы, сколько широта и массивность ее распространения в организме, и состояние иммунитета.
Анализ на уреаплазму
Диагностика уреаплазмоза, а именно – сдача анализов на виды уреалитикум и парвум, рекомендуется женщинам, перенёсшим воспаление придатков и матки (эндометриты), страдающим невынашиванием беременности и бесплодием, эрозией шейки матки и нарушениями менструальной функции, а также страдающим хроническими кольпитами. В комплексе гинекологического обследования девушек-девственниц и подростков анализ на уреаплазмы (посев, мазок, ПЦР количественный и анализы крови) гинекологи берут при наличии жалоб на избыточные выделения и дискомфорта в интимной зоне.
Существуют несколько общепринятых способов исследования. К основным анализам на уреаплазму у женщин относятся:
- Бактериологический посев уреаплазм с определением титра и подбором антибиотиков,
- Определение антител в анализах крови на уреаплазму уреалитикум,
- Флороценоз комплексный,
- ДНК метод (ПЦР анализ качественный и количественный).
Высокий процент достоверности результата дает одновременное использование таких анализов на виды уреалитикум и парвум – ПЦР, кровь на антитела, посев на количество и чувствительность к антибиотикам. Ниже можно посмотреть перечень методов и цены анализа на уреаплазму у женщин и мужчин. Также их взятие возможно у детей и девочек-подростков.
Лечение уреаплазменной инфекции урогенитального тракта
Уреаплазменную инфекцию лишь условно можно отнести к инфекциям, передаваемым половым путем. Дело в том, что возбудителем при этом является Ureaplasma urealyticum из семейства микоплазм, которые действительно могут обитать в половых путях и передават
Уреаплазменную инфекцию лишь условно можно отнести к инфекциям, передаваемым половым путем. Дело в том, что возбудителем при этом является Ureaplasma urealyticum из семейства микоплазм, которые действительно могут обитать в половых путях и передаваться при половых контактах. Однако роль уреаплазм, как и других микоплазм, за исключением M. genitalium, в возникновении воспалительной реакции достаточно неоднозначна, вследствие чего этот возбудитель большинство авторов, особенно за рубежом, относят к условно-патогенным. И в МКБ-10, международно признанном списке болезней, такого заболевания, как уреаплазмоз или уреаплазменная инфекция, не приведено. Между тем ряд исследователей приводят достаточно убедительные доказательства, свидетельствующие в пользу патогенности этой инфекции. Не так давно в Москве даже была защищена докторская диссертация, автор которой отстаивал именно эту точку зрения.
В 1954 г. Шепард впервые обнаружил U. urealyticum в выделениях, полученных от больного уретритом, и назвал их Т-микоплазмами (от английского слова tiny – крошечный). По своим размерам уреаплазмы являются одними из самых мелких представителей бактериальной флоры, выявляемой у человека, а по виду своей жизнедеятельности относятся к внутриклеточным паразитам.
Известны два биовара уреаплазм – Parvo и Т960, которые разделены на 14 сероваров. Последние достижения молекулярной биологии в исследовании ДНК и рибосомальной РНК уреаплазм позволили некоторым авторам (F. Kong et al., 2000) отказаться от классической классификации и разделить все уреаплазмы на два вида – Ureaplasma urealyticum (бывший биовар Т960) и Ureaplasma parvum (бывший биовар Parvo).
Как уже говорилось выше, вопрос о роли уреаплазм в этиологии и патогенезе заболеваний урогенитального тракта до сих пор не решен. Слишком уж широко они распространены, и слишком часто эти микроорганизмы выявляются у лиц, не имеющих клинической симптоматики. Авторы, относящие уреаплазмы к облигатным патогенам, считают, что они вызывают уретриты, цервициты, простатиты, послеродовые эндометриты, пиелонефриты, бесплодие, различную патологию беременности (хориоамниониты) и плода (легочную патологию). Другие исследователи полагают, что уреаплазмы являются частью условно-патогенной флоры урогенитального тракта и способны вызывать инфекционно-воспалительные заболевания мочеполовых органов только при определенных условиях (в частности, при недостаточности иммунитета) или при соответствующих микробных ассоциациях.
Показатели инфицированности урогенитального тракта уреаплазмами среди сексуально активного населения варьируют от 10 до 80%. Уреаплазмы, как правило, обнаруживают у людей, ведущих активную половую жизнь, а наиболее часто эти микроорганизмы выявляются у лиц, имеющих три и более половых партнеров. По данным F. Kong et al., у 81-87% больных выявляется Ureaplasma parvum и у 13-19% – Ureaplasma urealyticum. Клиническая картина воспалительного процесса, при котором обнаруживаются уреаплазмы, не имеет патогномоничных симптомов.
Авторы некоторых работ утверждают, что именно уреаплазмы зачастую являются причиной неблагоприятных исходов беременности, усугубляют риск преждевременных родов и летального исхода при рождении детей с очень низкой массой тела.
Вопрос о влиянии уреаплазм на репродуктивную функцию человека остается открытым. Между тем женское бесплодие может быть связано с воспалительными процессами в области половых органов, индуцированными уреаплазмами, приводящими к нарушению прохождения яйцеклетки в полость матки. Мужское бесплодие может быть обусловлено, во-первых, воспалительными процессами, а во-вторых – влиянием уреаплазм на сперматогенез. Адсорбция уреаплазм на поверхности сперматозоидов способна изменять их подвижность, морфологию и хромосомный аппарат.
Как и для большинства представителей условно-патогенной флоры, для уреаплазм выделяют ряд факторов, способствующих развитию инфекционно-воспалительных процессов. Наиболее важными из них являются иммунные нарушения, изменения гормонального статуса, массивность колонизации, ассоциации с другими бактериями. Все эти аспекты следует учитывать при выборе тактики ведения таких больных.
Методы диагностики
- Культуральное исследование на селективных средах. Такое исследование позволяет в течение 3 дней выделить культуру возбудителя и отделить уреаплазмы от других микоплазм. Материалами для исследования служат соскобы из урогенитального тракта и моча пациента. Метод позволяет определить чувствительность выделенных возбудителей к различным антибиотикам, что очень важно с учетом нередкой сегодня антибиотикорезистентности. Специфичность метода составляет 100%. Этот метод используется для одновременного выявления Mycoplasma hominis и Ureaplasma urealyticum.
- Обнаружение ДНК возбудителей методом ПЦР. Исследование позволяет в течение суток выявить возбудителя в соскобе из урогенитального тракта и определить его видовую принадлежность.
- Серологические тесты. Позволяют определять присутствие антигенов и специфических антител к ним в крови. Могут быть полезны при рецидивирующем течении болезни, при развитии осложнений и бесплодии.
Как и проблема патогенности уреаплазм, вопрос о необходимости элиминации этих возбудителей из урогенитального тракта также остается открытым. Чаще всего авторы предлагают принимать меры по элиминации этих микроорганизмов при наличии у человека инфекционно-воспалительного процесса в месте их обнаружения (уретрите, простатите, цервиците, вагините), а также при бесплодии, невынашивании беременности, воспалительных заболеваниях органов малого таза, хориоамнионите, послеродовых лихорадочных состояниях при наличии уреаплазм в мочеполовом тракте.
Этиотропное лечение уреаплазменной инфекции основывается на применении антибактериальных препаратов различных групп. Активность препаратов в отношении любой инфекции определяется по минимальной подавляющей концентрации (МПК) в исследованиях in vitro. Показатели МПК, как правило, коррелируют с результатами клинического излечения. Казалось бы, оптимальными препаратами должны являться антибиотики с наименьшей МПК, но при этом нельзя сбрасывать со счетов важность таких параметров, как биодоступность, способность к созданию высоких внутритканевых и внутриклеточных концентраций, переносимость и комплаентность лечения.
Уреаплазмы устойчивы к β-лактамным антибиотикам (пенициллинам и цефалоспоринам), из-за того что у них отсутствует клеточная стенка, и сульфаниламидам, так как эти микроорганизмы не синтезируют кислоту. При лечении уреаплазменной инфекции могут быть эффективны те антибактериальные агенты, которые воздействуют на синтез белка и ДНК, т. е. обладающие бактериостатическим действием. Это препараты тетрациклинового ряда, макролиды, фторхинолоны, аминогликозиды, левомицетин и некоторые другие (см. табл. 1).
Как видно из таблицы, доксициклин и кларитромицин отличаются наилучшими показателями МПК, кроме того, они высокоактивны в отношении уреаплазм. Другие препараты обладают избирательной активностью и их выбор определяется в зависимости от результатов микробиологических исследований.
Тетрациклины
Из антибиотиков тетрациклинового ряда наиболее удобны в применении доксициклин и миноциклин, поскольку они, в отличие от других препаратов этой группы, могут применяться 1-2 раза в день. В настоящее время миноциклин в РФ не зарегистрирован.
Согласно методическим рекомендациям 1998 г. и Федеральному руководству по использованию лекарственных средств, при уреаплазменной инфекции рекомендуется назначение доксициклина (юнидокс солютаб, вибрамицин, медомицин). Препарат назначают по 100 мг 2 раза в день в течение 7-14 дней. Обычно при первом приеме антибиотика дозу удваивают. По рекомендациям Американского центра по контролю и профилактике заболеваний (CDC), доксициклин, наравне с эритромицином и офлоксацином, является препаратом выбора при лечении негонококковых уретритов (НГУ). Менее удобен для пациента курс тетрациклина, который применяют по 500 мг 4 раза в день в течение 7-10 дней.
Доксициклин используют в виде двух солей, в зависимости от того, применяют антибиотик в капсулах или в виде порошка. В капсулах используют доксициклина гидрохлорид или хиклат. Порошок для приготовления других пероральных форм представляет собой моногидрат доксициклина. Использование соли моногидрата вместо гидрохлорида исключает возникновение эзофагитов. Наиболее удобной в применении является лекарственная форма солютаб.
Благодаря своим особым фармакокинетическим свойствам, доксициклин переносится гораздо лучше, чем тетрациклин.
Хорошие результаты были получены при назначении доксициклина женщинам, инфицированным различными микоплазмами (в том числе уреаплазмами) и страдающим бесплодием или привычным невынашиванием беременности. После санации от микоплазм в ряде случаев наступала беременность, которая заканчивалась нормальными родами в срок и без осложнений.
Необходимо, однако, отметить, что от 2 до 33% штаммов уреаплазм могут быть устойчивы к тетрациклину. К другим существенным недостаткам препаратов тетрациклинового ряда можно отнести противопоказания к их назначению беременным и детям до 8 лет, высокую частоту побочных реакций со стороны желудочно-кишечного тракта, а также фотосенсибилизацию кожи во время их применения.
Макролиды, линкозамины, стрептограмины
Из препаратов группы макролидов, азалидов, линкозаминов и стрептограминов наиболее предпочтительны кларитромицин, джозамицин, азитромицин, мидекамицин и эритромицин.
Как уже упоминалось выше, наилучшие показатели МПК из всех макролидных антибиотиков имеет кларитромицин, обладающий всеми преимуществами современных антибиотиков, относящихся к этому классу: хорошей переносимостью, небольшой частотой побочных реакций и высоким комплайенсом.
Кларитромицин (клабакс, клацид) назначают по 250 мг 2 раза в сутки, а в пролонгированной форме СР по 500 мг 1 раз в сутки, в течение 7-14 дней.
Джозамицин (вильпрафен) по 500 мг 3 раза в сутки в течение 7-14 дней.
Азитромицин (азитрал, сумамед, хемомицин) назначают по 250 мг 1 раз в сутки в течение 6 дней или по 1 г однократно.
Мидекамицин (макроен)- по 400 мг 3 раза в сутки в течение 7-14 дней.
Эритромицин (эритромицин, эрифлюид) по 500 мг 4 раза в сутки 7-14 дней.
Рокситромицин (роксид, рокситромицин, рулид) по 150 мг 2 раза в сутки 7-14 дней.
При приеме внутрь кларитромицин, в отличие от эритромицина, устойчив в кислой среде желудка, и поэтому назначается независимо от приема пищи. Этот параметр также положительно влияет на биодоступность препарата. Период выведения основного вещества составляет около 3,5-4,5 ч, его метаболитов – 7,5-8,5 ч. Это обусловливает быстрое, мощное и пролонгированное действие кларитромицина в сравнении с эритромицином. Важнейшим аспектом механизма действия кларитромицина, особенно актуальным – когда речь идет о лечении уреаплазменной инфекции, является его высокая способность к проникновению внутрь клеток. Препарат активно накапливается в лимфоцитах, лейкоцитах и макрофагах, в результате чего создается его высокая тканевая концентрация в пораженных органах. Абсолютная биодоступность составляет более 50%. Содержание в тканях обычно в несколько раз больше, чем в сыворотке. Кларитромицин является ингибитором повторного роста бактерий, что обусловливает выраженный постантибиотический эффект. До настоящего времени нет сообщений об устойчивости уреаплазм к кларитромицину.
Вследствие высокой МПК уреаплазмы практически устойчивы к линкозаминам – линкомицину и клиндамицину, а также к «старым» макролидам – олеандомицину и спирамицину.
Во время беременности нежелательно назначать азитромицин, рокситромицин, кларитромицин и мидекамицин. Для лечения беременных женщин с уреаплазменной инфекцией рекомендовано применять эритромицин внутрь по 500 мг каждые 6 ч в течение 7-10 дней. Показано, что после такого лечения уменьшаются угроза прерывания беременности, частота самопроизвольных абортов и явления многоводия.
Для лечения беременных рекомендован также джозамицин. Он обладает высокой эффективностью, не вызывая побочных реакций со стороны печени, не влияет на метаболизм других препаратов. При этом действие джозамицина на естественную бактериальную флору невелико.
При рождении детей, внутриутробно инфицированных уреаплазмами, также проводят терапию эритромицином. Предпочтительно внутривенное, капельное назначение препарата из расчета 20-40 мг на 1 кг массы тела.
Фторхинолоны
Все виды микоплазм высоко чувствительны к новым фторхинолонам, особенно офлоксацину. Его лидирующее положение в этой группе обусловлено широким антибактериальным спектром воздействия, высокой бактерицидной активностью, хорошими фармакокинетическими характеристиками (быстротой всасывания, высокими концентрациями препарата в тканях, клетках, биологических жидкостях), низкой токсичностью.
Офлоксацин (заноцин, офло, тарицин) назначают по 200 мг 2 раза в сутки в течение 7-10 дней, пефлоксацин – по 600 мг 1 раз в сутки в течение 7-10 дней, моксифлоксацин (авелокс) по 400 мг 1 раз в сутки в течение 10 дней.
Следует отметить, что исследования антибиотикочувствительности уреаплазм показывают частую их резистентность в клинической практике к офлоксацину и другим фторхинолонам.
Как и в случае с тетрациклинами, препараты этой группы нежелательно применять у беременных, они также вызывают фотосенсибилизацию.
Уреаплазмы среднечувствительны к аминогликозидам и левомицетину. Из аминогликозидов наиболее эффективен гентамицин, который назначают парентерально по 40 мг каждые 8 ч в течение 5 дней. Стрептомицин и канамицин при уреаплазменной инфекции практически неэффективны.
В последние годы как в нашей стране, так и за рубежом участились случаи выявления микоплазм, генетически резистентных к тетрациклину (до 40%), эритромицину, спирамицину (до 30%) и ципрофлоксацину.
Для выбора схемы адекватной терапии в конкретных случаях рекомендуется лабораторное определение чувствительности выделенных культур уреаплазм к различным антибиотикам. Однако многие авторы отмечают способность уреаплазм быстро приобретать устойчивость к антибактериальным препаратам при их пассировании in vitro. Следовательно, необходимо тестирование свежевыделенных от больных штаммов. Другая сложность состоит в том, что чувствительность к антибиотикам in vitro не обязательно коррелирует с положительным эффектом in vivo. Это может быть связано с фармакокинетикой препаратов. Анализ исследований, посвященных лечению уреаплазменной инфекции, показывает чрезвычайно большой разброс показателей эффективности различных антибиотиков – от 40 до 100%. В независимых исследованиях критерий эффективности того или иного антибиотика при уреаплазменной инфекции редко превышает 80%.
В ряде случаев этиотропная терапия может являться частью комбинированной терапии, в частности иммунотропной. В работе Hadson MMT et al. (1998) сообщается о важности иммунологического статуса больного при уреаплазменной инфекции. Так как антибиотики, активные в отношении уреаплазм, обладают бактериостатическим, а не бактерицидным действием, определяющую роль играет иммунный ответ больного. Использование иммунотропной терапии может быть особенно актуальным при неэффективности хотя бы одного курса противомикробного лечения.
Наши собственные исследования показали, что при выборе иммунотропной терапии особенно высокую эффективность демонстрировал препарат иммуномакс.
Этот препарат относится к группе иммуномодуляторов и показан для коррекции ослабленного иммунитета, лечения и профилактики вирусных и бактериальных инфекций.
Когда имеются показания для комбинированной терапии уреаплазменной инфекции, больным назначают антибиотик одновременно с внутримышечными инъекциями иммуномакса. Мы применяли одновременно с 10-дневным стандартным курсом антибактериальной терапии доксициклином или кларитромицином иммуномакс по 200 ЕД на 1- 3-й, 8- 10-й дни лечения. Инъекции выполняли 1 раз в сутки, на курс из 6 инъекций. У 20 из 23 (87%) больных при диагностике, проводившейся через 2 нед по окончании лечения и через 3 мес контрольного наблюдения, уреаплазм не выявлялось.
Суммируя вышеизложенное, можно констатировать, что при лечении больных уреаплазменной инфекцией из всех антибиотиков следует отдавать предпочтение доксициклину из группы тетрациклинов, кларитромицину из группы макролидов, джозамицину – при беременности.
Наиболее удачной комбинацией при резистентных к стандартной этиотропной терапии случаях уреаплазменной инфекции, а также при рецидивирующем течении этой инфекции является применение антибиотиков в сочетании с иммунотропным лечением, что позволяет добиться элиминации возбудителя и избежать рецидивов инфекции.
М. А. Гомберг, доктор медицинских наук
А. М. Соловьев, кандидат медицинских наук
ЦИКВИ, МГМСУ, Москва
Препараты для лечения уреаплазмы
Возбудителями инфекций, объединяемых термином «уреаплазмоз», являются бактерии, среда обитания которых – слизистые половых органов и мочевыводящих путей человека. Это мельчайшие микроорганизмы, которые не имеют клеточной стенки и по своим биологическим свойствам занимают промежуточную нишу между одноклеточными организмами и вирусами, являясь мембранными паразитами. Уреаплазмы, колонизирующие слизистые мочеполового тракта, а также влагалища у женщин, относят к роду Ureaplasma и подразделяют на два вида – Ureaplasma parvum и Ureaplasma urealyticum. Уреаплазмоз – один из самых распространенных диагнозов в современных урологии и гинекологии. i Его часто называют «коммерческим», так как по одной из версий специалистов Ureaplasma является нормальным обитателем микрофлоры мочеполовых путей и не требует лечения. Так ли это?
Впервые уреаплазму в 1954 году обнаружил американский врач Шепард в выделениях пациента с негонококковым уретритом. Дальнейшие исследования показали, что Ureaplasma является уникальным представителем микрофлоры человека. Этот внутриклеточный паразит относится к семейству микоплазм. Он самый мелкий из свободно живущих микроорганизмов, лишенных клеточной стенки. С бактериями этот микроб схож некоторыми особенностями обмена веществ, а с вирусами – генетическим аппаратом и размером. Областью обитания данных микробов чаще всего является слизистая половых органов и мочевых путей, но иногда эти микроорганизмы обнаруживают в ткани легких и почек.
Несмотря на постоянно продолжающиеся научные исследования, врачи пока не пришли к единому выводу и окончательно не установили, является ли Ureaplasma абсолютным (обязательно вызывает заболевание) или относительным (может вызывать заболевание, но только при определенных обстоятельствах) возбудителем инфекции. Так, например, Ureaplasma urealyticum Комитетом экспертов Всемирной организации здравоохранения была отнесена к возбудителям заболеваний, которые передаются половым путем. При этом в МКБ–9 (1975 г.) и МКБ-10 (1989 г.) об уреаплазмозе как о самостоятельном заболевании не упоминается. ii
В конце прошлого века японские ученые провели масштабное исследование и установили, что возбудитель этой инфекции был выявлен почти у 80% женщин, включая беременных. Также исследователи отметили высокую частоту выявления этого микроорганизма у мужчин.
Ближайшим «родственником»Ureaplasma является микоплазма. Оба микроорганизма зачастую населяют половые пути одновременно, и в случае развития воспаления врачи говорят о микст-инфекциях, т.е. заболеваниях, имеющих причиной смешанную микрофлору. Также уреаплазмоз нередко идет «в комплекте» с такими заболеваниями, как хламидиоз, гонорея, гарднереллез, трихомониаз и даже безобидным на первый взгляд дисбактериозом. Сообщества микроорганизмов могут видоизменять картину заболевания и затруднять диагностику и поиск лекарства от уреаплазмы. iii
На территории РФ с 1998 г. по 2000 г. уреаплазмоз регистрировался как заболевание, передающееся половым путем, однако в 2000 г. это заболевание исключили из списка половых инфекций согласно приказу МЗ РФ № 315. Стоит ли в наши дни считать наличие Ureaplasma в организме состоянием, требующем лечения? Большинство врачей считает, что все зависит от наличия симптомов воспаления. Только после тщательной диагностики и постановки диагностики гинеколог или уролог решают, надо ли лечить данное заболевание.
Причины возникновения уреаплазмы у детей и взрослых

По одной из версий, факторами риска развития заболевания являются раннее начало сексуальной жизни, беспорядочные половые контакты, перенесенные венерические заболевания, гинекологические и урологические проблемы. Уреаплазмоз передается, в основном, половым путем или при тесном бытовом контакте – через белье и средства личной гигиены. При этом заразиться могут как взрослые, так и дети. Инфицирование может произойти на любом временном отрезке жизни, начиная с момента рождения. Внутриутробный путь заражения плода происходит через околоплодные воды женщины во время беременности или во время родов. Инкубационный период уреаплазмоза при передаче инфекции составляет примерно 2-4 недели. Данный срок зависит от иммунной защиты организма человека, а также от степени патогенности болезнетворного микроорганизма. Протекает уреаплазмоз в форме острой, хронической инфекции и в виде носительства.
У мужчин риску развития уреаплазмоза подвержены мочевой пузырь, уретра, простата, тестикулы, у женщин – влагалище, матка и ее придатки. При наличии Ureaplasma сперматозоиды могут утрачивать свою двигательную активность, при контакте вредных микроорганизмов и сперматозоида происходит растворение мембраны последнего.
Согласно другой версии ученых, Ureaplasma является естественным «жителем» мочеполовых путей мужчин и женщин. Ведь в норме в мочеполовых путях человека живет огромное количество микроорганизмов, и все они в той или иной степени принимают участие в поддержании нормального состояния влагалища или уретры. До тех пор, пока иммунитет крепкий и может противостоять заболеваниям, эти микроорганизмы не представляют опасности. Но как только сопротивляемость организма снижается, тут же нарушается микрофлора половых путей, как следствие – некоторые микроорганизмы, в том числе Ureaplasma, могут начать стремительно размножаться. И в этом случае без лечения обойтись нельзя.
Авторы, относящие Ureaplasma к абсолютным (обязательным) патогенам, считают, что они вызывают уретриты, цервициты, простатиты, послеродовые эндометриты, пиелонефриты, бесплодие, различную патологию беременности (хориоамниониты) и плода (легочную патологию), что требует применения средств для борьбы с ними. Другие исследователи полагают, что этот микроорганизм является частью нормальной флоры урогенитального тракта и способен вызывать инфекционно-воспалительные заболевания мочеполовых органов только при определенных условиях (например, при недостаточности иммунитета) или при соответствующих микробных ассоциациях. iv
Симптомы уреаплазмоза у женщин, мужчин и детей
Пока ученым удалось достичь единого мнения в том, что при нормальном уровне иммунной защиты организма женщин и мужчин микроорганизм может не проявлять себя на протяжении довольно длительного промежутка времени. Однако, как только организм подвергается воздействию какого-либо провоцирующего фактора, при присоединении вторичной инфекции или развитии сопутствующей патологии, заболевание может дать о себе знать.
Среди проявлений уреаплазмоза у женщин:
- слизистые прозрачные или белесоватые выделения из половых путей;
- боли и жжение в области мочеиспускательного канала, частое мочеиспускание;
- дискомфорт при половом акте, возникающий в результате дополнительного механического раздражения воспаленной слизистой;
- болезненность в нижней части живота, что может указывать на продвижение инфекции по половым путям с поражением слизистой матки и маточных труб.
Среди самых распространенных симптомов уреаплазмоза у мужчин:
- скудные, мутные выделения из мочеиспускательного канала, преимущественно после долгой задержки мочи (чаще всего по утрам);
- рези, боли при мочеиспускании, дискомфорт в области уретры.
Негонококковый уретрит — наиболее частое проявление уреаплазмоза у мужчин.
У многих мужчин при активизации Ureaplasma наблюдается склонность к вялотекущему, рецидивирующему течению заболевания, которое выражается в том, что выделения из уретры самопроизвольно то пропадают на определенный период времени, то появляются вновь. В некоторых случаях у мужчин также наблюдается орхоэпидимит (воспаление яичка и его придатков). v
До сих пор ведется много споров на тему причастности Ureaplasma к мужскому и женскому бесплодию, в том числе вторичному, невынашиванию беременности, многоводию и преждевременным родам. На сегодняшний день этот вопрос остается дискутабельным.
Уреаплазма при беременности: последствия для ребенка
Данные научной литературы в отношении влияния Ureaplasma на состояние детей тоже противоречивы. Одни исследователи относят этот микроорганизм к абсолютным патогенам, способным играть роль в развитии синдрома дыхательных расстройств, пневмонии и бронхолегочных дисплазии, а также вызывать генерализованный воспалительный процесс. Высказывается предположение о возможном значении инфицирования Ureaplasma в развитии патологии мочевыделительной системы и в возникновении аутоиммунных заболеваний у детей. Другие авторы относят Ureaplasma к условно-патогенным микроорганизмам, не имеющим самостоятельного значения в развитии воспалительного процесса.
Препараты для лечения уреаплазмы
В процессе лечения уреаплазмоза очень важно восстановить нормальную микрофлору органов мочеполовой системы и ликвидировать микст-инфекцию при ее наличии. Особенность Ureaplasma состоит в том, что этот микроорганизм нечувствителен к некоторым антибиотикам. По этой причине не стоит пытаться вылечить уреаплазму лекарственными средствами без обращения к врачу, руководствуясь советами, полученными от близких, или найденными в Интернете. Схему лечения этого заболевания должен составлять только врач после того, как пациент сдаст анализы и пройдет полную диагностику.
Форма применения антибактериальных препаратов может изменяться, поэтому врач может порекомендовать использовать препараты в виде таблеток, а также в виде присыпок, растворов или свечей. Кроме того, в некоторых случаях рационально применение противогрибковых средств.
По окончании лечения пациенту при необходимости может быть назначен курс физиотерапии и восстановительных препаратов и процедур.
Иммуномодуляторы при уреаплазме
В ряде случаев этиотропная терапия может являться частью комбинированной терапии, куда входит иммуномодулирующая терапия. В работах ученых, занимающихся проблемой Ureaplasma, сообщается о важности иммунологического статуса больного при уреаплазменной инфекции. Так как антибиотики, активные в отношении этой инфекции, обладают бактериостатическим, а не бактерицидным действием, определяющую роль играет иммунный ответ больного. Поэтому иммуномодулирующая терапия в сочетании с комплексным лечением усиливает защиту организма и помогает иммунной системе бороться с бактериями.
Для поддержания показателей иммунитета на необходимом уровне при Ureaplasma применяются препараты с содержанием интерферонов. Один из таких препаратов – это комплексный противовирусный иммуномодулирующий препарат ВИФЕРОН широкого спектра действия для детей и взрослых. Он обладает двойным действием – способствует блокировке вируса и восстановлению иммунитета. Оригинальная формула препарата включает сочетание интерферона альфа-2b и высокоактивных актиоксидантов (витамины С, Е). Препарат обладает универсальным действием при лечении в отношении широкого спектра вирусов и других возбудителей заболеваний.
ВИФЕРОН в составе комплексной терапии применяется у взрослых при ряде инфекционно-воспалительных заболеваний, включая уреаплазмоз, микоплазмоз, хламидиоз, цитомегаловирусную инфекцию, трихомониаз, гарднереллез, папилломавирусную инфекцию, бактериальный вагиноз, рецидивирующий влагалищный кандидоз.
Свечи от уреаплазмы: инструкция по применению
Рекомендуемая доза для взрослых–ВИФЕРОН 500 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5-10 суток. По клиническим показаниям терапия может быть продолжена.
Беременным со II триместра беременности (начиная с 14-й недели гестации) назначают ВИФЕРОН 500 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 10 суток, затем в течение 9 дней 3 раза с интервалом в 3 дня (на четвертый день) по 1 суппозиторию 2 раза/сут через 12 ч. Далее каждые 4 недели до родоразрешения –препарат в дозировке 150 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5 суток. При необходимости назначают перед родоразрешением (с 38-й недели гестации) препарат в дозировке 500000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 10 суток.
Лечение уреаплазмы
Уреаплазма – «представитель» бактериальной флоры женщины, обитающий в слизистых половых и мочеиспускательных органов. Патологическую активность бактерии Ureaplasma urealyticum могут проявить как на фоне снижения сопротивляемости организма, так и при абсолютном здоровье. Попадая в организм половым путём или от матери к ребёнку, инфекция может длительно не проявлять себя.
В МЖЦ вы можете пройти диагностическое обследование для выявления уреаплазмоза. Стоимость анализа на антитела (IgG/ IgA) – 500 рублей.
Стоимость диагностики уреплазмоза
- 500 Р Уреаплазма (антитела IgG)
- 500 Р Уреаплазма (антитела IgA)
Расчет стоимости лечения Все цены
Можно ли вылечить уреаплазму
Бактерии Ureaplasma urealyticum входят в состав естественной микрофлоры организма. Решение о том, лечить уреаплазмоз или нет, должен принимать только врач.
Размножение микроорганизмов данного типа негативно сказывается на работе органов мочеполовой системы, вызывая серьёзные осложнения – мужское и женское бесплодие, импотенцию, преждевременные роды, ревматические заболевания. Патологический процесс можно остановить, если вовремя провести лечебные мероприятия. Наиболее эффективный метод лечения – антибиотиковая терапия, состав которой разрабатывается на основе результатов анализов.
Специалисты

Как выявить уреаплазму
Признаки заболевания – боль при мочеиспускании, выделения из половых органов – нередко исчезают самопроизвольно, но уреаплазма остаётся в организме и в определённых условиях (при ослаблении иммунитета, обострении сопутствующих заболеваний) принимает патогенную форму.
Уреаплазмоз сложно диагностировать по симптоматике. Чтобы выявить рост количества бактерий и их активизацию, проводятся лабораторные исследования биоматериала, взятого у пациента: мазка со слизистой органов мочеполовой системы, крови.
Диагностика и схема лечения уреаплазмоза
При проведении лабораторных исследований устанавливается не только сам факт присутствия уреаплазмы в организме, но и количество и распространённость бактерий. Наряду с общим анализом мазка выполняются и более точные исследования:
- ПЦР-диагностика – выявляется видовая принадлежность возбудителя;
- бакпосев – определяется чувствительность бактерий к антибиотикам;
- серологические тесты (ИФА) – выявляется состав микрофлоры, определяется наличие антигенов (важно при развитии рецидивов и осложнений).
Если обнаруживается состояние дисбиоза – превышение нормального количеств микроорганизмов, назначается курс лечения.
Лечение
Ввиду того, что уреаплазма зачастую «соседствует» с другими видами патогенных бактерий, при составлении плана лечения учитывается весь спектр выявленных инфекций. Обоим партнёрам назначаются антибиотики, например, Кларитромицин, Левофлоксацин, Рокситромицин (курс приёма от 3 до 14 дней), иммуностимуляторы, витамины и препараты для нормализации кишечной микрофлоры.
Препарат Доксициклин показан женщинам, заражённым уреаплазмой и страдающим невынашиванием беременности.
Народные средства не эффективны, так как только сглаживают симптоматику.
Прогноз после лечения
Если схема лечения подобрана верно, то полное выздоровление гарантировано. На эффективность терапии могут повлиять нарушение режима приёма лекарственных препаратов, отказ от антибиотиков одного из партнёров. И в том, и другом случае, риск возникновения осложнений, резко возрастает. Бесконтрольное течение уреаплазмоза может привести к бесплодию, у женщин – к эндометриту, воспалению шейки матки, у мужчин – к импотенции, воспалению простаты.
Где пройти обследование на уреаплазму
Пройдите расширенную диагностику ЗППП в лаборатории МЖЦ. В центре работают квалифицированные врачи-диагносты, поэтому пациенты получают максимально достоверные результаты. Чтобы записаться на диагностику, заполните форму обратной связи.
Схема лечения уреаплазмоза
Уреаплазмоз – это инфекционное заболевание, вызываемое одноклеточными паразитами – уреаплазмами.
Патология поражает репродуктивную и мочевыводящую систему.
Выделяются два вида возбудителей данного заболевания: уреаплазма парвум и уреаплазма уреалитикум.
Ранее считалось, что уреплазмоз является условно-патогенной инфекцией.
То есть, лечилась она только при наличии клинических проявлений.
Такой подход не верен, есть вероятность, что после скрытого течения инфекция проявится осложнением (ярким примером будет бесплодие).

Если у Вас обнаружены уреаплазмы, необходимо как можно скорее обратиться к одному из следующих врачей: урологу, венерологу.
Симптомы уреаплазмы
Определить уреаплазмоз у мужчин можно по следующим признакам:
- мутные выделения из уретры (мочеиспускательного канала), чаще всего по утрам
- мужское бесплодие
- орхиэпидидимит (воспаления яичка и его придатка)
- клиника уретрита (боль в начале мочеиспускания)
- зачастую могут отсутствовать такие симптомы, как рези и боли при мочевыделении
- вялое течение заболевания
У женщин:
- I. выделения из влагалища
- II. жжение при мочеиспускании
- III. боль в нижней части живота
- IV. цервицит
Если был обнаружен хотя бы один из этих симптомов, необходимо срочно обратиться к специалисту.
Помните, эффективно пролечить данное заболевание можно, только если вовремя его заметить.
Не стоит стесняться идти к врачу – ваше здоровье дороже стеснения.
Также недопустимо пытаться вылечится самостоятельно – это не только пустая потеря драгоценного времени, но и возможность ухудшить свое состояние.
Уреаплазма – это специфическая бактерия, которая отличается отсутствием полноценной клеточной стенки.

О том как проходит лечение
уреаплазмоза у мужчин
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. |
Схема лечения уреаплазмоза
должна быть назначена опытным высококлассным специалистом.
Рекомендуется проходить обследования на заболевания, передающиеся половым путем (а уреаплазмоз является таким заболевание) раз в год.
При активной сексуальной жизни проводить обследование необходимо не реже, чем раз в полгода.
В схеме лечения уреаплазмоза используются антибиотики:
- 1. азитромицин 0,25г 1 капсула 2 раза в день 3 дня
- 2. доксициклин по 1 капсуле в день 5 дней
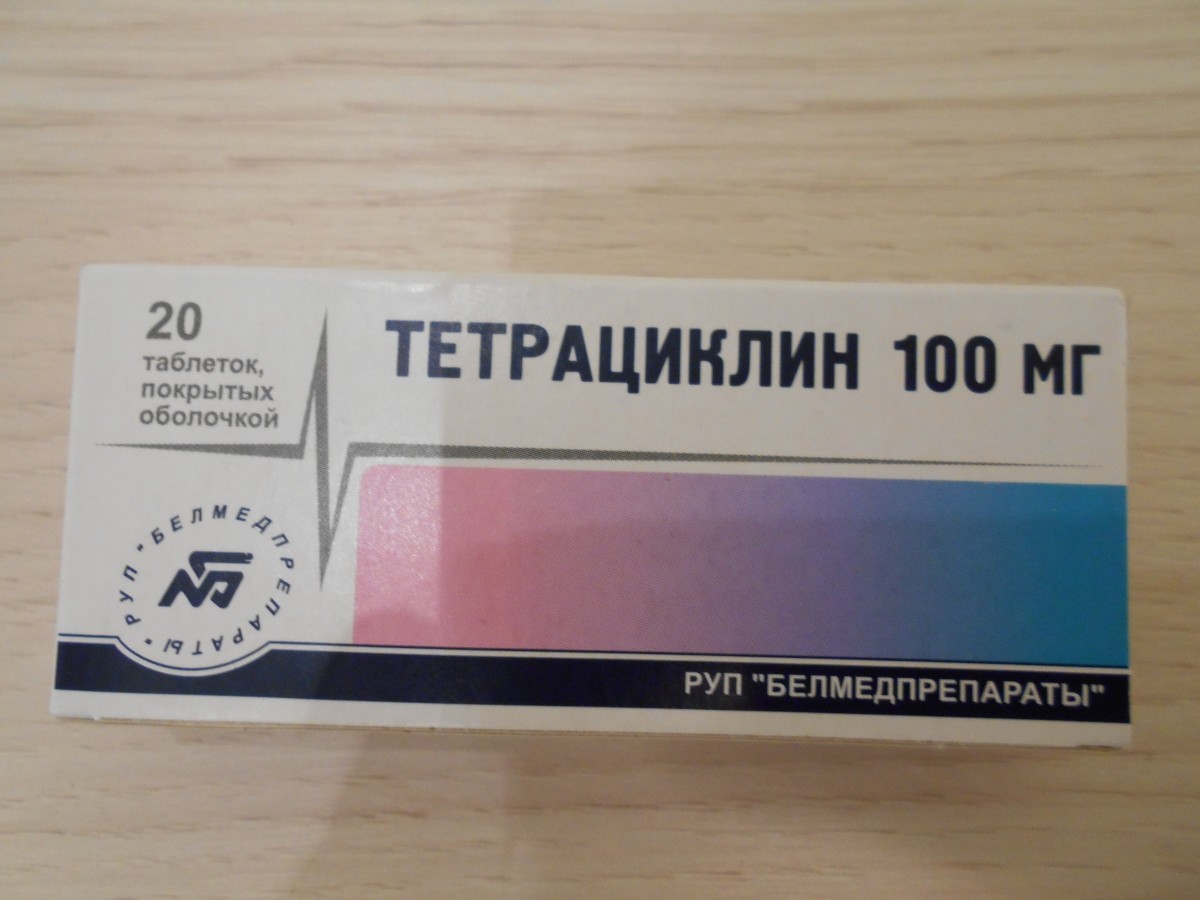
- 3. ципрофлоксацин по 500 мг 1 таблетка 2 раза в день 3-4 дня
Лечение уреаплазмоза у женщин: препараты, схема
Уреаплазмоз появляется по причине проникновения в организм женщины бактерии уреаплазма.
Обычно такое заболевание протекает бессимптомно.
Важно! Лечить уреаплазмоз необходимо при наличии симптоматики.
Если явных признаков нет, следует проконсультироваться с врачом.
Разберем подробнее, какие препараты необходимо применять женщинам для лечения уреаплазмоза.
Главным в лечении уреаплазмоза являются антибиотики.
Какими антибиотиками лечат уреаплазмоз у женщин?- спросите Вы.
Выделяют несколько групп антибактериальных препаратов для лечения уреаплазмоза.
В эти группы входят следующие препараты:
- Фторхинолоны
- Тетрациклины
- Макролиды
- Линкозамиды
Поговорим о каждой группе подробнее.
Группа фторхинолонов включает в себя офлоксацин, моксифлоксацин, пефлоксацин.
Курс приема этих препаратов составляет одну, две недели.
Схема лечения уреаплазмоза фторхинолонами включает в себя следующие дозировки:
- 1. Офлоксацин следует принимать 2 раза в сутки по 200 мг
- 2. Пефлоксацин следует выпить 1 раз в день 600 мг
- 3. Моксифлоксацин суточная доза должна составлять 400 мг
Указанные дозировки может скорректировать врач, в зависимости от возраста, веса пациента и клинической ситуации.
Макролиды являются ведущими среди антибиотиков, которые применяются в борьбе с уреаплазмозом.
Самым используемым препаратом является Азитромицин.
Он применяется в дозировке 1 грамм.
Выделят еще несколько видов антибиотиков из группы макролидов:
Этот вид антибактериальных препаратов накапливаются в крови и разрушают микробную клетку.
Обычно достаточно одного приема, что бы избавится от такого недуга, как уреаплазмоз.
Линкозамиды используются достаточно редко.
Как правило, препараты этой группы используются при непереносимости других групп.
Тетрациклин и Доксициклин относятся к группе тетрациклинов.
Они оказывают некоторый эффект в лечении уреаплазмоза у женщин.
Прием этих лекарственных препаратов следует проводить через каждые 6 часов.
В сутки следует выпивать 4 таблетки.
При запущенном течении болезни врач может назначить сразу два препарата из разных групп антибиотиков.
Через месяц после отмены антибактериальной терапии уреаплазмоза необходимо пройти контрольные исследования.
Помните! Любой вид антибиотика и курс его приема назначает только врач.
Схема лечения подбирается индивидуально с учетом особенностей организма пациента.
Для улучшения эффекта лечения назначаются витамины и препараты для коррекции работы иммунной системы.
В том случае если было отмечено присоединение дополнительной флоры, могут назначить противогрибковое средство.
Внимание! Чем раньше вы начнете лечение, тем быстрее наступит реконвалесценция.
Своевременный курс лечения поможет избежать осложнений.
Лечение уреаплазмоза у женщин: схема лечения
Еще раз напоминаем, что схему лечения должен назначать специалист с большим опытом.
Который сможет назначить препараты, исходя из индивидуальных особенностей организма пациента.
Для того, чтобы вылечить уреаплазмоз, назначают антибактериальное лечение.
Для этого применяют: тетрациклины, макролиды, а также фторхинолоны.
Лечебные схемы уреаплазмоза предполагают и использование средств местного действия:
- спринцевания
- вагинальные суппозитории
Кроме этого, врач может назначить иммуномодулирующие средства и эуботики для того, чтобы нормализовать микрофлору влагалища и кишечника.

Необходимо будет соблюдать диету, которая исключает соленые, жирные и острые блюда, а также алкогольные напитки.
Если женщина беременна, то курс лечения можно начинать только с 22 недели.
Курс лечения продолжается около двух-четырех недель.
После чего назначается анализ для подтверждения эффективности лечения.
Лечение уреаплазмоза при беременности
Очень важно правильно назначить лечение во время беременности.
Поэтому если уреаплазмоз обнаружили во время беременности, схему лечения должен назначать только врач.
Если были замечены осложнения, курс терапии должен начаться как можно скорее.
При нормальном течении беременности к лечению следует приступать с 22 недели беременности.
В этом случае влияние на ребенка будет минимальным.
Обязательным условием является отмена половых контактов.
Для хорошего эффекта можно использовать комбинирование препаратов.
Например, использовать таблетки и местное лечение при помощи свечей.
Дополняется схема лечения иммуностимулирующими препаратами.
Длительность лечения при беременности от уреаплазмоза обычно составляет около трех недель.
От уреаплазмоза назначаются таблетки Вильпрафена.
Для местного лечения можно использовать вагинальные свечи Гексикон или Генферон.
Применять такие свечи следует в течение 7 дней.
Перед применением любого вида препарата во время беременности, следует обязательно проконсультироваться с гинекологом.
Лечение уреаплазмоза у мужчин: схема
Самым главным правилом в терапии уреаплазмоза является лечение двух партнеров одновременно.
Это поможет исключить повторное заражение и распространение заболевания.
Основными препаратами во время лечения являются антибиотики.
Чтобы исключить развитие расстройства системы пищеварения назначают пробиотики.
Важно! При появлении аллергической реакции, на какой-либо препарат необходимо об этом сообщить лечащему врачу.
На протяжении всего курса лечения мужчине необходимо исключить половые контакты.
Методы лечения уреаплазмоза у мужчин заключается в приеме антибактериальных препаратов.
Уролог может назначить:
- Эритромицин (по 2 таблетки 4 раза в сутки);
- Джозамицин принимается между приемами еды по 1-2 грамма в течение суток;
- Азитромицин (250 мг однократно на протяжении 6 дней);
- Доксициклин 1таблетка 2 раза в сутки.
Курс приема, как правило, составляет от 7 до 10 дней.
По завершению курса, через 2 недели следует сделать контрольный посев на уреаплазмоз.
Бывают случаи, когда лечение уреаплазмоза у мужчин не дало результата.
Наиболее часто это происходит в следующих случаях:
- 1. Не соблюдение указаний врача
- 2. Прием таблеток с нарушением указанной врачом дозы
- 3. Прерывание курса терапии
- 4. Повторное заражение
Иногда отмечается резистентность уреаплазм к препаратам.
В этом случае, следует определить чувствительность и провести новый курс терапии.
Лечение уреаплазмоза у мужчин: схема
После уточнения диагноза специалист назначает следующие варианты терапии:
- A. Антибактериальные препараты
- B. Физиотерапия
- C. Иммуномодулирующие средства
- D. Местное лечение, которое заключается в введении в уретру препаратов

- E. Противогрибковые средства.
Если уреаплазмозу сопутствуют другие заболевания, то лечение может занять более двух недель.
После этого также, как и у женщин, проводится анализы для определения результатов лечения.
Уреаплазмоз: народное лечение
Существует огромное множество народных рецептов для лечения уреаплазмоза.
Стоит отметить! Народная медицина является дополнением к основному медикаментозному лечению.
Если правильно приготовить настой из трав можно ускорить процесс выздоровления.
Многие рецепты из народной медицины можно использовать даже во время беременности.
Применять их можно в качестве спринцевания, примочек или ванночек.
Хронический уреаплазмоз: лечение
Запущенное острое течение уреаплазмоза может привести к переходу его в хроническую форму.
Чаще всего люди решают лечить уреаплазмоз самостоятельно.
Это может стать причиной ухудшения состояния.
Симптомы при хроническом течении уреаплазмоза практически не беспокоят больного.
Поэтому даже при небольшом проявлении болезни, следует обратиться к специалисту.
Он даст направление на анализы и по результатам назначит схему лечения.
При хроническом течении заболевания мочеполовой системы в курс лечения входят:
- Антибиотики
- Иммуностимуляторы
- Восстанавливающая терапия
Рассмотрим отдельно каждый пункт.
Антибактериальная терапия включает в себя препараты тетрациклинового ряда, фторхинолоны и макролиды.
Эти препараты способствуют уничтожению микробов.
Вместе с тем угнетается и собственная нормальная флора, снижаются защитные свойства организма, и появляется интоксикация печени.
Поэтому следующим этапом будет применение препаратов, стимулирующих работу иммунитета.
По завершению лечения назначаются препараты, которые восстанавливают и заживляют поврежденный эпителий мочеполовых органов.
При необходимости лечения уреаплазмоза, обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Уреаплазмоз – диагностика и схема лечения

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 16.05.2020
- Время чтения: 1 mins read
Уреаплазмоз относится к инфекциям мочеполовой системы, передающимся половым путем.
Уреаплазмоз встречается часто, но больные могут этого не знать, поскольку заболевание до определенного момента протекает без симптомов. При этом уреаплазмы поражают репродуктивную систему мужчин и женщин (бесплодие, осложнения беременности вплоть до мертворождения).
Уреаплазмоз также поражает новорожденных, поскольку инфекция проникает через плодные оболочки во время беременности. У детей он вызывает серьезные осложнения с возможным смертельным исходом (врожденное повреждение легких, бактериемия, менингоэнцефалиты).
Особенности возбудителя уреаплазмоза
Уреаплазмы – это бактерии, которые обычно содержатся в мочевыделительной и половой системе человека. Это паразитические внутриклеточные микроорганизмы, которые не могут жить без хозяина (человека или животного).
Уреаплазмы относятся к классу бактерий микоплазма (Mycoplasma). Выделяют два патогенных для человека вида уреаплазм Ureaplasma Parvum, Ureaplasma urealiticum (ниаболее патогенная), которые вызывают заболевания и на которые проводится лабораторная диагностика. Виды Ureaplasma включают самые маленькие известные организмы, которые могут размножаться. Бактерии обладают тропностью к слизистым мочеполовой системы.
Особенность уреаплазм – это микроорганизмы, занимающие промежуточное положение между одноклеточными и вирусами. Микроорганизм имеет мембрану, микрокапсулу, генетический материал (благодаря чему ее можно распознать). Однако, уреаплазма не содержит клеточной стенки, в этом ее уникальность, поскольку это делает ее устойчивой к некоторым распространенным антибиотикам (например, группа пенициллинов), поскольку механизм действия этих препаратов нацелен на разрушение именно клеточной стенки.
Бактерии уреаплазмы относятся к условно-патогенной микрофлоре, поэтому, как правило, живут в равновесии и большинстве случаев не вызывают заболеваний. Однако если их популяция растет при ослаблении иммунитета или воспалительных заболеваниях, они вызывают инфекции и проблемы со здоровьем.
Как передается уреаплазмоз?
Уреаплазмоз передается при половом контакте. Доказано, что заболеваемость урогенитальным уреаплазмозом выше у женщин с несколькими партнерами. Также уреаплазмоз передается внутриутробно от зараженной матери при беременности.
Уреаплазмоз может обнаруживаться у людей, которые еще не вступали в интимные отношения (дети младшего возраста и подростки). Причина появления уреаплазмоза в таких случаях не известна.
Как уреаплазмы вызывают болезни?
Микроорганизмы Ureaplasma прикрепляются к внешней стороне как реснитчатых, так и не ресничных эпителиальных клеток мочеполового тракта, вызывая поражение. Повреждение клеток может проходить либо прямым разрушением (например, выделяющейся перекисью водорода), либо опосредованным воздействием (могут вызвать иммунно-опосредованное повреждение тракта мочеполовой системы).
Вклад каждого из механизмов в развитие заболевания до сих пор неизвестен. Вероятно, в борьбе с инфекциями генитальной уреаплазмы важна реакция как клеточной, так и гуморальной иммунной системы. Когда происходит их сбой – развивается заболевание, но точные механизмы не совсем понятны.
Уреаплазма
Каковы клинические проявления заражения уреаплазмозом?
Уреаплазма не вызывает симптомов, если она живет в равновесии с другими бактериями. Здоровая иммунная система обычно контролирует бактерии, не давая им вызвать инфекцию. Если популяция уреаплазмы увеличивается при ослаблении иммунитета, возникают патологические процессы, которые могут вызвать симптомы.
В подавляющем большинстве случаев генитальный уреаплазмоз протекает бессимптомно и выявляется только при обследовании на другие ИППП или при неудачном их лечении, или при поиске причины бесплодия.
Уреаплазмы вызывают целый ряд заболеваний и у мужчин, и у женщин. Возможные признаки инфекции уреаплазмы:
- У мужчин уретрит может проявляться необычными выделениями из уретры, у женщин – выделениями из влагалища или раздражением уретры, или дизурией у мужчин или женщин.
- Бактериальный вагиноз может вызвать неприятный запах или необычные дурно пахнущие выделения из влагалища, зуд во влагалище и вокруг него и жжение во время мочеиспускания.
- Эпидидимит чаще всего проявляется как односторонняя болезненность и припухлость придатка яичка. Может быть дискомфорт при эякуляции.
- Цервицит может привести к выделениям из влагалища, боли в области таза или диспареунии. Отмечаются межменструальные кровотечения. При осмотре органов малого таза отмечаются выделения из шейки, а при исследовании мазка обнаруживают обильный лейкоцитоз.
Распространенные осложнения уреаплазмоза
- Осложнения включают пиелонефрит, воспалительные заболевания органов малого таза, хориоамнионит, послеродовую лихорадку, мертворождение, преждевременные роды. Более редкие осложнения включают менингит, абсцесс мозга, эндокардит, раневые инфекции и бактериемию.
- Воспалительные заболевания органов малого таза – это клинический диагноз. Многие случаи могут быть бессимптомными или иметь только минимальные симптомы. Классические симптомы включают лихорадку, тазовую боль или боль в нижней части живота и одно или несколько из следующих состояний при обследовании таза: болезненность матки, придатков.
- Клинические проявления пиелонефрита включают лихорадку, дизурию, боли в животе и/или спине, а также чувствительность к перкуссии реберно-позвоночного угла на пораженной стороне. Возможна гематурия.
- Воспаление предстательной железы. Простатит может вызывать боль во время мочеиспускания, мутную или кровавую мочу, затруднение мочеиспускания, боль в области половых органов и срочную потребность в мочеиспускании.
- Эндометрит. Воспаление слизистой оболочки матки может вызвать боль в области таза, ненормальное влагалищное кровотечение или выделения и лихорадку. Эндометрит может быть вызван различными бактериями, но инфекция уреаплазмы в анамнезе повышает риск.
- Камни в почках. В некоторых случаях уреаплазма может играть роль в образовании камней в почках. При обострении нефролитиаза отмечаются сильные боли в области малого таза, нижней части спины, живота, лихорадки, трудности с мочеиспусканием и мутную, кровянистую или дурно пахнущую мочу.
- У беременных с хориоамнионитом отмечается лихорадка и боли в животе или в области таза.
Уреаплазмоз у беременных и новорожденных
К уреаплазмозу более склонны недоношенные новорожденные. Особенно тяжело он протекает при рождении малыша с весом менее 1 кг.
У новорожденных при инфицировании уреаплазмой могут развиться:
- воспаление легких;
- менингоэнцефалит;
- бактериемия;
- повреждение легочной ткани, нарушение дыхания.
При заражении уреаплазмозом во время беременности происходит:
- разрыв плодных оболочек;
- непроизвольный выкидыш;
- преждевременное прерывание беременности;
- рождение мертвого ребенка.
Беременным женщинам необходимо проходить обследование на наличие уреаплазмоза, поскольку своевременное его выявление и лечение предотвращают развитие этих осложнений.
Уреаплазмоз и бесплодие
При обследовании в поиске причин бесплодия бактерии уреаплазмы обнаруживаются у обоих полов.
Конкретный тип Ureaplasma, который называется Ureaplasma urealyticum выявляется чаще у женщин с необъяснимым бесплодием. Он также связан с более высоким риском бесплодия у мужчин, поскольку влияет на качество сперматозоидов и нарушает их способность двигаться.
Другой тип, Ureaplasma parvum, не вызывает таких осложнений. Однако рекомендуется проводить обследование на него вместе с U. urealyticum, поскольку инфекция половых путей вызывает около 15% случаев бесплодия у мужчин.
Женщины с необъяснимым бесплодием должны провериться на наличие уреаплазмоза, поскольку он вызывает инфекцию, которая затрудняет беременность.
Обследование на уреаплазмоз необходимо:
- при признаках воспалительного процесса урогенитального тракта у мужчин и женщин;
- при диагностике бактериального вагиноза;
- при донорстве спермы;
- при обследовании на бесплодие;
- при невынашивании беременности, непроизвольных выкидышах.
Как диагностируется уреаплазмоз?
Диагностика уреаплазмоза проводится в лаборатории при помощи исследования образцов материала. Они включают: соскоб (не выделения, уреаплазма паразитирует внутриклеточно) слизистой оболочки влагалища, матки, уретры или исследуется образец первой утренней мочи (молекулярно-биологическими методами).
- Микроскопия для диагностики уреаплазмоза не применяется, поскольку микроорганизм имеет очень маленький размер и его не увидеть под микроскопом. К тому же эти организмы лишены клеточных стенок, поэтому на них невозможно выполнить окрашивание по Граму. Микроскопия проводится только для оценки состояния микрофлоры влагалища и степени лейкоцитоза.
- Культура узкоспециализирована и доступна в ограниченных лабораториях. Образцы должны быть немедленно помещены в бульон до того, как они высохнут. После начальных исследований для определения рН, которые помогают дифференцировать эти организмы (например, от M. pneumoniae), следуют испытания в средах с кровяным агаром, которые содержатся в среде с 95% азота и 5% СО 2. Следует отметить, что культуральное исследование на уреаплазмоз позволяет определить только количество уреаплазм, основанное на способности этих организмов расщеплять мочевину до аммиака или аргинин. Это не является условием для постановки диагноза. Бактериологический метод применяется для определения чувствительности уреаплазмы к препаратам.
- ПЦР. Для диагностики уреаплазмоза применяются ПЦР -анализы, основанные на выявлении специфических участков ДНК микроорганизмов. Исследуются в основном образцы мочи. Чувствительность составляет до 95%, специфичность до 95%. Чувствительность с использованием вагинальных мазков несколько меньше – составляет 86%, но показатель намного выше, чем при использовании других методов. ПЦР – единственный метод рекомендованный для выявления инфекции уреаплазмы.
Дифференциальная диагностика уреаплазмоза проводится в отношении:
- других патогенных и условно-патогенных микроорганизмов (трихомониаза, микоплазмоза, гонореи), поскольку уреаплазмоз вызывает неспецифичные симптомы инфекции;
- урогенитального кандидоза;
- генитального герпеса.
Как лечится уреаплазмоз?
При инфекциях уреаплазмы необходима антибиотикотерапия. Однако против этих бактерий эффективны только определенные антибиотики. Выбор антибиотика зависит от заболевания, чувствительности микроорганизмов и от того, кто лечится, так как некоторые антибиотики не применяются для беременных или новорожденных.
Инфекции мочевыводящих путей или половых органов, вызванные уреаплазмой, лечат доксициклином (рекомендуемый препарат), джозамицином или азитромицином. Если бактерии не реагируют на эти препараты, можно использовать эритромицин или фторхинолоны.
- Новорожденных с заболеваниями, вызванными уреаплазмой, лечат эритромицином. До 3-х месяцев 40мг/кг массы тела в сутки, после – 50 мг/кг массы тела в сутки (дозировки могут быть удвоены в зависимости от тяжести заболевания).
- Также у новорожденных при уреаплазмозе применяется джозамицин (суточная доза 50 мг/кг массы тела, разделенная в три приема), но недоношенным джозамицин не назначается.
- Лечение антибиотиками беременной снижает риск уреаплазменной инфекции у новорожденного. Уреаплазмоз лечится на любом сроке беременности. Чаще назначается джозамицин по 0,5г три раза вдень 10 дней. Беременные женщины с преждевременным разрывом оболочек лечатся макролидными антибиотиками. К ним относятся кларитромицин, азитромицин и эритромицин. Доза этих препаратов подбирается индивидуально в зависимости от осложнения.
- Доксициклин является препаратом выбора для U. urealyticum. Продолжительность и доза варьируются в зависимости от места заражения и обычно являются сочетанием с другими антибиотиками. Примеры включают доксициклин 100 мг два раза в день в течение 14 дней (как часть комбинированной схемы лечения воспалительных заболеваний органов малого таза) и доксициклин 100 мг перорально два раза в день в течение 7 дней при неосложненном негонококковом уретрите у мужчин.
- Азитромицин также применяется для лечения уреаплазмоза. Однако лечение более длительное по сравнению с микоплазмозом (пятидневный курс по 0,5 г ежедневно). Возможно сочетание с другими антибиотиками.
- В некоторых исследованиях до 10% изолятов были устойчивы к тетрациклинам, включая доксициклин. Если доксициклин не может быть использован в качестве терапии первой линии, альтернативы включают фторхинолоны.
- Клиндамицин не активен против видов уреаплазмы, поэтому не применяется.
Во время антибиотикотерапии назначаются препараты для восстановления микрофлоры внутрь. Местные гинекологические пробиотики обязательно назначаются женщинам при лечении бактериального вагиноза, вызванного уреаплазмой, а также при уретрите и вагините.
При отсутствии эффекта от лечения и сохранении симптомов проводится повторное обследование с обязательным исследованием уреаплазм культуральным методом на чувствительность к антибиотикам.
Некоторые источники указывают на необходимость продления курса рекомендованного антибиотика, но лучше его сменить или скомбинировать после определения чувствительности, поскольку возможна резистентность уреаплазм к препаратам.
Также проводится исследование на наличие других патогенных микроорганизмов, если оно не было проведено ранее.
Прогноз и профилактика уреаплазмоза
Перспективы развития уреаплазменной инфекции зависят от того, какие проблемы со здоровьем она вызывает, и от степени тяжести заболевания. При своевременной диагностике и лечении прогноз благоприятный, поскольку антибиотики эффективны против бактерий Ureaplasma и устраняют инфекции, если принимать их по назначению.
Для профилактики уреаплазмоза беременные женщины должны регулярно посещать акушера-гинеколога для дородовых осмотров и должны озвучивать любые необычные симптомы. Это может помочь избежать каких-либо осложнений для матери или ребенка.
От передачи и заражения уреаплазмозом в 100% случаев защищает только воздержание от полового контакта. Но в современном мире это невозможно, поэтому предотвратить передачу уреаплазмы помогут использование барьерных методов контрацепции (женские и мужские презервативы), тщательный выбор партнера, моногамные отношения.
Так как многие люди могут иметь уреаплазмоз без интимных отношений, поэтому важное значение для поддержания здоровья урогенитального тракта имеет периодическое профилактическое обследование.
Кроме того, уреаплазма считается оппортунистической бактерией, что означает, что она встречается как у здоровых людей, так и у людей с определенными заболеваниями. Оппортунистические бактерии могут быть причиной заболеваний, особенно когда стресс, болезни и нездоровый образ жизни ослабляют иммунную систему и позволяют уреаплазме размножаться и вызывать патологический процесс.
Получение лечения от заболеваний и регулярные осмотры у специалистов помогают при уреаплазмозе предотвратить возникновение осложнений.
Уреаплазмоз – симптомы и лечение
Что такое уреаплазмоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ковалык В. П., уролога со стажем в 27 лет.
Над статьей доктора Ковалык В. П. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Уреаплазмоз — группа воспалительных и дисбиотических заболеваний, ассоциированных с уреаплазмами (Ureaplasma species). С 1995 г. различают два вида уреаплазм: Ureaplasma urealyticum и Ureaplasma parvum. Геном U.urealyticum значительно больше U.parvum. В настоящее время невозможно утверждать, что какой-либо из видов является явным патогеном или наоборот — сапрофитом.
Уреаплазмы — условно-патогенные микроорганизмы, которые часто обнаруживаются на слизистых оболочках мочеполовых органов, верхних дыхательных путей и в рото-носоглотке.
Впервые уреаплазмы были выделены в США от темнокожего больного негонококковым уретритом в 1954 г. [1]
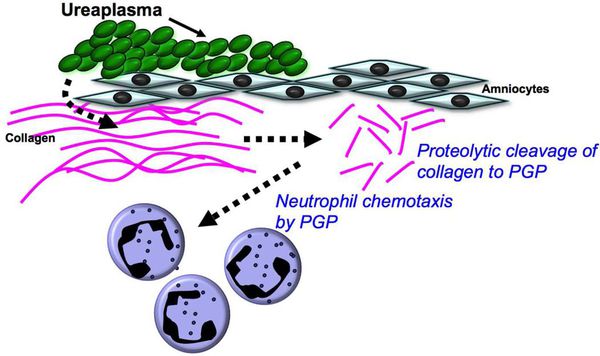
Первое попадание уреаплазм в мужскую уретру, как правило, вызывает уретрит — воспаление мочеиспускательного канала. Имеются данные о том, что у женщин уреаплазмы ассоциированы с острыми воспалительными заболеваниями органов малого таза (ВЗОМТ), а также с бактериальным вагинозом. Доказана роль уреаплазм в возникновении бронхолегочных заболеваний у новорожденных (бронхит, пневмония) и послеродового хорионамнионита. [2]
Роль уреаплазм в патологии человека до конца не установлена. Продолжается изучение патогенетической связи этих микроорганизмов с широким спектром заболеваний из разных сфер:
- заболевания мочеполовых органов у мужчин: бесплодие, простатит, везикулит, эпидидимоорхит; [3]
- урогенитальная патология у женщин: ВЗОМТ, бесплодие, воспаление бульбовагинальной железы;
- патология новорождённых. Существуют данные о том, что наличие уреаплазм приводит к низкому весу новорождённого и снижению балла по шкале Апгар;
- патология рожениц: преждевременные роды, преждевременный разрыв околоплодного пузыря, привычный выкидыш, замершая беременность и т. д.; , цистит. Уреаплазмы выявляли в удалённых из почек конкрементах в биоптатах мочевого пузыря, а эксперименты по инфицированию мышей приводили к появлению у них уратных камней в почках.
Уреаплазмы зачастую входят в состав нормальной микрофлоры уретры и влагалища. Частота выявления уреаплазм составляет в среднем 40% в мочеполовых органах у женщин и 5-15% у мужчин. При этом U.parvum обнаруживается значительно чаще, чем U.urealyticum (38% против 9%). [4]
Уреаплазмы распространяются посредством сексуальных контактов. Чем больше сексуальных партнёров в течение жизни, тем чаще колонизация уреаплазмами влагалища или уретры. Уреаплазмы передаются новорождённым при прохождении через родовой канал. При этом происходит колонизация слизистой вульвы и влагалища у девочек и носоглотки у обоих полов. Частота выявления уреаплазм у новорожденных может достигать 30% и выше, снижаясь до нескольких процентов к первому году жизни. [5]
В последующем рост частоты колонизации уреаплазмами начинается с момента начала половой жизни (в 14-18 лет).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы уреаплазмоза
Симптоматика различается в зависимости от возникшего заболевания.
Уретрит может проявляться скудными выделениями и жжением в мочеиспускательном канале, учащенным мочеиспусканием. Без лечения уретрит склонен к саморазрешению: симптомы затихают, пациент успокаивается. Перенесённый уретрит увеличивает вероятность возникновения в будущем воспаления предстательной железы — простатита. Кроме того, осложнениями уретрита могут быть эпидидимоорхит — воспаление яичка и его придатка, везикулит — семенного пузырька и, редко, куперит — бульбоуретральной железы.
Острый сальпингоофорит, эндометрит могут проявляться тянущими болями внизу живота, лихорадкой, слабостью и выделениями из вагины. Воспалительные заболевания тазовых органов у женщин — закономерное следствие бактериального вагиноза, наблюдаемого при выявлении уреаплазм. Симптомы заболевания могут быстро усугубляться, нередко требуется госпитализация в гинекологический стационар.
Помимо воспалительных заболеваний уреаплазмы, помимо многих других микроорганизмов, ассоциированы с бактериальным вагинозом.
Бактериальный вагиноз, как правило, сопровождается выделениями с неприятным запахом, который к тому же усиливается во время близости.
Заболевание предрасполагает к акушерско-гинекологическим осложнениям: преждевременным родам, рождению с низким весом.
Автор статьи разделяет взгляды мировых экспертов в области урогенитальной патологии (Jenny Marazzo, Jorma Paavonen, Sharon Hillier, Gilbert Donders) на отсутствие связи уреаплазм с возникновением цервицита и вагинита. [6] [7] [8]
Здесь необходимо заметить, что российский гайдлайн призывает проводить лечение цервицита и вагинита, базируясь на этиологической роли уреаплазм при этих заболеваниях, что, конечно же, является ошибкой. [17]
Патогенез уреаплазмоза
Уреаплазмы — условно-патогенные микроорганизмы, т. е. их болезнетворные свойства реализуются только при особых условиях: высокая концентрация на слизистой, иммуносупрессия и другие.
Уреаплазмы прикрепляются к поверхности слизистой оболочки с помощью цитоадгезиновых протеинов. Кроме уретрального эпителия уреаплазмы способны прикрепляться к эритроцитам и сперматозоидам.
Одним из основных факторов патогенности являются ферменты фосфолипаза А и С, под влиянием которых в организме вырабатывается простагландин — фактор, запускающий сокращения непроизвольных мышц, следовательно, возможны преждевременные роды. Воспалительная реакция сопровождается выработкой провоспалительных цитокинов — IL 6, 8, 10.
Уреаплазмы обладают IgA-протеазной активностью, разрушая местный защитный фактор слизистой оболочки иммуноглобулин А. [9]
Воспалительный процесс в мочеиспускательном канале развивается при большой концентрации уреаплазм. Так показано, что 10 3 КОЕ/мл и выше ассоциировано с выявлением 12 и более лейкоцитов на мл в уретральном содержимом. [10]
Особые факторы патогенеза реализуются при возникновении бактериального вагиноза. При этом ослабевают факторы местного иммунитета слизистой, благодаря чему такие пациентки более подвержены инфицированию инфекциями, передаваемыми половым путём (в т. ч. ВИЧ). Кислотность вагинального содержимого (рН в норме 3,5-4,5) снижается до нейтральной среды (рН 6,5-7 и выше). Таким образом, ослабевает естественный защитный барьер против болезнетворных микроорганизмов.
Классификация и стадии развития уреаплазмоза
По длительности протекания различают острый и хронический уретрит. Острый уретрит — до 2 месяцев, хронический — более 2 месяцев. В последнем случае различают рецидивирующий и персистирующий уретрит.
Хроническим рецидивирующим уретритом считается заболевание, при котором лейкоциты в уретре к концу лечения пришли в норму, а через 3 месяца — вновь наблюдался их подъём свыше 5 в поле зрения (при увеличении х1000). Хронический персистирующий уретрит — когда повышенное содержание лейкоцитов наблюдалось к концу лечения и через 3 месяца. [11]
ВЗОМТ подразумевает вовлечение в процесс маточных труб, яичника и их связок. Воспаление придатков может быть одно- и двухсторонним, острым или хроническим. Основные симптомы: боль внизу живота, в пояснице, выделения из половых органов, температура 38˚С и выше. [12]
Осложнения уреаплазмоза
У мужчин осложнениями уретрита являются баланопостит — воспаление головки и крайней плоти полового члена. Также возможны простатит, реже — эпидидимоорхит и шеечный цистит. При этом уреаплазмы не рассматриваются в качестве самостоятельного агента, вызывающего воспаление предстательной железы. Вероятно, эта цепь осложнений возникает посредством заднего уретрита и реализуется с помощью уретропростатического рефлюкса, т. е. заброса содержимого задней уретры в ацинусы простаты и семявыносящие протоки. [13]
У женщин ВЗОМТ может осложняться тубоовариальным абсцессом, изредка возникают перитонит и сепсис. В отдалённые сроки возможны серьёзные осложнения, имеющие социальные последствия: хроническая тазовая боль, внематочная беременность и бесплодие.
Маловероятно, что только лишь наличие уреаплазм в биоценозе влагалища приведёт к таким осложнениям. Свой патогенный потенциал эти микроорганизмы реализуют совместно с другими микроорганизмами, приводящими к дисбиотическим изменениям — бактериальному вагинозу. [14]
Диагностика уреаплазмоза
Показанием для назначения исследований для выявления уреаплазм являются клинические и/или лабораторные признаки воспалительного процесса: уретрит, ВЗОМТ. Не следует проводить рутинные исследования всем пациентам, в т.ч. без признаков какого-либо заболевания.
Для выявления уреаплазм используются только прямые методы выявления: бактериологический и молекулярно-генетический. Определение антител: IgG, IgA, IgM неинформативно. Материалом для исследования могут служить отделяемое мочеполовых органов, моча, вагинальный секрет и др.
- Бактериологическое исследование позволяет определить концентрацию микроорганизмов, но не различает виды Ureaplasma urealyticum и Ureaplasma parvum. В случае положительного результата будет обозначено: «Получен рост Ureaplasma urealyticum в концентрации 10 х КОЕ/мл», что может означать и U.urealyticum, и U.parvum.
- Молекулярно-генетическое исследование определяет уреаплазмы с точностью до вида. При этом более современное количественное исследование в реальном времени (так называемая real-time PCR) определяет концентрацию микроорганизмов в формате «геном-эквивалент на миллилитр», это на один логарифм больше, чем традиционные КОЕ/мл [15] .
Бактериальный вагиноз верифицируют с помощью критериев Амсела:
- сливкообразные выделения на стенках влагалища с неприятным запахом;
- положительный аминовый тест (усиление «рыбного» запаха при добавлении в вагинальный секрет 10% КОН);
- повышение рН вагинального содержимого выше 4,5;
- наличие ключевых клеток при микроскопии вагинального содержимого.
При наличии любых 3-х из 4-х критериев диагноз является установленным. Тем не менее, ввиду трудоёмкости выполнения, невозможности измерения рН оценка критериев Амсела затруднена. Существуют коммерческие панели исследования на основе количественных молекулярно-генетических методов («Флороценоз», «Инбиофлор», «Фемофлор»), с помощью которых определяют диагноз «бактериальный вагиноз». [16]
Лечение уреаплазмоза
Лечение показано только в тех случаях, когда в результате обследования выявлена очевидная связь уреаплазм с воспалительным процессом. В случае здорового носительства уреаплазм лечение не показано. Порочной является практика назначения терапии всем лицам, у которых выявлены уреаплазмы.
Лечение показано донорам спермы и при бесплодии, когда других его причин не выявлено.
Недавние бактериологические исследования показали высокую активность в отношении уреаплазм доксициклина, джозамицина и ряда других антимикробных препаратов.
Согласно клиническим рекомендациям Российского общества дерматовенерологов при неосложнённом заболевании — уретрит — проводят 10-дневные курсы лечения:
- Доксициклин моногидрат 100 мг по 1 таб. 2 раза в день;
- или Джозамицин 500 мг по 1 таб. 3 раза в день.
При персистенции воспалительного процесса курс может быть продлён до 14 дней. [17]
При выявлении бактериального вагиноза назначают вагинальные препараты:
- Метронидазол вагинальный гель0,75% на ночь 5 г в течение 5 дней;
- или Клиндамицин крем 2% на ночь в течение 7 дней. [18]
Важно заметить, что целью лечения не является «вылечить уреаплазмы», полной эрадикации этих микроорганизмов не требуется. Важно лишь вылечить заболевание: уретрит, бактериальный вагиноз, ВЗОМТ. В большинстве случаев лечение сексуального партнёра не требуется.
Прогноз. Профилактика
Ограничение числа сексуальных партнёров, применение барьерных методов контрацепции уменьшают колонизацию уреаплазм. В тех случаях, когда уже имеется носительство уреаплазм, необходимо профилактическое обследование и консультация у профильных специалистов перед:


