Синдром Дресслера: симптомы, как лечить

Синдром Дресслера (или постинфарктный синдром) – это аутоиммунное осложнение инфаркта миокарда, при котором иммунная система больного начинает вырабатывать антитела, разрушающие собственную соединительную ткань в разных частях организма. Под такие аутоиммунные атаки могут попадать различные органы и ткани: плевра, легкие, перикард, внутренние суставные оболочки.
Обычно это постинфарктное осложнение возникает на 2-8 (иногда 11) неделе после перенесенного инфаркта и выражается характерной триадой – перикардит, пневмонит и плеврит. Кроме этих трех проявлений недуга может наблюдаться поражение синовиальных оболочек суставов или кожи. Такой синдром длится около 3-20 суток и его опасность заключается в том, что после ремиссии могут возникать его периодические обострения, которые в значительной мере отражаются на общем самочувствии больного и осложняют его жизнь.
В этой статье мы ознакомим вас с причинами, формами, симптомами, методами диагностики и терапии синдрома Дресслера. Эта информация поможет вам вовремя заподозрить развитие недуга и принять своевременные меры для его лечения.
Причины
Первопричиной развития постинфарктного синдрома является гибель клеток миокарда и выход продуктов некроза тканей. В ответ на эти процессы в организме образуются измененные белки, и иммунная система начинает вырабатывать против них антитела. При повышенной иммунной чувствительности к денатурированному белку вырабатываемые вещества начинают атаковать и собственные белки, расположенные на соединительнотканных оболочках, выстилающих поверхность сердца, легких, грудной полости или суставов. В результате такой аутоиммунной агрессии возникают асептические воспалительные процессы в этих органах и тканях.
Подобные сбои в работе иммунной системы могут возникать не только при трансмуральном или крупноочаговом инфаркте, но и в ответ на выполнение кардиохирургических вмешательств. Спровоцировать развитие таких аутоиммунных реакций могут реконструктивные операции на митральном клапане – посткомиссуротомный синдром, или операции на сердце, сопровождающиеся рассечением внешней оболочки сердца – посткардиотомный синдром. Такие синдромы во многом схожи с синдромом Дресслера, и часто их объединяют именно под этим названием. Кроме этого, запускать подобные аутоиммунные процессы могут повреждения сердца, возникающие вследствие травм.
В более редких случаях синдром Дресслера вызывается вирусными инфекциями. При этом в крови больного выявляется повышенное количество антивирусных антител.
Риск возникновения постинфарктного синдрома возрастает под влиянием следующих факторов:
- наличие в анамнезе больного аутоиммунных заболеваний;
- позднее начало двигательной активности после перенесенного инфаркта.
Формы
В зависимости от сочетания тех или иных аутоиммунных поражений соединительной ткани выделяют несколько форм синдрома Дресслера.
Типичная форма
При таком течении синдрома выявляются следующие варианты поражений:
- перикардиальный – аутоиммунное повреждение внешней оболочки сердца (перикарда);
- пневмонический – аутоиммунное повреждение тканей легких;
- плевральный – аутоиммунное повреждение покрывающей грудную клетку и легкие оболочки (плевры);
- перикардиально-плевральный – аутоиммунное повреждение перикарда и плевры;
- перикардиально-пневмонический – аутоиммунное повреждение перикарда и тканей легких;
- плевро-пневмонический – аутоиммунное повреждение плевры и тканей легких;
- перикардиально-плеврально-пневмонический – аутоиммунное повреждение перикарда, плевры и тканей легких.
Атипичная форма
При таком течении постинфарктного синдрома возможны такие варианты:
- суставный – аутоиммунное поражение синовиальных оболочек суставов;
- кожный – аутоиммунное поражение кожи, проявляющееся высыпаниями и покраснениями.
Малосимптомные формы
Такое течение синдрома Дресслера может выражаться следующими проявлениями:
- продолжительная субфебрильная лихорадка;
- увеличение уровня СОЭ в сочетании с лейкоцитозом и эозинофилией;
- упорные боли в суставах (артралгии).
Симптомы
Впервые признаки синдрома Дресслера возникают через 2-8 (иногда 11) недель после приступа инфаркта миокарда. У больного возникает сжимающая или давящая боль в груди, ощущение разбитости и слабости, лихорадка (иногда до 39°C, но чаще 37-38°C). После этого клиническая картина дополняется симптомами гидроперикарда и гидроторакса.
Боли в груди могут отдавать в левую руку или лопатку. Они обычно не устраняются приемом Нитроглицерина и длятся от 30 до 40 минут и более. При осмотре больного определяется бледность кожи, учащенный пульс, снижение давления. Выслушивание тонов сердца выявляет «ритм галопа» и глухость тонов. При атипичном течении постинфарктного синдрома могут появляться высыпания и покраснения на коже, боли в суставах.
Классическая триада синдрома Дресслера
Наиболее типичными проявлениями этого недуга являются: перикардит, плеврит и пневмонит.
Перикардит
Интенсивность болей в сердце при этом синдроме может быть различной и варьироваться от умеренной до приступообразной или мучительной. Как правило, в положении стоя она выражена слабее, а в положении лежа на спине становится наиболее ощутимой. Усиливать ее проявления может кашель или попытки глубокого дыхания. Боль может возникать периодически или быть постоянной.
Кроме болей, перикардит при постинфарктном синдроме проявляется следующими симптомами:
- сердцебиение;
- лихорадка и озноб;
- признаки общей интоксикации: слабость, боли в мышцах и суставах, недомогание;
- сухой кашель.
У левого края грудины при выслушивании сердца определяется шум трения перикарда. Особенно явно он прослушивается при наклоне больного вперед. После накопления жидкости в околосердечной сумке шум становится менее выраженным.
В анализе крови выявляется повышение уровня СОЭ, эозинофилов и лейкоцитов.
При тяжелом течении синдрома у больного появляются такие симптомы:
- одышка с эпизодами поверхностного и учащенного дыхания;
- набухание вен на шее;
- отеки на ногах;
- увеличение размеров печени;
- асцит.
Признаки перикардита являются обязательными компонентами синдрома Дресслера и чаще имеют нетяжелое течение. Обычно через несколько дней боли становятся не такими интенсивными, устраняется лихорадка, и общее самочувствие больного улучшается.
Плеврит
При постинфарктном синдроме воспаление плевры может протекать самостоятельно или дополняется другими признаками патологии (перикардитом, пневмонитом и пр.). Плеврит проявляется такими жалобами и симптомами:
- боль или ощущения царапания в груди;
- затрудненность дыхания;
- лихорадка;
- шум трения плевры.
Боли при аутоиммунном плеврите усиливаются при глубоком дыхании или кашле. Как правило, они проходят самостоятельно спустя несколько дней.
При постинфарктном синдроме плеврит может быть сухим, влажным, одно- или двухсторонним.
Пневмонит
Аутоиммунное воспаление легочной ткани выявляется несколько реже, чем плеврит или перикардит. Пневмонит проявляется следующими симптомами:
- сухой или влажный кашель (в мокроте может присутствовать кровь);
- боли в груди;
- одышка.
Как правило, при синдроме Дресслера чаще поражаются именно нижние доли легких. При выстукивании их воспаление проявляется укорочением перкуторного звука, а при выслушивании – мелкопузырчатыми влажными хрипами.
Другие симптомы
В некоторых случаях постинфарктный синдром протекает в виде аутоиммунного воспаления синовиальных оболочек суставов, высыпаний на коже или малосимптомно.
Поражения суставов
При аутоиммунном поражении внутренней суставной оболочки у больного возникают признаки артрита:
- лихорадка;
- боли в пораженном суставе;
- покраснение и отечность кожи над суставом;
- ограничения подвижности;
- парестезии.
При синдроме Дресслера может поражаться один или сразу несколько суставов.
Поражения кожи
Постинфарктный синдром может проявляться в виде поражений кожи. В таких случаях на кожных покровах появляются участки покраснений и элементы сыпи, схожие с эритемой, крапивницей, экземой или дерматитом.
Малосимптомное течение
При малосимптомном варианте течения синдрома Дресслера у больного появляются атралгии и стойкий, продолжительный и необоснованный другими причинами субфебрилитет. В клиническом анализе крови в таких случаях длительное время выявляются следующие отклонения:
Течение постинфарктного синдрома
Впервые возникнувший синдром Дресслера может длиться от 3 до 20 дней. После этого наступает ремиссия, которая периодически сменяется обострениями.
Как правило, ремиссия достигается лечением. Однако прекращение терапии способно провоцировать рецидивы синдрома, продолжительность которых может составлять от 1-2 до 8 недель.
Диагностика
Заподозрить развитие синдрома Дресслера возможно по появлению характерных симптомов и жалоб больного, перенесшего инфаркт миокарда 2-3 месяца назад. Для уточнения диагноза назначаются следующие инструментальные и лабораторные виды обследования:
- развернутый клинический анализ крови;
- клинический анализ мочи;
- биохимические, иммунологические анализы крови и ревмопробы;
- ЭКГ;
- Эхо-КГ;
- рентген органов грудной клетки;
- рентген суставов;
- МРТ или КТ органов грудной клетки.
Лечение
В зависимости от тяжести симптомов больным с синдромом Дресслера может предлагаться амбулаторное или стационарное лечение.
Медикаментозное и консервативное лечение
Для устранения признаков аутоиммунного воспаления могут применяться следующие препараты:
- нестероидные противовоспалительные – Индометацин, Аспирин, Диклофенак;
- глюкокортикоидные – Дексаметазон, Преднизолон.
При нетяжелом течении синдрома может быть достаточно назначения только нестероидных противовоспалительных препаратов. При их неэффективности или более тяжелом течении недуга больному рекомендуются глюкокортикоидные средства, которые в более короткие сроки устраняют воспалительную аутоиммунную реакцию. После их приема уже через 2-3 дня состояние пациента значительно улучшается. Как правило, при постинфарктном синдроме рекомендуется длительный прием таких гормональных средств.
В качестве симптоматической терапии больным могут назначаться следующие препараты:
- бета-блокаторы – Конкор, Атенолол и др.;
- кардиотропные средства – Аспаркам, Триметазидин и др.;
- ингибиторы АПФ – Энам, Каптоприл и др.;
- гиполипидемические средства – Ловастатин, Пробуркол и др.;
- антикоагулянты – Аспирин-кардио, Клопидогрель и др.
При необходимости для устранения интенсивных болей могут назначаться инъекции Анальгина с Димедролом или Кетонала. В некоторых случаях, при присоединении инфекций, рекомендуются антибиотики.
Кроме медикаментозного лечения, больным необходимо полностью отказаться от вредных привычек. В свой ежедневный рацион они должны включать больше свежих овощей, зелени, ягод, фруктов, растительных жиров, злаков и круп. Дополнить консервативную терапию недуга могут занятия лечебной физкультурой и дыхательной гимнастикой.
Хирургическое лечение
При возникновении острого выпотного перикардита или плеврита в околосердечной сумке или плевральной полости может скапливаться большой объем жидкости. Для ее удаления могут выполняться такие хирургические манипуляции:
- перикардиальная пункция;
- плевральная пункция.
Синдром Дресслера почти всегда является аутоиммунным осложнением инфаркта миокарда и намного реже провоцируется другими факторами. Его проявления обычно выражаются в характерной триаде: перикардит, плеврит, пневмонит. Для лечения этого ухудшающего качество жизни больного недуга применяются нестероидные противовоспалительные или глюкокортикоидные препараты.
Специалист рассказывает о синдроме Дресслера (англ. яз.):
Синдром Дресслера

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Синдром Дресслера также известный в медицине, как постинфарктный синдром. Данное состояние является аутоиммунным осложнением после перенесения инфаркта миокарда. Развивается, обычно, после двух-шести недель после начала острого периода инфаркта миокарда.
 [1], [2], [3], [4], [5]
[1], [2], [3], [4], [5]
Код по МКБ-10
Эпидемиология
Раньше врачи считали, что только 4% пациентов страдают синдромом Дресслера после инфаркта миокарда. Но, если учитывать все малосимптомные и атипичные его формы, то можно сказать, что он развивается в 23% случаев. Некоторые специалисты даже указывают на более высокий уровень распространённости – 30%. За последние несколько лет частота постинфарктного синдрома уменьшилась. Это можно объяснить широким использованием пациентами нестероидных противовоспалительных препаратов и реперфузионного метода терапии инфарктов, которые помогают уменьшить уровень повреждения миокарда.
Также одной из причин уменьшения количества пациентов с данным заболеванием можно назвать использование различных современных средств, которые входят в комплексную терапию (статины, антагонисты альдостерона, ингибиторы некоторых ферментов).
 [6], [7], [8], [9], [10], [11]
[6], [7], [8], [9], [10], [11]
Причины синдрома Дресслера
Самой главной причиной, вследствие которой развивается данный синдром, называют некроз или повреждение клеток в мышечных волокнах сердца, которые происходят у больных после инфаркта. Продукты распада (миокардиальные и перикардиальные антигены) при этом попадают в кровь, у пациента развивается аутосенсибилизация к белкам из разрушенных клеток, то есть развивается аутоиммунная агрессия.
Иммунные клетки (кардиальные реактивные антитела), что распознают чужеродные тела, или, так называемые антигены, из-за идентичности в структуре, начинают атаковать белки, которые расположены в мембранных структурах собственных органов (легкие, сердце, суставы). То есть, организм считает свои же клетки чужеродными и начинает бороться с ними. Суставные оболочки сильно воспаляются, но без участия патогенных бактерий или вирусов (так называемое асептическое воспаление). Это вызывает достаточно сильные болевые ощущения.
Синдром Дресслера появляется не только после трансмурального или крупноочагового инфарктов, но также и после кардиологических оперативных вмешательств. Если у пациента в анамнезе уже есть болезни аутоиммунного характера, то риск появления осложнений увеличивается.
 [12], [13], [14], [15], [16], [17]
[12], [13], [14], [15], [16], [17]
Патогенез
В редких случаях данный синдром может развиться после некоторых травматических повреждений кардиальной области (контузии, раны, сильный удар в область грудной клетки).
На сегодняшний день специалисты рассматривают синдром Дресслера, как аутоиммунное заболевание, которое обусловлено перикардиальным и миокардиальным антигенами и аутосенсибилизацией. Большое значение придается и антигенным характеристикам крови, которая попала в перикард. У пациентов с данным синдромом выявляется повышенный уровень фракции C3d. Это может приводить к комплементопосредованным повреждениям ткани.
У больных также наблюдаются некоторые изменения в клеточном иммунитете. По последним данным при синдроме Дресслера повышается уровень Т-клеток.
 [18], [19], [20], [21], [22]
[18], [19], [20], [21], [22]
Симптомы синдрома Дресслера
Первые симптомы могут появиться от двух недель до одного месяца после эпизода инфаркта миокарда. Основными признаками этого заболевания являются:
- Пациент ощущает постоянную усталость и слабость.
- У больного повышается температура тела (до 39 градусов), которая может немного уменьшатся между приступами.
- Распространенным симптомом синдрома Дресслера является перикардид. В области грудной клетки появляются давящие и острые боли, которые могут усиливаться во время вдоха или покашливания. Болевые ощущения могут иррадиировать в плечо и шею.
- Боли в области легких (пневмонит), которые могут сопровождаться сухим кашлем, одышкой, появлением крови во время кашля.
- Болевые ощущения преимущественно с левой стороны грудной клетки (плеврит), которые сопровождаются сухим кашлем.
- Кардиоплечевой синдром – онемение левой руки, ощущение «мурашек» в области кисти, мраморная и слишком бледная кожа.
- Раздражения на коже – высыпания, которые внешне напоминают аллергические.
- Область ключицы и грудины с левой стороны опухает и может болеть.
Ранний синдром Дресслера
Развивается в период до двух недель от начала развития инфаркта миокарда и характеризуется развитием сухого перикардита, который в 70% случаев протекает бессимптомно.
Всего лишь у небольшого процента больных (15%) после того, как был купирован первый эпизод инфаркта миокарда, может появиться тупая и длительная боль в области сердца, которая имеет нарастающий характер.
 [23], [24], [25], [26], [27], [28], [29]
[23], [24], [25], [26], [27], [28], [29]
Где болит?
Стадии
Существует несколько форм синдрома Дресслера:
- Развернутая или типичная форма – обычно отличается такими нарушениями: плеврит, перикард, полиартрит.
- Атипичная форма – отличается следующими симптомами: кардиоплечевой синдром, астматоидный и перитонеальный синдром, раздражения на коже, артрит.
- Малосимптомная или бессимптомная форма – изменение состава крови, лихорадка, артралгия.
 [30], [31], [32], [33], [34], [35]
[30], [31], [32], [33], [34], [35]
Осложнения и последствия
У пациентов с постинфарктным синдромом возможно развитие патологий почек, в том числе и аутоиммунного гломерулонефрита. Также могут поражаться сосуды с развитием геморрагического васкулита.
Если не проводить лечение с помощью гормональных препаратов, то выпотной перикард может перейти в слипчивый перикардит. Это может привести к развитию рестриктивной сердечной недостаточности.
 [36], [37], [38], [39], [40], [41], [42]
[36], [37], [38], [39], [40], [41], [42]
Диагностика синдрома Дресслера
Специалист кардиолог может поставить диагноз, основываясь на полученных жалобах от пациентов с распространенными симптомами, которые проявляются в первые два месяца после эпизода инфаркта миокарда. Для подтверждения диагноза проводят осмотр – аускультация области грудной клетки для того, чтобы прослушать возможные шумы от трения перикарда с плеврой. Может также появиться влажные хрипы в легких. Чтобы уточнить диагноз также могут использоваться следующие методы:
- Проведение развернутого анализа крови.
- Проведение иммунологического исследования, биохимического анализа крови и ревматологических проб. При постинфарктной синдроме будет наблюдаться повышение уровня С-реактивного белка, фракции тропонинов и креатинфосфокиназы.
- Эхокардиография – помогает выявить утолщения перикарда, жидкость в полости и ухудшение его подвижности.
- Проведение рентгенографии грудного отдела – можно диагностировать плеврит и пневмонит.
- В некоторых случаях назначают МРТ грудного отдела.
 [43], [44]
[43], [44]
Анализы
При проведении анализа крови у пациента будут отмечаться следующие изменения:
- Лейкоцитоз.
- Часто увеличение СОЭ.
- Эозинофилия.
- Резкое увеличение С-реактивного белка.
Синдром Дресслера необходимо дифференцировать со следующими болезнями:
- Рецидивирующий или повторный инфаркт миокарда;
- Пневмония инфекционной этиологии;
- ТЭЛА;
- перикардит и плеврит.
 [45], [46], [47], [48]
[45], [46], [47], [48]
Что нужно обследовать?
Как обследовать?
К кому обратиться?
Лечение синдрома Дресслера
Для терапии синдрома Дресслера, который возник в первый раз, необходимо стационарное лечение. При наступлении рецидивов можно лечить амбулаторно, если состояние пациента не является тяжелым.
Чаще всего используются нестероидные противовоспалительные средства. Если лечение нестероидными противовоспалительными средствами не дало положительного результата, кардиолог может порекомендовать средние дозы некоторых гормональных препаратов. Лечение антикоагулянтами не проводится, но если есть необходимость в их назначении, используют низкие дозировки.
Лекарства
Глюкокортикостероидные гормональные препараты:
- Дексаметазон – выпускается в форме раствора для инъекций. В препарате находится активное вещество дексаметазона натрия фосфат. Отличается противоаллергическим, противовоспалительным, иммунодепрессивным эффектом. Дозировка и длительность курса назначается лечащим врачом. Препарат запрещен для использования пациентам с заболеваниями ЖКТ, вирусными и инфекционными заболеваниями, иммунодефицитными состояниями, заболеваниями сердца и сосудов, системным остеопорозом, печеночной и почечной недостаточностью. Также не применять для лечения беременных женщин. При лечении Дексаметазоном возможны следующие симптомы: рвота, гирсутизм, стероидных сахарный диабет, головные боли, эйфория, галлюцинации, гипокальциемия, петехия, аллергия.
- Преднизолон – выпускается в виде таблеток и растворов для инъекций. В препарате находится активное вещество преднизолон натрия фосфат. Отличается противоаллергическим, противовоспалительным и иммунодепрессивным эффектом. Дозировка устанавливается в соответствии с состоянием больного, поэтому является индивидуальной. Не принимать пациентам с вирусными и инфекционными заболеваниями, заболеваниями ЖКТ, иммунодефицитными состояниями, гипоальбуминемией. Также препарат запрещен во время беременности. При приеме возможно проявление следующих симптомов: аритмия, рвота, головные боли, гирсутизм, эйфория, дезориентация, гипернатриемия, появление угрей, аллергия.
Среди нестероидных противовоспалительных средств самыми эффективными для лечения синдрома Дресслера являются:
- Диклофенак – в препарате находится активное действующее вещество диклофенак натрия. Отличается обезболивающим, противовоспалительным и жаропонижающим эффектом. Принимается по одной-две таблетки раз в сутки. Длительность курса определяется лечащим врачом. Пациентам с кровотечениями в ЖКТ, язвами ЖКТ, гемофилией, непереносимостью компонентов принимать препарат запрещено. Не использовать во время беременности. При приеме возможны: абдоминальная боль, рвота, головные боли, шум в ушах, дипломия, аллергия, нефротический синдром.
- Индометацин – является производным индолуксусной кислоты. Отличается анальгезирующим, противовоспалительным, жаропонижающим эффектом. Дозировку устанавливает лечащий врач индивидуально. Не принимать при непереносимости индометацина, панкреатите, проктите, хронической сердечной недостаточности, артериальной гипертензии, во время беременности. При приеме могут возникать следующие симптомы: тошнота, головные боли, тахикардия, анафилактические реакции, аллергия, психические расстройства, вагинальные кровотечения.
В некоторых случаях используется ацетилсалициловая кислота:
- Аспирин – в препарате находится активное вещество ацетилсалициловая кислота. Отличается жаропонижающим, обезболивающим, противовоспалительным эффектом. Дозировка индивидуальная и назначается лечащим врачом. Пациентам с язвой ЖКТ, бронхиальной астмой, геморрагическим диатезом, непереносимостью компонентов принимать препарат запрещено. Не использовать во время беременности. При приеме возможны: аллергические реакции, головные боли, головокружение, рвота, болевые ощущения в области живота.
Профилактика
На данный момент эффективные меры профилактики данного синдрома не разработаны. Незначительно снижает возможность развития основных симптомов синдрома ранняя терапия инфаркта миокарда.
Синдром Дресслера (I24.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Этиология и патогенез
Основная причина СД – ИМ. Считается, что СД чаще развивается после крупноочаговых и осложненных инфарктов, а также после кровотечений в полость перикарда. СД, точнее синдром постповреждения сердца, может развиваться после кардиохирургических вмешательств (постперикардиотомический синдром, посткомиссуротомический синдром). Помимо этого, типичные признаки СД могут появляться после других повреждений сердца (ранение, контузия, непроникающий удар в область грудной клетки, катетерная абляция).
В настоящее время СД рассматривается как аутоиммунный процесс, обусловленный аутосенсибилизацией к миокардиальным и перикардиальным антигенам. Определенное значение придается также антигенным свойствам крови, попавшей в полость перикарда . При постинфарктном синдроме антитела к тканям сердца обнаруживаются постоянно, хотя их нередко находят и у больных с ИМ без каких-либо признаков этого синдрома, правда в меньшем количестве
Этиологическим фактором СД может быть инфекция, в частности вирусная, поскольку у больных, у которых этот синдром развился после кардиохирургических вмешательств, часто регистрируют повышение титра противовирусных антител
Патологическая анатомия
Даже при тяжелом течении постинфарктный синдром не ведет к летальному исходу. Если же такие больные умирают от других осложнений острого ИМ, патологоанатомы обычно обнаруживают фибринозный, серозный или серозно-геморрагический перикардит. В отличие от эпистенокардического перикардита, воспаление перикарда при СД имеет диффузный характер
Эпидемиология
Признак распространенности: Редко
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Классически синдром развивается на 2–4-й неделе ИМ, однако эти сроки могут уменьшаться – «ранний СД» и увеличиваться до нескольких месяцев, «поздний СД». Иногда течение СД принимает агрессивный и затяжной характер, он может длиться месяцы и годы, протекать с ремиссиями и обострениями
Основные клинические проявления синдрома: лихорадка, перикардит, плеврит, пневмонит и поражение суставов. Одновременное поражение перикарда, плевры и легких при постинфарктном синдроме наблюдается не часто. Чаще перикардит сочетается с плевритом или с пневмонитом. В ряде случаев имеет место только перикардит или плеврит, либо пневмонит.
Лихорадка при СД не имеет какой-либо строгой закономерности. Как правило, она бывает субфебрильной, хотя в отдельных случаях может быть фебрильной или вообще отсутствовать .
Перикардит является обязательным элементом СД. Клинически он проявляется болью в перикардиальной зоне, которая может иррадиировать в шею, плечо, спину, брюшную полость. Боль может быть острой приступообразной (плевритическая) или давящей, сжимающей (ишемической). Она может усиливаться при дыхании, кашле, глотании и ослабевать в вертикальном положении или лежа на животе . Как правило, она длительная и исчезает или ослабевает после появления в полости перикарда воспалительного экссудата. Главный аускультативный признак перикардита – шум трения перикарда: в первый день болезни при внимательной аускультации он определяется у абсолютного большинства (до 85 %) больных. Шум лучше всего выслушивается у левого края грудины, при задержке дыхания и наклоне туловища пациента вперед. В классическом варианте он состоит из трех компонентов – предсердного (определяется в систолу) и желудочкового (систолического и диастолического). Как и боль, шум трения перикарда уменьшается или исчезает вовсе после появления в полости перикарда выпота, раздвигающего трущиеся листки перикарда . Обычно перикардит протекает нетяжело: уже через несколько дней боли стихают, а экссудат в полости перикарда почти никогда не накапливается в таком количестве, чтобы ухудшить кровообращение, хотя иногда могут появиться признаки тяжелой тампонады сердца . Иногда воспалительный процесс в перикарде при СД принимает затяжной рецидивирующий характер и заканчивается развитием констриктивного перикардита.
При применении антикоагулянтов на фоне СД возможно также развитие геморрагического перикардита, хотя подобное осложнение может быть и при отсутствии антикоагулянтной терапии .
Плеврит. Проявляется болью в боковых отделах грудной клетки, усиливающейся при дыхании, затруднением дыхания, шумом трения плевры, притуплением перкуторного звука. Он может быть сухим и экссудативным, односторонним и двусторонним. Нередко плеврит носит междолевой характер и не сопровождается типичными физикальными симптомами .
Пневмонит. Пневмонит при СД выявляется реже, чем перикардит и плеврит. Если очаг воспаления достаточно велик, также отмечается притупление перкуторного звука, ослабленное или жесткое дыхание, появление фокуса мелкопузырчатых хрипов. Возможен кашель и выделение мокроты, иногда с примесью крови, что всегда вызывает определенные диагностические трудности .
Поражение суставов. Для СД характерно появление так называемого «синдрома плеча»: болезненных ощущений в области плечелопаточных суставов, чаще слева, ограничение подвижности этих суставов. Вовлечение в процесс синовиальных оболочек нередко приводит к возникновению болей и в крупных суставах конечностей .
Другие проявления. Проявлением постинфарктного синдрома может быть сердечная недостаточность вследствие диастолической дисфункции, геморрагический васкулит и острый гломерулонефрит .
Диагностика
Электрокардиография (ЭКГ). При наличии перикардита на ЭКГ определяются диффузный подъем сегмента ST и, периодически, депрессия сегмента PR, за исключением отведения aVR, в котором наблюдаются депрессия ST и подъем PR. По мере накопления экссудата в полости перикарда может снизиться амплитуда комплекса QRS .
Эхокардиография. При накоплении жидкости в полости перикарда выявляется сепарация его листков и могут появиться признаки тампонады сердца . Следует подчеркнуть, что для СД не характерен большой объем жидкости в полости перикарда – как правило, сепарация листков перикарда не достигает 10 мм в диастолу.
Рентгенография. Обнаруживают скопление жидкости в плевральной полости, междолевой плеврит, расширение границ сердечной тени, очаговые тени в легких.
Компьютерная или магнитнорезонансная томография также выявляют жидкость в полости плевры или перикарда и легочную инфильтрацию .
Плевральная и перикардиальная пункция. Извлеченный из полости плевры или перикарда экссудат может быть серозным или серозно-геморрагическим. При лабораторном исследовании в нем определяется эозинофилия, лейкоцитоз и высокий уровень С-реактивного белка .
Лабораторная диагностика
Часто (но не всегда!) отмечается повышение СОЭ и лейкоцитоз, а также эозинофилия . Весьма характерно резкое повышение уровня С-реактивного белка.
У больных с СД регистрируются нормальные уровни маркеров повреждения миокарда (МВ-фракция креатинфосфокиназы (МВ-КФК), миоглобин, тропонины), хотя иногда отмечается их незначительное повышение, что требует проведения дифференциальной диагностики с рецидивом ИМ
Дифференциальный диагноз
Осложнения
Пройти лечение в Корее, Израиле, Германии, США
Получить консультацию по медтуризму
Лечение
Нестероидные противовоспалительные препараты (НПВС). Препаратом выбора при СД традиционно считается ибупрофен (400– 800 мг/сут). Реже используют аспирин. Другие НПВС не применяют из-за их негативного влияния на периинфарктную зону .
Глюкокортикоиды обычно используют при СД, рефрактерном к терапии НПВС. Как правило, применяют преднизолон , хотя можно использовать и другие препараты .
После достижения клинического эффекта глюкокортикоиды отменяют постепенно в течение 6–8 нед, так как при быстрой отмене возможен рецидив СД .
Иногда используют малые дозы глюкокортикоидов (преднизолон в дозе 15 мг/сут) в комбинации с НПВС. В тяжелых случаях глюкокортикоиды вводят парентерально. Быстрое исчезновение проявлений СД при назначении глюкокортикоидов столь характерно, что имеет определенное дифференциально-диагностическое значение .
Длительное применение глюкокортикостероидов нежелательно, так как, кроме характерных для этой группы препаратов осложнений (гастродуоденальные язвы, задержка жидкости, остеопороз), они могут способствовать формированию аневризмы и разрыву миокарда, поскольку тормозят процесс его рубцевания и вызывают истончение формирующегося рубца . Естественно, при терапии НПВС и глюкокортикоидами необходима гастропротекция.
Другие препараты. При тяжелом рефрактерном к терапии НПВС и глюкокортикоидами рецидивирующем СД могут использоваться другие препараты, такие как колхицин и метотрексат . В частности, колхицин (1,0 мг/сут) особенно эффективен при постперикардиотомическом синдроме
Антикоагулянты
В связи с угрозой развития гемоперикарда и тампонады сердца от применения антикоагулянтов при СД следует воздержаться. Если же это невозможно, то их назначают в субтерапевтических дозах .
Перикардиоцентез используют при тампонаде сердца
Перикардэктомия. Из-за угрозы усугубления или рецидива СД перикардэктомия применяется редко (при констриктивном перикардите)
Постинфарктный синдром
Постинфарктный синдром – это перикардит аутоиммунного генеза, развивающийся спустя несколько недель после острого инфаркта миокарда. Данное осложнение характеризуется классической триадой симптомов: боль в груди, шум трения листков перикарда, легочные проявления (хрипы, кашель, одышка). Для верификации диагноза выполняется общеклинический анализ крови, ЭКГ, рентген грудной клетки, УЗИ перикарда и плевральной полости. Лечение включает в себя симптоматическую, противовоспалительную и кардиотропную терапию. При осложненном течении проводится плевроцентез, перикардиоцентез или перикардэктомия.
Общие сведения
В клинической терминологии постинфарктным синдромом (ПС), или синдромом Дресслера, называется аутоиммунное поражение околосердечной сумки. Это осложнение, обусловленное неадекватной реакцией иммунной системы на деструктивно измененные белки миокарда, в 1955 году описал американский кардиолог В. Дресслер. В его честь болезнь получила свое второе название. Кроме того, в медицинской литературе встречаются такие термины, как поздний перикардит, посткардиотомический, посттравматический перикардиальный синдром и постинфарктный полисерозит. В целом распространенность ПС в популяции составляет 3-4%. Однако по данным различных авторитетных источников, с учетом атипичных и малосимптомных форм осложнение развивается у 15-30% пациентов, перенесших обширный, осложненный или повторный инфаркт миокарда (ИМ).

Причины постинфарктного синдрома
Первопричиной заболевания является ишемическое повреждение структурных волокон миокарда, повлекшее за собой гибель кардиомиоцитов. Чаще всего оно возникает при крупноочаговом осложненном инфаркте. В процессе разрушения некротизированных тканей в кровоток поступают денатурированные белки, на которые иммунная система реагирует, как на чужеродные. В результате развивается аутоиммунная реакция, являющаяся причиной возникновения постинфарктного синдрома.
Определенную значимость в формировании симптомокомплекса играют антигены крови, проникающей в околосердечную оболочку при нарушении целостности сердечной мышцы. Поэтому, помимо острого ИМ, пусковым механизмом развития заболевания может стать гемоперикард (кровоизлияние в перикардиальную полость), обусловленное травмами грудной клетки, ранениями сердца или неадекватными кардиохирургическими вмешательствами. Также в группу риска входят постинфарктные пациенты с аутоиммунными патологиями. Некоторые авторы считают, что причиной воспалительного процесса является вирусная инфекция. Однако единодушия по поводу данного вопроса у специалистов в области кардиологии до сих пор нет.
Патогенез
Постинфарктный синдром представляет собой аутоиммунный процесс, возникающий вследствие интенсификации выработки антител к кардиальным антигенам. Острое нарушение кровоснабжения миокарда и гибель клеток влечет за собой резорбцию участков некроза и выход денатурированных компонентов в кровь. Это приводит к формированию иммунного ответа с образованием аутоантител, направленных против белков, входящих в состав серозных оболочек органов-мишеней.
Специфические антитела к кардиомиоцитам, в большом количестве присутствующие в плазме крови постинфарктных больных, формируют иммунные комплексы с клетками собственных тканей. Свободно циркулируя в кровяном русле, они накапливаются в перикардиальной, висцеральной плевре и во внутренних слоях суставных сумок, провоцируя асептическое воспаление. В дополнение повышается уровень Т-ЦТЛ (цитотоксических лимфоцитов), разрушающих поврежденные клетки собственного организма. Таким образом, изменяется состояние и клеточного, и гуморального иммунитета, что подтверждает аутоиммунный генез симптомокомплекса.
Классификация
Постинфарктный синдром подразделяется на 3 основные формы. В пределах каждой из них имеется несколько вариантов, классификация которых основана на локализации воспалительного процесса.
- Типичная. Клинические проявления типичной (развернутой) формы ПС связаны с воспалением перикарда, висцеральной плевры и тканей легкого. Она включает одиночные и комбинированные варианты постинфарктного аутоиммунного повреждения соединительной ткани:
- перикардиальный – воспаляется висцеральный и париетальный листок околосердечной сумки;
- плевральный – мишенью аутоантител становится плевра, на первый план выходят признаки гидроторакса;
- пневмонический – обнаруживаются инфильтративные изменения в легких, приводящие к развитию пневмонита;
- перикардиально-плевральный – присутствуют признаки сенсибилизации тканей серозной оболочки перикарда и плевры;
- перикардиально-пневмоничекий – выявляется поражение околосердечной оболочки и ткани легкого;
- перикардиально-плеврально-пневмонический – воспаление с сердечной сумки переходит на плевральные и легочные структуры.
- Атипичная. Для этой формы свойственны варианты, связанные с поражением антителами тканей сосудов и суставов. Она сопровождается воспалением крупных суставных сочленений или кожными реакциями: «синдромом плеча», пекталгией, дерматитом, узловой эритемой.
- Стертая (малосимптомная). При стертой форме со слабо выраженными основными симптомами наблюдается упорная артралгия, лихорадочное состояние и изменение количественного и качественного состава белой крови. При диагностике стертых и атипичных форм нередко возникают определенные трудности, обуславливающие актуальность более углубленного изучения данной проблемы.
Симптомы постинфарктного синдрома
Классический постинфарктный синдром формируется через 2-4 недели после ИМ. Иногда сроки могут увеличиваться или уменьшаться. К наиболее характерным симптомам заболевания относят лихорадочное состояние, болевые ощущения и тяжесть в груди, одышку, кашель. Патологический процесс чаще всего начинается остро, повышением температуры тела до субфебрильных или фебрильных отметок. Появляется слабость, головокружение, тошнота, учащается пульс и дыхание. Иногда температурные показатели остаются в пределах нормы.
Обязательным компонентом симптомокомплекса является перикардит. Для него типичны различные по интенсивности болевые ощущения в области сердца, отдающие в середину живота, под мечевидный отросток, в шею, лопатки, плечи и обе руки. Боли могут быть острыми, приступообразными, или тупыми, сжимающими. При кашле и глотании появляется чувство сдавленности в груди, болезненность усиливается. В положении стоя или лежа на животе боль ослабевает. Нередко наблюдается одышка, сердцебиение, частое поверхностное дыхание.
У 85% постинфарктных пациентов с самого первого дня появляется характерный шум трения перикардиальных листков. Он обнаруживается при аускультации, независимо от дыхания и сердечного цикла. Через несколько суток боли стихают, а шум исчезает после появления выпота. Типичное проявление плеврита – колющая односторонняя боль в верхней части туловища. Она усиливается при глубоких вдохах и наклонах в здоровую сторону. Вынужденное положение на больном боку облегчает состояние. При пальпации обнаруживается крепитация.
Для пневмонита характерно ослабленное жесткое дыхание, мелкопузырчатые хрипы, одышка, сухой или влажный кашель. Реже развивается резистентная к антибиотикам нижнедолевая пневмония. Заболевание сопровождается слабостью, усиленным потоотделением и лихорадкой. В мокроте могут обнаруживаться кровяные примеси, что существенно усложняет диагностику. При атипичных формах постинфарктного симптомокомплекса нарушаются функции различных суставов: плечевых, кистевых, грудинно-реберных. Болезнь может протекать по типу моно- и полиартритов.
Осложнения
При отсутствии своевременной диагностики и профессиональной врачебной помощи постинфарктный синдром способен привести к развитию геморрагического или констриктивного перикардита (появлению кровянистого экссудата или сдавливанию сердечных тканей), а в запущенных случаях стать причиной тяжелой тампонады сердца. Для заболевания свойственно рецидивирующее течение с обострениями и ремиссиями, возникающими в промежутках от 1-2 недель до 2-х месяцев. Как правило, под влиянием лечения наблюдается ослабление симптомов, а при отсутствии терапевтической коррекции болезнь атакует с новой силой.
Диагностика
При постановке диагноза учитываются жалобы больного, характерные клинические проявления и результаты комплексного лабораторного и инструментального обследования. К наиболее ценным диагностическим параметрам, позволяющим дать заключение о состоянии пациента на момент исследования и на дальнейшую перспективу, относят:
- Клинические критерии. Объективными признаками, подтверждающими высокую вероятность формирования постинфарктного полисерозита, является перикардит и фебрильная лихорадка. Характерной считается боль за грудиной, иррадиирующая в межлопаточную область и распространяющаяся вдоль трапециевидной мышцы, сухой кашель, различная по степени выраженности одышка.
- Лабораторные исследования. В общем анализе крови возможен лейкоцитоз, эозинофилия, увеличение СОЭ. Чтобы дифференцировать синдром Дресслера от повторного ИМ, проводится исследование крови на сывороточные маркеры повреждения миокарда. Увеличение содержания глобулярных белков – тропонина I и тропонина Т – позволяет подтвердить факт гибели клеток, случившийся в промежутке 4-48 часов. Титр противокардиальных антител остается таким же, как и при неосложненном ИМ.
- ЭКГ. На повторных электрокардиограммах наблюдается отрицательная динамика. Наиболее характерный признак – однонаправленное смещение сегмента ST в большинстве отведений (с максимальным зубцом желудочкового комплекса). По мере накопления в перикардиальной полости экссудата амплитуда комплекса ORS может снижаться.
- Рентгенография грудной клетки. При плеврите обнаруживается утолщение междолевой плевры, при перикардите расширяется сердечная тень, при пневмоните выявляются ограниченные затемнения в легких, усиливается диффузный рисунок в прикорневых зонах. В отдельных случаях на снимке четко видна кардиомегалия, ограничение подвижности левого купола диафрагмы.
- УЗИ перикарда и плевральной полости. Производится оценка эхографической картины, визуализируется утолщение листков перикарда, выявляется наличие и определяется количество жидкости в перикардиальной и плевральной полостях.
В неясных диагностических случаях для дифференциации болей и выявления жидкости в полостях или инфильтратов в легочной ткани назначается МРТ сердца и легких. При наличии признаков тампонады для уточнения характера выпота, скопившегося в околосердечной сумке, проводится диагностический перикардиоцентез с последующим лабораторным исследованием полученного материала.
Лечение постинфарктного синдрома
Лечение проходит в условиях специализированного стационара. Главная роль в перечне лечебных мероприятий принадлежит медикаментозной терапии. Она преследует несколько целей, и предполагает применение фармакопрепаратов разнонаправленного механизма действия:
- Противовоспалительные. При отсутствии противопоказаний препаратами выбора являются НПВП, которые назначаются с учетом профиля безопасности. В случае резистентности к нестероидным средствам проводятся короткие курсы глюкокортикоидов. При тяжелом течении болезни, рефрактерном к противовоспалительной терапии нестероидными средствами и гормонами, применяются ЛС других групп (колхицин, метотрексат).
- Кардиотропные. Для устранения сердечных нарушений назначаются препараты, использующиеся при лечении ишемической болезни сердца: антиангинальные средства, бета-блокаторы, блокаторы кальциевых каналов, нитраты, сердечные гликозиды. При назначении учитывается основной механизм фармакологического действия, возможные побочные эффекты и кардиотоксичность.
Антикоагулянты в связи с высоким риском развития гемоперикарда не применяются. При необходимости их использования назначаются субтерапевтические дозировки. В каждом конкретном случае лечение ПС подбирается индивидуально. При выраженных болях показаны внутримышечные инъекции анальгетиков. При большом скоплении выпота выполняется плевроцентез или пункция перикардиальной полости. При сердечной тампонаде проводится хирургическая операция – перикардэктомия.
Прогноз и профилактика
Постинфарктный синдром не является опасным для жизни состоянием, и даже при самом тяжелом течении прогноз относительно благоприятный. Методы первичной профилактики, направленной на устранение причин ПС, еще не разработаны. Для снижения частоты суставных проявлений пациентам, перенесшим острый ИМ, рекомендуется ранняя активизация. При заболеваниях с рецидивирующим течением назначается противорецидивная терапия, призванная предотвратить повторные обострения патологического процесса.
Постинфарктный синдром Дресслера в кардиологии
Синдром Дресслера — одно из многочисленных осложнений инфаркта миокарда. Это могут быть пневмонит, плеврит, перикардит, артрит, лихорадка, лейкоцитоз, увеличение скорости оседания эритроцитов и другие заболевания.
Особенности недуга
По некоторым источникам, заболеваемость синдромом Дресслера встречается до 30% случаев. В последние годы частота синдрома уменьшилась и связано это с использованием нестероидных противовоспалительных препаратов и реперфузионных методов лечения. Причиной снижения также считают применение ингибиторов ангиотензинпревращающего фермента, статинов и антагонистов альдостерона, а также тот, факт, что заболевание просто не диагностируется.
Развивается обычно при обширном, просторном или осложненном инфаркте миокарда. Это вторая болезнь, которая идет где-то на 2-8 неделе после сердечного приступа. Основа синдрома — аутоиммунная агрессия, способствующая развитию гиперергической реакции в сенсибилизированном организме с поражением доброкачественного характера серозной оболочки.
О классификации и видах синдрома Дресслера поговорим далее.
Тем, кто владеет английским языком, стоит посмотреть следующее видео об особенностях и течении синдрома Драсслера:
Формы
- Развернутая форма синдрома Дресслера:
- перикардильная (поражение сердечной оболочки);
- плевральная (поражение оболочек легких и стенки грудной полости);
- пневмоническая (поражение легких);
- перикардильно-плеврально-пневмоническая;
- перикардиально-плевральная;
- перикардиально-пневмоническая;
- плевро-пневмоническая.
- Атипичная форма:
- суставная (поражены один или несколько суставов);
- кожная (сыпь или покраснения).
- Малосимптомная форма:
- высокая температура длительный период времени;
- изменение в клинике крови: высокий уровень лейкоцитов, увеличение СОЭ, высокий показатель эозинофилов;
- упорные артральгии — суставная боль.
Причины возникновения
 Основная причина синдрома Дресслера — отмирание клеток сердечной мышцы, выход в кровеносное русло продуктов распада, повышение иммунной чувствительности. В результате чего образуются измененные белки, на которых реагируют иммунные клетки.
Основная причина синдрома Дресслера — отмирание клеток сердечной мышцы, выход в кровеносное русло продуктов распада, повышение иммунной чувствительности. В результате чего образуются измененные белки, на которых реагируют иммунные клетки.
Заболевание чаще всего диагностируется при обширном поражении сердца.
Симптомы
К основным симптомам синдрома Дресслера относят:
- плохое самочувствие, недомогание;
- повышение температуры в пределах 37,3-39C, не более;
- перикардит, характеризующийся болями в сердце, усиливающимися во время кашля и высоком вдохе, и исчезающим при наклоне вперед и в положении лежа;
- пневмонит с кашлем и одышкой при нагрузке;
- плеврит с болями в левой стороне грудной клетки и кашлем;
- боль в левом суставе плеча, ухудшение чувствительности в левой руке и ее онемение, бледность кистей;
- синдром передней грудной стенки — остеохондроз с болью и припухлостью с левой стороны груди;
- кожные высыпания в виде экземы, эритемы и крапивницы.
Далее поговорим о диагностике синдрома Дресслера.
Диагностика
Заподозрить заболевание можно на основе жалоб пациента, после того, как он перенес инфаркт в течение 2-х последних месяцев. Также в учет берут данные осмотра больного — при прослушивании груди можно выявить шум трения плевры и перикарда, хрипы внизу легких.
Чтобы уточнить диагноз назначают следующие типы обследований:
- развернутый анализ крови, в котором наблюдается большое количество лейкоцитов, ускорение СОЭ, рост эозинофилов;
- биохимия крови, иммунологические исследования, ревмопробы;
- ЭКГ;
- эхокардиография;
- рентгенография грудной клетки;
- рентгенография суставов плеч (остеоартроз);
- МРТ или КТ грудной клетки для выяснения характера плеврита, перикардита и пневмонита.
Лечение синдрома Дресслера
Терапия синдрома Дресслера, возникшая впервые, лечится в стационаре. Затем, при повторении и нетяжелом течении, заболевание лечится дома, амбулаторно.
Первые 3 дня больному рекомендован строгий постельный режим. Очень важно больному придерживаться прописанному в больнице режиму дня.
Медикаментозный способ
 Из медицинских препаратов назначают следующие лекарства:
Из медицинских препаратов назначают следующие лекарства:
- Дексаметазон, Преднизолон или другие глюкокортикоиды (30-40мг в сутки);
- Противовоспалительные препараты нестероидного происхождения, такие как Диклофенак, Аспирин, Индометацин, Нимесил;
- Антибиотики назначают при инфекционных поражениях легких, суставов и перикарда;
- кардиотропные средства для лечения ишемической болезни сердца (ингибитор АПФ, беттаблокаторы, аспирин, гиполипидемические средства);
- Тромболизис — внутривенное введение стрептокиназы, урокиназы или альтоплазы;
- при боли — Анальгин плюс Димедрол.
Больному могут назначить ингаляции кислородом, что позволит устранить гипоксию и уменьшить ишемию сердца.
Операция
Кроме лечения медикаментозного, в случае острого выпотного перикардита и плеврита, а также накопления в полостях значительного количества жидкости, показана операция. Сюда относят плевральную и перикардиальную пункцию с удалением выпота.
Основные хирургические методы включают в себя:
- Коронографию — метод рентгеноконтрастного метод диагностирования сосудов сердца, инфаркта миокарда, ишемической болезни;
- Ангиопластика коронарных сосудов — прокол бедренной артерии и введение специального катеттера и контрастного вещества;
- Стентирование сердечных сосудов — восстановление кровотока посредством введения стента (металлической трубочки);
- Аортокоронарное шунтирование сердца, восстанавливающее кровоснабжение в сердечной мышце.
Народные методы
Народные способы лечения прилагаются дополнительно к основному медикаментозному лечению.
- Рецепт 1. Взять в равных пропорциях по 20 грамм травы: пустырник, корень валерианы и плоды тмина. Одна большая ложка смеси заливается 200мл кипятка. Отвар ставят на 15 минут на водяную баню. Настаивают. Процеживают, отжимают и перед сном принимают по стакану.
- Рецепт 2. Смешать в равных пропорциях мелиссу, корень валерианы, клевер, плоды боярышника, кипрей, лепестки роз и траву лабазника. Большую ложку сбора заливают 400мл кипятка и устанавливают на водяную баню на 15 минут. Затем настаивают 30мин, процеживают и пьют по 1/3 стакана 4 раза в день.
Профилактика заболевания
Не существует первичной профилактики заболевания, основанной на устранении причин. В случае ранней активизации больных инфарктом, снижается частота суставных отклонений.
При необходимости могут назначать противорецидивную терапию:
- нестероидные препараты противовоспалительного характера, снимающие воспаление и боль;
- глюкокортикоиды, которые воздействуют на иммунную систему.
Осложнения
 Очень редко развиваются осложнения после синдрома Дресслера. Встречаются единичные случаи тяжелых нарушений почек (гломерулонефрит), поражение сосудов (геморрагический васкулит).
Очень редко развиваются осложнения после синдрома Дресслера. Встречаются единичные случаи тяжелых нарушений почек (гломерулонефрит), поражение сосудов (геморрагический васкулит).
При отсутствии своевременного лечения выпотной перикардит может перейти в слипчивый перикардит, что мешает расслабиться сердечной мышце и способствует застою крови. Может развиться диастолическая сердечная недостаточность.
Прогноз
Прогноз после перенесенного синдрома Дресслера для жизни является благоприятным. Потеря трудоспособности временная и длится где-то около 3-х месяцев, все зависит от показаний.
Утрата трудоспособности будет определяться частотой повторений рецидивов заболевания. А также зависит от степени нарушенных сердечно-сосудистых функций, которые вызваны плевритом, перикардитом, инфарктом и болезнями суставов. Обычно синдром не приводит к инвалидности.
Следующее видео расскажет о витаминах, которые будут полезны пациенту с синдромом Дресслера и другими сердечными недугами:
Синдром Дресслера: причины заболевания, основные симптомы, лечение и профилактика

Постинфарктный синдром, ассоциированный сочетанием перикардита и плеврита, реже пневмонии и эозинофилии, которые начинают формироваться на третьей либо четвертой неделе после перенесенного инфаркта миокарда, что обусловлено сенсибилизацией организма к деструктивно измененным белкам миокарда.
Причины
Предположительно заболевание возникает на фоне автоиммунных нарушений.
В основе механизма развития недуга предположительно лежит распад клеток миокарда и проникновение продуктов некроза тканей в кровь. В ответ на это в организме вырабатываются измененные белки, против которых иммунная система усиленно продуцирует антитела.
Если у пациента имеется гиперчувствительность к деструктивно измененным белкам, то антитела начинают активно атаковать также собственные белки, которые находятся на соединительных наружных оболочках клеток, которые выстилают поверхность грудной клетки, сердца, легких и суставов. Иногда такая иммунная агрессия может сопровождаться воспалительным поражением данных органов и их тканей.
Подобные иммунные процессы могут возникают на фоне травматического повреждения сердца либо вирусной инфекции.
Предрасполагающими агентами к развитию синдрома Дресслера, являются имеющиеся у пациента аутоиммунные заболевания и позднее начало после перенесенного инфаркта миокарда двигательной активности .
Симптомы
Заболевание ассоциировано с возникновением загрудинных болей, повышением температуры, воспалительным поражением серозных оболочек различных полостей и предрасположенностью к развитию рецидивов.
Классическая триада постинфарктного синдрома, включает наличие у пациента перикардита, пульмонита и плеврита. Возникновение недуга наблюдается через две либо одиннадцать недель после перенесенного острого инфаркта миокарда. Заболевание характеризуется возникновением болей в грудной клетке, увеличением температуры тела до высоких цифр. При прогрессировании недуга происходит развитие гидроперикарда и гидроторакса. Длительность постинфарктного синдрома варьируется от трех суток до трех недель.
Диагностика
Если специалист, исходя из имеющихся у пациента симптомов через два либо три месяца после перенесенного инфаркта миокарда, предполагает формирование постинфарктного синдрома, то назначают проведение развернутого клинического анализа крови и мочи, электрокардиограмму, проведение иммунологического и биохимического анализов крови, рентгенографию грудной клетки, проведение ревмопроб, рентгенографическое исследование суставов, магниторезонансную томографию.
Лечение
Лечение заболевания подбирается с учетом тяжести недуга и выраженности его симптомов.
Для купирования воспалительных процессов больному назначают нестероидные противовоспалительные препараты и глюкокортикоидные средства.
В случае легкой формы можно обойтись применением нестероидных противовоспалительных средств. В случае низкой эффективности либо при тяжелом течении рекомендовано назначение глюкокортикоидных средств, которые обладают более выраженным противовоспалительным эффектом.
При необходимости в случае развития острого выпотного перикардита в околосердечной сумке либо полости плевры может наблюдаться скопление значительного количества жидкости. В этом случае для удаления экссудата назначают перикардиальную или плевральную пункции.
Профилактика
Профилактика развития недуга базируется на ликвидации причин, которые его вызывают. Специальных методов предупреждения синдрома Дресслера пока не разработано. Снизить вероятность развития патологии помогает ранняя двигательная активность больных, которые перенесли инфаркт миокарда.
Постинфарктный синдром Дресслера: причины, виды, признаки, терапия

Все материалы публикуются под авторством, либо редакцией профессиональных медиков ( об авторах ), но не являются предписанием к лечению. Обращайтесь к специалистам!
© При использовании материалов ссылка или указание названия источника обязательны.
Автор: Солдатенков Илья Витальевич, врач-терапевт
Постинфарктный синдром Дресслера — аутоиммунная патология, осложняющая инфаркт миокарда и проявляющаяся симптомами воспаления перикарда, плевры и легких. Это особая реакция организма на собственные клетки, в результате которой поражаются внутренние органы, сосуды и суставы.
Инфаркт миокарда — гибель или некроз сердечной мышцы, часто заканчивающийся смертью больных. Тромбоз коронарных артерий приводит к нарушению кровоснабжения миокарда, развитию кислородного голодания и быстрой гибели мышечной ткани. Образуются зоны некроза, дающие начало воспалительному процессу. В пораженной области происходит отмирание тканей, из некротизированных участков выделяется в кровь большое количество токсичных продуктов распада.
Погибшие клетки миокарда воспринимаются организмом как чужеродные и вызывают в окружающих тканях реактивные изменения. Развивается асептическое воспаление соединительной ткани, имеющее длительное и тяжелое течение с частой сменой обострений и ремиссий.
Синдром Дресслера встречается довольно редко: патология регистрируется у 4 % больных с острой коронарной недостаточностью. Это связано широким использованием НПВС, распространением неинвазивных методов терапии сердечно-сосудистых заболеваний, сложной диагностикой патологии.
Формы
В кардиологии выделяют следующие формы патологии:
- Типичная или развернутая форма постинфарктного синдрома проявляется симптомами воспаления перикарда, плевры, легких, суставов. Выделяют смешанные варианты.
- Атипичная форма реализуется воспалением крупных суставов, аллергическим поражением кожи, развитием перитонита или бронхиальной астмы. Более редкие формы — пульмонит, периостит, перихондрит, синовит, васкулит, гломерулонефрит.
- Малосимптомная форма — стойкий субфебрилитет, артралгия, характерные изменения в составе крови.
По течению и времени развития синдром Дресслера подразделяется на:
- «Ранний СД» – возникающий сразу после инфаркта,
- «Поздний СД» – развивающийся спустя несколько месяцев после инфаркта.
Причины
Основные этиопатогенетические факторы синдрома Дресслера:

Инфаркт миокарда, а точнее его последствия являются основными этиологическими факторами заболевания. В результате некроза кардиомиоцитов в крови появляются специфические антитела к собственным клеткам организма. В наибольшей степени подвержены патологии серозные оболочки. В организме формируется гиперчувствительность к патологически измененному белку пораженных кардиомиоцитов. Собственные клетки организмом становятся аутоантигенами, которые взаимодействуют с антителами и образуют иммунные комплексы. Они фиксируются в различных органах и тканях, повреждая их. Развивается асептическое воспаление плевры, перикарда и суставов. В плевральной, перикардиальной и суставной полостях скапливается транссудат, возникает боль и нарушается функция органа.
Группу риска составляют лица, страдающие полимиозитом, склеродермией, васкулитами, саркоидозом, спондилоартрозом.
Симптоматика
Синдром Дресслера проявляется интоксикацией, кардиалгией, полисерозитом. У больных появляется боль в груди, слабость, разбитость, недомогание, лихорадка, затем присоединяются симптомы гидроперикарда и гидроторакса.
Боль за грудиной имеет сжимающий или давящий характер, иррадиирует в левую руку, лопатку, плечо. Прием препаратов из группы нитратов обычно не приносит облегчения. При осмотре больных отмечают бледность кожи, гипергидроз, гипотонию, тахикардию. Аускультативно обнаруживаются глухие тоны и «ритм галопа». В таком состоянии больных следует немедленно госпитализировать.
Перикардит
Основным проявлением патологии является боль, интенсивность которой варьируется от умеренной до мучительной и приступообразной. Она ослабевают в положении стоя, а усиливается, когда пациент лежит на спине, глубоко дышит или кашляет. Боль бывает постоянной или возникающей периодически.

Кроме болевого синдрома для перикардита характерны следующие признаки:
- Шум трения перикарда, выслушиваемый у левого края грудины, особенно при наклоне туловища вперед. Он уменьшается после выделения жидкости в перикард и состоит из предсердного и желудочкового компонентов, возникающих в систолу и диастолу соответственно.
- Лихорадка — подъем температуры тела до субфебрильных значений. Интоксикационный синдром проявляется слабостью, недомоганием, ломотой в мышцах и суставах. Причиной лихорадки является активация пирогенов, выделяющихся в кровь при воспалении.
- Лейкоцитоз, эозинофилия и высокая СОЭ.
- Одышка, набухание яремных вен, гепатомегалия — признаки тяжелого течения патологии.
- Сердцебиение, сухой кашель, озноб, поверхностное и частое дыхание.
- Асцит.
- Отеки ног.
Перикардит – обязательный элемент синдрома Дресслера, имеющий нетяжелое течение. Спустя несколько дней интенсивность боли уменьшается, температура тела нормализуется, общее состояние больных улучшается.
Плеврит
Плеврит — воспалительное заболевание плевры, основные симптомы которого: боль в груди, затрудненное дыхание, кашель, шум трения плевры, лихорадка. Больные часто жалуются на ощущение царапанья внутри.
Он может протекать изолированно или сочетаться с перикардитом и прочими проявлениями патологии. Глубокое дыхание и кашель усиливают боль, которая проходит сама через пару дней.

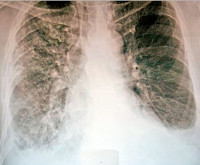
пример рентгена легких при синдроме Дресслера
Пневмонит
Пневмонит — аутоиммунное воспаление легочной ткани, проявляющееся загрудинной болью, одышкой, сухим или влажным кашлем с кровавой мокротой. При пневмоните очаги воспаления локализуются в нижних долях легких. Над этими перкуторно обнаруживается укороченный перкуторный звук, аускультативно — мелкопузырчатые влажные хрипы, в мокроте — кровь.
Среди наименее распространенных симптомов патологии выделяют поражения суставов, сосудов и внутренних органов. Артрит плечевого сустава аутоаллергической этиологии, проявляющийся всеми признаками воспаления: болью, ограничением подвижности, онемением, парестезией, гиперемией кожи. Межфаланговые суставы, а иногда и вся кисть отекает. Артрит протекает на фоне лихорадки.
Длительная ишемия миокарда приводит к развитию очаговой дистрофии и мелкоочаговому инфаркту. В этом случае первые симптомы патологии появляются поздно.
Диагностика
Диагноз синдрома Дресслера основывается на жалобах пациента, данных анамнеза жизни и болезни, осмотра, перкуссии и аускультации грудной клетки. Визуальный осмотр позволяет обнаружить у пациентов бледность или посинение кожи, обусловленное гипоксией тканей. Выбухают яремные вены и кожа между ребрами слева, что связано с повышенным давлением в грудной клетке. Чтобы уменьшить болевые ощущения, больные стараются «дышать животом». Перкуторно определяется расширение сердечной тупости, аускультативно — приглушение сердечных тонов.

К дополнительным методах исследования относятся клинический анализ крови, иммунограмма, ревмопробы, электрокардиография, фонокардиография, УЗИ сердца, рентгенография грудной клетки и плечевых суставов, компьютерная или магнитно-резонансная томография, пункция перикарда. Биопсия позволяет обнаружить воспалительные изменения в ткани перикарда. Для этого берут кусочек ткани и исследуют его под микроскопом.
Компьютерная томография выявляет характерные изменения в сердечной сумке и оценивает состояние органов средостения. Результаты исследования представляют собой снимок на пленке, подробно описывающий структурные изменения и подтверждающий предполагаемый диагноз.Магнитно-резонансная томография позволяет обнаружить повреждения миокарда, точечные участки воспаления, спайки, экссудат. Пациенты, находясь в туннеле, по сигналу врача перестают дышать и двигаться.Эхокардиография – неопасная и неинвазивная методика, проводимая с помощью ультразвука. Она выявляет жидкость в сердечной сумке, утолщение листков перикарда, спайки между ними, новообразования.
Лабораторная диагностика включает: клинический анализ крови и мочи, микробиологические тесты, цитологический анализ, иммунологическое исследование.
Лечение
Больным рекомендуют вести здоровый образ жизни, употреблять в пищу много свежих овощей и фруктов, злаков, круп, растительных жиров. Необходимо отказаться от вредных привычек, выполнять дыхательную гимнастику и лечебную физкультуру.

Медикаментозное лечение патологии проводят в условиях стационара. Препараты, назначаемые больным:
- НПВС – «Диклофенак», «Индометацин», «Ибупрофен», «Аспирин». Они оказывают болеутоляющее и жаропонижающее действие.
- Глюкокортикостероиды – «Преднизолон», «Дексаметазон». Они оказывают выраженный и быстрый эффект в связи с аутоиммунным происхождением патологии, способствуют более быстрому и полному рассасыванию выпота. Гормонотерапию проводят длительно. Состояние больных улучшается уже на 2-3 день от начала лечения.
- Кардиотропные препараты – препараты, нормализующие обменные процессы в сердечной мышце: «Триметазидин», «Панангин», «Аспаркам».
- Бета-блокаторы – «Атенолол», «Бисопролол», «Конкор».
- Гиполипидемические препараты – «Пробуркол», «Фенофибрат», «Ловастатин».
- Ингибиторы АПФ – «Каптоприл», «Эналаприл», «Лизиноприл».
- Антикоагулянты – «Варфарин», «Клопидогрел», «Аспирин».
- Анальгетики для снятия выраженного болевого синдрома – «Кетонал», «Нурофен», «Найз».
Благодаря современным терапевтическим методам и высокому качеству лечения больных с инфарктом миокарда, в настоящее время значительно уменьшилось количество случаев синдрома Дресслера.
Видео: о синдроме Дресслера (eng)
Источники:
http://ilive.com.ua/health/sindrom-dresslera_102048i88403.html
http://diseases.medelement.com/disease/3799
http://www.krasotaimedicina.ru/diseases/zabolevanija_cardiology/post-infarction-syndrome
http://gidmed.com/kardiologiya/kardioterapiya/oslozhneniya-posle-infarkta/sindrom-dresslera.html
http://www.obozrevatel.com/health/bolezni/sindrom-dresslera.htm
http://sosudinfo.ru/serdce/sindrom-dresslera/
http://serdce.biz/zabolevaniya/aritmii/tahikardiya/sinusovaya-tahikardiya.html


