Цервицит
Цервицит – воспалительный процесс, охватывающий ткани шейки матки. Болезнь прогрессирует на фоне активности бактериальной, грибковой или вирусной флоры. Протекает в острой и хронической формах. Основные симптомы характерны для воспалительных гинекологических патологий; зуд, болезненное мочеиспускание, гнойное выделение. Установить возбудителя помогают мазки. Диагностику и лечение цервицита у женщин обеспечивает гинеколог.
Общие сведения о болезни
Воспалительный процесс с локализацией на шейке матки часто выявляют у женщин в возрасте от 19 до 45 лет, ведущих активную половую жизнью. Патология редко протекает изолировано, воспаление стремительно распространяется на гинекологические органы, провоцирует развитие вульвита и вагинита. Патологию выявляют у 70% женщин репродуктивного возраста, но точная распространенность не установлена из-за возможного скрытого течения.
На начальном этапе симптомы цервицита не беспокоят женщину, появляется лишь небольшой дискомфорт внизу живота. Часто болезнь выявляют в ходе осмотра на гинекологическом кресле. По мере патологического прогресса состояние усугубляется, присоединяются следующие признаки:
- зуд и жжение в области паха;
- увеличение объема выделений, изменение их оттенка и консистенции;
- присоединение неприятного запаха;
- болезненность при половом акте (иногда кровотечения);
- учащение позывов к мочеиспусканию;
- боль в животе, схожая по проявлению с предменструальной.
При помощи методов лабораторной и инструментальной диагностики устанавливают тип поражения и локализацию. Различают хронический цервицит и острый. По характеру течения он может быть:
- гнойным;
- вирусным;
- бактериальным;
- кандидозным;
- неспецифическим;
- атрофическим;
- очаговым.
У здоровых женщин слизь из цервикального канала выполняет защитную функцию, она предотвращает попадание патогенной флоры в шейку матки и саму матку. Если концентрация палочек Дедерлейна снижается, повышается вероятность размножения условно-патогенной микрофлоры.
Причины цервицита у женщин:
- венерические заболевания, ИППП (к их развитию приводит отказ от использования барьерных контрацептивов);
- вирус папилломы человека;
- генитальный герпес;
- аллергия на латекс или компоненты интимных смазок;
- несоблюдение гигиены;
- использование вагинальных тампоном при менструации (несоблюдение рекомендаций по частоте их смены);
- нарушение гормонального фона;
- серьезные травмы шейки матки, полученные при родах, абортах или половом акте;
- постоянная смена партнеров.
Профилактика развития цервицита сводится к предупреждению заражения инфекциями, передающимися половым путем. Женщине стоит воздерживаться от случайных половых контактов, всегда использовать презерватив.
При длительном течении воспалительный процесс приводит к изменению структуры эпителиальных тканей, снижению защитных свойств, образованию кровоподтеков, ухудшению микроциркуляции тканей. При продолжительном воспалительном процессе не исключено развитие бесплодия, повышается вероятность самопроизвольного прерывания беременностей на ранних сроках. При длительном игнорировании признаков хронического цервицита, инфекция проникает в маточную полость, затрагивает фаллопиевы трубы, яичники.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Информация о лечении
Незапущенный цервицит успешно лечится медикаментозно. Использование деструктивных методов оправдано, если инфекционно-воспалительный процесс сочетается с другими фоновыми заболеваниями.
На начальной стадии воспаление шейки матки у женщин не проявляет себя клиническими признаками, это и осложняет раннюю диагностику. Первый симптом – боль, схожая с предменструальной, появляющаяся вне зависимости от фазы цикла часто игнорируется женщинами. Болезнь выявляют в ходе плановых и профилактических осмотров. Именно из-за возможности скрытого течения гинекологических заболеваний, врачи настаивают на необходимости регулярных обследований со сдачей мазков минимум 1 раз в полгода.
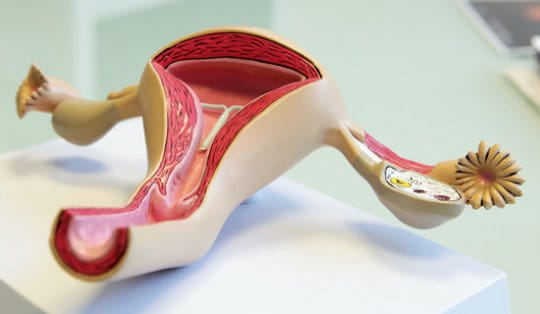
Диагностика цервицита начинается с бимануального и инструментального осмотра в гинекологическом кресле. Врач берет мазки и отправляет их на испытание в лабораторию. Показано использование таких методик:
- микроскопическое, бактериологическое, цитологическое исследование;
- рН-метрия содержимого влагалища;
- ПЦР исследование;
- иммуноферментный анализ;
- расширенная кольпоскопия (позволяет установить эффективность терапии в перспективе).
Продолжительность лечения при остром цервиците составляет около 2 недель. Спустя это время женщина повторно посещает гинеколога, чтобы подтвердить результат лабораторными тестами. Длительность терапии при хронических процессах – больше, достигает нескольких месяцев. Прогноз на выздоровление при использовании медикаментов, назначенных врачом и соблюдении всех рекомендаций – благоприятный.
Для того чтобы терапия была успешной нужно выявить возбудителя болезни. После установления характера процесса, врач назначит препараты определенных групп. Основная цель – остановить воспалительный процесс, убрать его полностью, а затем восстановить естественную микрофлору влагалища.
Лечение цервицита у женщин обеспечивается медикаментами из следующих лекарственных групп:
- антисептики;
- иммуномодуляторы;
- витаминные добавки;
- гормональные средства.
Во время лечения показан полный половой покой. При выявлении грибковой, вирусной или бактериальной флоры у женщины лечение показано и ее постоянному партнеру. Такой подход позволяет исключить вторичное инфицирование.
Ответы на распространенные вопросы
Чем лечить цервицит?
В зависимости от характера течения патологии и типа возбудителя, определяют максимально эффективный способ терапии. Если цервицит появился на фоне активности грибков, рекомендуют использование средств с антимикозной активностью, если возбудитель – бактерия, необходим прием антибиотиков.
Чем опасен цервицит?
Если хронический цервицит протекает продолжительно, он опасен. Не исключено появление изменений злокачественного характера. Толчком для их развития становится нарушение естественного процесса регенерации слизистой шейки матки. Риск рака возрастает, если признаки хронического цервицита присутствуют в течение года и более.
Передается ли болезнь половым путем?
Сам цервицит не передается половым путем, а вирусы, грибки и бактерии могут проникнуть в организм женщины при незащищенном половом акте. Именно из-за этого гинекологи рекомендуют своим пациенткам использовать средства барьерной контрацепции, они предотвращают не только внеплановую беременность, но и проблемы, связанные с инфицированием.
Можно ли забеременеть при цервиците?
Беременность при цервиците может наступить, но гинекологи не дают благоприятного прогноза на вынашивание. Не исключен выкидыш на раннем сроке. Перед планированием беременности женщина должна пройти полноценный осмотр и удостовериться в состоянии своего здоровья. Если цервицит при беременности обнаружен у женщины, его лечение начинают незамедлительно.
Воспалительная болезнь шейки матки (N72)
1. Цервицит.
2. Эндоцервицит.
3. Экзоцервицит.
Цервицит – воспаление шейки матки.
Экзоцервицит – воспаление влагалищной части шейки матки.
Эндоцервицит – воспаление слизистой оболочки цервикального канала шейки матки.
Исключены:
– N86 Эрозия и эктропион шейки матки.

Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
– 800 RUB / 4500 KZT / 27 BYN – 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место – 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Неспецифический цервицит обусловлен действием условнопатогенных микроорганизмов (Е. coli, стрептококки, стафилококки, эпидермальный стафилококк, бактероиды, коринебактерии и др.). У здоровых женщин анаэробная микрофлора превалирует над аэробной в соотношении 10:1. Нормальная бактериальная микрофлора препятствует инвазии патогенных микроорганизмов, приводящей к возникновению воспалительного процесса во влагалище и шейке матки. Экзо и эндоцервицит могут быть вызваны ИППП (хламидии, мико и уреаплазмы, трихомонады и др.). При некоторых возрастных изменениях дефицит эстрогенов ведёт к развитию атрофического кольпита и неспецифического цервицита.
Известно, что шейка матки — один из биологических барьеров, защищающих половую систему от внедрения возбудителя.
Совокупность анатомических и физиологических особенностей шейки матки (узкий цервикальный канал; наличие в нём слизистой пробки, содержащей секреторный IgA, лизоцим и другие вещества, обладающие бактерицидными свойствами) защищает от внедрения возбудителей. Защитные механизмы нарушаются при травмах шейки после родов, абортов (эктропион), инвазивных диагностических процедур, при которых инфекция свободно проникает в половые пути, и воспалительный процесс возникает прежде всего в экзо и эндоцервиксах.
Основная функция экзоцервикса — защитная, при этом механическую его прочность обеспечивают глыбы кератина, а гранулы гликогена создают местный иммунитет влагалищного биотопа.
Основная функция эндоцервикса — секреторная. Цервикальный канал выстлан цилиндрическим эпителием, щели и углубления в нём носят название цервикальных желёз. Они вырабатывают секрет, характер которого меняется в зависимости от фазы менструального цикла. В зависимости от характера возбудителя и места его внедрения воспалительный процесс развивается в экзо и/или эндоцервиксе.
В основе патогенеза экзо и эндоцервицита лежат три стадии воспаления: альтерация, экссудация и пролиферация.
На стадии альтерации происходит повреждение и десквамация эпителия экзо и эндоцервикса, обнажение базальной мембраны. При этом железы выделяют слизистый секрет, что является результатом инвазии возбудителя.
Процесс экссудации ведёт к разрыхлению тканей, активации макрофагов, выделению гистиоцитов, плазматических клеток, лимфоцитов, фибробластов.
Пролиферация (образование клеток и их органоидов) способствует регенерации тканей. Регенеративный процесс может быть замедленным. Он может сопровождаться образованием наботовых кист (результат перекрытия отверстий цервикальных желёз). В связи с тем, что влагалище и шейка матки представляют единую анатомофизиологическую и биологическую систему, воспалительные процессы, как правило, бывают общими в виде воспаления влагалища — вагиниты, экзо и эндоцервициты.
Эпидемиология
Признак распространенности: Распространено
В связи с тенденцией к увеличению частоты воспалительных заболеваний женских половых органов инфекционные процессы в шейке матки встречаются довольно часто. Экзо и эндоцервициты выявляют у 70% женщин, обращающихся в поликлинические отделения.
Факторы и группы риска
– травмы шейки матки при родах, абортах, выскабливаниях;
– заболевания других отделов половой системы (кольпит, эндометрит, сальпингоофорит и т.д.);
– беспорядочные половые связи.
Клиническая картина
Клинические критерии диагностики
тупые боли внизу живота, слизистые выделения из половых путей, гноевидные выделения из половых путей, зуд во влагалище.
Cимптомы, течение
Острые неспецифические цервицит и вагинит характеризуются обильными слизистыми или гноевидными выделениями, зудом во влагалище, иногда тупыми болями внизу живота. При осмотре в зеркалах во влагалище и на шейке матки визуализируются петехиальные кровоизлияния, гиперемия слизистой, отёк. При тяжёлом течении могут быть изъязвления. При хроническом цервиците и вагините выделения незначительные, но шейка матки отёчная.
Диагностика
1. Анамнез.
У женщин менопаузального периода нередко заболевание определяется наличием атрофического кольпита.
2. Физикальное исследование.
При осмотре шейки матки при помощи зеркал выявляется гиперемия вокруг наружного отверстия цервикального канала (незначительное выпячивание гиперемированной, отечной слизистой), обильные слизисто-гнойные или гнойные выделения, иногда эрозированная поверхность. В хронической стадии процесса выделения бывают мутно-слизистыми (примесь лейкоцитов) или слизисто-гноевидными, часто наблюдается псевдоэрозия.
3. Инструментальные исследования.
3.1. Кольпоскопия. При кольпоскопии определяется диффузная гиперемия, наличие сосудистых петель, иногда с очаговым их расположением, отечность слизистой оболочки, особенно вокруг цервикального канала. Кольпоскопия позволяет изучить характер сопутствующих патологических процессов (эрозия, псевдоэрозия и др.).
3.2. УЗИ необходимо для подтверждения наличия или отсутствия сочетанного онкологического процесса.
Лабораторная диагностика
ОАК. Умеренный лейкоцитоз.
ОАМ. Без изменений.
Биохимия. Без изменений.
ПЦР. Применяется для верификации инфекции.
Цитологическое исследование мазков с шейки матки обнаруживает клетки цилиндрического и многослойного плоского эпителия без признаков атипии, воспалительную лейкоцитарную реакцию.
Цервицит – симптомы и лечение
С воспалительными заболеваниями органов малого таза сталкивается не менее 50-65% женщин в возрасте от 20 до 45 лет. Среди этих болезней ведущее место, примерно 70% случаев, занимает цервицит – воспаление тканей шейки матки. Причем ученые предполагают, что цервицит встречается гораздо чаще, чем диагностируется врачами-гинекологами. Это связано с тем, что это заболевание достаточно часто протекает бессимптомно и обнаруживается только во время проведения профилактических осмотров или же когда женщина обращается к специалисту по поводу других заболеваний репродуктивных органов.
Отсутствие лечения и развитие хронической формы этого заболевания может привести к нарушению менструального цикла, повышению риска развития бесплодия и даже к такому предраковому заболеванию, как дисплазия. Это еще раз доказывает необходимость внимательного отношения к своему здоровью и регулярных посещений врача-гинеколога, во время которых можно выявить это заболевание и сразу же приступить к лечению.
Цервицит (код МКБ 10 – N72) представляет собой тотальный воспалительный процесс, который охватывает слизистую оболочку влагалищной части шейки матки – экзоцервицит или слизистую оболочку канала шейки матки – эндоцервицит. Поскольку в гинекологии все взаимосвязано и женские половые органы (вульва, влагалище и шейка матки) состоят в единой экосистеме, цервицит достаточно часто сопровождается вульвитом – воспалительным процессом, затрагивающим вульву, а также вагинитом (кольпитом) – воспалением слизистой оболочки влагалища.
Здоровых женщин от проникновения инфекции внутрь и развития различных болезней защищает слизь из цервикального канала, препятствующая росту патогенной микрофлоры. Шейка матки – это вторая линия защиты репродуктивной системы от инфекций. На страже здоровья стоят нормальный биоценоз и палочки Дедерлейна, которые производят молочную кислоту. Но при малейших нарушениях вредные микроорганизмы начинают атаку, и как следствие – развивается цервицит.
Классификация и причины появления цервицита
В зависимости от инфекций, вызывающих гинекологические заболевания, в том числе цервицит, специалисты из области женского здоровья используют следующую классификацию:
- неспецифические болезни, к развитию которых привела условно-патогенная флора, которая в норме населяет половые пути: микоплазма, уреаплазма. гарднереллы, грибки, стафилококки, стрептококки и кишечная палочка;
- специфические заболевания, к которым привела экзогенная флора – микроорганизмы, которые занесены в закрытые биологические системы из внешнего мира. Среди подобных микроорганизмов – хламидии, трихомонады и гонококки.
Одна из самых многочисленных групп возбудителей цервицита – это вирусы. У женщин, страдающих этим заболеванием, более чем в 85% случаев обнаруживают ВПЧ – вирус папилломы человека. Также в числе «виновников» – вирусы герпеса, аденовирус и цитомегаловирус. Иногда наблюдается сочетание нескольких инфекций. При вирусном поражении бывает достаточно непросто установить причину заболевания. Случается, что возбудителя болезни выявляют только при применении углубленных методов диагностики, а до этого женщина получает лечение, которое не оказывает никакого влияния на вирусы.
Вероятность развития цервицита повышается, если у женщины диагностирована эктопия – физиологическое состояние, при котором наблюдается изменение состава клеток шейки матки.
Также среди причин развития цервицита:
- прерывание беременности;
- травмы при установке или снятии внутриматочных средств контрацепции;
- последствия тяжелых родов;
- опущение внутренних органов вследствие перегрузок;
- некорректно проведенные инструментальные исследования матки;
- врожденные патологии органов малого таза;
- бесконтрольное применение антибактериальных препаратов;
- частая смена половых партнеров;
- любые травматичные манипуляции, которые затрагивают шейку матки.
Иногда это заболевание развивается с возрастом, тогда ставят диагноз «атрофический цервицит». К нему приводит нарушение гормонального фона и дефицит эстрогена в период ранней менопаузы. Слизистые оболочки постепенно истончаются и атрофируются. В этом случае лечить пациентку необходимо с учетом возрастных особенностей.
Симптомы цервицита
Симптомы заболевания чаще всего отсутствуют. Но если проявления все же наблюдаются, то в первую очередь клиника зависит от типа возбудителя.
Чаще всего встречаются следующие проявления этого заболевания:
- слизистые, сероватые или желтоватые гноевидные выделения из половых путей;
- зуд и жжение, дискомфорт при мочеиспускании;
- болезненные ощущения во время полового акта;
- в редких случаях – тянущая боль внизу живота и в области поясницы.
При неспецифическом цервиците, когда активизируется условно-патогенная флора, наблюдается примерно одинаковая клиника – например, непросто различить признаки болезни при микоплазме и уреаплазме. Если же причина заболевания – это специфические инфекции, клиническая картина при каждом недуге может различаться. Например, при гонорее наблюдаются достаточно обильные выделения и дизурия – нарушение мочеиспускания. Симптомы и признаки цервицита при трихомониазе – появление выделений зеленоватого оттенка с неприятным запахом. Лечение во всех случаях необходимо комплексное, с обязательным учетом причин, которые привели к развитию заболевания.
Что такое острый цервицит
Острая форма болезни отличается появлением симптомов, которые развиваются в максимально короткие сроки. В этот период женщину беспокоит выраженная воспалительная симптоматика. Слизистые шейки матки становятся отечными, могут наблюдаться небольшие кровотечения.
Заболевание может как охватывать определенные очаги в виде округлых зон, так и быть диффузным, т.е. распространяться на большую площадь шейки матки. Встречается также подострый цервицит, который до полугода проявляется слабовыраженными симптомами.
Что такое хронический цервицит
При хронической форме заболевания в области цервикального канала образуются утолщенные складки, наблюдаются дистрофические изменения клеток и увеличение объема шейки матки, т.е. гипертрофия. При воспалении в шеечном канале женщину беспокоят продолжительные мутные выделения, иногда гнойные.
Опасность цервицита и возможные осложнения
Выраженный воспалительный процесс, протекающий в области шейки матки, часто приводит к формированию рубцов, деформирующих шейку, – стенозу. Таким образом существенно сужается просвет цервикального канала, который проходит внутри шейки матки и соединяет маточную полость с женскими половыми путями. В репродуктивном возрасте это проявляется в виде развития нарушений менструального цикла и может стать одной из главных причин бесплодия. При полном сужении цервикального канала, когда он полностью зарастает, естественное зачатие становится невозможным.
Стеноз препятствует нормальному оттоку кровянистых масс во время очередной менструации, что может привести к внутреннему, внешнему эндометриозу и даже к состоянию, требующего немедленной помощи врача – скоплению крови в полости органа. Возможно развитие пиометры – скопления гноя в матке. При воспалении брюшины, к которой также может привести стеноз цервикального канала, может развиться перитонит и угрожающий жизни сепсис, требующий немедленных реанимационных мероприятий в условиях клиники.
Чем опасен цервицит при беременности
Хроническая форма заболевания повышает вероятность невынашивания беременности и преждевременных родов. Кроме того, плод может инфицироваться внутриутробно. А после родов нередко наблюдаются гнойно-септические осложнения, опасные для матери. При восходящем пути инфицирования, когда патогены проникают в полость матки через цервикальный канал, у плода во время первых месяцев вынашивания могут развиться врожденные пороки развития. Также встречается первичная плацентарная недостаточность, которая может стать причиной самопроизвольного выкидыша и неразвивающейся беременности.
Инфицирование также может привести к задержке внутриутробного развития и формированию вторичной плацентарной недостаточности. Встречаются локальные и генерализованные инфекционные поражения плода. Подобные нарушения, развившиеся во время позднего фетального периода в третьем триместре, способны серьезно нарушить развитие уже сформировавшихся органов ребенка и стать причиной таких трудно поддающихся лечению заболеваний как гидроцефалия (водянка головного мозга) или гидронефроз (водянка почки).
Как проходит диагностика цервицита
Малосимптомность заболевания, которая нередко наблюдается даже в острой стадии, значительно затрудняет диагностику. Это приводит к несвоевременному лечению и увеличивает риск перехода болезни в хронический цервицит, который плохо поддается медикаментозной терапии и может привести к осложнениям.
В первую очередь каждой женщине, которая подозревает у себя заболевания репродуктивных органов, необходимо клиническое гинекологическое обследование. Уже на первом приеме врач-гинеколог во время осмотра может обнаружить воспаленную гиперемированную шейку, а если беспокоит эндоцервицит – наружный зев будет выглядеть как ярко-красный ободок. Также при осмотре можно заметить слизистые выделения.
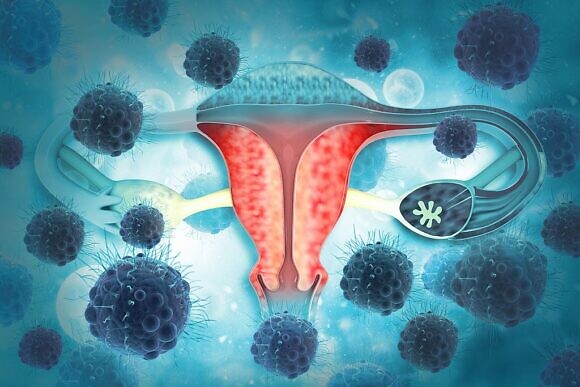
Для диагностики необходим мазок из влагалища – при воспалительном процессе наблюдается уменьшение количества полезных лактобацилл и могут присутствовать гонококки и трихомонады. При помощи ПЦР-диагностики можно определить возбудителей заболевания. Этот вид диагностики поможет поставить правильный диагноз даже в том случае, если болезнь протекает бессимптомно и в области шейки матки не видны изменения. Если причиной развития воспаления является ВПЧ, анализ поможет установить их онкогенность.
Для формирования комплексного представления о состоянии шейки матки при хроническом цервиците, особенно при выявлении ВПЧ, также применяются кольпоскопия и биопсия, которая проводится вне периода острого воспаления. В первую очередь необходим медицинский правильный подход – надо уточнить, какие факторы привели к развитию заболевания, что упростит лечение, сделает его максимально эффективным, недорогим и обеспечит профилактику развития осложнений.
Методы лечения цервицита
Основной целью терапии при цервиците является восстановление биоценоза влагалища – уникальной и сбалансированной экосистемы, которая и будет защищать женские половые органы от патогенных микроорганизмов. Подавление воспалительного процесса проводится при помощи антибактериальных, противогрибковых и противовирусных препаратов. Терапия проводится с применением местных или системных лекарственных средств в зависимости от типа возбудителя. Согласно отзывам, наиболее эффективным является комбинированное лечение.
В качестве лечения цервицита применяется консервативная терапия, но в случае сохранения аномальных изменений эпителия после лечения применяются деструктивные методы, в числе которых криодеструкция, химическое прижигание, лазерная вапоризация и лечение радиоволнами. При рубцовой деформации шейки матки, которая вызывает хроническое течение цервицита и препятствует репродуктивным планам женщины, может применяться хирургическое лечение.
Как показывает практика, возбудители заболеваний, которые приводят к цервициту, постоянно мутируют и тем самым усложняют лечение. Развивается резистентность к антибактериальным препаратам, когда патогены приобретают устойчивость и выживают при воздействии на них препаратов. Согласно данным ВОЗ, лекарственная устойчивость постепенно приводит к утрате эффективности антибактериальных и противогрибковых лекарственных средств, что осложняет или даже делает невозможным лечение различных заболеваний.
Бактериальные и вирусные инфекции подавляют иммунитет, что отражается на эффективности лечения. Именно поэтому при лечении болезней, подобных цервициту, необходимо также обращать внимание на противовирусные и иммуномодулирующие препараты, которые отличаются неспецифической активностью, т.е. способны бороться с большинством видом вирусов и при этом укрепляют иммунитет, что повышает эффективность комплексной терапии. Как подтверждают научные исследования, быстрота элиминации инфекций напрямую связана с состоянием местного иммунитета.
Препараты для лечения цервицита

Препарат ВИФЕРОН – это комплексный противовирусный иммуномодулирующий препарат, который содержит интерферон альфа-2b, обладающий широким спектром противовирусной активности и иммуномодулирующим действием, поэтому препарат применяется для лечения различных заболеваний. Препарат разрешен для лечения детей и взрослых, в том числе беременных женщин и лиц пожилого возраста. Препарат выпускается в форме суппозиториев, мази и геля. Для изготовления препарата ВИФЕРОН используется рекомбинантный интерферон, произведенный с помощью современных технологий. Отдел контроля качества проводит контроль всех поступающих партий сырья, материалов и выпускаемой готовой продукции по более чем 250 показателям.
Ученые рассказали о перспективах использования иммунотерапии препаратом ВИФЕРОН для коррекции иммунитета с целью снижения частоты рецидивов УГИ (урогенитальных инфекций), вызывающих цервицит, особенно при подготовке к беременности и в период беременности, что отмечено в ключевых практических руководствах для врачей. i
Иммунотерапия при цервиците и применение препарата ВИФЕРОН 500 000 МЕ (2 раза в сутки в течение 10 дней) в комплексной терапии УГИ, вызывающих цервицит, у женщин, включая беременных с 14-й недели, рекомендованы Российским обществом акушеров-гинекологов (РОАГ): ii « Рекомендуется коррекция иммунных нарушений, как фактора, поддерживающего рецидивирующее течение цервицита». iii
Эффективность применения суппозиториев ВИФЕРОН в комплексной терапии цервицита в виде снижения частоты рецидивов инфекций и цервицита, а также снижения необходимости деструктивного лечения шейки матки и сроков эпителизации в случае необходимости деструкции доказана медицинскими исследованиями.
Применение ВИФЕРОН в комплексной терапии цервицита бактериальной и грибковой этиологии снижает: iv
- необходимость деструктивного лечения шейки матки в 1,5 раза;
- частоту применения травматичных способов деструкции (эксцизии) в 3,5 раза;
- длительность эпителизации после деструкции на 7,7 дней.
Результаты наблюдения за пациентами в отдаленном периоде (через 6 месяцев терапии бактериального цервицита) i :
- отсутствие рецидивов ИППП в 100% случаев;
- снижение частоты бактериального вагиноза и кандидоза в 2,3 и в 2,2 раза;
- нормальные онкоцитологические мазки в большинстве случаев (77,5%);
- снижение частоты рецидивов фоновых заболеваний шейки матки (эктопии) в 1,8 раза.
Эффективность применения геля ВИФЕРОН при герпетическом цервиците: v
- отсутствие субъективных ощущений (жжение, болезненность в области
слизистых оболочек влагалища, влагалищной части шейки матки) на 2-е сутки; - отсутствие местной клинической симптоматики на 5-е сутки;
- длительность лечения в среднем составила 7 дней;
- восстановление иммунологических показателей у 96 % женщин после окончания курса терапии.
Справочно-информационный материал
Автор статьи
Источники:
i «Беременность ранних сроков. От прегравидарной подготовки к здоровой гестации» / под. ред. В.Е.Радзинского, А.А. Оразмурадова. – 3-е изд., перераб. и доп. – М.: Редакция журнала StatusPreasens. – 2018. – 800 с.
ii Гинекология: национальное руководство/ под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, И.Б. Манухина, В.Е Радзинского.- 2-е изд., перераб. и доп. – М.: ГЭОТАР-Медиа – 2019. – 1008 с; )
iii Гинекология: национальное руководство: краткое издание / под ред. Г.М. Савельевой, Т.Г. Сухих, В.Н. Серова, И.Б. Манухина, В.Е. Радзинского. 2-е издание перераб. И доп. – М.: ГЭОТАР-Медиа, 2020.
iv Нейфельд И.В., Рогожина И.Е. и др. Оптимизация комплексной терапии хронических цервицитов в рамках скрининга в амбулаторной практике // Вопросы гинекологии, акушерства и перинатологии. – 2018. – Т. 17. – № 3. – С. 14–24.
v Стрижаков А.Н., Каграманова Ж.А., Малиновская В.В. Воспалительные заболевания репродуктивной системы женщины. – Москва. – 2017. – 160 с.
Хронический цервицит
Хронический цервицит — это длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
МКБ-10
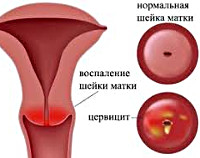
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере практической гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше.
Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.

Причины
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
- Инфекционные агенты. Заболевание вызывают возбудители ИППП — гонококки, хламидии, трихомонады, вирусы генитального герпеса и папилломатоза. Также цервицит возникает при активизации условно-патогенной микрофлоры (дрожжевых грибков, стафилококков, стрептококков, кишечной палочки и т.п.).
- Неинфекционные факторы. Воспаление осложняет травмы шейки матки, неопластические процессы, аллергические реакции на контрацептивы, лекарственные и гигиенические средства. Причиной развития атрофического цервицита служит снижение уровня эстрогена во время менопаузы.
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
- Механические повреждения. Шейка матки чаще воспаляется у пациенток, перенесших аборты, сложные роды, инвазивные лечебно-диагностические процедуры.
- Гинекологические болезни. Хроническое воспаление может развиться на фоне опущения влагалища или распространиться из других отделов женской половой системы.
- Беспорядочная половая жизнь. Частая смена партнёров повышает риск заражения ИППП. При этом цервицит является или единственным проявлением инфекции, или сочетается с вульвитом, вагинитом, эндометритом, аднекситом.
- Снижение иммунитета. Иммунодефицит у женщин с тяжёлой сопутствующей патологией или принимающих иммуносупрессивные препараты способствует активизации условно-патогенных микроорганизмов.
- Гормональный дисбаланс. Воспаление часто возникает при приёме неправильно подобранных оральных контрацептивов и заболеваниях со сниженной секрецией эстрогенов.
- Сопутствующие заболевания. Хроническое течение цервицита отмечается у пациенток с синдромом Бехчета, урологической и другой экстрагенитальной патологией.
Патогенез
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи.
В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
- Хронический специфический цервицит, вызванный возбудителями ИППП.
- Хронический неспецифический цервицит, возникший вследствие активации условно-патогенной флоры или действия неинфекционных факторов.
- Хронический атрофический цервицит, который проявляется воспалением эндо- и экзоцервикса на фоне их истончения.
По распространённости воспаления:
- Диффузный — с вовлечением в процесс всей слизистой оболочки.
- Экзоцервицит — с поражением влагалищной части шейки.
- Эндоцервицит — с поражением слизистой цервикального канала.
- Макулёзный — с формированием отдельных очагов воспаления.
По стадии воспаления:
- Период обострения с выраженной симптоматикой.
- Ремиссия с минимальными клиническими проявлениями.
Симптомы хронического цервицита
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя.
Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
- Осмотр на кресле. Определяется небольшая отёчность слизистой, шейка матки выглядит уплотнённой и несколько увеличенной. В области экзоцервикса выявляются эрозированные участки и папилломатозные разрастания.
- Расширенная кольпоскопия. Осмотр под микроскопом позволяет уточнить состояние слизистой, вовремя выявить предраковые изменения и злокачественное перерождение эпителия.
- Лабораторные этиологические исследования. Мазок на флору и посев с антибиотикограммой направлены на обнаружение возбудителя и оценку его чувствительности к этиотропным препаратам. С помощью ПЦР, РИФ, ИФА можно достоверно определить вид специфического инфекционного агента.
- Цитоморфологическая диагностика. При исследовании соскоба шейки матки оценивается характер изменений и состояние клеток экзо- и эндоцервикса. Гистология биоптата проводится по показаниям для своевременного обнаружения признаков малигнизации.
- Гинекологическое УЗИ. В ходе эхографии выявляются деформированная, утолщенная и увеличенная в размерах шейка матки, наботовы кисты, исключается онкопроцесс.
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
- Этиотропное медикаментозное лечение. При инфекционном генезе цервицита используются антибактериальные и противовирусные препараты. При подборе антимикробного средства учитывают чувствительность возбудителя. Гормональные препараты (эстрогены) применяют в терапии атрофического цервицита у женщин в период менопаузы.
- Восстановление влагалищной микрофлоры. После курса антибиотикотерапии рекомендованы эубиотики местно (в виде свечей, тампонов, влагалищных орошений) и внутрь.
- Вспомогательная терапия. Для ускорения процессов регенерации слизистой, укрепления иммунитета и предупреждения возможных рецидивов показаны иммуно- и фитотерапия, физиотерапевтические процедуры.
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур.
Рекомендуется соблюдать правила интимной гигиены, упорядочить половую жизнь, пользоваться презервативами (особенно при сексуальных контактах с малознакомыми партнёрами), исключить секс во время месячных. Для профилактики рецидивов эффективны курсы общеукрепляющей и иммунотерапии, соблюдение режима сна и отдыха, защита от переохлаждения ног и области таза.
Цервицит шейки матки
Цервицит — острое или хроническое воспалительное заболевание шейки матки, которое развивается при ослаблении барьерной функции выстилающего ее цилиндрического эпителия под воздействием патогенной или условно-патогенной микрофлоры.
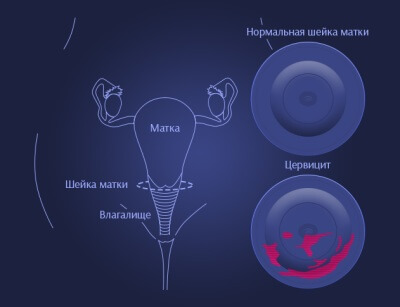
Воспалительный процесс шейки матки может протекать бессимптомно или сопровождаться болевыми ощущениями внизу живота в момент мочеиспускания или полового акта, выделениями гнойного или слизистого характера.

Цервицит не изолированное заболевание и чаще всего сопровождается вагинитом, вульвинитом, псевдоэрозией, бартолинитом или эктропионом (выворот шейки матки).

Цервицит не изолированное заболевание и чаще всего сопровождается вагинитом, вульвинитом, псевдоэрозией, бартолинитом или эктропионом (выворот шейки матки).
По стадиям развития и последствиям для организма женщины, заболевание классифицируется на острую и хроническую форму.
При острой форме заболевания мы выявляем изменения непосредственно в слизистой.
При хроническом цервиците поражаются более глубокие – мышечные – слои, что приводит к деформации, уплотнению и формированию наботовых кист или полипов шейки матки. Такое изменение органа на фоне хронической инфекции ранее было принято называть цервикозом. Современная классификация упразднила этот термин.
Содержание статьи
Содержание статьи
Необходимо получить консультацию по лечению цервицита шейки матки?
Оставьте заявку и мы свяжемся с Вами в течение 30 минут.
Цены на лечение цервицита шейки матки
- Биопсия шейки матки аппаратом «Сургитрон» петлевая 3 200
- Биопсия шейки матки аппаратом «Сургитрон» конизационная 5 500
- Лечение эрозии шейки матки аппаратом «Сургитрон», размер менее 1 см 5 600
- Лечение эрозии шейки матки аппаратом «Сургитрон», размер более 1 см 8 200
- Медикаментозное лечение эрозии шейки матки (без стоимости препарата) 1 500
- Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 1 категория сложности (1/4 поверхности) 8 500
- Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 2 категория сложности (1/2 поверхности) 9 900
- Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 1 категория сложности (вся поверхность) 12 500
- Запись на приём
Симптомы цервицита: когда обратиться к врачу.
Цервицит шейки матки может проявляться по-разному, в зависимости от состояния иммунитета женщины и типа возбудителя. Давайте обсудим, на какие симптомы прежде всего стоит обратить внимание, чтобы вовремя обратиться к врачу.

Появление болезненных ощущений во время интимной близости. Обычно это глубокая боль, которая локализуется в области лобка и усиливается при давлении.

Кровянистые выделения после полового акта – важный симптом, свидетельствующий о том, что шейка матки поражена и легко травмируется.

Изменение характера выделений, должны взволновать и озадачить женщину. Особенно если они сопровождаются зловонным запахом. Такой симптом говорит о том, что в организме женщины имеется воспаление, вызванное патогенным микроорганизмом. Симптомы гонорейного и стафилококкового воспаления самые выраженные, поскольку присутствует болевой синдром с сопутствующими выделениями, а вот при хламидийной разновидности заболевания симптоматика практически отсутствует, и выявить поражение можно лишь при обследовании.

Дискомфорт в лонной области во время мочеиспускания, также может появляться вследствие цервицита шейки матки. Обусловлен он анатомической близостью мочевого пузыря и влагалища, в которое выступает шейка матки.

Межменструальные кровянистые выделения – очень частый симптом, сопутствующий патологии шейки матки. Его ни в коем случае нельзя оставлять без внимания, так как он может свидетельствовать о деструктивном или пролиферативном процессе в органе.
Болезнь может также протекать и в стертой, бессимптомной форме, и впервые выявляться только при врачебном осмотре. В этом случае специалист обнаружит отечное, покрытое выделениями влагалище, измененную, петехиальную, выпяченную в полость влагалища шейку.
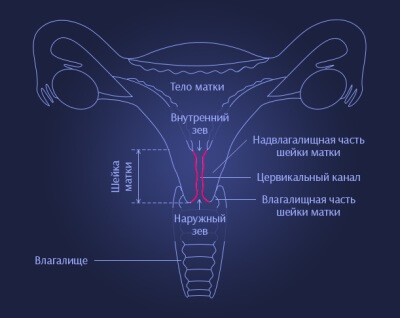
При длительном течении или неэффективном лечении заболевание приобретает хроническую форму. Последствия такой стадии — тяжелый воспалительный процесс, поражающий мягкие ткани, а также образование кист, инфильтратов, полипов. Кроме этого сама шейка становится более уплотненной, меняется форма цилиндрического эпителия, что влечет за собой непоправимые последствия.
Шейка матки — очень важный внутренний орган женщины, выступающий в качестве барьерной защиты верхних отделов репродуктивной системы. Железы цервикального канала выделяют слизистый секрет, который формирует слизистую пробку защищающую полость матки от проникновения инфекций и болезнетворных микробов. Определенные факторы негативно влияют на защитную функцию шейки, что сопровождается нарушением микрофлоры, проникновением чужеродных микроорганизмов, обуславливающих возникновение экзоцервицита (воспаление влагалищного сегмента шейки матки), эндоцервицита (воспаление маточного сегмента шейки) эндоцервикса- воспаление цервикального канала.
Причины
Чтобы назначить лечение цервицита, мы в обязательном порядке выясним причину заболевания. В основном, развитие патологий такого типа провоцируют постоянные инфекционно-воспалительные процессы во влагалище, вызванные условно-патогенной и патогенной флорой такой как:

хламидии,

вирусы герпеса и ВПЧ,

уреаплазма,

стафилококк,

микоплазма,

стрептококк,

гонорея,

кишечная палочка.
Если своевременно не вылечить бактериальный вагиноз, то инфекция восходящим путем распространяется в область слизистой шейки матки и о станет причиной рецидивирующего (хронического) цервицита.

Нарушение микрофлоры влагалища и, как следствие, развитие в нем дисбактериоза является частым провоцирующим фактором цервицита. В норме, в вагинальной микрофлоре преобладают лактобактерии. Именно они создают защитный барьер и обусловливают нормальную функцию слизистых желез наружных половых органов. Изменение влагалищной микробиоты приводит к заселению ее патогенными, вызывающими воспаление микроорганизмами.

Аллергия на средства интимной гигиены, латекс, лубриканты, контрацептивные спермициды также может вызывать повреждение многослойного плоского эпителия, выстилающего шейку матки.
Зияние половой щели вследствие:
пролапса тазовых органов;
эпизиотомии;
травмы полученной женщиной во время родов;
является этиологическим фактором вагиноза и цервицита.

Деонтологические ошибки медицинских работников в процессе установки внутриматочных спиралей, хирургического прерывания беременности, особенно если они выполнены неопытными специалистами, могут привести к повреждению и воспалению слизистой шейки.
Диагностика
В большинстве случаев цервицит протекает без явных патологических признаков. Тем не менее, женщины, должны обратить внимание на изменения в общем состоянии здоровья – появление болей внизу живота, мажущих выделений после полового контакта или осмотра гинеколога, постепенном увеличении объема выделений бело-желтоватого цвета, дискомфорта в области половых губ.
Если появился хотя бы один из перечисленных признаков, то нужно прийти к гинекологу. В этом случае специалист определит степень хронической патологии с применением следующих диагностических методов:

профилактический осмотр на гинекологическом кресле с помощью зеркал;

взятие материала для цитологического исследования, бакпосева и ПЦР-диагностики, мазок на флору и чистоту влагалища, шейки матки и цервикального канала;

исследование микробиоты наружных половых органов методом Хромато спектрометрии (ХМС по Осипову).

УЗИ-исследование органов малого таза на наличие кист эндоцервикса и исключение пролапса, воспалительного процесса;

кольпоскопия под многократным увеличением для визуализации воспалений в области шейки матки.
Хроническая стадия цервицита при исследовании и в анализах проявляется видоизменением клеток эпителия, их формы.
На острый цервицит укажет повышенный уровень лейкоцитов в мазке пациентки (выше 30). Бактериологическая диагностика выявит этиологию патологической микрофлоры, которая сопутствует данному заболеванию.
Также анализы помогут определить перечень антибактериальных средств для предстоящего курса лечения. Таким образом, выявление любой стадии данного заболевания невозможно без цитоморфологии мазка, ПЦР, анализа ИФА (иммуноферментное диагностирование) и бактериального посева с определением чувствительности к антибиотикам.
На основании полученных данных врач определяет области возникновения патологий, возможное присоединение бактериальных, грибковых и воспалительных инфекций, разрабатывает схему лечения. Если болезнь уже имеет хронический характер, то медикаментозное лечение малоэффективно, и пациенток направляют на хирургическое лечение – лазерную вапоризацию и радиоволновую терапию.
Лечение цервицита шейки матки
Цервицит относится к числу тех заболеваний, при которых важно ликвидировать факторы, провоцирующие его (иммунные, гормональные, анатомические или обменные нарушения).
Лечением цервицита рекомендовано заниматься под пристальным присмотром врачей, назначающих комплекс необходимых препаратов. В терапии будут использоваться антибактериальные, противомикробные, противовирусные и иммуностимулирующие препараты. Их перечень и классификация будет зависеть от разновидности возбудителя и причин, повлекших за собой развитие хронических или острых форм воспаления.
Антибиотиками тетрациклинового ряда (мономицин, доксициклин) лечат хламидийный цервицит. Кандидозный же цервицит устраняется с применением флуконазола. При необходимости ликвидации симптомов или организации терапевтических манипуляций могут использоваться комбинированные средства, форма выпуска которых предполагается в виде свечей или кремов.
Цервицит в тяжелой или запущенной форме, вирусные поражения органов или влагалища лечатся гораздо тяжелее и требуют комплексного, вдумчивого подхода.

В лечении цервицита, как и сопутствующих заболеваний, участвуют оба половых партнера.

В лечении цервицита, как и сопутствующих заболеваний, участвуют оба половых партнера.
К сожалению, цервицит в затяжной форме редко подвергается лечению только медикаментозными курсами. Из-за развития сопутствующих поражений шейки матки в данном случае используют хирургические методы: лазеротерапия, криотерапия или диатермокоагуляция. Цервицит лечится с постоянным контрольным проведением кольпоскопии и сдачей анализов.
Лечение осложнений хронического цервицита
С хроническим цервицитом шейки матки сталкиваются многие женщины репродуктивного возраста. При нем на видимой, влагалищной части шейки матки под воздействием разнообразных факторов образуется очаг, который постепенно увеличивается и деформирует структуру ткани.
Если своевременно не лечить цервицит, он перейдет в хроническую форму и вызовет более серьезные изменения шейки. В результате повышается риск образования наботовых кист, полипов, патологических инфильтратов. В этом случае для лечения заболевания потребуются современные технологии.
Лечение СО2-лазером. Лазерная вапоризация — сравнительно новый метод быстрого и безопасного лечения болезней женской репродуктивной системы. Под воздействием инфракрасных лучей патологические клетки нагреваются и выпариваются, что устраняет причину цервикоза. При этом у специалиста есть возможность дозировать мощность, глубину, площадь воздействия лазера без затрагивания здоровых тканей шейки матки.
Лечение высокочастотными волнами. Еще один способ устранить осложнения нелеченого цервицита – использовать радиоволновую терапию. Для этого врач делает небольшие надрезы в пораженной области шейки и воздействует на эти участки высокочастотными радиоволнами. Процедура занимает в среднем 5-10 минут, не вызывает образования отеков, кровотечений, а при заживлении не остается рубцов, поэтому женщина в дальнейшем сможет планировать беременность. Так как на поверхности участка образуется фибриновая пленка, заживление протекает достаточно быстро. Общий процесс восстановления занимает несколько дней.
Специалисты нашей клиники применяют оба метода в своей гинекологической практике. Наша клиника оснащена высокотехнологичным оборудованием для оказания качественной помощи нашим пациенткам.
Профилактика
Цервицит — заболевание, которое можно избежать, если придерживаться простых правил:

Два раза в год профилактически посещать гинеколога.

Не забывать о личной гигиене.

Исключить случайные или незащищенные половые связи.

Профилактикой поражений шейки матки также выступают исключение вероятности абортов, своевременное лечение эндокринных нарушений.
Кроме этого, цервицит гораздо легче лечить на ранних стадиях, поэтому рекомендовано при появлении неприятных запахов из влагалища, выделений, болезненных ощущений во время полового акта посещать специализированных врачей своевременно. Важно помнить, что цервицит — заболевание, поддающееся лечению, главное — правильная постановка диагноза и комплексная терапия.
Врачи, занимающиеся лечением заболеваний шейки матки:
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей квалификационной категории
Запись на приём
Врач акушер – гинеколог, Врач УЗИ,
Специалист по эндоскопической гинекологии (гистероскопия, лапароскопия),
Врач Высшей квалификационной категории
Запись на приём
Врач акушер-гинеколог, Врач УЗИ,
Специалист по пластической интимной хирургии,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей квалификационной категории
Запись на приём
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Коуч-эксперт по лазерным, аппаратным, инъекционным методикам,
Ведущий специалист Клиники по комплексному вульво-вагинальному восстановлению
Запись на приём
Врач акушер-гинеколог, гинеколог-иммунолог,
Специалист по эстетической гинекологии.
Кандидат медицинских наук
Запись на приём
Стоимость
 |
Цервицит шейки матки лечение |
- Прием врача-акушера-гинеколога лечебно-диагностический, первичный, амбулаторный 1 900
- Прием врача-акушера-гинеколога лечебно-диагностический, повторный, амбулаторный 1 700
- Видеокольпоскопия 2 100
- Пайпель-аспирация содержимого полости матки 3 800
- Биопсия шейки матки аппаратом «Сургитрон» петлевая 3 200
- Биопсия шейки матки аппаратом «Сургитрон» конизационная 5 500
- Лечение эрозии шейки матки аппаратом «Сургитрон», размер менее 1 см 5 600
- Лечение эрозии шейки матки аппаратом «Сургитрон», размер более 1 см 8 200
- Медикаментозное лечение эрозии шейки матки (без стоимости препарата) 1 500
- Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 1 категория сложности (1/4 поверхности) 8 500
- Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 2 категория сложности (1/2 поверхности) 9 900
- Лечение доброкачественной патологии шейки матки с использованием СО2 лазера 1 категория сложности (вся поверхность) 12 500
- Visa, Mastercard
* — Обращаем Ваше Внимание на то, что данный Интернет-ресурс носит исключительно информационный характер и не является публичной офертой!
Скрытая и опасная патология — острый цервицит: как заподозрить и лечить
Автор статьи: Дарья Широчина (акушер-гинеколог).

Воспаление шейки матки – известная гинекологическая проблема. Чаще всего цервицит выявляют у женщин детородного возраста, но иногда такой диагноз ставят накануне и даже во время менопаузы. Сложность заболевания в том, что оно способствует появлению различных патологий репродуктивной сферы, а во время беременности грозит прерыванием или внутриутробным инфицированием ребенка.
Причины развития острого цервицита
В организме здоровой женщины шейка матки вступает в роли фильтра, который защищает половые органы от вторжения патогенных микроорганизмов. Слизистая ее канала содержит особые бактерицидные ферменты, способные нейтрализовать большинство болезнетворных агентов. А узкий канал препятствует механическому проникновению.
Однако при неблагоприятных факторах функция влагалищного отдела шейки матки и цервикального канала нарушается. Эта часть органа остается беззащитной перед инфекцией и первой принимает удар. Ее ткани поражает острый воспалительный процесс – цервицит, который может продлиться до полутора месяцев, а затем перейти в хроническую форму.
В зависимости от того, какой участок органа страдает – внутренний или наружный, заболевание подразделяют на эндоцервицит и экзоцервицит соответственно.

Причины, которые вызывают в женском организме такой недуг, могут иметь различную природу. Чаще всего врачи выделяют следующие ситуации.
Инфекционные заболевания
Наиболее распространенными провокаторами цервицита считаются патогены, для жизнедеятельности которых шейка матки является благоприятной средой. Они могут попасть на эту область следующими путями:
- при незащищенном половом контакте;
- через кровь;
- контактным путем, например, из кишечника при несоблюдении правил интимной гигиены.
При лечении цервицита гинекологам приходится бороться с:
- кокками;
- кишечной палочкой;
- хламидиями;
- плазмами;
- трихомонадами;
- вирусными микроорганизмами (герпес, ВПЧ, ЦМВ и другими);
- грибками (кандиды и подобными).

Часто цервицит является вторичным заболеванием, то есть возникает как следствие воспалительного процесса в смежных структурах, а также в других частях половых органов (например, при кольпите, аднексите).
Механическое повреждение
Еще одна причина воспаления на участке шейки матки – травма. Наспех поставленный контрацептив (колпачок или кольцо) или чересчур глубокое введение гигиенического тампона способно повредить нежную слизистую и сделать ее уязвимой для любых бактерий. То же может наблюдаться после установки внутриматочной спирали и после травм во время родов.
Механическое повреждение можно получить после искусственного прерывания беременности. Даже если опустить негативные последствия процедуры для репродуктивной функции и психологического состояния, техника ее выполнения сама по себе остается очень травматичной. Поэтому даже в стерильных условиях организм не защищен от осложнений, среди которых нередко встречается и цервицит.
Повредить слизистую влагалищной части шейки матки можно и при спринцевании сильнодействующими растворами. Концентрированные жидкости способны не только оставить ожег, но и «вымыть» всю полезную микрофлору, которая защищает от инфекций.
Особая предрасположенность к цервициту есть у женщин, страдающих аллергией. Неудачно подобранный лубрикант, спермицидная смазка или материал контрацептива (барьерного) может стать причиной воспалительного процесса после полового акта, даже если партнер не является носителем инфекции.
Другие факторы
Дополнительный риск получить цервицит есть у девушек, которые начали вести активную сексуальную жизнь, не достигнув совершеннолетия. Дело в том, что микрофлора юных представительниц прекрасного пола еще не способна адекватно реагировать на происходящие изменения.
Поэтому любые вмешательства быстро приводят ее в дисбаланс и нарушают процесс созревания. Это делает половые органы доступными для инфекций, которые протекают интенсивнее, чем у женщин более старшего возраста.
Уязвимыми для цервицита остаются и дамы во время менопаузы. Из-за снижения выработки эстрогенов страдает вся половая система. Слизистые оболочки детородных органов становятся более ранимыми, эпителий истончается, поэтому защитные силы ослабевают.
Симптомы заболевания
Коварство цервицита в том, что сам по себе он протекает без заметных симптомов. Предположить, что что-то идет не так, женщина может по «несвойственному» отсутствию оргазма, болезненности во время интимной близости и кровянистым выделениям после нее, не связанным с менструацией. Однако такая ситуация встречается нечасто.
В основном цервицит становится спутником другого заболевания, которое провоцирует этот же возбудитель. То есть проявляет себя не воспаление шейки матки или ее канала, а другая патология, например, кольпит или аднексит.
Жалобы разнообразные и могут быть следующими:
- болезненность в нижней части живота, может отдавать в поясницу;
- рези при мочеиспускании;
- часты «беспричинные» позывы в туалет;
- неприятный запах интимных частей тела;
- необычные выделения (желтые, мутные, творожистые, пенистые и так далее);
- раздражение или зуд в районе половых органов.
Если в течение острого периода цервицита не начато лечение, он переходит в хроническую форму. На этой стадии заболевание поражает внутренние ткани органа, меняя их структуру. Возникает эндометрит, аднексит и другие формы воспалительного процесса. Это происходит практически бессимптомно.
Методы диагностики
Выявить заболевание можно только при осмотре на гинекологическом кресле. Поскольку острый цервицит мало чем выдает себя, обнаружить его чаще всего удается случайно. Визуально воспаление подтверждает отечность поверхности влагалищной части шейки матки, которая кровоточит при прикосновении. Нередко на ней заметны изъязвления. Цервикальный канал тоже может быть заполнен сукровицей или другой биологической жидкостью, которой в нормальном состоянии там быть не должно.
По сути, одного гинекологического осмотра в зеркалах достаточно для того, чтобы врач поставил диагноз цервицита. Гораздо больше сложностей возникает при установке причины этого недуга. Исключение – инфекции, передающиеся половым путем, у которых есть конкретный возбудитель и четкие симптомы.
Для выбора правильной тактики лечения гинеколог назначает специальные манипуляции и анализы. Чаще всего список диагностических процедур выглядит так:
Во время обследования специалист может взять небольшой кусочек воспаленной ткани для дальнейшего изучения — проводится биопсия.
- Цитологическое исследование. Это мазки на онкоцитологию. Проводится забор клеток из цервикального канала и влагалищной части шейки матки, после чего они изучаются под увеличением. Это дает возможность оценить риск онкологических процессов, выраженность воспаления.
- Бакпосев. Он определит возбудителя заболевания (если это бактерия) и группы препаратов, которыми его можно будет устранить.
- Исследование методом ПЦР (полимеразной цепной реакции). Оно позволяет выявлять вирусы и возбудителей инфекций, передающихся половым путем.
- Мазок на флору. С его помощью врач получит представление о составе микрофлоры влагалища.
Гинеколог может дополнительно порекомендовать женщине проверить кровь на ВИЧ-инфекцию и сифилис, а также сдать другие анализы, например, для определения уровня гормонов или аллергенов.
Лечение острого цервицита
После получения результатов всех анализов врач определяет необходимую терапию. В ситуации, когда причиной цервицита стала инфекция, основные усилия направлены на санацию шейки матки и ее канала, чтобы не допустить распространения воспалительного процесса на другие отделы половых органов, а если женщина «в положении» – ее малышу. В зависимости от возбудителя, лечиться придется:
-
(беременным в основном назначают Эритромицин или Цефтриаксон);
- противовирусными средствами, содержащими ацикловир или другие вещества;
- препаратами, подавляющими грибки (в форме свечей или вагинальных таблеток).
Кроме этого дополнительно нужно откорректировать состав микрофлоры, чтобы предотвратить повторное начало цервицита. Для этого врач назначает лекарства или биодобавки, содержащие необходимые штаммы лактобактерий.
Процесс лечения цервицита у женщин в период менопаузы включает применение гормональных средств. Независимо от формы (свечи, таблетки или крем) их нужно использовать регулярно и в соответствии со схемой, определенной гинекологом.
После окончания приема всех медикаментов нужно снова посетить гинеколога и сдать контрольные анализы. Если консервативные методы борьбы с острым цервицитом окажутся неэффективными, воспаленные ткани шейки матки придется удалять. Для этого назначается криотерапия, электрокоагуляция или прижигание с помощью лазера.
Однако такие манипуляции (даже с использованием современных аппаратов) считаются достаточно травматичными. К ним прибегают по строгим показаниям, особенно если пациентка планирует иметь детей.

Радиоволновое лечение цервицита аппаратом Сургитрон
Одновременно с женщиной санировать свои половые органы нужно и половому партнеру. Это важно, поскольку возбудитель может циркулировать из одного организма в другой, не давая лекарственным препаратам качественно выполнять свою функцию. Вообще, на время лечения лучше отказаться от сексуальных отношений.
Если не лечить
Любое заболевание половых органов не стоит игнорировать. Легкомысленное отношение к острому цервициту может привести к изменению шейки матки и появлению на ней эрозий. Это станет серьезным препятствием, если женщина захочет стать мамой, или вообще лишит ее такой возможности.
Особенно опасно такое состояние, если дама уже находится «в положении». Цервицит открывает доступ инфекции к ребенку, даже в ситуации, когда заболевание вызвала другая причина. При отсутствии лечения результат может быть очень трагический.
О диагностике и лечении заболеваний шейки матки смотрите в этом видео:
Профилактика
Главным способом защиты от цервицита считается забота каждой женщины о своем здоровье. Поскольку часто причиной этого недуга является инфекция, важно избегать факторов, которые приводят к ее приобретению. В идеале еще до начала интимных отношений мужчина и женщина должны проверить, не являются ли они носителями заболевания, которое может передаться партнеру.
Но такая сознательность встречается не так уж часто. Поэтому для того, чтобы обезопасить себя от цервицита и других проблем, важно:
- не иметь случайные половые контакты;
- настаивать на правильном использовании презерватива (до начала полового акта);
- укреплять иммунитет;
- полностью долечивать все заболевания (особенно инфекционные);
- следить за интимной гигиеной;
- регулярно посещать гинеколога.
Рекомендуем прочитать об остром аднексите. Вы узнаете о причинах развития и симптомах аднексита, его осложнениях, диагностике, лечении в стационаре и домашних условиях.
А здесь подробнее о диагностике и лечении острого вагинита.
В какой бы жизненной ситуации женщина не столкнулась с цервицитом, важно понимать, что успешное избавление от этого недуга возможно только под контролем врача. При точном соблюдении его рекомендаций прогноз в большинстве случаев положительный. А вот от использования народных методов для лечения воспаления шейки матки лучше отказаться, они не окажут терапевтического эффекта в нужной степени или, что еще хуже, усугубят заболевание.
Полезное видео
О профилактике и вариантах лечения гинекологических заболеваний смотрите в этом видео:
Хронический цервицит
Хронический цервицит – это прогрессирующее воспаление шейки матки с рецидивирующим течением, вызываемое вирусной, бактериальной, грибковой микрофлорой и простейшими. С заболеванием сталкивается каждая четвертая женщина детородного возраста.
Симптомы воспаления шейки матки
Зачастую заболевание протекает бессимптомно и может быть диагностировано только при гинекологическом осмотре. Тем не менее специалисты называют ряд признаков, позволяющих заподозрить проблемы с шейкой матки. К ним относятся:
- постоянные боли внизу живота;
- дискомфорт во время или после полового акта;
- неприятные ощущения при мочеиспускании;
- кровянистые выделения вне менструаций;
- неприятный запах и нехарактерный цвет выделений из влагалища, их количественное изменение.
Перечисленные выше признаки являются симптомами острого цервицита. Именно острый, стремительно развивающийся цервицит даёт яркую клиническую картину, позволяющую заподозрить проблемы с шейкой матки и как можно скорее пройти обследование.
Своевременно не вылеченный острый цервицит, низкая иммунная реактивность организма приводят к переходу процесса в вялотекущую, медленно прогрессирующую форму: развитию хронического цервицита.

Чем опасен хронический цервицит?
Для хронического цервицита характерна смазанная клиническая картина. К примеру, могут беспокоить боли, напоминающие предменструальные или легкий дискомфорт во влагалище. Пациентки привыкают к постоянному болевому синдрому, находят способ его купировать и обращаются к врачу лишь на запущенных стадиях.
Со временем хронический цервицит затрагивает более глубокие слои шейки матки (включая мышечный), тогда как острый чаще ограничивается слизистой оболочкой. Эта особенность может приводить к стойким изменениям шейки матки, например, образованию полипов или рубцов.
Вовремя не вылеченный хронический цервицит приводит к осложнениям со стороны матки, органов малого таза и наружных половых органов.
Осложнения хронического цервицита
К осложнениям со стороны матки относятся эрозия шейки матки, рубцовые изменения, предраковые состояния и рак шейки матки.
Со стороны других органов малого таза возможны такие осложнения, как сальпингит (воспаление маточных труб), оофарит (воспаление яичников), аднексит (воспаление всех придатков матки с обеих сторон).
Эти состояния приводят к проблемам с репродуктивной функцией: возможны сложности с зачатием, выкидыши, внематочные беременности и внутриутробное инфицирование плода.
Чаще всего же цервицит сопровождается такими состояниями, как вульвовагинит (воспаление наружных половых органов и влагалища) и бартолинит (воспалением желез преддверия влагалища) – осложнения со стороны наружных половых органов.
Причины цервицита
Вопреки распространённому заблуждению, цервицит далеко не всегда вызывается инфекцией, передающейся половым путём (такими микроорганизмами как х ламидии, микоплазмы, уреоплазмы, трихомонады, гонококки, трепонемы, генитальный герпес, вирус папилломы человека).
Зачастую причиной служит условно-патогенная, в том числе нетипичная для влагалища флора, вызвавшая болезнь на фоне снижения местного и общего иммунитета ( стрептококки, стафилококки, энтерококки, кишечная палочка, кандида).
Местный иммунитет обеспечивается нормальной флорой (лактобактериями) и pH влагалища, препятствующей восходящей инфекции и возникновению цервицита.
Заражение условно-патогенной, нетипичной для влагалища флорой чаще всего происходит вследствие нарушения правил личной гигиены: при неправильном подмывании, несвоевременной замене тампона или прокладки, ношении неудобного нижнего белья.
Риск инфицирования повышается при снижении местного иммунитета, происходящего вследствие:
- Менструаций (защитная слизь вымывается из шейки матки вместе с кровяными выделениями);
- Травматизации шейки матки (вследствие абортов, родов, неправильного использования и несвоевременной замены тампонов);
- Аллергических реакций (на латекс, местные противозачаточные спермицидные средства, ухаживающие средства, средства личной гигиены).
Важным фактором риска является использование как гормональной, так и местной контрацепции: первая нарушает гормональный фон, а последняя баланс микрофлоры влагалища. Следует отдавать предпочтение барьерной контрацепции еще и по причине более эффективной защиты от инфекций, передающихся половым путем.
Диагностика хронического цервицита
Если Вы подозреваете у себя воспаление шейки матки или давно не обследовались у гинеколога, необходимо как можно скорее записаться на консультацию. Своевременная диагностика и корректное лечение позволят остановить патологический процесс в острой стадии и не допустить его перехода в хроническую форму.
Уже при осмотре врач обратит внимание на такие признаки цервицита, как покраснения и отечность цервикального канала, изменение количества и характера выделений, повышение плотности шейки матки, наличие кист.
Лабораторные и инструментальные методы диагностики помогут оценить стадию процесса, наличие осложнений, правильно определить возбудителя и разработать оптимальную тактику лечения.

Рекомендуемые методы диагностики хронического цервицита
Приведенный ниже список размещён с целью информирования о возможных методах диагностики цервицита и носит ознакомительный характер. Оптимальные методы диагностики выбирает врач в зависимости от конкретного клинического случая.
общий анализ крови и общий анализ мочи;
биохимический анализ крови;
определение уровня половых гормонов;
мазок на чистоту (для выявления дисбаланса микрофлоры);
посев и исследование на чувствительность к антимикробным препаратам;
соскоб и цитоморфологическое исследование;
определения pH секрета влагалища;
УЗИ органов малого таза;
гинекологический осмотр с зеркалами;
расширенная кольпоскопия (осмотр влагалища и шейки матки с помощью увеличительного прибора и специальных реагентов).
Лечение хронического цервицита
Данный раздел статьи содержит исключительно общие сведения с целью информирования пациенток о возможных методах лечения и не может быть использован для самопомощи. Помните, каждый клинический случай уникален и требует консультации специалиста.
В зависимости от стадии заболевания и сопутствующих факторов возможно консервативное и хирургическое лечение воспалений шейки матки. Задачи терапии при хроническом цервиците: устранение клинических проявлений, предотвращение рецидивов, повышение качества жизни пациентки.
Консервативное лечение цервицита может включать:
применение антибиотиков, антимикотиков и противовирусных препаратов (в зависимости от этиологического фактора);
вагинальные свечи для восстановления микрофлоры;
Хирургическое лечение цервицита предполагает разного рода вмешательства в зависимости от типа осложнений:
диатермокоагуляцию (электрохирургическое аппаратное лечение);
трахелопластику (операцию Эммета, пластику шейки матки).
Профилактика хронического цервицита
Любую болезнь лучше предотвратить, чем лечить. Ознакомьтесь с рекомендациями по профилактике воспаления шейки матки.
Посещайте гинеколога не реже двух раз в год и при появлении жалоб;
Соблюдайте личную гигиену;
Воздержитесь от случайных половых связей;
Отдавайте предпочтение барьерной контрацепции (при отсутствии аллергии на латекс);
Выбирайте нижнее бельё из натуральных материалов и своего размера;
Следуйте рекомендациям по использованию средств личной гигиены: менять тампоны следует каждые 3 – 4 часа, прокладки не реже чем через 5 часов использования и по мере заполнения;
Выполняйте упражнения по укреплению мышц влагалища;
Вылечите сопутствующие урогенитальные заболевания;
Одевайтесь по погоде, избегайте переохлаждений;
Сбалансированно питайтесь: достаточное количество макро- и микроэлементов, витаминов в пище играет важную роль в поддержании иммунитета и повышении сопротивляемости (резистентности) организма;
Избегайте нерациональной антибиотикотерапии, после приёма антибиотиков используйте про- и пребиотики для восстановления микрофлоры;
Поддерживайте умеренную физическую активность, по возможности гуляйте на свежем воздухе.
Девушкам младше 15 лет рекомендовано также привиться от вируса папилломы человека, являющегося одним из распространённых этиологических факторов цервицита и других поражений шейки матки.
Приверженность данным рекомендациям позволит Вам минимизировать риски возникновения хронического цервицита. Врачи помогут Вам с диагностикой, лечением и реабилитацией, от Вас же зависит своевременное наблюдение у специалистов и соблюдение мер профилактики. Берегите себя и будьте здоровы!


