Помощь без промедления. Осторожно, спинальный инсульт!
Онемение кожи, нарушение движений в ноге. Одним из заболеваний, при которых встречаются такие проявления, является инсульт. В сознании прочно закрепилась связь: если инсульт – значит головного мозга.
Однако бывает он ещё и спинальным, затрагивающим «магистральный кабель» организма – спинной мозг. С врачом-неврологом «Клиника Эксперт Воронеж» Власовой Ириной Владимировной говорим об этой патологии. Спинальный инсульт – тема нашего интервью.
– Ирина Владимировна, сейчас во многих городах России проводится кампания, направленная на информирование людей о первых признаках инсульта. Но помимо инсульта головного мозга есть не менее опасное заболевание – спинальный инсульт. Расскажите, что это такое?
Это острое нарушение спинального кровообращения, которое может развиваться в связи со сдавлением, закупоркой или разрывом спинальной артерии. При этом возможны два варианта развития событий: ишемия или кровоизлияние. Исходя из этого спинальный инсульт подразделяют на ишемический и геморрагический. Первая форма встречается чаще.
– Спинальный инсульт отражен в МКБ-10?
Да, его код G95.1
– Как часто встречается эта патология у россиян и кто в группе риска?
Она сравнительно редкая: в структуре неврологических болезней составляет 1-1,5%. Риск возникновения у женщин и мужчин в целом одинаков. Чаще всего это диагноз выставляется в возрастном диапазоне 30-70 лет.
В СТРУКТУРЕ НЕВРОЛОГИЧЕСКИХ БОЛЕЗНЕЙ
СПИНАЛЬНЫЙ ИНСУЛЬТ СОСТАВЛЯЕТ 1-1,5%
По каким причинам возникает спинальный инсульт? Выделяют несколько групп, среди которых:
– патологические изменения сосудов, снабжающих кровью спинной мозг (бывают врождёнными – например, аневризмы, мальформации, недоразвитие, и приобретёнными – например, атеросклероз);
– процессы, ведущие к сдавлению кровоснабжающих спинной мозг сосудов извне (опухоли, иные объёмные образования в грудной или брюшной полости, увеличенные лимфоузлы, отломки позвонков при травмах);
– осложнения, возникающие при операциях на позвоночнике или близлежащих сосудах (в частности, на аорте).
ПРИ ПОЯВЛЕНИИ СИМПТОМОВ СПИНАЛЬНОГО ИНСУЛЬТА
ЧЕЛОВЕК НУЖДАЕТСЯ В СРОЧНОМ ОКАЗАНИИ
МЕДИЦИНСКОЙ ПОМОЩИ И ЭКСТРЕННОЙ ГОСПИТАЛИЗАЦИИ
В СОСУДИСТЫЙ ЦЕНТР. ВЫЗЫВАЙТЕ СКОРУЮ
Чаще всего эта патология развивается при совокупности нескольких факторов.
– Какими симптомами проявляется спинальный инсульт?
Признаки появляются достаточно быстро (от нескольких минут до нескольких часов, реже – суток). Они довольно разнообразны, что объясняется расположением места поражения, его распространённостью.
На уровне и ниже места поражения отмечаются нарушения движений (парезы), чувствительности и функций тазовых органов.
Ишемический инсульт развивается чаще на фоне «предвестников». Это могут быть различные кратковременные расстройства чувствительности (онемение, покалывания, преимущественно в нижних конечностях), преходящие двигательные нарушения в виде парезов.
При геморрагическом спинальном инсульте отмечается сильная боль в позвоночнике, с корешковыми симптомами, а также перечисленные выше двигательные и иные нарушения.
– Что необходимо делать при признаках спинального инсульта? В чём заключается первая помощь?
Если у человека появляется что-то из вышеназванных симптомов, он нуждается в срочном оказании медицинской помощи и экстренной госпитализации в сосудистый центр. Вызывайте скорую.
– Для того, чтобы помочь пациенту с инсультом головного мозга – у врачей всего четыре часа. Как быстро необходимо доставить больного с подозрением на спинальный инсульт в стационар?
Речь идёт о так называемом «терапевтическом окне». Оно составляет до 4-6 часов (чем раньше, тем лучше). Чем раньше будет оказана помощь, тем меньшей будет зона и выраженность поражения.
По прошествии этого времени шансы обратить вспять возникшие изменения уменьшаются.
– Что входит в «золотой стандарт» диагностики спинального инсульта?
Обязательно выполняется сбор жалоб и анамнеза, неврологическое обследование.
Используются компьютерная и магнитно-резонансная томография, спинальная ангиография, люмбальная пункция и электронейромиография.
Записаться на МРТ позвоночника можно здесь
Выполняется общий и биохимический анализ крови, коагулограмма (изучение особенностей свёртывающей системы крови), уровень глюкозы и липидов. Проводятся консультации других специалистов.
– С какими болезнями проводится разграничение спинального инсульта?
В круг патологий для дифференциальной диагностики включают острое воспаление спинного мозга, его опухоли и объёмные образования, эпидуральные абсцессы, сирингомиелия.
– Как проводится лечение спинального инсульта? Каковы его принципы?
Вне зависимости от его разновидности, проводится неспецифическая терапия, направленная на уменьшение отёка, поддержание обменных процессов в нервных клетках, профилактику осложнений.
При ишемическом спинальном инсульте осуществляется нейропротективная терапия, назначаются антикоагулянты и дезагреганты.
Если это геморрагический спинальный инсульт, применяются средства для остановки кровотечения, по показаниям выполняется хирургическое вмешательство для ликвидации его источника.
– Ирина Владимировна, каков прогноз у пациентов со спинальным инсультом? Современная медицина научилась успешно лечить это заболевание и реабилитировать таких больных?
Эта патология имеет большей частью благоприятный исход, однако иногда она может закончиться инвалидизацией или смертью. Это может быть, в частности, при злокачественных опухолях, тяжёлом общесоматическом фоне (например, наличие сахарного диабета), присоединении инфекции (например, развитие пневмонии).
Также на исход оказывают влияние такие факторы, как причина, приведшая к развитию инсульта, анатомо-физиологические особенности «обходного» кровообращения. Рано начатое лечение улучшает прогноз заболевания.
СПИНАЛЬНЫЙ ИНСУЛЬТ ИМЕЕТ
БОЛЬШЕЙ ЧАСТЬЮ БЛАГОПРИЯТНЫЙ ИСХОД.
РАНО НАЧАТОЕ ЛЕЧЕНИЕ УЛУЧШАЕТ ПРОГНОЗ ЗАБОЛЕВАНИЯ
Восстановление после спинального инсульта обеспечивается проведением реабилитационных мероприятий. Ранняя реабилитация включает применение лечебной физкультуры, кинезио- и физиотерапии, массажа, эрготерапии.
Успешность реабилитации также зависит от объёма поражения ткани спинного мозга, своевременности обращения за помощью (в пределах «терапевтического окна»).
– Наш материал будет неполным, если мы не поговорим о профилактике заболевания. Как избежать возникновения спинального инсульта?
Его предотвращение заключается в своевременной диагностике и лечении сосудистых патологий; обнаружении и ликвидации мальформаций, аневризм; лечении межпозвонковых грыж; профилактике травм позвоночного столба.
Важно вести активный образ жизни, нормализовать вес, рационально питаться, избавиться от вредных привычек.
Другие материалы по темам:
Власова Ирина Владимировна
Выпускница факультета «Лечебное дело» Воронежской государственной медицинской академии 2007 года.
С 2007 по 2009 годы проходила клиническую ординатуру по специальности «Неврология».
В настоящее время занимает должность врача-невролога в «Клиника Эксперт Воронеж». Принимает по адресу: ул. Пушкинская, д. 11.
- Поделиться:
- ВСТУПАЙТЕ В НАШИ ГРУППЫ:
Другие статьи по теме
Способность крови свёртываться – одно из уникальных свойств организма. Оно, без преувеличения. Тромбоэмболия: как не допустить беды?
Потемнело в глазах, а в следующую минуту вы очнулись на полу? Сегодня. Обморок обмороку рознь. Разбираемся с причинами
В федеральной сети медицинских центров “Клиника Эксперт” под руководством опытных и высококвалифицированных. Амбулаторная хирургия в федеральной сети клиник “Эксперт”
Инсульт спинного мозга

Спинальный инсульт, или, как его еще называют, инсульт спинного мозга, – состояние, вызванное острым нарушением кровообращения спинного мозга. Встречается патология в 1–1,5% всех случаев инсультов. К летальному исходу спинальный инсульт приводит редко, однако в большинстве случаев пациента ждет инвалидность.
Причины
Самыми распространенными причинами являются следующие:
- тромбоэмболия, то есть закупорка питающего спинной мозг сосуда оторвавшимся тромбом;
- сдавливание спинного мозга с нарушением трофики нервной ткани;
- длительный спазм артерий;
- разрыв сосудов, питающих спинной мозг;
- патологии позвонков и межпозвоночных дисков. Из-за смещения позвонков сдавливаются приносящие к спинному мозгу кровь сосуды, в результате чего развивается нарушение кровообращения и последующий инсульт;
- опухоли позвоночника и спинного мозга. Новообразования способны нарушать целостность сосудов или прорастать сквозь сосудистую стенку, что приводит к кровоизлиянию в спинной мозг;
- патологии системы крови. В частности, к инсульту может привести снижение свертываемости крови, при котором малейшее нарушение целостности сосуда приводит к кровотечению.
Инсульт спинного мозга встречается в нескольких вариантах:
- ишемический . Ишемия — это нарушение кровообращения, вызванное длительным спазмом, сдавливанием или сужением просвета питающей нервную ткань артерии. В результате участок спинного мозга, лишенный питательных веществ, постепенно отмирает, то есть подвергается некрозу;
- геморрагический . Данный вид инсульта возникает в результате кровоизлияния, вызванного нарушением целостности артериальной стенки;
- смешанный . Патогенез смешанного спинального инсульта следующий: сначала развивается кровотечение, которое приводит в рефлекторному спазму сосудов и развития зоны ишемии.

Повреждение сосудов, питающих спинной мозг, может привести к спинальному инсульту
Первые признаки
Как правило, клиническая картина спинального инсульта разворачивается довольно быстро: в течение нескольких минут или часов.
Первые признаки инсульта спинного мозга следующие:
- хромота, которая может на время уменьшаться или исчезать полностью;
- болевые ощущения в спине, обычно локализованные в области нарушения кровоснабжения спинного мозга;
- симптомы, напоминающие радикулит.
Сильной боли при ишемическом спинальном инсульте пациент, как правило, не испытывает. Напротив, при формировании области ишемии, лишенной кровоснабжения, болевые ощущения в позвоночнике полностью исчезают.
Нарушения двигательной сферы
При кровоизлиянии в спинной мозг появляется острая (кинжальная) боль в позвоночнике, которая может отдаваться в соседние с поврежденным участком спинного мозга области. Если процесс затрагивает оболочки спинного и головного мозга, возможны головные боли, головокружение и потеря сознания.
В целом симптоматика спинального инсульта довольно многообразна. Проявления зависят от локализации повреждения и его распространенности. Нарушения двигательной сферы характеризуются парезом (слабостью) мышц на уровне пораженного участка спинного мозга и ниже его. При длительном парезе в мышцах развиваются необратимые атрофические изменения.
Нарушения чувствительности
Инсульт спинного мозга вызывает нарушения чувствительности. При обширном поражении чувствительность в иннервируемом поврежденным участком сегменте пропадает полностью. Возможны нарушения функция тазовых органов, непроизвольные дефекация и мочеиспускание, снижение или исчезновение потенции.

Симптомы спинального инсульта зависят от уровня поражения нервной ткани
В том случае, если патологический процесс затронул половину поперечного разреза спинного мозга, развивается синдром Броун-Секара. На одной половине туловища, расположенной с той же стороны, что и поврежденный участок. При этом наблюдаются нарушения двигательной сферы и выпадение глубокой чувствительности, то есть пациент теряет способность ощущать движения своих мышц, не чувствует давления на тело. С противоположной стороны туловища исчезает так называемая поверхностная (болевая, температурная) чувствительность.
В случае если повреждается артерия, питающая переднюю сторону спинного мозга, у пациента исчезает чувствительность к боли, кроме того, развиваются запоры. При повреждении артерии, снабжающей кровью заднюю сторону спинного мозга, могут наблюдаться спазмы мускулатуры, а также утрата вибрационной чувствительности в ногах. Подобный тип инсульта спинного мозга встречается довольно редко.
Основные осложнения
Самым распространенным осложнением при спинальном инсульте являются нарушения двигательной сферы и ограничение подвижности группы мышц, иннервируемой пораженным участком спинного мозга. Человек теряет способность к самостоятельному передвижению либо страдает от хромоты. В том случае, если поражен обширный участок спинного мозга, может развиться полный паралич, при котором пациент оказывается прикован к постели. Паралич чреват развитием таких осложнений, как пролежни и пневмония.
При нарушении тазовых функций у пациента могут проявляться такие последствия, как нарушение мочеиспускания, недержание кала и импотенция.

Инвалидность часто является последствием перенесенного спинального инсульта
Диагностика
Для диагностики спинального инсульта врач прежде всего собирает анамнез, чтобы выяснить, имелись ли так называемые продромальные проявления (предвестники) и каким образом патологическое состояние развивалось в динамике. Также проводятся следующие диагностические мероприятия:
- неврологический осмотр, позволяющий выявить тяжесть состояния и локализацию патологического очага;
- МРТ или СКТ. Благодаря этим методам, можно установить наличие или отсутствие повреждения позвонков, спинальных артерий и межпозвоночных дисков. Кроме того, современные методы диагностики дают возможность обнаружить новообразования спинного мозга, размер которых не превышает нескольких миллиметров;
- люмбальная пункция. В случае геморрагического инсульта в спинномозговой жидкости будут обнаруживаться форменные элементы крови. При подозрении на ишемический инсульт люмбальная функция может не проводиться;
- ангиография. Исследование сосудов дает возможность выявить аневризмы, разрывы сосудов или наличие тромбов, перекрывающих просвет артерий.
Лечение
При спинальном инсульте лечение необходимо начинать как можно раньше. Это значительно снижает риск развития осложнений и предотвращает некроз нервных клеток. Схема лечения зависит от вида инсульта и распространенности поражения:
- неспецифическое лечение включает комплекс мероприятий, которые проводятся при любом виде инсульта. Неспецифическая терапия направлена на уменьшение отека спинного мозга, восстановление метаболических процессов в поврежденном участке и на снижение риска развития осложнений;
- специфическое лечение направлено главным образом на восстановление кровообращения в поврежденном участке. Для этого применяются препараты, расширяющие сосуды и улучшающие микроциркуляцию;
- лечение геморрагии, то есть ликвидация кровоизлияния. Применяются препараты, улучшающие свертываемость крови и укрепляющие стенку кровеносных сосудов.
В случае если инсульт был вызван новообразованием, тромбом или аневризмой, может быть рекомендовано хирургическое вмешательство. Также операция проводится в том случае, если инсульт был вызван повреждением позвоночника (переломом, смещением позвонков, межпозвоночной грыжей и т. д.).
Реабилитация
После окончания лечения спинального инсульта пациенту требуется длительная работа с врачом-реабилитологом. Реабилитация направлена на скорое восстановление нарушенных неврологических функций.

Во многом прогноз после инсульта спинного мозга зависит от реабилитационной программы
В качестве реабилитационных мер применяются:
- занятия лечебной физкультурой;
- массаж;
- физиотерапевтические процедуры (электростимуляция поврежденных нервных волокон, иглоукалывание, рефлексотерапия).
Профилактические меры
Для того чтобы снизить вероятность развития спинального инсульта и предотвращения его повторного проявления рекомендуются следующие меры:
- регулярные посильные для пациента физические нагрузки. Особо полезными будут скандинавская ходьба и длительные пешие прогулки;
- рациональное распределение нагрузки на позвоночный столб. Не рекомендуется поднимать тяжести и выполнять силовые упражнения. Для предотвращения повторного спинального инсульта, вызванного смещением позвонков, следует носить специальный корсет, который равномерно распределяет нагрузку на позвоночный столб;
- желательно избавиться от лишнего веса. Ожирение увеличивает нагрузку на позвоночный столб и способствует развитию межпозвоночных грыж и остеохондроза;
- отказ от курения. Никотин вызывает спазм сосудов, который может спровоцировать ишемию;
- отказ от алкоголя. Спиртное нарушает функции печени, что, в свою очередь, может стать причиной нарушения свертываемости крови и кровоизлияния в головной и спинной мозг;
- в случае подозрения на развитие спинального инсульта рекомендуется как можно быстрее обратиться за медицинской помощью. Чем раньше начато лечение, тем больше вероятность скорой реабилитации.
Инсульт спинного мозга — ургентное, требующее неотложной медицинской помощи состояние. Важно помнить, что раннее начало терапии способно предотвратить осложнения, которые могут сделать человека инвалидом и навсегда приковать его к постели.
Спинальный инсульт
Спинальный инсульт — острое нарушение спинномозгового кровообращения с развитием ишемии/кровоизлияния. Проявляется остро возникающими двигательными нарушениями центрального и периферического типа, снижением различных видов чувствительности, расстройством функции тазовых органов. Диагноз устанавливается на основании клинических данных, результатов томографии, ангиографии, анализа цереброспинальной жидкости, электронейромиографии. Консервативная терапия проводится дифференцированно в соответствии с видом инсульта. Для удаления тромба, аневризмы, восстановления целостности сосуда требуется хирургическое вмешательство.
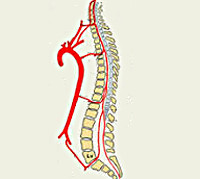
Общие сведения
Спинальный (спинномозговой) инсульт встречается значительно реже расстройств церебрального кровообращения. Причина становится понятной с учетом соотношения масс спинного и головного мозга, которое составляет примерно 1:47. Среди всех острых нарушений гемодинамики ЦНС спинальный инсульт встречается в 1-1,5% случаев. Наиболее часто заболевание диагностируется в возрастном периоде 30-70 лет. Лица мужского и женского пола страдают одинаково часто. Подавляющее большинство инсультов спинного мозга носят ишемический характер. Наибольшее число поражений приходится на поясничные, нижние грудные спинномозговые сегменты.

Причины спинального инсульта
Основными причинами острого расстройства спинномозгового кровообращения являются тромбоэмболия, сдавление, продолжительный спазм, разрыв обеспечивающих спинальное кровоснабжение сосудов. Провоцирующие сосудистую катастрофу этиофакторы многочисленны и разнообразны. Многогранность этиологии послужила поводом к разделению вызывающих спинальный инсульт факторов на две основные группы.
Первичные сосудистые поражения:
- Аномалии спинномозговых сосудов:артериовенозные мальформации, аневризмы, перегибы. Встречаются достаточно редко. Создают замедляющие кровоток препятствия. Истончение сосудистой стенки в области аневризмы, мальформации провоцирует ее разрыв с развитием геморрагического инсульта.
- Изменения сосудистой стенки:атеросклероз, амилоидоз, варикозное расширение вен, васкулит. Атеросклероз аорты и спинальных артерий является наиболее частой причиной ишемического спинального инсульта. Нарушение кровоснабжения происходит вследствие уменьшения просвета артерий из-за образующихся атеросклеротических бляшек, закупорки сосудов оторвавшимися от бляшки массами.
- Повреждения сосудов. Разрыв сосуда возможен при позвоночно-спинномозговой травме, повреждении сосудистой стенки осколком вследствие перелома позвоночника. Крайне редко встречаются ятрогенные травмы, являющиеся осложнением люмбальной пункции, спинальной анестезии, оперативных вмешательств в области позвоночника.
Вторичные расстройства гемодинамики:
- Патология позвоночного столба: пороки развития позвоночника, остеохондроз, спондилит, межпозвоночная грыжа, спондилолистез. Изменение взаимного анатомического расположения структур позвоночного столба вследствие аномалии, смещения позвонков обуславливает сдавление спинальных сосудов. Остеофиты, грыжи диска также вызывают компрессию рядом расположенных сосудов.
- Опухоли спинного мозга и позвоночника. По мере роста новообразования давят на проходящие рядом сосуды, уменьшая их просвет. Злокачественные опухоли способны прорастать стенки сосудов, провоцировать их истончение, разрушение, приводящее к кровоизлиянию.
- Поражение спинальных оболочек: арахноидит, менингит. Воспалительный процесс переходит на спинномозговые сосуды. Васкулит приводит к повышенной проницаемости, нарушению эластичности, образованию тромботических отложений в области поражённого участка сосудистой стенки.
- Болезни крови: гемофилия, лейкемия, коагулопатии, тромбоцитемия. Сопровождаются нарушением реологических свойств крови, гемостатических механизмов. Геморрагический спинальный инсульт возникает вследствие кровоточивости при малейших сосудистых повреждениях, ишемический — вследствие повышенного тромбообразования.
Во многих случаях спинальный инсульт развивается в результате реализации сразу нескольких причин. Вероятность патологии увеличивается при наличии способствующих обстоятельств. Наиболее значимыми предрасполагающими факторами являются артериальная гипертензия, ожирение, гиперлипидемия, гиподинамия, курение.
Патогенез
Шейные, верхние грудные сегменты спинного мозга кровоснабжаются системой позвоночных артерий, берущих начало в подключичной артерии. Кровоснабжение с четвёртого грудного сегмента до крестцового отдела включительно осуществляется идущими от аорты межрёберными, поясничными, крестцовыми сосудами. Кровообращение в области конского хвоста обеспечивает внутренняя подвздошная артерия. Сосуды, подходящие к спинному мозгу в составе спинномозговых корешков, дают начало радикуломедуллярным артериям, число которых варьируется от 5 до 16. Радикуломедуллярные сосуды образуют многочисленные анастомозы, формирующие вдоль передней поверхности мозга переднюю спинальную артерию, вдоль задней — 2 задних. Вариабельность числа и расположения радикуломедуллярных артерий вызывает сложности определения локализации сосудистой проблемы.
Локальное нарушение прохождения крови в сосуде (вследствие закупорки, компрессии, спазма, разрыва) вызывает гипоксию (кислородное голодание), дисметаболизм нейронов в кровоснабжаемой области, образование зоны кровоизлияния. При остром развитии указанные расстройства не успевают компенсироваться коллатеральным кровообращением, метаболической перестройкой. В результате возникает дисфункция нейронов участка спинномозгового вещества. Образуется зона ишемии/геморрагии, трансформирующаяся впоследствии в зону некроза (гибели нейронов) с формированием необратимого неврологического дефицита.
Классификация
Спинальный инсульт может иметь несколько этиопатогенетических вариантов. Понимание механизмов развития, составляющих основу конкретного случая заболевания, имеет принципиальное значение в клинической неврологии. В связи с этим основная классификация спинальных инсультов основана на патогенетическом принципе и включает три вида инсульта:
- Ишемический (инфаркт). Вызван спазмом, облитерацией, компрессией одной/нескольких кровоснабжающих спинной мозг артерий с формированием ишемизированного участка в веществе спинного мозга.
- Геморрагический. Возникает вследствие разрыва, повреждения стенки сосуда. Кровоизлияние в паренхиму спинного мозга носит название гематомиелия, в оболочки — гематорахис.
- Смешанный. Кровоизлияние сопровождается рефлекторным сосудистым спазмом с образованием вторичной ишемической зоны.
Соответственно морфопатогенетическим механизмам развития заболевания в его течении выделяют четыре периода:
- Стадия предвестников. Характерна для ишемического инсульта. Проявляется преходящими эпизодами болей в спине, двигательных, сенсорных расстройств.
- Стадия развития инсульта (инсульт в ходу) — период прогрессирования патологических изменений: расширения очага ишемии, продолжения кровотечения. Клинически сопровождается нарастанием симптоматики.
- Стадия обратного развития. Лечебные мероприятия останавливают прогрессирование, начинается восстановление функции уцелевших нейронов. Постепенно уменьшается выраженность неврологического дефицита.
- Стадия резидуальных последствий. Обусловлена неполным восстановлением утраченных функций из-за массовой гибели нейронов. Остаточные постинсультные симптомы носят стойкий пожизненный характер.
Симптомы спинального инсульта
Симптоматика возникает внезапно в течение нескольких минут, реже — часов. Ишемический спинальный инсульт в ряде случаев имеет продромальный период в виде эпизодов перемежающейся хромоты, парестезий, периодических болей в позвоночнике, симптомов радикулита, транзиторных тазовых расстройств. В дебюте заболевания возможно постепенное нарастание симптомов. Болевой синдром нехарактерен, напротив, поражение сенсорных зон спинного мозга приводит к исчезновению болевых ощущений, отмечавшихся в период предвестников.
Манифестация гематомиелии происходит после травмирования позвоночника, физической нагрузки, сопровождается подъёмом температуры тела. Типична острая кинжальная боль в позвоночном столбе, иррадиирующая в стороны, зачастую принимающая опоясывающий характер. Гематорахис протекает с раздражением мозговых оболочек, распространение процесса на оболочки головного мозга вызывает появление церебральной симптоматики: цефалгии, головокружения, тошноты, угнетения сознания.
Спинальный инсульт отличается большим полиморфизмом клинической картины. Неврологический дефицит зависит от локализации, распространённости процесса по поперечнику спинного мозга и по его длине. Двигательные расстройства характеризуются вялым периферическим парезом на уровне поражения, центральным спастическим парезом ниже поражённого сегмента. Периферический парез сопровождается мышечной гипотонией, гипорефлексией, впоследствии приводит к атрофии мышц. При центральном парезе наблюдается спастический мышечный гипертонус, гиперрефлексия, возможно образование контрактур. Локализация зоны поражения в шейных сегментах проявляется вялым парезом верхних конечностей и спастическим нижних, в грудных сегментах — центральным нижним парапарезом, в пояснично-крестцовых — периферическим парапарезом.
Сенсорные нарушения возникают ниже уровня поражения, зависят от локализации инсультного очага в поперечнике спинного мозга. При обширном спинальном инсульте с патологическими изменениями по всему спинномозговому поперечнику отмечается выпадение всех видов чувствительности, тазовые нарушения, двусторонний двигательный дефицит. Вовлечение половины поперечника приводит к развитию синдрома Броун-Секара: гомолатерально выявляются двигательные нарушения, выпадение глубокой чувствительности, гетеролатерально — нарушения поверхностного (болевого, температурного) восприятия.
При поражении вентральной половины (катастрофа в передней спинномозговой артерии) моторные расстройства сопровождаются выпадением болевого чувства, задержкой мочи, кала. Тактильное, мышечно-суставное восприятие сохранены. Дорсальный инсульт (патология задней спинномозговой артерии) наблюдается редко, проявляется синдромом Уильямсона: спастический парез, сенситивная атаксия, сегментарная гипестезия, утрата вибрационной чувствительности нижних конечностей. Изолированное поражение переднего рога отличается наличием лишь одностороннего периферического пареза.
Осложнения
Спинальный инсульт характеризуется двигательными нарушениями, без соответствующего лечения трансформирующимися в стойкие ограничения двигательной функции. Пациенты утрачивают способность свободно передвигаться, при спастическом парезе ситуация усугубляется развитием контрактур суставов. В случае выраженного тетрапареза больные оказываются прикованными к постели. Обездвиженность опасна развитием пролежней, застойной пневмонии. Тазовые нарушения осложняются восходящей инфекцией мочевыводящих путей: уретритом, циститом, пиелонефритом. Присоединение инфекционных осложнений способно привести к сепсису с угрозой летального исхода.
Диагностика
Диагностические мероприятия начинаются со сбора анамнеза. Имеет значение наличие стадии предвестников, острое/подострое начало, последовательность развития симптоматики. Выявленный в ходе неврологического осмотра моторный/сенсорный дефицит позволяет неврологу предположить топический диагноз, однако разнообразие индивидуальных вариантов спинального кровоснабжения обуславливает сложности определения места сосудистой окклюзии или разрыва. С целью уточнения диагноза проводятся инструментальные исследования:
- Томография позвоночника. Компьютерная томография позволяет определить смещение, повреждение позвонков, наличие осколков, остеофитов, сужение межпозвонковой щели. МРТ позвоночника лучше визуализирует спинной мозг, даёт возможность диагностировать межпозвоночную грыжу, компрессию позвоночного канала, спинальную опухоль, гематому.
- Люмбальная пункция. У 30% пациентов исследование цереброспинальной жидкости не выявляет отклонений. У большинства больных в стадии развития патологии наблюдается повышение концентрации белка до 3 г/л, плеоцитоз 30-150 клеток в 1 мкл. Геморрагический вариант сопровождается появлением в ликворе эритроцитов.
- Спинальная ангиография. Проводится для выявления аневризм, мальформаций, тромбоза, сдавления сосуда извне. Более простым, но менее информативным исследованием спинального кровообращения в грудном и поясничном отделах является УЗДГ аорты и её ветвей.
- Электронейромиография. Необходима для обнаружения клинически не диагностируемого расстройства иннервации отдельных мышц.
Для определения причинной фоновой патологии по показаниям проводят консультации терапевта, кардиолога, эндокринолога, гематолога, исследуют кровь на сахар, уровень липопротеидов, холестерина, делают коагулограмму. Дифференциальная диагностика осуществляется с острым миелитом, опухолью спинного мозга, инфекционной миелопатией, сирингомиелией, эпидуральным абсцессом. Важной для определения лечебной тактики является дифференцировка геморрагического и ишемического характера инсульта.
Лечение спинального инсульта
При данном заболевании требуется проведение ургентных лечебных мероприятий. Раннее начало терапии позволяет остановить расширение зоны спинального поражения, предотвратить гибель нейронов. Осуществляется комплексное консервативное лечение, соответствующее виду инсульта:
- Неспецифическая терапия. Назначается независимо от вида инсульта, направлена на снижение отёка, поддержание метаболизма нейронов, повышение устойчивости спинальных тканей к гипоксии, профилактику осложнений. Проводится мочегонными (фуросемидом), нейропротекторами, антиоксидантами, витаминами группы В.
- Специфическая терапия ишемии. Улучшение кровообращения ишемизированной зоны достигается применением сосудорасширяющих, дезагрегирующих, улучшающих микроциркуляцию средств. При тромбоэмболии показаны антикоагулянты: гепарин, надропарин.
- Специфическая терапия геморрагии. Заключается в использовании гемостатических фармпрепаратов: викасола, эпсилонаминокапроновой кислоты. Дополнительно назначаются ангиопротекторы, укрепляющие стенки сосудов.
В случае разрыва сосуда, сдавления опухолью, тромбоэмболии возможно хирургическое лечение. Операции проводятся нейрохирургами, сосудистыми хирургами в экстренном порядке. Перечень возможных оперативных вмешательств включает:
- Реконструктивные сосудистые операции: тромбоэмболэктомию, стентирование поражённого сосуда, ушивание/клипирование дефекта сосудистой стенки.
- Ликвидацию ангиодисплазии: иссечение мальформации, перевязку/склерозирование приводящих сосудов, резекцию аневризмы.
- Ликвидацию компрессии: удаление экстра-/интрамедуллярной спинальной опухоли, дискэктомию при грыже, фиксацию позвоночника.
В восстановительном периоде врачами реабилитологами применяется весь арсенал средств для скорейшего восстановления утраченных неврологических функций. Назначается лечебная физкультура, массаж, физиотерапия. Улучшению проводимости нервных волокон способствует электромиостимуляция, восстановлению произвольного контроля мочевыделительной функции — электростимуляция мочевого пузыря.
Прогноз и профилактика
Спинальный инсульт не является столь угрожающим жизни состоянием, как церебральный. Летальный исход возможен при злокачественных новообразованиях, тяжёлом общесоматическом фоне, присоединении вторичной инфекции. Своевременное лечение способствует быстрому регрессу симптоматики. Обширность зоны поражения, позднее начало лечения, сопутствующая патология обуславливают неполное восстановление, инвалидизацию пациента вследствие стойких резидуальных парезов, тазовых, чувствительных нарушений. Профилактика заболевания основана на своевременной терапии сосудистых заболеваний, выявлении и удалении мальформаций, лечении межпозвоночных грыж, предупреждении травм позвоночника. Большое значение имеет исключение предрасполагающих факторов: ведение активного образа жизни, нормализация веса, сбалансированное питание, отказ от курения.
Инсульт спинного мозга
Инсульт спинного мозга – это серьезное невралгическое заболевание, сопровождающееся нарушением спинального кровообращения. При инсульте работа спинного мозга больного нарушается, что приводит к его повреждению. Болезнь эта довольно редкая: по статистическим данным она занимает не более 1% среди всех видов инсульта. Существует два вида спинномозгового инсульта – геморрагический (сопровождается повреждением стенок кровеносного сосуда), а также ишемический, при котором приток крови к пораженному участку прекращается.

Почему возникает
Спровоцировать развитие патологии могут проблемы не только с позвоночным столбом, но и с кровеносными сосудами, которые его питают. Существует много причинных факторов, разделяющихся на несколько основных групп.

Первичные поражения кровеносных сосудов, возникающие на фоне заболеваний самих сосудов:
- инфаркт миокарда, атеросклероз, гипертония и другие патологии общесоматического характера;
- системные васкулиты;
- развитие тромбоза, эмболии, варикоза и других заболеваний сосудов.

Вторичные поражения сосудов, связанные с протеканием внешних процессов:
- развитие патологий спинномозговых оболочек, таких как лептопахименингит и арахноидит;
- злокачественные и доброкачественные образования;
- заболевания позвоночного столба ( лордоз, грыжа, остеохондроз и т. д.).

Дополнительные факторы, провоцирующие спинномозговой инсульт:
- заболевания крови;
- развитие воспалительных процессов;
- нарушения в работе эндокринной системы;
- проведение диагностических мероприятий на позвоночнике;
- механические повреждения спины, полученные в результате травмы или оперативных вмешательств.

Обратите внимание! При сочетании нескольких провоцирующих факторов риск наступления инсульта возрастает. К таким факторам также относятся злоупотребление спиртными напитками, перегрев организма, повышенная нагрузка на позвоночник и физическое перенапряжение (особенно при занятии силовыми видами спорта).
Характерные симптомы
В зависимости от локализации поражения признаки спинномозгового инсульта могут отличаться. Как правило, перед появлением ярко выраженной клинической картины больной сталкивается с симптомами-предвестниками инсульта (болезненные ощущения в области спины и нижних конечностей, непостоянная хромота в ногах).

При отсутствии своевременной диагностики и терапии возникает инсульт спинного мозга. К общим признакам данного заболевания относятся:
- снижение чувствительности кожи в области спины;
- болевой синдром;
- нарушение работы органов таза, которые выражаются в виде недержания кала;
- общая слабость организма;
- периодическая хромота;
- паралич ног и снижение чувствительности мышечных тканей (больной перестает реагировать на повышение температуры, различные повреждения и т. д.).

Существует целый ряд симптомокомплексов, которые объединяются в синдромы. Они позволяют врачам находить места появления спинномозгового инсульта и выявлять пораженные кровеносные сосуды. К таким симптомокомплексам относятся следующие синдромы:
- латерального амиотрофического склероза;
- Броун-Секара;
- центромедулярной ишемии;
- артериальной ишемии;
- Преображенского;
- передней ишемической полиомиелопатии.

Все вышеперечисленные синдромы объединяют общие признаки, при появлении которых нужно как можно скорее обратиться за помощью к врачу.
Оказание первой помощи
Если появились малейшие подозрения на развитие спинномозгового инсульта, то первое, что нужно сделать — это вызвать бригаду «скорой помощи». Но до приезда медиков больному необходимо оказать первую помощь. Для этого уложите пациента на спину, желательно на твердую поверхность. Вся дальнейшая транспортировка должна проходить в таком положении.

На заметку! Неправильно поставленный диагноз или несвоевременное лечение инсульта может привести к потере трудоспособности больного или даже инвалидности. Поэтому своевременная диагностика так важна.

Особенности диагностики
После того как больной поступит в больницу, ему проводят неврологическое обследование для проверки гемодинамики, то есть изучения движения крови по пораженным сосудам. После детального осмотра врач может назначить дополнительные лабораторные исследования, среди которых:
- коагулограмма (анализ крови на свертываемость);
- анализ крови на электролиты;
- биохимический анализ на белки, холестерин, липиды и уровень сахара;
- измерение скорости оседания эритроцитов (СОЭ);
- общий анализ крови.

В качестве дополнения больному назначают инструментальные методы диагностики, к наиболее результативным из которых стоит отнести:
- рентгенологическое исследование;
- электрокардиография;
- ультразвуковое дуплексное сканирование брахиоцефальных артерий;
- КТ и МРТ;
- ангиография сосудов.
На основе результатов проведенных анализов и процедур врач сможет поставить точный диагноз и назначить соответствующий курс терапии. Чем раньше будет начато лечение, тем больше шансов на успешное и быстрое выздоровление.

Методы лечения
Существует несколько методов лечения, применяемых при диагностировании спинномозгового инсульта. Наиболее эффективными являются медикаментозная терапия, применение физиопроцедур и оперативное вмешательство. Рассмотрим каждый из этих способов отдельно.

Аптечные препараты
Сразу по приезду врачи дают больному некоторые препараты. В первую очередь, это мочегонные средства, предназначенные на устранение или уменьшение отечности тканей. К таким лекарственным средствам относятся «Лазикс» и «Фуросемид». Оптимальная дозировка – от 80 мл на укол. Затем в условиях стационара пациенту назначают препараты для улучшения обменных процессов и циркуляции крови в области спины («Метамакс», «Милдронат», «Актовегин» и т. д.).

Чтобы восстановить пораженную нервную ткань, при спинномозговом инсульте используют «Винпоцетин» и «Церебролизин». Дозировку и длительность терапевтического курса определяет врач. Это делается с учетом возраста пациента и его общего состояния. Антикоагулянты применяются для снижения риска образования тромбов и активации процесса разжижения крови. Но применять «Фраксипарин», «Гепарин» и другие средства из группы антикоагулянты можно лишь при диагностировании ишемического спинномозгового инсульта. При геморрагическом такие препараты принимать запрещено.

Дополнить вышеперечисленные сильнодействующие препараты можно биогенными стимуляторами и миорелаксантами, например, «Баклофеном» или «Мидокалмом». При наличии серьезных осложнений врач может увеличить дозировку или, наоборот, уменьшить ее, если степень выраженности симптомов патологии снижается.

Физиотерапия
Для усиления терапевтического эффекта вместе с медикаментозным лечением могут применяться физиотерапевтические процедуры. Ниже приведены самые распространенные из них.

Таблица. Физиопроцедуры при спинномозговом инсульте.





Обратите внимание! При обострении симптомов врачи могут назначить ношение специального ортопедического корсета. Это позволит облегчить состояние пациента и снять болевой синдром. При выборе корсета необходимо учитывать все рекомендации лечащего врача.
Оперативное вмешательство
При неэффективности консервативных методов лечения больному могут назначить оперативное вмешательство. Как правило, операция проводится при диагностировании геморрагического инсульта. При этом хирург ушивает кровеносные сосуды, восстанавливая тем самым их проходимость. Если есть такая необходимость, хирургическим путем может лечиться и основная патология, спровоцировавшая нарушение циркуляции крови.

Возможные осложнения
Все виды инсульта по-своему опасны, так как могут привести к определенным последствиям и осложнениям. Но чтобы избежать их, необходимо выполнять все предписания врача. Как показывает практика, уровень осложнения спинномозгового инсульта напрямую зависит от размеров патологического очага. К примеру, если объем небольшой, то зачастую выздоровление полное. В противном случае нужно быть крайне осторожным при лечении. К наиболее распространенным последствиям инсульта спинного мозга относятся:
- атрофия мышечных волокон;
- периодическая или постоянная хромота;
- снижение потенции;
- дисфункция мочевыделительной системы;
- снижение общего мышечного тонуса;
- частичный или полный паралич тела;
- нарушение работы опорно-двигательного аппарата;
- инвалидность.

Большинство из вышеперечисленных осложнений можно избежать, если больному оказать своевременную медицинскую помощь. Поэтому игнорировать симптомы инсульта нельзя.
Меры профилактики
Многие заболевания проще предупредить, чем вылечить. Это правило относится и к спинномозговому инсульту, ведь лечение данной патологии достаточно трудоемкое, а длительность восстановительного периода в редких случаях может составлять несколько лет. Чтобы предупредить или снизить риск развития инсульта, нужно соблюдать несколько простых правил.

Профилактика инсульта спинного мозга заключается в соблюдении следующих рекомендаций:
- ведение активного образа жизни. Ежедневные прогулки, посещение бассейна – все это способствует укреплению мышечного корсета. Особенно полезны подобные нагрузки для людей, у которых сидячая работа;
- равномерное распределение нагрузки на позвоночник (при поднятии тяжестей нужно следить за положением тела, чтобы избежать травмы);


Чтобы впредь не сталкиваться со спинномозговым инсультом, необходимо следить за своим здоровьем, а также поддерживать артериальное давление в норме. Поэтому измеряйте давление несколько раз в неделю.
Ишемический спинальный инсульт
Ишемический спинальный инсульт — омертвение фрагмента спинного мозга, возникающее резко, и сразу приобретающее острый характер. Заболевание характеризуется нарушенностью кровоснабжения определенных тканей. Причиной последнего является закупорка тромбами сосудов. Помимо тромбов, причиной могут быть атеросклеротические бляшки, а также сдавливание артерий снаружи.
Ишемический спинальный инсульт характеризуется началом развития парезов (или параличей) верхних и нижних конечностей, а также возможным расстройством функционирования мочевого пузыря или прямой кишки. Обычно диагноз ставится после изученной симптоматики и результатов, полученных после проведения МРТ или КТ спинного мозга.
Если говорить о консервативном лечении, то оно будет сосредоточено на методах улучшения кровоснабжения в участке, который был поражен инсультом. Кроме того, лечение направлено на ликвидацию причин, которые привели к сбоям кровотока. В случае неэффективного консервативного лечения, назначается хирургическое.
По статистическим данным, спинальный инсульт встречается только у 1% пациентов, страдающих нарушенным кровообращением ЦНС. Данное заболевание может случаться с людьми самых разных возрастов. На сегодняшний день ишемический спинальный инсульт присущ все больше людям в возрасте до 35 лет, в равном процентном соотношение между мужчинами и женщинами.
Причины ишемического спинального инсульта
Причины ишемического спинального инсульта подразделяют на три категории:
- Причины, связанные с поражением сердца и сосудов (встречается в 20-22% случаев).
- Причины, обуславливающие сдавливание сосудов с внешней стороны (встречается в 75% случаев заболевания).
- Причины, возникающие как результат осложнений после проводимых медицинских манипуляций (5-7%).
Случаи поражения сердца и сердечно-сосудистой системы объяснимы присутствующими аномалиями их строения, что часто носит врожденный характер. Кроме того, поражения могут быть и приобретенного характера (чаще всего, поражения самих сосудов).
Причиной врожденного нарушения обычно бывает недоразвитость спинномозговых сосудов, отклонения в нормальном развитии аорты, всевозможные аневризмы и варикозное расширение вен.
Среди наиболее распространенных причин приобретенных поражений:
- атеросклероз стенок сосудов;
- закупорка тромбами артериального просвета;
- низкое артериальное давление в тех сосудах, которые питают спинной мозг;
- сердечная недостаточность;
- инфаркт миокарда.
Как известно, компрессия с внешней стороны происходит посредством сдавливания аорты или рядом расположенных сосудов. Сдавливание может случаться из-за возникшего образования в грудной клетке или брюшной полости. К последнему относят беременность, увеличение размера лимфатических узлов по причине распространения опухоли (метастазов) или поражения лимфогранулематозом.
Если говорить о сдавливании корешковидных мозговых артерий, то чаще всего это происходит при позвоночной грыже, опухоли спинного мозга или даже при переломах позвонков.
Кроме того, ишемический спинальный инсульт развивается и как следствие неправильной техники при проведении оперативного вмешательства в области позвоночника или рядом расположенных тканях. Часто такой неправильной техникой считается продолжительное пережимание хирургическим зажимом, который используют для остановки артериального кровотечения. Причиной же острого сбоя в кровообращении может стать, к примеру, спинномозговая анестезия или блокада корешков спинального нерва (обычно это случается при радикулите).
Симптомы ишемического спинального инсульта
Всю симптоматику ишемического спинального инсульта можно разделить на 4 стадии:
- Стадия предвестников;
- Стадия развития инсульта;
- Стадия обратного развития;
- Стадия оставшихся явлений.
Рассмотрим подробнее каждую из стадий.
Стадия предвестников
Первая стадия, стадия предвестников, может продолжаться от нескольких минут до нескольких месяцев. Непродолжительная стадия присуща в случае неожиданной и быстрой закупорки сосудов тромбами или в случае пережатой артерии, что часто наблюдается при травмировании позвоночника.
Говоря о более продолжительном периоде данной стадии, предполагается постепенное и медленное прекращение кровообращения (к примеру, в случае роста опухоли или при увеличении в размерах атеросклеротической бляшки).
Предшествующими симптомами данного заболевания могут быть:
- временами возникающая хромота;
- болевые ощущения в районе позвоночника;
- онемение конечностей;
- чувство ползающих «мурашек»;
- дискомфорт по направлению разветвления спинномозгового типа корешков.
Перемежающейся хромотой в неврологии называют состояние, при котором больной ощущает характерное онемение нижних конечностей, слабость при продолжительном пребывании на ногах или долгой пешей прогулке. Последнее объясняется возникающим кислородным голоданием в спинномозговом районе, который отвечает за подвижность ног. Кроме того, причиной такой хромоты может быть плохое кровообращения в сосудах.
Развитие инсульта
Процесс развития ишемического спинального инсульта всегда будет зависеть от причин, которые вызвали остановку кровообращения спинного мозга. Если последнее произошло по причине оторвавшегося тромба, то симптоматика будет развиваться буквально в течение нескольких последующих минут. В других же случаях симптомы проявятся окончательно в течение нескольких часов.
Дальнейшая симптоматика развивающегося ишемического инсульта будет зависеть от того, по какому именно сосуду прекратилось поступление крови в спинной мозг. Если произошла закупорка спинномозговой артерии, то начинается паралич конечностей, нарушается нормальная деятельность мочевого пузыря, кишечника, кожа становится не такой чувствительной как прежде, особенно на руках и ногах.
Если главный очаг инсульта сосредотачивается в шейном отделе спинного мозга, тогда для больного характерен вялый тип паралича в районе верхних конечностей, которому обычно сопутствует снижение мышечного тонуса. Также может наблюдаться спастический паралич в нижних конечностях, которому характерно повышение мышечного тонуса. В случае повреждения грудных отделов спинного мозга, начинается парез ног или вялый парез ног с задержкой кала (если очаг локализуется в пояснично-крестцовом отделе).
Обратное развитие
Стадия обратного развития симптомов начинается спустя месяц после начала возникновения заболевания. Такая стадия характеризуется фрагментарным восстановлением кровоснабжения в том участке, который был поврежден. Восстановление происходит благодаря притоку крови в артерии из других крупных сосудов. Происходит также восстановление функций нейронов, которые остались максимально неповрежденными в очаге инсульта.
Что касается обратного развития, то ему характерно медленное понижение расстройства чувствительности, возврат некоторых движений, присущих конечностям и возобновление работы органов таза. Скорость данного процесса, а также масштабы восстановления утраченной функции, будет зависеть от места, где сосредоточен очаг ишемического инсульта в спинном мозге.
Стадия остаточных явлений
Стадия остаточных явлений проявляется у больных спустя 2-3 часа после начала возникновения первых симптомов заболевания. Для этой стадии характерно присутствие различных неврологических нарушений, не имеющих ярко выраженной динамики.
Диагностика ишемического спинального инсульта
Обычно диагностируют ишемический спинальный инсульт затруднительно, поскольку по своему виду он напоминает полиомиелит, рассеянный склероз, сирингомиелию, отклонение в строении мозжечка.
Очень важно во время диагностики детально изучить предшествующие факторы и скорость развития симптоматических признаков. Все признаки помогут установить причину развития нарушения кровообращения в спинном мозге.
Понимание того, какой именно сегмент спинного мозга в ответе за те или иные движения или за чувствительность участков тела, позволяет установить локализацию очага инсульта.
Для подтверждения диагноза ишемического спинального инсульта проводят МРТ или КТ спинного мозга, могут назначить миелографию, спондилографию или проведение электрофизиологического исследования.
Посредством ангиографии можно обнаружить, какой именно просвет кровеносного сосуда был сужен, или какой из них закупорился. С помощью КТ и МРТ можно очень точно определить уровень очага инсульта, поразившего спинной мозг.
Миелография — отличный диагностический метод, позволяющий выявить сдавливание кровеносных сосудов опухолью, расположенной в спинном мозге, а также межпозвоночной грыжей или обломками позвонка (часто после травмирования). Такие электрофизиологические исследования как ЭНГ и ЭМГ проводят с целью определения сбоев в иннервации мышц.
Лечение ишемического спинального инсульта
Главной целью лечения ишемического инсульта будет улучшение кровоснабжения в спинном мозге в районе поражения инсультом. Кроме того, очень важно устранить факторы, являющиеся причиной нарушения кровообращения и восстановить спинномозговые функции, утраченные в ходе болезни.
Улучшить кровообращение можно благодаря увеличению притока крови в рядом расположенных артериях. С этой целью врачи обычно выписывают сосудорасширяющие препараты, которые способны улучшить протекание крови по сосудам. Кроме того, часто назначают противоотечные препараты, а также те, которые обладают венотонизирующим действием. Обязательным в медикаментозной терапии будет применением лекарств, способных повысить устойчивость спинномозговой ткани к кислородному голоданию.
Обычно устранить первопричины нарушения кровообращения можно как консервативным, так и оперативным путем. Выбор лечения будет зависеть именно от причины, которая способствовала развитию данного заболевания.
В случае перекрытия просвета кровеносного сосуда тромбом, обычно выписывают антикоагулянты или антиагреганты. Если же причина ишемического инсульта — пережатая артерия межпозвоночной грыжей, тогда для восстановления нормального кровообращения рекомендуют носить ортопедический корсет, выполнять лечебную и профилактическую физкультуру и посещать физиопроцедуры.
Если же консервативное лечение будет неэффективно, тогда проводят хирургическое. Хирургическое вмешательство показано в случае сдавливания сосудов позвоночной опухолью.
На стадии обратного развития еще можно восстановить утраченные спинномозговые функции. Для этого назначают прохождение мануальной терапии, массаж, ЛФК, различные физиопроцедуры и направляют в лечебные санатории.
Прогноз и профилактика ишемического спинального инсульта
Прогноз при ишемическом спинальном инсульте будет зависеть, в первую очередь, от площади поражения спинно-мозгового участка, а также от его локализации. Более чем в половине случаев своевременного оказания первой помощи, а также при правильно проведенной реабилитации, пациент выздоравливает окончательно. Очень часто наблюдается полное восстановление ранее утраченных функций.
Другие случаи заболевания ишемическим спинальным инсультом приводят впоследствии к таким неврологическим нарушениям, как парезы и параличи, сбои в системе дефекации или мочеиспускания. Поэтому часто человек, переболевший данным заболеванием, становится инвалидом.
Летальные исходы диагностируются лишь в отдельных случаях, когда опухоль позвоночника неоперабельна, а также при серьезных повреждениях аорты, при осложнениях со стороны сердечно-сосудистой или мочевой системы.
Под профилактикой ишемического спинального инсульта понимают:
- своевременное выявление и лечение сердечно-сосудистых заболеваний;
- контроль уровня холестерина в крови;
- предотвращение начала атеросклероза, остеохондроза;
- недопущение протрузии и межпозвоночной грыжи;
- борьбу с ожирением;
- активный образ жизни.
Если человек выявил у себя хотя бы один симптом данного заболевания, следует тут же обратиться к врачу.
Спинальный инсульт: причины, признаки, принципы лечения
Спинной мозг играет не менее важную роль в организме, чем головной мозг, поэтому нарушение его кровообращения приводит к развитию серьезных осложнений и неприятных последствий. Распространенность спинального инсульта, по данным статистики, составляется менее 1% всех неврологических расстройств, он реже приводит к смертельному исходу и одинаково часто поражает как мужской, так и женский пол. При этом инсульт спинного мозга при промедлении лечения может вызвать стойкую инвалидизацию, потерю двигательной активности и нарушения работы внутренних органов.
Причины спинального инсульта
Причины спинального инсульта принято разделять на две основные группы: первичные и вторичные. Первичные напрямую зависят от состояния сосуда, отвечающего за питание того или иного сегмента спинного мозга: тромбозы, эмболии, аномалии развития, аневризмы, васкулиты, инфекционно-воспалительные поражения и т.п. Вторичные обусловлены наличием сопутствующих заболеваний, оказывающих влияние на работу сердечно-сосудистой системы: атеросклероз, гипертоническая болезнь, остеохондроз, аномалии строения позвонков, заболевания крови, гормональные нарушения, онкология и т.п. Отдельно следует рассматривать травмирование позвоночника вследствие агрессивного внешнего воздействия или оперативного вмешательства.
Все эти причины приводят к нарушению кровоснабжения спинного мозга и его отдельных структур. Обменные процессы, происходящие в нервных клетках, протекают активно, поэтому недостаток кислорода и питательных веществ приводит к их необратимому повреждению и гибели.
Разновидности спинального инсульта и их признаки
Нарушение кровообращения спинного мозга может протекать по геморрагическому, ишемическому и смешанному типу. Ишемический инсульт чаще регистрируется у лиц старше 50 лет, он формируется в результате сдавления или закупорки сосуда. Симптомы ишемии нарастают постепенно, отдаленные последствия выявляются чрез неделю – несколько месяцев. Очаговая симптоматика зависит от локализации повреждения и его объемов. Наиболее часто диагностируются следующие признаки:
- Слабость в конечностях, проходящая самостоятельно;
- Нарушение чувствительности в конечностях;
- Боли в области мышц;
- Нарушения мочеиспускания;
- Болезненность в области позвоночника.
Выделяются определенные синдромы, по которым можно предположить локализацию поврежденного участка. Ишемия спинальной и позвоночной артерии проявляется двухсторонним параличом конечностей, нарушением чувствительности, парезом сфинктеров, расстройством дыхания. Поражение задней спинальной артерии сопровождается нарушениями поверхностной чувствительности, тремором рук, парезом ног. Повреждение позвоночной и корешковых артерий вызывает парестезии, нарушение работы мышц и суставов, судорожные подергивания мышц. Ишемия корешковых артерий приводит к появлению опоясывающих болей, изменению температурной чувствительности, усилению коленных рефлексов, уменьшению брюшных рефлексов и других признаков.
Геморрагический инсульт спинного мозга формируется из-за разрыва сосуда и дальнейшего кровоизлияния под оболочки (гематорахис) или в мозговую ткань. При кровоизлиянии в вещество спинного мозга пациент испытывает опоясывающие боли, паралич конечностей различной степени, расстройства чувствительности, нарушения работоспособности тазовых органов. Кровоизлияние под оболочки регистрируется крайне редко, оно сопровождается резкими болями, симптоматикой поражения головного мозга, которая длится несколько суток.
При появлении неблагоприятных симптомов необходимо сразу обратиться к врачу, так как от скорости и качества оказания помощи зависят исходы и последствия заболевания. Пройти полноценное обследование, комплексное лечение и реабилитацию можно в клинике неврологии Юсуповской больницы.
Лечение спинального инсульта
Лечение спинального инсульта заключается в проведении комплекса мероприятий, которые зависят от типа повреждения, вызванных симптомов, возраста пациента и его индивидуальных особенностей. Лечение пациентов Юсуповской больницы выполняется поэтапно, при ишемическом типе поражения терапия направлена на нормализацию реологических свойств крови, растворение тромбов, устранение спазма сосудов и отека мозговой ткани. После острого периода назначаются реабилитационные мероприятия, которые помогают устранить последствия и восстановить утраченные функции. По показаниям проводится оперативное вмешательство после консультации нейрохирурга. Терапия геморрагического инсульта спинного мозга в Юсуповской больнице направлена на снятие отека, остановку кровотечения, восстановление кровоснабжения и возвращение утраченных функций.
Неврологи Юсуповской больницы составляют комплексные индивидуальные программы лечения и реабилитации для каждого конкретного пациента, что позволяет снизить степень вызванных нарушений, предотвратить серьезные последствия, улучшить качество жизни, вернуть человека к полноценной жизни. Записаться на приём к врачу, узнать подробную информацию о лечении и реабилитации можно по телефону.
Инсульт спинного мозга (спинальный инсульт)
Спинальный инсульт – это один из видов миелопатии (болезней спинного мозга неврологического характера). Среди всех инсультов занимает 1-1,5% случаев. Также, как и в случае с головным мозгом, имеет две формы:
-
т (инфаркт) спинного мозга – прекращение кровенаполнения определённого участка мозга и гипоксия.
- Геморрагический инсульт – разрыв кровеносного сосуда и кровоизлияние в спинной мозг.
Также могут наблюдаться и преходящие нарушения спинномозгового кровообращения и транзиторные ишемические атаки (микроинсульты).
Отличительной особенностью спинального инсульта является то, что возникает он обычно в более молодом возрасте, чем инсульт головного мозга, в 30-50 лет. Без адекватного лечения крайне редко заканчивается летально, но часто ведёт к инвалидизации.

*Комплексное лечение в условиях отделения включает в себя:
- комфортное проживание в палате;
- сбалансированное индивидуальное питание;
- постоянная лечебно-консультативная помощь лечащего врача;
- занятия в залах кинезио- и эрготерапии с использованием специального оборудования (баланс-тренер, столы бобат, мотомед, инвалидная коляска).
Также Центр предоставляет услуги :
- консультации узких специалистов;
- лабораторно-диагностические обследования;
- инъекции, манипуляции и процедуры.
Причины развития спинального инсульта
Причины инсульта спинного мозга кроются не в самом спинном мозге, а в проблемах с кровеносными сосудами, которые его питают. Провоцируют развитие заболевания:
- атеросклероз и закупорка артерий,
- разрыв кровеносного сосуда из-за травмы или вследствие его закупорки,
- физическое передавливание артерий (остеохондроз, листез позвонков, грыжи межпозвоночных дисков, опухоли в позвоночнике,
- врождённые аномалии развития сосудов, сосудистые мальформации,
- аневризмы (часто аорты),
- варикозное расширение вен,
- инфаркт миокарда и резкое падение кровяного давления,
- нарушения свёртываемости крови (гемофилия, тромбоцитопения)
Симптомы спинномозгового инсульта
Признаки инсульта спинного мозга могут колебаться в зависимости от локализации и степени поражения. Самыми характерными неврологическими симптомами являются:
- боль в спине (район позвоночного столба),
- при поражении верхнего отдела позвоночника – парез или паралич рук,
- боли в ногах, нестабильность, преходящая хромота,
- возможны парезы и параличи ног,
- нарушения работы органов таза (произвольное мочеиспускание или дефекация),
- нарушения чувствительности спины и конечностей.
Сложности в диагностике возникают в связи с тем, что боли могут иррадиировать в разные части тела. Также из-за связи спинного мозга с внутренними органами наблюдается множество неспецифических (не неврологических) симптомов, в связи с чем инсульт может быть принят за рассеянный склероз, грыжу позвоночника, радикулит, нефриты, воспаление мочевого пузыря, заболевания ЖКТ (панкреатит, холецистит, дуоденит, колит), «женские» болезни и так далее.
Диагностика инсульта спинного мозга
Как уже говорилось, спинальный инсульт может маскироваться под множество других состояний, но всегда присутствует общий признак – боль в спине. Конечно, причин болей в спине огромное количество, однако наличие такого симптома всегда должно настораживать. Поэтому опытный невролог при наличии такой жалобы сразу же назначит:
По результатам исследований проводится повторная консультация невролога и назначается лечение.
Лечение спинального инсульта
Как и в случае инсульта ГМ, при спинальном инсульте основные действия в острейший период направлены на поддержание жизненных функций организма, устранение причины инсульта, восстановление работы сердечно-сосудистой системы, нормализацию артериального давления. Назначают кроворазжижающие препараты (если причиной был тромб), миелорелаксанты, нейропротекторы. В отдельных случаях может потребоваться хирургическое восстановление повреждённых сосудов. Если больной парализован – проводится профилактика пролежней и застойной пневмонии.
Реабилитация после спинального инсульта
В зависимости от сложности заболевания последствия инсульта спинного мозга могут быть вовсе незаметными либо минимальными (лёгкий тремор пальцев рук, преходящая потеря чувствительности кожи спины). Однако часто инсульт сопровождается нарушениями двигательных функций конечностей и даже параличом. Чтобы вернуть пациента к нормальной жизни нельзя пренебрегать физической реабилитацией.
Клиника неврологии Аксимед предлагает услуги своего реабилитационного центра.
- Невролог оценит состояние больного и определит, можно ли уже приступать в восстановительным мероприятиям (оптимальное начало реабилитации – 1-3 недели после стабилизации состояния больного).
- Реабилитолог составит индивидуальную программу физических упражнений и физиотерапевтических процедур, и будет её корректировать по мере прохождения курса.
- Реабилитационный зал оснащён новейшими тренажёрами, ортезами и роботизированными реабилитационными комплексами.
- Посещать зал можно, пребывая на «полном» стационаре либо в режиме дневного стационара.
Важно помнить, что после спинального инсульта позвоночник навсегда остаётся «слабым местом» организма. На период восстановления стоит позаботиться о поддерживающих корсетах и ортопедических матрасах/подушках. Тем не менее, от корсета со временем необходимо будет отказаться, так как его постоянное ношение может вызвать дистрофию мышц спины, может вызвать искривление позвоночника, нестабильность дисков и усиленную нагрузку на спинной мозг.
Также больным, перенёсшим инсульт спинного мозга, во избежание повторных нарушений кровообращения (в том числе и головного мозга, ведь область заболевания одна) важно вести здоровый образ жизни: отказаться от вредных привычек, сбалансированно питаться, следить за своим весом, уровнем артериального давления и сахара/холестерина в крови), ежедневно прогуливаться на свежем воздухе, давать телу лёгкие физические нагрузки, закаливаться.


