Тромбоэмболия легочной артерии. Причины, симптомы, признаки, диагностика и лечение патологии.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Тромбоэмболия легочной артерии (ТЭЛА) – угрожающее для жизни состояние, при котором происходит закупорка легочной артерии или ее ветвей эмболом – кусочком тромба, который, как правило, образуется в венах таза или нижних конечностей.
- ТЭЛА не является самостоятельным заболеванием – она представляет собой осложнение тромбоза вен (чаще всего нижней конечности, но вообще фрагмент тромба может попадать в легочную артерию из любой вены).
- ТЭЛА занимает по распространенности третье место среди всех причин смерти (уступает только инсульту и ишемической болезни сердца).
- На территории США каждый год регистрируется около 650 000 случаев тромбоэмболии легочной артерии и 350 000 связанных с ней смертей.
- Эта патология занимает 1-2 место среди всех причин смерти у людей пожилого возраста.
- Распространенность тромбоэмболии легочной артерии в мире – 1 случай на 1000 человек в год.
- 70% больным, погибшим от ТЭЛА, не был вовремя установлен диагноз.
- Около 32% пациентов с тромбоэмболией легочной артерии погибают.
- 10% пациентов погибают в первый час после развития этого состояния.
- При своевременном лечении смертность от тромбоэмболии легочной артерии сильно снижается – до 8%.
Особенности строения системы кровообращения
- Большой круг кровообращения начинается с самой крупной артерии в организме – аорты. Она несет артериальную, насыщенную кислородом, кровь из левого желудочка сердца к органам. На всем протяжении аорта отдает ветви, а в нижней части разделяется на две подвздошные артерии, кровоснабжающие область таза и ноги. Кровь, бедная кислородом и насыщенная углекислым газом (венозная кровь), собирается от органов в венозные сосуды, которые, постепенно соединяясь, образуют верхнюю (собирает кровь от верхней части тела) и нижнюю (собирает кровь от нижней части тела) полые вены. Они впадают в правое предсердие.
- Малый круг кровообращения начинается из правого желудочка, в который поступает кровь из правого предсердия. От него отходит легочная артерия – она несет венозную кровь в легкие. В легочных альвеолах венозная кровь отдает углекислый газ, насыщается кислородом и превращается в артериальную. Она возвращается в левое предсердие по четырем впадающим в него легочным венам. Затем из предсердия кровь поступает в левый желудочек и в большой круг кровообращения.
В норме в венах постоянно образуются микротромбы, но они быстро разрушаются. Имеется хрупкое динамическое равновесие. При его нарушении на венозной стенке начинает расти тромб. Со временем он становится более рыхлым, подвижным. Его фрагмент отрывается и начинает мигрировать с током крови.
Причины тромбоэмболии легочной артерии
- застой крови в венах – чем медленнее она течет, тем выше вероятность образования тромба;
- повышение свертываемости крови;
- воспаление венозной стенки – это также способствует формированию тромбов.
Но есть много факторов, каждый из которых повышает вероятность этого состояния:
Что происходит в организме при тромбоэмболии легочной артерии?
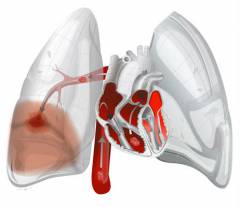
За счет возникновения препятствия для тока крови повышается давление в легочной артерии. Иногда оно может возрастать очень сильно – в итоге резко повышается нагрузка на правый желудочек сердца, развивается острая сердечная недостаточность. Она может привести к гибели больного.
Правый желудочек расширяется, а в левый поступает недостаточное количество крови. Из-за этого падает артериальное давление. Высока вероятность тяжелых осложнений. Чем более крупный сосуд перекрыт эмболом, тем сильнее выражены эти нарушения.
При ТЭЛА нарушается поступление крови в легкие, поэтому весь организм начинает испытывать кислородное голодание. Рефлекторно увеличивается частота и глубина дыхания, происходит сужение просвета бронхов.
Симптомы тромбоэмболии легочной артерии
Врачи часто называют тромбоэмболию легочной артерии «великой маскировщицей». Не существует симптомов, которые бы однозначно указывали на это состояние. Все проявления ТЭЛА, которые можно обнаружить во время осмотра больного, часто встречаются при других заболеваниях. Не всегда тяжесть симптомов соответствует тяжести поражения. Например, при закупорке крупной ветви легочной артерии больного может беспокоить лишь небольшая одышка, а при попадании эмбола в мелкий сосуд – сильная боль в груди.
- одышка;
- боли в грудной клетке, которые усиливаются во время глубокого вдоха;
- кашель, во время которого может отходить мокрота с кровью (если произошло кровоизлияние в легкое);
- снижение артериального давления (в тяжелых случаях – ниже 90 и 40 мм. рт. ст.);
- частый (100 ударов в минуту) слабый пульс;
- холодный липкий пот;
- бледность, серый оттенок кожи;
- повышение температуры тела до 38°C;
- потеря сознания;
- синюшность кожи.
Если больному с тромбоэмболией легочной артерии не оказана экстренная медицинская помощь, то может наступить гибель.
Симптомы ТЭЛА могут сильно напоминать инфаркт миокарда, воспаление легких. В ряде случаев, если тромбоэмболия так и не была выявлена, развивается хроническая тромбоэмболическая легочная гипертензия (повышение давления в легочной артерии). Она проявляется в виде одышки во время физических нагрузок, слабости, быстрой утомляемости.
- остановка сердца и внезапная смерть;
- инфаркт легкого с последующим развитием воспалительного процесса (пневмонии);
- плеврит (воспаление плевры – пленки из соединительной ткани, которая покрывает легкие и выстилает изнутри грудную клетку);
- рецидив – тромбоэмболия может возникнуть повторно, и при этом так же высок риск гибели больного.
Как определить вероятность тромбоэмболии легочной артерии до проведения обследования?
У тромбоэмболии обычно отсутствует четкая видимая причина. Симптомы, которые имеют место при ТЭЛА, могут возникать и при многих других заболеваниях. Поэтому больным далеко не всегда вовремя устанавливают диагноз и начинают лечение.
На данный момент разработаны специальные шкалы для оценки вероятности ТЭЛА у пациента.
Женевская шкала (пересмотренная):
| Признак | Баллы |
| После оценки всех симптомов и рассмотрения разных вариантов диагноза врач пришел к выводу, что наиболее вероятна тромбоэмболия легочной артерии. | 3 балла |
| Наличие тромбоза глубоких вен. | 3 балла |
| Число сердечных сокращений – более 100 ударов в минуту. | 1,5 балла |
| Недавно перенесенное хирургическое вмешательство или длительный постельный режим. | 1,5 балла |
| Тромбоз глубоких вен и тромбоэмболия легочной артерии в анамнезе. | 1,5 балла |
| Примесь крови в мокроте. | 1 балл |
| Наличие онкологического заболевания. | 1 балл |
- 7 баллов и более – высокая вероятность ТЭЛА;
- 2-6 баллов – средняя вероятность;
- 0-1 баллов – низкая вероятность.
- 4 балла и более – высокая вероятность;
- до 4 баллов – низкая вероятность.
Диагностика тромбоэмболии легочной артерии
Исследования, которые применяются для диагностики тромбоэмболии легочной артерии:
Во время ЭКГ можно выявить следующие изменения:
- учащение сердцебиения;
- признаки перегрузки правого предсердия;
- признаки перегрузки и кислородного голодания правого желудочка;
- нарушение проведения электрических импульсов в стенке правого желудочка;
- иногда выявляется фибрилляция предсердий (мерцательная аритмия).
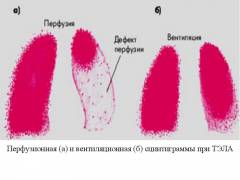
Информативность этого метода составляет 90%. Его применяют в случаях, когда у больного имеются противопоказания к проведению компьютерной томографии.
Повышение уровня d-димеров выявляется у 90% пациентов с ТЭЛА. Но оно также обнаруживается при ряде других заболеваний. Поэтому нельзя полагаться только на результаты этого исследования.
Лечение
Больной с тромбоэмболией легочной артерии должен быть немедленно помещен в палату интенсивной терапии (реанимационное отделение). На все время лечения необходимо строгое соблюдение постельного режима с целью профилактики осложнений.
Медикаментозное лечение тромбоэмболии легочной артерии
- Вводят 250 000 МЕ препарата внутривенно в течение 30 минут.
- Затем – 100 000 МЕ в час в течение 12-24 часов.
- Вводят внутривенно в течение 10 минут из расчета 4400 МЕ на каждый килограмм веса больного.
- Затем вводят в течение 12-24 часов из расчета 4400 МЕ на каждый килограмм массы тела больного в час.
Мероприятия, которые проводят при массивной тромбоэмболии легочной артерии
- Остановка сердца. Проводят сердечно-легочную реанимацию (непрямой массаж сердца, искусственную вентиляцию легких, дефибрилляцию).
- Гипоксия (пониженное содержание в организме кислорода) в результате нарушения дыхания. Проводят оксигенотерапию – больной вдыхает газовую смесь, обогащенную кислородом (40%-70%). Ее подают через маску или через введенный в нос катетер.
- Выраженное нарушение дыхания и тяжелая гипоксия. Проводят искусственную вентиляцию легких.
- Гипотензия (снижение артериального давления). Больному вводят внутривенно через капельницу различные солевые растворы. Применяют препараты, которые вызывают сужение просвета сосудов и повышение артериального давления: допамин, добутамин, адреналин.
Хирургическое лечение тромбоэмболии легочной артерии
- массивная тромбоэмболия;
- ухудшение состояния пациента, несмотря на проводимое консервативное лечение;
- тромбоэмболия самой легочной артерии или ее крупных ветвей;
- резкое ограничение притока крови к легким, сопровождающееся нарушением общего кровообращения;
- хроническая рецидивирующая тромбоэмболия легочной артерии;
- резкое снижение артериального давления;
- Эмболэктомия – удаление эмбола. Это хирургическое вмешательство проводится в большинстве случаев, при острой ТЭЛА.
- Тромбэндартерэктомия – удаление внутренней стенки артерии с прикрепленной к ней бляшкой. Применяется при хронической ТЭЛА.
Часто при ТЭЛА в результате повышения давления в легочной артерии происходит растяжение правого желудочка и трехстворчатого клапана. В этом случае хирург дополнительно проводит операцию на сердце – выполняет пластику трехстворчатого клапана.
Установка кава-фильтра

Кава-фильтр – это специальная сетка, которую устанавливают в просвете нижней полой вены. Оторвавшиеся фрагменты тромбов не могут пройти через нее, достичь сердца и легочной артерии. Таким образом, кава-фильтр является мерой профилактики ТЭЛА.
Установка кава-фильтра может осуществляться, когда тромбоэмболия легочной артерии уже возникла, либо заблаговременно. Это эндоваскулярное вмешательство – для его проведения не нужно делать на коже разрез. Врач делает прокол на коже и вводит специальный катетер через яремную вену (на шее), подключичную вену (в области ключицы) или большую подкожную вену (на бедре).
Обычно вмешательство выполняют под легким наркозом, при этом пациент не испытывает боли и неприятных ощущений. Установка кава-фильтра занимает около часа. Хирург проводит по венам катетер и, после того, как он достигает нужного места, вводит в просвет вены сетку, которая сразу расправляется и закрепляется. После этого катетер удаляют. Швы на месте вмешательства не накладывают. Пациенту назначают постельный режим на 1-2 дня.
Тромбоэмболия: что это такое, описание симптомов, признаки, лечение и профилактика, прогноз
Тромбоэмболия – это острая блокировка просвета кровеносных сосудов разной локализации оторвавшимся от места своего формирования и попавшего в кровоток тромбом (эмболом).

Общие сведения
Нарушение кровотока (артериального или венозного) несет огромную опасность для здоровья и жизни человека. Как показывает практика, смерть настигает пострадавших в 25% клинических ситуаций, примерно в 50% случаев наступает тяжелая инвалидность, сопряженная с необходимостью проведения калечащих операций. Тромбоэмболия представляет собой скорее последствие, чем самостоятельное заболевание. Хотя врачи и используют термин для описания расстройства.
Диагностика срочная, в стационарных условиях. При необходимости проводятся реанимационные мероприятия, чтобы восстановить нормальное состояние человека. Терапия смешанная. Консервативная и оперативная. По одиночке они не имеют большого смысла, на считая самых легких случаев.
Прогнозы туманны и зависят от множества факторов: от возраста и пола больного до гормонального статуса, наличия соматических заболеваний и прочих моментов, которые оцениваются докторами.
Патогенез
Как и следует из названия патологического процесса, тромбоэмболический синдром складывается из двух составляющих.
- Первая — формирование кровяного сгустка, который в будущем сыграет основную роль в деле становления отклонения.
- Второй этап заключается в эмболии, то есть отрыве тромба от места развития и движении его по кровеносному руслу.
Начальная фаза формируется в результате влияния сразу трех моментов.
- Изменение реологических свойств крови. Она становится не столь текучей. Отсюда гиперкоагулиция — избыточная свертываемость. Жидкая ткань начинает сворачиваться прямо в сосудах. Встречается подобное далеко не у всех, необходимы условия, вроде гематологических заболеваний или эндокринных расстройств.
- Снижение скорости движения крови. Развивается на фоне все того же изменения ее свойств, поскольку жидкая ткань становится густой, она хуже продвигается, соответственно проявляются сторонние осложнения, вплоть до артериальной гипертензии, инсульта, инфаркта на фоне ишемии тканей.
- Нарушение анатомической целостности сосудов. В результате травм, вмешательств диагностических и лечебных (ятрогенный фактор) или же как итог спонтанной деструкции тканей полых структур на фоне повышенной ломкости сосудов, приема противовоспалительных нестероидного происхождения.
В системе эти факторы обуславливают формирование тромбов. Зачастую образование обнаруживается далеко от сосуда, где оно потом оседает. Подавляющее большинство случаев сопряжено с поражением конечностей или сердечных стенок. На этом этапе аномальная структура прикреплена к месту собственного формирования. Но это не на долго.
Второй этап называется эмболией. Тромб отрывается (обычно в результате влияния механического фактора) и движения по кровеносному руслу. Где он остановится, сказать точно нельзя. Обычно страдают сравнительно мелкие артерии, области анатомических изгибов, где кровоснабжающие структуры изначально тоньше. Затем процесс движется стремительно. Тромб закупоривает сосуд в определенной степени:
- Если речь идет об обструкции на уровне менее 20%, симптоматика вялая.
- До 60% — умеренная.
- До 70% — критически тяжелая, очаговая.
Что же касается более 80%, наступает стремительное отмирание тканей, некроз. Если поражена легочная артерия, важные сосуды центрального расположения, в скором времени наступает гибель больного от критических осложнений. В противной ситуации, когда затронуты конечности, начинается стремительный некроз. Требуется ампутация. Механизм нужно знать, чтобы верно оценить ситуацию, провести качественное своевременное лечение по устранению признаков, первопричины, а также превенции рецидивов.
Эмболы могут вызывать закупорку разных отделов сосудистого русла. В значимости от этого специалисты выделяют 8 основных видов тромбоэмболий:
- сосудов головного мозга;
- легочной артерии;
- брюшной аорты;
- мезентериальных артерий;
- мезентериальных вен;
- почечной артерии;
- артерий ног;
- эмболия околоплодными водами.
Причины
Первопричиной возникновения тромбоэмболии становится отсоединившийся от сосудистой стенки тромб-эмбол, который с током крови попадает в тот или иной сосуд и закупоривает его. Впоследствии в пораженном участке развивается ишемия, вызывающая развитие симптомов.
Предрасполагать к образованию тромбов-эмболов и развитию тромбоэмболии могут следующие заболевания или состояния:

- длительное пребывание в одной позе и резкий подъем (например, продолжительный постельный режим, перелет или поездка);
- прием повышающих вязкость крови лекарств;
- тромбофилия (нарушение свертываемости крови);
- некоторые хирургические операции;
- атеросклероз;
- антифосфолипидный синдром;
- артериальная гипертензия или гипертонический криз;
- инсульт;
- заболевания сердца и сосудов;
- варикозная болезнь;
- генерализованный сепсис;
- переломы крупных костей;
- кровотечения;
- ожоги или обморожения;
- злокачественные опухоли;
- курение;
- обезвоживание;
- беременность и роды;
- пожилой возраст.
Симптомы в зависимости от локализации
Наиболее часто встречается тромбоэмболия сосудов мозга. Чаще всего патология поражает пожилых людей. Она прогрессирует на фоне гипертонии, атеросклероза. Наиболее часто отрыв тромба происходит после сна или же во время него. Признаки прогрессирования патологии выражены слабо или же могут совершенно не проявляться. Пациенты пребывают в сознании, но при этом у них наблюдается:
- дезориентация;
- повышенная сонливость;
- оглушенность.
Очаговая неврологическая симптоматика длительное время никак не проявляется. Симптомы нарастают очень медленно. Порой это занимает от нескольких часов до нескольких суток. Признаки во многом зависят от бассейна сосуда, который был закупорен, состояния кровообращения, а также обширности инсульта. Стоит отметить важный факт, абсолютно во всех случаях при тромбоэмболии сосудов мозга формируется мостомозжечковый и менингеальный синдром.
Тромбоэмболия лёгочной артерии
Первичное формирование тромба в лёгких происходит редко. Как правило, он может переместиться в лёгкие из сердца, верхней или нижней полой вены. Наиболее опасными для жизни пациента являются флотирующие тромбы, которые соединены с венозной стенкой одни своим концом. Такой тромб может легко оторваться. Чаще всего это случается при физ. нагрузке, кашле и прочее. Симптомы тромбоэмболии проявляются моментально. В большинстве клинических ситуаций наступает смерть. Основные признаки прогрессирования патологии:
- нарушение сознания;
- дыхательная недостаточность;
- гипоксия;
- гипертензия.
Менее динамично происходит развитие тромбоэмболии мелких ветвей лёгочной артерии. Длительность развития патологического процесса в лёгких составляет от нескольких часов до нескольких суток. Возникают следующие признаки недуга: боли, которые по своему характеру напоминают стенокардические. Данный признак важно отличить от истинных стенокардических болей. При развитии тромбоэмболии в лёгких боль не иррадиирует в левую руку и лопатку; одышка; часто возникает ещё один тревожный признак – кровохарканье; тахипноэ; АД снижается; тахикардия; аритмия.
Поражение артерий конечностей
В этом случае происходит перемещение кровяного сгустка в периферические артерии из проксимальных отделов системы кровообращения. Клиническая картина тромбоэмболии верхних и нижних конечностей во многом зависит от состояния кровотока в конечности. Тромбоэмболия в повздошной артерии приводит к одностороннему поражению конечностей. Отсутствие пульсации может быть по всей поверхности нижних конечностей. Если тромб закупорил сосуд ещё ниже, то в таком случае уровень уточняют по полному отсутствию пульса в определённых местах нижней конечности.
Клиницисты выделяют три степени нарушения кровоснабжения в нижних конечностях:
- относительная компенсация. В данном случае боли довольно быстро исчезают, чувствительность и функциональность нижних конечностей также в скором времени восстанавливается;
- субкомпенсация. Жизнеспособность тканей нижних конечностей поддерживается за счёт предельного напряжения кровотока. Признаки: сильная боль, кожа бледная и холодная;
- декомпенсация. Исход данного состояния зависит от длительности ишемии. Ишемия имеет 3 фазы. На первой все изменения обратимы. Возникают боли в конечностях, которые также скоро и проходят, кожа бледная, движения сохранены. На втором этапе постепенно нарастают необратимые изменения в мягких тканях. К клинике, указанной выше, присоединяется и тугоподвижность суставов. Третий этап – необратимые изменения.
Тромбоэмболия брыжеечных артерий
Такое состояние встречается редко. Диагностировать недуг до операции сложно. Чаще всего пациенты с данным недугом поступают в стационар с диагнозом «перитонит». Основной симптом – появившиеся сильные боли в животе. При этом наблюдается периетальная симптоматика.
Эмболия околоплодными водами
Эмболия околоплодными водами – это также одна из специфических разновидностей тромбоэмболии. В этом случае в качестве субстрата, блокирующего сосуды, выступают околоплодные воды. Эмболия околоплодными водами – это тяжёлое и опасное осложнение при беременности и родах, развивающееся вследствие попадания амниотической жидкости в кровоток.
В данном случае наблюдаются следующие симптомы:
- потеря сознания;
- бледность кожного покрова;
- озноб;
- поверхностное дыхание;
- судороги;
- синюшность губ, кожи, конечностей;
- кашель;
- снижение АД;
- пульс частый, прослушивается с трудом;
- судороги;
- массивные кровотечения.
Эмболия околоплодными водами – чрезвычайно опасное состояние как для матери, так и для плода. Если произошло попадание околоплодных вод в кровоток, пациенту требуется немедленно оказать медицинскую помощь, так как это может привести даже к летальному исходу. Основными причинами эмболии околоплодными водами являются: многоводие (околоплодных вод слишком много); многоплодная беременность (частая причина эмболии околоплодными водами); аномалии родовой деятельности; ригидность шейки матки; неправильная стимуляция родовой деятельности.
Поражение почечных артерий
Развивается медленно, также неспешно прогрессирует на протяжении нескольких суток. Среди типичных проявлений:
- Боли в пояснице. Со стороны поражения, возможно движения в область спины, позвоночника.
- Дискомфорт при мочеиспускании.
- Задержка выхода урины.
- Нарастающие явления олигурии. Уменьшения суточного диуреза до 300-500 мл, а в критических случаях не отделяется вообще ничего.
- Кровь в моче. Макрогематурия. Оттенок изменяется с соломенно-желтого до розоватого и даже красного.
- Рост температуры тела.
- Коллапатоидное состояние.
В течение нескольких дней возможно развитие злокачественной гипертензии. С критическими показателями артериального давления, деструкций органов-мишеней (сердце, головной мозг и др.). Сроки прогрессирования с момента первого проявления до гибели больного составляют 2-3 дня.
Вовлечение в процесс вен брюшины
Симптоматика поражения примерно та же, что описано ранее (мезентериальные артерии). С разницей, что сроки прогрессирования патологического процесса выше. С одной стороны это хорошо, поскольку времени на оказание медицинской помощи намного больше. С другой закупорка вен представляет значительную опасность. Именно эта разновидность патологического процесса чаще прочих заканчивается некрозом петель кишечника и необходимостью проведения калечащей операции по удалению отмерших участков.
Существуют и другие, не названные формы расстройства. Так, при поражении коронарных артерий развивается обширный инфаркт, чаще всего заканчивается они гибелью больного. Возможно вовлечение прочих вен организма.
Диагностика
Артериальная и венозная тромбоэмболия подтверждается посредством диагностических манипуляций. Подобными нарушениями занимается флеболог либо хирург. Доктор осматривает поврежденный участок и назначает экстренное обследование. У пациента берут кровь на лабораторное исследование, проводят МРТ и флебографию с контрастным веществом. Эффективным диагностическим методом при тромбоэмболии является ультразвуковое обследование с допплером.
Проводится диагностика в стационаре. Независимо от формы процесса. На месте нельзя сделать практически ничего. Профильный специалист — сосудистый хирург. Но далеко не все больницы даже областных центров России укомплектованы такими докторами. Проблема в квалификации и необходимых знаниях. Потому обычно больных перевозят в общую хирургию.
- Устный опрос на предмет жалоб, сбор анамнеза и визуальный осмотр с пальпацией, проведением функциональных тестов. Обнаруживает вероятную болезнь практически сразу.
- Ультрасонография структур.
- Ангиография. Наравне с предыдущим названным методом считается золотым стандартом срочной диагностики. Проводится сразу же.
- МРТ по необходимости.
- Рентген грудной клетки и брюшной полости. В том числе для определения вероятных осложнений, текущих последствий тромбоэмболии.
- Измерение артериального давления, частоты сердечных сокращений.
Лабораторные способы большой роли не играют, не считая случаев инфаркта, когда в кровь выбрасываются особые белки-маркеры.
Особенности лечения
Все виды тромбоэмболий являются крайне опасными для здоровья и жизни состояниями и могут лечиться только в условиях стационара. Именно поэтому при появлении первых же симптомов необходимо незамедлительно обратиться к врачу или вызвать бригаду «Скорой».
Во многих случаях быстрое реагирование на развитие тромбоэмболии и проведение грамотного и адекватного лечения позволяет восстановить нормальный кровоток в пораженной области. Однако при тяжелых нарушениях кровообращения может наступать смерть больного. От тромбоэмболии легочной артерии в течение первого часа погибает около 10% пациентов, а 30% – позднее от рецидивов болезни.
Тактика лечения таких состояний определяется разновидностью тромбоэмболии и особенностями ее течения. При возможности вначале тромбоэмболию пытаются устранить при помощи консервативной терапии. Больному назначается строгий постельный режим и препараты для восстановления кровообращения.
В качестве медикаментозной терапии могут применяться:
- средства для разжижения крови (антикоагулянты): Аспирин, в том числе в модификации Кардио, Гепарин;
- растворения тромбов (тромболитики): Стрептокиназа, Урокиназа;
- спазмолитики для устранения возникающих спазмов, восстанавливают нормальный тонус сосудов, купируют избыточное напряжение и сужение: Папаверин, Дротаверин;
- противовоспалительные: Нимесулид, Найз, Кеторолак (при неграмотном применении спровоцируют образование новых тромбов, потому нужно проявить максимум осмотрительности).
Если консервативная терапия не приносит ожидаемых результатов, то для устранения тромбоза и восстановления нормального кровотока проводят хирургические вмешательства, вид которых определяется местом локализации «осевшего» тромба. Операции могут проводиться на открытом сосуде, т. е. по классическим методикам с выполнением разреза, или при помощи эндоскопической аппаратуры. При развитии гангрены нижней конечности приходится принимать решение о выполнении ампутации ноги.
После завершения лечения для профилактики рецидивов больным назначаются препараты антикоагулянты для длительного приема, способствующие разжижению крови и предотвращающие формирование тромбов. По данным статистики такой подход к терапии позволяет снижать смертность на 5%.
Показаны регулярные осмотры гематолога (каждые 3 месяца) в течение 3 лет и более. Остальные методы смысла не имеют.
Осложнения
Венозная тромбоэмболия (ВТЭ) может стать причиной гибели пациента из-за возникновения опасных осложнений. Такой исход вероятен, если не было вовремя начато лечение или не соблюдались меры профилактики при тромбоэмболии. Из угрожающих жизни последствий выделяют следующие:
- Инфаркт в результате воспаления лёгких. В самом начале отмирает участок одного из лёгких, а затем начинается более серьёзное воспаление.
- При плеврите происходит полное поражение внешних тканей лёгких.
- Кислородное голодание органов и тканей в организме больного.
- Повторный приступ заболевания в первый год после предыдущего.
- Смерть пациента при большой области поражения.
Предупреждение развития тромбоэмболии заключается в профилактике этого заболевания. Многим хроническим патологиям, овладевшим человеческим организмом, не присущи какие-либо симптомы. Однако, совершенно неожиданно с пациентом случается припадок: он пугает как самого больного, так и окружающих. Именно такого плана тромбоэмболия симптомы не показывает длительное время.
Следует помнить о том, что вовремя обнаруженные симптомы тромбоэмболии позволили бы избежать несчастья. К примеру, иногда у пациента проявляются признаки тромбоэмболии нижней конечности. В таком случае нужно немедленно сообщить о них лечащему врачу.
Прогноз
Прогноз исхода тромбоэмболии зависит от двух основных факторов:
- тяжести тромбоэмболии и возникающих осложнений;
- быстрой диагностики и правильности последующего лечения.
При благоприятном исходе закупорки сосудов длительный прием антикоагулянтов позволяет снижать риск развития рецидивов повторных тромбоэмболий. Эффективность такого профилактического лечения зависит от длительности приема препаратов. В первые 5 дней вероятность отсутствия рецидива составляет 36%, через 14 дней – 52%, а спустя 3 месяца – 73%.
Профилактика
При своевременном лечении болезней сердечно-сосудистой системы вероятность развития тромбоэмболии снижается. Рекомендуется укреплять иммунитет, правильно питаться и соблюдать нормальный режим сна и бодрствования. Регулярные умеренные занятия спортом положительно влияют на здоровье и предупреждают возникновение тромбоэмболического синдрома.
Тромбоэмболия легочной артерии ( ТЭЛА )
Тромбоэмболия легочной артерии – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
МКБ-10

Общие сведения
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.

Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска
Факторы риска тромбозов вен и ТЭЛА – это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования – некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
Классификация
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) – сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную – объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) – наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме – отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
2. Легочно-плевральный:
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром – субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Осложнения
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
Диагностика
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
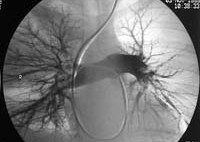
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)

КТ-ангиография легочных артерий. Протяженный пристеночный тромб в просвете основного ствола левой легочной артерии
Лечение ТЭЛА
Пациентов с тромбоэмболией помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
Прогноз и профилактика
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА. Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.
Тромбоэмболия: причины, симптоматика, обследования и лечение
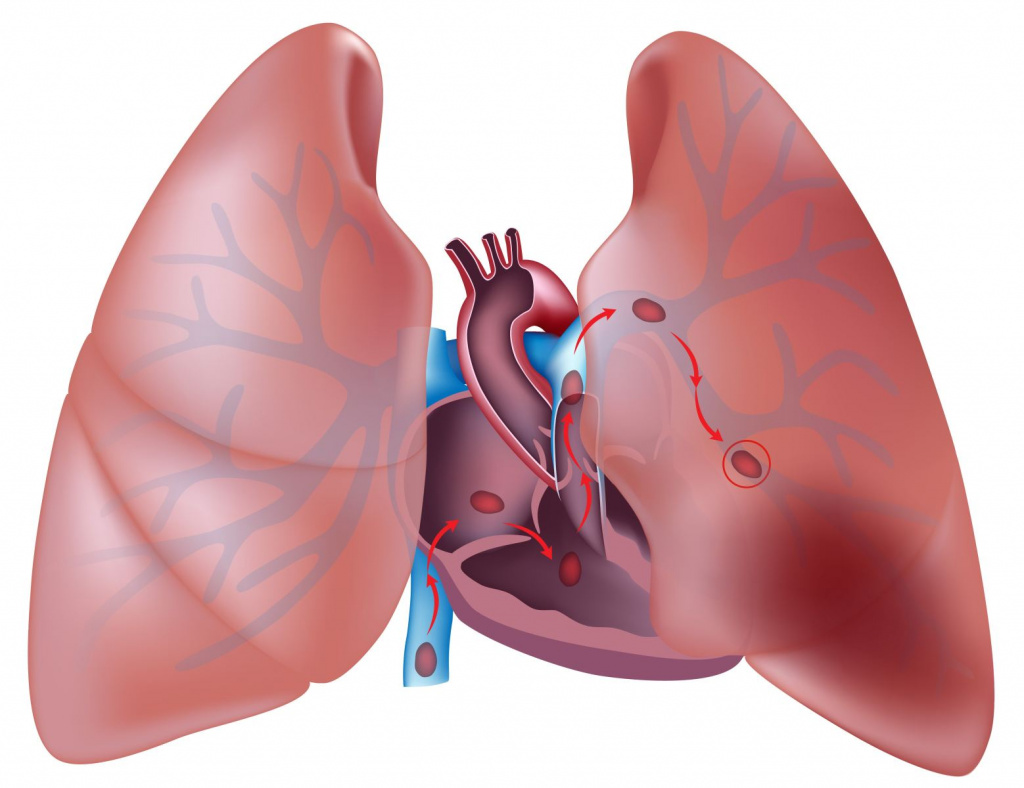
Некоторые болезни и состояния приводят к образованию сгустков крови. При ухудшении самочувствия, понять, что это тромбоэмболия, можно по ряду симптомов. Чтобы избежать патологии, важно знать причины и факторы риска.
Что такое тромбоэмболия, как она развивается
Тромбоэмболией называют угрожающее жизни состояние, при котором попавшие в кровеносные сосуды сгустки крови – тромбы, перекрывают их просвет.
Главное участие в процессе появления тромбов принадлежит тромбоцитам. Их образование предусмотрено природой для защиты организма от кровопотери.
При травмировании или кровоизлиянии именно тромбоциты в сочетании с фибрином дают сгусток крови, который останавливает кровотечение. Когда ткани восстанавливаются тромб бесследно рассасывается и не проникает в кровяное русло.
Под влиянием определенных отрицательных факторов состав крови может меняться, в результате сгустки крови, образовавшиеся на сосудистых стенках, отсоединяются и начинают свободное движение по кровеносной системе. Возникает риск полного перекрытия кровотока, способного вызвать серьезные осложнения и даже летальный исход.
Тромбы различаются размерами и могут образовываться в разных сосудах. Тромбоэмболия лёгочной артериистоит на втором месте в списке причин внезапной смерти.
Механизм развития патологического состояния включает три компонента:
плохое состояние сосудов;
повышенную вязкость крови;
Поврежденная внутренняя оболочка стенок сосудов не способна предупреждать спазмы и формирование сгустков крови, тромбоциты прилипают к участку с нарушенной целостностью. Постепенно нарост увеличивается и на сосудистой стенке образуется тромб.
Почему возникает тромбоэмболия
Главные причины тромбоэмболии – это сердечно-сосудистые заболевания и изменения показателя свертываемости крови.
Наличие некоторых заболеваний благоприятствует тромбообразованию, среди них:
гипертоническая болезнь, мерцательная аритмия, ишемия сердечной мышцы, воспалительные процессы в миокарде, обострение ревматизма;
онкологические заболевания органов пищеварения или легких;
тромбофлебит, при котором тромбы формируются в глубоких и поверхностных венах ног в сочетании с воспалительным процессом внутри сосудов;
синдром антифосфолипидных антител, при котором организм начинает вырабатывать антитела к клеткам, необходимым для регенерации тканей;
венозная непроходимость, возникшая на фоне закупорки нижней полой вены;
тромбофилия – состояние, при котором процесс свертываемости крови нарушается, повышается ее вязкость, возникает высокий риск тромбообразования.
К факторам риска развития патологии относят наследственность:
Лейденовская мутацию, представляет собой врожденные изменения в гене, оказывающие влияние на способность крови сворачиваться;
изменения в свойствах протромбина, отвечающего за свертываемость крови;
дефицит белков, вырабатываемых в печени с участием витамина К;
недостаточность антитромбина III – особого белка, предупреждающего чрезмерное образование тромбов.
Из приобретенных причин спровоцировать тромбоэмболию могут:
травмы, в том числе ушибы, переломы ног и протезирование, повреждения спинного мозга;
масштабные хирургические вмешательства;
онкология и прохождение химиотерапии;
избыточная масса тела;
вынашивание ребенка и роды;
нарушения кровообращения мозга;
малая подвижность, длительное нахождение за рулем;
опыт катетеризации вен.
Симптомы тромбоэмболии
Для состояния не свойственны специфические симптомы. Признаки тромбоэмболии присущи и другим заболеваниям. Опасность патологии в том, что человек может погибнуть даже при отсутствии жалоб, внезапно.
К общим симптомам относят:
проблемы с дыханием, одышку;
периодическую потерю сознания;
выделение холодного и липкого пота;
кашель с обильной мокротой.
В зависимости от места сосуда, перекрытого тромбом, можно выделить дополнительные признаки. Симптомы тромбоэмболии легочной артерии (ТЭЛА):
болезненность в грудной клетке, усиливающаяся на вдохе;
приступы кашля с кровяными включениями;
слабый пульс на фоне учащенного сердцебиения.
В половине случаев эмболия лёгочной артерии сопровождается одышкой, симптомы схожи с инфарктом и воспалением легких.
Если тромбом перекрыта брюшная артерия, то больной будет испытывать онемение ног и рук, покалывание и мурашки, озноб, бледность кожи будет наиболее выражена на нижних конечностях. Для острой формы характерны: резкая боль в области живота, невозможность привести в напряжение мышцы пресса, невозможность контролировать дефекацию.
При закупорке артерии в головном мозге симптоматика будет включать:
нарушение координации, невозможность удерживать равновесие;
затуманенность зрения, нечеткость видения;
вялость или наоборот, нервное перевозбуждение;
обмороки и кому;
парализацию одной из половин тела или лица.
Как диагностируется тромбоэмболия
Для постановки диагноза проводится обследование, которое включает:
опрос по жалобам и осмотр;
анализ крови на биохимию с проведением теста на D-димер;
ангиографию сосудов – рентген с применением контраста;
Своевременность обращения к врачу и адекватная интерпретация результатов позволят определиться с необходимой терапией.
Лечение
Подход к лечению зависит от места расположения тромба, сопутствующих заболеваний, самочувствия пациента.
При реальной угрозе жизни проводится операция. Основные методы включают:
радикальное удаление вен с варикозом;
частичное удаление в области голени;
кроссэктомию, то есть перевязку вен, расположенных под кожей;
изъятие тромба из пораженной вены.
Классическая терапия предполагает:
наложение эластичных бинтов на нижние конечности;
применение лекарств, разжижающих кровь;
местные компрессы, использование мазей и гелей с НПВС.
Пациент должен находиться под врачебным контролем в сочетании с мониторингом ОАК.
Перспективы выздоровления благоприятные при быстром обращении за медпомощью и выполнении рекомендаций врача.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Авторизуйтесьчтобы оставлять комментарии
Возрастные ограничения 18+
© 2022. Интернет-аптека AptStore. Все права защищены
Лицензия на осуществление фармацевтической деятельности ЛО-77-02-011246 от 17.11.2020 Скачать.
Тромбоэмболия

Оторвался тромб. Мы часто слышим об этой причине мгновенной смерти довольно молодых людей и сочувственно качаем головой. А что мы знаем о болезни под названием «тромбоэмболия»? Кто подвержен максимальному риску и можно ли предотвратить опасные последствия? Внимательно прочитайте нашу статью и узнайте подробности об этой сосудистой патологии.
Что такое тромбоэмболия
О характере патологии говорит само его название. Тромб – это сгусток свернувшейся крови. Если этот сгусток образуется в просвете сосуда и затрудняет кровоток, то развивается тромбоз. Эмболия – это патологический процесс циркуляции в крови или в лимфе частиц, не являющихся естественными составляющими этих физиологических жидкостей. Соответственно, тромбоэмболия – это попадание в сосуды и их закупорка кусочками тромбов, оторвавшимися от места их образования.
Появление тромбов – естественный защитный механизм организма, связанный с физико-химическими свойствами элементов крови. Главные его участники – тромбоциты. Их называют клетками-ремонтниками, потому что при любой травме они немедленно активизируются и направляются к месту кровоизлияния.
Тромбоциты склеиваются между собой и связываются с фибрином – нерастворимым в воде белком. Получившийся сгусток надежно предохраняет сосуд от значительной кровопотери. После восстановления тканей тромб полностью рассасывается, не оказывая влияния на качество крови.
Но при изменениях свойств крови под влиянием различных негативных факторов тромбы, образующиеся на стенках поврежденных сосудов, отрываются и начинают свободную миграцию по сосудистым руслам. В любой момент их частицы могут полностью перекрыть кровоток, что грозит человеку серьезными осложнениями, вплоть до летального исхода.
Причины
Основные причины развития тромбоэмболии связаны с патологиями сердца и сосудов и с изменениями показателей свертываемости крови. Чаще всего образование тромбов происходит на фоне следующих заболеваний:
- тромбоз глубоких и поверхностных вен нижних конечностей, который часто сочетается с воспалением внутренней поверхности вен и отложением на ней тромботических масс – тромбофлебитом (рис. 1);
- закупорка самого крупного сосуда кровеносной системы – нижней полой вены и ее притоков;
- гипертония, ишемическая болезнь сердца, мерцательная аритмия, миокардит неревматической этиологии, ревматизм в фазе обострения и другие болезни сердца и сосудов;
- общее заражение крови;
- злокачественные новообразования в органах пищеварительной системы или рак легких;
- нарушение процесса свертываемости крови и изменение ее вязкости, ведущие к образованию тромбов внутри сосудов (тромбофилия);
- аутоиммунная патология, связанная с образованием антител к особым жирам, отвечающим за регенерацию тканей, – антифосфолипидный синдром.
Причина тромбоэмболии влияет на локализацию патологического процесса: при сепсисе и ревматизме чаще поражаются сосуды, снабжающие кровью почки и селезенку, а при заболеваниях сердца – сосуды головного мозга.
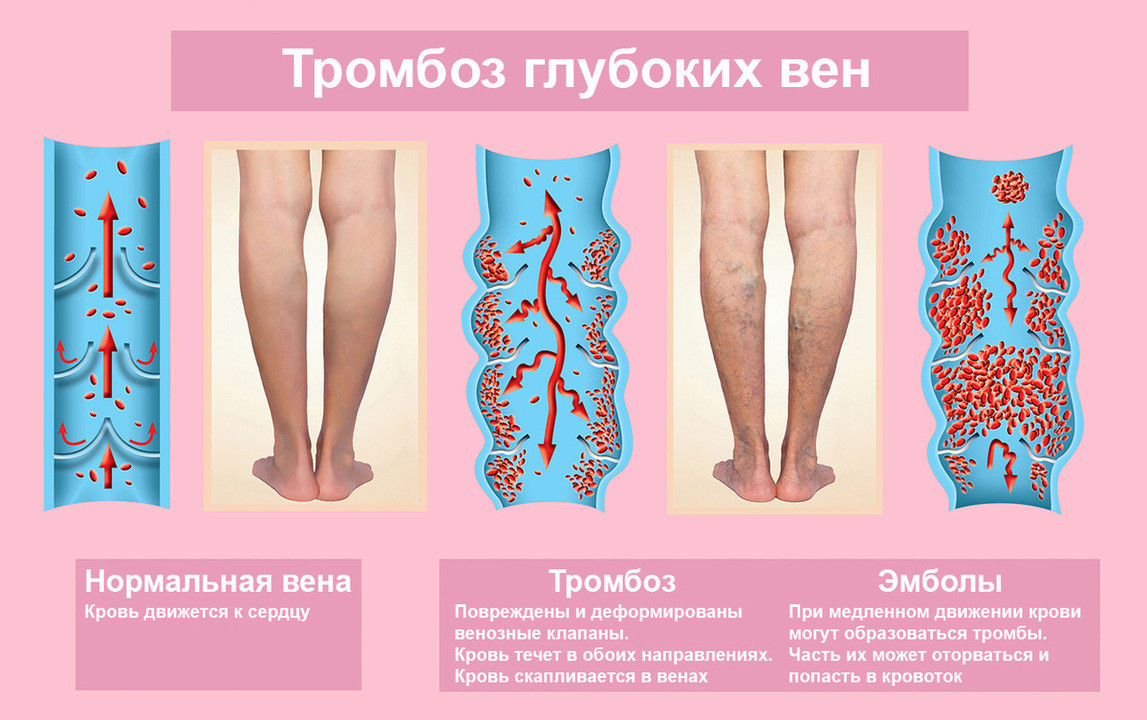
Рисунок 1. Образование тромбов и эмболия. Источник: Marina113 / Depositphotos
Факторы риска
В медицине определены факторы риска развития тромбоэмболии наследственного и приобретенного характера. Однозначно утверждать, что именно эти особенности организма приводят к образованию тромбов, нельзя, но людям с подобными проблемами необходимо уделять повышенное внимание своему здоровью.
Наследственные факторы риска:
- Мутация Лейдена – наследственные изменения в гене, влияющие на свертываемость крови. Обнаруживается только у представителей европейской расы. Это самая частая причина не только тромбоэмболических событий, но и осложнений во время беременности и родов – отслойки плаценты, преэклампсии, неудачных попыток ЭКО (экстракорпорального оплодотворения).
- Изменение свойств гена протромбина – главного фактора свертываемости крови.
- Недостаточность протеинов, синтезируемых при участии витамина К в печени (S, C), а также антитромбина III.
- Дисфункция фибриногена.
Приобретенные факторы риска:
- переломы бедренной кости, эндопротезирование крупных суставов,
- полостные хирургические операции,
- травмы, связанные с повреждением спинного мозга,
- онкологические заболевания и химиотерапия,
- парентеральное питание и другие случаи применения венозных катетеров,
- ушибы мягких тканей, травмы конечностей,
- лишний вес и ожирение,
- малоподвижный образ жизни, длительный постельный режим,
- нарушение мозгового кровообращения,
- сахарный диабет,
- применение гормональных противозачаточных средств, особенно это касается курящих женщин,
- длительные авиаперелеты или многочасовое вождение автомобиля,
- беременность и роды,
- варикозное расширение вен.
В настоящее время установлено, что высокий риск тромбоза определяется у пациентов с ассоциированной с COVID-19 пневмонией. По мнению экспертов, этот вид пневмонии связан с повышенной свертываемостью крови, и в этом случае наблюдается большая тенденция к образованию тромбов, чем при пневмонии, вызванной другими факторами.
Механизм развития
Основной механизм развития тромбоэмболии сформулирован немецким врачом Рудольфом Вирховым и носит название «триады Вирхова». Ее слагаемые:
- ухудшение состояния внутреннего слоя стенок сосудов,
- изменение скорости кровообращения,
- изменение степени вязкости крови.
Повреждение внутренней оболочки сосудистой стенки (эндотелия) – начальный этап образования тромба. Здоровый эндотелий производит вещества, положительно влияющие на коагуляционные процессы и предупреждающие спазм сосудов и образование тромбов.
В ответ на травмирование сосудистой стенки защитное влияние эндотелия на свертывание крови значительно снижается, и в общий кровоток начинают поступать вещества, ускоряющие сгущение крови. Обнаженный слой, находящийся под эндотелием, становится стимулятором процесса прилипания тромбоцитов к поврежденному участку и постепенному увеличению этого нароста. Таким образом на стенке сосуда образуется тромб.
Размеры тромбов зависят от того, в каких сосудах они образуются. В небольших венах тромб может фиксироваться в отдаленных участках, а его тело располагаться по всей протяженности вены, не связываясь со стенками. Такие тромбы могут достигать 20 см в длину и распространяться в самые крупные вены, вплоть до нижней полой.
Оторвавшись от сосудистой стенки, часть тромба попадает в общий кровоток и начинает мигрировать по всей кровеносной системе. В какой-то момент этот сгусток может попасть в сосуд меньшего диаметра и происходит эмболия – полная закупорка просвета сосуда.
Симптомы в зависимости от локализации
Опасность тромбоэмболии связана с трудностью диагностики из-за отсутствия характерных симптомов. Все признаки патологии только косвенно указывают на возможность закупорки сосуда и отмечаются при многих других заболеваниях различной этиологии. При этом летальный исход может очень быстро наступить при полном отсутствии симптомов, а тяжелое состояние далеко не всегда означает реальную опасность для жизни.
Наиболее общие симптомы при любой локализации тромбоэмболии включают:
- затрудненное дыхание, одышку,
- влажный кашель с большим количеством отделяемой мокроты,
- тахикардию,
- снижение артериального давления,
- холодный и липкий пот,
- временную потерю сознания,
- бледность кожных покровов,
- небольшое повышение температуры.
Несмотря на неопределенность симптоматики, существуют признаки тромбоэмболии, указывающие на место закупорки сосуда.
Поражение брюшных артерий
Выраженность симптомов тромбоэмболии брюшных артерий зависит от степени поражения стенок сосудов. На начальном этапе развития патологии основные жалобы связаны с:
- постоянным чувством холода,
- онемением конечностей, чувством жжения, покалывания, ощущением мурашек,
- изменением цвета кожи на ногах – она становится значительно бледнее, чем на других частях тела.
С развитием патологии появляются трудности при ходьбе: больные жалуются на боли и судороги в икроножных мышцах, у них изменяется походка. В медицине этот признак считается определяющим для диагностики ишемических расстройств сосудов брюшины и носит название симптома перемежающейся хромоты.
В некоторых случаях у больных появляются жалобы на боль в животе при физической нагрузке, исчезающей в состоянии покоя. Болезненные ощущения сопровождаются непроизвольным отделением газов и проблемами со сдерживанием позывов к дефекации.
Более чем у половины больных ишемия брюшной аорты проявляется импотенцией, связанной с затрудненным кровотоком в ветвях внутренней подвздошной артерии.
Еще один важный признак тромбоэмболии брюшной аорты – систолический шум над пораженным сосудом, который определяется при прослушивании фонендоскопом. При этом пульс в артерии над паховой складкой не прослушивается или выражен очень слабо.
В зависимости от степени перекрытия кровотока различают острую и хроническую форму патологии. Острая форма – это полное закупоривание просвета, которое может спровоцировать отмирание тканей части кишечника и инфаркт почки или печени.
Острая форма характеризуется:
- внезапной острой болью в животе,
- ухудшением общего самочувствия,
- резким падением артериального давления и тахикардией,
- непроизвольным выходом жидких каловых масс,
- невозможностью напрячь мышцы брюшного пресса.
Боли в левом подреберье могут быть симптомом инфаркта селезенки, в правом – инфаркта печени. Проблемы с почечными сосудами проявляются болью в нижней части спины и небольшим количеством выделяемой мочи с примесью крови.
Для хронической формы характерны боли в желудке после еды, периодическая тошнота, рвота, расстройство стула, повышение артериального давления.
Закупорка артерий головного мозга
Тромбоэмболия сосудов головного мозга – опасное для жизни осложнение, и в большинстве случаев вероятность спасения человека напрямую зависит от внимательного отношения к симптомам и времени оказания медицинской помощи (рис. 2).
Изменения состояния, на которые нужно обратить внимание:
- сильная головная боль,
- раскоординированность движений, нарушение равновесия,
- жалобы на нечеткое видение предметов, туман в глазах,
- периодическая потеря сознания,
- отсутствие реакции на внешние раздражители,
- сонливость или нервное возбуждение,
- кома.
В тяжелых случаях наблюдается паралич половины тела или лица. Заметив невнятность речи, искривление линии рта и неподвижность конечностей, близким больного необходимо немедленно вызвать скорую помощь.
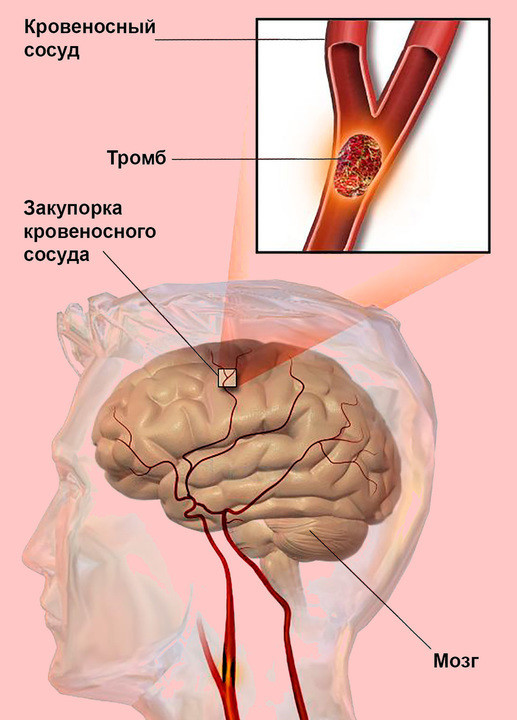
Рисунок 2. Закупорка сосудов головного мозга. Источник: Blausen Medical Communications, Inc. / Wikipedia
Вовлечение в процесс артерий конечностей
Клиническая картина при попадании сгустка в сосуды нижних конечностей зависит от степени закрытия просвета и состояния кровотока:
- 1 степень – частичная закупорка сосуда в достаточной мере компенсируется другими сосудами, боль проходит через короткий промежуток времени, восстанавливается чувствительность и нормальный цвет конечности;
- 2 степень – кровь проходит по сосуду с максимальным напряжением, снабжение мягких тканей находится на критическом уровне, больной жалуется на сильную боль в ноге, отек, ощущение холода в конечности и ее онемение;
- 3 степень характеризуется остановкой кровотока.
Исход третьей степени ишемии сосудов нижних конечностей и обратимость изменений зависит от времени оказания хирургической помощи или интенсивной антикоагулянтной терапии в условиях реанимационного отделения больницы.
Поражение легочной артерии
Тромбоэмболия легочной артерии (ТЭЛА) – вторая по частоте причина внезапной смерти после остановки кровообращения из-за проблем с сердцем. Ежегодно в мире фиксируется более 3 миллионов случаев смертей от этой патологии.
В большинстве случаев в легочные артерии попадают только мелкие эмболы, и заболевание проходит бессимптомно. При значительных размерах сгустка и уменьшении просвета сосуда отмечаются:
- затруднение дыхания, одышка,
- боли в груди, усиливающиеся при глубоком вдохе,
- кашель с отделением мокроты с примесью крови,
- значительное падение давления,
- тахикардия со слабым наполнением пульса,
- бледность кожных покровов,
- потливость,
- повышение температуры,
- обмороки.
Наиболее частый симптом ТЭЛА – это одышка. Она характерна как для центральной легочной эмболизации, так и для периферической. Встречается в 40-60% случаев. Кровохарканье – неспецифический симптом, его можно наблюдать в 15-20% случаев. Часто оно сопровождается явлениями шока. Шок и сильное снижение давления, в свою очередь, говорят о высоких рисках патологии и ее массивном характере. Врач анестезиолог Гречухина Анастасия Васильевна.
Симптомы легочной тромбоэмболии можно спутать с пневмонией и инфарктом. При несвоевременном оказании врачебной помощи высока вероятность летального исхода.
Поражение почечных артерий
Клинические признаки тромбоэмболии почечных артерий объединяют три симптомокомплекса:
- болевой – резкая внезапная боль в нижней части спины или в животе, иногда сопровождающаяся расстройством кишечника, тошнотой и рвотой;
- стойкое повышение артериального давления на фоне явлений острой сердечной недостаточности, вплоть до сердечной астмы;
- мочевой – высокое содержание в моче белка, небольшие примеси крови.
Объем мочи при тромбоэмболии значительно снижается вплоть до анурии.
Вовлечение в процесс вен брюшины
В редких случаях эмболы попадают в вены, по которым кровь идет от кишечника. При остром течении патологии отмечаются следующие симптомы:
- сильные и резкие боли в области живота, особенно после еды,
- жидкий стул с частыми позывами к дефекации,
- метеоризм,
- частый пульс при сниженном артериальном давлении.
- Длительное течение заболевания может привести к язве желудка и двенадцатиперстной кишки и снижению работоспособности.
Когда обратиться к врачу?
Немедленной медицинской помощи требуют следующие состояния:
- потеря сознания,
- сильная одышка,
- появление крови в мокроте при кашле,
- потеря чувствительности конечностей,
- сильные резкие боли в животе или в области груди.
Диагностика
Диагноз ставится на основании комплекса диагностических мероприятий, включающего:
- подробный сбор анамнеза,
- общий и биохимический анализы крови с обязательным тестом на D-димер (информативный показатель тромбообразования),
- рентгенографию легких,
- ангиограмму сосудов (рентгенография с введением контрастного вещества),
- УЗИ вен нижних конечностей (рис. 3),
- МРТ,
- ЭКГ в динамике.
- Правильная оценка результатов исследования позволяет определить адекватную схему терапии.
Лечение
Принцип лечения тромбоэмболии зависит от локализации тромба, тяжести состояния больного, степени закупорки сосуда и наличия хронических патологий.
В тяжелых случаях, когда существует реальная угроза жизни пациента и существует высокий риск глубокого венозного тромбоза и развития ТЭЛА, показано хирургическое вмешательство. Оно может проводиться разными методами:
- радикальная флебэктомия – удаление всех пораженных варикозом вен с перевязкой сосудов, в которых нарушена циркуляция крови;
- ограниченная флебэктомия вен в области голени;
- кроссэктомия – перевязка подкожных вен;
- удаление тромба из магистральных вен.
Консервативное лечение включает:
- назначение препаратов для разжижения крови (антикоагулянтов),
- эластическую компрессию нижних конечностей,
- процедуры местного действия – холодовые компрессы, мази и гели на основе нестероидных противовоспалительных препаратов.
Лечение проводится под строгим контролем врача с постоянным отслеживанием показателей крови.
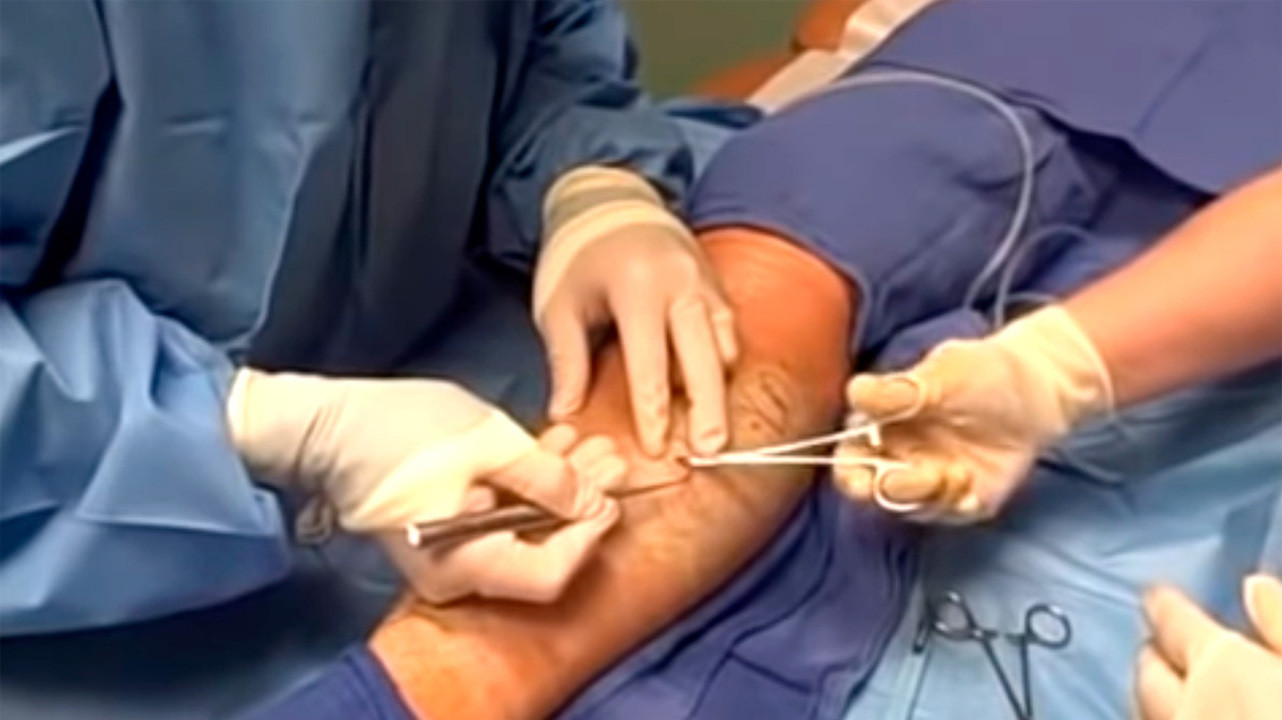
Лечение тромбоэмболии часто включает удаление вен, где нарушена циркуляция крови. Фото: SKINovative / YouTube
Прогноз и последствия
При своевременном обращении к врачу и адекватном лечении прогноз благоприятный. Однако, если тромбоэмболия возникает на фоне тяжелых сердечно-сосудистых и дыхательных патологий, существует реальная опасность для жизни. , Например, при обширной ТЭЛА смертность превышает 30%.
Рецидивы болезни возникают при отказе от антикоагулянтных препаратов и несоблюдении врачебных рекомендаций.
У людей, не имеющих в анамнезе системных патологий и с хорошими показателями свертываемости крови, в половине случаев тромб рассасывается сам. Но даже если он полностью рассосался, рекомендуется регулярно сдавать анализ крови и следить за состоянием здоровья.
Профилактика
Избежать опасности тромбообразования и закупорки сосудов помогут простые рекомендации:
- уделять достаточно внимания физической активности, больше ходить пешком, заниматься в спортзале;
- правильно питаться: жирная пища способствует отложению холестерина на стенках сосудов и сужению их просвета;
- пить больше чистой воды для снижения вязкости крови;
- стараться избегать травм, беречься от инфекций;
- не пренебрегать регулярными профилактическими осмотрами и стараться хотя бы один раз в год сдавать анализ крови;
- следить за весом;
- не принимать без рекомендации врача гормональные препараты.
Если у кого-то из близких родственников имеются проблемы с венами (варикозное расширение, тромбозы), рекомендуется пройти углубленное обследование на тромбофилию.
Заключение
Несмотря на высокую опасность тромбоэмболии, современная медицина обладает широкими возможностями по раннему выявлению проблемы и ее эффективному купированию. Нельзя пренебрегать первыми признаками заболевания – обращение к врачу на ранней стадии болезни поможет избежать серьезных осложнений.
Источники
1. Никулина Н.Н., Тереховская Ю.В. Эпидемиология тромбоэмболии легочной артерии в современном мире: анализ заболеваемости, смертности и проблем их изучения. Российский кардиологический журнал . 2019;(6):103-108.
Тромбоэмболия симптомы и факторы риска

При некоторых заболеваниях и состояниях на стенках магистральных вен могут образовываться тромбы. Отрываясь, они вместе с током крови устремляются к сердцу, а далее в легочные артерии, вызывая тромбоэмболию (ТЭЛА). Это опасное состояние, уносящее больше жизней, чем автокатастрофы и криминальные случаи. По данным 25-летнего исследования, ТЭЛА выявляется у 1 из 1000 человек. Без лечения в трети случаев закупорка артерий заканчивается гибелью. В зоне риска больные с терапевтическими заболеваниями — более 80 % летальных исходов приходится именно на эту группу.
Что такое тромбоэмболия легочной артерии
Мигрирующий эмбол может образоваться не только в сосудах, но и на стенке правого предсердия. Двигаясь по сосудам, тромб рано или поздно вызывает окклюзию. Степень поражения влияет на дальнейший прогноз:
- Массивная — окклюзия минимум одной артерии, поражается 50 % артериального русла. Наступает шок, резкое снижение артериального давления, удушье, боль в миокарде, который переполняется кровью. Заметен цианоз верхней части тела. Весьма вероятен стремительный летальный исход.
- Субмассивная — 40 % поражения. Симптомы схожи с проявлениями инфаркта. Боли усиливаются при вдохе. Появляется кашель с кровью. Увеличивается температура. Наблюдается повреждение поджелудочной железы.
- Немассивная — затрагивается 30 % сосудистого русла. Может не иметь клинических симптомов и выявляется при дальнейших поражениях легких.
У больных с факторами риска ТЭЛА возникает стремительно, вызывая угрожающие жизни состояния. Однако известны случаи, когда тромбоэмболия протекала бессимптомно. Поэтому людям с предрасположенностью к тромбам необходимы регулярные обследования. Предотвращение ТЭЛА и своевременная профилактика нередко оказываются даже эффективнее, чем диагностика и лечение. Известно, что эмболия в 50-70 % случаев не была выявлена прижизненно, если опираться на мировые данные. По данным РФ эмболия не обнаруживается у каждого 10 больного.
Тромбоэмболия: факторы риска
ТЭЛА обычно возникает на фоне тромбоза глубоких вен нижних конечностей, обычно выявляется у недавно оперированных больных, беременных и только что родивших из-за повышенной свертываемости крови. При ряде заболеваний и вредных привычек кровоток замедляется, повреждаются стенки сосудов и изменяется вязкость крови. Даже одного фактора достаточно для образования тромба.
Также в группу риска входят:
- Люди старше 65 лет.
- Перенесшие протезирование, пациенты с переломами костей.
- Больные с онкологическими заболеваниями и доброкачественными опухолями.
- Лежачие больные и любые пациенты с малой подвижностью.
- Имеющие генетическую предрасположенность.
- Пациенты с варикозом.
- Люди с лишним весом.
- Курильщики.
- Женщины, принимающие гормональные контрацептивы.
Таким образом, венозный тромбоз, а, следовательно, и ТЭЛА, может возникнуть из-за недостаточности кровообращения и высокой свертываемости крови. От такого состояния не застрахован даже житель страны с развитой медициной, поэтому основная задача врачей — ранняя диагностика и профилактика.
Как выявить тромбоэмболию
Поскольку эмболия не всегда имеет характерные симптомы, важно обратить внимание на предшествующие ТЭЛА обстоятельства. Нередко больными игнорируются отечность и посинение конечностей после травмы или во время беременности. Тем не менее эти признаки нередко свидетельствуют о процессе венозного тромбоза. К счастью, не все тромбы отрываются и ведут к эмболии. Наиболее опасны флотирующие тромбы, прикрепляющиеся к стенке одной ножкой. Они колышутся при движении крови и легко отрываются при травме, кашле, увеличении давления.
При внезапно возникшей боли за грудиной, напоминающей сердечный приступ, следует немедленно обратиться за неотложной помощью. Больные могут заподозрить у себя ТЭЛА по кровавому кашлю, но наиболее точно установить диагноз помогает инструментальная диагностика. Наибольшую популярность благодаря безопасности, информативности и неинвазивности завоевало дуплексное или триплексное ангиосканирование. Этот ультразвуковой метод применяется даже для обследования беременных, поскольку не требует введения контрастного вещества.

С целью предотвращения ТЭЛА применяется имплантация кава-фильтра и пликация вены, т.е. создание нескольких узких каналов вместо широкого просвета. Благодаря небольшому диаметру кровь свободно течет по руслу, но создается помеха для миграции тромба.
Профилактика и лечение
Внимание пациента к собственному здоровью — важный шаг, помогающий в ряде случаев сохранить жизнь. Не стоит игнорировать симптомы ТЭЛА, особенно если вы из группы риска:
- Беременным с отеком ног необходимо обращаться к лечащему врачу и настаивать на полноценном обследовании.
- Пациентам, кому показано хирургическое лечение, лучше по возможности выбирать малотравматичные эндоскопические операции. После хирургического вмешательства во избежание тромбоза нужно больше двигаться.
- Людям с лишним весом рекомендуется корректировка массы тела, поскольку из-за сдавливания в первую очередь страдают вены брюшины.
Для снижения свертываемости крови широко применяются гепарины. Уже образовавшийся тромб устраняется при помощи тромболитиков. Часто неотложная помощь при тромбоэмболии легочной артерии требуется незамедлительно. Дальнейший прогноз зависит от качества лечения. Если вы хотите получить квалифицированную помощь, обращайтесь в специализированные медучреждения, к которым относится «Чеховский сосудистый центр». В ЧСЦ работает отделение неотложной хирургии, где принимают пациентов 24 часа в сутки.
ТЭЛА – современная классификация, диагностика, прогноз, лечение и профилактика рецидивов

Тромбоэмболия легочной артерии (ТЭЛА) – окклюзия ствола или основных ветвей легочной артерии частичками тромба, сформировавшимися в венах большого круга кровообращения или правых камерах сердца и занесенными в легочную артерию с током крови.
Сегодня тромбоэмболия легочной артерии считается осложнением некоторых соматических заболеваний, послеоперационных и послеродовых состояний. Смертность от данного тяжелейшего осложнения очень высока, и занимает третье место среди самых частых причин летального исхода среди населения, уступая первые две позиции сердечно-сосудистым и онкологическим патологиям.
Основным источником ТЭЛА является тромбоз глубоких вен (ТГВ) нижних конечностей или малого таза, поэтому ТГВ и ТЭЛА в настоящее время объединяют в понятие «венозный тромбоэмболизм» (ВТЭ). ТЭЛА – одна из наиболее частых причин внезапной смерти. В отсутствие лечения уровень смертности при ТЭЛА составляет 20-30%, тогда как благодаря своевременному проведению терапии этот показатель снижается до 5%
Характеристика симптомов ТЭЛА
Одним из главных симтомов ТЭЛА является одышка, возникающая без каких-либо предварительных признаков, при этом явные причины появления тревожного симптома отсутствуют. Одышка возникает на вдохе, причем может присутствовать постоянно. Помимо одышки ТЭЛА характеризует увеличение частоты сердечных сокращений от 100 ударов в минуту и выше. Артериальное давление сильно падает, причем степень уменьшения обратнопропорциональна степени тяжести заболевания. То есть, чем ниже артериальное давление, тем массивнее патологические изменения, вызванные тромбоэмболией легочной артерии.
Болевые ощущения характеризуются значительной полиморфностью, и зависят от степени тяжести тромбоэмболии, объема пораженных сосудов и степени общепатологических нарушений в организме. Например, закупорка ствола легочной артерии при ТЭЛА повлечет за собой развитие болей за грудиной, которые имеют острый, разрывающий характер. Такое проявление болевого синдрома определяется сдавлением нервов в стенке закупоренного сосуда. Другой вариант болей при тромбоэмболии легочной артерии – подобные стенокардическим, когда развивается сдавливающие, разлитые боли в области сердца, которые могут иррадиировать в руку, лопатку и т. д.
При развитии осложнения ТЭЛА в виде инфаркта легкого, боль локализуется во всей грудной клетке, причем усиливается при совершении движений (чихание, кашель, глубокое дыхание).
Реже боль при тромбоэмболии локализована справа под ребрами, в области печени. Недостаточность кровообращения, развивающаяся при тромбоэмболии, может спровоцировать развитие мучительной икоты, пареза кишечника, напряжение передней стенки живота, а также выбухание крупных поверхностных вен большого круга кровообращения (шеи, ног и т. д. ). Кожа приобретает бледный цвет, причем может развиваться серый или пепельный отлив, посинение губ присоединяется реже (в основном при массивной тромбоэмболии легочной артерии). В некоторых случаях можно выслушать сердечный шум в систолу, а также выявить галопирующую аритмию. При развитии инфаркта легкого, как осложнения ТЭЛА, может наблюдаться кровохарканье примерно у 1/3 – 1/2 больных, в сочетании с резкой болезненностью в груди и высокой температурой. Температура держится от нескольких суток до полутора недель. Тяжелая степень тромбоэмболии легочной артерии (массивная) сопровождается нарушения мозгового кровообращения с симптомами центрального генеза – обмороками, головокружениями, судорогами, икотой или коматозным состоянием. В некоторых случаях к нарушениям, вызванным тромбоэмболией легочной артерии, присоединяются симптомы острой почечной недостаточности.
Описанные выше симптомы не являются специфичными именно для ТЭЛА, поэтому для постановки правильного диагноза важно собрать всю историю болезни, обратив особое внимание на наличие патологий, ведущих к тромбозам сосудов.
И все же главные симтомы – развитие одышки, увеличение частоты сердечных сокращений (тахикардия), учащением дыхания, болями в области груди. Все остальные симптомы необходимо рассматривать в совокупности, учитывая наличие тромбоза глубоких вен или перенесенного инфаркта, которые должны поставить врача и близких родственников больного в позицию настороженности относительно высокого риска развития тромбоэмболии легочной артерии.
В настоящее время в кардиологии приняты две классификации ТЭЛА. По классификации Европейского общества кардиологов (ESC, 2008) выделяют ТЭЛА высокого и невысокого (промежутоного и низкого) риска.
Классификация Американской ассоциации сердца (AHA, 2011) предполагает следующие виды ТЭЛА: массивная, субмассивная и низкого риска.
Эти классификации по многим критериям пересекаются: например, массивная ТЭЛА соответствует ТЭЛА высокого риска, субмассивная – ТЭЛА промежуточного риска. Безусловно, наиболее высокий уровень летальности – более 15% – характерен для пациентов с массивной ТЭЛА.
Главным клиническим критерием, на основании которого дифференцируют больных массивной ТЭЛА, является системная гипотония (уровень систолического АД ≤90 мм рт. ст. либо снижение его на ≥40 мм рт. ст. по сравнению с обычным), к диагностическим критериям относятся также кардиогенный шок, внезапная остановка кровообращения, признаки дисфункции правых отделов сердца, повышение сывороточных уровней сердечных тропонинов. Однако пациенты с массивной ТЭЛА встречаются в клинической практике нечасто – в 5-10% случаев.
Основным дифференциально диагностическим критерием субмассивной ТЭЛА считается наличие острой перегрузки правых отделов сердца, которая проявляется в виде дисфункции правого желудочка и определяется при использовании таких визуализирующих методик, как эхокардиография (ЭхоКГ) или компьютерная томография (КТ). Повышение уровня маркеров некроза миокарда, прежде всего тропонинов, также является одним из важных маркеров субмассивной ТЭЛА. При отсутствии вышеперечисленных маркеров говорят о ТЭЛА низкого риска, которая чаще всего и встречается в клинической практике.
Алгоритм диагностики массивной ТЭЛА достаточно лаконичен, поскольку тяжесть состояния пациентов диктует необходимость установления диагноза в кратчайшие сроки. Центральным диагностическим методом в этом алгоритме является мультиспиральная КТ.
В качестве альтернативного и в то же время скринингового метода следует рассматривать ЭхоКГ. Эхокардиографическими признаками ТЭЛА являются следующие:
- признак Мак-Коннелла (акинезия свободной стенки правого желудочка при нормальном движении верхушки сердца),
- признак «60/60» (время ускорения – AccTime – в легочной артерии 30 мм рт. ст. ),
- парадоксальное движение межжелудочковой перегородки, отсутствие инспираторного спадения нижней полой вены, дилатация легочной артерии,
- признаки легочной гипертензии,
- тромб в области правого предсердия, желудочка.
При подозрении на ТЭЛА у пациентов со стабильной гемодинамикой (без развития шока и гипотензии) начинать диагностику следует с оценки клинических симптомов и степени риска ТЭЛА (например, по Женевской шкале клинической вероятности ТЭЛА), определения уровня D -димера и компрессионной ультрасонографии вен нижних конечностей. D -димер – высокочувствительный маркер, обладающий высокой отрицательной прогностической значимостью при подозрении на ТЭЛА; нормальные значения D-димера (
Однако решающее значение в диагностике также отводится мультиспиральной КТ или, в некоторых случаях, ангиопульмонографии.
Прогноз пациентов с ТЭЛА и выбор тактики лечения в первую очередь зависят от степени тяжести процесса и его обширности. Современная схема лечения пациентов с массивной ТЭЛА (высокого риска) включает тромболитические препараты и нефракционированный гепарин (НФГ), а также симптоматическую терапию (кислород, вазопрессорные агенты – норадреналин, вазопрессин). При неудачной тромболитической терапии (ТЛТ) или наличии противопоказаний к ней рекомендуется проведение хирургических методов лечения (эмболэктомия).
У пациентов с субмассивной ТЭЛА и промежуточным риском (с признаками дисфункции правого желудочка и/или высоким уровнем маркеров повреждения миокарда) препаратами выбора являются НМГ или фондапаринукс. При наличии дополнительных факторов риска может быть проведенаТЛТ, при наличии противопоказаний или неудачной ТЛТ – эмболэктомия.
В связи с получением данных о том, что проведение ТЛТ при субмассивной ТЭЛА наряду с уменьшением риска смерти и гемодинамического коллапса обусловливает повышение частоты больших кровотечений, включая интракраниальные геморрагии (исследование PEITO, 2013), у таких больных перед назначением данной процедуры следует тщательно оценить соотношение «польза/риск».
В схеме лечения пациентов с ТЭЛА низкого риска, которые также подлежат обязательной госпитализации, основным остается применение антикоагулянтов (НМГ или фондапаринукса). ТЛТ и эмболэктомия в этих ситуациях не показаны.
Основной вопрос, который возникает после острого периода ТЭЛА, – какова оптимальная длительность проведения антикоагулянтной терапии? В остром периоде стандартным является назначение парентеральных антикоагулянтов на 5-7 дней с параллельным контролированным назначением антагонистов витамина К (варфарина). При ликвидации источника тромбоэмболии или при первом эпизоде идиопатической ТЭЛА (когда источник тромбоза обнаружить не удалось) назначают пероральные антикоагулянты курсом от 3 мес (класс и уровень доказательств IА в рекомендациях ESC, 2008), предпочтение следует отдавать длительному применению антикоагулянтов – в течение 6-12 мес (В, IIb). Длительный (бессрочный) прием пероральных антикоагулянтов показан в случае высокой вероятности рецидива (повторный эпизод идиопатической ТЭЛА или сохраняющиеся факторы риска).
Трудности, сопряженные с амбулаторным приемом варфарина (необходимость подбора дозы, лабораторного мониторинга; узкое терапевтическое окно, частое отсутствие возможности качественного контроля коагуляции, ограничения в образе жизни пациента и т. д. ), обусловливают крайне низкую приверженность к длительной антикоагулянтной терапии, что хорошо известно врачам. Между тем профилактика повторных эпизодов ВТЭ является важным аспектом ведения больных с ТЭЛА.
Когда речь идет о длительном самостоятельном приеме антикоагулянтов пациентом после выписки из стационара, в первую очередь необходимо обеспечить высокую приверженность пациента к лечению, что во многом зависит от удобства применения назначенного препарата и его безопасности.
В такой ситуации трудно переоценить роль новых пероральных антикоагулянтов, прием которых в отличие от использования антагонистов витамина К, не требует постоянного лабораторного мониторинга и обеспечивает высокую безопасность терапии даже при длительном применении. Из зарегистрированных в России новых пероральных антикоагулянтов официально рекомендован к применению у пациентов с ТГВ и ТЭЛА с первого дня заболевания только ингибитор фактора Ха ривароксабан (Ксарелто®). Ривароксабан – один из наиболее успешных новых пероральных антикоагулянтов (НОАК). !
Из НОАК только ривароксабан одобрен Управлением по контролю за качеством продуктов питания и лекарственных средств США (Food and DrugAdministration – FDA) и Европейским агентством по лекарственным средствам (ЕМА) для лечения ТГВ и ТЭЛА и профилактики рецидивов.
Ривароксабан рекомендован для лечения пациентов с ТГВ или ТЭЛА в дозе 15 мг 2 р/сут в течение 3 нед с переходом на дозу 20 мг 1 р/сут в течение последующего периода терапии (профилактика рецидивов), который должен продолжаться от 3 до 12 мес.
Основой для разработки данных рекомендаций стали результаты, полученные в глобальной программе EINSTEIN, которая включила несколько исследований ІІІ фазы, подтвердивших эффективность и безопасность ривароксабана в лечении пациентов с острым ТГВ, ТЭЛА, а также в долгосрочной профилактике рецидивов ТГВ и ТЭЛА у этих пациентов.
В исследовании EINSTEIN-PE сравнивали эффективность и безопасность монотерапии ривароксабаном (в дозе 15 мг 2 р/сут в течение 3 нед, затем в дозе 20 мг/сут) и стандартное лечение (эноксапарином подкожно с переходом на антагонист витамина К) у пациентов с острой симптомной ТЭЛА, а также оценивали данные показатели для изучаемых подходов в случае использования с целью профилактики рецидивов ВТЭ. Длительность наблюдения составляла 3-6-12 мес (на усмотрение лечащего врача). В рамках данного исследования эффективность ривароксабана в снижении первичной конечной точки – частоты рецидивов симптомной ВТЭ (совокупного показателя симптомного ТГВ, фатальной и нефатальной ТЭЛА) – была сопоставима с таковой стандартной терапии (2, 1 и 1, 8% соответственно; p=0, 003). Важно, что по основному показателю безопасности, включающему большое кровотечение и клинически значимое небольшое кровотечение, ривароксабан также не уступал стандартной терапии (10, 3 и 11, 4% соответственно; p=0, 23). Более того, частота больших кровотечений была на 51% ниже у пациентов, получавших лечение ривароксабаном (1, 1 против 2, 2% на фоне стандартного лечения; p=0, 003) . Таким образом, результаты исследования EINSTEIN-PE показали, что ривароксабан – это эффективная и более безопасная альтернатива НМГ /антагониста витамина К для лечения пациентов с ТГВ и ТЭЛА. Это подтверждают и результаты метаанализа 9 рандомизированных контролированных исследований (более 16 тыс. пациентов), в которых сравнивали эффективность и безопасность новых пероральных антикоагулянтов – ингибиторов фактораХа ривароксабана, апиксабана, прямых ингибиторов тромбина дабигатрана и ксимелагатрана – с варфарином в лечении пациентов с высоким риском ВТЭ. Согласно результатам этого анализа, только применение ривароксабана продемонстрировало значительное снижение частоты кровотечений по сравнению с приемом варфарина в процессе терапии. Остальные антикоагулянты показали сопоставимые с варфарином эффективность и безопасность (B. D. Fox, 2012).
Поскольку ТЭЛА имеет тенденцию к рецидивирующему течению, очень важно проводить специальные профилактические мероприятия, которые помогут предотвратить повторное развитие грозной и тяжелой патологии. Профилактика ТЭЛА проводится у людей, имеющих высокий риск развития патологии. Целесообразно проводить профилактику ТЭЛА у следующих категорий людей:
- старше 40 лет;
- перенесенный инфаркт или инсульт;
- избыточная масса тела;
- операции на органах живота,
- малого таза, ногах и грудной клетки;
- эпизод тромбоза глубоких вен ног или ТЭЛА в прошлом.
Профилактические мероприятия включают в себя следующие необходимые действия:
- УЗДС вен ног;
- тугое бинтование ног;
- сдавление вен голени специальными манжетами;
- терапия антикоагулянтами ( в т. ч. НОАК) ;
- перевязывание крупных вен ног;
- имплантация специальных кава-фильтров разнообразных модификаций (например, Мобин-Уддина, Гринфильда, “тюльпан Гюнтера”, “песочные часы” и т. д. ).
Кава-фильтр достаточно сложно установить, но правильное введение надежно профилактирует развитие ТЭЛА. Кава-фильтр, введенный некорректно, повлечет за собой увеличение риска формирования тромбов и последующего развития ТЭЛА. Поэтому проводить операцию по установке кава-фильтра следует только у квалифицированного специалиста в хорошо оборудованном медицинском учреждении.
Таким образом, ТЭЛА представляет собой очень серьезное патологическое состояние, которое может оканчиваться летальным исходом или инвалидизацией. В силу серьезности заболевания, необходимо при наличии малейшего подозрения на ТЭЛА проконсультироваться с врачом или вызвать скорую помощь при тяжелом состоянии. Если был перенесен эпизод ТЭЛА, или имеются факторы риска, настороженность в отношении данной патологии должна быть максимальной.
В нашей клинике накоплен богатый опыт профилактики ТЭЛА, а также лечения пациентов, как с ТГВ, так и с самой ТЭЛА на всех этапах медицинского обеспечения – начиная с амбулаторного и заканчивая стационарным.


