Трубная беременность. Причины, симптомы и медицинская помощь при беременность в маточной трубе
Иногда оплодотворенная яйцеклетка по каким-либо причинам не может проникнуть в матку и начинает развиваться вне предназначенного для этого пространства: в яичниках, брюшной полости, рудиментарном маточном роге или фаллопиевой трубе. Последний вариант по частоте встречаемости настолько превосходит все прочие (пропорция примерно 97-99% к 1-3%), что термин «внематочная» беременность устойчиво ассоциируется с «трубной» и обычно употребляется именно в этом значении.
Основными причинами являются недостаточная проходимость труб или нарушения ее перистальтики. В свою очередь, к этому могут привести:
- воспалительные процессы во внутренних репродуктивных органах, в т.ч. вследствие неудачного аборта, хронической урогенитальной инфекции и пр.;
- врожденная аномалия (недоразвитие, извитая форма) фаллопиевых труб;
- эндокринная патология;
- онкопатология.
В некоторых источниках указывается, что к провоцирующим факторам следует отнести также внутриматочную контрацепцию и генетические аномалии самого эмбриона.
2. Симптомы внематочной беременности
На самых ранних стадиях субъективные ощущения могут быть неотличимы от таковых при нормальной беременности: отсутствие менструации, огрубление и увеличение грудных желез, избирательное изменение вкуса или обоняния, иногда характерная тошнота и/или позывы на рвоту. Однако, существенное отличие составляют наличие кровянистых выделений и тупая («ноющая», «тянущая») боль в нижней части живота. С подобными симптомами следует безотлагательно обратиться к гинекологу, – не позднее, чем через неделю после задержки.
Внематочная трубная беременность создает непосредственную угрозу здоровью и жизни женщины. Фаллопиева труба тонка (до 15 мм), ее стенки не обладают необходимой эластичностью и при механическом напряжении перфорируются. В случае внутритрубного развития эмбриона это обычно происходит на сроке от 4 до 6 недель. Альтернативным сценарием является спонтанный трубный аборт содержимого плодного яйца в брюшную полость.
Симптомами, требующими экстренной госпитализации, являются:
- острая, кинжальная боль внизу живота;
- резкая слабость и головокружение (вплоть до обморока);
- бледность кожных покровов;
- профузный пот.
Даже если боль через какое-то время немного стихает, ситуация остается жизнеугрожающей: при повреждении сосудов продолжается кровоизлияние в брюшную полость.
3. Диагностика
Клиническая картина трубного аборта или, тем более, разрыва трубы достаточно выражена и диагностических сложностей для врача не составляет. Что касается собственно трубной беременности, то ранняя диагностика, кроме осмотра, изучения анамнеза и жалоб, может включать:
- УЗИ органов малого таза, причем трансвагинальное исследование в данном случае значительно информативней, чем трансабдоминальное;
- анализ крови на содержание специфического гормона – хориогонического гонадотропина человека (ХГЧ);
- диагностическая лапароскопия.
4. Лечение трубной беременности
При подтверждении диагноза внематочной беременности показана немедленная операция. В настоящее время при прочих равных условиях предпочтение отдается щадящим, минимально травматичным и, по возможности, органосохраняющим лапароскопическим методикам. Процент лапароскопии в общем объеме операций при данной патологии достигает 90%, причем метод постоянно совершенствуется (в частности, т.н. однопортовая операция требует лишь одного минимального входного разреза). Следует учитывать, однако, что развитие ситуации далеко не всегда является стандартным и прогнозируемым. В некоторых случаях удается сохранить трубу, в иных – нет. Кроме того, внематочная беременность является настолько серьезной патологией, что хирургическое устранение ее последствий само по себе может повысить вероятность рецидива. Приблизительное статистическое распределение вероятностей: 20% – повторная трубная беременность (если сохранена труба и все необходимые функции) и еще около 30% – бесплодие.
Тем не менее, после успешно прооперированной внематочной беременности процент выношенной нормальной беременности составляет около 50%.
Заболевания 
Жалобы и симптомы 
- жжение и зуд
- неприятный запах
- нехарактерные вагинальные выделения
- Боль во время полового контакта
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика 
- УЗИ органов малого таза
- УЗИ транвагинальное
- Мазок на флору
- Кольпоскопия
- Гистероскопия
- РДВ (раздельное диагностическое выскабливание)
Наши цены 
- Первичный прием акушера-гинеколога – от 4700 р.
- Консультация врача гинеколога – от 3500 р.
- Лазерное вульво -вагинальное ремоделирование (Лазерный дермальный оптический термолиз ) область воздействия: слизистая влагалища, входа во влагалище,периуретральная область,наружное отверстие уретры, область клитора, малых половых губ, наружной и внутренней поверхности больших половых губ – 65 000 р.
- Лазерное вульво -вагинальное ремоделирование (лазерный дермальный оптический термолиз ) область воздействия: слизистая влагалища – 55 000 р.
- Лазерное вульво -вагинальное ремоделирование (лазерный дермальный оптический термолиз ) область воздействия: наружная и внутренняя поверхность больших половых губ, промежность – 45 000 р.
- Лазерная шлифовка рубцовых изменений в области промежности и вульвы (1 кв.см.) – 3 650 р.
- Восстановление влагалищной флоры лазеротерапия – 1 сеанс – 12 500 р.
- Интимная контурная пластика препаратом гиалуроновой кислоты Vivacy, Франция, Stylage M, Lidocaine, 1 мл – 21 750 р.
- Биоревитализация интимной зоны Vivacy, Франция, Stylage Hydro, 1 мл – 27 000 р.
- Аутоплазмотерапия шейки матки (уровень 1) – 15 000 р.
- Аутоплазмотерапия шейки матки (уровень 2) – 25 000 р.
- Аутоплазмотерапия шейки матки (уровень 3) – 35 000 р.
- Аутоплазмотерапия наружных половых органов (уровень S) – 25 000 р.
- Аутоплазмотерапия наружных половых органов (уровень M) – 35 000 р.
- Аутоплазмотерапия наружных половых органов (уровень L) – 45 000 р.
- Лазерное удаление папилломкондиллом влагалищавульвы – 1 ед – 3100 р.
- Лазерное вскрытие наботовых кист – 3700 р.
- Лазеротерапия шейки матки ( 1 сеанс) – 10 500 р.
- Лазеротерапия шейки матки и цервикального канала (1 сеанс) – 15 500 р.
- Мэлсмон терапия 2 мл – 10 000 р.
- Мэлсмон терапия 4 мл – 17 000 р.
- Мэлсмон терапия 6 мл – 25 000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
О признаках внематочной беременности
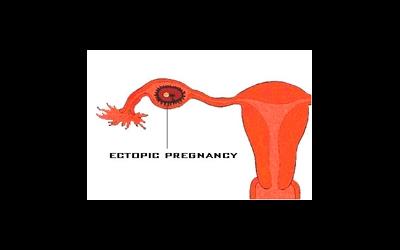
Внематочной беременности признаки, по отзывам женщин, прошедших через это состояние, сложно оставит незамеченными. На что следует обратить внимание, чтоб избежать весьма грозных осложнений? Какие есть первые признаки Внематочной беременности до задержки менструации? Обсудим в этой статье.
Как начинается беременность?
Женская половая клетка – яйцеклетка после оплодотворения опускается в полость матки по маточной трубе и прикрепляется на ее слизистой оболочке для последующего развития в эмбрион, а потом плод. Этот процесс называется «имплантацией». Иногда в данном механизме случается сбой, и в таком случае плодное яйцо может закрепиться на «неправильном» месте. В качестве такого места может выступить яичник, маточная труба женщины, а иногда даже брюшная полость. Это и называют внематочной беременностью. Данное состояние угрожает здоровью, а иногда жизни женщины. Очень жаль, от внематочной беременности не может быть застрахована ни одна женщина. Каким образом ее распознать на первых стадиях, какие признаки внематочной беременности существуют. На какую симптоматику следует обратить внимание?
Что такое внематочная беременность? Симптомы и признаки это состояния. Что происходит?
Внематочная беременность имеет патологический характер, из-за «неправильности» процесса, а если быть точнее, – «непопадания» оплодотворенного яйца в область матки. В силу определенных причин, после оплодотворения яйцеклетка прикрепляется вне полости матки, где и начинается ее непродолжительное развитие.
- трубную (прикрепилась на фаллопиевой трубе);
- яичниковую (прикрепилась на яичнике);
- брюшную (закрепилась набрюшной полости);
- внематочную беременность, которая развивается в рудиментарном роге матки (случается редко).
Очередность в данном перечне типов соответствует той частоте, с какой происходят случаи патологий. Кроме этого в практике медицины встречается и еще один чрезвычайно редкий (к счастью) вид внематочной беременности, который называют гетероскопической беременностью. В данной ситуации речь идет о нормальной и маточной, и одновременно о внематочной беременностях. В данном случае у женщины овуляция произошла сразу с двумя яйцеклетками за один месячный период, и сразу две оплодотворились. Однако одно из плодных яиц прикрепилось, как и положено, в матке, а второе – в неправильном для него месте, яичнике, трубе или каком-то другом.
Если не определить вовремя внематочную беременность по признакам, последствия ее могут быть чрезвычайно серьезными – от полного бесплодия, до гибели женщины. Хотя эмбрион обычно замирает при внематочной беременности, дальнейшее его развитие все же не исключено. А поскольку для вынашивания плода маточная труба совершенно не предназначена и не способна растягиваться вместе с ростом эмбриона, в определенный момент случается ее разрыв. В такой ситуации обязательно должна быть произведена экстренная госпитализация и срочное хирургическое вмешательство.
При своевременном выявлении патологии плодное яйцо может быть удалено, в том числе не хирургическим путем, при этом сохранив возможность женщины к наступлению беременности и нормальному вынашиванию малыша в последующем.
Ранние признаки внематочной беременности
Зачастую внематочная беременность обладает определенной симптоматикой и признаками: задержка менструации, недомогание, определение тестом, небольшое набухание молочных желез, болевые ощущения. Но, к сожалению, нормально протекающая беременность имеет все данные симптомы и признаки внематочной беременности. Форум, посвященный этому состоянию – тому подтверждение. Патология имплантации достаточно успешно «маскируется» под нормальную обычную беременность. Поэтому часто определить внематочную беременность по признакам и симптомам, которые были описаны выше, очень непросто.
Внематочную, как и нормальную, сопровождает задержкой месячных и набухание груди. Женщина может чувствовать ранний токсикоз (тошноту), и прочие симптомы, которые характерны зачатию. Тест, купленный в аптеке, также покажет две полосы, в подтверждение случившегося зачатия. Единственный достаточно тонкий нюанс отличия, который указывает на тот факт, что процесс происходит не так – это яркость полос на тесте. Как отмечают многие женщины, которые столкнулись с этим, при данной патологии вторая полоса на тесте часто бывает несколько светлее. Это один из ранних признаков внематочной беременности. На форуме можно почитать, что достаточно часто именно такой тест вызвал подозрение на «неправильность» процесса.
Кроме того, полосы на тесте иногда бывают очень яркими изначально, однако становятся все более светлыми и светлыми с каждым следующим проведением. То есть, ранние признаки внематочной беременности после задержки можно выявить, проведя несколько тестирований на беременность с некоторыми интервалами. Однако, важно понимать, что это не самый надежный способ. Не редки случаи, при которых вторая полоска не проявлялась вообще, то есть тест демонстрировал, что женщина не является беременной. Таким образом, когда вы на себе ощущаете все характерные симптомы беременности, а тест говорит обратное, существует повод подозревать внематочную.
Не смотря на тот факт, что месячные при внематочной прекращаются, как и при нормальном течении беременности, в то же время патологическую обычно сопровождают небольшие кровотечения или кровяные мажущие выделения из влагалища. Кроме этого, такому состоянию присущ также болевой синдром: болевые ощущения при внематочной беременности проявляются чаще в нижней части живота или в пояснице. Если быть точнее, боли проявляется в том месте, где случилось закрепление оплодотворенного яйца.
Тревожными признаками, сигнализирующие о вероятной внематочной беременности, являются также головокружения, общее недомогание, в некоторых случаях даже обмороки. Когда женщина выявила первые признаки внематочной беременности до задержки менструации или после нее – необходимо в срочном порядке обратиться в женскую консультацию. Только врач может подтвердить или опровергнуть эти подозрения.
Внематочная беременность: признаки, сроки
Признаки, которые были перечислены выше, являются характерными не только для внематочной беременности, но также и нормальной. Так что точно определить, что оплодотворенное яйцо «поселилось» вне матки, можно лишь при участии врача. Кроме уже указанных выше ранних симптомов, которые вполне могут выступать признаками «обыкновенной», на внематочную беременность также может указать токсикоз. Однако не наличие токсикоза само по себе (рвота и тошнота – являются частыми спутниками нормальной беременности), а усиливающиеся постепенно проявления: при наличии патологического состояния это явление ярко выражено и становится более сильным со временем. Одновременно усиливаются и боли в нижней части живота, спустя несколько суток они уже перемежаются сильными спазмами и резкими болями.
В некоторых ситуациях у женщины может увеличиваться температура тела, резко понизиться артериальное давление. При этом уровень гемоглобина является пониженным, иногда до такой степени, что развивается анемия. При появлении внематочной беременности признаков, ХГЧ анализ крови демонстрирует не соответствующие концентрации этого гормона беременности. Этот показатель является явным свидетельством наличия патологии.
Кроме того, при наличии признаков внематочной беременности УЗИ обязательно проводится. Наличие свободной жидкости за маткой, а также отсутствие в ней плода свидетельствуют о патологии.
Если есть хотя бы один из признаков, указанных выше, а также отмечаются ненормальные кровянистые выделения, в первую очередь, женщине жизненно необходимо срочно посетить врача-гинеколога. Когда патология имплантации не диагностируется вовремя, в будущем может случиться разрыв фаллопиевой трубы. В таком случае происходит внутреннее кровотечение в область брюшины, сильнейшие боли, обморок и болевой шок — таковы последствия прекратившейся внематочной беременности. В таком случае без вариантов женщине необходимо проводить операцию. В этом случае вероятность бесплодия в будущем в разы возрастает. А при отсутствии своевременной медицинской помощи при разрыве яичника или трубы – и вообще велик риск гибели.
Внематочная беременность: как можно распознать симптомы при последующем развитии беременности?
Как же самостоятельно выявить симптомы внематочной беременности, чтоб не потерять драгоценное время, с одной стороны, а с другой – не подозревать наличие несуществующей проблемы? Итак, подведем итоги из всего вышесказанного: признаки внематочной беременности до задержки, как и после нее, обычно соответствуют нормальной. Первый симптом – задержка очередной менструации. Также на фоне задержки вероятно появление кровянистых мажущих выделений, что является характерным для прерывания обычной беременности. Случается, что месячные идут в срок или с небольшой задержкой, однако при этом кровопотеря является более скудной.
К другим признакам относятся появление болевого синдрома: болевые ощущения локализируются в нижней части живота, сильнее в области маточной трубы, где закрепилось яйцо. В начале боли имеют тянущий характер, однако с течением времени они становятся более резкими, «стреляющими», спазмическими, усиливаются и накрывают весь живот. В случае разрыва маточной трубы, который происходит обычно в сроки с шестой по десятую недели от зачатия, в нижней части живота слева или справа появляется резкая кинжальная боль. Подобное состояние характеризуется внутренним кровотечением, которое угрожает для жизни женщины.
Внематочная беременность

Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
При внематочной (эктопической) беременности плодное яйцо развивается вне полости матки: в брюшной полости, на яичнике, в маточных трубах, в шейке матки. В индустриально развитых странах средняя частота внематочной беременности составляет 1,2-1,7 % по отношению к общему числу беременностей. В России внематочная беременность встречается в 1,13 случаев на 100 беременностей, или в 3,6 случаев на 100 родивших живых детей. В связи с тем, что эта аномальное расположение беременности, при ее развитии кровоснабжение плодного яйца формируется от места патологической имплантации. По мере дальнейшего роста беременности создается риск разрыва органа, в котором развивается эктопическая беременность, в связи с тем, что только матка приспособлена для размещения развивающегося плода.
В случае несвоевременной диагностики и без адекватного лечения внематочная беременность может представлять опасность и для жизни женщины. Кроме того, внематочная беременность может привести к бесплодию. У каждой 4-й пациентки развивается повторная внематочная беременность, у каждой 5-6 возникает спаечный процесс в малом тазу, а у 3/4 женщин после оперативного лечения возникает вторичное бесплодие.
Чаще всего среди всех локализаций внематочной беременности встречается трубная беременность (97,7 %). При этом плодное яйцо располагается в ампулярном отделе трубы в 50 % наблюдений, в средней части трубы до 40 %, в маточной части трубы у 2-3 % пациенток и в области фимбрий трубы у 5-10 %. Яичниковую, шеечную, брюшную, интралигаментарную и развивающуюся в рудиментарном роге матки беременность относят к редким формам внематочной беременности. Яичниковая беременность встречается в 0,2-1,3 % случаев. Выделяют две формы яичниковой беременности: интрафолликулярную, когда оплодотворение зрелой яйцеклетки происходит внутри полости овулированного фолликула, и овариальную при которой имплантация плодного яйца происходит на поверхности яичника. Брюшная беременность наблюдается в 0,1-1,4 % случаев. При первичной брюшной беременности плодное яйцо сразу имплантируется непосредственно на брюшине, сальнике, кишечнике или других внутренних органах брюшной полости. Вторичная брюшная беременность формируется, когда плодное яйцо попадает в брюшную полость из трубы. Имеются сведения о возможности развития первичной брюшной беременности после ЭКО при лечении бесплодия у пациентки. Частота шеечной беременности составляет 0,1-0,4 %. При этом плодное яйцо имплантируется в цилиндрическом эпителии канала шейки матки. Ворсины трофобласта глубоко проникают в мышечную оболочку шейки, что приводит к разрушению ее тканей и сосудов и заканчивается массивным кровотечением.
К редким формам относится внематочная беременность в добавочном роге матки, составляя 0,2-0,9 % случаев. Несмотря на то, что имплантация плодного яйца в роге матки, с точки зрения топографической анатомии, характерна для маточной беременности, но клинические проявления идентичны таковым при разрыве матки. Очень редко (0,1 %) встречается интралигаментарная внематочная беременность, когда плодное яйцо развивается между листками широкой связки матки, куда попадает (вторично) после разрыва стенки трубы в сторону брыжейки маточной трубы. Редко наблюдается и гетеротопическая (многоплодная) беременность, когда в полости матки имеется одно плодное яйцо, а другое располагается за пределами матки.
Частота данной патологии возрастает в связи с использованием современных технологий вспомогательной репродукции (ЭКО) достигая в этих случая частоты 1 на 100-620 беременностей.
Причины и факторы риска развития внематочной беременности
- перенесенные воспалительные заболевания придатков матки (наиболее опасной в этом смысле является хламидийная инфекция);
- перенесенная ранее эктопическая беременность (риск вероятности повторной внематочной беременности возрастает в 7-13 раз);
- внутриматочная спираль;
- стимуляция овуляции;
- перенесенные операции на трубах;
- опухоли и опухолевидные образования матки и придатков;
- эндометриоз;
- генитальный инфантилизм;
- гормональная контрацепция;
- аномалии развития половых органов;
- перенесенные ранее аборты;
- применение вспомогательных методов репродукции.
На фоне перечисленных патологических состояний нарушается физиологическое продвижение оплодотворенной яйцеклетки в сторону матки.
Клинические проявления и симптомы
В большинстве случаев имеет место трубная беременность, которая чаще формируется в правой маточной трубе. Клиническая картина зависит от расположения плодного яйца, срока беременности, прогрессирует ли беременность или она прерывается. В последнем случае клинические проявления зависят от характера прерывания беременности – по типу трубного аборта или разрыва трубы.
Классическая клиническими признаками прервавшейся эктопической беременности являются: боль, задержка менструации и влагалищное кровотечение. Однако далеко не во всех случаях имеют место эти типичные проявления. У пациенток с внематочной беременностью встречаются и некоторые другие симптомы, которые могут иметь место в ранние сроки и при маточной беременности: тошноту, увеличение молочных желез, слабость, схваткообразные боли внизу живота, боль в области плеча.
Симптомов, характерных только для прогрессирующей трубной беременности, не существует. У пациентки отмечаются точно такие же ощущения, как и при обычной прогрессирующей маточной беременности. Однако при гинекологическом исследовании при прогрессирующей трубной беременности отмечаются следующие признаки: недостаточное размягчение матки и ее перешейка; слабовыраженный цианоз слизистых оболочек влагалища и шейки матки; сохранение грушевидной формы матки; отсутствие ранних признаков маточной беременности; в области придатков определяется опухолевидное образование, овальной или колбасовидной формы, мягкой или эластической консистенции; ограниченная подвижность и болезненность этого образования.
Трубная беременность обычно прерывается на 4-6-й неделе (значительно реже развивается до 8-недельного срока). Чаще трубная беременность прерывается по типу трубного аборта, что сопровождается схваткообразными болями, свидетельствующими о повреждении целостности плодного яйца. Характерно внезапное начало боли, которая может сопровождаться жалобами на резкую слабость, головокружение, тошноту, потливость. Возможна также потеря сознания. Боли могут отдавать в задний проход, поясницу, ноги. Обычно через некоторое время (несколько часов) после болевого приступа у 50-80 % пациенток из половых путей отмечается кровотечение или скудные темные, иногда коричневые кровянистые выделения. На ранних сроках эмбрион погибает, кровотечение прекращается, происходит рассасывание плодного яйца. В более поздние сроки плодное яйцо целиком отторгается и, попадая в брюшную полость, может имплантироваться на различных органах, что может реализоваться в виде брюшной беременности. Однако чаще всего после отторжения плодного яйца кровотечение не прекращается, и клиническая картина зависит от выраженности кровопотери. В большинстве случаев при трубном аборте не характерно наличие массивного внутрибрюшного кровотечения и острой анемии. Симптоматика стертая, течение заболевания обычно медленное, от нескольких дней до нескольких недель.
У каждой третьей пациентки нарушение внематочной беременности протекает по типу разрыва трубы, что сопровождается обильным кровотечением. У больных, как правило, отмечается резкая сильная боль внизу живота, отдающая в область прямой кишки, ключицу, подреберье. Имеет место резкое ухудшение состояния, слабость, холодный пот, потеря сознания, головокружение, тошнота, рвота. При внешнем осмотре отмечается заторможенность, апатия; бледность кожи и слизистых оболочек; бледность или цианоз губ; холодный пот; одышка. Вследствие значительной кровопотери при внутрибрюшном кровотечении имеет место шум в ушах, мелькание “мушек” перед глазами, падение систолического артериального давления ниже 80 мм рт. ст. Живот мягкий, умеренно вздут, определяется резкая болезненность в нижних отделах. При влагалищном исследовании определяется цианоз или бледность слизистых оболочек влагалища и шейки; отсутствие наружного кровотечения; увеличенная и мягкая консистенция матки; резкая болезненность при смещениях шейки матки к лобку; отмечается сглаженность чаще одного бокового свода; опухолевидное образование тестоватой консистенции, выявляемое в области придатков.
Диагностика внематочной беременности
При прогрессирующей трубной беременности диагностика часто бывает затруднена. Следует ориентироваться на данные анамнеза (перенесенные заболевания, задержка менструации и т.п.), принимая во внимание факторы риска.
Наибольшие данные врачу удается получить при влагалищном исследовании. Большое значение для диагностики внематочной беременности и дифференциальной диагностики с другими заболеваниями имеет УЗИ. Наиболее достоверным ультразвуковым критерием внематочной беременности является обнаружение расположенного вне полости матки плодного яйца с живым эмбрионом: визуализируется сердечная деятельность, а при сроке более 7 нед его двигательная активность. Однако частота подобных клинических ситуаций составляет не более 8 %. Проведение прицельной пункции прямокишечно-маточного углубления под контролем УЗИ при подозрении на прервавшуюся беременность повышает эффективность исследования в 1,5-2 раза, позволяя своевременно диагностировать минимальное внутрибрюшное кровотечение.
Важное диагностическое значение имеет лапароскопия, которая позволяет визуально определить состояние матки, яичников, труб, объем кровопотери, локализацию эктопического плодного яйца, оценить характер течения беременности (прогрессирующая или нарушенная), а во многих случаях – провести оперативное лечение. Определение бетта-субъединицы хорионического гонадотропина в настоящее время является вспомогательным тестом выявления прогрессирующей беременности. Результаты этого теста имеют значение в совокупности с данными других исследований.
Внематочную беременность следует отличать от: прогрессирующей маточной беременностью малого срока; угрожающего и начавшегося аборта; кисты желтого тела с кровоизлиянием; апоплексии яичника; воспаления придатков матки; дисфункционального маточного кровотечения; перекрута ножки придаткового образования; нарушения кровообращения в узле миомы; острого аппендицита, перитонита.
Лечение внематочной беременности
Основным методом лечения внематочной беременности является хирургический. Однако в течение последних двух десятилетий все чаще используют методики минимально инвазивной хирургии с целью сохранения трубы и ее функции. Во всем мире лапароскопия при лечении больных с внематочной беременностью стала методом выбора в большинстве случаев. Операцию со вскрытием брюшной полости обычно применяют для лечения тех пациенток, у которых имеются гемодинамические нарушения, а также при локализации плодного яйца в области рудиментарного рога матки. Кроме того, такой доступ является предпочтительным для хирургов, не владеющих лапароскопией, и у больных, где лапароскопический доступ заведомо затруднен (например, при выраженном ожирение, наличии в брюшной полости значительного количества крови, а также при выраженном спаечном процессе в брюшной полости). Выбор хирургического доступа и характера операции при трубной беременности зависит от общего состояния больной, объема кровопотери, выраженности спаечного процесса в малом тазе, локализации и размеров плодного яйца, качества эндоскопического оборудования и квалификации врача-эндоскописта.
Реабилитационные мероприятия после внематочной беременности должны быть направлены на восстановление репродуктивной функции после операции. К таковым относятся: предупреждение спаечного процесса; контрацепция; нормализация гормональных изменений в организме. Для предупреждения спаечного процесса широко используют физиотерапевтические методы: переменное импульсное магнитное поле низкой частоты, низкочастотный ультразвук, токи надтональной частоты (ультратонотерапия), низкоинтенсивную лазерную терапию, электростимуляцию маточных труб; УВЧ-терапия, электрофорез цинка, лидазы, а также ультразвук в импульсном режиме. На время курса противовоспалительной терапии и еще в течение 1 мес после окончания рекомендуется контрацепция, причем вопрос о ее длительности решается индивидуально, в зависимости от возраста пациентки и особенностей ее репродуктивной функции. Безусловно, следует учитывать желание женщины сохранить репродуктивную функцию. Длительность гормональной контрацепции также сугубо индивидуальна, но обычно она не должна быть менее 6 мес после операции.
После окончания реабилитационных мероприятий, прежде чем рекомендовать пациентке планировать следующую беременность, целесообразно выполнить диагностическую лапароскопию, позволяющую оценить состояние маточной трубы и других органов малого таза. Если при контрольной лапароскопии не выявлено патологических изменений, то пациентке разрешают планировать беременность в следующий менструальный цикл.

УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Трубная беременность
Трубная беременность – это патология гестации, характеризующаяся имплантацией плодного яйца в фаллопиевой трубе. Проявления зависят от срока и варианта прерывания беременности. Заболевание может протекать бессимптомно или сопровождаться болевым синдромом, кровянистыми выделениями из влагалища, внутренним кровотечением различной степени выраженности. Диагноз устанавливается на основании анамнестических данных, результатов гинекологического осмотра, ультразвукового исследования, оценки уровня хорионического гонадотропина крови. Лечение чаще хирургическое, при разрыве маточной трубы одновременно проводится интенсивная терапия.
МКБ-10
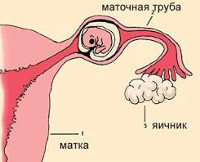
Общие сведения
Трубная беременность – наиболее распространённая форма внематочной беременности. Эктопическое расположение плодного яйца является одной из основных проблем практической гинекологии, частота встречаемости патологии составляет 1,5-6 случаев на 100 гестаций, на долю трубной нидации приходится 95-98,5%. Пик заболеваемости регистрируется у женщин 28-30 лет. Прогрессирование беременности продолжается до четвёртой-двенадцатой (реже – двадцатой) недели, исходом у двух третей больных является трубный аборт, у остальных происходит разрыв маточной трубы. Трубная нидация эмбриона является угрожающим жизни состоянием, её доля в структуре материнской смертности составляет около 7-8%.

Причины
Трубная беременность имеет мультифакторную природу. К основным причинам её возникновения относятся нарушения транспортировки оплодотворённой яйцеклетки и имплантации эмбриона, обусловленные анатомическими или функциональными патологиями женской репродуктивной системы, изменением ферментной активности трофобласта. Среди наиболее значимых факторов риска выделяют:
- Патологии половых органов. 40-80% случаев эктопической беременности являются следствием острого или хронического сальпингита, влекущего нарушение проходимости фаллопиевых труб. Имплантация эмбриона к стенке трубы нередко обусловлена миоматозным поражением матки, трубным эндометриозом, овариальными образованиями, инфантилизмом полового аппарата, врождёнными пороками развития матки.
- Хирургические операции. Немаловажная причина нарушения транзита яйцеклетки – операции непосредственно на трубах (их перевязка, фимбриопластика). После оперативных вмешательств на органах малого таза, брюшной полости (например, аппендэктомии) может развиться спаечный процесс и, как следствие, сдавление труб, ослабление их перистальтики.
- Нейроэндокринные расстройства. Результатом нарушений гормонального статуса является изменение функциональной активности фаллопиевых труб, качества и количества синтезируемых трофобластом ферментов. Трубная эктопия бластоциста часто наблюдается на фоне дисбаланса женских половых гормонов и гиперандрогении, обусловленных заболеваниями яичников, надпочечников и гипоталамо-гипофизарной системы.
- Особенности контрацепции. Гестагенные оральные контрацептивы способствуют нарушению гравидарной трансформации эндометрия, ослабляют сократительную активность маточных труб. Длительное применение внутриматочного контрацептива приводит к изменению слизистой выстилки труб, что также повышает риск эктопической беременности.
К другим причинам тубарной беременности можно отнести возрастную инволюцию маточных труб (у женщин старше 40 лет), артифициальные аборты, психоэмоциональный стресс, иногда провоцирующий нарушения трубной перистальтики. Кроме того, трубная нидация является одним из основных осложнений ЭКО и других методов лечения бесплодия, предусматривающих применение гормональных индукторов овуляции.
Патогенез
В норме зрелая яйцеклетка после выхода из фолликула яичника захватывается фимбриальными ворсинами, находящимися в самом дистальном отделе фаллопиевой трубы, где происходит оплодотворение. Затем под воздействием перистальтики стенок и мерцания ресничек эпителия трубы по истечении трёх-четырёх дней бластоциста передвигается к полости матки, после чего происходит прикрепление яйца к готовому его принять эндометрию. Под воздействием неблагоприятных факторов передвижение зиготы может прекратиться на любом этапе, и имплантация происходит на соответствующем отрезке трубы.
При трубной нидации плодовместилище образовано с внутренней стороны эндосальпинксом, снаружи – мышечной и серозной оболочками трубы. В отличие от матки, этот орган не приспособлен к вынашиванию плода ввиду слабой растяжимости, малой толщины мышечной ткани, отсутствия адекватной дифференцировки эпителия, достаточного кровоснабжения. Таким образом, вследствие повышения давления, вызванного ростом эмбриона, и разрушительного воздействия трофобласта гестационный процесс неминуемо заканчивается самопроизвольным прерыванием.
Сроки прерывания зависят от величины просвета трубы, толщины мышечного слоя области прикрепления оплодотворённой яйцеклетки. Так, беременность в маточном отделе труб прогрессирует дольше ввиду наличия здесь достаточно толстой мышечной оболочки, хорошего сосудистого снабжения соединительной ткани. Имеется описание единичных случаев доношенной беременности, развившейся в этом отделе.
Прерывание может произойти с нарушением внутренней или наружной капсулы. При повреждении внутренней капсулы (такой исход характерен для прикрепления бластоцисты в отдалённых от матки отделах) плодное яйцо изгоняется в брюшную полость с излитием небольшого количества крови под воздействием сокращений миосальпинкса. Если эмбрион остался жизнеспособным, может развиться вторичная брюшная беременность. Повреждение наружной капсулы плодовместилища (обычно при беременности в проксимальных отделах) сопровождается перфорацией трубы с массивным кровотечением.
Классификация
По клиническому течению выделяют прогрессирующий, неразвивающийся и прервавшийся вариант трубной беременности. Прерывание процесса гестации может протекать по типу разрыва трубы (с нарушением целостности всех её слоёв) и трубного аборта (с разрушением внутренней капсулы плодовместилища) с изгнанием отторгнутого плодного яйца, его перемещением в полость живота, редко – в матку. По месту имплантации эмбриона в трубе различают следующие формы:
- Ампулярную. Плодовместилище располагается в ампулярном отделе маточной трубы, такая локализация составляет до 80% случаев трубной беременности. Нарушение этой формы чаще всего происходит по типу трубного аборта на шестой-двенадцатой неделе с изгнанием эмбриона в брюшное пространство.
- Истмическую. Вторая по распространённости (до 15-25%) форма, характеризующаяся нидацией в перешейке трубы, соединяющем ампулярный и маточный отделы органа. Исходом обычно является разрыв фаллопиевой трубы спустя четыре-шесть недель после оплодотворения.
- Фимбриальную. Эта разновидность локализации составляет 5% случаев трубной имплантации бластоцисты. Эмбрион прикрепляется к фимбриальным ворсинам её дистального отдела (воронки). Изгнание яйца на 6-12 неделе в абдоминальную полость происходит без разрыва наружной оболочки плодовместилища.
- Интерстициальную (интрамуральную). Наиболее редкая (1-2%) и опасная форма. Длится до 10-16 недель (иногда до пяти месяцев и более), завершается разрывом трубы или, намного реже, изгнанием эмбриона (плода) в маточную полость. Нарушение межуточной беременности сопровождается наиболее выраженным кровотечением.
Встречаются также переходные формы патологии – трубно-яичниковая, трубно-брюшная, маточно-трубная беременности. К казуистическим случаям можно отнести двустороннюю трубную, а также гетеротопическую беременность при многоплодии, когда одна эмбриональная камера прикрепляется внутри фаллопиевой трубы, а другая имеет типичную маточную локализацию. Такое осложнение чаще является следствием применения вспомогательных репродуктивных технологий.
Симптомы трубной беременности
К субъективным признакам прогрессирования эктопической беременности относятся симптомы нормальной гестации (задержка менструации, нагрубание молочных желёз, изменение аппетита). Тревожное проявление – кровомазание после задержки месячных, регистрирующееся у 75-80% пациенток с аномальным расположением эмбриона. При начинающемся трубном аборте могут наблюдаться схваткообразные боли, продолжающиеся нескольких дней или недель, однако у большинства больных это патологическое состояние протекает бессимптомно.
Яркой симптоматикой, присущей картине острого живота и внутреннего кровоизлияния, сопровождается разрыв трубы. Наблюдается резкая, иногда нестерпимая абдоминальная боль, вздутие живота, отхождение жидкого стула, холодный пот, общая слабость, обмороки и беспокойство, сменяющееся сонливостью и спутанностью сознания. Выраженному болевому приступу могут предшествовать схваткообразные боли с нарастающей интенсивностью внизу живота.
Осложнения
Самым опасным осложнением трубной беременности является массивная кровопотеря, влекущая геморрагический шок, полиорганную недостаточность. Более распространённое (у 90% больных) негативное последствие – обусловленный травматическим повреждением и внутрибрюшным кровотечением спаечный процесс в малом тазу, нередко приводящий к бесплодию. Ещё один результат потери больших объемов крови – развитие некроза гипофиза и связанной с ним гипофизарно-гипоталамической недостаточности (синдрома Шихана).
Диагностика
Диагностика трубной беременности проводится гинекологом. Патологию можно заподозрить во время клинического осмотра по анамнестическим данным, объективным признакам (болезненному опухолевидному образованию в области придатков, цианозу вагинальных и цервикальных слизистых, несоответствию размера матки сроку гестации). К другим обязательным диагностическим методам относятся:
- Ультразвуковое исследование. Ультрасонография является основным методом выявления эктопической беременности (в том числе прогрессирующей). Особую ценность представляет трансвагинальное УЗИ, позволяющее визуализировать плодное яйцо уже на первых неделях гестации. Среди диагностических критериев заболевания – признаки гравидарной гиперплазии эндометрия при отсутствии эмбриона в матке, объёмное образование в области трубы, скопление жидкости позади матки.
- Гормональное исследование. Единственный специфичный биохимический маркёр внематочной беременности – бета-субъединица хорионического гормона человека (b-ХГЧ) в сыворотке крови. Если у пациенток с маточной беременностью регистрируется средний прирост b-ХГЧ на 63-66% за двое суток, то при развитии гестации вне матки у 83% женщин этот показатель составляет менее 50-53%.
Для уточнения диагноза дополнительно может назначаться МРТ малого таза, лапароскопия, биопсия эндометрия. Дифференциальная диагностика проводится с внетубарной эктопической беременностью, угрожающим, начинающимся и неполным выкидышем при маточной беременности, аднекситом, пузырным заносом, опухолевыми образованиями матки и придатков, острой хирургической патологией (аппендицитом, перитонитом, холециститом, почечной коликой).
У больных с признаками внутрибрюшного кровотечения диагностические мероприятия включают оценку тяжести кровопотери и коагулопатии (измерение артериального давления, пульса, частоты дыхания, клинический анализ крови, коагулограмма, диурез). При геморрагическом шоке диагностика осуществляется в условиях операционной с привлечением реаниматолога, параллельно с интенсивной терапией.
Лечение трубной беременности
Лечение (как хирургическое, так и консервативное) проводится в медицинском учреждении с обязательным наличием отделения реанимации и интенсивной терапии. Показаниями к оперативному вмешательству являются нарушенная (прерванная, прерывающаяся) или прогрессирующая гестация с высоким (от 5000 единиц) уровнем b-ХГЧ. При сниженных (до 1000 МЕ/л) показателях b-ХГЧ применяется выжидательная тактика ввиду высокой вероятности спонтанного регрессирования беременности.
- Хирургическая операция. В ходе операции выполняется гемостаз, удаляется плодное яйцо. Показания к тубэктомии – значительное повреждение трубы, сильное кровотечение, сохранность второй трубы, незаинтересованность в сохранении фертильности. В иных случаях можно ограничиться консервативным вмешательством (сальпинготомией, сегментарной резекцией с последующей пластикой, фимбриальной эвакуацией). При интрамуральной локализации выполняется гистерорезектоскопия, иссечение угла матки или гистерэктомия.
- Консервативное лечение. Направлено на подавление роста эмбриона (как основной метод) или оставшихся после органосохраняющей операции тканей трофобласта, проводится метотрексатом. В качестве самостоятельного метода показано при прогрессирующей эктопической беременности пациенткам с уровнем b-ХГЧ менее 1500-5000 МЕ/л и размером плодного яйца до 35 мм с целью сохранения репродуктивной функции.
- Интенсивная терапия. Начинается на догоспитальном этапе, затем осуществляется одномоментно с хирургическим вмешательством при массивной кровопотере, шоковом состоянии. Направлена на коррекцию гемодинамических и гемостатических нарушений, включает парентеральное введение растворов (плазмозаменителей, кристаллоидов), переливание донорской крови и её компонентов, интраоперационную реинфузию, применение вазопрессоров и антифибринолитиков.
Женщинам, желающим в дальнейшем реализовать репродуктивную функцию, после выполнения консервативных операций назначают реабилитационное лечение, предусматривающее создание искусственного гидроперитонеума, курсы антибиотиков и гидротубаций, физиотерапию. Длительность проведения реабилитационных мероприятий достигает полугода, в течение этого времени необходима надёжная контрацепция.
Прогноз и профилактика
Летальность при трубной беременности составляет около 3,5 случаев на 10 000 эктопических нидаций. Прогноз репродуктивного здоровья после перенесённой трубной беременности ближе к неблагоприятному – частота повторных случаев достигает 7-17%, до 50-70% женщин после хирургического лечения страдают вторичным бесплодием. Лучших результатов удаётся добиться при ранней диагностике и лечении на этапе развивающейся беременности.
Первичная профилактика заключается в рациональной контрацепции, тщательном обследовании и лечении до наступления беременности женщин с воспалительными гинекологическими заболеваниями, эндокринными расстройствами. Мероприятия вторичной профилактики – наблюдение гинекологом беременных из групп риска с первых недель гестации и пациенток, недавно перенесших эктопическую беременность, послеоперационная реабилитация генеративной функции.
1. Внематочная беременность: современные методы диагностики и лечения / Майоров М.В., Жученко С.И., Черняк О.Л.// Медицинские аспекты здоровья женщины – 2013 – №3 (67).
2. Этиопатогенез трубной беременности и её влияние на репродуктивное хдоровье женщины / Аникин С.С., Лившиц И.В., Рыбалка А.Н./ Крымский журнал экспериментальной и клинической медицины – 2012 – Т.2 – №3-4 (7-8).
3. Трудности диагностики внематочной беременности/ Габидуллина Р.И., Сирматова Л.И., Кислицина Э.М., Савельев С.Е.// Вестник современной клинической медицины – 2013 – Т.6 – №5.
Внематочная беременность — симптомы и признаки на ранних сроках, причины
Внематочная беременность — это патология, при которой оплодотворенная женская яйцеклетка закрепляется не полости матки, как это должно быть, а в других местах. Патология несет угрозу жизни и здоровью женщины.

Виды внематочной беременности
Женская половая клетка может закрепиться нескольких местах. В зависимости от места ее локализации различают и виды внематочной беременности. Она бывает:
- Брюшной, если яйцеклетка прикрепилась к брюшной стенке;
- Трубной. При закреплении яйцеклетки в одной из фаллопиевых труб;
- Яичниковой. Оплодотворенная клетка расположилась в яичнике.
В редких случаях внематочная беременность развивается в рудиментарном роге матки. Иногда бывают случаи так называемой гетероскопической внематочной беременности, когда одновременно происходит развитие нормальной (маточной) и внематочной беременностей. Это происходит, если в один момент оплодотворились сразу две яйцеклетки, но одно плодное яйцо закрепилось как и положено, в матке, а другое расположилось в непредназначенном для развития плода месте (яичнике, фаллопиевой трубе, брюшной полости).
Причины
Точной причины, по которой развивается внематочная беременность, достоверно не известно и об этом не расскажет даже самый опытный врач.
Выделяют только несколько возможных причин:
- ненадежность контрацепции;
- заболевания женской репродуктивной системы;
- нарушение свойств оплодотворенной яйцеклетки;
- проблемы с гормональной системой;
- проведение операций на органах малого таза и брюшной полости;
- особенности анатомического развития маточных труб (непроходимые, длинные, извилистые), в результате чего оплодотворенная яйцеклетка не может по ним проникнуть в матку и закрепляется другом, более «удобном» для нее месте;
- ранее проведенная процедура ЭКО;
- хроническое воспаление женских репродуктивных органов, которые способствуют нарушению анатомических особенностей и функциональности фаллопиевых труб. В результате уменьшается их сократимость и оплодотворенное яйцо не проталкивается матку, а закрепляется в начале или середине трубы и развивается там;
- опухоли матки и ее придатков, органов брюшной полости, что нарушает проходимость маточных труб.
Почти в 50% случаев внематочная беременность считается идиопатической, то есть причины ее установить не удается.
Тревожные признаки, на которые стоит обратить внимание
Женщина не всегда может определить внематочную беременность, так как ранние признаки очень напоминают обычную беременность.
- тест на беременность показывает 2 полоски;
- месячные не приходят вовремя;
- грудь набухает, соски становятся болезненными;
- появляются признаки раннего токсикоза (тошнота по утрам, спазмы в животе);
- настроение резко меняется;
- учащенное мочеиспускание;
- повышенная температура до 37, 5.

Но для внематочной беременности характерны и специфические признаки, на которые следует обратить пристальное внимание.
- Женщина испытывает общее недомогание, слабость, ее немного знобит.
- Появляются кровянистые выделения бурого или красновато-коричневого цвета.
- Боли в животе резкого характера, усиливающиеся при попытке сменить положение тела или сделать малейшее движение. Их локализация зависит от того, где закрепилось плодное яйцо.
- Головокружения или обмороки. Обычно они возникают, если наблюдается большая кровопотеря. В таком случае наблюдается резкое падение артериального давления.
При наличии таких симптомов необходимо срочно вызывать «Скорую помощь» или самостоятельно обращаться к врачу-гинекологу.
Симптоматика во многом определяется типом патологического закрепления оплодотворенной яйцеклетки.
Так трубная внематочная беременность проявляется болезненностью с правой или левой стороны живота. Боли усиливаются при повороте тела, резких движениях, ходьбе. Если плодное яйцо расположилось в трубном перешейке, то симптоматика развивается через 5-6 недель. Если же яйцеклетка закрепилась в широкой части фаллопиевой трубы, признаки внематочной беременности проявятся только после восьмой недели.
Внематочная беременность, развивающаяся в одном из яичников длительный период времени никак не проявляет себя. Дело в том, что фолликул способен растягиваться под размеры растущего эмбриона. Но по достижению предела растяжимости женщину начинает беспокоить точечная боль внизу живота. Со временем болезненные ощущения распространяются на область толстого кишечника, поясницу. Приступы длятся от нескольких минут до нескольких часов и сопровождаются сильным головокружением, предобморочным состоянием.
Если внематочная беременность развилась в шеечной или пришеечной зоне, то никакими болезненными признаками она себя обычно не проявляет. Основной симптоматикой становятся кровянистые выделения. Они могут быть незначительными (мажущими) или обильными, которые угрожают жизни женщины. Увеличивается размер шейки матки и из-за этого происходит нарушение мочеиспускания (они происходят гораздо чаще).
Внематочная беременность, развившаяся в брюшной полости, на первых порах проявляется симптоматикой, характерной для обычной беременности. Но по мере роста эмбриона наблюдаются резкие боли в животе, обмороки, нарушение функций органо ЖКТ и диспепсические расстройства (тошнота, диарея, вздутие, рвота, запор).
Диагностика
Наличие признаков беременности, сочетающихся с резкими болями в животе, усиливающиеся при движениях, и другими тревожными симптомами — это повод для проведения диагностики. Следует обратиться за консультацией к гинекологу, который назначит соответствующие анализы и обследования. Обычно, если тест на беременность показывает положительный результат, а плодного яйца матке не обнаруживается, то достаточно УЗИ для постановке диагноза.
Но также проводят анализ на концентрацию ХГЧ (хорионического гонадотропина) в крови. Если его уровень больше 1500 мМЕ/мл, то скорей сего развилась внематочная беременность. По УЗИ редко можно обнаружить, где расположилось плодное яйцо. Врачи ориентируются на его отсутствие в матке при обнаружении сех признаков беременности, на наличие жидкости за маткой. Если уровень гормона снижен, анализ повторяют в течение 2 суток. Недостаточный прирост ХЧГ говорит об эктопической беременности.
Диагностическая лапароскопия позволяет визуализировать локализацию эмбриона. Осмотр на кресле может выявить синюшность оболочек матки и влагалища. Матка слегка увеличена, подвижна, во время ее смещения женщина испытывает боль, отдающую в анус.
Хирургическое лечение
Наличие внематочной беременности — это повод для экстренного проведения операции. Иначе жизни женщины находится под угрозой.
Для удаления плодного яйца используют несколько способов в зависимости от того, где оно закрепилось:
- Тубэктомия. Удаляют патологически измененную фаллопиеву трубу при невозможности ее сохранить. Операцию проводят чаще всего при неоднократно наступавшей внематочной беременности. Иногда, в экстренных случаях, когда необходимо спасать жизнь женщины, вместе с трубой удаляют и яичник.
- Лапораскопия. Щадящий метод, позволяющий удалить плодное яйцо через небольшие проколы.
- Выдавливание. Плодное яйцо выдавливается из маточной трубы, сам детородный орган полностью сохраняется.
- Сальпинготомия. Разрезают маточную трубу в месте, где прикрепилась оплодотворенная яйцеклетка и удаляют ее фрагменты. Затем фаллопиеву трубу зашивают. После процедуры все детородные функции женщины сохраняются. Она может забеременеть и родить здорового малыша. В некоторых случаях приходится удалять часть трубы (если эмбрион оказался крупным). Это сокращает шансы на дальнейшую возможность забеременеть.
Врачи стараются сохранить маточную трубу, если она не лопнула.

Реабилитация после операции включает нахождение пациентки в стационарных условиях. Ей ставят капельницы с электролитами. В случае обильной кровопотери вводится свежезамороженная плазма, кристаллоидные растворы.
Применяют и антибактериальную терапию для предотвращения развития инфекционных послеоперационных осложнений.
После операции по удалению внематочной беременности женщинам в течение полугода рекомендуется предохраняться во время секса, так как существует большая вероятность повторения процесса. Организму необходимо дать время для восстановления и подготовки к обычной беременности. Перед планируемой беременностью необходимо провести диагностическую лапароскопию для оценки состояния органов малого таза и маточных труб. Если все в порядке, разрешается планировать беременность в следующий менструальный цикл.
Внематочная беременность

Внематочная беременность, по мнению врачей, является самым непредсказуемым и опасным гинекологическим заболеванием, которое, к сожалению, встречается не так уж редко – на нее приходится примерно 0,8-2,4% от всех беременностей. Причем, в развитых странах имеет место тенденция к увеличению численности внематочных беременностей с частотой возникновения бесплодия в 70-80% случаев проведенных операций.
К тому же, это заболевание несет угрозу непосредственно для жизни женщины. Поэтому так важно знать его основные симптомы и признаки, чтобы в случае первых подозрений сразу обратиться в медицинское учреждение за обследованием и помощью. 1
Что такое внематочная беременность
Внематочная беременность представляет собой патологию, которая характеризуется расположением оплодотворенной яйцеклетки и ее последующим ростом за пределами матки. Чтобы беременность развивалась нормально и была безопасной для организма матери, оплодотворенная яйцеклетка должна пройти по маточным трубам в полость матки и там внедриться в ее слизистую оболочку. Но при внематочной беременности зародыш по тем или иным причинам не попадает в матку, и прикрепляется в каком-то другом месте, где и начинает свое развитие.
В зависимости от места его прикрепления выделяют яичниковую, трубную, брюшную и другие виды внематочной беременности. Последующее развитие зародыша приводит к разрушению того органа, к которому он прикрепился, что чревато угрожающим жизни кровотечением.
Беременность, развивающаяся в яичнике, может быть наружной, т.е. прогрессирующей на капсуле яичника и внутренней, происходящей непосредственно в фолликуле (пузырьке, в котором созревает яйцеклетка). Возникнуть она может, если сперматозоид попал в фолликул, из которого яйцеклетка еще не успела выйти. Поэтому оплодотворение и прикрепление происходит тут же. Иногда яйцеклетка успевает оплодотвориться сразу после высвобождения из фолликула и остается там же, прикрепляясь к яичнику. Ткань яичника очень эластичная, и известны случаи, когда женщины донашивали там ребенка до самых поздних сроков беременности.
Шеечная внематочная беременность происходит тогда, когда по каким-то причинам плодной яйцо выскальзывает из матки, скатывается вниз и закрепляется на ее шейке. Этот вид патологии наиболее опасен для женщины – примерно в половине всех случаев происходит летальный исход, а при операции полностью удаляется матка.
Брюшная внематочная беременность подразделяется на первичную, когда прикрепление яйцеклетки сразу произошло в брюшной полости, и вторичную, при которой оплодотворенная яйцеклетка была выброшена в брюшную полость из маточной трубы. Если плодное яйцо прикрепится там, где кровоснабжение недостаточно, то оно быстро погибнет. В других случаях может быть продолжено его развитие, что чревато повреждениями внутренних органов и аномалиями в развитии плода вплоть до его внутриутробной гибели из-за развившегося кислородного голодания.
В 99% случаев возникает именно трубная внематочная беременность, при которой зародыш развивается в маточной трубе.
Причины появления
Прикрепление зародыша вне полости матки вызывается нарушением проходимости маточных труб или изменением свойств самого плодного яйца.
К этому могут приводить:
- воспалительные процессы в органах малого таза. Чаще всего к внематочной беременности приводят половые инфекции – хламидиоз, трихомониаз и т.д., которые провоцируют воспаление, сужение и деформацию маточных труб.
- последствия абортов, особенно многочисленных. Эти ситуации чреваты спаечными и воспалительными процессами внутренних половых органов, изменениями труб.
- использование внутриматочной спирали. При использовании таких контрацептивов дольше 5 лет, риск возникновения внематочной беременности повышается в 5 раз. Это связано с изменениями, сопровождающими наличие инородного тела в матке. , которые могут вызываться стимулированием созревания яйцеклетки, подготовкой к ЭКО (зачатию «в пробирке») или применением сильных гормональных препаратов.
- операции, проведенные на маточных трубах или других внутренних органах.
- злокачественные новообразования матки и придатков.
- неправильное развитие оплодотворенной яйцеклетки. (разрастание слизистой оболочкой матки внутри матки и за ее пределами).
- врожденные пороки развития органов репродуктивной системы.
- курение (риск развития внематочной беременности увеличивается в 3 раза).
- постоянные стрессы и переутомление.
- возраст женщины старше 35 лет.
Однако очень частыми являются случаи развития данной проблемы у абсолютно здоровых молодых женщин, не входящих ни в одну из перечисленных групп риска. Риск повторного развития этой патологии приходится примерно на 25% перенесших ее женщин.
Первые признаки внематочной беременности
На первых этапах внематочная беременность, симптомы которой зависят от ее срока, может практически никак не проявляться – разве что задержкой менструации, как и при обычной беременности. В остальном – на 1-2 неделе эта патология никак о себе не заявляет. Но уже на 3-4 неделе могут появиться первые признаки внематочной беременности, помимо типичных симптомов для нормальной беременности (задержка, тошнота, чувствительность молочных желез, повышение базальной температуры):
- тупые тянущие или острые боли внизу живота (могут быть справа или слева) разной степени интенсивности;
- боли, отдающиеся в поясницу или прямую кишку;
- кровянистые мажущие выделения из влагалища, не похожие на менструальные;
- болезненность и увеличение груди;
- боль во время занятий сексом.
Во время осмотра у гинеколога на ранних сроках можно выявить увеличенную и смягченную матку, а также размягчение и синюшность её шейки. В области придатков может прощупываться увеличенная и болезненная маточная труба или яичник с отсутствием четких контуров. Если при пальпации (прощупывании) обнаруживается опухолевидное образование в придатках, врач сопоставляет имеющиеся симптомы и назначает необходимые в данном случае дополнительные обследования.
На сроке 4-20 недель внематочная беременность может привести к разрыву маточной трубы или другого органа, к которому прикрепился зародыш. Это приводит к сильному внутреннему кровотечению. В случае возникновения осложнений первые признаки внематочной беременности могут выражаться в сильной, пронзительного характера боли в животе, сопровождающейся резкой слабостью вплоть до потери сознания, бледностью, учащенным пульсом и кровянистыми выделениями из влагалища. Иногда симптомы трубной беременности возникают только в момент ее прерывания. Острая боль внизу живота появляется внезапно на фоне хорошего общего самочувствия. Как правило, это происходит спустя 4 недели после задержки, и боль отдает в подреберье, ключицу, задний проход или ногу. Приступы боли могут неоднократно повторяться и длиться как несколько минут, так и несколько часов. Но в тех случаях, когда внутреннее кровотечение является незначительным, внематочная беременность может оставаться нераспознанной. Появляются слабость, тошнота, головокружение и небольшое повышение температуры, объясняющееся всасыванием в животе излившейся крови. Однако если кровотечение в брюшной полости продолжится, то состояние станет ухудшаться, боли усиливаться, а кровяные выделения повторяться.
Способы определения внематочной беременности
Чтобы выявить наличие у женщины внематочной беременности, проводят следующие обследования и анализы:
1. УЗИ органов малого таза. Данный метод позволяет определить патологию в конце первого месяца ее развития. Если УЗИ проводится через влагалище, внематочная беременность выявляется примерно на 4-й неделе, если через живот – на 5-й.
2. Определение уровня ХГЧ (гормона беременности) в крови. При помощи этого анализа определяют факт беременности. Заподозрить наличие ее внематочной формы можно в том случае, если концентрация ХГЧ в крови женщин повышается медленнее, чем при нормальной беременности.
3. Определение уровня прогестерона (другого гормона беременности, выделяемого яичниками) в крови. При внематочной беременности его содержание ниже, чем при нормальной беременности.
4. Лапароскопия (исследование внутренних органов через небольшой надрез). Такое обследование проводят тогда, когда есть подозрение на то, что у женщины на фоне внематочной беременности уже произошло внутреннее кровотечение. Лапароскопию проводят под общим наркозом и, вводя в брюшную полость через небольшие отверстия специальную видеокамеру, обследуют органы малого таза. Если в ходе внутреннего осмотра диагноз внематочной беременности подтверждается, исследование сразу переходит в операцию.
Проще всего это заболевание выявляется уже после того, как внематочная беременность прервется – как правило, это происходит на сроке 4-6 недель. Если же данная патология развивается без самопроизвольного прерывания, определить ее наличие необходимо на сроке в 3-4 недели при помощи анализа на ХГЧ и УЗИ.
Возможные осложнения
Самым главным и опасным осложнением внематочной беременности является большое внутреннее кровотечение, которое способно привести к смерти женщины буквально за несколько часов или даже десятков минут. Также возможно повторение внематочной беременности в будущем или развитие бесплодия из-за повреждения маточных труб. Помимо этого, шок вследствие внутреннего кровотечения может нарушить функции других внутренних органов, не только репродуктивной системы.
В силу того, что внематочная беременность может развиваться в органах с богатым кровоснабжениям, к которым в частности относятся яичники и участки перехода маточных труб в матку, операция по удалению зародыша может завершиться удалением одной из маточных труб, удалением одного из яичников и вплоть до удаления матки с обеими маточными трубами. Но даже в случае сохранения всех внутренних органов внематочная беременность все равно снижает шансы женщины на дальнейшее зачатие и нормальное вынашивание ребенка. Иногда после проведенной операции развивается воспалительный процесс и кишечная непроходимость, образуются уплотнения в малом тазу.
Чтобы по возможности свести негативные последствия внематочной беременности к минимуму, после сделанной операции обязательно нужно пройти противовоспалительную и восстанавливающую терапию. Гормональный фон и защитные ресурсы организма женщины должны полностью восстановиться перед следующей беременностью, иначе риск повторного возникновения патологии или развития вторичного бесплодия будет слишком большим. С медицинской точки зрения планировать следующую беременность можно не раньше чем через полгода-год после операции.
Бегом к врачу при первых симптомах! Внематочная беременность является крайне опасным для здоровья и жизни женщины состоянием, поэтому в случае появления любых подозрительных симптомов и особенно острой боли в животе, необходимо как можно быстрее обращаться к врачу или вызывать скорую помощь. И если диагноз подтвердится, вам либо назначат прерывание этой беременности, либо будет проведена операция по устранению последствий наступившего трубного аборта. Сегодня применяют как хирургический, так и медикаментозный методы лечения внематочной беременности. Конкретный способ определяется лечащим врачом на основе состояния пациентки и тяжести заболевания.
Лечение и восстановление
Наименее травматический способ лечения внематочной беременности –медикаментозный. Но к нему можно прибегать только на самых ранних сроках развития патологии. Обычно он используется в тех случаях, когда внематочную беременность случайно обнаружили во время гинекологического осмотра, так как женщины склонны терпеть изменения в своем состоянии «до последнего». Чтобы избавиться от патологии, в организм женщины вводят специальный гормональный препарат, который останавливает развитие зародыша и провоцирует искусственный выкидыш. Данный метод появился относительно недавно. Он требует тщательного предварительного обследования женщины перед проведением процедуры и высокой квалификации медицинского персонала. Ни в коем случае нельзя пытаться найти название этих препаратов в интернете и прибегать к способу медикаментозного прерывания внутриматочной беременности самостоятельно!
Иногда врачи сочетают хирургический и медикаментозный способы, вводя женщине препарат, после которого у нее происходит отслойка неправильно прикрепившегося плодного яйца и затем его удаляют с помощью выдавливания. Дальнейшее восстанавливающее лечение направлено на устранение воспалительных процессов в придатках с противоположной стороны. Обычно восстановление женщины после проведенных операций происходит достаточно быстро – особенно если это было лапароскопическое вмешательство (операция, проводящаяся через небольшие надрезы). Раны полностью заживают за 2-3 недели, но еще в течение 2-3 месяцев женщине следует избегать физических нагрузок и стараться не допускать возникновения запоров. Также после лечения внематочной беременности принято несколько раз сдавать анализ на ХГЧ, чтобы убедиться в том, в организме женщины не осталось фрагментов оболочки плодного яйца, которые могут продолжить расти и со временем превратиться в опухоль.
Подводя итоги, можно сказать, что в случае внематочной беременности женщине лучше перестраховаться, чем затягивать свое обращение к специалисту при наличии пугающих симптомов. Желательно показаться гинекологу сразу при наступлении задержки, чтобы он определил ее истинную причину и, в случае необходимости, быстро назначил лечение. Если внематочная беременность была вылечена своевременно, в дальнейшем женщина может ещё раз забеременеть, уделяя внимание профилактике этой патологии.
Внематочная беременность
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Внематочная беременность: причины появления, симптомы, диагностика и способы лечения.
Определение
Внематочной (эктопической) называют беременность, при которой имплантация плодного яйца происходит вне полости матки. Согласно мнению врачей-репродуктологов, внематочная беременность является основной причиной внутрибрюшного кровотечения, занимает лидирующие позиции среди срочных гинекологических операций и нередко приводит к бесплодию.
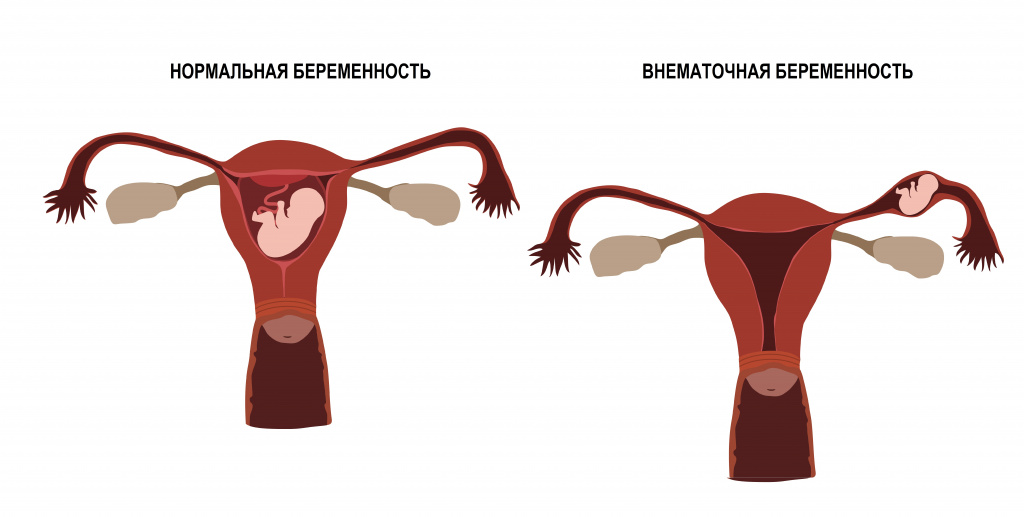
Причины появления внематочной беременности
В норме в середине менструального цикла (приблизительно на 14-й день 28-дневного цикла) под влиянием женских половых гормонов созревает яйцеклетка. В результате разрыва зрелого фолликула яйцеклетка выходит из яичника и попадает в маточную трубу. За счет сокращения ресничек и мышечного слоя трубы яйцеклетка продвигается от яичника к своей конечной цели – к матке. Оплодотворение яйцеклетки происходит в ампулярном отделе трубы. В среднем транспорт яйцеклетки по трубе занимает около 3 дней.
При внематочной беременности нарушается нормальное продвижение оплодотворенной яйцеклетки, в результате чего имплантация плодного яйца происходит вне полости матки.
Специалисты описывают основные факторы, приводящие к развитию внематочной беременности:
- замедление транспорта плодного яйца из-за приема гестагенных оральных контрацептивов или дисбаланса женских половых гормонов;
- нарушения проходимости маточной трубы в результате эндометриоза, аднексита, реконструктивных операций на маточных трубах и др.;
- замедление проходимости по маточной трубе при инфантильности (гипоплазии) матки.
- эктопические беременности в анамнезе;
- воспалительные заболевания органов малого таза;
- внутриматочные вмешательства;
- возраст старше 35 лет;
- пороки развития половых органов;
- наличие рубца на матке после кесарева сечения;
- экстракорпоральное оплодотворение;
- опухолевые процессы в теле матки и придатках.
Яичниковая беременность встречается крайне редко и ее этиология до сих пор вызывает споры среди специалистов. Плодное яйцо обычно сохраняется до 6-8-й недели, после чего происходит разрыв яичника и гибель эмбриона.
Редкой и очень тяжелой формой внематочной беременности является шеечная беременность, когда плодное яйцо прикрепляется в шейке матки.
Эту патологию связывают с неполноценностью слизистой оболочки матки или со сниженной способностью плодного яйца к имплантации.
Самая редкая форма эктопической беременности – брюшная, встречающаяся примерно в 0,9– 1,4% случаев. Имплантация плодного яйца происходит чаще всего в сальник, печень, селезенку, петли толстого кишечника, крупные сосуды, стенки таза и широкую связку матки. Различают первичную и вторичную брюшную беременность. При первичной – отсутствует захват яйцеклетки из фолликула после овуляции, и оно попадает в брюшную полость. При вторичной беременности имплантация плодного яйца в брюшной полости происходит после трубного аборта.
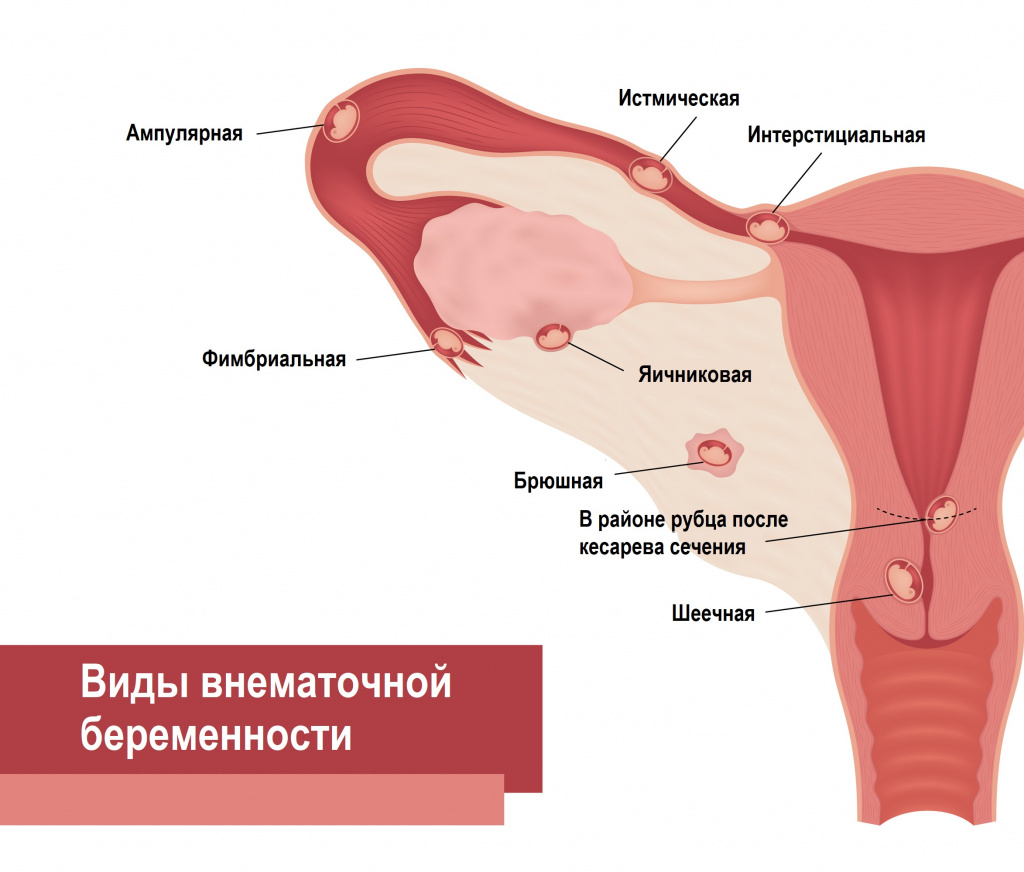
Классификация заболевания
По локализации плодного яйца:
- Трубная (ампулярная, истмическая, интерстициальная, фимбриальная):
- прервавшаяся по типу трубного аборта;
- прервавшаяся по типу разрыва трубы.
- Яичниковая:
- интрафолликулярная (оплодотворение и имплантация происходят в фолликуле);
- эпиофоральная (оплодотворение и имплантация происходят на поверхности яичника).
- Брюшная (плодное яйцо имплантируется в брюшной полости).
- Другие формы: шеечная, комбинированная, в роге матки, внутрисвязочная, в брыжейке матки.
- Неуточненная.
- прогрессирующей;
- нарушенной;
- замершей (плод прекращает развиваться и гибнет на сроке до 28 недель).
- осложненная;
- неосложненная.
Трубная беременность в редких случаях может быть многоплодной и двусторонней. Иногда маточная беременность может сочетаться с внематочной.
Симптомы внематочной беременности
Клинические проявления внематочной беременности зависят от срока беременности и локализации плодного яйца. В самом начале беременности симптоматика может полностью отсутствовать.
Вначале возникает незначительная боль в подвздошной области живота. По мере увеличения срока беременности боль может нарастать, становиться непрерывной и распространяться на весь низ живота. У женщин наблюдаются головокружения, обмороки, тошнота, симптомы раздражения брюшины. В 90% случаев – задержка менструации от нескольких суток до нескольких недель. В 50-80% случаев присутствуют кровянистые выделения из половых путей – от скудных до менструальноподобных.
При трубной беременности, если происходит повреждение внутренней капсулы, плодное яйцо изгоняется в брюшную полость с излитием небольшого количества крови. Эмбрион может остаться жизнеспособным – тогда развивается вторичная брюшная беременность. Если повреждается наружная капсула, происходит перфорация трубы с массивным кровотечением. Внематочная беременность является основной причиной внутреннего кровотечения у женщин детородного возраста.
Клиническая картина разрыва маточной трубы обычно не представляет сложностей для диагностики. Сложнее установить причину боли в животе при прерывании беременности по типу трубного аборта, когда не происходит разрыва маточной трубы и все симптомы стерты.
При брюшной беременности может наблюдаться боль в животе, болезненные движения плода, кровянистые выделения из половых путей. Казуистикой является донашивание брюшной беременности до срока родов. Обычно при этом наблюдаются аномалии развития плода.
При беременности, развившейся в добавочном роге матки (при аномалии развития матки) диагностика затруднена в связи с тем, что условия для развития плодного яйца здесь лучше, чем в трубе. Беременность прерывается обычно на сроках 4-5 месяцев, сопровождаясь обильным кровотечением.
Для шеечной беременности характерны длительные кровянистые выделения. Нередко после самопроизвольного изгнания плодного яйца из шейки матки женщина не обращается к врачу.
При этом в матке могут остаться частички внешней оболочки плодного яйца и трансформированная при беременности слизистая оболочка матки (децидуальная оболочка), поэтому существует значительный риск воспалительного процесса.
Диагностика внематочной беременности
Диагноз «внематочная беременность» устанавливается на основании жалоб пациентки, данных опроса и осмотра, дополнительных лабораторных и инструментальных исследований.
При подозрении на внематочную беременность показано:
-
исследования мочи на хорионический гонадотропин и/или количественное исследование крови на хорионический гонадотропин;
Определение уровня гормона проводят при ранней диагностике беременности, при проведении пренатального скрининга с целью выявления риска аномалий развития плода (в комплексе с тестами на альфа-фетопротеин и свободным эстриол на 15-20-й неделях беременности). Кроме этого, ХГЧ используется в лабораторной диагностике как онкомаркер опухолей трофобластной ткани и герминативных клеток яичников и семенников, секретирующих хорионический гонадотропин.





