Рак яичников
Яичники – парный орган женской репродуктивной системы, отвечающий за выработку половых гормонов и созревание яйцеклеток. Как и любой другой орган, яичники подвержены развитию опухолей доброкачественной и злокачественной природы. В лечении доброкачественных опухолей новообразование не разрастается, его удаляют хирургическим путем и женщина навсегда избавляется от патологии. В случае злокачественной природы опухоли раковые клетки разрастаются в организме, поражая другие органы.
Своевременно проведенное обследование может спасти вам жизнь и здоровье. Что же такое рак яичника? Каковы симптомы и выживаемость при диагностике данного рода патологии?
Рак яичников занимает седьмое место по заболеваемости среди всех видов онкологических заболеваний. Во многих случаях он развивается в женском организме незаметно, что впоследствии затрудняет его лечение.
Когда патология обнаруживается на ранних стадиях, вероятность эффективности лечения составляет 90%. Рак яичников – патология, которой подвержены женщины любого возраста, но чаще заболевание диагностируют у пациенток старшей возрастной категории – 60-65 лет.
Рак яичников: причины возникновения
Точные причины развития онкологических заболеваний на сегодняшний день не выявлены. Существует ряд факторов, которые могут провоцировать развитие раковых опухолей. Среди них:
- генетический фактор: выделяют гены, присутствие которых увеличивает риск развития заболевания. Современные разработки медицины позволяют провести анализ для выявления сбоев (мутаций) в данных генах с целью оценки вероятности развития рака яичников;
- возрастной фактор: после 45-ти лет риск развития патологии увеличивается;
- нарушения гормонального фона: известно, что у рожавших девушек риск развития заболевания намного меньше, чем у бездетных. Беременность повышает защитную функцию женщины в плане развития онкологических заболеваний органов половой системы. Риск развития опухоли возрастает при длительном приеме препаратов, стимулирующих овуляцию. А комбинированные контрацептивы, напротив, снижают риск роста опухолей;
- воспалительные процессы в органах мочеполовой системы хронического характера;
- неблагоприятный экологический фон;
- венерические заболевания;
- нерегулярная половая жизнь.
Данные факторы не говорят о том, что со временем у женщины обнаружится рак яичников. Все эти явления только увеличивают риск развития патологии и не более того. Чем больше факторов воздействуют на женский организм, тем больше риски.
Как проявляется рак яичников: симптомы, стадии
Первые признаки и симптомы рака яичников проявляются, как правило, уже на поздних стадиях развития патологии. В самом начале женщина даже не подозревает о патологическом процессе, протекающем в ее организме в то время, когда раковые клетки стремительно поражают яичники.
Признаки рака яичников на ранних стадиях часто «маскируются» под симптомы патологий мочевого пузыря и пищеварительного тракта. По мере развития опухоли у женщины начинают появляться боли при раке яичников в области живота, спины, малого таза. Как правило, у пациенток наблюдаются частые позывы к мочеиспусканию, вызванные давлением растущей опухоли на мочевой пузырь.
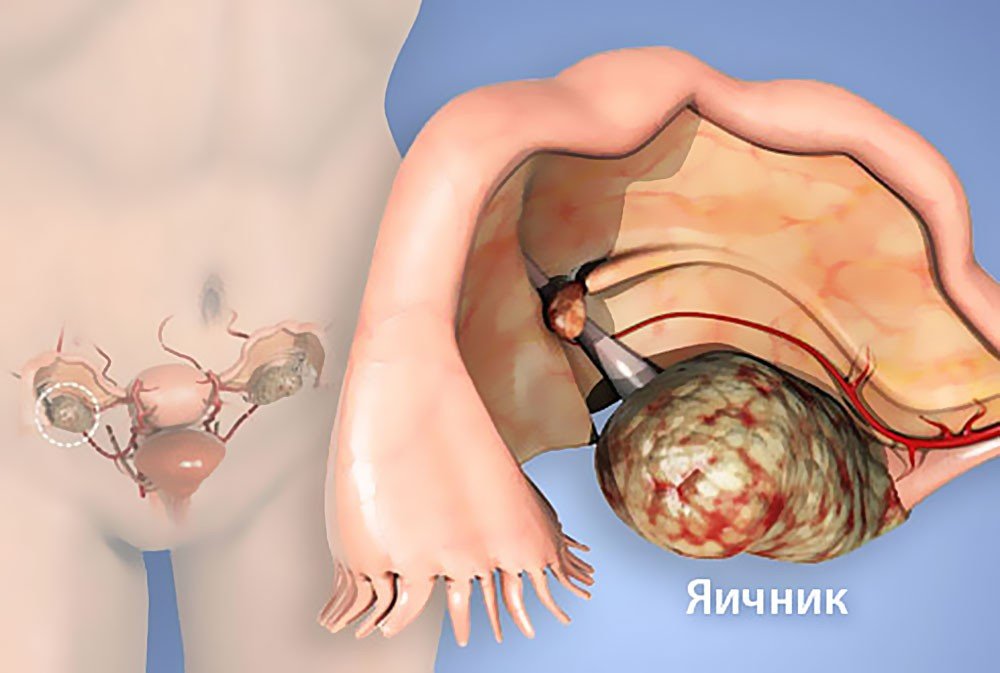
Признаки рака яичников у женщин (первые симптомы) зачастую проявляются в виде скопления жидкости в брюшной полости. В данном случае живот визуально заметно увеличивается. Нередко наблюдается болевой синдром в момент полового акта. Онкология яичников у женщин в основном проявляется общей слабостью, быстрой утомляемостью, потерей аппетита, тошнотой.
Заболевание классифицируют на четыре стадии:
- первая стадия: патология развивается только на яичнике. Может наблюдаться скопление жидкости в брюшной полости;
- вторая стадия: признаки заболевания приобретают более выраженный характер, опухоль начинает постепенно разрастаться за пределы яичника;
- третья стадия – это рак яичника с метастазами в прилежащие органы;
- четвертая стадия: обнаруживаются метастазы в отдаленные органы.
Классифицируют заболевание следующим образом:
- первичный рак яичника. В большинстве случаев встречается у женщин в возрасте до 35 лет. Раковые клетки поражают орган с обеих сторон в виде бугристых плотных образований;
- вторичный рак яичников. Представлен в виде кисты, заполненной слизью или жидкостью. Обычно кистозные образования имеют доброкачественный характер, но иногда перерастают в рак;
- метастатический рак яичника. Речь идет о тех случаях, когда раковые клетки попадают в яичники из других органов. На практике широко известно распространение злокачественных клеток из опухоли желудка. Заражение происходит через лимфатические узлы или кровь.
Рак яичников МКБ 10
Опухоль яичников МКБ 10 находится под кодом С56 – злокачественные новообразования женских половых органов (С51-С58), включающих злокачественные новообразования кожи половых органов женщины:
- Злокачественные новообразования вульвы – С51.
- Злокачественные новообразования влагалища – С52.
- Злокачественное новообразование шейки матки – С53.
- Злокачественное новообразование тела матки – С54.
- Неуточненной локализации злокачественное новообразование матки – С55.
- Злокачественное новообразование яичников С56.
- Злокачественное новообразование неуточненных, других женских половых органов – С57.
- Злокачественное новообразование плаценты – С58. Включает хорионкарциному БДУ, хорионэпителиома БДУ.
Злокачественные новообразования яичника С56 – опухоли яичника, герминомы, синдромы разные. Коды МКБ 10 – это международная классификация болезней, которая содержит закодированные медицинские диагнозы. Коды МКБ 10 используют при заполнении медицинских документов – они кратко описывают информацию о заболеваниях пациента. Также существует классификация по стадиям рака яичников:
- Т0 – опухоль не обнаружена.
- Тх – оценочных данных для первичной опухоли недостаточно.
- Т1 – опухоль не вышла за пределы яичников.
- Т1а – поражен один яичник, нет разрастания опухоли на поверхности органа, капсула не поражена.
- Т1b – опухоль поразила оба яичника, не вышла за пределы яичников, нет разрастания опухоли по поверхности яичников, капсулы не повреждены.
- Т1с – на поверхности одного или двух яичников наблюдается разрастание опухоли, повреждена капсула, в асцитической жидкости присутствуют злокачественные клетки.
- Т2 – поражены один или оба яичника, в злокачественный процесс вовлечены стенки и органы малого таза.
- Т2а – злокачественная опухоль разрослась или метастазировала в маточные трубы.
- Т2b – злокачественная опухоль распространилась на другие ткани малого таза.
- Т2с – опухоль ограничена малым тазом, в асцитической жидкости обнаружены злокачественные клетки.
- Т3 – поражен один или оба яичника, обнаружены метастазы в регионарных лимфатических узлах или /и за пределами малого таза.
- Т3а – подтверждены внутрибрюшинные метастазы за пределами малого таза.
- Т3b –подтверждены внутрибрюшинные метастазы за пределами таза и размером не более 2 см.
- Т3с – подтверждены внутрибрюшинные метастазы за пределами таза и размером более 2 см.
- М1 – обнаружены отдаленные метастазы.
Рак яичников: диагностика
Виды диагностики в данном случае выбирает врач. К сожалению, симптомы рака яичника проявляются уже на запущенной стадии. Специалист, при имеющихся на то показаниях, направит пациентку на анализ по выявлению рака яичников. В качестве методов диагностики патологии выступают:
- общий, специфический и биохимический анализ крови. Проводятся исследования на уровень гормонов, а также на наличие онкомаркеров;
- УЗИ органов малого таза. Этот метод позволяет выявить саму опухоль, ее размеры и расположение;
- МРТ и КТ: методы позволяют определить локализацию новообразования и его размеры с высокой точностью;
- биопсия: у пациентки берут небольшой образец ткани для последующего гистологического исследования на предмет обнаружения раковых клеток;
Онколог Юсуповской больницы может назначить другие виды обследований и анализов в случае необходимости.
Гормонпродуцирующие опухоли яичников
Гормонально-активные опухоли — новообразования, которые развиваются из желёз внутренней секреции и характеризуются чрезмерным выделением гормонов или продуктов их образования.
Гормонпродуцирующие опухоли могут быть диагностированы во всех железах человеческого организма. Опухоль выделяет большое количество гормонов, что приводит к возникновению симптомов и признаков гиперфункции. Гормонпродуцирующие опухоли могут иметь как доброкачественное, так и злокачественное течение.
Гормонпродуцирующие опухоли яичников – новообразования, которые принято разделять в зависимости от гормона, который она выделяет. Гормоноактивная опухоль яичников усиленно выделяет либо эстрогены, либо андрогены.
Этиология развития любого вида новообразований до конца не изучена. Исследования ведутся и в настоящее время, но пока достижения ограничатся только определением возможных причин:
- Гормональные нарушения. Большое значение имеет гормональный фон женщины, наличие в анамнезе беременностей и родов. Из-за овуляции ткани яичника повреждаются, что сопровождается последующей регенерацией. Но иногда такое повышенное деление клеток переходит в патологическое. Овуляция отсутствует во время беременности и грудном вскармливании, поэтому в это время риск возникновения новообразования существенно снижается. Такие факты как ранее начало менструации, поздняя менопауза, отсутствие родов и отказ от кормления грудью риски повышают.
- Отягощенный анамнез и генетическая предрасположенность. С этим фактором связаны двух процентов новообразований. При неблагополучном семейном анамнезе и диагностике рака у близких родственников, пациентки имеют высокий риск возникновения и ракового перерождения яичников. В этом случае необходимо проходить обследование, наблюдаться у гинеколога.
- Употребление большого количества продуктов с высоким содержанием канцерогенов и животных жиров. Статистические данные свидетельствуют в пользу данного утверждения из-за исследования пищевых привычек у определенных странах мира и сопоставлением их с уровнем заболеваемости на рак.
Причины, по которым одни опухоли гормоны продуцируют, а другие – нет, на данный момент остаются неизвестными.
Рак яичников: лечение
Рак левого яичника, симптомы которого на ранних стадиях не проявляются (как и при раке правого яичника), хорошо поддается лечению оперативным методом. В большинстве случаев проводят экстирпацию матки вместе с придатками. У женщин репродуктивного возраста детородную функцию пытаются сохранить.
Лечение рака яичников всегда комплексное. Перед проведением оперативного вмешательства пациентке могут назначить прием химиотерапевтических препаратов, способствующих угасанию опухоли. Химиотерапию назначают и после проведения операции для уничтожения оставшихся в организме раковых клеток.
Лучевую терапию при лечении рака яичника назначают довольно редко, поскольку при таком виде заболевания она малоэффективна. Облучение проводят только в качестве паллиативного лечения, чтобы улучшить качество жизни больной и продлить ее.
Эффективность лечения напрямую зависит от стадии течения заболевания. При своевременном обнаружении патологии, малых размерах опухоли и отсутствии метастазов, шансы на полное выздоровление у пациенток составляют 90%.
Рак яичников: выживаемость по стадиям
Если патологию выявляют на первой стадии, то после лечения пятилетняя выживаемость составляет 90-95%, на второй стадии – 70%, на третьей 15-20%, на четвертой – 1,5%.
Выживаемость зависит не только от стадии заболевания, но и от характера самой опухоли, то есть от степени дифференцировки злокачественных клеток. Различают аденогенный рак яичников, плоскоклеточный, железистый, трабекулярный, коллоидный, фиброзный и «рак на месте».
Рак яичников: профилактика
Единственным методом профилактики рака яичников служат регулярные профилактические осмотры у гинеколога. Необходимо проходить обследование два раза в год. Только так можно не допустить развитие заболевания и, в случае обнаружения опухоли, удалить ее на самых ранних стадиях. Сложно ответить на вопрос «рак яичников как долго развивается?», все зависит от характера опухолей и от индивидуальных особенностей организма каждой женщины.
Врачи Юсуповской больницы ежедневно ведут борьбу с онкологическими заболеваниями и спасают жизни многим пациенткам. У нас работают специалисты высокого уровня, подходящие индивидуально к проблеме каждого пациента. Медицинские услуги в Юсуповской больнице предоставляются на европейском уровне. С помощью современного медицинского оборудования онкологи выполнят диагностику и лечение рака яичников.
Если у вас появились какие-либо проблемы со здоровьем, немедленно обращайтесь за помощью в Юсуповскую больницу. Профилактические обследования у гинеколога два раза в год служат лучшей профилактикой развития заболевания.
Чтобы записаться на прием к врачу, звоните по телефону. Сотрудники центра назначат консультацию в любое удобное для Вас время.
Цистаденокарцинома яичника: виды, симптомы, лечение и прогноз
а) Терминология:
1. Сокращения:
• Доброкачественная или злокачественная серозная опухоль
2. Определение:
• Серозная опухоль из эпителиальной ткани, которая может быть доброкачественной (серозная цистаденома), пограничной (низкий потенциал злокачественности) или злокачественной (серозная цистаденокарцинома)
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Крупное, тонкостенное, однокамерное объемное образование с сосочковыми разрастаниями или без них
• Локализация:
о В 25% случаев доброкачественных опухолей и в 65% случаев злокачественных опухолей локализация двусторонняя
• Размер:
о Варьирует, но часто крупный
2. УЗИ при серозной цистаденоме и цистаденокарциноме яичника:
• В-режим:
о Обычно опухоль однокамерная или с небольшим количеством перегородок, даже если она злокачественная
о Кистозная жидкость от прозрачной до слегка эхогенной:
– Обычно менее эхогенная, чем при муцинозных опухолях
о Перегородки часто тонкие, но могут быть и толстыми, особенно в злокачественных опухолях
о Часто имеются сосочковые разрастания:
– Не обязательно указывают на злокачественность
– Вероятность малигнизации возрастает с увеличением количества солидного компонента
о Может наблюдаться асцит и имплантационные метастазы по брюшине при развитии метастатической болезни:
– Асцит в значительной степени соотносится с метастатической болезнью (прогностическая значимость положительного результата, как признака метастазирования в брюшину, равна 72-80%)
о Приблизительно у трети первичных опухолей и метастазов в брюшине имеются микрокальцификаты (псаммомные тельца):
– Обычно не распознаются ультразвуком
• Цветовая допплерография:
о В солидных компонентах определяется кровоток
о Центральный кровоток внутри объемного образования указывает на злокачественность с большей вероятностью, чем периферический кровоток
о Злокачественные патологические образования часто имеют усиленный кровоток, однако количественные параметры, такие как индекс пульсации и индекс резистентности, не являются достоверными для дифференциации доброкачественных и злокачественных очагов
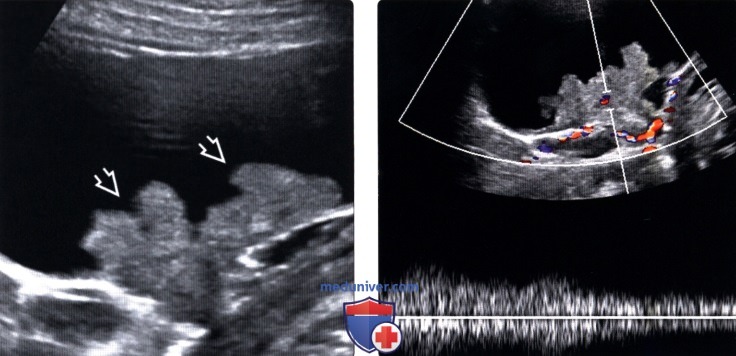
(Слева) Трансабдоминальное УЗИ однокамерного объемного образования придатков матки, В-режим: у пациентки 28 лет вдоль стенки другого кистозного очага определяются подозрительные сосочковые разрастания.
(Справа) Цветовая и импульсная допплерографии помогают под -твердить наличие кровотока внутри солидного компонента и исключить гематому рассматриваемом случае по данным патологического исследования выявлена пограничная серозная папиллярная опухоль.
3. КТ при серозной цистаденоме и цистаденокарциноме яичника:
• Могут присутствовать кальфицикаты
• Мягкотканный компонент накапливает контраст
• Является методом выбора для определения стадии опухоли
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о УЗИ является идеальным методом для обнаружения и характеристики патологических очагов:
– Всегда используйте допплерографию для оценки кровотока
о КТ является более предпочтительным методом для определения стадии опухоли
• Советы по протоколы исследования:
о Для выявления возможного метастатического поражения брюшины проведите оценку по направлению околоободочно-кишечных каналов и капсулы печени
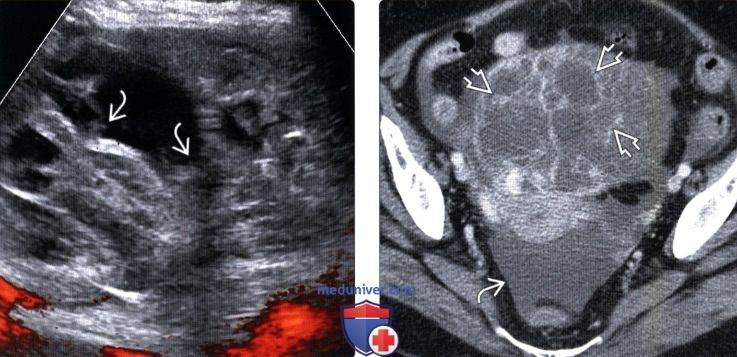
(Слева) В комплексном смешанном кистозно-солидном объемном образовании яичника присутствует обильное количество солидной ткани; однако по результатам данной энергетической допплерографии внутренний кровоток не определяется.
(Справа) КТ с контрастированием этого же объемного образования, аксиальный срез: множественные перегородки и свободная жидкость в малом тазу. По данным патологического исследования выявлена серозная цистаденома с некрозом вследствие перекрута.
в) Дифференциальная диагностика серозной цистаденомы и цистаденокарциномы яичника:
1. Муцинозная цистаденома/цистаденокарцинома:
• Многокамерные объемные образования с пониженным эхосигналом
2. Другие эпителиальные опухоли:
• Значительное совпадение результатов визуализации
• Другие эпителиальные опухоли менее распространены, чем серозные опухоли
3. Метастазы в яичниках:
• Ищите злокачественное образование органов эпигастральной области
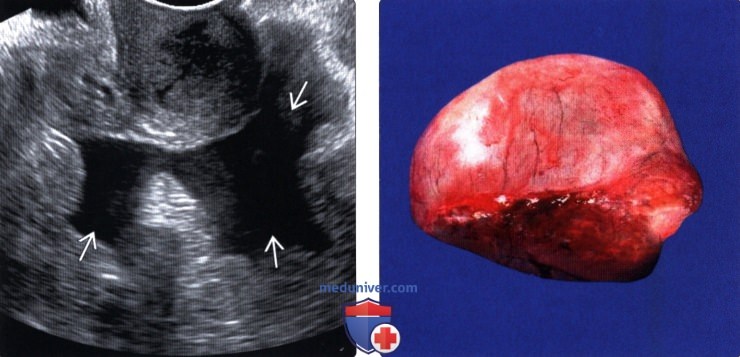
(Слева) Наличие асцита имеет существенное отношение к метастатической болезни. При выявлении свободной жидкости следует провести тщательное обследование для оценки наличия внутрибрюшинных метастазов. В рассматриваемом случае метастазы не были обнаружены.
(Справа) В большинстве случаев объемные образования яичников удаляются без вскрытия кисты для предотвращения контаминации брюшины. Обычно во время операции производят биопсию мягких тканей и лимфатических узлов, а также получают смывы с тазовой брюшины для проведения цитологического исследования.
г) Патология:
1. Общая характеристика:
• Этиология:
о Окончательно не определена
о Одной из теорий является «непрерывная овуляция»: повторяющаяся микротравма с клеточным восстановлением до поверхностного эпителия:
– Повышенный риск: отсутствие родов в анамнезе, ранее менархе, поздняя менопауза (больше овуляторных циклов)
– Пониженный риск: несколько родов в анамнезе, позднее менархе, ранняя менопауза, прием оральных контрацептивов (меньше овуляторных циклов)
о В настоящее время считается, что низкодифференцированная серозная аденокарцинома произрастает скорее из эпителия фимбриального отдела фаллопиевой трубы, а не из самого яичника
• Генетика:
о Наследственные причины имеются в 5-10% случаев рака яичников:
– Высокодифференцированная серозная аденокарцинома:
Мутации генов KRAS, BRAF
– Низкодифференцированная серозная аденокарцинома:
Мутации гена ТР53
Мутации генов BRCA1/BRCA2 (наиболее распространено)
– Синдром Линча
• Ассоциированные аномалии:
о Иногда может иметь гормональную активность и продуцировать эстроген
• Новообразования яичников:
о Эпителиальные опухоли составляют 60-70% всех опухолей: 85-90% злокачественных опухолей
о Герминогенные опухоли составляют 1 5-20% всех опухолей: 3-5% злокачественных опухолей
о Опухоли стромы полового тяжа яичников составляют 5-10% всех опухолей: 2-3% злокачественных опухолей
о Метастазы и лимфомы составляют 5-10% всех опухолей: 5-10% злокачественных опухолей
• Механизмы распространения:
о Наиболее распространено метастазирование в брюшину:
– По данным хирургических вмешательств наиболее распространенными локализациями являются: большой сальник, правое поддиафрагмальное пространство и дугласово пространство
о Прямое распространение в соседние органы о Лимфогенное метастазирование в парааортальные и тазовые лимфатические узлы
о Гематогенное распространение встречается реже:
– Наиболее частой локализацией являются печень и легкие
2. Стадирование, степени дифференцировки и классификация серозной цистаденомы и цистаденокарциномы яичника:
• Определение стадии цистаденокарциномы яичника согласно классификации Международной федерации гинекологии и акушерства (FIGO):
о Стадия I: Опухоль ограничена яичниками:
– IA: Односторонняя опухоль, без асцита со злокачественными клетками
– IB: Двусторонняя опухоль, без асцита со злокачественными клетками
– IC: Опухоль, ограниченная одним или обоими яичниками, с любым из следующих признаков:
IC1: Интраоперационный разрыв капсулы
IC2: Разрыв капсулы до хирургического вмешательства или опухоль с разрастаниями на поверхности яичника/фаллопиевой трубы
IC3: Злокачественные клетки в асците либо в смывах из брюшной полости
о Стадия II: Опухоль вовлекает один или оба яичника с распространением на органы и стенки малого таза:
– IIА: Распространение на матку или фаллопиевы трубы, без асцита со злокачественными клетками
– IIB: Распространение на другие ткани малого таза, без асцита со злокачественными клетками
о Стадия III: Внутрибрюшинные метастазы за пределами малого таза и/или метастазы в забрюшинных лимфатических узлах:
– IIIA1: вовлечены только забрюшинные лимфатические узлы
– IIIA2: подтверждены микроскопические метастазы за пределами малого таза и/или positive забрюшинные лимфатические узлы
– IIIB: гистологически подтвержденные метастазы за пределами малого таза размером – IIIC: гистологически подтвержденные метастазы за пределами малого таза размером >2 см, с вовлечением лимфатических узлов либо без него
о Стадия IV: отдаленные метастазы (за исключением внутрибрюшинных метастазов):
– IVA: плевральный выпот с положительной цитологией
– IVB: паренхиматозные метастазы в печени и/или селезенке, либо метастазы в органах за пределами брюшной полости (включая паховые лимфатические узлы и лимфатические узлы за пределами брюшной полости)
д) Клинические особенности:
1. Проявления серозной цистаденомы и цистаденокарциномы яичника:
• Наиболее частые признаки/симптомы:
о Часто протекает бессимптомно: выявляется случайно при физикальном исследования
о Дискомфорт/боль в области малого таза из-за крупного размера опухоли
о Симптомы метастатической болезни:
– У 70% пациенток со злокачественными опухолями к моменту постановки диагноза брюшина уже вовлечена в патологический процесс
• Аномальное повышение уровня белка СА-125: стойкая взаимосвязь с серозной цистаденокарциномой (по сравнению с другими гистологическими типами):
о Ложноположительный результат у пациенток с доброкачественными новообразованиями, эндометриозом (особенно у женщин в постменопаузе)
о Ложноотрицательный результат в 50% случаев опухолей на I стадии (нецелесообразно использовать в качестве скринингового метода)
о Наиболее часто используется для наблюдения за уже известным заболеванием
2. Демография:
• Возраст:
о Серозная цистаденома встречается у женщин в возрасте 30-40 лет
о Серозная цистаденокарцинома встречается у женщин в пери-менопаузальном и постменопаузальном периоде
• Эпидемиология:
о Серозные опухоли являются наиболее распространенными новообразованиями из эпителиальной ткани
о Опухоль является злокачественной в 25% случаев, пограничной (низкий потенциал злокачественности) – в 15%, доброкачественной – в 60% случаев
о Двусторонняя локализация: в 25% случаев доброкачественных опухолей, 30% пограничных опухолей и 65% злокачественных опухолей
3. Течение и прогноз:
• Пятилетняя выживаемость при опухолях с низким потенциалом злокачественности составляет 95%:
о В случае метастазирования прогноз похож на таковой при откровенно злокачественной гистологии
• Коэффициент пятилетней выживаемости для злокачественных эпителиальных опухолей:
о Стадия I: 90%
о Стадия II: 70%
о Стадия III: 39%
о Стадия IV: 17%
4. Лечение серозной цистаденомы и цистаденокарциномы яичника:
• Первичным методом лечения является хирургическое вмешательство:
о Полнообъемная этапная лапаротомия и операция по уменьшению объема опухоли (циторедукция):
– Этапная лапаротомия включает удаление матки с придатками, биопсию тазовых и парааортальных лимфатических узлов, оменэктомию, биопсию и смывы с брюшины
• После циторедуктивной операции проводится химиотерапия
• Неоадъювантная химиотерапия проводится перед циторедуктивной операцией у пациенток с неоперабельной опухолью:
о Включая массивное поражение лимфатических узлов труднодоступных локализаций (ворота печени, сальниковая сумка, корень брыжейки), обширное вовлечение окружающих органов или наличие распространения на стенки малого таза, либо на IV стадии заболевания
е) Диагностическая памятка:
1. Следует учесть:
• Для дифференцирования доброкачественных и злокачественных объемных образований яичников следует учитывать несколько параметров:
о Морфологическая картина: перегородки, сосочковые разрастания, солидный компонент
о Допплерография: наличие кровотока, локализация и количественные характеристики
о Возраст и гормональный статус
о История развития заболевания
о Дополнительные сведения (например, наличие асцита)
2. Советы по интерпретации изображений:
• Серозная цистаденома является наиболее вероятным диагнозом при выявлении крупной, анэхогенной, однокамерной кисты у женщины в постменопаузе
ж) Список использованной литературы:
1. Trillsch F et al: Surgical staging and prognosis in serous borderline ovarian tumours (ВОТ): A subanalysis of the AGO ROBOT study. Br J Cancer. ePub, 2015
2. Prat J et al: Staging classification for cancer of the ovary, fallopian tube, and peritoneum. IntJGynaecolObstet. 124(0:1-5, 2014
3. Alcazar JL et al: Clinical and ultrasound features of type I and type II epithelial ovarian cancer. Int J Gynecol Cancer. 23(4):680-4, 2013
4. Xie M et al: Application of real-time ultrasound elastography for discrimination of low- and high-grade serous ovarian carcinoma. J Ultrasound Med. 32(2):257-62, 2013
5. Moyle P et al: Radiological staging of ovarian carcinoma. Semin Ultrasound CT MR. 31 (5):388-98, 2010
6. Woodward PJ et al: From the archives of the AFIP: radiologic staging of ovarian carcinoma with pathologic correlation. Radiographics. 24(1):225-46, 2004
7. Wagner BJ et al: From the archives of the AFIP. Ovarian epithelial neoplasms: radiologic-pathologic correlation. Radiographics. 14(6): 1351-74; quiz 1375-6, 1994
Цистаденома яичника
Цистаденома яичника — доброкачественная опухоль кистозного строения. Цистаденома представляет собой гладкое подвижное новообразование с эластичными плотными стенками, содержащее прозрачную серозную жидкость. В среднем её размер составляет от 3 до 15 см, но в отдельных случаях встречаются гигантские цистаденомы размером 30 см и более. Цистаденома встречается чаще всего у женщин репродуктивного возраста и в пременопаузе, реже в постменопаузе.
Причины развития цистаденомы
Причина развития цистаденомы на данный момент точно не установлена. Превалирует мнение, что основной причиной развития кистозных новообразований яичника служит нарушение процесса заживления функциональных кист, образующихся в результате овуляции. В норме фолликулярная киста, образовавшаяся на месте фолликула, подвергается обратному развитию и исчезает; при наличии факторов риска нарушается отток жидкости из полости кисты, и таким образом формируется доброкачественное новообразование. Отмечено, что у женщин, перенесших ранее оперативное вмешательство на яичниках, доброкачественные новообразования встречаются чаще, что может быть связано с компенсаторной гипертрофией яичника.
К факторам риска развития цистаденомы, помимо выполненного ранее оперативного вмешательства, относятся:
- Сопутствующие гинекологические патологии, в первую очередь воспалительного характера,
- Раннее менархе,
- Поздняя менопауза,
- Раннее начало половой жизни,
- Генетическая предрасположенность,
- Гормональные нарушения, например, избыточная продукция организмом эстрогенов или же заболевания щитовидной железы, сопровождающиеся нарушениями секреции её гормонов,
- Хронические воспалительные процессы в малом тазу,
- Высококалорийная диета, вредные привычки.
Виды цистаденом
Выделяют несколько видов цистаденом согласно их строению:
- Простая серозная цистаденома. По частоте встречаемости составляет 10% от всех видов кистозных новообразований и около половины серозных новообразований. Преимущественно встречается однокамерная цистаденома, но могут выявляться цистаденомы с двумя и более камерами. Чаще поражается левый яичник, так как в нём в течение репродуктивного периода чаще созревают яйцеклетки, но примерно в 10% эти новообразования двусторонние.
- Папиллярная серозная цистаденома. Основная отличительная особенность этого вида — наличие на внутренней поверхности папилломоподобных выростов, которые растут от стенок к центру цистаденомы. Хотя папиллярные цистаденомы растут медленнее, нежели простые, они имеют склонность к озлокачествлению. Согласно потенциалу к злокачественному перерождению серозные папиллярные цистаденомы подразделяют на доброкачественные, злокачественные и пограничные.
- Муцинозная цистаденома. Отдельная разновидность доброкачественной эпителиальной муцинозной опухоли, особенностью которой является высокое содержание слизи и белка муцина в жидкостном содержимом кисты. Составляет до 30% всех доброкачественных опухолей яичников. Чаще (в 50-70% случаев) эти опухоли односторонние, многокамерные благодаря росту многочисленных перегородок, достигают крупных размеров — до 10-50 см. Муцинозные цистаденомы, в отличие от серозных, возникают в более старшем возрасте — 50-60 лет. Характеризуются быстрым ростом. При разрыве стенки образования возникает асцит и псевдомиксома брюшины.
Симптомы цистаденомы яичника
Цистаденома, как и любая другая опухоль яичника, может в течение очень длительного срока никак себя не проявлять. Появляющиеся по мере роста цистанденомы симптомы имеют неспецифический характер и могут быть следующими:
- увеличение живота в объёме (при одностороннем поражении — асимметричное), чувство его переполнения или вздутия;
- чувство быстрого насыщения при приеме пищи или потеря аппетита;
- хроническая боль или тянущие ощущения в животе, особенно в нижних его отделах;
- ощущение инородного тела,
- учащенное мочеиспускание или ложные позывы к мочеиспусканию,
- запоры,
- болезненность при половом акте,
- нарушения менструального цикла, появление дисфункциональных маточных кровотечений.
В случае возникновения осложнений, таких, как перекрут ножки, разрыв цистаденомы, кровоизлияние в полость кисты, нагноение, возникают симптомы «острого живота» — резкая боль в нижних отделах живота, усиливающаяся при пальпации, небольшое повышение температуры, появление большого количества лейкоцитов в крови. Возможно развитие синдрома Мейгса — появление асцита или гидроторакса (выпот в брюшную и грудную полости соответственно).
Диагностика цистаденомы яичника
Диагностика начинается с подробного сбора анамнеза с особым вниманием к семейному, так как существует генетическая предрасположенность к развитию цистаденом. Показан осмотр в зеркалах, бимануальное ректовагинальное исследование. Проводится трансвагинальное ультразвуковое исследование, при выявленных больших размерах опухоли оно дополняется трансабдоминальным исследованием. Также возможно выполнение КТ или МРТ органов малого таза в случае подозрения на наличие злокачественного процесса или при малой информативности данных ультразвукового исследования.

Пункция образований яичника кистозного строения, к которым относится цистаденома, с диагностической целью не рекомендована, так как, по данным современной литературы, достаточно часты ложноотрицательные результаты; кроме того, возможно развитие осложнений, связанных с данной манипуляцией.
Для исключения злокачественного процесса может быть назначен анализ крови на онкомаркеры, в первую очередь СА125 и СА19-9. Однако следует помнить, что повышение маркера СА125 не всегда однозначно свидетельствует о развитии рака — уровень может повышаться и при наличии активного воспалительного процесса.
В качестве дополнительных методов обследования следует упомянуть гастроскопию и колоноскопию. Выполнение гастроскопии позволит исключить рак желудка, так как для него характерно метастазирование в яичник (так называемый метастаз Крукенберга).
Проведение колоноскопии дозволит исключить поражение нижних отделов кишечника в случае, если произошло озлокачествление цистаденомы.
Лечение цистаденом
Цистаденома, будучи обнаруженной на ранней стадии своего развития, может быть оставлена под наблюдением, так как кисты яичника с самопроизвольному регрессу. Обычно выжидательная тактика применяется при размере образования менее 10 см и без явных признаков злокачественной опухоли по результатам УЗИ. Контроль осуществляется путём ультразвукового исследования.
В случае отсутствия положительной динамики при наблюдении или же выявления кист большего размера назначается консервативная терапия, в первую очередь приём гормональных контрацептивов, для уменьшения размеров кисты или предотвращения её дальнейшего роста. Механизм действия заключается в снижении уровня эстрогенов и подавлении овуляции. Дополнительно могут быть назначены витамины (А, Е, С, В1, В6, фолиевая кислота) и общеукрепляющие препараты (лимонник, элеутерококк), физиотерапия.
В случае, если в течение 2-3 менструальных циклов консервативная терапия не оказала значимого влияния на рост кисты, а также в случае изначально большого размера кисты (5 см и более) показано хирургическое лечение. На данный момент такие операции проводятся преимущественно лапароскопическим путём в силу его меньшей травматичности, но цистаденомы гигантских размеров требуют выполнения стандартной лапаротомии. Во время операции проводится вылущивание кисты или резекция поражённого участка яичника с максимально возможным сохранением здоровой ткани у пациенток репродуктивного возраста. У женщин с цистаденомой размером более 3 см или же в постменопаузе возможно удаление всего яичника вместе с соответствующей маточной трубой или без неё. Во время операции вне зависимости от доступа требуется тщательный осмотр прилежащей брюшины, так как её поражение может быть признаком наличия злокачественного компонента.
При цистаденоме, которая проявляется болевым синдромом, нарушением функции яичников, которая сохраняется более двух менструальных циклов, является однокамерной и не имеет признаков опухолевого процесса, возможна пункция и аспирация её содержимого под контролем ультразвукового исследования или под визуальным контролем при лапароскопическим доступом. С помощью вагинального ультразвукового датчика и пункционной насадки в полость кисты вводят иглу. Содержимое кисты аспирируют и отправляют на цитологическое исследование, а в полость вводят 10-15 мл этилового спирта, обладающего склерозирующим действием. Аспирационная методика предназначена преимущественно для женщин репродуктивного и пременопаузального возраста, в постменопаузе она применяется только для купирования симптомов при сопутствующем высоком операционном риске. При несомненной малой травматичности данной операции она обладает существенным недостатком — весьма высок риск рецидива цистаденомы.
В случае выявления папиллярной серозной цистаденомы удалённое образование подлежит срочному гистологическому исследованию. В случае, если была выявлена пограничная опухоль, выполняется удаление яичника в комплексе с маточной трубой со стороны кисты, биопсия второго яичника и удаление части брюшины.
В ряде случаев муцинозная цистаденома яичника является не самостоятельным заболеванием, а метастазом высокодифференцированной муцинозной аденокарциномы аппендикса, не диагностированной ранее. Поэтому в клиническом руководстве рекомендуется обязательное проведение срочного гистологического исследования удалённой цистаденомы с целью решения вопроса о целесообразности аппендэктомии.
Развитие осложнений является показанием к экстренному хирургическому вмешательству в силу их жизнеугрожающего характера.
Особенности лечения цистаденом во время беременности
Серозные цистаденомы яичников, особенно небольших размеров, не являются препятствием к зачатию и вынашиванию плода, поэтому могут быть случайной находкой при выполнении скринингового УЗИ в рамках ведения беременности.
Частота встречаемости цистаденом во время беременности невысока и составляет около 2%. В большинстве случаев образования обнаруживаются в течение первого триместра и способны к спонтанной регрессии в 80-95% случаев.
Сами по себе цистаденомы не вредят беременности, но, во-первых, при значительных размерах могут стать механическим препятствием во время процесса родов, а, во-вторых, хоть частота развития осложнений невысока, таковой риск существует. Поэтому, принимая решение о тактике лечения цистаденомы, необходимо соотнести риски развития осложнений от операции и риски развития осложнений со стороны кисты.
Операция проводится с применением лапароскопического доступа, в процессе её проведения обязательно требуется контроль сердцебиения плода. Показаниями к удалению цистанденом во время беременности являются:
- Сохраняющаяся после 16 недель беременности цистаденома,
- Размеры образования не более 12 см,
- Отсутствие признаков злокачественности,
- Поражение обоих яичников,
- Высокий риск перекрута ножки кисты или разрыва капсулы.
Противопоказаниями, соответственно, являются срок беременности более 18 недель, размер новообразования более 12 см и признаки озлокачествления цистаденомы.
Прогноз
Поскольку цистаденома яичников является доброкачественным новообразованием, прогноз в абсолютном большинстве случаев благоприятный. Пристального контроля требуют пограничные папиллярные серозные цистаденомы, так как они обладают потенциалом к злокачественному перерождению. Кроме того, цистаденомы имеют склонность к рецидивированию, особенно, если не устранены факторы риска, способствующие их образования. Поэтому женщинам, у которых были выявлены доброкачественные новообразования яичника, необходимо не только регулярное наблюдение у гинеколога, но и терапия, направленная на коррекцию сопутствующих заболеваний: приём комбинированных оральных контрацептивов, лечение хронических воспалительных заболеваний органов малого таза, нормализация диеты.
До недавнего времени наличие объёмного образования яичника, к которым относится и цистаденома, являлось показанием к его оперативному удалению. На данный момент выделены клинические ситуации, в которых предпочтительнее активное динамическое наблюдение или консервативное лечение. Таким образом, очень важна грамотная оценка рисков и разработка индивидуализированной тактики ведения пациенток с цистаденомами, и именно это готовы вам предложить врачи «Евроонко».
Опухоль яичника. Виды, причины развития, диагностика и прогноз

Врач гинеколог-онколог. Руководитель сети Университетских клиник. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 20+ лет. Принимает в Университетской клинике. Стоимость приема 2500 руб.
- Запись опубликована: 15.03.2020
- Время чтения: 1 mins read
Опухоль яичника – распространенная группа гинекологических патологий, включающих доброкачественные и злокачественные изменения. Опухоли яичников часто не дают никаких симптомов, лишь в некоторых случаях женщину беспокоят аномальные кровотечения из влагалища.
Не каждая опухоль яичника – это рак, многие изменения имеют опухолевидный характер (опухолевидный яичниковый процесс – ОПЯ или киста) и легко поддаются лечению. А вот успешность лечения злокачественного рака яичников зависит от стадии заболевания.
Строение яичников. Где возникают опухоли
Яичники – парные половые органы. Расположены внутрибрюшинно, вблизи артерий тазобедренного сустава. Имеют овальную форму. Поверхность яичников волнистая. У взрослых женщин размеры этих органов могут достигать 5 см в длину и 3 см в ширину. У яичников различают два полюса: маточный и трубный. Структура яичника состоит из ряда слоев.
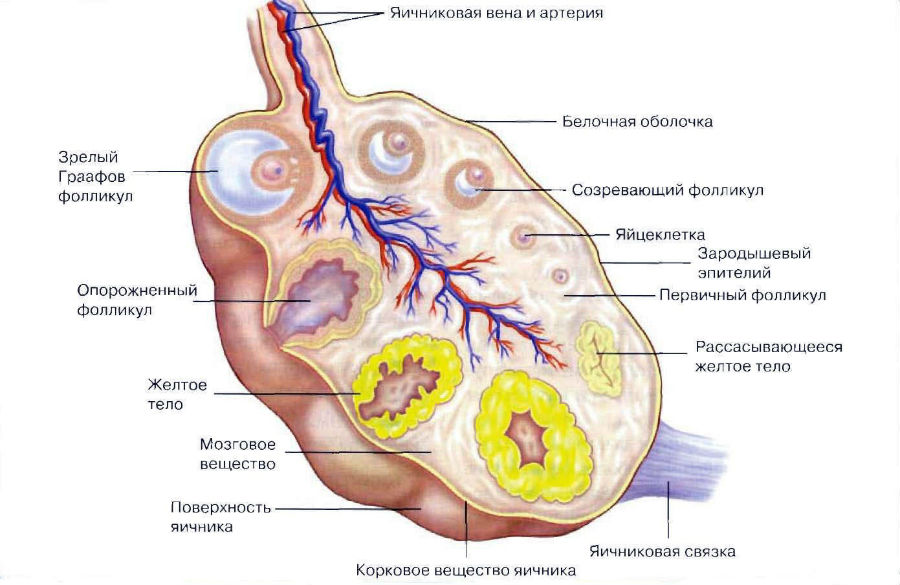
Строение яичника
Хотя органы расположены в брюшной полости, брюшиной они не покрыты, и только срастаются с ней одним краем. Снаружи яичники окружены белочной оболочкой, так называемой мембраной ( tunica albuginea ), имеющей грязно-белый цвет. На белочной оболочке находится тонкий слой мезотелия (это вид зародышевого эпителия).
Под tunica albuginea расположены корковая и железистая ткани. Корковая часть яичника состоит из множества различных клеток, в частности клеток, реагирующих на действие гормона, производимого гипофизом – ЛГ. В этой части также находятся яйцеклетки (ооциты). Центр яичника занимает мозговое вещество, оно состоит из кровеносных сосудов и стромы (stroma ovarii) – соединительной ткани.
По мере того как организм женщины стареет, в части корковых сигналов происходит сбой, что может привести к образованию различной величины кисты на яичниках. Кисты состоят из видоизмененного эпителия, который может преобразовываться в так называемые метаплазии. Отправной точкой, в которой зарождается процесс раковой опухоли, служат корковая ткань и покровный эпителий яичников.
Внутренняя мозговая часть строит в основном из соединительной ткани, кровеносных сосудов, нервов и специализированных клеток, которые производят стероидные гормоны – андрогены.
Разновидности опухолей яичника
Опухоль на яичнике не обязательно должна оказаться раком. Многие изменения являются доброкачественными.
Опухоли могут возникать из различных тканей, не только эпителия. Проще всего опухоли яичников можно разделить на:
Опухоли, главным образом эпителиальные:
- цистаденокарциному (не рак) или цистаденокарциному белочной оболочки (злокачественная);
- цистаденокарциному обычную или цистаденокарциному серозную (злокачественная);
- опухоль эндометриоидную или эндометриоидный рак (злокачественная);
- раковую светлоклеточную;
- опухоль смешанную.
- гранулезоклеточные;
- текаклеточная (текома);
- опухоли из клеток Сертоли и Лейдига;
- опухоли смешанные (гонадобластома, гинандробластома);
- опухоли из липидных клеток.
Опухоли стромы (полового тяжа) и опухоли из эмбриональных клеток:
- фиброму или саркому;
- дисгерминому;
- тератому ( teratoma );
- гонадобластому;
- опухоль желточного мешка;
- карциноидную опухоль;
- опухоль хорионического эпителия.
Доброкачественные опухоли яичника
Наиболее подвержена патологическим изменениям эпителиальная ткань яичников, поэтому более 50% от всех новообразований яичников занимают эпителиальные опухоли. С другой стороны, 80 процентов всех злокачественных опухолей половых органов женщины состоят из эпителиальной ткани.
В подавляющем большинстве случаев образования эпителия возникают в виде узелков и пузырьков из нескольких камер, построенных из различного типа эпителия (эпителий слизистый, серозный или эндометриальный).
Эти изменения могут быть:
- доброкачественные;
- пограничные (с течением времени подвергаются злокачественной трансформации);
- злокачественные новообразования.
Доброкачественные опухоли яичника часто возникают у молодых женщин в возрасте 17-30 лет.


Как правило, опухоль образуется на одном яичнике (правом или левом), она может достигать больших размеров. Может быть однокамерной (напоминает воздушный шарик, заполненный жидкостью) или многокамерной, с многочисленными перегородками.
Перегородки очень тонкие и в некоторых, правда, редких случаях, подвергаются разрыву. Это приводит к выходу жидкости (слизи) и клеток в брюшную полость. Развивается псевдомиксома брюшины (pseudomyxoma peritonei). Это серьезное заболевание, при котором происходит непрерывное выделение слизи в полость брюшины, что вызывает реактивный перитонит с последующим развитием фиброза со спайками. Это состояние требует многочисленных хирургических операций для удаления спаек и избытка жидкости.
Лечение доброкачественного поражения яичника заключается в хирургическом удалении изменения. Следует иметь в виду, что оценка состояния и решение о дальнейшем хирургическом вмешательстве проводится гинекологом, и в некоторых случаях операция опухоли яичника может быть отложена.
Часто киста на яичнике диагностируется во время первого визита к гинекологу при беременности. Подавляющее большинство таких кист не дает никаких симптомов, меньше подвержены малигнизации и самопроизвольно могут исчезнуть.
Опухоль яичника: пограничные изменения ткани яичника
Пограничные, предраковые изменения встречаются у женщин в возрастном диапазоне 30-50 лет. Выражаются в местном, очаговом поражении без инфильтрации и разрушения прилегающих тканей. Часто внутри опухоли происходят характерные папиллярные изменения.
Характер и границы такого образования определяются в ходе операции и по результатам гистологического анализа тканей. Без проведения оперативного вмешательства оценка характера опухоли невозможна.
При обнаружении пограничных изменений у женщин более старшего возраста (после менопаузы) рекомендуется удаление всей матки вместе с придатками.
У молодых пациенток, когда клиническая оценка тяжести патологии низкая (класс a), достаточно удалить только пораженный участок.
Злокачественная опухоль на яичнике
Существуют различные типы рака яичников, то есть злокачественных опухолей:
- Опухоли серозные – цистаденокарцинома серозная, наиболее распространенная среди всех первичных опухолей яичников. В большинстве случаев затрагивает сразу оба яичника. Кисты на яичниках имеют выросты, похожие на бородавку, развиваются не только на внутренней, но и на внешней поверхности органа. В значительной степени проникают в соседние ткани, что вызывает необходимость иммобилизацию опухоли. Во всех случаях патологию сопровождает асцит.
- Опухоли эндометриоидные , при таком типе рака яичников, часто возникает боль, что крайне необычно для развития рака и очень информативно в дальнейшей диагностике. Более того, могут возникнуть аномальные кровотечения из половых путей у женщин в постменопаузе, что может быть дополнительным признаком заболевания. Чаще всего, эндометриоидная киста наполнена темной жидкостью (кровью), поэтому ее обычно называют «шоколадной кистой».
- Опухоли оболочек – цистаденокарцинома белочной оболочки – встречается реже, чем серозная.
- Опухоли светлоклеточные , в отличие от ранее перечисленных, встречаются очень редко, изучены недостаточно. В большинстве своем являются двусторонними. Как правило, наблюдается увеличенный размер яичника (один орган обычно больше другого). Светлоклеточная карцинома характеризуются высокой степенью малигнизации и имеет худший прогноз.
- Опухоли недифференцированные.
- Опухоли неклассифицированные.
- Опухоли смешанные.
Почему развивается раковая опухоль яичников
Риск развития рака яичников у женщин в популяции развитых стран выше, чем риск развития рака шейки матки или эндометрия, но ниже, чем риск возникновения рака молочной железы. Злокачественное поражение яичников наблюдается в основном у женщин в период менопаузы и постменопаузы. Чрезвычайно редко можно встретить рак яичника у молодых женщин.
У многодетных женщин и тех, кто применял пероральные контрацептивы, развитие рака яичников происходит реже. Это связано с тем, что чем меньше происходит овуляций, тем меньше риск возникновения злокачественной опухоли этого органа.
Возникает меньше кист, в которых может развиться рак, а поверхностный эпителий поверхностный не так часто раздражается во время овуляции.
С другой стороны, женщины, у которых стимулировали овуляцию фармакологическими препаратами больше года, имеют значительно больше шансов на появление рака яичников.
Особый контроль состояния яичников необходим следующим группам женщин:
- когда беременность произошла в результате стимуляции яичников;
- когда проводились многочисленные пункции для получения ооцитов;
- в случае перенесенной лучевой терапии других видов рака органов малого таза.
Доказано, что рак яичников может передаваться генетически. Выделены группы семейного развития рака яичников:
- наследственный рак только яичников;
- наследственный рак яичников и молочной железы;
- синдром Линча II – сочетание рака яичников, рака толстой кишки без полипоза и рака эндометрия.
За возникновение наследственных опухолей яичников отвечают мутации генов BRCA 1 и BRCA 2. Многие женщины, у которых в семье диагностирован рак молочной железы, проходят исследование на наличие мутации гена BRCA 2. Исследование совершенно безболезненно, проводится анализ мазка с внутренней стороны щеки.
Симптомы опухоли яичников
Рак яичников долгое время не дает никаких симптомов. Развивается тайно и агрессивно. У женщин стройного телосложения наблюдается увеличение окружности живота, когда опухоль достигает диаметра примерно 7-10 см. Это гораздо сложнее заметить у полных и женщин, страдающих ожирением.
Одним из первых проявлений этой онкологии может быть боль в брюшной полости.
Женщин могут беспокоить различные симптомы со стороны органов пищеварительной и мочевыводящей систем, на которые опухоль оказывает давление (запоры, тяжесть, дизурия).
В некоторых случаях может доходить до нехарактерного кровотечения из половых путей – кровянистые выделения перед менструацией, после менструации и т. д.
Как осуществляется диагностика рака – УЗИ, онкомаркеры, алгоритм ROMA, лапаротомия
- Осмотр и УЗИ. Основой диагностики опухолей яичников является бимануальное гинекологическое и ультразвуковое исследование (УЗИ). В настоящее время ведутся многочисленные работы над определением универсальных принципов распознавания рака яичников по результатам изображения УЗИ. Существует ряд параметров, которые указывают на степень развития изменений.
- Онкомаркеры. Дополнительным исследованием является выявление онкологических маркеров в крови. В случае поражения яичников – это маркер CA 125. Однако, он не специфичен только для рака яичников. Повышенный уровень маркера CA 125 может наблюдаться и при других опухолях, например, при раке эндометрия, маточной трубы, поджелудочной железы, наличии заболеваний, не связанных с онкологией – при эндометриозе, воспалении придатков, аутоиммунных заболеваниях, гепатитах и панкреатитах хронических, а также в первом триместре беременности. Высокий уровень этого онкомаркера появляется поздно, на последних стадиях развития рака.
- Алгоритм ROMA. Из-за неудовлетворительной эффективности и низкой специфичности маркера CA 125, в диагностику рака яичников был введен еще один, более чувствительный маркер – HE4. Его содержание в сочетании с уровнем CA 125 позволяет определить так называемый алгоритм ROMA (англ. Risk of Ovarian Malignancy Algorithm ). Этот алгоритм позволяет определить высокую вероятность развития злокачественного поражения яичников. Индикатор очень чувствительный, в настоящее время он является основой в диагностике рака яичников.
У метода есть и недостатки: ROMA не может быть вычислен у женщин молодых, в возрасте до 18 лет, и у женщин, ранее получавших лечение рака при помощи химиотерапии. Важно также что само определение HE4, CA 125, а также расчет алгоритма ROMA, независимо от того, являются результаты правильными или нет, не является основанием для постановки диагноза или исключения рака яичника. Этот метод – дополнение к гинекологическому обследованию и УЗИ, а также к клиническому состоянию пациентки.
К сожалению, точно определить, является ли эта опухоль раком, и определить степень его развития можно только после выполнения оперативного вмешательства – лапаротомии. Во время лапаротомии удаляют подозрительные изменения и отправляют на дальнейшее гистопатологическое исследование. Врач принимает решение о дальнейшем ходе лечения после получения результата анализа
При подозрении на малигнизацию изменений, ни в коем случае нельзя подвергать яичники биопсии, так как это может привести к распространению раковых клеток.
Рак яичников – степени злокачественности
Решение о тактике лечения принимается на основании рассмотрения и оценки тяжести клинической степени рака по FIGO. В общем можно выделить 4 степени развития рака яичников:
- стадия I – опухоль ограничена только телом одного или обоих яичников;
- степень II – процесс раковой опухоли занимает также другие органы малого таза;
- степень III – распределение опухоли за пределами малого таза и/или были диагностированы метастазы в забрюшинные лимфатические узлы и/или метастазы на поверхности печени;
- IV степень – самая запущенная, когда есть отдаленные метастазы.
Ступени I–III делятся дополнительно на «подклассы» a, b и c. Только оперативному удалению подлежат классы I, Ia и Ib. Остальные, кроме того, должны быть дополнены химиотерапией, а в степени IV, применяется также лучевая терапия.
В ходе оперативного лечения следует убрать все пораженные структуры, полностью удаляется матка вместе с придатками. Исключениями являются вмешательства у молодых женщин, желающих еще иметь детей, когда степень развития клинического рака составляет Iа. Тогда операция ограничена только удалением пораженного яичника и забором фрагмента второго органа для анализа.
В более тяжелых случаях рака яичников необходимо назначение химиотерапии. Применяется 6 циклов процедур каждые 3 недели. В принятии решения о наиболее эффективной и рациональной тактике лечения врач учитывает степень тяжести опухоли, ее гистологическое строение и возраст пациентки.
Метастатическое поражение яичников
Чрезвычайно важной проблемой в медицине являются метастатические опухоли, возникающие в яичниках. Их первичный очаг находится в другой части тела, но раковые клетки попадают в яичники с током крови или по лимфатическим сосудам. Они могут перемещаться не только из опухолей половых органов, но и из молочной железы, желудка и толстой кишки.
Характерными метастатическими опухолями яичников являются так называемые опухоли Крукенберга. Первичный очаг этого рака находится чаще всего в желудке, реже в толстой кишке. Заболевание очень опасно и имеет крайне неблагоприятный прогноз. К сожалению, в ближайшее время после постановки диагноза, многие пациентки умирают.
Как и большинство метастатических опухолей яичника, рак Крукенберга возникает с обеих сторон, вызывает значительное увеличение размера обоих яичников. Яичники остаются подвижными, спайки не образуются.
Гистологическая структура опухоли Крукенберга разнообразна, что значительно затрудняет точную постановку диагноза. В дифференциальной диагностике рака Krukenberga от первичных опухолей яичника может помочь иммуногистохимия, но применяют ее с осторожностью. Чрезвычайно важным в распознавании метастазов в яичники является опыт врача.
Как предупредить развитие рака яичников
Рак яичника – очень опасное злокачественное образование. Развивается долго, не давая никаких симптомов, поэтому часто, на момент постановки диагноза, опухоль находится в такой крайней степени развития, что не дает шансов на выздоровление.
Наши женщины по-прежнему обходят гинекологический кабинет стороной, что приводит к высокой смертности в результате рака яичников. Тогда как чтобы не пропустить болезнь, важно систематически проходить обследования с УЗИ у врача-гинеколога. В первую очередь это касается женщин, которые относятся к группе повышенного риска: находящимся в менопаузе, подвергавшимся стимуляции яичников, имеющим семейные случаи рака яичников. Также нужно регулярно обследовать яичники женщинам, прошедшим курс лечения другой онкологии.
Дорогие женщины! Запомните: чем раньше установлено изменение яичников, тем больше шансов на выздоровление.
Серозная цистаденома яичника
Серозная цистаденома яичника — истинная доброкачественная опухоль, происходящая из эпителиальной ткани органа. При небольших размерах (до 3 см) заболевание протекает бессимптомно. По мере роста новообразования у пациентки возникают тупые, ноющие или схваткообразные боли в нижней части живота и пояснице, а также признаки сдавливания соседних органов (учащённое мочеиспускание, запор, отёки ног и др.). Для диагностики используют бимануальное обследование, УЗИ, КТ и МРТ тазовых органов, анализ крови на онкомаркеры. Единственным эффективным методом лечения серозной цистаденомы является операция по удалению новообразования, яичника, придатков или матки с придатками.
Общие сведения
Серозная цистаденома (серозная кистома, простая, цилиоэпителиальная или гладкостенная цистаденома) — тугоэластичное доброкачественное новообразование яичника, расположенное сбоку или кзади от матки. Обычно опухоль развивается в возрасте 30—50 лет. Более чем у 80% пациенток диаметр опухоли составляет от 5 до 16 см, но в некоторых поздно диагностированных случаях её размеры достигали 30—32 см. Частота простой цистаденомы составляет 11% от всех новообразований яичников и 45% — от серозных (цилиоэпителиальных) опухолей. Как правило, новообразование возникает с одной стороны. В 72% случаев оно является однокамерным, у 10% пациенток — двухкамерным и у 18% — многокамерным.

Причины серозной цистаденомы
На сегодняшний день научно подтверждённой теории возникновения простой кистомы не существует. По мнению некоторых гинекологов, такое новообразование формируется из функциональных кист яичника — фолликулярной и жёлтого тела, которые не до конца рассосались и начали наполняться серозным содержимым. Предрасполагающими факторами к развитию простой цистаденомы яичника служат:
- Гормональные нарушения, препятствующие нормальному созреванию яйцеклетки. Дисбаланс в женской гормональной сфере может наблюдаться при угасании репродуктивной функции, сопутствующих соматических и эндокринных заболеваниях, стрессе, значительных физических и эмоциональных перегрузках, экстремальных диетах, длительном сексуальном воздержании.
- Раннее половое созревание с появлением первых менструаций в возрасте 10—12 лет.
- Воспалительные женские болезни (эндометрит, аднексит и др.). Особенно опасны заболевания, вызванные возбудителями ИППП при неупорядоченной половой жизни без барьерной контрацепции.
- Операции на органах малого таза. Простые серозные цистаденомы несколько чаще наблюдаются у пациенток, перенесших внематочную беременность, аборты, оперативное лечение гинекологических заболеваний.
- Отягощённая наследственность. По некоторым наблюдениям, у женщин, матери которых страдали серозными новообразованиями яичников, цистаденома выявляется чаще.
Патогенез
Серозная кистома, как правило, формируется в одном из яичников. Сначала она представляет собой небольшое гладкостенное однокамерное (реже — многокамерное) новообразование. Его плотные соединительнотканные стенки выстланы изнутри однослойным кубическим или цилиндрическим реснитчатым эпителием, обладающим секреторной активностью. По мере роста внутри цистаденомы накапливается серозное содержимое — водянистая прозрачная жидкость светло-жёлтого цвета. В результате растущее опухолевидное образование сдавливает окружающие органы и нервные волокна, что приводит к возникновению болевого синдрома. При присоединении воспалительного процесса гладкая блестящая поверхность кистомы становится матовой и покрывается спайками.
Симптомы серозной цистаденомы
Клинической симптоматики при небольших (до 3 см) гладкостенных кистомах обычно не наблюдается, они становятся случайной находкой во время гинекологического обследования или УЗИ органов малого таза. По мере увеличения новообразования у пациентки возникают симптомы, связанные с давлением кистомы на соседние органы. Наиболее типичен болевой синдром. Обычно он носит характер тупых, ноющих, реже схваткообразных болей, возникающих в паховой области, за лобком или в пояснице. Кроме того, женщина может испытывать давление на мочевой пузырь, прямую кишку, ощущать наличие инородного тела.
При кистомах больших размеров возможно нарушение функций смежных органов из-за их сдавливания, что проявляется учащённым мочеиспусканием, дискомфортом в кишечнике, запорами, тошнотой, отёками нижних конечностей. В тех случаях, когда опухоль достигает в размерах 6—10 и более см, она может привести к увеличению живота или его видимой асимметрии. Менструальный цикл при серозных цистаденомах обычно не нарушен. Однако если новообразование является достаточно крупным и оказывает давление на яичник и/или матку, характер месячных изменяется — они становятся более обильными или слишком скудными и сопровождаются болезненными ощущениями. Крайне редко при неосложнённых простых кистомах наблюдается общая реакция организма в виде усталости, слабости, вялости, сниженной работоспособности, раздражительности.
Осложнения
Основная опасность несвоевременного выявления и неадекватного лечения серозной цистаденомы яичника — сдавливание соседних органов с нарушением их функций и возникновение острых состояний. Наиболее серьёзными осложнениями кистомы, требующими неотложного оперативного лечения, являются перекрут ножки (при её наличии) с некрозом новообразования и разрыв капсулы (апоплексия яичника) с попаданием его содержимого в брюшную полость и возникновением кровотечения. Об осложнённом течении заболевания могут свидетельствовать повышение температуры, резкое усиление боли, возникновение сильной тошноты или рвоты, выраженного недомогания с головными болями, головокружением и потерей сознания, резкая бледность, кровянистые выделения из влагалища. Иногда наблюдается рецидив заболевания после органосохраняющего оперативного вмешательства и злокачественное перерождение опухоли.
Диагностика
Для подтверждения или уточнения диагноза заболевания, проведения дифференциальной диагностики и выбора оптимального метода лечения пациенткам с подозрением на серозную цистаденому назначают комплексное гинекологическое обследование. В него входят:
- Осмотр акушера-гинеколога. При бимануальном исследовании в области придатков матки обычно выявляется тугоэластичное подвижное безболезненное образование с гладкой поверхностью, не связанное с соседними органами.
- УЗИ малого таза. Позволяет выявить однородную гипоэхогенную опухоль с плотной гладкой капсулой размером от 3-х см. При небольших цистаденомах используют трансвагинальный доступ, при крупных — трансабдоминальный.
- Компьютерная или магнитно-резонансная томография. В ходе томографического обследования создаётся трёхмерная модель цистаденомы и прилежащих органов для проведения более тщательной дифференциальной диагностики и исключения прорастания опухоли.
- Анализ крови на онкомаркеры. Исследование опухолевых антигенов (СА-125, СА 19-9, СА 72-4) позволяет исключить развитие онкологического процесса или гнойного абсцесса в яичнике и других тазовых органах.
- Цветовая допплерография. Метод диагностики является дополнительным и в сомнительных случаях позволяет дифференцировать доброкачественную опухоль яичника от злокачественной на основании интенсивности кровотока.
Простую серозную цистаденому необходимо отличать от других доброкачественных новообразований яичников, в первую очередь, функциональных кист, папиллярной и псевдомуцинозной кистомы. Для исключения метастазирования в яичник одной из форм рака желудка пациенткам в обязательном порядке назначают фиброгастродуоденоскопию. Проведение фиброколоноскопии позволяет оценить степень вовлечения в процесс сигмовидной и прямой кишки. Альтернативным решением при невозможности проведения эндоскопического обследования желудка, прямой и сигмовидной кишки является рентгенография органов ЖКТ.
Также в ходе дифференциальной диагностики исключают злокачественное поражение яичников, тубовариальный абсцесс, внематочную беременность, патологию расположенных рядом органов — острый аппендицит, дистопию почек и другие пороки развития мочевыводящей системы, дивертикулёз сигмовидной кишки, костные и внеорганные опухоли малого таза. В таких случаях, кроме лабораторного и инструментального обследования, назначают консультации смежных специалистов — хирурга, онкогинеколога, гастроэнтеролога, онколога, уролога.
Лечение серозной цистаденомы
Основной метод лечения простой серозной кистомы — хирургическое удаление опухоли. Достоверных данных об эффективности медикаментозных и немедикаментозных способов терапии этого заболевания в гинекологии не существует. При выборе конкретного вида оперативного вмешательства учитывают возраст пациентки, наличие или планирование беременности, размеры опухоли. Основные цели лечения пациенток репродуктивного возраста — максимальное сохранение здоровой ткани яичника и профилактика трубно-перитонеального бесплодия (ТПБ). Женщинам в период перименопаузы рекомендованы радикальные операции, направленные на предотвращение рецидива цистаденомы и сохранение качества жизни.
Показанием к плановому проведению операции является наличие опухолевидного образования диаметром от 6 см, которое сохраняется на протяжении 4—6 месяцев. Решение о сроках удаления новообразования меньших размеров гинеколог принимает индивидуально с учётом результатов динамического наблюдения. В экстренном порядке хирургическое вмешательство проводится при подозрении на перекрут ножки или разрыв капсулы кистомы. Обычно плановая операция выполняется лапароскопически. Основными видами оперативных вмешательств при гладкостенной серозной цистаденоме являются:
- Цистэктомия(удаление кисты) иликлиновидная резекция(иссечение повреждённой ткани в виде клина) с сохранением яичника, ревизией контрлатерального яичника и экстренной гистологической диагностикой. Органосохраняющие операции рекомендованы молодым женщинам, планирующим беременность, с цистаденомой не более 3 см в диаметре.
- Односторонняя овариоэктомия или аднексэктомия. Вмешательство предполагает удаление на стороне поражения всего яичника или яичника с маточной трубой и считается оптимальным решением для женщин репродуктивного возраста с новообразованием размерами более 3 см.
- Двусторонняя аднексэктомия или гистерэктомия с придатками. Рекомендованный способ хирургического лечения у женщин в период перименопаузы и у пациенток с двухсторонним поражением яичников. Его преимуществом является существенное снижение риска развития онкологических заболеваний.
Прогноз и профилактика
При своевременном обнаружении и хирургическом лечении прогноз заболевания является благоприятным: серозная цистаденома крайне редко рецидивирует и озлокачествляется. Женщинам репродуктивного возраста, перенесшим органосохраняющие вмешательства, одностороннюю овариоэктомию или аднексэктомию, рекомендуется планировать беременность не ранее чем через 2 месяца после операции. Полное восстановление после лапароскопического консервативного удаления серозной гладкостенной цистаденомы яичника наступает через 10—14 дней, после радикальных операций восстановительный период длится до 6—8 недель. Пациенткам показано диспансерное наблюдение у врача-гинеколога. По наблюдениям американских специалистов, профилактический эффект в отношении развития доброкачественных цистаденом яичника оказывает приём комбинированных оральных контрацептивов монофазного действия.
Серозная и муцинозная цистаденома яичника – лапароскопия, удаление, лечение кист яичника, операция. Как лечить цистаденому яичника?
Серозная цистаденома яичника – это доброкачественное полостное образование, стенка которого, выстлана эпителием, похожим на эпителий маточной трубы. Этот эпителий способен к пролиферации. Серозная цистаденома яичника располагается в основном только в одном яичнике и имеет одну камеру, но встречаются и многокамерные с водянистым содержимым желтоватого цвета. Размеры опухоли варьируются от 3 до 20 см. Лечение только хирургическое.
Важно!
Я располагаю опытом около 1.000 малоинвазивных оперативных вмешательств при заболеваниях яичников, результаты которых обобщены в монографии «Лапароскопические операции в гинекологии», а также более, чем в 60 научных публикациях в различных профессиональных рецензируемых научных изданиях в России и за рубежом.
Папиллярная (грубососочковая) серозная цистаденома – это доброкачественное образование, которое является морфологической разновидностью цистаденом. Она является следующей стадией серозной цистаденомы, так как сосочки, появляются только через несколько лет после развития опухоли. Опухоль имеет вид кистозного новообразования, состоящего из одной или нескольких камер, на внутренней поверхности которого имеются единичные или многочисленные плотные сосочковые разрастания на широком основании. Папиллярная серозная цистаденома имеет наибольшее клиническое значение в связи с выраженным злокачественным потенциалом и высокой частотой развития рака (до 50%). Опухоль может распространяться на большом протяжении, диссеминировать по брюшине, что сопровождается асцитом. Возникновение асцита связано с разрастанием сосочков по поверхности опухоли, по брюшине и нарушением всасывательной способности брюшины малого таза. Лечение только хирургическое.
Важно!
Самым серьезным осложнением папиллярной цистаденомы является ее малигнизация – это переход в рак, что встречается в 40-50% случаев!

Пограничная папиллярная цистаденома – разновидность цистаденом с низкой степенью злокачественности. Она имеет обильные сосочковые разрастания внутри кисты. Основным отличием при морфологическом исследовании от папиллярной цистаденомы является отсутствие инвазии в стенку кисты. Лечение только хирургическое.
Муцинозная цистаденома (псевдомуцинозная цистаденома) – представляет собой доброкачественное новообразование яичника, стенка которого, выстлана эпителием, похожим на эпителий цервикальных желез шейки матки. Содержимое кисты – это слизистое содержимое, представляющее собой муцин, содержащий гликопротеиды и гетерогликаны. Муцинозные цистаденомы почти всегда многокамерные. Опухоль может достигать больших размеров (до 30 см). Лечение только хирургическое.
Все варианты описанных опухолей подразделяются на доброкачественные, пограничные (опухоли яичников низкой степени злокачественности) и злокачественные. Хирург должен обязательно учитывать, а пациент понимать, что одна из важнейших особенностей опухолей яичника – это перерождение в рак, который развивается на фоне предшествующих доброкачественных яичниковых опухолей.
В связи с этим, необходимо, как можно раньше, выполнить удаление кисты из яичника, используя малоинвазивные способы оперирования.
Лапароскопия при серозных, папиллярных и муцинозных цистаденомах яичников является «золотым стандартом» проведения операций, так как сопровождается минимальной травмой брюшной стенки, позволяет очень деликатно вылущить оболочку кисты, не повредив ткань яичника. Лапароскопия в совокупности с введением противоспаечного геля снижает риск образования спаек в области малого таза практически до нуля.
Важно помнить, что все варианты опухолей и кист яичника могут быть оперированы лапароскопическим доступом. Перед операцией необходимо осознавать, что за процесс поражает яичники – доброкачественный или злокачественный.

Для письменной консультации, с целью определения вида кисты яичника и показаний к операции, а также выбора правильной тактики хирургического лечения Вы можете прислать мне на личный электронный адрес puchkovkv@mail.ru puchkovkv@mail.ru копировать полное описание УЗИ органов малого таза, при возможности данные МРТ малого таза, результаты крови на онкомаркеры, указать возраст и основные жалобы. Тогда я смогу дать более точный ответ по вашей ситуации.
Видео из операционной. Лапароскопическая цистаднексэктомия при выраженном спаечном процессе
При наличии следующих признаков киста, вероятно, является доброкачественной и можно рассматривать органосохраняющий метод операции:
- возраст пациентки меньше 50 лет;
- отсутствие асцита;
- киста односторонняя и подвижная;
- диаметр ее не превышает 10-12 см;
- при ультразвуковом исследовании киста однокамерная, стенка гладкая с четкими контурами, не содержит внутренних включений;
- при МСКТ малого таза с контрастом стенки кисты не накапливают контрастного вещества;
- содержание СА-125 и СОЭ не превышает нормальных значений
- при диагностической лапароскопии не выявляется канцероматоз брюшины и асцит.
Необходимо всех случаях, кроме простой серозной цистаденомы, подходить к операции, как при злокачественном поражении и соблюдать все необходимые меры абластики (профилактики распространения злокачественных клеток по брюшной полости). В связи с этим я перед началом работы с кистой яичника, в область малого таза, ввожу специальный онкологический пластиковый контейнер диаметром до 20 см и помещаю яичник с кистой внутрь этого мешка. Только после этого я начинаю операцию по удалению кисты. Если во время оперативного вмешательства произошло вскрытие кисты, то содержимое выливается не в свободную брюшную полость, а внутрь контейнера. По окончании операции, оболочки кисты остаются в мешке, а промывная жидкость не попадает в малый таз, а также остается в нем. Затем края контейнера выводятся через троакарную рану на переднюю брюшную стенку и содержимое аспирируется отсосом. Жидкость отправляется на исследование. Киста вместе с контейнером извлекается из брюшной полости. При очень больших размерах овариального образования (15-30 см) я провожу пункцию последнего иглой, введенной через правый боковой троакар, с последующей полной аспирацией содержимого, что дает возможность контролировать характер содержимого и облегчить удаление образования. Для этой цели в нашей клинике разработан специальный инструмент, позволяющий при пункции кисты избежать излития ее содержимого в брюшную полость за счет плотного прижатия инструмента к краям кисты. После опорожнения (она выглядит, как сдувшийся шарик), я также помещаю ее в пластиковый контейнер, а дальнейший ход операции выполняется, как описано выше.
Лапароскопическая операция по удалению кисты яичника (цистэктомия) с сохранением органа
После ревизии органов брюшной полости и малого таза, яичник захватываю зажимом и фиксирую так, чтобы хорошо были видны его связки. Биполярным электрохирургическим инструментом, в зоне наиболее поверхностного залегания кисты, вдоль оси яичника провожу коагуляцию в виде узкой дорожки (место предполагаемого разреза). Ножницами или крючком выполняю эллиптический разрез тонкой коры яичника. Очень важно сохранить кору яичника и первичные фолликулы. Края раны захватываю зажимами и развожу, расширяя пространство между капсулой кисты и яичником, для последующей энуклеации объемного образования. Далее провожу вылущивание кисты, максимально сохраняя целостность ее оболочки. Препаровку тканей осуществляю тупым путем — мягким зажимом или методом аквадиссекции, одновременно проводя точечную коагуляцию биополярным инструментом одиночных мелких сосудов. Затем киста и ее содержимое в специальном пластиковом контейнере удаляется из брюшной полости.
Важно!
Я всегда стремлюсь выполнить органосохраняющую операцию (максимально сохранить здоровую ткань яичника, в любом объеме), так как от функции яичников зависит гормональный фон женщины и ее способность к деторождению.
Лапароскопическая аднексэктомия — удаление яичника вместе с кистой
Если на предоперационном обследовании мы видим признаки указывающее на возможность злокачественного поражения яичника и пациентка находится в менопаузе, то необходимо, как минимум выполнить лапароскопическую аднексэктомию — удаление яичника вместе с кистой и при дальнейшем гистологическом исследовании определиться с окончательным объемом операции.
Зажимом, введенным на стороне поражения, захватываю маточную трубу, создают тракцию, обеспечивая натяжение тканей. Инструментом «LigaSure» (Швейцария) или ультразвуковыми ножницами в области маточного угла пересекаю маточную трубу. Далее вдоль нее пересекаю мезосальпинкс на 23 его протяженности, собственную связку яичника и 2/3 мезоварума. Для удобства создания экспозиции инструменты меняю местами, зажимом захватываю и натягиваю ампулярный отдел маточной трубы с яичником. После предварительной коагуляции, эндоножницами пересекаю воронко-тазовую связку, а затем и оставшуюся часть брыжейки фаллопиевой трубы и яичника.
Я эти этапы выполняю аппаратом Force Triad «LigaSure» (Швейцария). Это позволяет выполнить одновременно надежный гемостаз и рассечение ткани. При этом скорость и надежность операции возрастает в несколько раз. Этот аппарат включает в себя одновременно монополярный и биполярный электрохирургические блоки, а также улучшенную систему технологии дозированного лигирующего воздействия на васкуляризированные ткани, которая обеспечивает дозированную подачу энергии в зависимости от свойств коагулируемой ткани (тканевый импеданс). При воздействии инструмента на ткань выпаривается жидкая составляющая, происходит высушивание и денатурация коллагена и эластина до образования плотной гомогенной массы, надежно закрывающей просвет сосудов.
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте “Видео операций лучших хирургов мира”.
У большинства пациенток эта операция может быть выполнена через один прокол в пупочной области по методике “S.I.L.S.” , причем время операции составляет всего 10-15 минут. Я обладаю опытом более 100 подобных операций, выполненных, через один прокол в пупочной области.
Затем удаленный препарат обязательно помещаю в специальный пластиковый контейнер и удаляю из брюшной полости, вскрывая капсулу и опорожняя содержимое внутри контейнера.
Мы практически не выполняем срочного гистологического исследования удаляемой кисты во время оперативного вмешательства, так как очень часто отмечаются как ложноположительные, так и ложноотрицательные результаты.
Врачи-морфологи при срочном гистологическом исследовании могут предположить рак (и мы должны будем сделать радикальную операцию по удалению матки), а при послеоперационном исследовании злокачественных клеток обнаружено не будет (это означает, что мы превысили объем операции и удалили орган напрасно). Возможна и обратная ситуация – во время операции делается заключение о доброкачественной кисте или опухоли (мы в это ситуации не удаляем матку), а при окончательной оценке выявляется рак (вынуждены проводить повторную операцию, хотя с пациенткой не обсуждали эти варианты).
Подобные противоречивые заключения не связаны с квалификацией врачей, а зависят от методики быстрого (срочного – за 10-20 минут) приготовления срезов. Этот способ срочного гистологического исследования, по сути, является менее точным, чем плановое приготовление препаратов (за 3-5 дней) и пока преодолеть эту разницу технически не возможно.
В связи с этими особенностями, если до операции на УЗИ подозревается злокачественная опухоль яичников, мы обязательно проводим МРТ и МСКТ с контрастом органов малого таза и исследуем кровь на онкомаркеры.
В случае подтверждения онкологического диагноза пациентке предлагается радикальная операция (как правило, у пациенток в менопаузе и пожилого возраста) — от удаления придатков и гистологического исследования другого яичника до удаления матки с придатками и большим сальником, что также проводится лапароскопическим доступом.
Если во время предоперационного обследования диагноз злокачественной опухоли сомнителен, а возраст пациентки молодой репродуктивный, то при любом размере кисты, я выполняю органосохраняющую операцию — удаление кисты с сохранением яичника или в очень крайних случаях аднексэктомию. Далее проводится плановое окончательное гистологическое исследование с иммуногистохимимей. После этого исследования становится понятно надо или нет делать дополнительную лапароскопию для выполнения радикального оперативного вмешательства (через 4-5- дней после первой лапароскопии). В 99% диагноз рака не подтверждается и хирургическое лечение на этом заканчивается.
И в том, и другом случаях обязательно тщательное гистологическое исследование удаленного препарата с обязательным использованием иммуногистохимического метода.
Весь этот алгоритм обсуждается с пациенткой до операции. Мы приходим к общему мнению, что лучше выполнить повторную лапароскопию через 5-6 дней, чем удалить все половые органы у молодой женщины с окончательным гистологическим диагнозом доброкачественная опухоль яичника.
По окончанию операции я всегда использую противоспаечные барьеры и гели, с целью профилактики образования сращений между маточными трубами и соседними органами и тканями. Это является надеждой профилактикой возможного бесплодия в результате послеоперационных спаек.
После операции по удалению кисты яичника на коже остаются следы от трех разрезов длиной 2 — 10 мм. Пациенты с первого дня начинают вставать с постели и принимать жидкую пищу. Выписка из стационара проводится на 1 — 2 день, в зависимости от тяжести заболевания и объема выполненного оперативного вмешательства. Восстановление трудоспособности на 10 — 14-й день после операции. Половая жизнь нежелательна в течение месяца. В дальнейшем необходимо динамическое наблюдение гинеколога и УЗИ — через 1, 3 и 6 месяцев, далее — 1 раз в год. Как правило, пациенткам репродуктивного периода на 3—6 месяцев после операции назначается минимальная гормонотерапия (в легком противозачаточном режиме) для нормализации функций яичников.
Больше информации по теме киста яичника
ЛИТЕРАТУРА по теме «Лапароскопические операции при кистах и доброкачественных опухолях яичников»
- Пучков К.В., Фумич Л.М., Политова А.К., Козлачкова О.П., Рязанцев М.Е., Осипов В.В. Оперативное лечение опухолей и опухолевидных образований яичников с использованием лапароскопического доступа // 50 лет Рязанскому государственному медицинскому университету: научные итоги и перспективы.- Рязань, 2000.– Ч. 2.- С. 171-172.
- Пучков К.В., Фумич Л.М., Козлачкова О.П., Политова А.К., Осипов В.В. Оперативное лечение опухолей и опухолевидных образований яичников с использованием малоинвазивных технологий // Эндоскопия в диагностике, лечении и мониторинге женских болезней / под ред. В.И. Кулакова, Л.В. Адамян. – М., 2000. – С.132-134.
- Пучков К.В., Куликов Е.П., Фумич Л.М., Козлачкова О.П., Политова А.К., Осипов В.В. Современные подходы к хирургическому лечению овариальных образований // Эндоскопическая хирургия.– 2001. – Т.7, №3. – С. 69.
- Пучков К.В., Фумич Л.М. Лапароскопический доступ в хирургическом лечении овариальных новообразований: адекватность и перспективы // Тихоокеанский мед. журн.– 2002. – №2 (спец. вып.). – С.39-41.
- Пучков К.В., Куликов Е.П., Фумич Л.М., Политова А.К. Лапароскопический доступ в лечении овариальных новообразований. Решает ли он задачи, поставленные онкологами? // Лапароскопия и гистероскопия в гинекологии и акушерстве / под ред. В.И. Кулакова, Л.В. Адамян.– М.: ПАНТОРИ, 2002. – С.462-463.
- Пучков К.В., Иванов В.В., Тюрина А.А., Фумич Л.М. Популяционный состав и функциональная активность иммунокомпетентных клеток у женщин с опухолевидными образованиями яичников в процессе комплексного хирургического лечения // Новые технологии в гинекологии / под ред. В.И. Кулакова, Л.В. Адамян. – ПАНТОРИ. – М., 2003. – С.89-90.
- Пучков К.В., Иванов В.В.. Технология дозированного лигирующего электротермического воздействия на этапах лапароскопических операций: Монография.- М.: ИД МЕДПРАКТИКА – М.- 2005.- 176 с.
- Пучков К.В., Политова А.К.. Лапароскопические операции в гинекологии: Монография.- М.: МЕДПРАКТИКА – М.- 2005.- 212 с.
- Пучков К.В., Черноусова Н.М., Политова А.К., Фумич Л.Г. Лапароскопический доступ в стадировании и лечении больных злокачественными опухолями яичнков // Журн. акушерства и женских болезней.-2007.-Т. 57 ( спец. вып.). – С.164-166.
- Пучков К.В., Черноусова Н.М., Андреева Ю.Е., Гранильщикова И.Г., Политова А.К., Фумич Л.Г. Лапароскопический доступ в стадировании и лечении больных злокачественными опухолями яичников. Тактика хирурга в условиях неспециализированных стационаров // 20 лет Клинической больнице №1: Сб. науч.-практ. работ. / ГУП «Медицинский центр». Управление делами Мэра и Правительства Москвы.- М.: ИД «МЕДПРАКТИКА-М», 2008.- С.51-55.
- Пучков К.В., Черноусова Н.М., Андреева Ю.Е., Политова А.К., Фумич Л.Г., Бирюков А.С. Стадирование и лечение больных злокачественными опухолями яичников с использованием лапароскопического доступа. Вопросы тактики хирурга в условиях неспециализированных стационаров // Московский хирургический журнал .– 2008.- №4. – С.10- 14.
- Пучков К.В., Андреева Ю.Е., Добычина А.В. Опыт выполнения операций с использованием единого доступа в гинекологии // Журн. акушерства и женских болезней.-2011.-Т. 60.(спецвыпуск). – С.72-73.
- Puchkov K.V., Andreeva Y.E., Puchkov D.K. SILS technology in surgery and gynecology // Abstracts book of the 20-th EAES Congress 2012, 20-23 July, 2012, Brussels, Belgium. – P.161.
- Пат. 2013117186 РФ МПК8 А61 В17/02. Способ временной фиксации органов брюшной полости и малого таза при лапароскопичеких операциях и устройство для его осуществления / К.В.Пучков, В.В. Коренная, Д.К.Пучков.- №2013117186/14; заявл. 15.04..2013; опубл. 27.10.2014, Бюл.30.
Отзывы пациентов
06.02.2022 16:39:00 Алена Невьянцева
Константин Викторович, Благодарю Вас за великолепно проведенную операцию по сохранению моего органа! Я ни на секунду не сомневалась что вы сможете мне помочь, с первой нашей встречи я знала что все получится! Уже прошло 2 недели после операции и я чувствую себя замечательно! Я желаю вам крепкого здоровья, еще больше успехов в вашем святом деле, еще больше улыбок от счастливых и здоровых пациентов и покорение новых вершин. От чистого сердца, еще раз Благодарю Вас!
Пациент: Алена Невьянцева
Цистаденома яичника
Цистаденома яичника – самая частая доброкачественная опухоль у пациенток репродуктивного возраста. Она имеет кистозное строение. Это жидкостное, в 25% случаев многокамерное образование. Стандартные размеры – от 3 до 15 см. Цистаденомы всегда имеют капсулу. Её толщина – 1-2 мм. Некоторые опухоли обладают потенциалом к злокачественной трансформации. Чтобы выполнить удаление цистаденомы яичника минимально инвазивным (лапароскопическим) методом, вы можете обратиться в клинику СОЮЗ.
Бесплатная первичная консультация онколога для пациентов с установленным диагнозом.
Записывайтесь прямо сейчас по телефону +7 499 99-512-99 !
Причины цистоаденомы яичника
Точные причины цистаденомы яичника не установлены. Известны некоторые факторы риска:
- дисгормональные заболевания;
- раннее половое созревание (менархе до 12 лет);
- перенесенные воспалительные процессы яичников;
- операции на органах малого таза в анамнезе.
Виды цистоаденомы яичника
Виды цистоаденомы яичника
Есть три основных вида цистаденомы яичника:
- Серозная цистаденома яичника – в основном однокамерное образование, наполненное прозрачной жидкостью.
- Муцинозная цистаденома – часто многокамерная, наполненная слизью. Нередко появляется после менопаузы или в период угасания репродуктивной функции.
Каждый вариант делится на два типа:
- Папиллярная цистаденома яичника – имеет изнутри капсулы выросты, склонна к злокачественной трансформации.
- Гладкостенная цистаденома – не имеет выростов на внутренней поверхности капсулы.
В большинстве случаев папиллярные образования однокамерные, не превышают в диаметре 12 см. Внутри выявляются выросты длиной 3-10 мм.
Симптомы цистоаденомы яичника
Симптомы цистоаденомы яичника
Мелкие цистаденомы не имеют симптомов. Но некоторые из них достигают в диаметре 15-40 см. Гигантские образования занимают практически всю брюшную полость.
Основные симптомы цистаденомы яичника:
- дискомфорт и боль в животе;
- пальпируемое образование;
- увеличение объема живота, иногда асимметричное;
- частое мочеиспускание;
- запоры;
- боль при половом акте.
Симптомами разрыва кисты, кровоизлияния или перекрута яичника являются резкая боль в животе, лихорадка, напряжение мышц передней брюшной стенки. Такие ситуации требуют экстренного хирургического вмешательства.
Диагностика цистоаденомы яичника
Диагностика цистоаденомы яичника
Основной метод диагностики цистаденомы яичника – УЗИ.
С помощью этого исследования нельзя достоверно отличить функциональную кисту от цистаденомы, если последняя имеет сопоставимые размеры. В такой ситуации применяется тактика динамического наблюдения. Повторное УЗИ проводят через 4-6 недель. Большинство функциональных кист за это время уменьшаются или исчезают, в то время как цистаденома сохраняется и может даже увеличиваться в размерах.
При подозрении на злокачественный процесс требуется проведение КТ, реже используется МРТ.
Для оценки прогноза цистаденомы яичника выполняется расчет индекса малигнизации (RМI). Он учитывает возрастную категорию, результаты УЗИ и лабораторных анализов.
Хирургическое лечение цистоаденомы яичника
Хирургическое лечение цистоаденомы яичника
Тактика наблюдения может использоваться в таких ситуациях:
- размер цистаденомы до 5 см;
- отсутствие симптомов;
- односторонняя и однокамерная цистаденома;
- низкий риск злокачественной трансформации;
- низкий уровень СА-125 в крови.
Повторное обследование пациентки проводится через 6 месяцев, а в дальнейшем – ежегодно.
Если требуется лечение цистаденомы яичника, то оно всегда хирургическое. Пункция яичника не проводится: после этой процедуры образование часто рецидивирует. Хирургическая тактика зависит от размера образования, возраста женщины и наличия у неё репродуктивных планов.
В возрасте 18-44 лет предпочтение отдают щадящим операциям в объеме цистэктомии (удаления кистозного образования) или резекции яичника (частичного удаления органа). В клинике СОЮЗ хирургические вмешательства выполняются с использованием минимально инвазивного лапароскопического доступа. Лапаротомная операция применяется редко, в основном при наличии солидного (плотного) компонента цистаденомы, так как в этом случае есть риск малигнизации (трансформации в рак).
Во время операции опухоль пунктируют для получения содержимого, которое исследуют для выявления раковых клеток. Затем проводят эндоскопический осмотр внутренней поверхности капсулы. При использовании лапароскопического доступа материал извлекают в эндоскопическом контейнере, не допуская его повреждения. В этом случае раковые клетки, если они есть, не попадут в брюшную полость.
При необходимости удаленные ткани могут быть сразу исследованы, так как в случае пограничных или злокачественных опухолей требуется более радикальная операция (как минимум удаление яичника, маточной трубы на стороне поражения, части яичника на противоположной стороне, больного сальника и нескольких лимфоузлов).
У женщин после 50 лет предпочтительно полное удаление яичников и маточных труб. В этом случае в отдаленном периоде после операции кисты гарантированно не рецидивируют, а кроме того, исключается развитие рака яичников.
Куда обратиться при цистоаденоме яичника
Куда обратиться при цистоаденоме яичника
Для лечения цистаденомы обратитесь в клинику СОЮЗ. У нас работают гинекологи с большим опытом, которые провели уже сотни лапароскопических операций на яичниках. Несколько причин, почему стоит пройти лечение в нашей клинике:
- Точная диагностика позволяет исключить функциональную кисту яичника и избежать ненужной операции.
- По показаниям проводится дополнительная диагностика для исключения рака яичника, что особенно важно для женщин старше 40 лет.
- Возможность индивидуального определения риска развития рака яичника (оценивается индекс риска малигнизации), который влияет на лечебную тактику.
- Операция по удалению цистаденомы яичника выполняется в минимальном объеме, позволяющем сохранить яичниковый резерв и репродуктивную функцию у молодых женщин.
- Для проведения операции применяется малоинвазивный лапароскопический доступ. Вмешательство выполняется через несколько коротких разрезов. На животе не остается больших шрамов, а срок восстановления значительно сокращается.
- Опухоль извлекается целиком, в специальном контейнере, поэтому даже в случае злокачественного перерождения раковые клетки не распространяются в брюшной полости.
Чтобы записаться на прием к гинекологу, пройти обследование и лечение в клинике СОЮЗ, позвоните по указанному на сайте номеру телефона или закажите обратный звонок.


