Когда у малыша пройдет младенческая желтуха?
Желтуха новорожденных – это не заболевание, а синдром, который проявляется в неонатальном периоде. Синдром может носить физиологический или патологический характер, чаще всего он проявляется в первые дни жизни ребенка (иногда – позже). При желтухе кожа ребенка, слизистые оболочки, склеры глаз приобретают желтый оттенок. Это связано с повышением уровня билирубина и замедлением его элиминации из организма.
Физиологическая желтуха в норме проявляется даже у здоровых детей в 25 – 50%. Опасность желтухи состоит в том, что при высоких показателях билирубина, он воздействует на головной мозг как нейротоксический яд, в тяжелых случаях это может вызвать билирубиновую энцефалопатию (ее также называют ядерной желтухой).
Диагноз желтухи новорожденных ставится на основании оценки степени желтизны кожи по шкале Крамера, учитывается также уровень концентрации билирубина, эритроцитов, гемоглобина, печеночных ферментов.
Причины гипербилирубинемии новорожденных
Одной из главных причин гипербилирубинемии является то, что у новорожденного малыша в большинстве случаев печень ни физиологически, ни функционально не дозрела до того, чтобы полноценно выводить билирубин из организма. У ребенка на момент рождения незрелыми являются большинство органов и систем. Например, колики у малыша появляются в связи с незрелостью ЖКТ, но проходят к 4 – 6 месяцам, когда кишечник завершает свое формирование и адаптацию к новой среде. После рождения органы и системы органов продолжают «дозревать» и заканчивают свое формирование на протяжении нескольких первых месяцев жизни ребенка.
Еще одной причиной гипербилирубинемии является то, что после рождения у малыша происходит распад большого числа эритроцитов, которые внутриутробно поставляли ему кислород. В крови при этом повышается концентрация билирубина. На фоне незрелости ферментных систем печени билирубин плохо выводится, ферментные системы дозревают только к 3 – 3,5 месяцам.
Концентрация билирубина повышается также в связи с повышенной реабсорбцией билирубина в кишечнике. Природное заселение микрофлорой кишечника, происходящее сразу после рождения, замедляет всасывание билирубина и его естественное выведение.
Физиологическая желтуха появляется у многих малышей (практически у половины младенцев), она проходит самостоятельно без всякого лечения к месячному возрасту ребенка (обычно к концу 3 недели).
Основными причинами желтухи новорожденных педиатры считают:
- многоплодную беременность и преждевременные роды;
- лечение женщины некоторыми медикаментами в период беременности и применение препаратов, стимулирующих родовую активность;
- дефицит йода в организме, сахарный диабет матери и другие заболевания.
От физиологической желтухи принято отличать патологическую, которая нуждается во особом врачебном лечении и контроле.
Причинами патологической желтухой принято считать:
- несовместимость крови матери и ребенка по группе или резус-фактору;
- неконтролируемое лечение новорожденного ребенка антибиотиками;
- нарушение функции печени, проблемы, связанные с синтезом гормонов;
- генетические заболевания;
- закупорка желчных протоков.
При патологической желтухе отмечается высокий билирубин в крови, который нуждается в быстром и принудительном снижении в связи с опасностью возникновения билирубиновой энцефалопатии. Патологическую желтуху лечат в стационаре в отделении патологии новорожденных. Важно быстро установить и ликвидировать ее причину, тщательно контролировать снижение уровня билирубина.
Отличие физиологической желтухи от патологической
Билирубин появляется в крови в связи с распадом эритроцитов. У взрослого человека они распадаются на протяжении всей жизни, поэтому в крови взрослого человека присутствует постоянная концентрация билирубина, в норме она составляет 17,1 мкмоль/л. Билирубин поступает в печень, которая его выводит.
В норме при рождении ребенка билирубин в его крови имеет показатель 51 – 60 мкмоль/л, на 2 – 5 день он повышается до уровня 205 мкмоль/л, но не должен превышать этот показатель. К концу 3 недели билирубин снижается и обычно составляет 8,5 – 20,5 мкмоль/л. Желтухой считается состояние, при котором показатель билирубина на 2 – 5 день жизни ребенка превышает 256 мкмоль/л.
Желтизна кожных покровов у взрослого человека появляется при концентрации билирубина свыше 34 мкмоль/л, а у новорожденного – при концентрации 70 – 120 мкмоль/л. Особенно опасным билирубин считается для недоношенных детей, страдающих внутритрубной гипоксией и гипогликемией.
Физиологическая желтуха отличается от патологической тем, что она на не проявляется симптоматически (кроме желтизны кожи и слизистых оболочек), при патологической желтухе могут дополнительно возникать: анемия, увеличение печени, селезенки, нарушение поведенческих реакций новорожденного.
Особенности физиологической желтухи
Желтуха физиологического характера появляется у младенцев на 2 – 5 день жизни. Кожа становится желтоватой, иногда ошибочно кажется, что ребенок просто имеет смуглую кожу, однако параллельно с этим желтеют склеры глаз, желтизна распространяется на грудь и руки ребенка. Отличительной особенностью физиологической желтухи является отсутствие желтизны на животике, ногах и стопах малыша. Ребенок на фоне таких проявлений нормально себя чувствует, активно ест, бодрствует, ходит в туалет. Кал и моча при этом не меняют своего цвета. В крови билирубин повышен до 256 мкмоль/л.
При наличии у новорожденного ребенка признаков физиологической желтухи, но при нормальном его развитии в неонатальном периоде, с каждым днем отмечается естественное снижение уровня билирубина в крови. Полностью признаки желтухи исчезают на 2 – 3 неделе, реже – к концу месяца.
Особенности патологической желтухи
Патологическая желтуха возникает в 7% (у 7 рожденных малышей из 100). Это опасное состояние, поэтому важно своевременно отличить его от физиологического процесса.
При патологической желтухе проявления синдрома могут отличаться:
- желтоватый цвет кожи и слизистых оболочек появляется в считанные часы после родов и стремительно нарастает;
- высокий билирубин в крови – свыше 256 мкмоль /л;
- поведение ребенка необычное: он плохо ест, много спит, вялый или наоборот гиперактивный, постоянно плачет;
- отмечается потемнение мочи и осветление кала.
При патологической желтухе отмечается быстрый прирост показателя билирубина (85 мкмоль/л в сутки и больше), имеет место волнообразное течение процесса с колебанием показателя билирубина, появление желтухи не на первый день, а на 14 день жизни (конец второй недели).
Билирубиновая энцефалопатия является крайней степенью проявления патологической желтухи новорожденного. Она проявляется судорогами, снижением давления, монотонным криком ребенка, его необходимо спасать, так как возможно впадение в кому. Проявляется такая желтуха чаще у недоношенных детей, у которых головной мозг по причине морфо-функциональной незрелости не способен оказывать сопротивление нейротоксическому действию билирубина.
Патологическая желтуха может быть: конъюгационной (обусловлена незрелостью печени), гемолитической (связана с гибелью эритроцитов вследствие поражения вирусами, бактериями, токсическим воздействием), паренхиматозной (поражены клетки печени) и обтурационной (имеются проблемы с желчным пузырем, протоками).
Причины затяжной желтухи
Иногда проходит месяц, а желтуха не исчезает. Это не очень хороший признак, на который родители малыша должны обязательно обратить внимание. Основными признаками затяжной желтухи являются:
- наличие анемии;
- проблемы с желчными протоками (заращение, закупорка);
- недостаточный синтез гормона щитовидной железы;
- галактоземия, полицитемия;
- желтуха, обусловленная грудным вскармливанием.
Если к концу месяца желтуха не прошла, а педиатр не обратил на нее внимание, необходимо немедленно обратиться к врачу с целью исключения патологии.
Желтуха грудного вскармливания (прегнановая желтуха) является особым видом затяжной желтухи, которая обусловлена тем, что грудное молоко женщины иногда содержит избыток продукта гормонального обмена прегнандиола. Патогенез данного процесса медициной до конца не изучен. Прегнандиол замедляет естественный вывод билирубина из организма новорожденного. Если грудное вскармливание продолжать, концентрация билирубина в крови возрастать не будет, она будет снижаться, но очень медленно. При этом малыш будет чувствовать себя нормально. Прегнановая желтуха может длится до 3 и даже до 6 недель. Диагностическим тестом на эту желтуху является попытка прекращения кормления грудью, после чего билирубин сразу начинает снижаться. Если возобновить кормление, билирубин начинает расти в связи с замедлением его выведения.
Относительно этого вида желтухи у врачей нет однозначного мнения. Одни требуют прекратить кормление грудью, считая, что высокий билирубин дополнительно нагружает печень малыша, другие, напротив, считают, что нужно продолжать кормить грудью. Необходимо помнить, что лактация устанавливается в первые месяцы после родов и если ее прекратить, молоко может исчезнуть, возобновить грудное вскармливание после того, как пройдет 3 месяца и у ребенка созреют ферментные системы печени, будет очень сложно. С этой целью рекомендуется сцеживать молоко, прогревать его до 70 градусов и кормить ребенка. При такой температуре прегнандиол в молоке разрушается и не тормозит выведение билирубина из организма малыша.
Лечение желтухи
Желтуху лечат, в основном, стационарно. В редких случаях, когда показатель билирубина не очень велик, возможно лечение на дому, но при условии ежедневного контроля его уровня в крови.
Основной способ лечения желтухи – это фототерапия. Ребенок большую часть суток «загорает» под специальной лампой синего цвета, которая разрушает билирубин за счет реакции фотоизомеризации. При этом билирубин превращается в люмирубин, который не оказывает токсического действия на организм. При домашнем лечении фотолампу берут напрокат. На глаза ребенку надевают светонепроницаемую повязку, половые органы тоже закрывают от попадания лучей. Облучают малыша круглосуточно с перерывами на кормление и проведение гигиенических процедур. Каждый день ребенку делают анализ крови для контроля скорости снижения уровня билирубина. При правильном проведении фототерапии билирубин снижается очень быстро. Обычно к концу недели ребенка с мамой уже выписывают из стационара. Завершают фототерапию назначением мочегонных и желчегонных препаратов.
Во время фототерапии ребенок активно теряет жидкость, поэтому кормить его нужно часто, по требованию. При наличии выраженных нарушений водного баланса, необходимо дополнительно назначить инфузионную терапию (глюкоза).
Также ребенку с желтухой назначают индукторы ферментов печени, которые повышают активность печеночных клеток и ускоряют их созревание; энтеросорбенты, которые ускоряют выведение билирубина. Для стимуляции обмена веществ назначается комплекс витаминов и микроэлементы.
В тяжелых случаях при высоких показателях билирубина ребенку для предупреждения развития билирубиновой энфефалопатии назначают переливание донорской крови, таким образом организм быстро избавляется от билирубина.
Заключение
Желтуха может появляться у малыша на фоне разных патологий: анемиях, полицитемии, синдромах Жильбера и Криглера–Найяра, при пилоростенозе, избыточном приеме гормональных средств, многих других проблемах. Важно своевременно диагностировать желтуху новорожденного и дифференцировать физиологическую от патологической.
Иногда процесс выведения билирубина затягивается даже при физиологической желтухе. Это связано с тем, что путь развития каждого ребенка индивидуален, процессы «дозревания» организма в новой среде проходят с разной скоростью. Иногда причиной затяжного характера желтухи является совокупность нескольких факторов, например, к физиологической желтухе присоединяется прегнановая, обусловленная грудным вскармливанием. Важно выявить причину того, почему физиологическая желтуха не проходит в положенный срок. Знание проблемы помогает адекватно ее корректировать. В большинстве случаев желтуха является физиологической, ее проявления имеют многие новорожденные дети. Поэтому такую желтуху можно считать вариантом нормального развития ребенка.
Ядерная желтуха новорожденных – симптомы, диагностика, лечение
Вначале понятие ядерная желтуха использовалось как определение желтого прокрашивания базальных ядер, обнаруженного на вскрытии желтушных новорожденных, умерших от тяжелого фетального эритробластоза. Позднее оно стало применяться для обозначения клинической картины хореоатеоза и потери слуха после тяжелого гемолитического заболевания. В последнее время этот термин стал применяться в случаях сходного окрашивания мозга у умерших новорожденных с отсутствием несовместимости по крови и лишь с незначительным повышением уровня билирубина. Некоторые авторы предполагают влияние этого повышения на нарушение познавательных и других неврологических функций, но есть авторы, не выявившие подобных взаимосвязей (Rubin et al, 1979).
В соответствии с Hansen и Bratlid (1986) термин ядерная желтуха в этой главе используется в отношении нейропатологических данных билирубинового прокрашивания ствола мозга и подкорковых ядер и для классической неврологической картины, даже при наличии повреждения нейронов без прокрашивания. Напротив, билирубиновое окрашивание может быть агональным явлением, не относящимся к билирубиновой токсичности (Ahdab-Barmada и Moossy, 1984, Watchko и Oski, 1992). Предлагается и более строгое определение, требующее наличия как окрашивания, так и повреждения нейронов (см. Volpe, 2008), в то время как простое прокрашивание ядер без нейронального повреждения у недоношенных новорожденных, часто связанное только с умеренной гипербилирубинемией, рассматривается как отдельное явление.
Подобным образом, термин билирубиновая энцефалопатия будет относиться ко всем проявляемым или потенциальным осложнениям токсичности билирубина.
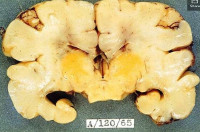
Патология и патогенез ядерной желтухи. В дополнение к макроскопически заметному окрашиванию бледного ядра, зубчатого ядра, червя мозжечка, гиппокампа и подкорковых ядер мозга, желтый пигмент может присутствовать в мозговых оболочках и сосудистом сплетении. При микроскопическом исследовании в прокрашенных участках обнаруживается губчатая дегенерация и глиоз, так же как и в зонах, без видимых невооруженным глазом поражений, таких как кохлеарное ядро и проводящие пути. Отложения пигмента видны в нейронах и глиальных клетках. Нейрональный некроз поражает в основном окрашенные билирубином структуры, хотя некоторые компоненты, например клетки Пуркинье, могут иметь тяжелые повреждения и без значительного окрашивания.
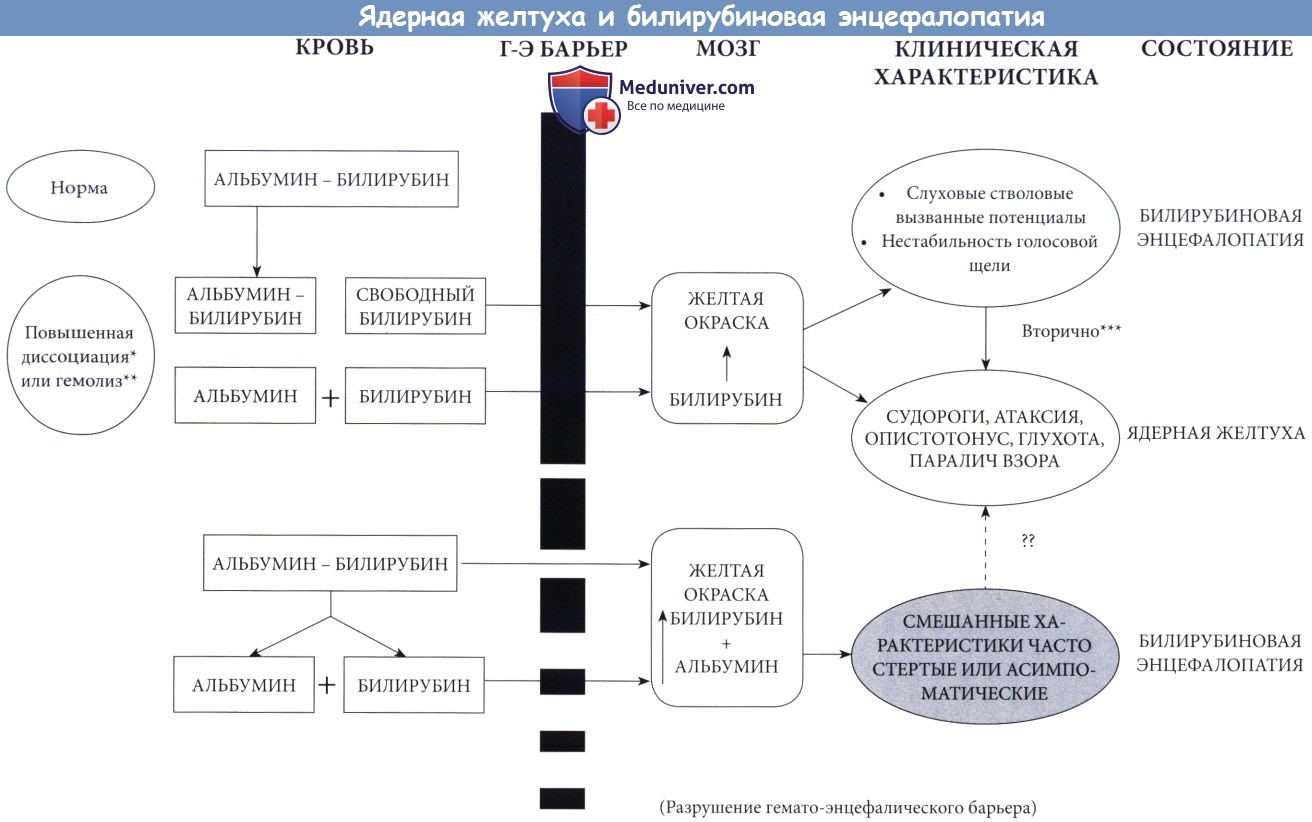
Схематическое представление отношений между альбумином, свободным и связанным билирубином и ядерной желтухой или билирубиновой энцефалопатией.
(*) Может быть связано с применением лекарственных препаратов (например, сульфонамидов), низким уровнем альбумина и, возможно, с другими факторами, такими как ацидоз:
также наблюдается при синдроме Криглер-Найяра (недостаточность глюкуронилтрансферазы). За исключением последнего случая почти всегда встречается только среди недоношенных детей.
(**) В основном в связи с Rh-гемолитическим заболеванием или несовместимостью по системе АВ0.
(***) Возможно вмешательство для профилактики вовлечения нервной системы.
Механизм ядерной желтухи неясен. Взаимоотношения между альбумином, свободным и связанным билирубином и ядерной желтухой или билирубиновой энцефалопатией схематически представлены на рисунке ниже. Билирубин при попадании в нервную ткань несомненно токсичен, возможно, вследствие подавления фосфорилирования и окисления в митохондриях (Hansen и Bratlid, 1986, Perlman и Frank, 1988, Stern и Cashore, 1989). В норме билирубин содержится в пределах сосудистого русла, где он связан с белком приблизительно в эквимолярной концентрации. Небольшая несвязанная фракция может увеличиться вследствие замещения билирубин-связывающих участков на белке экзогенными веществами, такими как некоторые препараты или эндогенные вещества типа жирных кислот. Связанный билирубин возможно небезопасен, он может проникать через гематоэнцефалический барьер, особенно когда нарушен из-за гиперкарбии или гиперосмолярности (Bratlid et al, 1983), однако основным фактором является несвязанный билирубин (Volpe, 2008).
При гемолитической болезни высокий уровень свободного билирубина вызывает развитие желтухи на уровне выше 340 мкмоль/л (20 мг/дл), хотя и более высокие показатели не всегда токсичны (Newman et al., 2006). Определение связывающей способности белка практического значения не имеет, также, как и многие повышающие риск билирубиновой энцефалопатии факторы не связаны с явным повышением уровня свободного билирубина (Ritter et al., 1982). Даже при том, что недоношенные дети с низким уровнем белка, ацидозом, сепсисом или пери-внутрижелудочковым кровоизлиянием (Amato et al., 1987, Epstein et al., 1988, Govaert et al., 2003) наиболее вероятно разовьют ядерную желтуху, чем дети с отсутствием этих факторов, нет возможности предсказания билирубиновой токсичности в конкретном случае (Watchko и Oski, 1992). В исследовательской работе Govaert et al. (2003) пять недоношенных младенцев 25-29 недель гестации имели уровень общего билирубина в плазме крови (ОБК) ниже допустимого при переливаниях предела. Смешанный ацидоз был выявлен у трех новорожденных близко к максимуму ОБК. Молярное соотношение билиру-бина/белка было на уровне >0,5 у всех при отсутствии замещающих препаратов.
Никто не смог пройти слуховые тесты и у всех отмечалась тяжелая степень потери слуха при выполнении тест-ответа слуховых отделов ствола мозга. У четырех из пяти новорожденных имелись тяжелые задержки развития в результате дискинетического церебрального паралича и потери слуха.
Некоторые данные (Perlman и Frank, 1988) свидетельствуют, что билирубин может проникать в ткань мозга обратимым образом и может вызывать «субклиническую нейротоксичность», которая может быть транзиторной или развиваться в определенное нейрональное повреждение. Основу этой гипотезы дали в основном нарушения слуховых и зрительных вызванных потенциалов при гипербилирубинемии (Nakamura et al., 1985). Вызванные потенциалы могут вернуться к норме после обменного переливания (Chin et al., 1985, Hung, 1989, Deliac et al., 1990). При подтверждении этой гипотезы обменное переливание можно было бы оценивать по клиническим электрофизиологическим признакам, а не исключительно на показателях билирубина (Perlman и Frank, 1988), но данные далеко не полные, и метод сложен для практического применения. Подобная попытка с использованием MPT (Palmer и Smith, 1990) осталась незавершенной.
Ядерная желтуха новорожденных
Ядерная желтуха новорожденных – это поражение головного мозга новорожденного вследствие прямого цитотоксического действия высокой концентрации билирубина. Проявляется выраженным мышечным гипертонусом: запрокидыванием головы назад, закатыванием глаз. Характерны частые приступы апноэ, может присоединяться судорожный синдром. Ядерная желтуха новорожденных приводит к развитию стойких неврологических нарушений. Диагностируется клинически и на основании лабораторного подтверждения гипербилирубинемии. Лечение направлено на нормализацию уровня билирубина в крови и устранение неврологической симптоматики.
МКБ-10
Общие сведения
Ядерная желтуха новорожденных получила свое название вследствие окрашивания ядер мозга, выявленного патоморфологически. Заболевание также называется билирубиновой энцефалопатией, что отражает и причину развития состояния, и его клинические признаки. В то же время, энцефалопатия возникает еще до того, как билирубин окрашивает структуры мозга, поэтому можно утверждать, что ядерная желтуха новорожденных является тяжелой формой билирубиновой энцефалопатии. Точная частота заболевания неизвестна. Актуальность в педиатрии невероятно высока в связи с высоким уровнем летальности, особенно среди недоношенных и детей с гемолитической болезнью новорожденных. В 80% случаев отмечаются стойкие неврологические последствия, приводящие к снижению адаптации и инвалидности.

Причины
В основе патологии лежит критическая гипербилирубинемия. Для развития ядерной желтухи новорожденных необходимо несколько условий, которые должны сочетаться между собой:
- Гипопротеинемия. Гематоэнцефалический барьер пропускает только свободный билирубин, то есть тот, который не связан с альбуминами. Следовательно, одним из факторов, способствующих развитию данного состояния, является гипопротеинемия. По этой причине симптомы чаще наблюдаются у детей с отеками, обширной кефалогематомой и т. д.
- Энцефалопатия. Гипоксическое, инфекционное или травматическое повреждение мозга, имевшее место внутриутробно или в родах, значительно повышает проницаемость гематоэнцефалического барьера. То же касается недоношенности, когда мозговые структуры к моменту рождения остаются незрелыми.
- Гемолитическая болезнь новорожденных. Является фактором повышенного риска ядерной желтухи новорожденных, поскольку в этом случае концентрация несвязанного билирубина быстрее всего достигает предельно допустимых значений и начинает превышать их, способствуя проникновению билирубина в вещество мозга. В таких случаях состояние развивается стремительно, часто с летальным исходом или глубокой инвалидизацией.
Патогенез
Заболевание развивается в связи с неспособностью организма новорожденного справиться с высокой концентрацией билирубина в крови. В норме реакции распада преобладают в первые дни жизни ребенка. Именно с этим связана физиологическая желтуха новорожденных, но в норме малыш справляется, и симптомы исчезают в течение нескольких дней или недель. Ядерная желтуха новорожденных характеризуется чрезмерной гипербилирубинемией, вследствие чего желчный пигмент начинает проходить через гематоэнцефалический барьер, окрашивая базальные ядра, ядра мозжечка и черепно-мозговых нервов.
Независимо от факторов, способствующих развитию патологии, важно понимать, что не существует конкретного значения билирубина, при котором появляются симптомы ядерной энцефалопатии. Цифра всегда индивидуальна и зависит от состояния компенсаторных систем ребенка: печени, почек, головного мозга с гематоэнцефалическим барьером и др.
Симптомы ядерной желтухи новорожденных
Гипербилирубинемия в первые дни и недели жизни заметна по желтой окраске кожных покровов и склер. В данном случае этот признак выражен в значительной степени. Кожа малыша имеет ярко-желтый оттенок уже в первый день жизни, в отличие от физиологической желтухи, которая развивается спустя 5-7 дней после рождения. Состояние чаще возникает остро в течение первой недели жизни. Выделяют две стадии: асфиксическую и спастическую.
Асфиксическая стадия ядерной желтухи новорожденных характеризуется появлением приступов апноэ разной продолжительности. Мышечный тонус снижен, отмечаются отдельные подергивания. Ребенок вялый, плохо сосет. Подобные симптомы наблюдаются при многих заболеваниях, включая сепсис, родовые травмы новорожденных с кровоизлияниями и т. д., что затрудняет раннее распознавание патологии.
Спастическая стадия представлена выраженным гипертонусом мышц разгибателей вплоть до опистотонуса. Голова ребенка непроизвольно резко запрокидывается назад, глаза закатываются вверх (симптом «заходящего солнца»). Дыхание нарушено, отмечаются частые приступы апноэ. Могут наблюдаться тонические судороги и пронзительный крик, связанный с напряжением мышц и отчасти с болевым синдромом, сопровождающим гипертонус. В тяжелых случаях ядерной желтухи новорожденных мышечное напряжение распространяется на конечности с их резким выпрямлением и пронацией сжатых кулачков.
Осложнения
В течение нескольких недель состояние ребенка улучшается. Симптомы ослабевают, судороги и гипертонус отмечаются реже. Однако к концу первого года жизни в 80% случаев развивается мышечная ригидность, судороги вновь учащаются. Прогрессируют симптомы поражения черепно-мозговых нервов, что клинически проявляется снижением зрения и слуха. Часто развивается косоглазие и тугоухость. Массивное поражение нейронов неизбежно отражается на умственном развитии. У детей, перенесших ядерную желтуху новорожденных, впоследствии нередко диагностируется синдром дефицита внимания с гиперактивностью (СДВГ), а также умственная отсталость.
Диагностика
Типичная клиническая картина в виде гипертонуса с запрокидыванием головы и закатыванием глаз позволяет педиатру заподозрить ядерную желтуху новорожденных. С другой стороны, повышение мышечного тонуса может быть следствием поражения мозга любой другой природы.
Важно оценить уровень билирубина в крови и отслеживать его в динамике. Норма концентрации желчного пигмента в крови и для взрослого, и для ребенка составляет примерно 20 мкмоль/л, однако при физиологической желтухе новорожденных это значение может достигать 200 мкмоль/л и является допустимым у детей первых недель жизни.
Обязательно проведение развернутого анализа крови, прямой и непрямой пробы Кумбса. Считается, что билирубин начинает проникать через гематоэнцефалический барьер при достижении концентрации 400 мкмоль/л, но эта цифра является условной и может существенно снижаться при воздействии множества факторов, перечисленных выше. Поэтому важно ориентироваться не только на уровень гипербилирубинемии, но и на состояние ребенка. В идеале лечение ядерной желтухи новорожденных должно начинаться до развития симптомов. Как правило, терапевтические мероприятия проводятся при достижении 50-70% от предельно допустимого уровня билирубина.
Лечение ядерной желтухи новорожденных
Терапия направлена на устранение причины гипербилирубинемии и нормализацию уровня билирубина в крови. Одним из этапов лечения ядерной желтухи новорожденных является фототерапия. Доказано, что излучение видимого спектра, особенно голубого цвета, способствует трансформации токсичного непрямого билирубина в его изомер, который может экскретироваться печенью и почками без связывания с альбуминами крови. Если на фоне фототерапии уровень билирубина не снижается, показано переливание плазмы крови. Перелитые вместе с плазмой белки способствуют связыванию избыточного билирубина с последующим выведением его из организма.
При неэффективности перечисленных методов лечения или стремительном прогрессировании симптоматики проводится прямое переливание крови. Также возможно применение препаратов, препятствующих образованию билирубина. Это особенно актуально, если родители ребенка по каким-либо причинам отказываются от переливания крови. Такое встречается в практике, поскольку переливание цельной крови сопряжено с развитием опасных для жизни осложнений, например, реакции несовместимости. Ядерная желтуха новорожденных – проявление прямого токсического действия желчного пигмента на нейроны головного мозга, поэтому в лечении всегда используются нейропротекторы. По показаниям проводится противосудорожная терапия.
Прогноз и профилактика
Прогноз заболевания неблагоприятный. Цитотоксические действие билирубина на мозговые клетки необратимо. В большинстве случаев у детей, перенесших ядерную желтуху новорожденных, развивается двусторонний хореоатетоз, отмечается снижение зрения и слуха, иногда значительное. Наблюдается задержка психического развития вплоть до умственной отсталости разной степени. Профилактика состояния возможна в первые дни жизни. Профилактическая фототерапия проводится всем новорожденным с уровнем билирубина в крови выше 200 мкмоль/л, а также всем недоношенным новорожденным, детям, перенесшим внутриутробные инфекции, гипоксию плода, родовые травмы и др.
Гемолитическая болезнь плода и новорожденного
Что такое Гемолитическая болезнь плода и новорожденного –
Под гемолитической болезнью плода и новорожденного понимают гемолитическую анемию, возникающую в связи с антигенным различием эритроцитов матери и ребенка, выработкой антител иммунокомпетентной системой матери против этого антигена, проникновением антител через плаценту и разрушением эритроцитов плода или ребенка под влиянием этих антител. Чаще всего антитела направлены против антигенов системы резус. Они вырабатываются иммунной системой резус-отрицательной женщины. Реже антитела направлены против групповых антигенов А или В ребенка и вырабатываются в организме матери группы 0.
Что провоцирует / Причины Гемолитической болезни плода и новорожденного:
Гемолитическая болезнь, связанная с резус-несовместимостью, развивается в результате проникновения антител матери через плаценту. Эти антитела фиксируются на поверхности эритроцитов плода, вследствие чего разрушаются макрофагами. Развивается гемолитическая анемия с очагами экстрамедулярного (внекостномозгового) кроветворения, увеличением количества непрямого билирубина, высокотоксичного для плода.
Патогенез (что происходит?) во время Гемолитической болезни плода и новорожденного:
Иммунизация матери резус-положительными эритроцитами плода происходит в родах, значительно реже женщина иммунизируется до беременности, обычно при трансфузии эритроцитов с отсутствующим у женщин антигеном. Было показано, что вероятность иммунизации женщины значительно выше тогда, когда муж и жена имеют одну и ту же группу крови по системе АВ0.
Термин «гемолитическая болезнь новорожденных» часто используют для обозначения анемии, связанной с резус-несовместимостью. Однако этот термин подразумевает и другие формы гемолитической анемии, в частности гемолитическую анемию, связанную с несовместимостью по системе АВ0, которая существует приблизительно в 20% всех беременностей. Лишь в 10% беременностей, несовместимых по системе АВ0, антитела матери влияют на плод. Гемолитическая болезнь АВ0 встречается 0 детей, матери которых имеют группу крови 0. Нормальные изоагглютинины АВ принадлежат к классу IgM. Они не проходят через плаценту. Однако у 10% здоровых людей группы 0 имеются антитела против антигенов А и В, относящиеся к классу IgG. Такие антитела обнаруживаются как у женщин, так и у мужчин и не зависят от предшествующей иммунизации. Эти антитела проходят через плаценту и могут вызывать гемолитическую анемию у плода или новорожденного. Среди детей-первенцев гемолитическая анемия АВ0 встречается так же часто, как и среди детей, рожденных от вторых и третьих родов.
Частота гемолитической болезни новорожденных, связанная с резус-несовместимостью, возрастает с каждыми последующими родами.
Симптомы Гемолитической болезни плода и новорожденного:
Клиническая картина гемолитической болезни различается в зависимости от количества антител, проникающих через плаценту. В самых тяжелых случаях у плода развиваются обширные отеки, асцит, появляется транссудат в плевральной полости. Ребенок может родиться мертвым или в крайне тяжелом состоянии. Резкий отек связывают с недостаточностью кровообращения вследствие тяжелой анемии. При менее тяжелых формах у детей при рождении оказываются увеличенными печень и селезенка, кожа бледна. Желтуха развивается в первые сутки. В связи с малокровием возникают кардиомегалия (увеличение размеров и массы сердца) и недостаточность кровообращения.
Одним из наиболее опасных симптомов гемолитической болезни новорожденных является ядерная желтуха с симптомами поражения нервной системы: ритмичные сокращения глазных яблок, судорожными подергиваниями, повышенным тонусом сосудов, криком высокой тональности, в самых тяжелых случаях – генерализованными судорогами. В дальнейшем у детей, выживших после тяжелой желтухи, развиваются необратимые изменения нервной системы: глухота, асимметричная спастичность. Иногда в дальнейшем страдают интеллект, познавательные функции. Критический уровень непрямого билирубина, при котором развивается ядерная желтуха, равен 310–344 мкмоль/л.
Встречается также легкая форма болезни, при которой отмечается бледность кожи почти без желтушности, снижается уровень гемоглобина и эритроцитов, слегка увеличиваются печень и селезенка.
При несовместимости по системе АВ0 клиническая картина болезни значительно легче, чем при резус-несовместимости. Достаточно редко отмечается существенное увеличение размеров печени и селезенки, незначительнее выражены анемия, гипербилирубинемия.
Ядерная желтуха весьма нехарактерна для гемолитической болезни АВ0.
Картина крови зависит от тяжести заболевания. Содержание гемоглобина при тяжелых формах болезни снижается при рождении до 60-80 г/л. Существенно повышено содержание ретикулоцитов (до 10-15%), в периферической крови большое количество эритрокариоцитов. Увеличено содержание лейкоцитов, характерен нейтрофильный сдвиг влево.
Л. С. Персианинов по тяжести разделил гемолитическую болезнь новорожденных на 3 степени. В качестве критерия используют 2 лабораторных показателя (гемоглобин и билирубин) и один клинический (отечность).
При I степени тяжести содержание гемоглобина превышает 150 г/л, концентрация билирубина не выше 86 мкмоль/л и отмечается лишь отечность подкожной клетчатки; при II степени уровень гемоглобина колеблется в пределах от 100 до 150 г/л, билирубина – в пределах от 80 до 137 мкмоль/л и обнаруживаются отечность и асцит; при III – содержание гемоглобина ниже 100 г/л, билирубина – выше 139 мкмоль/л, выявляется универсальный отек. Постепенно содержание гемоглобина снижается, иногда до 30-40 г/л, появляются выраженный эритрокариоцитоз, иногда мегалобласты. В редких случаях обнаруживаются клетки, очень напоминающие бласты. Бывают выраженный анизоцитоз, полихромазия. Для резус-несовместимости не характерно присутствие сфероцитов. В самых тяжелых случаях снижается уровень тромбоцитов.
При несовместимости по системе АВ0 анемия значительно легче, чем при резус-несовместимости. Однако при этом также повышен уровень ретикулоцитов. В периферической крови обнаруживаются эритрокариоциты, хотя их немного (5-10 на 100 лейкоцитов). При этой форме появляются сфероциты, которые неотличимы от сфероцитов при наследственном микросфероцитозе.
Диагностика Гемолитической болезни плода и новорожденного:
Исследования следует проводить, когда у новорожденного снижается уровень гемоглобина, повышается содержание непрямого билирубина. Эритроциты ребенка содержат антитела, выявляемые по прямой пробе Кумбса. Сыворотка матери содержит неполные антитела, выявляемые по непрямой пробе Кумбса с пулом донорских резус-положительных эритроцитов той же группы или группы 0. Если резус-принадлежности ребенка и матери совпадают или ребенок резус-отрицательный, у матери группа крови 0, а у ребенка А, В или АВ и имеются признаки гемолитической анемии, то возникает предположение о несовместимости по системе АВ0. В пользу этого говорит обнаружение у матери в сыворотке антител против антигенов А или В (в зависимости от группы крови ребенка), относящихся к классу IgG. Проба на «иммунные» изоагглютинины, дающие гемолиз при 37°С в присутствии комплемента, недостаточно специфична, так как его могут давать иногда антитела класса IgM, не имеющие отношения к гемолитической болезни новорожденного. Имеют значение отрицательный результат пробы, а также определение в сыворотке ребенка группы А антител против этого антигена, а у ребенка группы В – антител против антигена В. Иногда бывает положительной прямая проба Кумбса, но антигены А и В на эритроцитах новорожденного находятся на большом расстоянии, поэтому у ряда больных прямая проба Кумбса оказывается отрицательной.
Антенатальная диагностика гемолитической болезни новорожденного, связанной с резус-несовместимостью, прежде всего предполагает динамическое исследование антител в сыворотке матери против резус-антигена (D). Нарастание титра антител в течение беременности говорит о возможности резус-несовместимости у плода. Для антенатальной диагностики используется трансабдоминальный амниоцентез. Данную процедуру следует проводить лишь после ультразвукового исследования плаценты и плода.
Имеют значение нарастание уровня билирубина и, следовательно, динамическое исследование этого показателя.
Дифференциальная диагностика гемолитической болезни новорожденного осуществляется с другими типами анемий у новорожденных, особенно с неонатальной анемией в результате кровопотери от различных причин, в том числе при проникновении крови от плода к матери или межблизнецовой трансфузии, когда у одного близнеца может быть анемия, а у другого – эритроцитоз. При острой кровопотере наблюдаются нормохромная анемия и шок, при хронической – выраженная гипохромная анемия с повышением уровня ретикулоцитов и появлением эритрокариоцитов. Не характерны увеличение селезенки, повышение уровня билирубина. Фетоматеринское кровотечение подтверждается обнаружением в крови матери большого количества фетального гемоглобина, выявляемого как химически, так и гистохимически по методу Клейхауэра. Гемолитическую болезнь приходится дифференцировать с другими видами гемолитической анемии у мальчиков с дефицитом активности фермента Г-6-ФД. Использование женщиной перед родами лекарств, способных вызвать гемолиз, смазывание пуповины такими лекарствами могут привести к гемолитическому кризу у ребенка с резким падением гемоглобина, повышением уровня ретикулоцитов и эритрокариоцитов, увеличением селезенки. При этом прямая проба Кумбса оказывается отрицательной, у матери не находят антител против эритроцитарных антигенов ребенка.
Лечение Гемолитической болезни плода и новорожденного:
Лечение гемолитической болезни новорожденного – достаточно длительная и сложная задача. В тяжелых случаях на первом месте стоят борьба с асфиксией и коррекция ацидоза. Одним из методов лечения тяжелых форм гемолитической болезни новорожденных до сих пор является обменное переливание крови.
Впервые трансфузию эритроцитов при гемолитической болезни новорожденных применили в 1927 г. В тот период переливали кровь, совместимую лишь по системе АВ0, и часто использовали кровь отца. Смертность при данной манипуляции составляла 40%. После открытия резус-фактора и выяснения причин гемолитической болезни новорожденного детям начали переливать резус-отрицательную кровь, что снизило летальность до 30%. В дальнейшем женщин стали родоразрешать на 2-3 недели раньше положенного срока и переливать резус-отрицательную кровь; смертность снизилась до 20%, а после введения в практику обменных переливаний крови смертность составляет около 10%.
Следует отметить, что заменные переливания нередко дают серьезные осложнения, в первую очередь при нарушении техники переливаний. Необходимо использовать только свежую кровь, хранившуюся ни в коем случае не более 4 дней (лучше не более 2 дней). Вводить кровь следует не очень быстро, не быстрее 10 мл/мин. Иногда причиной смерти становится воздушная эмболия. Введение холодной крови может привести к остановке сердца, приступу удушья. Одним из осложнений заменных переливаний может быть синдром диссеминированного внутрисосудистого свертывания, как при массивных переливаниях крови. На первом этапе этого синдрома возможны тромботические осложнения, в том числе тромбозы портальных вен, затем может развиться выраженная кровоточивость с падением уровня тромбоцитов. Недостаточная асептика может вызвать септические осложнения. Как и все переливания, заменные переливания чреваты опасностью сывороточного гепатита. Заменные переливания, спасающие много новорожденных, можно использовать лишь при серьезных показаниях. Для их определения следят за уровнем непрямого билирубина, исследуют его прирост. У доношенных детей прирост, превышающий 5,2 мкмоль/л, а у недоношенных – 1,7 мкмоль/л, требует заменного переливания крови. Следует иметь в виду, что максимальный уровень билирубина при этой форме наблюдается на 3–4-й день болезни. Заменные переливания рекомендуются лишь при повышении уровня билирубина до 250-300 мкмоль/л. Используется кровь группы 0, совпадающая с резус-принадлежностью ребенка.
У доношенных новорожденных гемолитическая анемия, связанная с резус-несовместимостью, часто тяжелее, чем у детей, рожденных за 2-3 недели до срока. Это связано с меньшим количеством резус-антигена на поверхности эритроцитов у недоношенного ребенка. В отличие от резус-конфликта при болезни АВ0 никогда не прибегают к досрочному родоразрешению.
При нетяжелых формах гемолитической болезни новорожденного, связанной как с резус-несовместимостью, так и с несовместимостью по системе АВ0, можно использовать фенобарбитал, активирующий фермент глюкокуронилтрансферазу, необходимый для глюкуронирования билирубина. Иногда фенобарбитал назначают женщине в течение 2 недель до родов, но чаще лечение фенобарбиталом проводят новорожденному с нерезкой гипербилирубинемией в дозе 4 мг/(кг/сут.). В нетяжелых случаях гемолитической болезни новорожденного используется светотерапия. Электромагнитные волны видимой части спектра (420-460 ммк) переводят непрямой билирубин в безвредные, растворимые в воде соединения (дипиролы), которые легко выделяются из организма. Эффективность такой терапии невелика.
Профилактика Гемолитической болезни плода и новорожденного:
Профилактика резус-иммунизации – в первую очередь осторожность при переливаниях крови у девочек, девушек, молодых женщин, когда ошибочно может быть введена резус-положительная кровь. Это возможно при получении ложно-положительных результатов, нередко наступает иммунизация какими-то отсутствующими у девушки антигенами. В дальнейшем это приводит к гемолитической болезни новорожденного. Следовательно, переливание кровезамещающих растворов должно использоваться строго по жизненным показаниям. Однако чаще всего иммунизация женщин наступает в родах, в связи с чем разработана профилактика резус-несовместимости в родах.
Этот метод профилактики резус-конфликтной анемии в настоящее время широко используется.
К каким докторам следует обращаться если у Вас Гемолитическая болезнь плода и новорожденного:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Гемолитической болезни плода и новорожденного, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Желтуха: причины, симптомы, диагностика, лечение
Желтухой называют синдром, при котором кожа, слизистые и белки глаз окрашиваются в желтый цвет. Это не самостоятельное заболевание, а только проявление какой-то патологии. Причины развития желтухи могут быть совершенно различными.
Что вызывает желтуху?
Желтуха возникает, когда в крови слишком много билирубина. Он может быть повышен из-за множества факторов: нарушений в работе печени, нарушения оттока желчи (сама желчь содержит билирубин) из желчного пузыря и желчных протоков, нарушений крови, в которой распадается слишком много эритроцитов, содержащих билирубин.
Билирубин – вещество желтого цвета, образующееся при расщеплении красных кровяных телец, переносящих кислород по телу. Когда эритроциты умирают, печень фильтрует продукты их распада из кровотока. Но при патологиях (болезни самой печени и желчевыводящих путей, повышенном разрушении эритроцитов) печень может не успевать за этим процессом, билирубин накапливается, и кожа, склеры глаз и слизистые приобретают желтый цвет.
Сдать анализы на билирубин в СИТИЛАБ
Виды желтухи
Существует несколько видов желтухи, и в зависимости от этого отличается механизм повреждений.
- Надпеченочная (гемолитическая) желтуха. Появляется, когда распадается чрезмерно много красных кровяных телец. Этот процесс называется гемолизом. Когда распадается слишком много эритроцитов одновременно, высвобождается большое количество билирубина, с которым не может справиться печень. Такое случается, например, при наследственных видах анемии, когда у человека эритроциты (красные кровяные тельца) имеют особую форму и склонны к более быстрому разрушению.
- Печеночная (паренхиматозная) желтуха. Этот вид связан с повреждениями печени, от которых страдает фильтрующая способность органа, и в кровь попадает слишком много билирубина. Такое возможно при инфекциях печени, гепатитах, циррозе.
- Подпеченочная (механическая) желтуха. Эта разновидность желтухи возникает из-за блокирования желчных протоков, соединяющих печень, желчный пузырь и кишечник.
Симптомы желтухи
Из названия синдрома ясно, что представляет собой главный симптом. При желтухе желтеют белки глаз, кожа и другие ткани человеческого тела. Что интересно, по оттенку желтого можно предположить вид желтухи. При гемолитических желтухах кожа становится бледной и приобретает светло-желтый, лимонный оттенок. При печеночных – оранжевый. При механических желтухах кожа темнеет, становится землистого, зеленоватого цвета.
Желтуха, вызванная острым заболеванием, обычно сопровождается жаром, ознобом, болью в животе, гриппоподобными симптомами, темной мочой и светлым стулом.
Если желтуха развивается в результате хронической патологии, могут быть такие симптомы, как потеря веса или кожный зуд. Желтуха, вызванная онкологическим заболеванием поджелудочной железы или желчных путей, может сопровождаться болью в животе.
Желтуха у детей
Частое явление – желтуха новорожденных. Как и у взрослых, детская желтуха связана с повышенным уровнем билирубина в крови, однако в преобладающем большинстве случаев не несет серьезной угрозы для жизни или здоровья.
Желтуха – один из наиболее распространенных синдромов, с которыми сталкиваются новорожденные. По статистике, почти 60% доношенных детей и 80% рожденных раньше срока (до 37-й недели беременности) имеют при рождении желтуху различной степени. При этом 60-70% от этого числа сталкиваются с физиологической, а не патологической формой желтухи. И только у одного из 20 младенцев билирубин в крови настолько высок, что нуждается в лечении.
Симптомы желтухи новорожденных обычно развиваются через 2–3 дня после рождения и исчезают без лечения к 2-м неделям. В большинстве больниц проводится обследование детей на желтуху перед выпиской. Несмотря на то, что обычно желтуха у новорожденных проходит без медицинской помощи, при первых симптомах необходимо показать малыша врачу, чтобы специалист определил причину желтых склер или желтой кожи и дал индивидуальные рекомендации.
Желтуха часто встречается у новорожденных, потому что красные кровяные тельца младенцев быстрее разрушаются. Кроме того, печень новорожденного не полностью развита, поэтому она удаляет билирубин из крови не так эффективно, как у взрослого человека. Плюс – низкое содержание бактерий в кишечнике новорожденных также влияет на обмен билирубина, увеличивая его содержание в крови. Обычно к концу второй недели жизни малыша его печень начинает справляться с количеством билирубина, и показатель приходит в норму.
Лечение обычно рекомендуется только в том случае, если анализы показывают очень высокий уровень билирубина в крови ребенка. В особенно высоких количествах билирубин оказывает нейротоксическое действие – то есть может нанести вред мозгу ребенка. Степень повреждений зависит от продолжительности желтухи и степени, насколько повышен билирубин.
Чтобы снизить уровень билирубина у малыша, часто применяют фототерапию. Свет от специальной лампы падает на кожу и преобразует билирубин в форму, которая легче расщепляется печенью. В редких и тяжелых случаях применяется обменное переливание: кровь ребенка удаляется с помощью катетера и заменяется кровью от подходящего донора. Большинство младенцев хорошо реагируют на лечение, и уже через несколько дней их выписывают из больницы.
Желтуха у взрослых
- Гепатит. Это воспалительное заболевание печени, часто вызванное вирусом. Гепатит может быть острым (полностью излечимым) или хроническим. Другие причины гепатита: лекарственные препараты, наркотические вещества, алкоголь, аутоиммунные заболевания. Такие повреждения печени в итоге приводят к желтухе.
- Заблокированные желчные протоки. По этим тонким трубкам желчь поднимается из печени и желчного пузыря и попадает в тонкий кишечник. Камни в желчном пузыре и опухоли могут блокировать протоки.
- Рак поджелудочной железы: это 10-ое по частоте онкологическое заболевание у мужчин и 9-ое – среди женщин.
- Нарушения крови, из-за которых происходит быстрый распад эритроцитов.
Синдром Жильбера
Отдельно стоит выделить синдром Жильбера – распространенное наследственное заболевание, также известное как конституциональная дисфункция печени и семейная негемолитическая желтуха. Он не требует лечения, а многие врачи не считают его за заболевание и рассматривают как вариант нормы и индивидуальную особенность. Синдром Жильбера встречается у 1-5% населения, в зависимости от региона. Он связан с дефектом гена, который отвечает за выработку печеночного фермента. Благодаря этому ферменту связывается непрямой билирубин.
У трети носителей синдрома Жильбера патология не проявляет себя в течение всей жизни. Часто он переносится бессимптомно и обнаруживается только по результатам анализа крови на билирубин. Однако возможны и более выраженные симптомы: боль в правом подреберье, металлический привкус во рту, метеоризм, рвота, общая слабость и усталость, потеря аппетита, бессонница. Симптомы разнообразны, и часто пациенты с синдромом Жильбера сталкиваются со сниженным настроением, раздражительностью, тревожностью.
Специфическое лечение синдрома Жильбера обычно не проводится. Пациенту необходимо ограничивать количество жирных продуктов в рационе, придерживаться здорового образа жизни и посещать гастроэнтеролога – именно он занимается диагностикой и лечением данного заболевания.
Диагностика и лечение желтухи
Предварительный диагноз можно поставить уже по цвету кожи, однако повторим, что желтуха – не заболевание, а синдром. Поэтому вся дальнейшая диагностика после первичного осмотра будет направлена на выявление причины симптомов.
-
; ; , в том числе анализ крови на билирубин общий и билирубин прямой;
- анализ мочи на билирубин общий и билирубин прямой;
- кровь на антитела к вирусным гепатитам.
Лечение подбирается индивидуально, в зависимости от причин, вызвавших желтуху, состояния внутренних органов и результатов проведенных исследований. Желтуха имеет много видов и проявлений, и лечение ее также разнообразно.
Разными видами желтухи занимаются разные специалисты: терапевты, инфекционисты, гематологи, онкологи. Какой именно специалист станет основным лечащим врачом, будет понятно в результате обследования. Правильно начать обследование со сдачи лабораторных анализов и обращения к терапевту.
Желтуха новорождённых
Желтуха новорожденного. Опасно или нет? Как лечить желтушку?
Кожа новорожденного вдруг начала желтеть? В чем же причина и стоит ли беспокоится? Возможно ли, что такая желтуха – признак поражения печени?
Итак, что же такое желтушка новорожденных?

Желтушка новорожденных – термин для обозначения процесса окрашивания у младенцев кожных покровов, слизистых оболочек, а также белков глаз (склер) в желтый цвет. Причиной окрашивания Вашего малыша в цвет «морковки» является повышенный уровень пигмента билирубина, который скапливается в крови и не может быстро выйти из нее, так как печень младенца не справляется.
Это вполне нормальное состояние большинства малюток, только что появившихся на свет, желтушка новорожденных не опасна и в части случаев проходит сама со временем, однако за уровнем билирубина в этот момент необходимо строго следить.
Однако не всегда жёлтый цвет кожи так уж и безобиден. Желтушность порой, это признак опасного состояния, угрозы здоровью и даже жизни малыша.
При увеличении уровня билирубина надолго и/или до высоких цифр, развивается ядерная желтуха — тяжелое осложнение любой желтухи новорождённых.
Пигмент токсичен и поражает нервную ткань. Негативное воздействие пигмента на ребенка: может привести к неврологическим расстройствам, нарушению становления речи, отставанию в физическом или умственном развитии, слепоте или глухоте.
В группе риска дети:
- Недоношенные
- Перенёсшие внутриутробную инфекцию
- Родовую гипоксию
- Родовую асфиксию
Иными причинами возникновения желтухи у малыша могут быть следующие факторы:
- Реакция на грудное молоко матери;
- Реакция на лекарственные препараты;
- Различные инфекции матери и младенца;
- Родовые травмы;
- Сахарный диабет у матери;
- Врожденный гепатит и прочее.
Виды желтухи
Желтуха у новорожденных делится на два вида (зависит от того, насколько повышен билирубин):
- Физиологическая
- Патологическая (ядерная, механическая, гемолитическая болезнь)
Определить тип желтушки поможет врач-педиатр
Физиологическая желтуха у новорожденных
Самый распространенный вид желтушки у малышей. Не представляет большой опасности, но требует контроля и проведения фототерапии при помощи лампы.
Проявляется примерно у 65% малышей как легкое пожелтение кожи практически сразу после рождения – на 2-3 день.
Доношенным здоровым малышам физиологическая желтуха не так страшна, они могут выздороветь и самостоятельно. Недоношенным и болезненным новорожденным для лечения желтушки назначают прохождение фототерапии, помогающей организму снизить уровень билирубина и развиваться полноценно.
Патологическая желтуха у новорожденных
Патологическая желтушка у малышей появляется в среднем на 2-3 неделе после рождения. В период протекания патологической желтухи у младенца наблюдаются следующие симптомы:
- Повышение температуры;
- Вялость;
- Продолжительная сонливость;
- Полный или частичный отказ от еды;
- Сильное срыгивание;
- Рвота;
- Потемнение мочи/обесцвечивание кала.
Уровень билирубина в крови малютки в этот момент значительно превышает допустимую норму, поэтому консультация врача-педиатра, а также сдача анализов обязательны.
Ядерная желтуха
При повышенном уровне билирубина в крови малютки возможно его проникновение в мозг, что приводит к разрушению нервных клеток. Ядерная желтуха встречается у деток ТОЛЬКО в первые дни после рождения. После 5-го, а тем более после 10-го дня от рождения, ядерной желтухи практически не бывает.
Проявление ядерной желтухи происходит при тяжелых неврологических расстройствах. Ее сопровождают:
- Вялость;
- Отсутствие аппетита;
- Запрокидывание головки;
- Монотонный крик;
- Повышение тонуса мышц;
- Судороги;
- Отсутствие рефлексов и прочее.
При подобном осложнении ребенок нуждается в неотложной медицинской помощи!
Механическая желтуха
Данный вид возникает при нарушениях оттока желчи из организма новорожденного.
Причиной этому могут являться:
- киста желчного протока;
- кольцевидная поджелудочная железа;
- недоразвитость желчных ходов.
Состояние ребеночка в этот момент может стать критичным, требующим неотложного хирургического вмешательства – операции по освобождению желчного протока.
Гемолитическая болезнь
Проявляется с первых часов жизни малыша.
Внешними признаками болезни являются:
- пожелтение кожных покровов и белков глаз (склер);
- отечность (самая тяжелая форма болезни);
- врожденная анемия.
Причиной гемолитической болезни является несовместимость крови матери и малыша по резус-фактору – возникает резус-конфликт. В таком случае необходимо обменное переливание крови (замена 70-80% всей крови малыша). Помимо этого врач для лечения прописывает прием определенных лекарственных препаратов, способных нормализовать состояние ребенка.
Последствия желтухи
В большинстве случаев физиологическая желтуха проходит абсолютно бесследно, не причиняя ребенку никакого вреда. Последствия могут развиваться только после патологических форм желтушки – при недостаточном либо неправильном лечении. В таких случаях дети могут отставать в развитии, получить серьезные повреждения нервной системы.
Дети, перенесшие любую из форм патологической желтухи, в обязательном порядке должны наблюдаться у врача-педиатра и детского невролога!
Клиника «Здоровая семья» предлагает услугу аренды специальной лампы для фототерапии, которая используется для лечения желтушки у новорожденных в домашних условиях. Учитывая необходимость особого ухода, заботы о новорожденном, мобильный аппарат позволяет снизить уровень билирубина без нарушения режима дня младенца. В отличие от традиционного оборудования, современная техника имеет множество преимуществ:
- Безопасность для жизни и здоровья малыша: комбинация зеленого и синего лучей предотвращает перегрев тела, а также не оказывает негативного влияния на глаза ребенка;
- Компактность и мобильность: аппарат весит не более трех килограмм и обладает эргономичной фиброоптической подушкой, что позволяет транспортировать технику в домашних условиях;
- Простота в использовании: фотолампа имеет таймер и термостат безопасности, поэтому автоматически контролирует длительность процедуры и интенсивность излучения!
- Все разрешения и сертификаты;
- Бесплатная доставка по Екатеринбургу! Возможна доставка по всей Свердловской области.
Основанием для использования фотолампы является рекомендация педиатра. Во время индивидуальной консультации врач определит интенсивность, длительность, а также установит схему процедур.
Кроме этого, родители малыша могут заказать экспресс тест по замеру уровня билирубина с выездом на дом. Медицинский специалист поможет родителям правильно установить и использовать лампу.
ВНИМАНИЕ! АКЦИЯ: Выезд врача педиатра с замером уровня билирубина в Екатеринбурге по специальной цене всего 1900р.!


