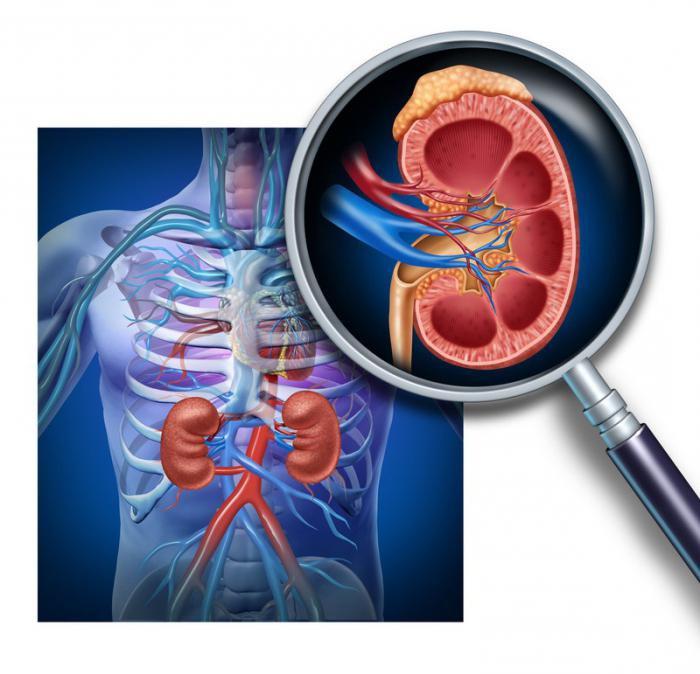
Диабетическая нефропатия
Диабетическая нефропатия – поражение почек, характерное для пациентов, страдающих сахарным диабетом. Основой заболевания является повреждение почечных сосудов и, как следствие, развивающаяся функциональная несостоятельность органов.
Приблизительно у половины пациентов с сахарным диабетом 1 или 2-го типа со стажем более 15 лет появляются клинические либо лабораторные признаки поражения почек, ассоциирующиеся со значимым снижением выживаемости.
Согласно данным, представленным в Государственном регистре больных сахарным диабетом, распространенность диабетической нефропатии среди лиц с инсулиннезависимым типом составляет всего 8% (в европейских странах названный показатель находится на уровне 40%). Тем не менее в результате нескольких обширных исследований выявлено, что в некоторых субъектах России встречаемость диабетической нефропатии до 8 раз больше заявленной.
Диабетическая нефропатия относится к поздним осложнениям сахарного диабета, но в последнее время значимость указанной патологии в развитых странах возрастает по причине увеличения продолжительности жизни.
До 50% всех пациентов, получающих заместительную почечную терапию (состоящую в гемодиализе, перитонеальном диализе, трансплантации почки), – это пациенты с нефропатией диабетического происхождения.
Причины и факторы риска
Основная причина поражения почечных сосудов – высокий уровень глюкозы в плазме крови. Ввиду несостоятельности механизмов утилизации избыточные количества глюкозы откладываются в сосудистой стенке, вызывая патологические изменения:
- образование в тонких структурах почки продуктов конечного обмена глюкозы, которые, накапливаясь в клетках эндотелия (внутреннего слоя сосуда), провоцируют его локальный отек и структурную перестройку;
- прогрессирующее повышение кровяного давления в мельчайших элементах почки – нефронах (гломерулярную гипертензию);
- активацию ренин-ангиотензиновой системы (РАС), выполняющей одну из ключевых ролей в регуляции системного артериального давления;
- массивную альбумин- или протеинурию;
- дисфункцию подоцитов (клеток, обеспечивающих фильтрацию веществ в почечных тельцах).
Факторы риска диабетической нефропатии:
- неудовлетворительный самоконтроль уровня гликемии;
- раннее формирование инсулинозависимого типа сахарного диабета;
- стабильное повышение артериального давления (артериальная гипертензия);
- гиперхолестеринемия;
- курение (максимальный риск развития патологии – при выкуривании 30 и более сигарет в сутки);
- анемия;
- отягощенный семейный анамнез;
- мужской пол.
Приблизительно у половины пациентов с сахарным диабетом 1 или 2-го типа со стажем более 15 лет появляются клинические либо лабораторные признаки поражения почек.
Формы заболевания
Диабетическая нефропатия может реализовываться в виде нескольких заболеваний:
- диабетический гломерулосклероз;
- хронический гломерулонефрит;
- нефрит;
- атеросклеротический стеноз почечных артерий;
- тубулоинтерстициальный фиброз; и др.
В соответствии с морфологическими изменениями выделяют следующие стадии поражения почек (классы):
- класс I – единичные изменения сосудов почки, выявляемые при проведении электронной микроскопии;
- класс IIa – мягкое расширение (менее 25% объема) мезангиального матрикса (совокупность соединительнотканных структур, расположенных между капиллярами сосудистого клубочка почки);
- класс IIb – тяжелая мезангиальная экспансия (более 25% объема);
- класс III – узелковый гломерулосклероз;
- класс IV – атеросклеротические изменения более чем 50% почечных клубочков.
Выделяют несколько стадий прогрессирования нефропатии, основанных на совокупности многих характеристик.
1. Стадия А1, доклиническая (структурные изменения, не сопровождающиеся специфической симптоматикой), средняя продолжительность – от 2 до 5 лет:
- объем мезангиального матрикса в норме или незначительно увеличен;
- базальная мембрана утолщена;
- размер клубочков не изменен;
- признаки гломерулосклероза отсутствуют;
- незначительная альбуминурия (до 29 мг/сут.);
- протеинурия не отмечается;
- скорость клубочковой фильтрации в норме или повышена.
2. Стадия А2 (начальное снижение функции почек), длительность до 13 лет:
- отмечается увеличение объема мезангиального матрикса и толщины базальной мембраны разной степени;
- альбуминурия достигает 30–300 мг/сутки;
- скорость клубочковой фильтрации нормальная или незначительно снижена;
- протеинурия отсутствует.
3. Стадия А3 (прогрессирующее снижение функции почек), развивается, как правило, через 15-20 лет от момента начала заболевания и характеризуется следующим:
- значительное увеличение в объеме мезенхимального матрикса;
- гипертрофия базальной мембраны и клубочков почки;
- интенсивный гломерулосклероз;
- протеинурия.
Диабетическая нефропатия относится к поздним осложнениям сахарного диабета.
Помимо названных, используется классификация диабетической нефропатии, утвержденная Минздравом РФ в 2000 году:
- диабетическая нефропатия, стадия микроальбуминурии;
- диабетическая нефропатия, стадия протеинурии с сохранной азотвыделительной функцией почек;
- диабетическая нефропатия, стадия хронической почечной недостаточности.
Симптомы
Клиническая картина диабетической нефропатии на начальном этапе неспецифична:
- общая слабость;
- повышенная утомляемость, снижение работоспособности;
- снижение толерантности к физическим нагрузкам;
- головная боль, эпизоды головокружения;
- ощущение «несвежей» головы.
По мере прогрессирования заболевания спектр болезненных проявлений расширяется:
- тупые боли в поясничной области;
- отеки (чаще на лице, в утренние часы);
- нарушения мочеиспускания (учащение в течение дня или в ночные часы, иногда сопровождающееся болезненностью);
- снижение аппетита, тошнота;
- жажда;
- сонливость в дневное время;
- судороги (чаще икроножных мышц), костно-мышечные боли, возможны патологические переломы;
- повышение артериального давления (по мере эволюционирования заболевания гипертензия приобретает злокачественный, неконтролируемый характер).
На поздних стадиях заболевания развивается хроническая болезнь почек (раннее название – хроническая почечная недостаточность), характеризующаяся значительным изменением функционирования органов и инвалидизацией пациента: нарастанием азотемии ввиду несостоятельности выделительной функции, сдвигом кислотно-щелочного равновесия с закислением внутренних сред организма, анемией, электролитными нарушениями.
Диагностика
Диагностика диабетической нефропатии основывается на данных лабораторных и инструментальных исследований при наличии у пациента сахарного диабета 1 или 2-го типа:
- общий анализ мочи;
- осуществление контроля альбуминурии, протеинурии (ежегодно, выявление альбуминурии более 30 мг в сутки требует подтверждения как минимум в 2 последовательных тестах из 3);
- определение скорости клубочковой фильтрации (СКФ) (не менее 1 раза в год у пациентов с I–II стадиями и не реже 1 раза в 3 месяца при наличии стойкой протеинурии);
- исследования на креатинин и мочевину сыворотки;
- анализ на уровень липидов крови;
- самоконтроль артериального давления, суточное АД-мониторирование;
- УЗ-исследование почек.
Лечение
Основные группы препаратов (по мере предпочтения, от препаратов выбора к препаратам последней ступени):
- ингибиторы ангиотензинпревращающего (ангиотензинконвертирующего) фермента (иАПФ);
- блокаторы рецепторов к ангиотензину (АРА или БРА);
- тиазидные или петлевые диуретики;
- блокаторы медленных кальциевых каналов;
- α- и β-адреноблокаторы;
- препараты центрального действия.
Помимо этого, рекомендованы прием гиполипидемических препаратов (статинов), антиагрегантов и диетотерапия.
В случае неэффективности консервативных методов лечения диабетической нефропатии оценивают целесообразность проведения заместительной почечной терапии. При наличии перспективы трансплантации почки гемодиализ или перитонеальный диализ рассматривают как временный этап подготовки к операционной замене функционально несостоятельного органа.
До 50% всех пациентов, получающих заместительную почечную терапию (состоящую в гемодиализе, перитонеальном диализе, трансплантации почки), – это пациенты с нефропатией диабетического происхождения.
Возможные осложнения и последствия
Диабетическая нефропатия приводит к развитию тяжелых осложнений:
- к хронической почечной недостаточности (хронической болезни почек);
- к сердечной недостаточности;
- к коме, летальному исходу.
Прогноз
При комплексной фармакотерапии прогноз относительно благоприятный: достижение целевого уровня АД не более 130/80 мм рт. ст. в сочетании с неукоснительным контролем уровня глюкозы приводит к снижению количества нефропатий более чем на 33%, сердечно-сосудистой смертности – на 1/4, а смертности от всех случаев – на 18%.
Профилактика
Профилактические мероприятия состоят в следующем:
- Систематический контроль и самоконтроль уровня гликемии.
- Систематический контроль уровня микроальбуминурии, протеинурии, креатинина и мочевины крови, холестерина, определение скорости клубочковой фильтрации (частота контролей определяется в зависимости от стадии заболевания).
- Профилактические осмотры нефролога, невролога, окулиста.
- Соблюдение врачебных рекомендаций, прием препаратов в обозначенных дозах по предписанным схемам.
- Отказ от курения, злоупотребления алкоголем.
- Модификация образа жизни (диета, дозированные физические нагрузки).
Видео с YouTube по теме статьи:

Образование: высшее, 2004 г. (ГОУ ВПО «Курский государственный медицинский университет»), специальность «Лечебное дело», квалификация «Врач». 2008-2012 гг. – аспирант кафедры клинической фармакологии ГБОУ ВПО «КГМУ», кандидат медицинских наук (2013 г., специальность «фармакология, клиническая фармакология»). 2014-2015 гг. – профессиональная переподготовка, специальность «Менеджмент в образовании», ФГБОУ ВПО «КГУ».
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Работа, которая человеку не по душе, гораздо вреднее для его психики, чем отсутствие работы вообще.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Согласно мнению многих ученых, витаминные комплексы практически бесполезны для человека.
Каждый из нас слышал истории о людях, которые никогда не чистили зубы и не имели при этом проблем. Так вот, скорее всего, эти люди либо не знали о наличии у себ.
Диабетическая нефропатия
Диабетическая нефропатия – специфические патологические изменения почечных сосудов, возникающие при сахарном диабете обоих типов и приводящие к гломерулосклерозу, снижению фильтрационной функции почек и развитию хронической почечной недостаточности (ХПН). Диабетическая нефропатия клинически проявляется микроальбуминурией и протеинурией, артериальной гипертензией, нефротическим синдромом, признаками уремии и ХПН. Диагноз диабетической нефропатии основывается на определении уровня альбумина в моче, клиренса эндогенного креатинина, белкового и липидного спектра крови, данных УЗИ почек, УЗДГ почечных сосудов. В лечении диабетической нефропатии показаны диета, коррекция углеводного, белкового, жирового обмена, прием ингибиторов АПФ и АРА, дезинтоксикационная терапия, при необходимости – гемодиализ, трансплантация почек.
Общие сведения
Диабетическая нефропатия является поздним осложнением сахарного диабета 1 и 2 типов и одной из основных причин смерти больных с данным заболеванием. Развивающиеся при диабете повреждения крупных и мелких кровеносных сосудов (диабетические макроангиопатии и микроангиопатии) способствуют поражению всех органов и систем, в первую очередь, почек, глаз, нервной системы.
Диабетическая нефропатия наблюдается у 10-20% больных сахарным диабетом; несколько чаще нефропатия осложняет течение инсулинозависимого типа заболевания. Диабетическую нефропатию выявляют чаще у пациентов мужского пола и у лиц с сахарным диабетом 1 типа, развившемся в пубертатном возрасте. Пик развития диабетической нефропатии (стадия ХПН) наблюдается при продолжительности диабета 15-20 лет.

Причины диабетической нефропатии
Диабетическая нефропатия обусловлена патологическими изменениями почечных сосудов и клубочков капиллярных петель (гломерул), выполняющих фильтрационную функцию. Несмотря на различные теории патогенеза диабетической нефропатии, рассматриваемые в эндокринологии, основным фактором и пусковым звеном ее развития является гипергликемия. Диабетическая нефропатия возникает вследствие длительной недостаточной компенсации нарушений углеводного обмена.
Согласно метаболической теории диабетической нефропатии, постоянная гипергликемия постепенно приводит к изменениям биохимических процессов: неферментативному гликозилированию белковых молекул почечных клубочков и снижению их функциональной активности; нарушению водно-электролитного гомеостаза, обмена жирных кислот, уменьшению кислородного транспорта; активизации полиолового пути утилизации глюкозы и токсическому действию на ткань почек, повышению проницаемости почечных сосудов.
Гемодинамическая теория в развитии диабетической нефропатии основную роль отводит артериальной гипертензии и нарушениям внутрипочечного кровотока: дисбалансу тонуса приносящей и выносящей артериол и повышению кровяного давления внутри клубочков. Длительная гипертензия приводит к структурным изменениям клубочков: сначала к гиперфильтрации с ускоренным образованием первичной мочи и выходом белков, затем – к замещению ткани почечного клубочка на соединительную (гломерулосклероз) с полной окклюзией клубочков, снижением их фильтрационной способности и развитием хронической почечной недостаточности.
Генетическая теория основывается на наличии у пациента с диабетической нефропатией генетически детерминированных предрасполагающих факторов, проявляющихся при обменных и гемодинамических нарушениях. В патогенезе диабетической нефропатии участвуют и тесно взаимодействуют между собой все три механизма развития.
Факторами риска диабетической нефропатии являются артериальная гипертензия, длительная неконтролируемая гипергликемия, инфекции мочевых путей, нарушения жирового обмена и избыточный вес, мужской пол, курение, использование нефротоксичных лекарственных препаратов.
Симптомы диабетической нефропатии
Диабетическая нефропатия является медленно прогрессирующим заболеванием, ее клиническая картина зависит от стадии патологических изменений. В развитии диабетической нефропатии различают стадии микроальбуминурии, протеинурии и терминальную стадию хронической почечной недостаточности.
В течение длительного времени диабетическая нефропатия протекает бессимптомно, без каких-либо внешних проявлений. На начальной стадии диабетической нефропатии отмечается увеличение размера клубочков почек (гиперфункциональная гипертрофия), усиление почечного кровотока и увеличение скорости клубочковой фильтрации (СКФ). Спустя несколько лет от дебюта сахарного диабета наблюдаются начальные структурные изменения клубочкового аппарата почек. Сохраняется высокий объем клубочковой фильтрации, экскреция альбумина с мочой не превышает нормальных показателей (
Начинающаяся диабетическая нефропатия развивается более чем через 5 лет от начала патологии и проявляется постоянной микроальбуминурией (>30-300 мг/сут. или 20-200 мг/ мл в утренней порции мочи). Может отмечаться периодическое повышение артериального давления, особенно при физической нагрузке. Ухудшение самочувствия больных диабетической нефропатией наблюдается только на поздних стадиях заболевания.
Клинически выраженная диабетическая нефропатия развивается через 15-20 лет при сахарном диабете 1 типа и характеризуется стойкой протеинурией (уровень белка в моче – >300 мг/сут), свидетельствующей о необратимости поражения. Почечный кровоток и СКФ снижаются, артериальная гипертензия становится постоянной и трудно корригируемой. Развивается нефротический синдром, проявляющийся гипоальбуминемией, гиперхолестеринемией, периферическими и полостными отеками. Уровни креатинина и мочевины крови находятся в норме или незначительно повышены.
На терминальной стадии диабетической нефропатии отмечается резкое снижение фильтрационной и концентрационной функций почек: массивная протеинурия, низкая СКФ, значительное увеличение уровня мочевины и креатинина в крови, развитие анемии, выраженных отеков. На этой стадии могут значительно уменьшаться гипергликемия, глюкозурия, экскреция с мочой эндогенного инсулина, а также потребность в экзогенном инсулине. Прогрессирует нефротический синдром, АД достигает высоких значений, развивается диспепсический синдром, уремия и ХПН с признаками самоотравления организма продуктами обмена и поражения различных органов и систем.
Диагностика диабетической нефропатии
Ранняя диагностика диабетической нефропатии представляет собой важнейшую задачу. С целью установления диагноза диабетической нефропатии проводят биохимический и общий анализ крови, биохимический и общий анализ мочи, пробу Реберга, пробу Зимницкого, УЗДГ сосудов почек.
Основными маркерами ранних стадий диабетической нефропатии являются микроальбуминурия и скорость клубочковой фильтрации. При ежегодном скрининге больных с сахарным диабетом исследуют суточную экскрецию альбумина с мочой или соотношение альбумин/креатинин в утренней порции.
Переход диабетической нефропатии в стадию протеинурии определяют по наличию белка в общем анализе мочи или экскреции альбумина с мочой выше 300 мг/сутки. Отмечается повышение АД, признаки нефротического синдрома. Поздняя стадия диабетической нефропатии не представляет сложности для диагностики: к массивной протеинурии и снижению СКФ (менее 30 – 15 мл/мин), добавляется нарастание уровней креатинина и мочевины в крови (азотемия), анемия, ацидоз, гипокальциемия, гиперфосфатемия, гиперлипидемия, отеки лица и всего тела.
Важно проводить дифференциальную диагностику диабетической нефропатии с другими заболеваниями почек: хроническим пиелонефритом, туберкулезом, острым и хроническим гломерулонефритом. С этой целью может выполняться бактериологическое исследование мочи на микрофлору, УЗИ почек, экскреторная урография. В некоторых случаях (при рано развившейся и быстро нарастающей протеинурии, внезапном развитии нефротического синдрома, стойкой гематурии) для уточнения диагноза проводится тонкоигольная аспирационная биопсия почки.
Лечение диабетической нефропатии
Основная цель лечения диабетической нефропатии – предупредить и максимально отсрочить дальнейшее прогрессирование заболевания до ХПН, снизить риск развития сердечно-сосудистых осложнений (ИБС, инфаркта миокарда, инсульта). Общим в лечении разных стадий диабетической нефропатии является строгий контроль сахара крови, АД, компенсация нарушений минерального, углеводного, белкового и липидного обменов.
Препаратами первого выбора в лечении диабетической нефропатии являются ингибиторы ангиотензинпревращающего фермента (АПФ): эналаприл, рамиприл, трандолаприл и антагонисты рецепторов к ангиотензину (АРА): ирбесартан, валсартан, лозартан, нормализующие системную и внутриклубочковую гипертензию и замедляющие прогрессирование заболевания. Препараты назначаются даже при нормальных показателях АД в дозах, не приводящих к развитию гипотонии.
Начиная со стадии микроальбуминурии, показана низкобелковая, бессолевая диета: ограничение потребления животного белка, калия, фосфора и соли. Для снижения риска развития сердечно-сосудистых заболеваний необходимы коррекция дислипидемии за счет диеты с низким содержанием жиров и приема препаратов, нормализующих липидный спектр крови (L-аргинина, фолиевой кислоты, статинов).
На терминальной стадии диабетической нефропатии требуется дезинтоксикационная терапия, коррекция лечения сахарного диабета, прием сорбентов, противоазотемических средств, нормализация уровня гемоглобина, профилактика остеодистрофии. При резком ухудшении функции почек ставится вопрос о проведении пациенту гемодиализа, постоянного перитонеального диализа или хирургического лечения методом трансплантации донорской почки.
Прогноз и профилактика диабетической нефропатии
Микроальбуминурия при своевременно назначенном адекватном лечении является единственной обратимой стадией диабетической нефропатии. На стадии протеинурии возможно предупреждение прогрессирования заболевания до ХПН, достижение же терминальной стадии диабетической нефропатии приводит к состоянию, не совместимому с жизнью.
В настоящее время диабетическая нефропатия и развивающаяся вследствие нее ХПН являются ведущими показаниями к заместительной терапии – гемодиализу или трансплантации почки. ХПН вследствие диабетической нефропатии служит причиной 15% всех летальных исходов среди пациентов с сахарным диабетом 1 типа моложе 50 лет.
Профилактика диабетической нефропатии заключается в систематическом наблюдении пациентов с сахарным диабетом у эндокринолога-диабетолога, своевременной коррекции терапии, постоянном самоконтроле уровня гликемии, соблюдении рекомендаций лечащего врача.
Диабетическая нефропатия как осложнение при сахарном диабете
Среди всех осложнений, которыми сахарный диабет грозит человеку, диабетическая нефропатия занимает лидирующее место. Первые изменения в почках появляются уже в первые годы после заболевания диабетом, а конечный этап – хроническая почечная недостаточность (ХПН). Но тщательнейшее соблюдение мер профилактики, своевременная диагностика и адекватное лечение помогают максимально отсрочить развитие этого недуга.
Диабетическая нефропатия
Диабетическая нефропатия – это не одно самостоятельное заболевание. Этот термин объединяет целую серию различных проблем, сущность которых сводится к одному – это поражение почечных сосудов на фоне хронического сахарного диабета.
В группе диабетической нефропатии чаще всего выявляют:
- артериосклероз почечной артерии;
- диабетический гломерулосклероз;
- жировые отложения в почечных канальцах;
- пиелонефрит;
- некроз почечных канальцев и др.
Код по МКБ-10 (официальной Международной классификацией болезней 10-го пересмотра), который повсеместно действует с 1909 года, употребляется 2 шифра этого синдрома. И в различных медицинских источниках, картах пациентов и справочниках можно встретить оба варианта. Это Е.10-14.2 (Сахарный диабет с поражением почек) и N08.3 (Гломерулярные поражения при сахарном диабете).
Чаще всего различные нарушения функции почки регистрируются при диабете 1-го типа, то есть инсулинозависимом. Нефропатия встречается у 40-50% пациентов-диабетиков и признано главной причиной смерти от осложнений в этой группе. У людей, страдающим патологией 2-го типа (инсулин независимой) нефропатия фиксируется лишь в 15-30% случаев.
Почки при сахарном диабете 
Причины развития заболевания
Нарушение полноценной работы почек – одно из самых ранних последствий сахарного диабета. Ведь именно на почки приходится основная работа по очищению крови от лишних примесей и токсинов.
Когда в крови у диабетика резко подскакивает уровень глюкозы, она действует на внутренние органы как опаснейший токсин. Почкам все труднее справляться со своей фильтрационной задачей. В результате приток крови слабеет, в ней накапливаются ионы натрия, которые провоцируют сужение просветов почечных сосудов. Давление в них растет (гипертензия), почки начинают разрушаться, что вызывает еще большее увеличение давления.
Но, несмотря на такой замкнутый круг, поражения почек развиваются далеко не у всех пациентов с диабетом.
Поэтому врачи выделяют 3 основные теории, называющие причины развития почечных недугов.
- Генетическая. Одной из первейших причин, по которой человек заболевает сахарным диабетом, сегодня называют наследственную предрасположенность. Тот же самый механизм приписывают и нефропатии. Как только человек заболевает диабетом, загадочные генетические механизмы ускоряют развитие сосудистых повреждений в почках.
- Гемодинамическая. При диабете всегда происходит нарушение почечного кровообращения (та самая гипертензия). В результате в моче оказывается большое количество белков-альбуминов, сосуды под таким давлением разрушаются, а поврежденные места затягиваются рубцовой тканью (склероз).
- Обменная. Эта теория отводит основную разрушающую роль повышенной глюкозе в крови. От воздействия «сладкого» токсина страдают все сосуды в организме (включая почечные). Нарушается сосудистый кровоток, меняются нормальные обменные процессы, в сосудах откладываются жиры, что и ведет к нефропатии.
Классификация
Сегодня врачи в своей работе пользуются общепринятой классификацией по стадиям диабетической нефропатии по Могенсену (разработана в 1983 году):
| Стадии | Чем проявляется | Когда возникает (в сравнении с диабетом) |
|---|---|---|
| Гиперфункция почек | Гиперфильтрация и гипертрофия почек | На самом первом этапе болезни |
| Первые структурные изменения | Гиперфильтрация, утолщается базальная мембрана почек и др. | 2-5 лет |
| Начинающаяся нефропатия | Микроальбуминурия, возрастает скорость клубочковой фильтрации (СКФ) | Свыше 5 лет |
| Выраженная нефропатия | Протеинурия, склероз охватывает 50-75% клубочков | 10-15 лет |
| Уремия | Полный гломерулосклероз | 15-20 лет |
Но нередко в справочной литературе встречается и разделение диабетической нефропатии по стадиям на основе изменений в почках. Здесь выделяют такие этапы заболевания:
- Гиперфильтрация. В это время ускоряется кровоток в почечных клубочках (являются основным фильтром), возрастает объем мочи, сами органы чуть увеличиваются в размерах. Длится стадия до 5 лет.
- Микроальбуминурия. Это незначительное повышение уровня белков-альбуминов в моче (30-300 мг/сут.), которое обычные лабораторные методы выяснить еще не в состоянии. Если вовремя диагностировать эти изменения и организовать лечение, стадия может продлиться около 10 лет.
- Протеинурия (по-другому – макроальбуминурия). Здесь скорость фильтрации крови через почки резко снижается, часто подскакивает почечное артериальное давление (АД). Уровень альбуминов в моче на этом этапе может составлять от 200до более 2000 мг/сут. Эта фаза диагностируется на 10-15-й год с начала заболевания.
- Выраженная нефропатия. СКФ снижается еще больше, сосуды охвачены склеротическими изменениями. Диагностируется через 15-20 лет после первых изменений в почечной ткани.
- Хроническая почечная недостаточность. Появляется после 20-25 лет жизни с диабетом.
Схема развития диабетической нефропатии 
Симптомы
Первые три этапапочечной патологии по Могенсену (или периоды гиперфильтрации и микроальбуминурии) называются доклиническими. В это время внешние симптомы полностью отсутствуют, объем мочи нормальный. Лишь в некоторых случаях пациенты могут замечать периодическое повышение давление на исходе стадии микроальбуминурии.
В это время диагностировать заболевание могут только специальные анализы на количественное определение альбумина в моче пациента-диабетика.
Стадия протеинурии уже имеет специфические внешние признаки:
- регулярные скачки артериального давления;
- пациенты жалуются на отеки (сначала отекают лицо и ноги, потом вода скапливается в полостях тела);
- резко падает вес и снижается аппетит (организм начинает тратить запасы белков, чтобы восполнить нехватку);
- сильная слабость, сонливость;
- жажда и тошнота.
Диагностика
Диагностика диабетического поражения почек происходит на основе двух главных показателей. Это данные анамнеза пациента-диабетика (тип сахарного диабета, сколько болезнь длится и т.д.) и показатели лабораторных методов исследования.
На доклинической стадии развития сосудистого поражения почек основным методом является количественное определение альбумина в моче. Для анализа берется или общий объем мочи за сутки, или утренний (то есть ночная порция).
Альбуминные показатели классифицируют следующим образом:
| Ночная порция (с утра) |
Суточная порция | Концентрация в моче |
|
|---|---|---|---|
| Нормоальбуминурия | |||
| Микроальбуминурия | 20-200 мг/мин. | 30-300 | 20-200 мг/л |
| Макроальбуминурия | >200 мг/мин. | >300 мг | >200 мг/л |
Еще один важный метод диагностики – выявление функционального почечного резерва (повышение СКФ в ответ на внешнюю стимуляцию, например, введение допамина, белковую нагрузку и др.). Нормой считается повышение уровня СКФ на 10% после процедуры.
Норма самого показателя СКФ ≥90 мл/мин/1,73м2. Если эта цифра падает ниже, это говорит о снижении функции почек.
Используются и дополнительные диагностические процедуры:
- проба Реберга (определение СКФ);
- общий анализ крови и мочи;
- УЗИ почек с доплером (для определения скорости кровотока в сосудах);
- биопсия почек (по отдельным показаниям).
Лечение
На ранних стадиях основная задача в лечении диабетической нефропатии – поддерживать адекватный уровень глюкозы и лечить артериальную гипертензию. Когда развивается стадия протеинурии, все лечебные меры должны быть обращены к тому, чтобы затормозить снижение функции почек и появление ХПН.
Препараты
Используются следующие лекарства:
- ингибиторы АПФ – ангиотензин превращающего фермента, для коррекции давления («Эналаприл»,«Каптоприл», «Фозиноприл» и др.);
- препараты для коррекции гиперлипидемии, то есть повышенного уровня жиров в крови («Симвастатин» и другие статины);
- диуретики («Индапамид»,«Фуросемид»);
- препараты железа для коррекции анемии и др.
Диета
 Специальная низкобелковая диета рекомендуется уже в доклинической фазе диабетической нефропатии – при гиперфильтрации почек и микроальбуминурии. В этот период нужно снизить «порцию» животных белков в ежедневном рационе до 15-18% от всей калорийности. Это 1 г на 1 кг массы тела пациента-диабетика. Ежедневное количество соли тоже необходимо резко снизить – до 3-5 г. Важно ограничивать употребление жидкости, чтобы уменьшить отечность.
Специальная низкобелковая диета рекомендуется уже в доклинической фазе диабетической нефропатии – при гиперфильтрации почек и микроальбуминурии. В этот период нужно снизить «порцию» животных белков в ежедневном рационе до 15-18% от всей калорийности. Это 1 г на 1 кг массы тела пациента-диабетика. Ежедневное количество соли тоже необходимо резко снизить – до 3-5 г. Важно ограничивать употребление жидкости, чтобы уменьшить отечность.
Если развилась стадия протеинурии, особое питание становится уже полноценным терапевтическим методом. Диета превращается в низко белковую – 0,7 г белка на 1 кг. Объем потребляемой соли нужно уменьшить максимально, до 2-2,5 г в сутки.Это позволит предотвратить сильные отеки и уменьшить давление.
В отдельных случаях пациентам при диабетической нефропатии прописывают кетоновые аналоги аминокислот, чтобы исключить расщепление организмом белков из собственных запасов.
Гемодиализ и перитонеальный диализ
Искусственное очищение крови методом гемодиализа («искусственная почка») и диализа обычно проводят на поздних стадиях нефропатии, когда родные почки уже не справляются с фильтрацией. Иногда гемодиализ назначают и на более ранних стадиях, когда диабетическая нефропатия уже диагностирована, и нужно поддержать органы.
При гемодиализе в вену пациента вводят катетер, соединенный с гемодиализатором – фильтрующим аппаратом. И вся система очищает кровь от токсинов вместо почки в течение 4-5 часов.
Как часто нужны кровоочищающие процедуры, решает только врач на основе анализов и состояния пациента-диабетика. Если нефропатия еще не перешла в ХПН, можно подключать «искусственную почку» раз в неделю. Когда функция почек уже на исходе, гемодиализ делают трижды в неделю. Перитонеальный диализ можно проводить ежедневно.
Искусственное очищение крови при нефропатии необходимо, когда показатель СКФ падает до 15 мл/мин/1,73 м2 и ниже фиксируется аномально высокий уровень калия (больше 6,5 ммоль/л). А также если существует риск отека легких из-за скопившейся воды, а также налицо все признаки белково-энергетической недостаточности.
Профилактика
 Для пациентов-диабетиков профилактика нефропатии должна включать несколько основных пунктов:
Для пациентов-диабетиков профилактика нефропатии должна включать несколько основных пунктов:
- поддержка в крови безопасного уровня сахара (регулировать физические нагрузки, избегать стрессов и постоянно измерять уровень глюкозы);
- правильное питание (диета с пониженным процентом белков и углеводов, отказ от сигарет и спиртного);
- контроль за соотношением липидов в крови;
- слежение за уровнем АД (если подскакивает выше 140/90 мм рт.ст., срочно надо принимать меры).
Все меры профилактики необходимо согласовывать с лечащим врачом. Лечебную диету тоже надо проводить под строгим контролем эндокринолога и нефролога.
Диабетическая нефропатия и диабет
Лечение диабетической нефропатии невозможно отделить от лечения причины – самого диабета. Эти два процесса должны идти параллельно и корректироваться в соответствии с результатами анализов пациента-диабетика и стадией болезни.
Основные задачи и при диабете, и при поражении почек одни и те же – круглосуточный контроль уровня глюкозы и кровяного артериального давления. Основные немедикаментозные средства одинаковы на всех стадиях диабета. Это контроль за уровнем веса, лечебное питание, сокращение количества стрессов, отказ от вредных привычек, регулярная физическая нагрузка.
Ситуация с приемом медикаментов несколько сложнее. На ранних стадиях диабета и нефропатии основная группа препаратов – для коррекции давления. Здесь нужно выбирать лекарства, безопасные при больных почках, разрешенные при других осложнениях диабета, имеющие одновременно кардиопротективные инефропротективные свойства. Это большинство ингибиторов АПФ.
Когда анализы уже показывают протеинурию,в лечении диабета необходимо учитывать пониженную функцию почек и тяжелую гипертонию. Особые ограничения касаются диабетиков с патологией2-го типа: для них резко снижается перечень разрешенных пероральных сахароснижающих средств (ПССС), которые нужно принимать постоянно. Самыми безопасными лекарствами остаются «Гликвидон», «Гликлазид», «Репаглинид». Если СКФ при нефропатии падает до 30 мл/мин и ниже, необходим перевод пациентов на введение инсулина.
Существуют также специальные схемы препаратов для диабетиков в зависимости от стадии нефропатии, показателей альбумина, креатинина и СКФ. Так, если повышается креатининдо 300 мкмоль/л, дозировку ингибитора АТФ снижают вдвое, если подскакивает выше, и вовсе отменяют – до проведения гемодиализа. Кроме того, в современной медицине ведется безостановочный поиск новых препаратов и терапевтических схем, позволяющих проводить одновременное лечение диабета и диабетической нефропатии с минимальными осложнениями.
На видео о причинах, симптомах и лечении диабетической нефропатии:
Диабетическая нефропатия: стадии, симптомы и лечение
Диабетическая нефропатия является неврологическим расстройством, связанным с сахарным диабетом. Возникает заболевание в результате микрососудистых травм кровеносных капилляров, которые снабжают нервы. Далее рассматриваются причины недуга диабетическая нефропатия, симптомы заболевания и основные направления лечения.
Что это за болезнь?
Диабетическая нефропатия – это гломерулярный (или клубочковый) склероз и фиброз тканей, вызванный гемодинамическими и метаболическими изменениями при сахарном диабете. Заболевание проявляется как медленное прогрессирование альбуминурии при обострении гипертонии и почечной недостаточности. Альбуминурия характеризуется нарушением функционирования почек, при котором с мочой из организма уходит белок.
Диабетическая нефропатия является наиболее частой причиной терминальной почечной недостаточности и нефротического синдрома у взрослых. Распространенность последнего состояния составляет около 45% всех больных сахарным диабетом 1 типа. Среди пациентов с сахарным диабетом 2 типа такие нарушения встречаются приблизительно в 25% случаев. Классификация диабетической нефропатии представлена чуть далее.
Группы риска и причины
Факторы риска включают в себя:
- продолжительную гипергликемию;
- никотиновую зависимость;
- гипертонию;
- семейную историю диабетической нефропатии;
- дислипидемию или чрезмерно повышенный уровень липидов в крови;
- некоторые полиморфизмы, влияющие на ренин-ангиотензин-альдостероновую систему.
Диабетическая нефропатия развивается у больных диабетом спустя 5-10 лет, а указать на это может появление альбумина в моче, что называется альбуминурией, и отношение его количества к уровню креатинина. Такие изменения в составе мочи могут наблюдаться при ожирении, беременности, острых лихорадочных заболеваниях, избыточном потреблении белков, гематурии, инфекциях мочевыводящих путей, застойной сердечной недостаточности.
Признаки диабетической нефропатии
На начальных стадиях болезнь протекает бессимптомно, и первым предупреждением может стать устойчивая микроальбуминурия. При болезни диабетическая нефропатия симптомы – гипертония и отечность – часто развиваются у нелечившихся пациентов. На более поздних стадиях у больных могут появиться признаки уремии, например, тошнота, рвота, анорексия. Давайте рассмотрим этапы развития заболевания диабетическая нефропатия, стадии которого описаны далее.
Этапы болезни
Диабетическая нефропатия, классификация по стадиям которой представлена далее, имеет пять этапов развития.
1 этап. Основными признаками выступают увеличение размеров почек и увеличение СКФ, или скорости клубочковой фильтрации. У больных сахарным диабетом уже присутствуют эти процессы в незначительной степени, в то же время поднимается давление крови внутри почек и нарушается нормальный процесс клубочковой перфузии, или фильтрации крови через эти органы. На ранней стадии поражение почек является обратимым, и лечение инсулином может восстановить правильную структуру и функционирование мочевыделительной системы. Патологические повреждения тканей на первом этапе отсутствуют.
2 стадия. Уровень экскрекции альбумина с мочой в норме и составляет не более 30 мг за сутки. После физической нагрузки этот показатель может увеличиваться и восстанавливаться после отдыха. На втором этапе развития уже присутствуют патологические изменения в клубочковой структуре, базальная мембрана утолщается, повышается скорость клубочковой фильтрации и становится более 150 мл в минуту. Уровень гликозилированного гемоглобина выше 9 %, СКФ выше 150 мл в минуту и выделение альбумина с мочой более 30 мл в сутки рассматриваются как клинические проявления начавшегося диабетического поражения почек при заболевании диабетическая нефропатия. Стадия микроальбуминурии относится к 2-4 этапу развития недуга.
3 этап, или непосредственное поражение почечной ткани. Количество экскрегируемого альбумина держится на высоком уровне, от 30 до 300 мг в сутки. Физиологическая причина кроется в сильной фильтрующей работе почек. Утолщение мембраны становится уже отчетливо заметным, отмечаются клубочковые диффузные поражения и гиалиновые изменения артериол.
4 этап представляет собой клиническую стадию болезни, а особенностями ее считаются высокая альбуминурия, более 200 мг в сутки, постоянное присутствие в моче белка. Поднимается кровяное давление, развивается гипопротеинемия и отеки. На этой стадии скорость клубочковой фильтрации снижается на 1 мл в минуту каждый месяц.
5 этап характеризуется почечной недостаточностью. Непрерывное выделение белка с мочой приводит к выраженной диабетической нефропатии, значительному увеличению базальной мембраны и появлению некротических клубочков из-за сужения капиллярного просвета в тканях почек. Вследствие этого фильтрующая функция почек постепенно снижается, что и приводит к выраженной почечной недостаточности. У большинства больных в результате скорость клубочковой фильтрации снижается до 10 мл в минуту, увеличение уровня сывороточного креатинина и азота мочевины сопровождается тяжелой артериальной гипертензией, отеками и гипопротеинемией. Это очень серьезные осложнения. Людям с сахарным диабетом необходимо обратить пристальное внимание на перечисленные стадии заболевания и принять все возможные меры по предотвращению диабетической нефропатии.
Диагностика болезни
Диагноз устанавливается на основе анамнеза, осмотра пациента и результатов анализов мочи – общего и на альбумин/креатинин. Подозрение на нефропатию всегда присутствует у диабетиков с протеинурией. На развитие почечных расстройств, не связанных с диабетом, указывают следующие факторы:
- отсутствие диабетической ретинопатии (это поражение сосудов сетчатки глаза);
- макроскопическая гематурия;
- быстрое снижение скорости клубочковой фильтрации;
- небольшой размер почек;
- тяжелая протеинурия.
Все эти явления учитываются в дифференциальной диагностике для выявления других патологий почек. Важным в постановке диагноза является исследование количества белка в моче. Иногда могут быть получены недостоверные результаты, если человек имеет очень развитую мышечную систему и перед сдачей мочи на анализ он выполнял интенсивные физические упражнения. Помочь подтвердить диагноз помогает почечная биопсия, но это исследование проводится редко.

Диабетическая нефропатия: лечение
Итак, заболевание развивается как повреждение почек вследствие сахарного диабета. Если диабет не лечить, то в конечном итоге это может привести к тяжелой почечной недостаточности. На ранних стадиях, когда в моче повышен уровень альбумина, используются препараты для нормализации кровяного давления, например, уменьшить утечку белка с мочой могут ингибиторы АПФ. На более поздних этапах развития такого недуга, как диабетическая нефропатия, лечение включает в себя коррекцию уровня сахара и холестерина в крови, контроль артериального давления.
Своевременное обследование и адекватное лечение способны замедлить прогрессирование заболевания и предотвратить развитие почечной недостаточности. Поскольку диабетическая нефропатия является довольно распространенным явлением среди диабетиков, очень важны регулярные обследования этой группы людей.
Контроль уровня сахара в крови
Основной причиной повреждения почек у людей, больных диабетом, является неконтролируемое повышение уровня сахара в крови. Обязательный контроль этого показателя с помощью инсулина и других сахароснижающих лекарств, а также правильное питание помогают предотвратить или замедлить прогрессирование недуга диабетическая нефропатия. Диета имеет большое значение при этом, и она предусматривает дробное питание, не менее пяти приемов пищи за день небольшими порциями, упор на овощи, особенно для людей с лишней массой тела, отказ от сахара в пользу его заменителей. Важно разнообразие рациона с приблизительно одинаковым количеством белков, углеводов и жиров.
Достоверно известно, что диабетическая нефропатия развивается в основном у пациентов, которые не уделяют должного внимания контролю уровня сахара. Интенсивная терапия может обратить процесс клубочковой гипертрофии и задержать развитие микроальбуминурии, предотвратив повреждение почек.
Контроль артериального давления
Регулярное наблюдение уровня кровяного давления помогает защитить диабетиков от таких осложнений, как заболевания почек, сердца. Данные показывают, что повышение артериального давления на каждые 10 мм рт.ст. увеличивает риск развития нефропатии на 10-12%. В идеале систолическое давление должно поддерживаться на уровне не выше 120 мм рт.ст., а диастолическое – не более 80 мм рт.ст.
Интенсивный контроль артериального давления замедляет развитие недуга диабетическая нефропатия, стадия микроальбуминурии может быть предотвращена, уровень протеинурии снижен. При этом в основном используются гипотензивные препараты.
Ингибиторы АПФ
Они превосходят по действию бета-блокаторы, диуретики и блокаторы кальциевых каналов. Применение таких средств не только снижает мочевую экскрецию альбумина, но имеет значение в сохранении функции почек. Ингибиторы АПФ показали свою эффективность в замедлении прогрессирования диабетической и пролиферативной ретинопатии.
Ингибиторы рецепторов ренина-ангиотензина
Эти средства также являются эффективными в лечении недуга. Они улучшают клубочковую проницаемость у больных с диабетом только 1 типа. Регуляторы ренин-ангиотензин-альдостероновой системы организма поддерживают баланс содержания жидкости в тканях и нормализуют артериальное давление. Когда объем крови низкий, почки выделяют ренин, он превращает ангиотензиноген в ангиотензин I. Последний преобразуется в ангиотензин II, мощный активный пептид, который стимулирует сужение сосудов, что и приводит к повышению кровяного давления. Ангиотензин II также вызывает высвобождение альдостерона, это увеличивает содержание жидкости и также повышает давление. Ингибиторы АПФ, например, препараты «Налаприл» и «Каптоприл», тормозят эти превращения и помогают нормализовать давление.
Заместительная почечная терапия
Она необходима для поддержания жизни, включает диализ и трансплантацию почки. Диализ способствует более эффективному удалению жидкости из организма, но не останавливает прогрессирование нефропатии. Более эффективной мерой является пересадка почки.
Иммунотерапия и очищение крови
Недавние исследование показали, что основной причиной повреждения почечной ткани при сахарном диабете выступает иммунная дисрегуляция, которая заставляет иммунитет бороться против своих же клеток. Иммунотерапия предназначена для коррекции дисрегуляции и контроля симптомов диабетической нефропатии. Очищение крови проводится с помощью специального оборудования и используется для удаления вредных веществ и токсинов из организма. По сравнению с диализом этот метод более эффективен.
Диабетическая нефропатия

Диабетическая нефропатия — тип прогрессирующей болезни почек, встречающийся у пациентов с сахарным диабетом. Заболевание не проявляет себя на протяжении долгого времени, но в конечном итоге пациент начинает жаловаться на повышенный уровень кровяного давления и учащенное мочеиспускание по ночам. Регулярное амбулаторное наблюдение, здоровый образ жизни и поддержание оптимального уровня сахара в крови являются лучшими способами предотвращения диабетической болезни почек.
Согласно данным исследования «Сахарный диабет и хроническая болезнь почек: достижения, нерешенные проблемы и перспективы лечения» под авторством Шестаковой М.В., заболевание почек у пациентов с сахарным диабетом встречается в 43% случаев. Диабет также является наиболее распространенной причиной почечной недостаточности и ее хронического типа, пятым и заключительным этапом диабетической нефропатии.
Эпидемиология
Согласно данным Международной диабетической федерации, общая численность больных сахарным диабетом составляет 387 000 000 человек. У 40% из них впоследствии развивается заболевание почек, которое приводит к почечной недостаточности.
Возникновение диабетической нефропатии обуславливается множеством факторов и численно различается даже на территории европейских стран. Заболеваемость среди пациентов Германии, поступивших на заместительную почечную терапию, превышает данные из США и России. В Гейдельберге (юго-западная Германия) 59% пациентов, прошедших процедуру очищения крови вследствие почечной недостаточности в 1995 году, имели диабет, причем в 90% случаев второго типа.
Голландское исследование показало, что распространение диабетической нефропатии недооценивается. Во время взятия образов почечной ткани при вскрытии, специалистам удалось обнаружить у 106 из 168 пациентов гистопатологические изменения, связанные с диабетической болезнью почек. Однако у 20 из 106 пациентов в течение их жизни не наблюдались клинические проявления заболевания.
Классификация
Начиная с 1983 года в медицинском сообществе для классификации стадий диабетической нефропатии использовался метод доктора С.Е. Mogensen. Однако в 2014 году «Объединенный комитет по диабетической нефропатии» пересмотрел данные прошлых лет и на основе новых исследований обновил классификацию.
Стадия 1 характеризуется возникновением гиперфункции и гипертрофии почек. Изменения обнаруживаются во время диагностики до начала лечения инсулином. Повышенная концентрация альбумина в моче, наблюдаемая при выполнении физических упражнений, также является характерным признаком начала заболевания.
Стадия 2 протекает бессимптомно на протяжении многих лет и характеризуется повреждением тканей без проявления клинических признаков. Однако диагностика почек и изучение морфометрических показателей выявляют изменения. Увеличивается скорость клубочковой фильтрации (еСКФ), показатели абумина остаются в норме в состоянии покоя и повышаются во время физических упражнений. При отсутствии контроля за диабетом экскреция альбумина повышается как в состоянии покоя, так и во время нагрузок на организм.
Стадия 3 является началом развития диабетической нефропатии, которая со временем приобретает открытую форму. Основное проявление заболевания — повышенная концентрация альбумина в моче, измеряемая радиоиммуноанализом. Уровень выше нормальных показателей, но ниже при клинической форме заболевания (средние значения составляют от 15 до 300 мкг/мин). Постепенно начинает увеличиваться артериальное давление, скорость клубочковой фильтрации имеет прежние показатели.
Стадия 4 представляет открытую диабетическую нефропатию с характерными признаками наличия белка в моче (более 0,5 г / 24 часа). Отсутствие лечения при высоком артериальном давлении снижает функциональность почек. Заболевание проявляется с 10 по 25 года от начала развития диабета.
Стадия 5 характеризуется наличием у пациента почечной недостаточности и как следствие отравлением организма токсичными веществами. Около 25% населения, у которых наблюдается почечная недостаточность, являются диабетиками.
Диабетическая нефропатия: лечение, стадии, симптомы
В этой статье вы узнаете:
Поражение почек при сахарном диабете, или диабетическая нефропатия, занимает ведущее место в списке факторов, приводящих к потребности в почечно-заместительной терапии (гемодиализе). Развивающаяся почечная недостаточность – одна из главных причин смерти больных сахарным диабетом 1 типа. Именно поэтому исследование функции почек так важно при любом типе диабета.

Почему развивается диабетическая нефропатия?
Чтобы понять причины развития диабетической нефропатии, рассмотрим строение почки.
Почка – это парный орган, расположенный в верхней части поясницы. В своей структуре она имеет особую ткань — паренхиму, и систему лоханок, выводящих мочу. Паренхима состоит из коркового и мозгового слоёв. Корковый слой более тёмный и расположен снаружи. Мозговой слой светлее и образует пирамидки почки.
Нефрон состоит из почечного тельца и системы канальцев. В тельце фильтруется большое количество неконцентрированной, так называемой первичной, мочи. В канальцах из неё всасывается вода и питательные вещества, а вредные продукты обмена выделяются со вторичной мочой через систему почечных лоханок. Далее они по мочеточнику поступают в мочевой пузырь и выводятся из организма.
Кровь к почке поступает по почечной артерии, а отводится по почечной вене.
Основная функция почек – выделительная (моча и продукты обмена). В них также вырабатываются биологически активные вещества — гормоны. Почки участвуют в регуляции артериального давления и поддержании водно-электролитного баланса.
 Строение органа
Строение органа
В развитии диабетической нефропатии можно выделить несколько взаимоутяжеляющих факторов:
- Повышенный уровень глюкозы в крови. Избыток сахара связывается с белками почки, что приводит к утолщению сосудов и её канальцев. Кроме этого, глюкоза сама по себе оказывает токсическое действие на ткань, вызывает разрастание соединительной ткани вокруг нефронов, тем самым нарушая их работу.
- Повышенный уровень холестерина повреждает мелкие сосуды, капилляры, почки.
- Внутриклубочковая гипертензия – это повышение давления крови в капиллярах. Стремясь снизить уровень глюкозы в крови, организм увеличивает её выведение с мочой, т. е. возрастает количество отфильтрованной мочи. Это вызывает повышение давления в нефроне и как следствие его повреждение.
- Повышенное артериальное давление усиливает внутриклубочковую гипертензию, клетки нефрона погибают.
Стадии диабетической нефропатии
В классификации диабетической нефропатии есть одно очень важное понятие – хроническая болезнь почек (ХБП). Под этим термином подразумевается повреждение органа, либо снижение их функции в течение трёх и более месяцев.
Стадии диабетической нефропатии (Российская классификация):
- Стадия микроальбуминурии.
- Стадия протеинурии.
- ХБП 5 (лечение заместительной почечной терапией).
В норме в моче присутствует лишь незначительное количество белка. При повреждении почек нефрон начинает пропускать значительно большее количества белка альбумина. Когда этот показатель составляет от 30 до 300 мг в сутки, говорят о микроальбуминурии, если он более 300 – о протеинурии.
Микроальбуминурия (МАУ) – это начальное проявление поражения почек при сахарном диабете, когда увеличивается фильтрация мочи. В некоторых случаях, при нормализации уровня глюкозы, это процесс обратимый.

Протеинурия появляется позже и говорит о необратимом повреждении органа.
Заместительная почечная терапия начинается на поздних стадиях нефропатии при развитии тяжёлой почечной недостаточности. Это комплекс методов, позволяющих заместить часть функций органа и очистить кровь от токсичных продуктов.
Также используется американская классификация.
| Стадия нефропатии | Признаки |
|---|---|
| I – гиперфункция почек | Почки увеличиваются в размерах, в них усиливается кровоток, возрастает СКФ. АД в норме, белок с мочой не выделяется. |
| II – начальных структурных изменений | Утолщаются капилляры клубочков, СКФ повышена, при сильной физической нагрузке или ухудшении контроля за диабетом появляется МАУ. |
| III – начинающаяся нефропатия | Стойкая МАУ. СКФ повышена или в норме, периодически повышается АД. |
| IV – выраженная нефропатия | Протеинурия, СКФ в норме или снижена, стойкое повышение АД. |
| V — уремия | СКФ резко снижена (менее 10 мл/мин). Повышено АД, симптомы интоксикации. |
| Примечание: СКФ – скорость клубочковой фильтрации; АД – артериальное давление. | |
Симптомы
На начальных стадиях диабетическая нефропатия протекает бессимптомно. Больной может обратить внимание на некоторое увеличение объёма выделяемой мочи, однако, как правило, списывает это на повышенный уровень глюкозы в крови.
И только на IV стадии развивается яркая клиническая картина. Повышается артериальное давление, которое со временем достигает очень высоких цифр. У больного появляются отёки, не уменьшающиеся при приёме мочегонных препаратов. В общем анализе мочи обнаруживается белок, в крови снижается уровень гемоглобина.
На V стадии, с развитием тяжёлой почечной недостаточности, появляются симптомы интоксикации. Кожа больного бледная, с желтушным оттенком, зудит. Нарастают слабость, вялость, заторможенность. Появляется запах мочи изо рта, могут быть рвота и жидкий стул. Поражаются внутренние органы, возможно развитие сердечной недостаточности. На этой стадии больному срочно необходима заместительная почечная терапия.
Как обнаружить диабетическую нефропатию?
Чтобы вовремя начать лечение и улучшить свой прогноз, больным сахарным диабетом необходимо регулярно проходить обследование у своего эндокринолога. Оно включает как общепринятые, так и специальные методы исследования:
- Общие анализы крови и мочи.

- Определение МАУ.
- Определение уровня гликированного гемоглобина.
- Биохимический анализ крови, в который обязательно должны быть включены холестерин и его фракции, почечные показатели, показатели обмена железа, а при необходимости – кальций, фосфор и калий.
- Электрокардиограмма.
- Измерение АД, осмотр стоп.
- Расчёт СКФ по специальным формулам.
- Осмотр глазного дна.
- При развитии тяжёлой почечной недостаточности – измерение уровня паратгормона и выполнение денситометрии.
Лечение
Лечение диабетической нефропатии должно быть комплексным, с использованием нескольких групп препаратов и немедикаментозных методов. Рассмотрим основные этапы в лечении.
1. Модификация образа жизни
Каждый больной сахарным диабетом должен соблюдать диету, стремиться снизить массу тела до нормальной, увеличить физическую активность. Необходимо прекратить курить, резко ограничить алкоголь.
При развитии почечной недостаточности необходимо ограничение белковой пищи, фосфатов (мясо, рыба, сыр) и калия (бобовые, сухофрукты, картофель, зелень, чай, кофе).
2. Компенсация сахарного диабета
 Основной показатель компенсации сахарного диабета – уровень гликированного гемоглобина. При развитии диабетической нефропатии необходимо стремиться к его снижению до 7% и ниже.
Основной показатель компенсации сахарного диабета – уровень гликированного гемоглобина. При развитии диабетической нефропатии необходимо стремиться к его снижению до 7% и ниже.
Больные сахарным диабетом 1 типа получают лечение только в виде инсулина. Он вводится в базис-болюсном режиме (часть – на поддержание основного обмена, часть – болюсом на приёмы пищи).
Больные сахарным диабетом 2 типа могут получать таблетированные сахароснижающие препараты, однако, нужно помнить, что при снижении СКФ и развитии почечной недостаточности часть из них принимать нельзя, поэтому, возможно, потребуется перейти на инсулинотерапию.
Доза инсулина при сахарном диабете подбирается индивидуально. При снижении СКФ она снижается на 20–50%.
3. Контроль артериального давления
Снижение артериального давления до нормальных цифр позволяет существенно замедлить прогрессирование диабетической нефропатии.
Для контроля АД применяются различные группы препаратов и их комбинаций, однако препаратами выбора при отсутствии почечной недостаточности и повышенного уровня калия являются ингибиторы АПФ (эналаприл, лизиноприл и др.), либо лозартан. Эти препараты не только снижают АД, но и положительно влияют на состояние почек.
4. Контроль липидов крови
Необходимо нормализовать уровень холестерина, его фракций и триглицеридов. Приём препаратов для этих целей проводится только под контролем врача, поскольку при ХБП 4 и 5 может потребоваться их отмена.
5. Лечение почечной недостаточности и её последствий
Поскольку почки вырабатывают вещество, участвующее в кроветворении, часто при развитии почечной недостаточности возникает анемия. Анемия приводит к кислородному голоданию и без того испытывающих интоксикацию органов и тканей. Поэтому в этом случае обязательно необходимо принимать препараты, повышающие уровень гемоглобина в крови.
Другим осложнением почечной недостаточности является нарушение обмена кальция и фосфора, которое приводит к остеопорозу и нарушению работы паращитовидных желез. Для коррекции этого состояния назначаются препараты кальция и витамина Д.
Для уменьшения интоксикации больные с почечной недостаточностью принимают кишечные адсорбенты (активированный уголь, энтеросгель) и растительные препараты (хофитол).
6. Гемодиализ
Наиболее часто используется гемодиализ. Гемодиализ – это очищение крови от токсинов вне организма. Для этого используется специальный аппарат «искусственная почка». Он имеет мембрану, пропускающую необходимые питательные вещества и задерживающую токсичные продукты обмена.
 Аппарат гемодиализа
Аппарат гемодиализа
Как понятно, гемодиализ – далеко не самая простая и лёгкая процедура, требующая наличия сложной аппаратуры, дорогостоящих диализных мембран и огромных физических и психических сил пациента. Хотя гемодиализ и удаляет все токсичные продукты, они достаточно быстро накапливаются вновь, что требует частого повтора процедуры, 3 раза в неделю.
Альтернативой гемодиализу стала трансплантация донорской почки, активно выполняемая во всем мире. Донорский орган полностью берет на себя функции очистки организма и выведения жидкости.
Трансплантированный орган может работать еще 15–20 лет, обеспечивая своему реципиенту достойное качество жизни и улучшая показатели здоровья.
Диабетическая нефропатия — стадии и лечение
Диабетическая нефропатия – это заболевание почек, которое развивается в результате роста гликемического индекса при сахарном диабете или других заболеваниях, которые сопровождаются повышением уровня сахара в крови и приводит к нарушению работоспособности органа – почечной недостаточности. В процессе развития проходит 5 стадий, которые протекают с различной симптоматикой. Терапия проводит в соответствии с этапом и признаками болезни.

Описание
Что такое диабетическая нефропатия? Это комплексное понятие в медицине, которое включает в себя множество патологических процессов в организме, при развитии которых происходит поражение клубочковой и сосудистой системы почек.
При сахарном диабете происходит поражение сосудистой системы почек, в результате формируется артериосклероз (сужение и утолщение артерий). При поражении артериол развивается артериолосклероз. Также приводит к росту показателей липидов и гипергликемии в анализе крови.
Гипергликемия негативно воздействует и на клубочки почек, при нарушении функционирования которых, развивается диабетический гломерулосклероз.
Классификация диабетической нефропатии при патологическом состоянии клубочков:
- узелковая – происходит заполнение новообразованиями почечных клубочков полностью или частично;
- экссудативно-капиллярная – поражает дольки и сосудистые сплетения клубочков почек, при этом наблюдается их обволакивание новообразованиями, напоминающими шапочки;
- диффузная – характеризуется расширением и утолщением сосудистых стенок за счет разрастания соединительной ткани паренхимы почки.
В результате необратимых процессов в почках развивается почечная недостаточность. При отсутствии лечения формируется в некротический почечный папиллит или нефроз.

Причины
Причины развития болезни в медицине объединяют в три группы: генетическая, гемодинамическая и обменная.
Первая группа причин – это наследственная предрасположенность. При этом риск развития нефропатии возрастает при гипертонии, гипертензии, воспалительных болезнях органов мочевыделительной системы, ожирении, злоупотреблении вредными привычками, анемии и употреблении лекарственных препаратов, которые оказывают токсическое воздействие на мочевыделительную систему.
Вторая группа гемодинамических причин включает нарушение кровообращения почек. При недостаточном притоке питательных веществ к органам мочевыделительной системы происходит рост объема белка в урине, нарушается функционирование органа. Далее происходит разрастание соединительной ткани почек – развивается склероз тканей.
Третья группа причин – нарушение обменных процессов в организме, что приводит к повышению уровня сахара в крови, который гликимирует белок и гемоглобин. Нарушается процесс усвоения глюкозы и транспортировки катионов. Перечисленные процессы приводят к структурным изменениям в почках, увеличивается проницаемость тканей сосудов, образуются отложения в просветах сосудов, развивается склероз тканей. В результате нарушается процесс образования и оттока урины, накапливается остаточный азот в крови.

Стадии и их признаки
Клиническая картина нефропатии при гипергликемии на начальных этапах протекает бессимптомно, что составляет сложности своевременной диагностики. На более поздних стадиях появляются первые симптомы. Поэтому принято диабетическую нефропатию классифицировать по стадиям.
1 стадия
1 этап – гиперфункция почек характеризуется гиперфильтрацией и гипертрофией. Гиперфильтрация – процесс роста объема кровообращения в почках и скорости клубочковой фильтрации до 140 мл/мин, что является ответной реакцией на рост гликемического индекса. Гипертрофия органа происходит в результате разрастания сосудов в почках и может сопровождаться возникновением незначительного болевого синдрома в поясничной области.
При гиперфункции отсутствуют признаки патологии, такие как отечность, гипертония и протеинурия. Развивается в первые 2 года после возникновения сахарного диабета.
2 стадия
Диабетическая нефропатия на стадии структурных изменений диагностируется спустя 2-5 лет после развития болезни первопричины. Протекает с бессимптомной клинической картиной: отсутствует отечность и белок в урине, нарушения работоспособности почек не отмечаются. Однако, на данном этапе происходят первые преобразования в строении органа: разрастание части паренхимы капиллярного клубочка почки и уплотнение базальной мембраны гломерул.
3 стадия
На 3 стадии диабетической нефропатии появляются первые признаки заболевания почек: диагностируется рост циркуляции геммы и выделительной способности почек, постепенно повышается артериальное давление (иногда скачкообразно), в урине появляется белок. Данный этап развивается спустя 5 и более лет после развития диабета.

4 стадия
Через 10-15 лет нефропатия переходит в стадию выраженной патологии с нефротическим синдромом. Симптомы диабетической нефропатии более выражены: внутренние и внешние изменения становятся очевидными. Почечные сосуды повреждены, СКФ снижается до 10 мл/мин.
Дисфункция почек приводит к появлению у больного сильных отеков лица, конечностей, грудной и брюшной полостей, головной боли, постоянной усталости и сонливости. Пациент жалуется на отсутствие аппетита и жажду. Нарушенное почечное кровообращение приводит к гипертонии, тахикардии и нарушению работы сердца. На данном этапе патология затрагивает и сосуды глазного яблока. Нарушенный кровоток приводит к питательному и кислородному голоданию сетчатки глаза, постепенно происходит ее отмирание – формируется слепота.
5 стадия
Диабетическая нефропатия на последней 5 стадии переходит в почечную недостаточность. К этому приводит разрастание соединительной ткани почек и их сосудов, в результате орган перестает выполнять возложенные на него функции. Сопровождается снижением скорости клубочковой фильтрации менее 10 мл/мин.
Почки перестают справляться с очистительной функцией урины и крови, что приводит к скоплению токсических соединений, шлаков и остаточного азота. Происходит изменение состава крови: повышается уровень липидов, снижается количество гемоглобина и белка в плазме крови. В крови и моче отмечается рост лейкоцитов. Снижается плотность мочи. Постепенно происходит снижение ее объема до полного исчезновения. Развивается хроническая почечная недостаточность.
Диабетическая нефропатия данного этапа возникает через 20 лет. В случае наследственных факторов, пониженном артериальном давлении, снижении количества эритроцитов, сильных отеках и повышенном количестве липидов развитие почечной недостаточности может наступить и ранее.

Диагностика
Диабетическая нефропатия устанавливается в ходе двух диагностических методов: сбор анамнеза пациента больного сахарным диабетом и проведение лабораторных исследований. В ходе опроса доктору необходимо получить достоверную информацию о типе и длительности болезни первопричины. Эндокринолог измеряет давление и осматривает пациента на наличие отечности тканей.
Среди клинических исследований первым методом является сдача урины для проведения общеклинического исследования. При сахарном диабете и нефропатии в моче повышается белок, креатинин и мочевина. Для получения достоверных данных общеклинический анализ проводится несколько раз.
Анализ на микроальбуминурию проводится трижды в течение 1-3 месяцев. При повышенном содержании альбумина доктор назначает соответствующее лечение. Проба Роберга проводится с целью определения выделительной способности почек (СКФ). Нормой является показатель более 90 мл/мин.
К дополнительным методам диагностики нефропатии при сахарном диабете относится ультразвуковое исследование почек и биопсия их тканей. Данные процедуры необходимы для проведения дифференциальной диагностики и подтверждения диагноза при наличии сомнений у лечащего врача.

Лечение
Способы лечения диабетической нефропатии зависят от этапа и клинических признаков болезни. Основная цель терапия — снижение сахара и холестерина в крови. С этой целью используются препараты, направленные на снижение данных показателей. Данные методы являются эффективным на первых стадиях развития заболевания.
На третьей стадии диабетическая нефропатия лечится также средствами против гипертонии. С этой целью доктор назначает прием ингибиторов АТФ. Данные препараты не только помогут нормализовать артериальное давление, но и наладить работу почек и почечное кровообращение. При непереносимости данной группы медикаментов используются блокаторы рецепторов ангиотензина 2. Терапия дополняется диетой с низким содержанием белка – не более 1 г на 1 кг массы тела.
На четвертой стадии с помощью лекарственных средств поддерживается работоспособность почек, которые также не позволяют перейти патологии в почечную недостаточность. На данном этапе назначаются препараты, снижающие уровень сахара и жиров в крови, нормализующие давление и блокаторы кальциевых каналов. При значительной отёчности тканей назначаются мочегонные медикаментозные или фитосредства. Медикаментозная терапия дополняется диетой с суточной нормой белка 0,7 г/1 кг массы тела.
На стадии почечной недостаточности с критическими показателями СКФ, лечить диабетическую нефропатию необходимо с использованием радикальных методов: диализ, гемодиализ или пересадка органа. В ходе указанных процедур осуществляется очистка крови от токсических соединений. Продуктов распада метаболизма и остаточного азота с использованием специальной аппаратуры. Отличительной особенность диализа и гемодиализа является введение катетера: первый вводится в брюшную полость, при втором методе в артерию больного.
Профилактика
Лечение диабетической нефропатии должно начинаться сразу после постановки диагноза сахарный диабет. Рекомендации относительно профилактики нефропатии при сахарном диабете включают контроль уровня сахара и холестерина в крови, поддержание давления в пределах нормы, соблюдение диеты и прочих рекомендаций лечащего врача. Диета с низким содержанием белка должна назначаться только эндокринологом и нефрологом.
Важно также отказаться от вредных привычек и своевременно посещать доктора для проведения профилактических осмотров и контроля за состоянием больного.
Диабетическая нефропатия – это заболевание, которое развивается как осложнение на почки в результате сахарного диабета. В своем развитии проходит 5 стадий. В зависимости от этапа протекания назначается соответствующее лечение, которое направлено на устранение признаков сахарного диабета и нефропатии.
Источники:
http://www.krasotaimedicina.ru/diseases/zabolevanija_endocrinology/diabetic-nephropathy
http://gidmed.com/nefrologiya/zabolevaniya-nefr/nefropatii/diabeticheskaya.html
http://www.syl.ru/article/160471/new_diabeticheskaya-nefropatiya-stadii-simptomyi-i-lechenie
http://mypochka.ru/nefrologiya/32-diabetic-nephropathy.html
http://endokrinplus.ru/diabeticheskaya-nefropatiya
http://tvoyapochka.ru/bolezni/diabeticheskaya-nefropatiya
http://endokrinplus.ru/diabeticheskaya-polinejropatiya



