Нефротический синдром
Нефротический синдром (НС) представляет собой симптомокомплекс (т.е. комплекс из отдельных симптомов, при наличии которых ставится диагноз), которые характеризуется ниже перечисленными симптомами:
- Наличие ПРОТЕИНУРИИ (наличие белка в моче, более 3,5 г/1,73м2 в сутки (в норме отрицательный или до 0,03 г/л)
- Низкий уровень общего белка и его фракции (альбумин ниже 25 г/л) в крови, вследствие потери его с мочой
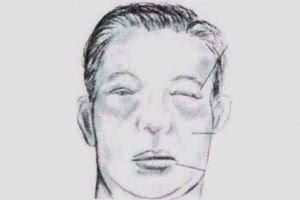
- Отеки мягкий тканей всего тела (чаще всего начинается с пастозности век, с отека лица, нижних конечностей и т.д.)
- Повышенный уровень холестерина в крови
Распространенность примерно 1 случай на 6000 детей.
В большинстве случаев у детей раннего возраста наиболее распространенным является идиопатический вариант НС (т.е. причина возникновения заболевания неизвестный), который чаще всего имеет гистопатологическую основу, именуемым «болезнь минимальных изменений», причины возникновения которого не известно.
КАКИЕ ИМЕННО СИМПТОМЫ НАБЛЮДАЮТСЯ ПРИ НЕФРОТИЧЕСКОМ СИНДРОМЕ?
ЗАБОЛЕВАНИЕ МОЖЕТ НАЧАТЬСЯ БЕЗ ВИДИМОЙ ПРИЧИНЫ, В РЯДЕ СЛУЧАЕВ ПРЕДШЕСТВУЮТ ИНФЕКЦИИ ИЛИ АЛЛЕРГИЧЕСКИЕ РЕАКЦИИ.
Ниже перечислены наиболее часто встречающиеся симптомы:
- Усталость и общее недомогание
- Сниженный аппетит
- Прибавка массы тела и отеки лица, нижних конечностей
- Увеличение объем живота (вследствие задержки жидкости) и боль в животе
- Пенистая моча
- Задержка жидкости в полостях организма (Асцит – задержка жидкости в брюшной полости; перикардит – задержка жидкости в околосердечной сумке; плеврит – задержка жидкости в плевральной полости)
- Иногда НС сочетается с гематурией (наличие эритроцитов в моче) и/или артериальной гипертензии, что требует исключения нефритического процесса
Данные симптомы нефротического синдрома могут быть схожи с другими патологиями и заболеваниями, всегда консультируйтесь с нефрологом в случае наличия таких симптомов у вашего ребенка.
КАК МОЖНО ДИАГНОСТИРОВАТЬ НЕФРОТИЧЕСКИЙ СИНДРОМ?
Дополнительно к клиническому осмотру и полноценному опросу истории болезни, необходимо проведение следующих диагностических тестов:
- Общий анализ мочи (выявление протеинурии)
- Биохимический анализ крови (анализ уровня общего белка и его фракции (альбумин) и уровень холестерина)
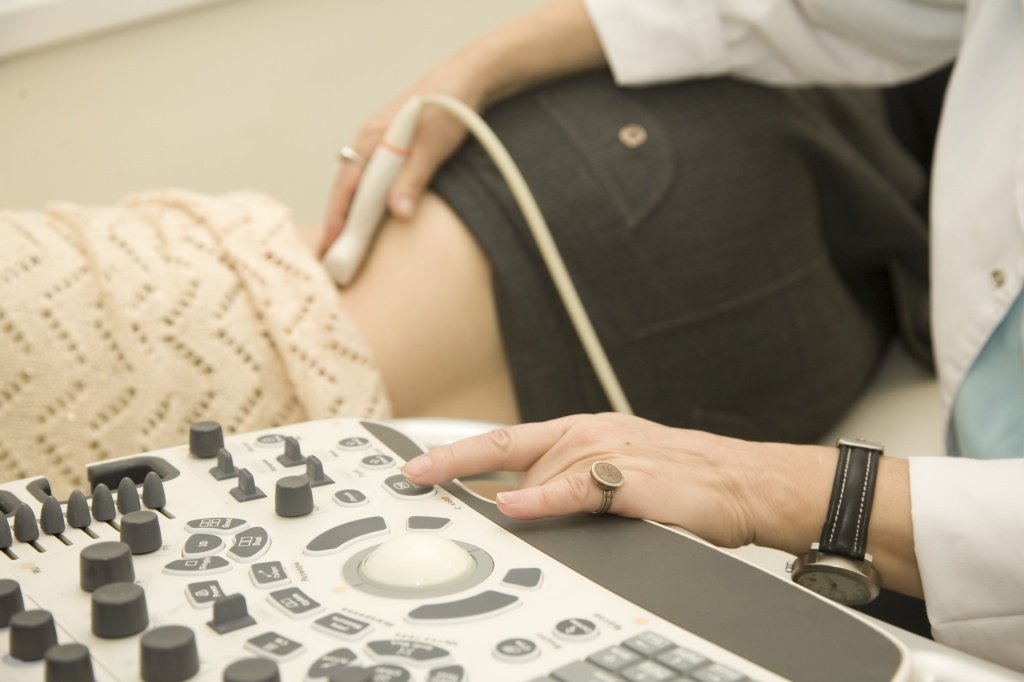
- Ультразвуковое исследование почек
ЛЕЧЕНИЕ НЕФРОТИЧЕСКОГО СИНДРОМА
Лечение назначается только лечащим врачом — нефрологом, учитывая:
- Возраст ребенка, общее здоровье и истории болезни
- Степень тяжести болезни
- Индивидуальная непереносимость к некоторым видам лекарствам (аллергия)
- Ожидаемые результаты от применения терапии
Во время первого эпизода нефротического синдрома, вашему ребенку может потребоваться госпитализация, для проведения мониторирования отеков (в случае тяжелых полостных отеков), артериального давления и т.д.
Стандартная терапия НС состоит в 6 недельном курсе преднизолона в дозе 2 мг/кг массы тела или 60 мг/м2, данная терапия сопровождается ремиссией (исчезновение симптомов болезни) протеинурии более чем у 90% детей, однако у большинства из них болезнь рецидивирует (возврат симптомов болезни). (Таблица 1: варианты НС в зависимости от ответа на стандартный курс преднизолона). По окончании 6 недельного курса переходят на прием преднизолона в альтернирующем режиме (через день). Данный режим используется в течение 4-6 недель, после чего производится постепенное снижение дозы по 10мг/м2 в неделю, а иногда и медленнее, до полной отмены.
При рецидиве НС возможно повторение той же схемы, что и при первом эпизоде болезни, если рецидив произошел после достаточно продолжительного срока ремиссии. В других случаях применяются другие схемы терапии и других лекарственных средств, которые решаются в зависимости от состояния развития рецидива НС (на фоне приема преднизолона и на какой дозе), тяжести заболевания, возраста ребенка.
Таким образом, если вы заметили выше перечисленные симптомы заболевания у вашего ребенка, не теряя времени, обращайтесь к специалисту, для решения вопроса о подборе терапии, так как запоздалое начало терапии может привести к серьезным последствиям.
Если Вас волнует проблема, изложенная в тексте, обращайтесь к нам, и мы Вам обязательно поможем.
Нефротический синдром
Нефротический синдром – это симптомокомплекс, развивающийся на фоне поражения почек, включающий массивную протеинурию, нарушения белково-липидного обмена и отеки. Патология сопровождается гипоальбуминемией, диспротеинемией, гиперлипидемией, отеками различной локализации (вплоть до анасарки и водянки серозных полостей), дистрофическими изменениями кожи и слизистых. В диагностике важную роль играет клинико-лабораторная картина: изменения в биохимических анализах крови и мочи, ренальная и экстраренальная симптоматика, данные биопсии почки. Лечение нефротического синдрома консервативное, включающее назначение диеты, инфузионной терапии, диуретиков, антибиотиков, кортикостероидов, цитостатиков.
МКБ-10
Общие сведения
Нефротический синдром может развиваться на фоне широкого круга урологических, системных, инфекционных, хронических нагноительных, метаболических заболеваний. В современной урологии данный симптомокомплекс осложняет течение заболеваний почек примерно в 20% случаев. Патология чаще развивается у взрослых (30-40 лет), реже у детей и пожилых пациентов. Наблюдается классическая тетрада признаков: протеинурия (свыше 3,5 г/сут.), гипоальбуминемия и гипопротеинемия (менее 60-50 г/л), гиперлипидемия (холестерин более 6,5 ммоль/л), отеки. При отсутствии одного или двух проявлений говорят о неполном (редуцированном) нефротическом синдроме.
Причины
По происхождению нефротический синдром может быть первичным (осложняющим самостоятельные заболевания почек) или вторичным (следствием заболеваний, протекающих с вторичным вовлечением почек). Первичная патология встречается при гломерулонефрите, пиелонефрите, первичном амилоидозе, нефропатии беременных, опухолях почек (гипернефроме).
Вторичный симптомокомплекс может быть обусловлен многочисленными состояниями: коллагенозами и ревматическими поражениями (СКВ, узелковым периартериитом, геморрагическим васкулитом, склеродермией, ревматизмом, ревматоидным артритом); нагноительными процессами (бронхоэктазами, абсцессами легких, септическим эндокардитом); болезнями лимфатической системы (лимфомой, лимфогранулематозом); инфекционными и паразитарными заболеваниями (туберкулезом, малярией, сифилисом).
В ряде случаев нефротический синдром развивается на фоне лекарственной болезни, тяжелых аллергозов, отравлений тяжелыми металлами (ртутью, свинцом), укусов пчел и змей. Иногда, преимущественно у детей, причину нефротического синдрома выявить не удается, что позволяет выделить идиопатический вариант заболевания.
Патогенез
Среди концепций патогенеза наиболее распространенной и обоснованной является иммунологическая теория, в пользу которой свидетельствует высокая частота возникновения синдрома при аллергических и аутоиммунных заболеваниях и хороший отклик на иммуносупрессивную терапию. При этом образующиеся в крови циркулирующие иммунные комплексы являются результатом взаимодействия антител с внутренними (ДНК, криоглобулинами, денатурированными нуклеопротеидами, белками) или внешними (вирусными, бактериальными, пищевыми, медикаментозными) антигенами.
Иногда антитела образуются непосредственно к базальной мембране почечных клубочков. Осаждение иммунных комплексов в ткани почек вызывает воспалительную реакцию, нарушение микроциркуляции в клубочковых капиллярах, развитие повышенной внутрисосудистой коагуляции. Изменение проницаемости клубочкового фильтра при нефротическом синдроме ведет к нарушению абсорбции белка и его попаданию в мочу (протеинурия).
Ввиду массивной потери белка в крови развивается гипопротеинемия, гипоальбуминемия и тесно связанная с нарушением белкового обмена гиперлипидемия (повышение холестерина, триглицеридов и фосфолипидов). Появление отеков обусловлено гипоальбуминемией, снижением осмотического давления, гиповолемией, уменьшением ренального кровотока, усиленной продукцией альдостерона и ренина, реабсорбцией натрия.
Макроскопически почки имеют увеличенные размеры, гладкую и ровную поверхность. Корковый слой на разрезе бледно-серый, а мозговой – красноватый. Микроскопическое изучение тканевой картины почки позволяет увидеть изменения, характеризующие не только нефротический синдром, но и ведущую патологию (амилоидоз, гломерулонефрит, коллагенозы, туберкулез). Собственно нефротический синдром в гистологическом плане характеризуется нарушениями структуры подоцитов (клеток капсулы клубочков) и базальных мембран капилляров.
Симптомы
Признаки нефротического синдрома однотипны, несмотря на различие вызывающих его причин. Ведущим проявлением служит протеинурия, достигающая 3,5-5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белковых соединений вызывает снижение уровня общего сывороточного белка до 60-40 и менее г/л. Задержка жидкости может проявляться периферическими отеками, асцитом, генерализованным отеком подкожной клетчатки (анасаркой), гидротораксом, гидроперикардом.
Прогрессирование нефротического синдрома сопровождается общей слабостью, сухостью во рту, жаждой, потерей аппетита, головной болью, тяжестью в пояснице, рвотой, вздутием живота, поносом. Характерным признаком служит олигурия с суточным диурезом менее 1 л. Возможны явления парестезии, миалгия, судороги. Развитие гидроторакса и гидроперикарда вызывает одышку при движении и в покое. Периферические отеки сковывают двигательную активность больного. Пациенты вялые, малоподвижные, бледные; отмечают повышенное шелушение и сухость кожи, ломкость волос и ногтей.
Нефротический синдром может развиваться постепенно или бурно; сопровождаться менее и более выраженной симптоматикой, что зависит от характера течения основного заболевания. По клиническому течению различаются 2 варианта патологии – чистый и смешанный. В первом случае синдром протекает без гематурии и гипертензии; во втором может принимать нефротически-гематурическую или нефротически-гипертоническую форму.
Осложнения
Осложнениями нефротического синдрома могут стать периферические флеботромбозы, вирусные, бактериальные и грибковые инфекции. В отдельных случаях наблюдается отек мозга или сетчатки, нефротический криз (гиповолемический шок).
Диагностика
Ведущими критериями распознавания нефротического синдрома служат клинико-лабораторные данные. Объективный осмотр выявляет бледные («перламутровые»), холодные и сухие на ощупь кожные покровы, обложенность языка, увеличение размеров живота, гепатомегалию, отеки. При гидроперикарде отмечается расширение границ сердца и приглушение тонов; при гидротораксе – укорочение перкуторного звука, ослабленное дыхание, застойные мелкопузырчатые хрипы. На ЭКГ регистрируется брадикардия, признаки дистрофии миокарда.
В общем анализе мочи определяется повышенная относительная плотность (1030-1040), лейкоцитурия, цилиндрурия, наличие в осадке кристаллов холестерина и капель нейтрального жира, редко – микрогематурия. В периферической крови – увеличение СОЭ (до 60-80 мм/ч), преходящая эозинофилия, увеличение числа тромбоцитов (до 500-600 тыс.), небольшое снижение уровня гемоглобина и эритроцитов. Нарушение свертываемости, выявляемые с помощью исследования коагулограммы, могут выражаться в небольшом повышении или развитии признаков ДВС-синдрома.
Исследование биохимического анализа крови подтверждает характерную гипоальбуминемию и гипопротеинемию (менее 60-50 г/л), гиперхолестеринемию (холестерин более 6,5 ммоль/л); в биохимическом анализе мочи определяется протеинурия свыше 3,5 г в сутки. Для выяснения степени выраженности изменений почечной ткани может потребоваться проведение УЗИ почек, УЗДГ почечных сосудов, нефросцинтиграфии.
С целью патогенетической обоснованности лечения нефротического синдрома крайне важно установление причины его развития, в связи с чем требуется углубленное обследование с выполнением иммунологических, ангиографических исследований, а также биопсии почки, десны или прямой кишки с морфологическим исследованием биоптатов.
Лечение нефротического синдрома
Терапия проводится стационарно под наблюдением врача-нефролога. Общими лечебными мероприятиями, не зависящими от этиологии нефротического синдрома, служат назначение бессолевой диеты с ограничением жидкости, постельного режима, симптоматической лекарственной терапии (диуретиков, препаратов калия, антигистаминных средств, витаминов, сердечных средств, антибиотиков, гепарина), инфузионное введение альбумина, реополиглюкина.
При неясном генезе, состоянии, обусловленном токсическим или аутоиммунным поражением почек, показана стероидная терапия преднизолоном или метилпреднизолоном (перорально или внутривенно в режиме пульс-терапии). Иммуносупрессивная терапия стероидами подавляет образование антител, ЦИК, улучшает почечный кровоток и клубочковую фильтрацию. Хорошего эффекта лечения гормонорезистентного варианта патологии позволяет добиться цитостатическая терапия циклофосфамидом и хлорамбуцилом, проводимая пульс-курсами. В период ремиссии показано лечение на специализированных климатических курортах.
Прогноз и профилактика
Течение и прогноз тесно связаны с характером развития основного заболевания. В целом устранение этиологических факторов, своевременное и правильное лечение позволяет восстановить функции почек и достичь полной стабильной ремиссии. При неустраненных причинах синдром может принимать персистирующее или рецидивирующее течение с исходом в хроническую почечную недостаточность.
Профилактика включает раннее и тщательное лечение почечной и внепочечной патологии, которая может осложниться развитием нефротического синдрома, осторожное и контролируемое применение лекарственных средств, обладающих нефротоксическим и аллергическим действием.
Публикации в СМИ
Нефротический синдром (НС, нефроз) — симптомокомплекс, связанный с увеличением проницаемости клубочков, сопровождающийся протеинурией свыше 3,5 г/сут, гипоальбуминемией (менее 30 г/л), отёками и гиперлипидемией (последний признак необязателен).
Классификация • По тяжести •• Лёгкой степени (альбумины сыворотки крови 25–30 г/л) •• Умеренной степени (альбумины от 20 до 25 г/л) •• Тяжёлой степени (альбумины менее 20 г/л) • По форме •• «Чистый» НС (без артериальной гипертензии, гематурии и азотемии) •• Смешанный НС (с артериальной гипертензией и/или гематурией и/или азотемией) • По течению •• Эпизодический (единичные эпизоды НС) •• Рецидивирующий (протекающий с обострениями) •• Персистирующий (постоянный НС) • По осложнениям •• Неосложнённый •• Осложнённый.
Статистические данные. Возникает в любом возрасте, чаще — от 2 до 5 и от 17 до 35 лет. Преобладание пола зависит от причины: при СКВ — молодые женщины до 90%, при хронических заболеваниях лёгких — мужчины.
Этиология • Гломерулонефриты (ГН) — НС может быть при любой форме ГН. Наиболее частая причина у детей — болезнь минимальных изменений, у взрослых — мембранозный, мембранозно-пролиферативный, мезангиокапиллярный и фокально-сегментарный, реже мезангио-пролиферативный ГН и IgA-нефропатия • Метаболические нарушения — СД, амилоидоз • Системные заболевания — СКВ, пурпура Шёнляйна–Геноха, узелковый периартериит, синдром Шёгрена, саркоидоз, сывороточная болезнь, многоформная эритема • Неопластические состояния — лейкозы, лимфомы, миеломная болезнь, карциномы (бронхов, молочной железы, толстой кишки, желудка, почки), меланома • Воздействие нефротоксических, лекарственных факторов — соли золота, пеницилламин, НПВС, соли лития, героин • Аллергические — укусы насекомых, змеиные яды, антитоксины • Инфекционные — бактерии, вирусы, простейшие, гельминты • Наследственные — синдром Олпорта, болезнь Фабри • Смешанные — нефропатия беременных, злокачественная артериальная гипертензия • Тромбозы вен и артерий почек, аорты, нижней полой вены.
Генетические аспекты. Только врождённый НС (развивается у ребёнка до 3 мес после рождения) генетически детерминирован, обусловлен наличием мутантного гена, локализованного на 19q13, — NPHSI, кодирующего трансмембранный белок подоцитов нефрин.
Патогенез. Уменьшение отрицательного заряда базальной мембраны, увеличение порозности клубочкового фильтра приводят к массивной протеинурии, которая в свою очередь обусловливает гипопротеинемию, гипоальбуминемию, диспротеинемию. Отёки имеют в основном гипоонкотический характер; в основе гиперлипидемии лежат гипоальбуминемия, потеря с мочой ферментов, расщепляющих липиды.
Патоморфология. Поражение базальной мембраны клубочка иммунного, метаболического, токсического генеза. Характер поражения определяется заболеванием, которое привело к НС.
Клинические проявления • Жалобы неспецифические: нарушение аппетита, недомогание, боль в грудной клетке, животе • Отёки — от умеренных до анасарки •• Периферические отёки (ног, кожи спины, живота) •• Гидроторакс •• Гидроперикард •• Асцит •• Гидроартроз • Моча пенистая, олигурия • АД нормально («чистый» НС) или повышено (смешанная нефротически-гипертоническая форма) • Нефротическая кардиопатия • У детей часто развиваются ортостатическая артериальная гипотензия и шок • Пневмонии, пиелонефриты • Венозные тромбозы, ИМ • Нефротический криз •• Перитонеальные знаки •• Рожеподобная кожная эритема •• Повышение температуры тела • Нарушение кальциево-фосфорного обмена •• Гипокальциемия •• Судорожный синдром •• Деминерализация костей • Канальцевые расстройства •• Глюкозурия •• Аминоацидурия •• Гипокалиемия • ОПН • Клинические проявления заболевания, явившегося причиной НС.
Лабораторные данные
• Исследование крови •• Повышение СОЭ •• Анемия •• Гипоальбуминемия, снижение концентрации g -глобулинов •• При СКВ концентрация IgG повышена •• Гипонатриемия, гипокалиемия •• Гиперлипидемия •• Снижение концентрации железа, кобальта, цинка • Гиперкоагуляция.
• Исследование мочи •• Протеинурия >3 г/сут •• Цилиндры — гиалиновые, жировые, восковидные и эпителиальные •• Лейкоцитурия (обусловлена лимфоцитами), реже — в сочетании с микрогематурией •• Липидурия.
• Лабораторные данные, характерные для основного заболевания (LE-клетки при СКВ, гипергликемия при диабетическом гломерулосклерозе и т.д.).
Лечение
• Режим дозированной двигательной активности, диета — стол №7в с ограничением соли до 3 г/сут или бессолевая, богатая калием, с умеренным ограничением белка до 1–0,8 г/кг и животных жиров.
• Устранение причины НС •• Удаление опухоли •• Дегельминтизация •• Исключение лекарства или токсического препарата •• Антибиотики при инфекционном эндокардите.
• Патогенетическое лечение основного заболевания •• Коррекция гипергликемии •• Тромболитики, антикоагулянты при тромбозах, инфаркте •• Иммунодепрессивная терапия при ГН.
• Ликвидация отёков •• При небольших отёках — ограничение потребления соли, фитотерапия •• При значительных отёках — диуретические средства ••• Тиазидные диуретики (оказывают диуретический эффект при СКФ не менее 25–30 мл/мин) ••• Фуросемид (20–40 мг/сут или в/в 20–1200 мг/сут, эффективен и при сниженной СКФ в больших дозах) ••• Калийсберегающие — спиронолактон 100–600 мг/сут (в сочетании с петлевыми диуретиками, потенцирующими эффект) •• При торпидном к диуретикам отёчном синдроме ••• Сочетание 100 мл 20% бессолевого альбумина или низкомолекулярных декстранов — реополиглюкин с фуросемидом в дозе 200–240 мг в/в ••• Ультрафильтрация плазмы ••• Слабительные — 30 мг магния сульфата, сорбит
• Парентеральное введение белковых р-ров (альбумин, плазма) — при НС тяжёлой степени.
• Плазмаферез не показан (гипопротеинемия).
• Антикоагулянты •• Гепарин по 5000 ЕД 4 р/сут п/к или надропарин кальция в дозе 0,3–0,6 мл 1–2 р/сут п/к.
• Уменьшение выраженности протеинурии •• ГК (при ГН) •• Ингибиторы АПФ — каптоприл в дозе 50–100 мг/сут (эналаприл, лизиноприл, рамиприл) •• НПВС оказывают временный антипротеинурический эффект.
• Гиполипидемические средства — статины (ловастатин 20–60 мг/сут, симвастатин, правастатин, аторвастатин).
• При нефротическом кризе •• Восполнение ОЦК плазмозаменителями (альбумин, реополиглюкии от 400 до 1200 мл/сут с добавлением в конце инфузии 80–200 мг фуросемида) •• ГК (1–3 г/сут — пульсы в течение 2–3 дней) •• Антикининовые средства (пирикарбат по 0,5 г 4 р/сут) •• Антигистаминные средства (хлоропирамин, прометазин и т.д.).
• Антибиотики — при вторичной инфекции.
Осложнения • Инфекции • Гиповолемический нефротический криз • Инфекции — пневмония, рожа, пиелонефрит и др. • Сосудистые осложнения — тромбозы, инфаркты • Отёк мозга, сетчатки.
Прогноз зависит от возраста (у молодых более благоприятный), основного заболевания, клинической формы НС (при смешанной форме, амилоидозе хуже, чем при ГН, при СКВ лучше), стажа болезни и НС, морфологии ГН, эффективности терапии, в частности, ГК при ГН.
Сокращения. НС — нефротический синдром, ГН — гломерулонефриты.
МКБ-10 • N04 Нефротический синдром
Код вставки на сайт
Cиндром нефротический
Нефротический синдром (НС, нефроз) — симптомокомплекс, связанный с увеличением проницаемости клубочков, сопровождающийся протеинурией свыше 3,5 г/сут, гипоальбуминемией (менее 30 г/л), отёками и гиперлипидемией (последний признак необязателен).
Классификация • По тяжести •• Лёгкой степени (альбумины сыворотки крови 25–30 г/л) •• Умеренной степени (альбумины от 20 до 25 г/л) •• Тяжёлой степени (альбумины менее 20 г/л) • По форме •• «Чистый» НС (без артериальной гипертензии, гематурии и азотемии) •• Смешанный НС (с артериальной гипертензией и/или гематурией и/или азотемией) • По течению •• Эпизодический (единичные эпизоды НС) •• Рецидивирующий (протекающий с обострениями) •• Персистирующий (постоянный НС) • По осложнениям •• Неосложнённый •• Осложнённый.
Статистические данные. Возникает в любом возрасте, чаще — от 2 до 5 и от 17 до 35 лет. Преобладание пола зависит от причины: при СКВ — молодые женщины до 90%, при хронических заболеваниях лёгких — мужчины.
Этиология • Гломерулонефриты (ГН) — НС может быть при любой форме ГН. Наиболее частая причина у детей — болезнь минимальных изменений, у взрослых — мембранозный, мембранозно-пролиферативный, мезангиокапиллярный и фокально-сегментарный, реже мезангио-пролиферативный ГН и IgA-нефропатия • Метаболические нарушения — СД, амилоидоз • Системные заболевания — СКВ, пурпура Шёнляйна–Геноха, узелковый периартериит, синдром Шёгрена, саркоидоз, сывороточная болезнь, многоформная эритема • Неопластические состояния — лейкозы, лимфомы, миеломная болезнь, карциномы (бронхов, молочной железы, толстой кишки, желудка, почки), меланома • Воздействие нефротоксических, лекарственных факторов — соли золота, пеницилламин, НПВС, соли лития, героин • Аллергические — укусы насекомых, змеиные яды, антитоксины • Инфекционные — бактерии, вирусы, простейшие, гельминты • Наследственные — синдром Олпорта, болезнь Фабри • Смешанные — нефропатия беременных, злокачественная артериальная гипертензия • Тромбозы вен и артерий почек, аорты, нижней полой вены.
Генетические аспекты. Только врождённый НС (развивается у ребёнка до 3 мес после рождения) генетически детерминирован, обусловлен наличием мутантного гена, локализованного на 19q13, — NPHSI, кодирующего трансмембранный белок подоцитов нефрин.
Патогенез. Уменьшение отрицательного заряда базальной мембраны, увеличение порозности клубочкового фильтра приводят к массивной протеинурии, которая в свою очередь обусловливает гипопротеинемию, гипоальбуминемию, диспротеинемию. Отёки имеют в основном гипоонкотический характер; в основе гиперлипидемии лежат гипоальбуминемия, потеря с мочой ферментов, расщепляющих липиды.
Патоморфология. Поражение базальной мембраны клубочка иммунного, метаболического, токсического генеза. Характер поражения определяется заболеванием, которое привело к НС.
Клинические проявления • Жалобы неспецифические: нарушение аппетита, недомогание, боль в грудной клетке, животе • Отёки — от умеренных до анасарки •• Периферические отёки (ног, кожи спины, живота) •• Гидроторакс •• Гидроперикард •• Асцит •• Гидроартроз • Моча пенистая, олигурия • АД нормально («чистый» НС) или повышено (смешанная нефротически-гипертоническая форма) • Нефротическая кардиопатия • У детей часто развиваются ортостатическая артериальная гипотензия и шок • Пневмонии, пиелонефриты • Венозные тромбозы, ИМ • Нефротический криз •• Перитонеальные знаки •• Рожеподобная кожная эритема •• Повышение температуры тела • Нарушение кальциево-фосфорного обмена •• Гипокальциемия •• Судорожный синдром •• Деминерализация костей • Канальцевые расстройства •• Глюкозурия •• Аминоацидурия •• Гипокалиемия • ОПН • Клинические проявления заболевания, явившегося причиной НС.
Лабораторные данные
• Исследование крови •• Повышение СОЭ •• Анемия •• Гипоальбуминемия, снижение концентрации g -глобулинов •• При СКВ концентрация IgG повышена •• Гипонатриемия, гипокалиемия •• Гиперлипидемия •• Снижение концентрации железа, кобальта, цинка • Гиперкоагуляция.
• Исследование мочи •• Протеинурия >3 г/сут •• Цилиндры — гиалиновые, жировые, восковидные и эпителиальные •• Лейкоцитурия (обусловлена лимфоцитами), реже — в сочетании с микрогематурией •• Липидурия.
• Лабораторные данные, характерные для основного заболевания (LE-клетки при СКВ, гипергликемия при диабетическом гломерулосклерозе и т.д.).
Лечение
• Режим дозированной двигательной активности, диета — стол №7в с ограничением соли до 3 г/сут или бессолевая, богатая калием, с умеренным ограничением белка до 1–0,8 г/кг и животных жиров.
• Устранение причины НС •• Удаление опухоли •• Дегельминтизация •• Исключение лекарства или токсического препарата •• Антибиотики при инфекционном эндокардите.
• Патогенетическое лечение основного заболевания •• Коррекция гипергликемии •• Тромболитики, антикоагулянты при тромбозах, инфаркте •• Иммунодепрессивная терапия при ГН.
• Ликвидация отёков •• При небольших отёках — ограничение потребления соли, фитотерапия •• При значительных отёках — диуретические средства ••• Тиазидные диуретики (оказывают диуретический эффект при СКФ не менее 25–30 мл/мин) ••• Фуросемид (20–40 мг/сут или в/в 20–1200 мг/сут, эффективен и при сниженной СКФ в больших дозах) ••• Калийсберегающие — спиронолактон 100–600 мг/сут (в сочетании с петлевыми диуретиками, потенцирующими эффект) •• При торпидном к диуретикам отёчном синдроме ••• Сочетание 100 мл 20% бессолевого альбумина или низкомолекулярных декстранов — реополиглюкин с фуросемидом в дозе 200–240 мг в/в ••• Ультрафильтрация плазмы ••• Слабительные — 30 мг магния сульфата, сорбит
• Парентеральное введение белковых р-ров (альбумин, плазма) — при НС тяжёлой степени.
• Плазмаферез не показан (гипопротеинемия).
• Антикоагулянты •• Гепарин по 5000 ЕД 4 р/сут п/к или надропарин кальция в дозе 0,3–0,6 мл 1–2 р/сут п/к.
• Уменьшение выраженности протеинурии •• ГК (при ГН) •• Ингибиторы АПФ — каптоприл в дозе 50–100 мг/сут (эналаприл, лизиноприл, рамиприл) •• НПВС оказывают временный антипротеинурический эффект.
• Гиполипидемические средства — статины (ловастатин 20–60 мг/сут, симвастатин, правастатин, аторвастатин).
• При нефротическом кризе •• Восполнение ОЦК плазмозаменителями (альбумин, реополиглюкии от 400 до 1200 мл/сут с добавлением в конце инфузии 80–200 мг фуросемида) •• ГК (1–3 г/сут — пульсы в течение 2–3 дней) •• Антикининовые средства (пирикарбат по 0,5 г 4 р/сут) •• Антигистаминные средства (хлоропирамин, прометазин и т.д.).
• Антибиотики — при вторичной инфекции.
Осложнения • Инфекции • Гиповолемический нефротический криз • Инфекции — пневмония, рожа, пиелонефрит и др. • Сосудистые осложнения — тромбозы, инфаркты • Отёк мозга, сетчатки.
Прогноз зависит от возраста (у молодых более благоприятный), основного заболевания, клинической формы НС (при смешанной форме, амилоидозе хуже, чем при ГН, при СКВ лучше), стажа болезни и НС, морфологии ГН, эффективности терапии, в частности, ГК при ГН.
Сокращения. НС — нефротический синдром, ГН — гломерулонефриты.
Нефротический синдром
Нефротический синдром (код по МКБ10 – N04) – это клинический синдром, который характеризуется тяжелой протеинурией (высоким уровнем белка в моче), гипоальбуминемией (снижением уровня альбуминов в крови), гиперлипидемией (повышенным содержанием липидов в крови) и отеками.
Нефритический синдром представляет собой комплекс признаков, проявляющихся на фоне воспалительного процесса в клубочках почек. Поражение данного почечного аппарата сопровождается рядом осложнений, таких как недостаточное выведение солей и повышение артериального давления, отёчность и появление в моче крови и белка. Отличительной особенностью нефритического синдрома является то, что он представляет собой совокупность признаков, указывающих на патологические изменения в почках.
Специалисты Юсуповской больницы внимательно изучают клиническо-лабораторные признаки, имеющиеся у пациентов, и проводят высокоточную диагностику. При нарушении функции почек может развиться почечная недостаточность, которая представляет опасность для жизни пациента. Опытные специалисты Юсуповской больницы выбирают для пациентов методы, позволяющие не только устранить нефритический синдром, но и сопутствующие патологии, и возможные последствия.

- болезнь минимальных изменений;
- мембранозная гломерулопатия;
- фокально-сегментарный гломерулосклероз;
- мембрано-пролиферативный (мезангиокапиллярный) гломерулонефрит;
- другие пролиферативные гломерулонефриты.
- Инфекций (инфекционного эндокардита, сифилиса, лепры, гепатитов В и С, мононуклеоза, цитомегаловирусной инфекции, ветряной оспы, ВИЧ, малярии, токсоплазмоза, шистосомиаза);
- Применения медикаментов и наркотических средств (препаратов золота, пеницилламина, препаратов висмута, лития, пробенецида, высоких доз каптоприла, параметадона, героина);
- Системных заболеваний (системной красной волчанки, синдрома Шарпа, ревматоидного артрита, дерматомиозита, пурпуры Шенлейн-Геноха, первичного и вторичного амилоидоза, полиартериита, синдрома Такаясу, синдрома Гудпасчера, герпетиформного дерматита, синдрома Шегрена, саркоидоза, криоглобулинемии, язвенного колита;
- Нарушений обмена веществ (сахарного диабета, гипотиреоза, семейной средиземноморской лихорадки);
- Злокачественных новообразований (болезни Ходжкина, неходжкинской лимфомы, хронического лимфолейкоза, множественной миеломы, злокачественной меланомы, карциномы легких, толстой кишки, желудка, молочных желез, шейки матки, яичников, щитовидной железы и почек);
- Аллергических реакций (укуса насекомых, поллиноза, сывороточной болезни);
- Врождённых заболеваний (синдрома Альпорта, болезни Фабри, серповидно-клеточной анемии, дефицита альфа1-антитрипсина).
Нефротический синдром иногда может развиваться у пациентов, страдающих преэклампсией, IgА-нефропатией, стенозом почечной артерии.
- незначительные гломерулярные нарушения;
- очаговые и сегментарные гломерулярные повреждения;
- мембранозный гломерулонефрит;
- мезангиальный пролиферативный гломерулонефрит;
- диффузный эндокапиллярный пролиферативный гломерулонефрит;
- диффузный мезангиокапиллярный (мембранопролиферативный) гломерулонефрит;
- болезнь плотного осадка;
- диффузный серповидный гломерулонефрит;
- амилоидоз почек.
Определение состояния функции почек при нефротическом синдроме основано на 2 показателях: скорости клубочковой фильтрации и признаках почечного повреждения. Повреждение почек – это структурные и функциональные изменения почек, которые выявляют в анализах крови, мочи или при визуальных обследованиях.
Причины
Некоторые люди подменяют понятия нефротический и нефритический синдром. В медицине данные понятия разделяют. Так, нефротический синдром характеризуется поражением почек. При нефритическом синдроме развивается воспалительный процесс и другие сопутствующие признаки.
Развитие нефритического синдрома связано с проникновением антигенов из крови в почечные структуры. После их проникновения в почки активизируются иммунные механизмы, происходит иммунный ответ на чужеродное тело. Нефритический синдром может развиваться вследствие следующих причин:
вирусная или бактериальная инфекция;
действие радиационного излучения;
после введения вакцины или сыворотки;
токсическое воздействие после употребления алкоголя или приема наркотических веществ;
поражение сосудов вследствие диабета;
интоксикация организма химическими веществами различных классов;
хронические патологии мочевыводящих путей;
повышенная физическая активность;
резкие изменения температуры воздуха.
Нефритический синдром может развиваться как на фоне воспалительного процесса, так и неинфекционных нарушений – в зависимости от этого разрабатывается тактика лечения. В многопрофильной Юсуповской больнице работают опытные специалисты, которые сопровождают пациента в процессе лечения. Так, при аутоиммунной природе данного синдрома необходима консультация врача-ревматолога.
Симптомы
- появление в моче крови;
- изменение цвета мочи – он приобретает багровый оттенок;
- образование отеков, наиболее выраженной является отечность лица, век, ног в вечернее время;
- чувство жажды и медленное образование мочи.
- Патологический процесс в почках может вызывать у больных следующие симптомы:
- слабость, тошнота;
- боли в области поясницы, появляющиеся в ночное время;
- головные боли, появляющиеся при ослаблении организма;
- признаки инфекционных заболеваний дыхательных путей;
- температура тела повышается крайне редко.
Диагностика
- клинический анализ крови;
- общий анализ мочи;
- биохимический анализ крови (общий белок, альбумин, мочевина, креатинин, К, Na, Ca, уровень глюкозы и холестерина в сыворотке крови);
- расчет скорости клубочковой фильтрации по формуле Кокрофта-Голта;
- иммуноферментный анализ на вирусный гепатит В и С;
- анализ крови на ВИЧ;
- ультразвуковое исследование почек и органов брюшной полости.
- биопсию почки;
- общий анализ крови (до и после биопсии почки);
- общий анализ мочи (до и после биопсии почки);
- суточную протеинурию или протеин/креатининовый, альбумин/креатининовый коэффициенты;
- ультразвуковое исследование почек (после биопсии);
- коагулограмму;
- морфологическую диагностику биоптата ткани почки;
- иммуногистохимию.
По показаниям выполняют компьютерную томографию, ультразвуковое допплеровское сканирование сосудов почек, определяют уровень онкомаркеров в биологических жидкостях. При подозрении на токсическое происхождение нефротического синдрома определяют наличие и концентрацию висмута, лития, параметадона, героина в крови.
- онколог – при подозрении на паранеопластическую нефропатию;
- фтизиатр – при подозрении на специфический процесс;
- ревматолог – при подозрении на системное заболевание.
Лечение
Лечение нефритического синдрома преследует следующие цели:
достижение ослабления или исчезновения признаков заболевания;
ликвидация внепочечных симптомов (артериальной гипертензии, отеков) и осложнений (электролитных нарушений, инфекции, нефротического криза);
замедление прогрессирования хронической болезни почек и отдаление ее терминальной стадии с помощью диализа, трансплантации почки.
Пациенту в зависимости от тяжести нефротического синдрома рекомендуют свободный или постельный режим (при тяжелом состоянии пациента и наличии осложнений). Физическая активность дозированная – по 30 минут 5 раз в неделю. Пациентам врачи рекомендуют отказаться от курения и употребления алкоголя. Диета сбалансированная, с адекватным количеством белка (1,5-2г/кг), калоражем по возрасту. При наличии артериальной гипертензии и отеков ограничивают употребление поваренной соли (менее 1-2г в сутки).
Патогенетическую терапию после установки морфологического диагноза начинают в клинике терапии и продолжают в амбулаторных условиях. Лечение значительных отеков проводят диуретиками. Мочегонные препараты не назначают при диарее, рвоте, гиповолемии. При длительно сохраняющихся отеках назначают фуросемид внутривенно однократно болюсно или торасемид внутрь. Для лечения пациентов с рефрактерными отеками используют комбинацию петлевых и тиазидоподобных или калийсберегающих диуретиков. При высоком риске развития нефротического криза применяют комбинацию альбумина и диуретиков.
Если у пациента наблюдаются резистентные отеки в сочетании с почечной недостаточностью в остром периоде нефротического синдрома, проводят гемодиализ с ультрафильтрацией до выхода из критического состояния почечной недостаточности и появления диуреза.
Кардиологи Юсуповской больницы дифференцированно подходят к выбору метода терапии у пациентов с нефритическим синдромом. При отсутствии симптомов острого почечного повреждения с антигипертензивной целью назначают ингибиторы АПФ или блокаторы АТ1-рецепторов ангиотензина, но не в комбинации. При сохраняющемся высоком артериальном давлении применяют блокаторы кальциевых каналов. Если у пациента регистрируется частый пульс или присутствуют признаки хронической сердечной недостаточности, дополнительно назначают бета-блокаторы.
Патогенетическая терапия нефритического синдрома зависит от морфологического варианта. Ее назначают только после проведения биопсии почки и уточнения морфологического диагноза.
При терапии болезни проводят также лечение заболевания, которое вызвало нефротический синдром. При обнаружении паразитов, гельминтов назначают антипаразитарные (противогельминтные) препараты. Пациентам с новообразованиями проводят химиотерапию, лучевое лечение, выполняют оперативное вмешательство. При диабетической нефропатии эндокринологи проводят лечение сахарного диабета, нефрологи назначают препараты, оказывающие нефропротекторное действие.
В дебюте нефротического синдрома пациентам назначают метилпреднизолон или преднизолон. По достижению полной или частичной ремиссии постепенно снижают дозы преднизолона.
Пациенты, у которых после приема полной дозы преднизолона в течение 16 недель не наступает полной или частичной ремиссии, определяются как стероид-резистентные. Им проводится комбинированная терапия циклоспорином-А и минимальной дозой преднизолона.
У 50-75% пациентов с нефротическим синдромом, которые ответили на стероидную терапию, встречаются рецидивы. При повторном возникновении нефротического синдрома назначают преднизолон. Если рецидивы наступают три и более раз в течение одного года или имеет место стероид-зависимая форма, используют комбинированную терапию низкими дозами преднизолона в сочетании с одним из препаратов следующих групп:
Пациентам с нефротическим синдромом и хронической болезнью почек назначают статины. При резистентном нефротическом синдроме используют ритуксимаб. Лечение нефротического синдрома при системной красной волчанке проводят в зависимости от класса волчаночного нефрита.
Начатое в клинике терапии патогенетическое лечение продолжают в амбулаторных и домашних условиях пациента под ежемесячным контролем результатов лабораторных данных (клинического анализа крови, общего анализа мочи, биохимического анализа крови). Проводят мониторинг уровня протеинурии по тест-полоскам 1 раз в 1-2 недели, пациенты регулярно измеряют артериальное давление. При нарастании количества протеинов в моче определяют протеин/креатининовый коэффициент и проводят коррекцию иммуносупрессивной терапии. Если пациент не отвечает на проводимую иммуносупрессивную терапию, выполняют повторную биопсию почки в условиях клиники терапии.
Если причиной нефротического синдрома являются инфекционные заболевания, проводят антибактериальную терапию. Препараты подбирают каждому пациенту индивидуально в зависимости от вида возбудителя инфекции. При высоком риске артериальных и венозных тромбозов подкожно вводят низкомолекулярные гепарины в течение длительного времени.
Преимущества лечения в Юсуповской больнице
Для лечения пациентов с нефротическим синдромом все условия созданы в Юсуповской больнице:
Палаты с европейским уровнем комфорта;
Новейшее диагностическое оборудование и инновационные методы лабораторной диагностики;
Обеспечение пациентов качественным диетическим питанием, индивидуальными средствами личной гигиены;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Нефрологи придерживаются отечественных и европейских клинических рекомендаций по лечению нефротического синдрома. Врачи индивидуально подходят к выбору метода терапии каждого пациента.
При наличии признаков нефротического синдрома звоните по телефону контакт-центра Юсуповской больницы и записывайтесь на прием к нефрологу. Госпитализация в Юсуповскую больницу пациентов с острым нефротическим синдромом или его осложнениями проводится круглосуточно в любой день недели.
Нефротический синдром

Он включает обширную протеинурию, нарушения процесса обмена белков и липидов, отеки. Отдельно отмечается рост гипоальбунемии и гиперлипидемии во время нефротического синдрома. Также наблюдаются массивные отеки, выражающиеся в распространении на самые разнообразные полости, включая анасарку и водянку серозных полостей. Таким образом, нередко при нефротическом синдроме проявляется дистрофия кожного покрова и слизистых оболочек. Если симптоматика нефротического синдрома не выявляет нескольких характерных признаков болезни, диагностируется неполный или редуцированный нефротический синдром.
Причинами для развития нефротического синдрома чаще всего являются заболевания урологии, а также — системные, нагноительные, воспалительные и хронические инфекции, на фоне которых проявляется и развивается нефротический синдром. Специалисты-урологи отмечают, что каждый пятый случай заболевания почек осложняется данным синдромом. Присутствует и возрастная подверженность данному заболеванию: чаще этот синдром сопровождает взрослых (в возрасте около 30-40 лет), намного реже он проявляется у детей или пожилых людей.
Диагностика нефротического синдрома должна проводиться с рассмотрением клинико-лабораторной картины больного. Отслеживаются изменения, происходящие в результатах биохимических анализов крови и мочи. Анализируется ренальная и экстраренальная симптоматика. Отдельно изучаются данные, полученные с помощью биопсии почек.
Лечение нефротического синдрома включает широкий спектр медицинских методов. Назначается диета, прием диуретиков, антибиотиков, стероидов и цитостатиков. Проводится инфузионная терапия.

Профилактика и прогноз нефротического синдрома
Как будет развиваться и протекать нефротический синдром, часто зависит от того, какое именно первичное заболевание присутствует у пациента. Если говорить о прогнозе нефротического синдрома в целом, то стоит отметить, что лечение, назначенное верно и вовремя, способно полностью восстановить функцию почек, а также добиться полноценной ремиссии, стабильной по состоянию.
Если причина развития нефротического синдрома не установлена, есть опасность того, что заболевание примет иной ход течения: персистирующий или рецидивирующий. В конечном итоге это приводит к появлению хронического заболевания почечной недостаточности.
Профилактика нефротического синдрома — это, прежде всего, ранняя диагностика заболевания, после которого наступает тщательное и усиленное лечение почечной и внепочечной патологии. Любое заболевание почек должно быть пролечено препаратами, прием которых ведется аккуратно и под контролем врача, особенно над теми, что вызывают побочное нефротоксическое и аллергическое действие. Запущенное течение заболевания почек, неверное назначение препаратов, несвоевременное обращение к врачу — все это способно привести к развитию нефротического синдрома.
Причины развития нефротического синдрома
Разделяют типы нефротического синдрома, поскольку берут во внимание происхождение заболевания. Таким образом, нефротический синдром может быть:
- Первичным. Он сопровождает самостоятельные, отдельные заболевания почек. Развивается при таких болезнях, как гломерулонефрит, пиелонефрит, амилоидоз, опухолях почек, нефропатии беременных.
- Вторичным. Синдром является следствием тех заболеваний, которые вовлекают в процесс заражения почки. Развивается и сопровождает множество состояний, например, коллагенозы, узелковый периартериит, гемморагический васкулит, ревматизм, артрит, склеродермию, т.е. широкий спектр ревматических поражений. Кроме того, может сопровождать лимфому или лимфогранулематоз, инфекционные, паразитарные, лекарственные, аллергически болезни. Нередко появляется при отравлении тяжелыми металлами или укусах ядовитых змей.
Отдельно выделяют идиопатический тип нефротического синдрома, который означает, что причину его появления выявить не удалось. Такая форма постановки диагноза чаще всего сопровождает заболевание нефротическим синдромом в детском возрасте.
Существует несколько теорий, рассматривающих, анализирующих и объясняющих причины появления и развития заболевания. Среди них наиболее вероятной является иммунологическая концепция патогенеза нефротического синдрома. Ее правильность подтверждает высокая частота проявления заболевания у тех пациентов, которые уже страдают от аллергических и аутоимунных болезней. Также иммунологическая теория подтверждается высоким количеством положительных реакций на лечение иммуносупрессорами. В процессе развития заболевания в крови пациента образуются иммунные комплексы. Они являются прямым результатом взаимодействия внутренних (белки, ДНК, криоглобулины) и внешних (вирусы, бактерии) антигенов с антителами.
Образованные иммунные комплексы могут оседать в почечных тканях, что приводит к ответной воспалительной реакции. Нарушается микроциркуляция крови в клубочковых капиллярах. Повышается внутрисосудистая коагуляция.
Клубочковый фильтр таким образом изменяет свою проницаемость. В свою очередь, это приводит к нарушениям в процессе обмена белка, и он попадает в мочу, что выводит его из организма. Большая потеря белка, как известно, приводит к развитию заболеваний гипопротеинемии, гиперлипидемии и т.д.
Нефротический синдром изменяет внешний вид почек. Она будет увеличена в размерах, иметь гладкую, ровную поверхность. На разрезе почки будет видно, что мозговой слой отличается красным оттенком, а корковый — серым.
Микроскопическое исследование почки служит не только для того, чтобы определить наличие и степень развития нефротического синдрома. Также оно показывает степень распространения патологии на ткани и организм человека. Патологии здесь включают амилоидоз, коллагенозы, туберкулез. Сам же по себе нефротический синдром характеризуется нарушениями в структуре клеток капсулы клубочков и базальных мембран кровеносных сосудов.
Симптомы нефротического синдрома
Нефротический синдром, симптомы которого относительно однотипны, проявляется примерно одинаково, независимо от причины, его вызвавшей.
Главным симптомом является протеинурия, которая означает выведение из организма большого объема белка. Достигать она может 3-3,5 грамма в сутки, 90% этой массы составляют альбумины. Соответственно, с процессом потери белка в организме пациента снижается общий уровень сывороточного белка: до 60-40 грамма/литр и меньше.
Задержка жидкости в организме пациента проявляется в периферических отеках, асците, генерализированном отеке подкожной клетчатки.
Дальнейшее развитие нефротического синдрома также характеризуется множеством симптомов: проявляется общая слабость организма, потеря аппетита, жажда и постоянное ощущение сухости во рту. Кроме того, пациент ощущает тяжесть в поянице и вздутие живота. Могут быть рвота и понос.
Возможны проявления нефротического синдрома в форме судорог, миалгии, парестезии. Развивается гидроперикард и гидроторакс, это сопровождается одышкой как в состоянии покоя, так и движения. Появление и развитие периферических отеков, безусловно, сковывает движения пациента, поэтому больные часто малоподвижные и бледные, неактивные и вялые. Появляется шелушение кожи, сухость покрова. Становятся ломкими волосы и ногти.
Развитие нефротического синдрома может быть постепенным, медленным или же бурным и активным. Симптоматика проявляется по-разному и не всегда выявляет себя в полном спектре.
По ходу клинического течения заболевания разделяют на:
- чистый нефротический синдром (без гематурии и гипертензии);
- смешанный нефротический синдром, протекающий в нефротически-гематурической или нефротически-гипертонической форме.
Осложения заболевания включают вирусные, грибковые, бактериальные инфекции, а также отек мозга, сетчатки, гиповолемический шок.
Дигностика нефротического синдрома
Для диагностики нефротического синдрома используются методы лабораторного и клинического анализа.
Осмотр выявляет изменения кожного покрова, который становится бледным, холодным и сухим. Доктор может обнаружить обложенность языка, увеличенный живот, отеки.
Если присутствует гидроперикард, то это проявляется в расширении границ сердца, приглушении тонов. Присутствие гидроторакса выражается в слабом дыхании, мелкопузырчатых хрипах, укорочении перкуторного звука.
Общий клинический анализ мочи определяет повышенную плотность, наличие в осадке капель нейтрального жира и холестерина.
При исследовании периферической крови выявляют увеличенное значение СОЭ (60-80), количества тромбоцитов, сниженный уровень эритроцитов и гемоглобина. Проявляется ДВС-синдром, который обнаруживается во время проведения коагулограммы — проверки свертываемости крови.
Биохимия крови во время нефротического синдрома проявляет гипопротеинемию, а также гипоальбунемию.
При диагностике нефротического синдрома широко применяется ультразвуковая методика исследования, назначаемая для осмотра почек, сосудов. Также проводится нефросцинтиграфия.
Безусловно, из-за необходимости определить причину развития нефротического синдрома, проводится углубленное изучение заболевания. Для этого назначаются иммунологические и ангиографические анализы, биопсии почек, десны, прямой кишки. Материал, полученный после биопсии, подлежит морфологическому анализу.
Лечение нефротического синдрома
Лечение нефротического синдрома проводится под наблюдением врача в условиях стационара. Лечебные методики включают применение широкого спектра инструментов. На первом этапе назначается бессолевая диета, ограниченный прием жидкости, соблюдение постельного режима. Также проводится терапия медикаментами: прием диуретиков, калия, витаминов, антибиотиков, сердечных средств, антигистаминов, гепарина. Отдельно вводится альбумин и реополиглюкин – инфузионным способом.
Если причину развития болезни выявить не удалось, или же она состоит в поражении почек токсинами, аутоиммунным синдромом, тогда проводится лечение стероидами, например, преднизолоном. Такая иммуносупрессивная терапия нацелена на подавление процесса создания антител, улучшение кровообращения в почках, клубочковую фильтрацию.
Цитостатическая терапия, заключающаяся в приеме циклофосфамида и хлорамбуцила, проводящаяся специфическими пульс-курсами, показывает хороший результат при лечении устойчивого к гормонам нефротического синдрома.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Нефротический синдром
Нефротический синдром – это комплекс симптомов, который возникает при поражении почек и включает в себя выраженную протеинурию, отеки, нарушения в метаболизме белков и липидов. Тем не менее, не всегда патология сопровождает вторичные и первичные нарушения работы почек, иногда она выступает как самостоятельная нозологическая форма.
Термин используется с 1949 года, заменив собой такие понятия, как нефроз или липоидный нефроз и введен в современную номенклатуру ВОЗ. Статистические данные указывают на то, что встречается этот синдром среди всех болезней почек примерно в 20% случаев, иные сведения указывают на 8-30% случаев. Чаще всего заболевание обнаруживается в детском возрасте от 2 до 5 лет, реже им страдают взрослые, средний возраст которых от 20 до 40 лет. Но в медицине описаны случае развития синдрома у пожилых людей и у новорожденных детей. Частота его возникновения зависит от того этологического фактора, которым он обусловлен. Женщины страдают чаще мужчин в том случае, когда патология развивается на фоне ревматоидного артрита и системной красной волчанки.
Причины нефротического синдрома
Причины нефротического синдрома разнообразны, различают как первичную, так и вторичную патологию.
Причины первичного нефротического синдрома:
Самой распространенной болезнью почек, вызываемой данный синдром, является гломерулонефрит, как хронический, так и острый. При этом нефротический синдром развивается в 70-80% случаев.
Иными самостоятельными болезнями почек, на фоне которых возникает нефротический синдром, являются: первичный амилоидоз, нефропатия беременных, гипернефрома.
Причины вторичного нефротического синдрома:
Инфекции: сифилис, туберкулез, малярия.
Болезни соединительной ткани системного характера: склеродермия, красная волчанка, ревматоидный артрит.
Заболевания аллергической природы.
Септический эндокардит, имеющий затяжное течение.
Воздействие на организм токсических веществ, в том числе, тяжелых металлов, ядов от укуса пчел и змей и пр.
Онкология иных органов.
Тромбоз нижней полой вены, почечных вен.
Прием некоторых лекарственных средств.
Идиопатической вариант развития заболевания (когда причину установить не удается) чаще всего развивается в детском возрасте.
Обращаясь к патогенезу синдрома, можно отметить, что наиболее распространенной считается иммунологическая теория его развития.
Это подтверждает несколько фактов, среди которых:
Эксперименты над животными показали, что введение им нефротоксической сыворотки на фоне абсолютного здоровья вызывало у них развитие нефротического синдрома.
Часто патология развивается у людей, которые имеют аллергические реакции на пыльцу растений, гиперчувствительность к различным лекарствам.
У больных кроме данного синдрома часто имеются аутоиммунные заболевания.
Иммунодепрессантное лечение дает положительный эффект.
Иммунные комплексы, которые оказывают повреждающее действие на базальные мембраны почечных клубочков, формируются в результате контакта антител крови с антигенами внешними (вирусы, аллергены, бактерии, пыльца и пр.) и антигенами внутренними (ДНК, белки опухолей, криоглобулины и пр.). Иногда иммунные комплексы формируются в результате выработки антител к веществу, которое воспроизводится самими базальными мембранами почек. Каково бы ни было происхождение иммунных комплексов, степень поражения почек будет зависеть от того, какова их концентрация внутри организма и как долго они на органы воздействуют.
Еще одно негативное воздействие иммунных комплексов – это их способность активировать воспалительные реакции на клеточном уровне. В итоге происходит высвобождение гистамина, серотонина, ферментов. Это приводит к тому, что проницаемость базальных мембран становится выше, нарушается микроциркуляция в капиллярах почек, формируется внутрисосудистая коагуляция.
При макроскопическом исследовании видно, что почки имеют увеличенные размеры, поверхность их остается гладкой и ровной, корковое вещество имеет бледно-серый окрас, а мозговое – красный цвет.
Гистология и оптическая микроскопия выявляет патологические изменения с жировой и гиалиновой дистрофией почек, очаговую пролиферацию эндотелия органов, белковую дистрофию отделов почечных канальцев. Если заболевание имеет тяжелое течение, то возможна визуализация атрофии и некроза эпителия.
Симптомы нефротического синдрома

Симптомы нефротического синдрома типичны и всегда проявляются однообразно, вне зависимости от того, что спровоцировало развитие патологического процесса.
Среди них выделяют:
Массивная протеинурия. Выражается в большом количестве белка (преимущественно альбумина) в моче. Это главный симптом данной патологии, но он не является единственным признаком заболевания.
В сыворотке крови нарастает уровень холестерина, триглицеридов, на фоне уменьшения количества фосфолипидов. В итоге у больного развивается гиперлипидемия. При этом количество липидов настолько высоко, что способно окрашивать сывороточную часть крови в молочно-белый цвет. В итоге лишь по одному внешнему виду крови можно судить о наличии гиперлипидемии. Предположительно, что увеличение липидов в крови обусловлено их повышенной продукцией в печени с задержкой их в сосудах из-за высокой молекулярной массы. Сказывается также нарушения метаболизма почек, падение уровня альбумина в крови и пр.
Происходит скачок холестерина в крови. Иногда его уровень может достигать 26 ммоль/л и даже больше. Но чаще всего рост холестерина умеренный и не превышает отметки в 10,4 ммоль/л.
Отеки. Они могут быть разной степени выраженности, но присутствуют у всех пациентов без исключения. Отеки иногда бывают очень сильными, до такой степени, что ограничивают подвижность пациента, становясь препятствием к выполнению трудовых обязанностей.
У пациента наблюдается общая слабость, повышенная утомляемость. Слабость имеет тенденцию к нарастанию, особенно в том случае, когда нефротический синдром присутствует продолжительное время.
Страдает аппетит, увеличивается потребность в жидкости, так как жажда и сухость во рту присутствуют на постоянной основе.
Количество выделяемой мочи становится меньше.
Тошнота, рвота, метеоризм, боли в животе и жидкий стул наблюдается редко. Преимущественно эти симптомы указывают на выраженный асцит.
Характерны головные боли, тянущие ощущения в районе поясницы.
При многомесячном течении болезни развиваются парестезии, судороги на фоне потери калия, болезненные ощущения в мышцах.
На гидроперикардит указывает одышка, которая беспокоит больного даже во время состояния покоя, а не только на фоне физической нагрузки.
Больные, как правило, малоподвижны.
Кожные покровы бледные, температура тела может держаться на нормальных отметках, а может быть меньше нормы. В связи с этим, кожа на ощупь холодная и сухая. Возможно ее шелушение, ломкость ногтей, выпадение волос.
Тахикардия развивается на фоне сердечной недостаточности или при анемии.
Артериальное давление либо снижено, либо в норме.
На языке обнаруживается плотный налет, живот увеличен в размерах.
Общий обмен веществ нарушен, так как страдает функция щитовидной железы.
Уменьшение объема выделяемой мочи также является постоянным спутником патологии. При этом за сутки больной выделяет не более литра мочи, а иногда и 400-600 мл. Видимых примесей крови в моче, как правило, не обнаруживается, но она выявляется при микроскопическом обследовании.
Еще один клинический признак синдрома – это гиперкоагуляция крови.
Симптомы нефротического синдрома могут нарастать медленно и постепенно, а иногда, напротив, бурно, что чаще всего происходит при остром гломерулонефрите.
Кроме того, разграничивают чистый и смешанный синдром. Разница заключается в отсутствии или присутствии гипертензии и гематурии.
Формы нефротического синдрома
Стоит отметить также три формы синдрома, среди которых:
Рецидивирующий синдром. Для этой формы заболевания характерна частая смена обострений синдрома на его ремиссии. При этом ремиссии удается достичь за счет лекарственной терапии, либо она случается спонтанно. Тем не менее, спонтанная ремиссия наблюдается достаточно редко и преимущественно в детском возрасте. На долю рецидивирующего нефротического синдрома приходится до 20% всех случаев болезни. Ремиссии могут быть довольно длительны по продолжительности и иногда достигают 10 лет.
Персистирующий синдром. Эта форма заболевания является наиболее распространенной и встречается в 50% случаев. Течение синдрома вялое, медленное, но постоянно прогрессирующее. Стойкой ремиссии не удается добиться даже при упорной терапии и примерно через 8-10 лет у пациента развивается почечная недостаточность.
Прогрессирующий синдром. Эта форма заболевания отличается тем, что нефротический синдром развивается быстро и уже за 1-3 года способен привести к хронической почечной недостаточности.
Осложнения нефротического синдрома
Осложнения нефротического синдрома могут быть связаны как с самим синдромом, так и провоцироваться лекарственными препаратами, используемыми для его лечения.
Среди осложнений выделяют:
Инфекции: пневмония, перитонит, фурункулез, плеврит, рожистое воспаление и пр. Наиболее тяжелым осложнением принято считать пневмококковый перитонит. Несвоевременная оказанная антибактериальная терапия может привести к летальному исходу.
Нефротический криз – еще одно редкое, но тяжелое осложнение нефротического синдрома. Сопровождается увеличением температуры тела, болями в животе, появлении кожных эритем с предшествующей рвотой, тошнотой, потерей аппетита. Нефротический криз часто сопутствует быстро нарастающему нефротическому шоку с выраженным падением артериального давления.
Тромбоэмболия легочной артерии.
Тромбоз почечных артерий, приводящий к инфаркту почки.
Имеются данные относительно, того что нефротический синдром увеличивает риск развития ишемии сердца и инфаркта миокарда.
Осложнения от приема лекарственных препаратов для лечения нефротического синдрома выражаются в аллергических реакциях, в формировании язвы желудка и кишечника с перфорацией язвы, в сахарном диабете, в лекарственных психозах и пр.
Практически все вышеперечисленные осложнения являются угрожающими для жизни пациента.
Диагностика
Клинико-лабораторные исследования является ведущим методом диагностики нефротического синдрома. Однако, осмотр и инструментальные методы обследования являются обязательными. Врач во время осмотра пациента визуализирует обложенный язык, отеки, сухие и прохладные кожные покровы, а также иные визуальные признаки синдрома.
Кроме осмотра врача, возможно назначение следующих видов диагностик:
Общий анализ мочи выявит увеличение относительной плотности, цилиндрурию, лейкоцитурию, холестерин в осадке. Протеинурия в моче, как правило, выражена сильно.
Анализ крови укажет на рост СОЭ, эозинофилию, рост тромбоцитов, падение гемоглобина и эритроцитов.
Коагулограмма необходима для оценки свертываемости крови.
Биохимический анализ крови выявляет увеличение уровня холестерина, альбумина, протеинемию.
Для оценки степени поражения тканей почек необходимо провести УЗИ с УЗДГ почечных сосудов, нефросцинтиграфию.
Не менее важно определить причину нефротического синдрома, для чего требуется углубленное иммунологическое обследование, возможно проведение биопсии почек, прямой кишки, десны, выполнение ангиографических исследований.
Лечение
Лечение нефротического синдрома проводится в условиях стационара под контролем врача-нефролога.
Общие рекомендации для врачей, практикующих в урологических отделениях, сводятся к выполнению следующих пунктов:
Соблюдение бессолевой диеты с ограничением приема жидкости и подбором в зависимости от возраста пациента количества белка.
Проведение инфузионной терапии с применением Реполиглюкина, Альбумина и пр.
Мочегонные препараты занимают важное место в лечении болезней почек. Тем не менее, их прием должен строго контролироваться специалистами, в противном случае возможно развитие серьезных проблем со здоровьем. Среди таковых: метаболический ацидоз, гипокалиемия, вымывание натрия из организма, уменьшение объема циркулирующей крови. Так как прием больших доз мочегонных препаратов на фоне почечной недостаточности или при гипоальбуминемии часто осложняется шоком, который трудно поддается коррекции, то лечить пациентов нужно с осторожностью. Чем короче будет срок прием диуретиков, тем лучше. Их повторный прием целесообразно назначать лишь при нарастании отеков и при снижении количества отделяемой мочи.
Чтобы избавить больного от отеков, рекомендуют прием Фуросемида, либо внутривенно, либо перорально. Это очень мощное противоотечное средство, но его действие кратковременно. Также для снятия отеков может быть назначена Этакриновая кислота. Еще одним важным звеном в борьбе с отеками являются диуретики, позволяющие сохранять калий в организме.
Если отеки обусловлены амилоидозом, то коррекции с помощью мочегонных препаратов они поддаются с трудом.
Глюкокортикостероиды – это препараты выбора для проведения иммуносупрессивного лечения нефротического синдрома. Эти препараты оказывают непосредственное влияние на иммунные комплексы, подавляя их восприимчивость к медиаторам воспаления, снижая их выработку.
Что касается лечения цитостатиками, то для этой цели используются такие препараты, как Циклофосфамид (Цитоксан, Циклофосфан) и Хлорамбуцил (Лейкеран, Хлорбутин). Эти препараты направлены на подавление деление клеток, причем они не обладают избирательной способностью и воздействуют абсолютно на все делящиеся клетки. Активизация препарата происходит в печени.
После выписки
После того как пациента выписывают из стационара, ему показано наблюдение у нефролога в поликлинике по месту жительства. Длительное время проводится поддерживающая патогенетическая терапия. О возможности ее завершения принять решение может только доктор.
Также больным рекомендовано санаторно-курортное лечение, например, на Южных берегах Крыма. Отправляться в санатории нужно во время ремиссии заболевания.
Что касается диеты, то больным следует придерживаться лечебной диеты под номером №7. Это позволяет уменьшить отеки, нормализовать метаболизм и диурез. Категорически запрещено включать в меню жирные сорта мяса, продукты, содержащие соль , маргарин, транс-жиры, все бобовые, шоколадные изделия, маринады и соусы. Питание должно быть дробным, способы приготовления пищи – щадящими. Вода потребляется в ограниченном количестве, ее объем рассчитывается в индивидуальном порядке, в зависимости от того, каков суточный диурез больного.
Профилактика и прогноз

К профилактическим мероприятиям относят упорное и раннее лечение гломерулонефрита, а также иных заболеваний почек. Необходимо осуществлять тщательную санацию очагов инфекции, а также заниматься профилактикой тех патологий, которые служат этиологическими факторами возникновения данного синдрома.
Лекарственные препараты должны приниматься исключительно те, которые рекомендует лечащий врач. Особую осторожность следует проявлять в отношении тех средств, которые обладают нефротоксичностью или могут вызвать аллергическую реакцию.
Если заболевание манифестировало однажды, то в дальнейшем необходим врачебный контроль, своевременная сдача анализов, избегание инсоляции и переохлаждения. Что касается трудоустройства, то работа людей с нефротическим синдромом должна быть ограничена в плане физических нагрузок и нервных перенапряжений.
Прогноз на выздоровление зависит преимущественно от того, что стало причиной развития синдрома, а также от того, как долго человек обходился без лечения, каков возраст больного и от иных факторов. Стоит учесть, что полного и стойкого выздоровления добиться удается достаточно редко. Это возможно, как правило, в детском возрасте при первичном жировом нефрозе.
У остальных групп пациентов рано или поздно наблюдается рецидив заболевания с нарастанием признаков нарушения почек, иногда со злокачественной гипертензией. В итоге у больного развивается почечная недостаточность с последующей азотемической уремией и гибелью человека. Поэтому чем раньше будет начато лечение, тем благоприятнее прогноз.

Образование: Диплом по специальности «Андрология» получен после прохождения ординатуры на кафедре эндоскопической урологии РМАПО в урологическом центре ЦКБ №1 ОАО РЖД (2007 г.). Здесь же была пройдена аспирантура к 2010 г.
Наши авторы
Нефротический синдром – сигнал о нарушении в работе почек
Нефротический синдром – состояние, характеризующееся богатой клинической картиной. Синдром свидетельствует о нарушении работы почек и мочевыделительной системы, требует основательной диагностики. Сопровождает большинство хронических и острых почечных заболеваний.
Нефротический синдром – причины
Состояние провоцируют инфекционные и системные заболевания, патологии внутренних органов. К нефротическому синдрому приводит:
- гранулематоз – воспаления гранулем;
- ревматоидный артрит – повреждение соединительной ткани и суставов;
- красная волчанка – заболевание соединительной ткани, кожи, внутренних органов;
- ВИЧ;
- туберкулез;
- инфекционное воспаление сердечной оболочки;
- гнойные очаги;
- отравление тяжелыми металлами;
- аллергические реакции;
- сахарный диабет; ; .
Состояние проявляется при лечении некоторыми медикаментами: антибиотиками, противосудорожными. При наличии хронических патологий важно отслеживать свое состояние и сразу обращаться к врачу, обнаружив изменения.
Симптомы нефротического синдрома
Для нефротического синдрома характерна достаточно яркая симптоматика, чтобы обнаружить его в домашних условиях и обратиться к врачу своевременно:
-
век, одутловатость лица;
- землистый цвет кожи, бледность;
- отеки половых органов, поясницы;
- шелушение кожных покровов, сухость и микротрещины.
Из трещинок может сочиться жидкость. Отеки распространяются по всему телу, если вовремя не начать лечение. Самый опасный признак – скопление жидкости во внутренних органах: перикарде, плевральной и брюшной полости.
Во время лабораторной диагностики определяется низкое содержание белка в крови и высокое – в моче. Характерна повышенная свертываемость крови и низкая концентрация альбумина. Если вы обнаружили у себя один или несколько симптомов, запишитесь на прием к урологу, чтобы не допустить осложнений.
Формы патологии
Хронический и острый нефротический синдром не считаются отдельными типами заболеваний. Классификация создана на основе первопричин заболевания:
- первичный – результат заболевания почек, приобретенный или врожденный нефротический синдром;
- вторичный – сначала развиваются заболевания, не касающиеся почек, и только затем поражается мочевыделительная система;
- идиопатический – при котором определить первопричину невозможно.
Лечение нефротического синдрома и чувствительность состояния к терапии определяют еще несколько групп – гормоночувствительные и гормонорезистентные. Первый диагноз устанавливается, если ощутим прогресс от применения гормонов, второй – если состояние не изменяется при назначении гормонотерапии.
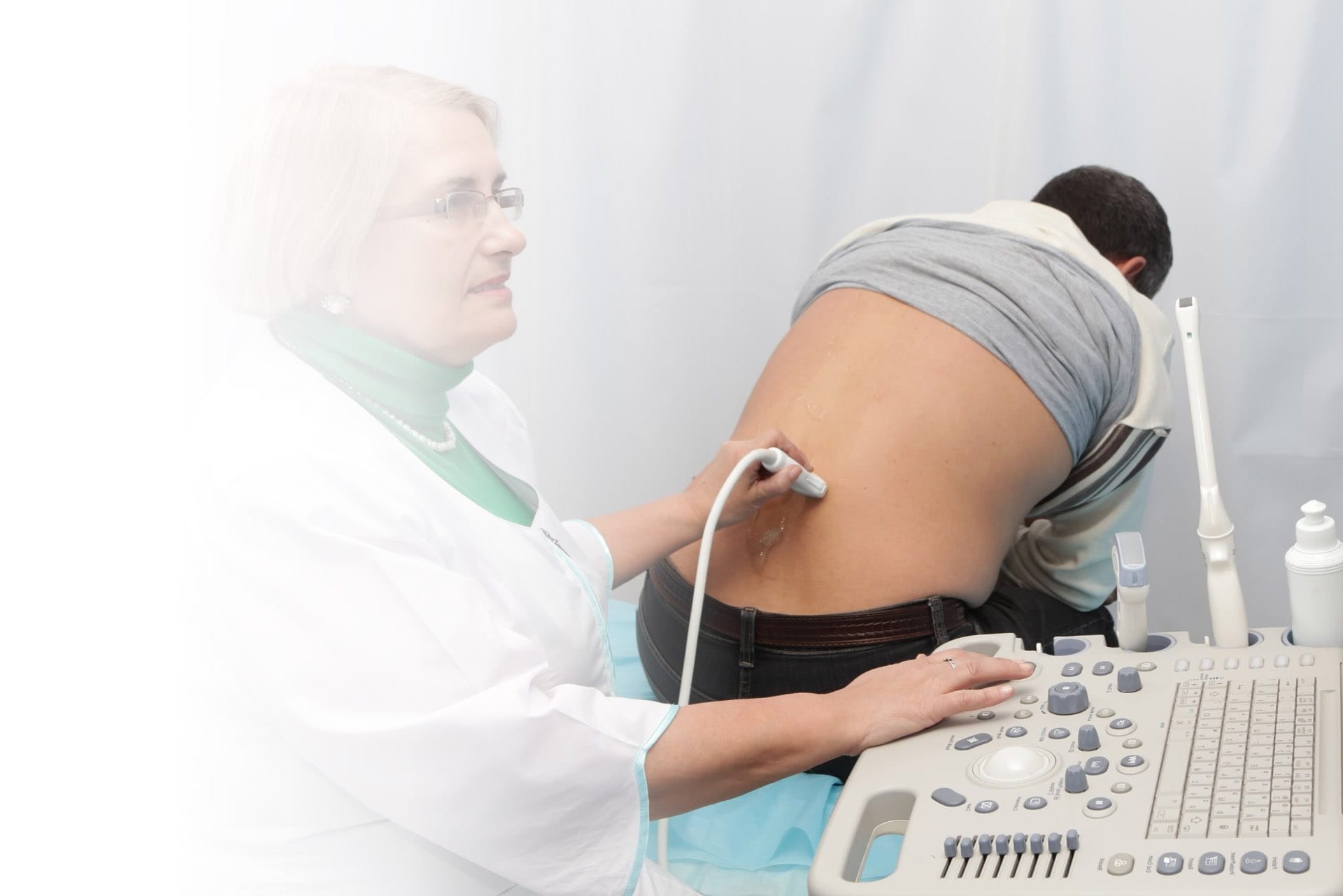
Диагностика
Опытный врач начинает диагностику нефротического синдрома со сбора анамнеза. Для установки диагноза показаны такие исследования:
- пальпация печени;
- анализ крови с исследованием концентрации С-реактивного белка, лейкоцитов, гемоглобина, холестерина – общий и биохимический анализы;
- анализ мочи на концентрацию белка, присутствие крови, плотность;
- УЗИ для визуализации патологии почек;
- допплер сосудов мочевыделительной системы;
- ЭКГ для определения поражения сердца.
При подозрении на новообразования показана биопсия для дифференциальной диагностики.
Сотрудники Клиники урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова специализируются на диагностике и лечении нефротического синдрома. Врачи высшей категории готовы прийти на помощь в терапии первичных и вторичных синдромов. Диагностика и прием в одной клинике для экономии вашего времени – не откладывайте лечение, позаботьтесь о здоровье всего организма!
Акопян Гагик Нерсесович – врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова


