Трансмуральный инфаркт миокарда
Трансмуральный инфаркт миокарда означает некроз всех трех слоев сердечной мышцы – наружного (эпикарда), среднего (миокарда) и внутреннего (эндокарда). Поэтому трансмуральный инфаркт называется проникающим (в переводе «сквозь-стеночным»).
На электрокардиограмме при трансмуральном инфаркте хорошо заметен зубец в виде Q. С этим связано еще одно название этого вида инфаркта миокарда – Q-инфаркт.
Трансмуральный инфаркт опасен, в первую очередь, своими рецидивами. Мелкоочаговая форма некроз тканей, несмотря на проникающий характер, не приводит к серьезным осложнениям. Однако повторный инфаркт становится причиной обширной симптоматики, угрожающей не только здоровью, но и жизни человека. Крупноочаговый инфаркт, при котором поражается значительный участок сердца, представляет большую опасность уже при первом приступе.
Главной причиной трансмурального инфаркта миокарда является атеросклероз коронарных артерий. При этом заболевании в стенках сосудов образуются бляшки, которые сужают просвет сосудов, затрудняя кровоток и поступление крови к сердцу. Ситуация усугубляется при физических нагрузках и нервных стрессах, при которых пульс учащается, кровоток ускоряется и усиливается. В результате в месте атеросклеротических бляшек возникают завихрения крови, происходит слипание эритроцитов и образование тромбов. Эти тромбы и представляют собой главную опасность развития трансмурального инфаркта.
Разрыв атеросклеротической бляшки или отрыв тромба влечет за собой закупорку сосуда, питающего сердце. Оставшись без кровоснабжения и поступления кислорода, клетки мышечных тканей умирают – образуется очаг некроза.
Этот процесс сопровождается болями в области сердца, которые тем сильнее, чем боль очаг поражения. Боли при трансмуральном инфаркте миокарда имеют волнообразный характер – то накатывая, то отступая, они могут продолжаться десятки минут, несколько часов и даже несколько суток,
Боль в сердце при трансмуральном инфаркте острая, сжимающая, отдающая под левую лопатку, в левую руку, челюсть, зубы, ухо, сопровождается беспокойством, тревогой, возбуждением, страхом смерти.
Особенностью обширного трансмурального инфаркта миокарда является присоединение двигательных нарушений (паралич конечностей), дисфункции внутренних органов, затруднения речи и других симптомов, связанных с нарушением кровоснабжения организма. Другими серьезными осложнениями трансмурального инфаркта являются отек легких и сердечная астма.
Экскурсия по стационару “Экстрамед”













Сравнение стационара Экстрамед с государственной больницей и платным отделением государственной больницы:
| Стационар | Государственная больница |
Платное отделение гос. больницы |
|
| Новые методики лечения |  |
 |
 |
| Индивидуальная забота персонала |  |
 |
 |
| Круглосуточный уход |  |
 |
 |
| Диагностическая база |  |
 |
 |
| Реанимация |  |
 |
 |
| Индивидуальное питание |  |
 |
 |
| Повышенный комфорт |  |
 |
 |
| Профессиональная ответственность |  |
 |
 |
| Длительное пребывания |  |
 |
 |
| Новейшие лекарственные препараты |  |
 |
 |
| Размещение с родственниками |  |
 |
 |
| Прием посетителей в любое время |  |
 |
 |
| Выезд врача на дом |  |
 |
 |

ОТЗЫВЫ ПАЦИЕНТОВ
Огромное спасибо всему персоналу клиники Экстрамед за своевременную и профессиональную помощь. Не так давно я выписалась из стационара Экстрамед, где проходила реабилитацию. Надо сказать, что была поражена медперсоналом. Было видно, что они не просто механически выполняют свою работу, а индивидуальн. >>
Не знаю, как отблагодарить всех сотрудников Экстрамеда. Моя мама, несмотря на возраст и диабет, встала на ноги. До этого она была тем самым лежачим больным, за которым ухаживают всей семьей. Но после назначенного курса реабилитации, созданные в этой клиники великолепные условия и современная аппарат. >>
Имею желание выразить громадную благодарность всем врачам и медсестрам клиники « Экстрамед» за то, что поставили на ноги мою бабушку, пережившую инсульт. После 3-ех недельного пребывания в этой клинике, благодаря профессионализму врачей и персонала, она была выписана. Огромная благодарно. >>
Добрый день! Хочется от всего сердца поблагодарить весь коллектив клиники «Экстрамед» за их качественное обслуживание, внимательное отношение к моей проблеме и заботу обо мне во время лечения. Я бы никогда не поверил в такой высокий уровень обслуживания, но пройдя курс реабилитации после. >>
Искренне благодарю за заботу и психологическую поддержку персонала. После удачного прохождения реабилитации после инсульта, после квалифицированной и своевременной помощи, правильного прогнозирования симптомов специалистов, у меня, как человека видевшего немало врачей (к моему сожалению), в корне из. >>
Трансмуральный инфаркт: определение, диагностика и прогноз пациента
Смертность от сердечно-сосудистых заболеваний, в особенности от инфарктов, продолжает занимать первые места во всех странах мира. Также растет встречаемость таких их форм, как трансмуральные и обширные. Они характеризуются тяжелым течением, многочисленными осложнениями и высокой летальностью.
Сложившаяся ситуация требует особого подхода в диагностике и лечении данного состояния, больные сразу же доставляются в отделение реанимации, где им проводят необходимые обследования и делают экстренную операцию. Реабилитация в подобной ситуации может длиться годами.
Что такое трансмуральный инфаркт
Существует несколько форм некроза мышцы сердца, а самой смертоносной и разрушительной из них является острый трансмуральный инфаркт миокарда. В качестве причины развития этой патологии выступает острая недостаточность поступления крови через систему венечных артерий, отвечающих за снабжение кардиальных тканей кислородом и питательными веществами. Такой дефицит коронарного кровотока может быть вызван двумя явлениями:
- внезапным полным прекращением кровотока через венечные артерии;
- несоответствием расхода кислорода сердечной мышцей его поступлению через эти сосуды.
Причиной возникновения могут служить атеросклероз этих сосудов, их сужение, формирование единичной атеросклеротической бляшки большого размера, тромбоз, внезапная мощная нагрузка на миокард, спазм кардиальных сосудов, связанный с нервно-гуморальными нарушениями.
В чем отличие от других форм
По месту расположению очага поражения в мышце сердца выделяют такие формы инфаркта миокарда:
- интрамуральный — в толще мышечной ткани;
- субэпикардиальный — под внешней оболочкой;
- субэндокардиальный — под внутренней оболочкой;
- трансмуральный — проходит через всю толщу мышцы.
Приставка «транс» переводится, как «сквозь». То есть зона некроза поражает огромный массив миокарда. Она проходит всю мышцу насквозь от перикарда до эндокарда.
О серьезности патологии говорит следующий факт: 20% всех зарегистрированных случаев внезапной смерти связаны именно с развитием трансмурального инфаркта. 20% пациентов, пострадавших от него, умирают в течение одного месяца.
Патология имеет четкую гендерную привязку: из 100 клинических случаев трансмурального инфаркта 16 приходится на женщин, и 84 — на мужчин.
Как определить и заподозрить
Заподозрить развитие заболевания можно по ряду характерных симптомов:
- бледности;
- приступам удушья;
- замиранию сердца;
- болезненной тахикардии;
- острым сжимающим либо продолжительным волнообразным болевым ощущениям.
Сердечная боль в большинстве случаев весьма характерна. Она иррадиирует в различные анатомические образования, расположенные в левой половине тела: лопатку, руку, ухо, часть зубного ряда и так далее.
Ключевые симптомы
Симптоматика трансмурального инфаркта миокарда различна в соответствии с периодом развития патологии. Давайте рассмотрим те этапы формирования некроза, на которых, при условии своевременного медицинского вмешательства, можно спасти не только жизнь пациента, но и целостность его сердечной мышцы.
Продромальный период
Больного начинают тревожить предвестники, схожие с нестабильной стенокардией:
- учащение болевых приступов с локализацией за грудиной;
- развитие болевых ощущений в ответ на физические нагрузки, ранее не вызывавшие таковых, а то и вовсе в покое;
- при применении для купирования боли нитропрепаратов прежняя доза не приносит обычного облегчения, для достижения необходимого эффекта требуется все больше лекарств.
Все эти проявления указывают на быстро развивающуюся закупорку коронарных артерий. При дальнейшем снижении объема проходящей по ним крови с большой вероятностью разовьется инфаркт миокарда. Поэтому клинический протокол по острому коронарному синдрому требует обязательной госпитализации таких больных.
Острейший период
Если время упущено, и достаточная помощь не была оказана в продроме, то наступает острейший период, — начало некротических изменений в сердечной мышце. Самое большое количество умерших от трансмурального инфаркта приходится именно на острейший период. Хотя, с другой стороны, терапия, проводимая в это время, наиболее эффективна, — вплоть до полного восстановления.
Симптоматика проявляется ангинозным статусом, — очень сильной давящей, сверлящей либо кинжальной болью в загрудинной области с характерной для сердца иррадиацией. Его продолжительность — более получаса, даже прием 3 таблеток нитроглицерина не приносит облегчения. Присоединяется ряд других симптомов:
- тревога;
- холодный пот;
- страх умереть;
- сильная слабость;
- гипотония (чаще) либо гипертония (реже).
Кроме стандартного ангинозного приступа, трансмуральный инфаркт может проявляться атипичными синдромами:
- абдоминальным, с болями в эпигастрии, иррадиирующими в спину, тошнотой, отрыжкой, метеоризмом, рвотой, после которой не наступает облегчение, напряжением мышц брюшного пресса;
- атипичным ангинозным, с болями в конечностях, нижней челюсти, горле;
- астматическим, с приступом одышки, в основе развития которой лежит отек легких либо сердечная астма;
- аритмическим, с преобладанием симптомов аритмии над болью или без боли вообще;
- цереброваскулярным, с обмороками, рвотой, тошнотой, головокружением; иногда – с очаговыми мозговыми проявлениями.
Ориентируясь на симптоматику, мы можем заподозрить инфаркт, а вот определить его наверняка поможет электрокардиография. О ней поговорим в следующем разделе.
Как установить локализацию трансмурального инфаркта по ЭКГ
Чаще всего трансмуральный инфаркт развивается в левом желудочке, — на передней, задней, боковой, нижней стенках, верхушке. Намного реже страдает правый желудочек. Ниже я расположил таблицу, в которой указаны изменения на электрокардиограмме при различной локализации очага поражения, а также информацию о том, закупорка какого именно сосуда привела к этой ситуации.
Локализация трансмурального инфаркта
Какой сосуд закупорен
Характерные признаки поражения в стандартных отведениях электрокардиографического исследования
Левая венечная артерия или ее ветки
Грудные отведения V4-V6
Правая венечная артерия либо огибающая ветка левой
ІІ, ІІІ, aVF — ST приподнят с положительным Т, иногда большие Q
Передняя межжелудочковая артерия
II, III, aVF, V1-V6 — ST приподнят, инверсия Т, Q — глубокий
Правая коронарная артерия
III, правые V1-V4 — ST приподнят
Задней и боковой
Огибающая ветвь левой коронарной артерии
V5, V6, — глубокий S, падение амплитуды R;
II, III, aVF, V5, V6 — зазубренный QRS;
V1, V2, V3 — реципрокные изменения;
Достоверный трансмуральный инфаркт миокарда на ЭКГ в III, aVF, V5, V6 — комплексы QS
aVL — ST приподнят, V1-V2 — высокие R, сегмент ST опущен.
Правая задняя нисходящая артерия либо левая огибающая
V1-V2 — увеличена амплитуда R, уменьшена глубина S; V1-V4 — понижение ST; V1-V4, aVR — положительный высокий Т
Обширный по задней стенке
Правая коронарная артерия, выше отхождения ветвей к АВ и синусовому узлам
II, III, aVF — патологический Q, приподнят ST, изменен Т; V6 — глубокий S.
Реципрокные: V1 – V2 — увеличение R, уменьшение S; V1 – V3 — положительный повышенный T; V1 – V4 — понижение ST
Наиболее выраженную симптоматику имеет острый трансмуральный инфаркт передней стенки миокарда левого желудочка.
Если при обширном трансмуральном инфаркте по задней стенке левого желудочка развиваются блокады проводимости, значит, некроз перешел на перегородку между желудочками.
Прогноз: есть ли шанс выжить
Учитывая тяжесть поражения, прогноз при трансмуральном инфаркте миокарда весьма неблагоприятен. Статистика свидетельствует, что 40% пациентов с этой патологией умирают до того, как попадут в стационар.
Но шанс на выживание остается достаточно большим, и его можно рассчитать по специальной шкале GRACE. Риск гибели пациента оценивается как высокий, средний или низкий, в зависимости от того, сколько баллов он получил по итогам калькуляции.
Шкала учитывает следующие критерии:
- возраст;
- есть ли застойная сердечная недостаточность;
- переносил ли пациент ранее инфаркты миокарда;
- уровень систолического АД;
- имеется ли на ЭКГ депрессия ST;
- содержание креатинина в сыворотке крови;
- повысилось ли содержание кардиоспецифических ферментов;
- была ли проведена пациенту ЧКВ в стационарных условиях.
Результат представляет собой степень вероятности для испытуемого умереть в течение предстоящего полугодия от осложнений трансмурального инфаркта миокарда. Эта степень варьирует от менее, чем 1%, до 54%.
Использовать шкалу в онлайн-режиме можно по ссылке здесь.
Трансмуральный инфаркт миокарда любой локализации является серьезным вызовом не только организму больного, но и врачам, которые будут бороться за его жизнь. И победа над болезнью может быть достигнута только при полном взаимопонимании и взаимопомощи самого пациента, его близких, службы скорой помощи, поликлиники и стационара. Только слаженная работа всех этих подразделений подарит человеку шанс на спасение.
Максимально верный предварительный и безошибочный уточненный диагноз позволят выбрать правильное направление терапии. Быстрое полноценное лечение и обязательная реабилитация способны вернуть пациента к привычной жизни и минимизировать последствия инфаркта.
Если вы в своей жизни или профессиональной деятельности сталкивались с больными, которым выпало такое тяжкое испытание, как трансмуральный инфаркт миокарда, расскажите об этом. Ваш ценный опыт может пригодиться любому для того, чтобы вовремя помочь человеку, попавшему в беду.
Случай из практики
Хочу рассказать об одном случае, когда у пациентки, попавшей в стационарное отделение с совершенно, казалось бы, сторонним диагнозом, при полноценном обследовании был выявлен трансмуральный инфаркт миокарда. Больная, к сожалению, умерла. Однако, случай поучительный, показывающий, как разные патологии способны усилить отрицательное влияние друг друга на человеческий организм.
Пациентка 72-летнего возраста была госпитализирована с диагнозом желудочно-кишечного кровотечения. Ее жалобы ограничивались тошнотой, слабостью и головокружением. Спустя сутки частота сердечных сокращений составила 110 ударов/минуту, а артериальное давление — 90/60 мм рт.ст.
В анамнезе ИБС, постинфарктный кардиосклероз НК 2 ст., на фоне ГБ 3 ст., осложненный пароксизмальной формой мерцательной аритмии. В качестве сопутствующей патологии выступил коморбидный остеоартрит.
Амбулаторно больная принимала Бисопролол, Лозартан, Диклофенак, Прадаксу.
При обследовании в стационаре были обнаружены многочисленные эрозивные изменения желудочной слизистой, анемия с быстро снижающимся уровнем гемоглобина.

После проведения ЭКГ на пленке были обнаружены острые очаговые изменения в левом желудочке, на передней его стенке.

Проведенный тут же тропониновый тест дал положительный результат.
Хочу обратить ваше внимание на то, что анемия является фактором риска сердечно-сосудистой патологии. Она учащает проявление следующих нозологических форм:
- инфаркта миокарда и его рецидивов;
- нарушения работы левого желудочка;
- госпитальной смертности (почти в полтора раза);
- осложнений со стороны сердечно-сосудистой системы.
Как и следовало ожидать, тяжелая постгеморрагическая анемия усугубила состояние, спровоцировала развитие трансмурального инфаркта миокарда и, в конечном итоге, привела к гибели пациентки. А основой всех проблем, значительно усугубившей состояние больной, послужило ошибочное назначение сочетания препаратов, вызвавших эрозивные повреждения слизистой оболочки желудка с последующим желудочно-кишечным кровотечением.
Для подготовки материала использовались следующие источники информации.
Трансмуральный инфаркт миокарда
Трансмуральный инфаркт миокарда — это наиболее тяжелая форма некроза кардиальной мышцы, при которой поражаются все слои сердца. Проявляется выраженным болевым синдромом, беспокойным поведением, лихорадкой. Главный этиологический фактор состояния — атеросклероз. Выявление патологии производится с помощью электрокардиографии, лабораторных анализов крови, ангиографии с контрастом. Лечение включает в себя методы консервативной терапии, но приоритетным, наиболее эффективным является хирургическое вмешательство в виде коронарного стентирования, шунтирования, трансмиокардиальной лазерной реваскуляризации.
МКБ-10

Общие сведения
Трансмуральный инфаркт миокарда — одна из самых тяжелых, жизнеугрожающих патологий сердца, уже многие годы остающаяся ведущей причиной смерти больных с сердечно-сосудистыми заболеваниями. Госпитальная смертность достигает 10%, а в некоторых регионах России 15%. В течение года после интенсивной терапии умирает еще около 10%. Половина больных с тяжелой формой кардиального некроза погибает на догоспитальном этапе. Мужчины 40-60 лет болеют чаще женщин, пик заболеваемости отмечается после 50 лет. Основная группа пациентов — люди с сопутствующим сахарным диабетом, гиперлипидемией, отягощенным семейным анамнезом.

Причины
Подавляющее большинство случаев инфаркта миокарда является следствием окклюзии главного ствола или ветви коронарной артерии. Процесс сопровождается значительным ухудшением снабжения кровью сердечной мышцы. При увеличении нагрузки на кардиальную мышцу она начинает испытывать гипоксию, ее функции снижаются, что приводит к последующему некрозу. В рамках современной медицины выделяют несколько причин сужения просвета венечных сосудов:
- Атеросклероз. Ведущий фактор развития инфаркта, обнаруживаемый у 95% людей, умерших от крупноочаговых процессов. Частый признак — высокий уровень липидов крови. Перекрытие диаметра артерии более чем на 75% вызывает отмирание тканей.
- Тромбоз. Флотирующие образования в кровотоке могут попадать в коронарные сосуды двумя путями: из левого желудочка, в котором образуются в результате фибрилляции предсердий и клапанных патологий, либо при незакрытом овальном окне.
К факторам риска развития инфаркта относят отягощенную наследственность (сердечно-сосудистые заболевания у ближайших родственников), возраст старше 50 лет, многолетний стаж курения. Провоцировать отложение липидов в стенках сосудов может ожирение, недостаточная физическая активность. Группу риска составляют пациенты с установленной артериальной гипертензией, сахарным диабетом, системными заболеваниями (особенно васкулитами).
Патогенез
Трансмуральный инфаркт развивается вследствие нарушения кровоснабжения сердечной мышцы. Адекватность коронарного кровотока запросам миокарда определяется наполненностью венечных артерий, которое зависит от аортального давления и сосудистого сопротивления, насыщенности кислородом, колеблющейся в зависимости от нагрузки на сердце и частоты его сокращений, а также составом плазмы и форменных элементов, меняющемся при гипогидратации, анемиях, токсических отравлениях. Любое нарушение баланса приводит сначала к ишемии, затем к омертвлению кардиальных клеток.
Крупноочаговый характер патологии практически всегда находит отражение в интенсивном болевом синдроме. Это связано с массивным поражением кардиальной мышцы, активацией большого количества болевых рецепторов, значительным снижением ее функции. Массивный очаг некроза может стать причиной попадания в кровь большого количества продуктов распада (миоглобин, тропонины) с развитием системного воспалительного ответа — резорбционно-некротического синдрома.
Симптомы
Трансмуральный инфаркт миокарда обычно имеет выраженную клиническую картину. Наиболее характерным симптомом является интенсивная боль, способная иррадиировать в левую сторону тела — руку, шею, спину, челюсть. Кардиалгия при данной патологии напоминает хорошо знакомый пациентам с заболеваниями сердечно-сосудистой системы приступ стенокардии, но, в отличие от него, крайне сложно купируется, длится более 20 минут.
Применение нитроглицерина, оправданное в большинстве случаев, не дает должного эффекта даже после трех таблеток. Также малоэффективно изменение положения тела, подача свежего воздуха, холодное питье. Помимо боли пациенты могут ощущать головокружение, тошноту вплоть до рвоты. При выраженной сердечной недостаточности на фоне инфаркта появляется одышка, особенно выраженная у женщин. Поражение массивного участка миокарда приводит к нарушению проведения импульса, тахикардии, экстрасистолии, различным блокадам. К общим признакам относят холодный пот, угнетение сознания или эмоциональное возбуждение, выраженную слабость.
Ретроспективно диагностируется около 50% случаев патологии, особенно у пожилых людей или больных сахарным диабетом на фоне развившейся нейропатии, в состоянии после трансплантации сердца. В подобных случаях инфаркт начинается без боли в грудной клетке, поэтому второстепенные признаки приобретают ведущую роль. Нетипичная манифестация может включать в себя инсульт, острый психоз, расстройства пищеварения, периферические эмболии.
Если к общему состоянию присоединяется резорбционно-некротический синдром, к прочим симптомам добавляется повышение температуры тела до 38-39° С на протяжении более 5-7 дней, лейкоцитоз до 15х10 9 /л с преобладанием нейтрофильной фракции. В анализе крови обнаруживается высокая скорость оседания эритроцитов в течение нескольких недель, анэозинофилия. Больные отмечают озноб, сменяющийся жаром, потливость, выраженную слабость.
Осложнения
Трансмуральный инфаркт миокарда способен привести к целому ряду жизнеугрожающих состояний. Самое частое осложнение — нарушения ритма сердца вплоть до фибрилляции желудочков. Нередко наблюдается сердечная недостаточность, обычно – левожелудочковая, сопровождающаяся хрипами, сердечной астмой, отеком легких. Специфическим именно для массивного некроза сердечной мышцы является кардиогенный шок, для которого характерно критическое уменьшение сердечного выброса, падение давления.
К менее частым последствиям относят эмболии в системе легочной артерии, аневризму и разрыв стенки сердца с тампонадой. При затрагивании инфарктом сосочковых мышц может возникнуть недостаточность митрального клапана с острой кардиальной недостаточностью. Описаны случаи так называемого постинфарктного синдрома, появляющегося через одну или несколько недель после болезни как иммунологическая реакция на некротическую ткань. Протекает как перикардит или плеврит с выраженной эозинофилией.
Диагностика
Физикальное обследование не позволяет выявить каких-то надежных диагностических признаков, подтверждающих либо опровергающих инфаркт миокарда, однако имеет большое значение в процессе оценки тяжести состояния больного. Визуально пациент обычно беспокоен, бледен, кожа покрыта холодным потом. Артериальное давление может повышаться на пике болевого приступа, сочетаться с тахикардией. Нередко нарастают признаки левожелудочковой недостаточности. Из инструментальных методик врачи-кардиологи используют:
- Электрокардиографию. Базовый метод диагностики. Изменения на ЭКГ появляются уже во время стенокардии и проходят ряд характерных стадий. Трансмуральный инфаркт характеризуется глубоким и широким зубцом Q, снижением амплитуды R, сегмент ST поднимается над изолинией. Через несколько дней формируется отрицательный зубец Т, сегмент ST снижается. Локализацию процесса определяют по грудным отведениям.
- Лабораторные методы. Массивный некроз мышечной ткани находит свое отражение в общем анализе крови. У пациентов обнаруживается выраженный лейкоцитоз на фоне лихорадки, лейкоцитарный сдвиг влево, увеличение СОЭ. В биохимическом анализе повышается значение внутриклеточных ферментов (АЛТ, АСТ, ЛДГ), отмечается высокий уровень креатининфосфокиназы, тропонинов.
- Коронарная ангиография. Рентгенологический метод, помогающий установить окклюзию коронарной артерии тромбом, оценить функцию желудочков, риск аневризм или разрыва стенок. Является обязательным компонентом предоперационной подготовки перед аортокоронарным шунтированием, ангиопластикой.
Лечение трансмурального инфаркта миокарда
Все больные с подозрением на данную патологию подлежат скорейшей госпитализации в специализированные отделения — реанимации, неотложной кардиологии, сосудистые центры. Терапию начинают на этапе до госпитализации, особенно при активном вызове скорой медицинской помощи, и продолжают стационарно. Больному прописывается строгий постельный режим, психический и эмоциональный покой, диета.
Консервативная терапия
Важнейшей начальной целью лечения является адекватное обезболивание, предотвращение шоковых состояний, жизнеугрожающих аритмий. Применяют сильные обезболивающие средства (морфин, промедол, трамадол), комбинируемые с атропином, кордароном. Назначают ингаляции кислорода, при угрозе фибрилляции желудочков используют дефибрилляцию либо внутривенное введение лидокаина. При подозрении на тромбоз показаны антикоагулянты прямого действия, преимущественно гепарин или стрептокиназа в больших дозировках.
Хирургическое лечение
Непосредственная цель инвазивных методов — восстановление адекватного кровоснабжения миокарда (реваскуляризация). Своевременно сделанная операция может значительно уменьшить зону некроза, снизить риск осложнений, предупредить рецидивы патологии. В настоящее время хирургическое лечение является приоритетным методом в терапии ишемической болезни сердца и инфаркта миокарда, позволяет добиться тех результатов, которые недоступны при медикаментозном воздействии. Применяются:
- Чрескожная коронаропластика. Расширение просвета сосуда достигается путем введения в него сетчатой металлической трубочки. Манипуляция провидится под рентген-контролем, чаще с доступом из бедренной или подключичной артерии. Результат вмешательства по многом зависит от материала, из которого изготовлен стент. В последующем от пациента требуется долгосрочный прием лекарственных средств (гиполипидемических, антитромбоцитарных).
- Аортокоронарное шунтирование. Суть операции заключается в создании обходного пути для тока крови в обход склерозированного или тромбированного участка сосуда. Это более серьезная манипуляция, приводимая на открытом сердце с использованием аппарата искусственного кровообращения. В качестве шунта может применяться как эндогенный материал (части дистальных артерий), так и искусственные импланты.
- Трансмиокардиальная лазерная реваскуляризация. Перспективный хирургический метод лечения, появившийся в последние годы. С помощью специальной лазерной установки в миокарде проделывается несколько десятков тонких сквозных ходов глубиной плоть до желудочковых полостей. По этим ходам кровь поступает непосредственно из камер к мышечным клеткам, минуя коронарные сосуды.
Прогноз и профилактика
Трансмуральный инфаркт наиболее неблагоприятен по прогнозу вследствие высокой вероятности летального исхода еще до момента оказания медицинской помощи, 20% вероятности гибели в первый месяц после приступа. Полноценная своевременная помощь минимизирует эти риски. Профилактика состояния, главным образом, сводится к предупреждению или коррекции атеросклероза. Важна нормализация массы тела, уровня липидов крови, контроль артериального давления, отказ от вредных привычек. Эти мероприятия особенно необходимы лицам с неблагоприятным семейным анамнезом.
Трансмуральный инфаркт миокарда: что это такое, опасности и лечение
Трансмуральный инфаркт миокарда требует длительного восстановления. Если осложнения отсутствуют, реабилитационный период занимает 5-6 месяцев. Тяжелые пациенты восстанавливаются более года.
Основные составляющие реабилитационного курса:
- физическая нагрузка;
- модификация факторов риска;
- диета;
- медикаментозное лечение;
- обучение, работа с психологом.
Физическая нагрузка
Важная составляющая процесса реабилитации. Лишенное большой части кардиомиоцитов сердце не справляется даже с легкими нагрузками без специальной подготовки. Сначала пациента учат самым простым вещам: вставать, сидеть, выполнять лежачие виды упражнений.
Затем больному разрешается проходить небольшие дистанции под присмотром врача, подниматься, спускаться по лестнице, увеличивают сложность ЛФК.
Следующий этап – продолжительная ходьба по улице, возможно занятия на кардиотренажерах, легкие аэробные нагрузки.
Модификация факторов рисков
Существует перечень факторов, увеличивающих вероятность развития рецидива, осложнений. Их исключения улучшает прогноз человека. Поэтому реабилитация обычно включает следующие компоненты:

- Отказ от курения. Сигареты вызывают спазм сосудов, ускоряют сердечный ритм. Поэтому курящие люди имеют более высокие шансы умереть в ближайшее время.
- Ограничения потребления алкоголя. Алкоголь повышает вероятность образования атеросклеротических бляшек, усложняет работу сердца. Поэтому инфарктникам необходимо минимизировать или исключить потребления спиртного.
- Снижения веса для пациентов с ожирением. Полные люди более склоны к развитию сердечно сосудистых заболеваний. Чем больше вес, тем сложнее сердцу обеспечить кровоснабжение всех органов, тканей организма.
- Контроль артериального давления (АД). Высокое давление повреждает сосуды. Поэтому необходимо следить, чтобы его значения не превышали 140/90 мм рт. ст.
- Контроль уровня сахара. Больные сахарным диабетом должны следить за концентрацией глюкозы. Высокое содержание сахара повышает риски развития осложнений.
- Профилактика гриппа. Людям, которые перенесли инфаркт миокарда, необходимо ежегодно делать вакцинацию против гриппа. Это заболевание часто дает сердечные осложнения.
Диета, особенности питания
После перенесенного инфаркта миокарда необходимо контролировать ежедневное количество калорий, следить за содержанием соли, насыщенных жиров. Рацион должен включать большое количество овощей, цельнозерновых каш, зелень, фрукты, нежирные молочные продукты, белое мясо, рыбу.
Диета требует исключения:
- маринованных блюд;
- солений;
- копченостей;
- кондитерских изделий;
- жаренной пищи;
- продуктов из фритюра.
Медикаментозное лечение
Всем пациентам назначаются лекарства, предупреждающее тромбообразование, облегчающие работу сердца, профилактирующие образование холестериновых бляшек. Большинство из них придется принимать пожизненно. Стандартная схема реабилитации включает:

- аспирин;
- бета-блокаторы (метопролол, атенолол);
- ингибиторы АПФ (каптоприл, эналаприл);
- статины (аторвастатин, розувастатин).
Обучение, работа с психологом
Понимание процессов, происходящих с организмом, помогает пациентам легче принимать необходимость изменений, дисциплинированно соблюдать рекомендации врача. Больные, прошедшие обучение, быстрее восстанавливаются, адаптируются, их жизнь более счастливая. Работа с психологом помогает научиться управлять стрессами, предупреждает, лечит депрессию.
Осложнения и последствия
Из всех разновидностей инфаркта данный вид является самым опасным, так как затрагивает все три оболочки сердца. В зависимости от площади нектротических изменений выделяют мелкоочаговый и крупноочаговый трансмуральный инфаркт. Последний характеризуется многочисленными и очень опасными осложнениями, среди которых:

- Тромбоэмболия;
- Отёк лёгких (причины, клиника, тактика помощи);
- Параличи конечностей;
- Нарушения речи;
- Мерцание желудочков, которое ведёт к смерти;
- Отказ различных органов и систем;
- В тяжёлых случаях – разрыв сердца.
Небольшие тромбы, которые при инфаркте образуются в большом количестве, могут заноситься с током крови в головной или спинной мозг, закупоривая капилляры и лишая кровоснабжения отдельные части этих органов. Это и служит причиной нарушения речи или параличей.
Разрыв сердца наступает внезапно и представляет собой нарушение целостности сердца в районе, поражённом некрозом. Чем больше этот район по площади, тем больше вероятность разрыва.
Мерцание желудочков – явление, при котором вместо нормальных сокращений желудочки сердца начинают бессистемно дрожать. При этом выталкивать кровь они не могут, из-за чего прекращается кровоснабжение всех органов и систем, которые остаются без поступления кислорода и питательных веществ.
Мерцание желудочков вскоре может переходить в трепетание – дрожь с частотой до 400 Гц. В этом состоянии сердце тоже не может обеспечить кровообращение, а потому вскоре наступает смерть.
Причины
Факторы развития примерно одинаковы и не зависят от формы патологического процесса. Острый трансмуральный инфаркт — результат атеросклероза коронарных артерий. Болезнь протекает в двух клинических формах.
- Первая — сужение (стеноз) сосудов. Развивается у хронических гипертоников с большим стажем, пациентов курящих, злоупотребляющих спиртными напитками и психоактивными веществами.
Купирование процесса проводится консервативными методами. При неэффективности назначают операцию по стентированию, баллонированию (механическому расширению просвета) или же протезированию пораженного сосуда.
- Вторая возможная форма — закупорка или окклюзия коронарной артерии тромбом или холестериновой бляшкой. Применяются статины, и препараты для растворения кровяных сгустков.
При срочной помощи некроз не успевает сформироваться. Нужно помочь в первые 4-6 часов, лучше раньше.
Прочие факторы обуславливают лишь атеросклероз или нарушение тока крови.
Гипертоническая болезнь
Стойкий рост артериального давления у пациента. Развивается как ответ на врожденные генетические факторы, неправильный образ жизни, избыток соли и прочие моменты.
Высокие уровни АД сказываются на тонусе сосудов. Они резко стенозируются, в течение считанных минут. Возникает острая ишемия.
В зависимости от объемов поражения возможно формирование инфаркта разных видов. Допускать такого нельзя. Гипертоническая болезнь хорошо поддается лечению только на начальных стадиях ( первой и второй ), на третьей возникают проблемы. Но вопрос также решаемый.
Метаболические дефекты
Обобщенное наименование патологических процессов. Основной объективный признак — нарушение липидного обмена, депонирования жиров. Такие пациенты нередко имеют повышенную массу тела. Но большой вес не сам по себе виновник. Это следствие.
Гипоксия
В результате отравления угарным газом, механической асфиксии, прочих моментов, связанных с недостаточным клеточным обменом. Восстановление проводится в срочном порядке.
Вероятность подобного исхода относительно низка. Около 7-12% случаев заканчиваются трансмуральным инфарктом.
Гипертиреоз
Избыточная выработка гормонов щитовидной железы. Т3, Т4, также гипофизарного ТТГ. Каковы причины — сказать трудно. Опухоли органа, воспалительный аутоиммунные патологии (тиреоидит Хашимото), диета с высоким содержанием йода или проживание в районах с избытком этого элемента.
Терапия под контролем эндокринолога. В один момент инфаркт не развивается, требуется много времени. Речь о позднем осложнении.
Сахарный диабет
Хроническое заболевание. Сопряжено с недостаточной выработкой инсулина или снижением чувствительности тканей к нему.
Терапия пожизненная. Сосуды по всему организму страдают в первую очередь. Тромбоз глубоких вен нижних конечностей влечет гангрену, нарушения анатомии артерий сетчатки — ангиопатию и слепоту. А поражение структур сердца заканчивается инфарктом.
Снизить вероятность можно только при постоянном лечении под контролем специалистов.
Избыточная выработка кортизола
Гормона коры надпочечников. Болезнь — результат опухолей самого парного органа или гипофизарной аденомы, так называемой кортикотропиномы. Клинический вариант патологического процесса — синдром Иценко-Кушинга.
Пациенты с таким диагнозом хорошо видны при первичном же осмотре. Гинекомастия, ожирение, лунообразное лицо, высокие показатели артериального давления, одышка, постоянная усталость, проблемы с опорно-двигательным аппаратом.
Курение
Длительное потребление табачной продукции. Провоцирует хронический стеноз сосудов. Через 3-5 лет риск метаболических отклонений также повышается почти втрое.
Отказ от пагубной привычки при формировании привыкания организма уже не дает стопроцентного эффекта. Потребуется длительная реабилитация, от 3 месяцев до года.
Злоупотребление спиртными напитками
Алкоголь не дает положительного эффекта, это миф. Согласно некоторым исследованиям, холестерин начинает активнее усваиваться организмом, откладываться на стенках сосудов, что приводит к атеросклерозу даже при малых объемах потребления пищи, богатой жирами.
Врожденные и приобретенные пороки сердца
Не выявляются на ранних стадиях. Порой вообще не дают каких-либо симптомов на протяжении многих лет. Проблема вскрывается после развития неотложного состояния: инфаркта или остановки сердца.
Некоторые анатомические дефекты более очевидны: стеноз или пролапс, недостаточность митрального, аортального и трикуспидального клапанов.

В краткосрочной перспективе (несколько лет) они приводят к гемодинамическим нарушениям. Кровь выбрасывается в большой круг не полностью, развивается ишемия миокарда. Это единственный фактор, не имеющий отношения к атеросклерозу.
С течением времени сердце изменяется на клеточном уровне. Недостаточная трофика ведет к утолщению кардиальных структур, а застой крови в камерах заканчивается их расширением (дилатацией). Диагностируется кардиомиопатия .
Половозрастные особенности
Пациенты в возрасте 40-50 лет и старше рискуют в большей мере. Причина — недостаточный синтез специфических гормонов.
Особенно заметны нарушения в организме представительниц слабого пола , потому как эстроген, прогестерон более не синтезируются в нормальных объемах. А именно эти вещества растворяют липидные структуры, холестерин и предотвращают стеноз сосудов.
Трансмуральный инфаркт чаще встречается у мужчин. Соотношение, примерно 4:1, как и в случае с прочими формами болезнетворного процесса. Женщины страдают реже, но летальность состояния почти в три раза выше.
Стадии развития трансмурального инфаркта
Существуют следующие стадии прогрессирования патологии:
- Продромальная стадия. Она сопровождается приступом стенокардии (ишемия миокарда, провоцированная уменьшением объема коронарных артерий). Может продолжаться от получаса до 30 дней.
- Острая стадия, которая проявляется в виде явных признаков приступа. Характеризуется болевыми ощущениями, сильной потливостью, слабостью, паническим состоянием и незамедлительным образованием очагов некроза. Стадия начинается по прошествии 20 минут после ишемического приступа, общая продолжительность – от 4 до 6 часов). При остром трансмуральном инфаркте нижней части стенки миокарда левого желудочка патология может протекать без какой-либо выраженной симптоматики. При острой стадии на пораженных некрозом участках запускается процесс формирования рубцов (от 10 до 12 суток).
- Подострая стадия, занимающая до 4,5 месяцев. В этот период проявления приступа постепенно ослабевают, сердце приспосабливается к новым условиям.
- Постинфарктная стадия. На этом этапе отсутствуют признаки инфаркта, за исключением случаев, когда прогрессируют осложнения.
Инфаркт трансмурального типа имеет острый характер не более 28 дней с момента его первого проявления.

Дополнительно рекомендуем прочитать статью о стадиях инфаркта.
Механизм развития
Примерно 9 из 10 инфарктов прогрессируют на фоне атеросклеротического поражения коронарных артерий. Внутри стенки большого сосуда, по которому осуществляется приток крови к сердцу (в основном – к венечной артерии), образуется белково-липидное новообразование (атеросклеротическая бляшка). Данный процесс развивается в результате нарушенного обмена веществ (например, при повышенном количестве холестерина в крови, гиперлипидемии).
Из-за нестабильного артериального давления нарушается целостность внутренней стенки сосуда, при этом содержимое бляшки перекрывает часть его просвета, образуя преграду для полноценного кровотока. Такое явление называют эмболией с жировым содержанием.
Также существует другой сценарий развития: к поврежденной стенке сосуда прилегают эритроциты с тромбоцитами, вследствие чего появляется сгусток крови (тромб), который с течением времени увеличивается в размерах и перекрывает просвет сосуда.
При таких условиях сердечная мышца не получает достаточного объема крови, который при обычных условиях обеспечивает ее полноценное функционирование.
Инфаркт миокарда
Острым проявлением ишемической болезни сердца (ИБС) является инфаркт миокарда. Заболевание не без оснований считается одним из наиболее опасных. Поэтому его легче предотвратить, чем лечить последствия и осложнения. Крайне важно обратиться за квалифицированной помощью к врачам при первых же признаках ИБС. Если же инфаркт все же случился, необходимо кардинально поменять образ жизни и довериться медицинским специалистам, чтобы не допустить его повторения.
Что такое инфаркт миокарда?
ИБС развивается на фоне атеросклероза сосудов сердца, который, в свою очередь, возникает из-за образования в крупном сосуде атеросклеротической бляшки, состоящей из холестерина, кальция и других веществ. Постепенно бляшка расширяется и перекрывает кровоток, нарушая нормальное кровоснабжение сердечной мышцы. В сосудах растет давление, а сердце испытывает голодание, так как кислород поступает в его ткани в ограниченном количестве.
В месте появления бляшки сосуд истончается и может в любой момент лопнуть. Кровь начинает сворачиваться и образуется кровяной тромб – организм старается закрыть «брешь» в сосуде. Тромб вырастает в течение короткого времени. Чем крупнее и важнее сосуд, который он в итоге перекрывает, тем сложнее клинический случай.
Спровоцировать разрыв бляшки может физическая или эмоциональная нагрузка. Многие инфаркты, в том числе острые, а также повторные случаются утром, когда организм оказывается не готов к переходу от ночного покоя к дневным нагрузкам.
Тромб полностью блокирует один из сосудов, подводящих кровь к сердцу. Именно в этот момент человек переживает инфаркт миокарда, сопровождающийся острой, нестерпимой болью: часть тканей сердечной мышцы быстро отмирает, и работа сердца нарушается вплоть до его полной остановки!
В начале сердечного приступа больной нуждается в неотложной медицинской помощи и должен быть как можно быстрее доставлен в больницу.
Периоды (стадии) инфаркта миокарда
В ряде случаев инфаркт миокарда развивается стремительно и неожиданно. Однако существует несколько предварительных стадий заболевания (длящихся от 2-3 дней до нескольких месяцев), по которым опытный врач всегда определит степень опасности для пациента.
Первый период называют стадией повреждения. Происходит острое нарушение сердечного кровообращения, что фиксируется с помощью ЭКГ. На данном этапе появляются явные признаки инфаркта миокарда. В сердечной мышце образуется зона омертвевших тканей. Чаще всего это происходит через 1-2 суток после начала инфаркта, хотя в ряде случаев процесс занимает несколько недель. По данным ЭКГ врач делает прогноз развития ситуации.
Второй период – острая стадия. Острый инфаркт миокарда может длиться несколько дней или 1-2 недели — вследствие того, что часть тканей отмирает, а часть восстанавливается.
Третий период – подострая стадия, в ходе которой в сердце очерчивается определенная область некроза, по размерам которой можно определить степень и характер инфаркта. Этот период может длиться несколько недель.
Четвертый период – стадия рубцевания – может продолжаться несколько лет. Ткани сердца, подверженные поражению, постепенно рубцуются. Сердечная мышца восстанавливает работу и адаптируется в новых условиях. В ряде случаев возможно исчезновение рубца.
Формы инфаркта миокарда
Классификация заболевания достаточно обширна и зависит от локализации и характера развития.
Пораженный участок сердца может находиться:
- в левом желудочке (различают передний, задний, боковой, нижний инфаркт миокарда);
- в верхушке сердечной мышцы;
- в межжелудочковой перегородке;
- в правом желудочке (наименее распространенная форма).
Также известны различные сочетания: задне-передний, нижне-боковой инфаркт.
В зависимости от ширины области поражения различают мелкоочаговый и крупноочаговый (обширный) инфаркт миокарда. Последняя форма охватывает большую часть миокарда и вызывается тромбозом крупного сосуда или спазмом артерии. Мелкоочаговые инфаркты занимают около 20% от всего числа. При развитии могут отсутствовать разрывы сосудов и другие проявления.
В зависимости от поражения того или иного сердечного слоя бывает субэндокардиальный, субэпикардиальный, интрамуральный, острый трансмуральный инфаркт миокарда.
В зависимости от характера течения случается моноциклический, затяжной, рецидивирующий, повторный инфаркт миокарда.
Существует ряд атипичных форм заболевания:
- абдоминальная – симптомы похожи на острый панкреатит;
- астматическая – схожа с приступом астмы с одышкой;
- церебральная – сопровождается головокружениями, нарушениями сознания;
- бессимптомная – характерна для людей с пониженной чувствительностью (например, при сахарном диабете).
Также известны специфические формы патологии, в частности инфаркт миокарда q, название которому дал определенный зубец на ЭКГ, который фиксируется только при данной форме. В сердечных тканях увеличивается уровень ферментов, происходят обширные ишемические изменения (омертвение участка мышцы).
Наиболее тяжелой формой считается острый трансмуральный инфаркт миокарда – поражению подвергаются все слои сердца. Такое заболевание всегда обширное крупноочаговое, а среди последствий часто фиксируется постинфарктный кардиосклероз – рубцевание крупных участков ткани.
Точно определить форму, степень сложности и стадию патологии может только опытный и квалифицированный врач. Он примет экстренные меры для того, чтобы вы смогли избежать неприятностей.
Причины инфаркта миокарда
Основной причиной патологии является атеросклероз, который диагностируется у большинства мужчин после 45 и женщин после 55 лет. В целом же известны три основные причины:
1. Просвет коронарных артерий, подводящих кровь к сердцу, значительно сужают атеросклеротические бляшки. Из-за их образования сосуды теряют эластичность.
2. На фоне атеросклероза может возникнуть спазм коронарных сосудов, который становится причиной инфаркта. Впрочем, спазм может вызвать и физическое или эмоциональное напряжение (стресс).
3. Разрыв бляшки, которая может находиться где угодно в сосудистой системе, приводит к закупорке (тромбозу) коронарной артерии оторвавшимся от бляшки тромбом.
Существует несколько главных факторов риска развития данной патологии.
- Наследственность: если один из ваших близких родственников имел диагноз ИБС, перенес инфаркт, вы в зоне риска.
- Если не следить за уровнем холестерина в организме, рано или поздно в сосудах начнут образовываться атеросклеротические бляшки.
- Также заболеванию подвержены люди, страдающие гипертонией. С повышением артериального давления повышается и потребность миокарда в кислороде.
- Среди негативных факторов – курение, чрезмерное увлечение алкоголем (интоксикация приводит к сужению коронарных артерий).
- Малоподвижный образ жизни приводит к нарушениям обмена веществ и как следствие – ожирению.
- Риск развития инфаркта имеется у больных сахарным диабетом, особенно имеющих избыточный вес. Глюкоза в повышенном количестве разрушает стенки сосудов.
- Перенесенный ранее инфаркт в любой форме – один из важнейших факторов риска.
Лечение
При остром приступе сердечной недостаточности, который грозит перерасти в инфаркт, необходимо вызвать врачей и оказать больному неотложную помощь:
- обеспечить приток свежего воздуха;
- дать нитроглицерин, бета-блокаторы, обезболивающее;
- провести непрямой массаж сердца, если больной потерял сознание.
Врач прежде всего купирует боль, чтобы снять нагрузку на сердце и уменьшить вредные последствия. Далее задача специалистов – восстановить коронарный кровоток. В ряде случаев (при наличии показаний) это делается посредством тромболизиса.
Лечение острого инфаркта миокарда, направленное на минимизацию его последствий заключается в немедленном устранении тромба или стеноза (сужения) артерии. В первые часы после приступа проводится стентирование:
- через небольшой разрез открывается доступ к крупному периферическому сосуду;
- в сосудистую систему вводится катетер, который подводится к месту закупоривания артерии;
- по катетеру в артерию вводится специальный баллон, который расширяет просвет сосуда;
- для долгосрочного поддержания сосудистых стенок устанавливается искусственный стент, благодаря чему кровоток восстанавливается.
Могут проводиться реанимационные мероприятия. В дальнейшем назначается медикаментозное лечение препаратами нескольких групп.
В целом же прогнозы при обширном инфаркте миокарда могут быть оптимистичными, если пациент продолжает наблюдаться у врача с высокой квалификацией и опытом ведения постинфарктных больных.
Последствия инфаркта миокарда
Вернуться к привычной жизни после лечения будет непросто, восстановление может занять несколько месяцев. Многое зависит от формы заболевания. Последствия обширного инфаркта миокарда могут быть весьма печальными, если не придерживаться рекомендаций врача. Заболевание негативно влияет на работу всего организма, поэтому за болезнью последует необходимость полностью поменять образ жизни, дозируя любые нагрузки на сердце – физические и эмоциональные. Ведь последствия повторного инфаркта миокарда могут оказаться трагичными.
- Пациентам пожизненно назначается ряд препаратов.
- Обязательна дозированная физическая нагрузка для приведения в тонус сердечно-сосудистой системы.
- Придется полностью отказаться от алкоголя и табака и перейти на здоровое питание.
- Посещение физиотерапевтических процедур позволит быстрее преодолеть негативные последствия.
- Необходимо регулярно посещать кардиолога и проходить обследования, чтобы исключить повторный инфаркт.
К сожалению, инвалидность после острого инфаркта миокарда – частое явление. Однако только от вас и квалификации лечащего врача зависит, насколько эффективно вы преодолеете последствия заболевания.
Осложнения инфаркта миокарда
Степень осложнений зависит от формы болезни. Чаще всего при обширном инфаркте сердце утрачивает нормальную способность сокращаться, поэтому у пациента развиваются различные аритмии. Нередка и острая сердечная недостаточность, выражающаяся в одышке, нехватке кислорода. Диагностируются аутоиммунные осложнения.
Сразу после инфаркта в области поражения могут развиваться воспалительные процессы. Небольшой процент осложнений приходится на нарушения целостности сердечной мышцы: может выйти из строя митральный клапан, произойти разрыв миокарда. Возникает перикардит, аневризма. В ряде случаев заболевание негативно отражается на других органах – в частности вызывает отек легких.
Среди поздних осложнений наиболее часто встречаются нейротрофические расстройства. У большинства пациентов диагностируется постинфарктный синдром. Нередки случаи пристеночного тромбоэндокардита.
Профилактика
Атеросклерозу подвержены 85% населения Земли, однако в ваших силах минимизировать риски развития инфаркта и вовсе избежать его. Особенное внимание профилактике необходимо уделять людям, находящимся в возрастной зоне риска и имеющим генетическую предрасположенность к ИБС.
- Следите за артериальным давлением, весом.
- Поддерживайте в норме холестерин и глюкозу.
- Больше двигайтесь и находитесь на свежем воздухе.
- Избегайте курения, в т.ч. пассивного.
- Попросите своего врача разработать для вас индивидуальную диету.
Доказано, что дозированная физическая активность снижает риск повторного инфаркта на 30%. А люди, не желающие отказаться от вредных привычек, увеличивают его в 2 раза.
Диагностика и лечение в CBCP
Центр патологии органов кровообращения предоставляет пациентам широкие возможности для диагностики, лечения и реабилитации после инфаркта.
Заметили первые признаки нарушения работы сердца? Не ждите, когда они разовьются в серьезное заболевание с негативным прогнозом. Пройдите диагностику в CBCP на современном оборудовании европейского уровня. Наши специалисты выявят малейшие изменения в сердечно-сосудистой системе и назначат лечение, которое в максимальной степени предотвратит у вас развитие инфаркта миокарда.
Нуждаетесь в профессиональной реабилитации после заболевания? Мы предлагаем эффективные методики, основанные на инновациях в кардиологии.
Реабилитация после инфаркта
Жизнь после инфаркта, даже острого или повторного вовсе не заканчивается, а прогноз может быть оптимистичным: вас ожидает множество радостей. Квалифицированные специалисты нашего центра подберут современное лечение, разработают индивидуальные системы питания и физических упражнений, предложат уникальные физиотерапевтические процедуры для устранения последствий заболевания.
Трансмуральный инфаркт миокарда: что это такое, причины, стадии, прогноз
На основании электрокардиографических данных в США принято различать инфаркт миокарда, который сопровождается либо не сопровождается развитием патологического зубца Q на ЭКГ (соответственно “Q wave” либо “non-Q wave myocardial infarction”). Как отмечает A. L. Goldberger (1991), с точки зрения электрокардиографиста эта терминология предпочтительнее, чем применявшиеся в США ранее определения — субэндокардиальный, когда отсутствовал, или трансмуральный инфаркт миокарда, когда присутствовал патологический зубец Q (QS) на ЭКГ.
А как же быть с привычным для наших врачей разделением инфаркта миокарда по электрокардиографическим данным на мелкоочаговый, крупноочаговый и трансмуральный, исходя из развития на ЭКГ соответственно только длительно сохраняющихся негативных зубцов Т, патологического зубца Q либо QS? (Термин субэндокардиальный инфаркт миокарда использовался у нас в тех случаях, когда на ЭКГ длительно сохранялись депрессия сегмента ST и отрицательный зубец Т без развития патологического зубца Q.)
Здесь необходимо вспомнить о том, что при длительной окклюзии коронарной артерии волна некроза распространяется сквозь толщу миокарда от эндокарда к эпикарду. Как отмечает A. L. Goldberger (1991), когда некроз захватывает более половины миокардиальной стенки, на ЭКГ регистрируются патологические зубцы Q, хотя инфаркт и не трансмуральный. В связи с тем что наши врачи в таком случае говорят о крупноочаговом, а не о трансмуральном инфаркте миокарда, явного противоречия здесь нет. Точно так же, когда поражается менее половины толщи стенки сердца, зубец Q не развивается.
И привычный для нас термин “мелкоочаговый инфаркт миокарда” вполне подходит в этом случае.
Таким образом, не забывая об американской специфике (когда под рубрикой “Q wave myocardial infarction” объединяют крупноочаговый и трансмуральный инфаркт миокарда) и вообще об относительности ЭКГ — патологоанатомических корреляций, вполне можно продолжать пользоваться устоявшимися определениями.
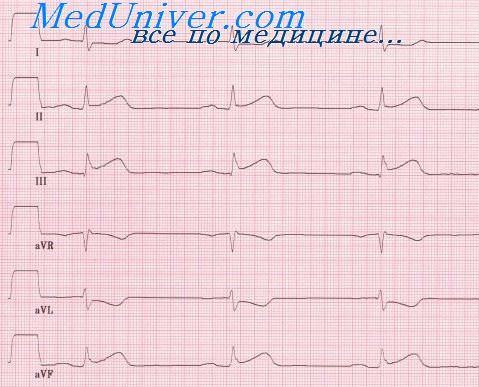
Изменения ЭКГ при крупноочаговом инфаркте миокарда
Напомним, что в течении крупноочагового (трансмурального) инфаркта миокарда различают:
– острейшую стадию (от нескольких минут до нескольких часов);
– острую стадию (от нескольких часов до 2 недель);
– под острую стадию (от 2 недель до 1,5—2 мес);
– рубцовую стадию (спустя 2 мес) от развития инфаркта миокарда.
Для острейшей стадии характерен выраженный подъём сегмента ST с началом формирования через 1—2 ч от момента развития инфаркта миокарда патологического зубца Q. Подъём сегмента ST сливается с положительным или со временем двухфазным либо отрицательным зубцом Т. Отрицательный коронарный (глубокий, заострённый, равносторонний) зубец Т также был описан Н. Е. В. Pardee (1925).
Острая стадия крупноочагового (трансмурального) инфаркта миокарда характеризуется подъёмом сегмента ST, с которым сливается вначале положительный, а затем отрицательный зубец Т, и формированием патологического зубца Q или комплекса QS. Через несколько суток (часов — в тромболитическую эру) сегмент ST приближается к изолинии. Быстрое снижение сегмента ST до изолинии считается одним из косвенных доказательств эффективности тромболизиса. Подъём сегмента ST может сохраняться на протяжении от 48 ч до 4 недель после развития инфаркта миокарда.
Сохраняющийся спустя 1 мес после развития инфаркта миокарда подъём сегмента ST > 1 мм в одном или нескольких отведениях ЭКГ в сочетании с патологическим зубцом Q (QS) свидетельствует о развитии аневризмы левого желудочка.
Для подострой и рубцовой стадии крупноочагового (трансмурального) инфаркта миокарда характерно наличие патологического зубца Q (QS), сегмент ST — на изолинии, зубец Т — отрицательный, изоэлектрический, двухфазный либо положительный.
Трансмуральный инфаркт: понятие, проявления, признаки на ЭКГ, как лечить, прогноз

Инфарктное повреждение сердечной мышцы, по-другому называемое некрозом, не только нарушает функционирование всего органа в целом, но и, в связи с образованием рубцовой ткани, быстро может приводить к прогрессированию сердечной недостаточности. Трансмуральный (Q-позитивный) инфаркт способен достаточно ощутимо снизить качество жизни пациента, а в случае развития осложнений и уменьшить ее продолжительность. Особенно непереносимо это для пациентов молодого трудоспособного возраста, потому что после Q-позитивного инфаркта нельзя не только работать, но и необходимо тщательно корригировать образ жизни, изменив питание, физическую активность и режим дня.

отражение различных форм ишемии миокарда на ЭКГ, в случае трансмурального инфаркта появляется патологический зубец Q
Причины трансмурального инфаркта
Причиной инфаркта миокарда всегда является ишемия, патофизиологической основой для которой служит острейшая гипоксия – нехватка кислорода. Клетки сердечной мышцы, не считая клеток головного мозга, в большей степени, по сравнению с другими внутренними органами, постоянно нуждаются в кислороде, как в источнике энергии для полноценной сократимости миофибрилл. Ишемия, в свою очередь, обусловлена резким, внезапным, полным прекращением кровотока к данному участку миокарда. Другими словами, за некроз того или иного участка миокарда ответственна та коронарная артерия, которая и питает этот участок. Причиной прекращения кровотока является полная закупорка просвета артерии изнутри атеросклеротической бляшкой и/или тромботическими наложениями, либо частичная закупорка бляшкой и/или тромбом в совокупности с ангиоспазмом.

Таким образом, патофизиологической основой ишемической болезни сердца (ИБС) вообще, и её острой формы – трансмурального инфаркта, в частности, является атеросклероз, в совокупности с другими факторами риска (высокие цифры артериального давления, стрессовые ситуации, наличие преморбидных и коморбидных состояний – ожирения, сахарного диабета).
Для того, чтобы понимать, почему именно трансмуральный инфаркт является более опасным, чем, к примеру, мелкоочаговый, необходимо представлять строение сердечной стенки в разрезе. Стенка сердца состоит из наружного слоя (эпикарда), среднего (непосредственно мышцы, или миокарда) и внутреннего (эндокарда). В зависимости от того, какая веточка коронарной артерии будет окклюзирована, ишемия, а затем и некроз, распространяются либо субэндокардиально (ближе к внутреннему слою), либо субэпикардиально (сквозь толщу всего миокарда к наружному слою). Разумеется, второй вариант опаснее, потому что некроз охватил не маленькую зону миокарда, как при субэндокардиальной ишемии, а распространился через всю сердечную стенку к эпикарду. Это влечет за собой не только нарушения локальной сократимости сердечной мышцы, но и нарушения проведения электрических импульсов по данному участку, что чревато развитием фатальных нарушений ритма сердца. То есть на пути следования электрического возбуждения по сердечной мышце, в том или ином месте вдруг возникает блок, из-за чего нарушается нормальный цикл сердечных сокращений. Именно поэтому трансмуральный инфаркт является более опасным как в остром периоде, так и в дальнейшем.

формы инфаркта миокарда
Любой пациент с патологией сердечно-сосудистой системы, в том числе и с факторами риска развития некроза сердечной мышцы, перечисленными выше, должен знать и уметь распознать у себя или у другого человека симптомы трансмурального инфаркта. Это диктуется необходимостью как можно более раннего оказания неотложной медицинской помощи, ведь чем раньше начато лечение, тем больше шансов улучшить выживаемость и прогноз в дальнейшем.
На какие симптомы обратить внимание?

О развитии трансмурального повреждения сердечной мышцы могут свидетельствовать следующие признаки:
1. Острейшая, внезапная, сильная боль типичной локализации, сопровождающаяся страхом смерти. Тем не менее, у разных пациентов индивидуальная болевая чувствительность, поэтому кажущаяся интенсивная боль на самом деле может быть спровоцирована банальным приступом стенокардии. И, наоборот, у пациентов с низкой болевой чувствительностью болевые ощущения могут быть не столь сильными, чтобы задуматься об инфаркте. В последнем случае врач, увидев грубые рубцовые изменения на ЭКГ, может сделать вывод о том, что пациент успешно перенес некроз миокарда “на ногах”. Но если при мелкоочаговых инфарктах так чаще всего и бывает, то при трансмуральных это наблюдается в единичных случаях.
К типичной локализации боли относятся такие зоны, как:

- область грудины и межреберий слева,
- межлопаточная зона,
- левые рука и лопатка,
- левая часть шеи и нижней челюсти.
Кроме этой локализации, необходимо помнить и о том, что болевые ощущения могут локализоваться в непривычных местах – в эпигастральной области и в животе, в межреберьях справа, а также быть незначительной и сопровождаться выраженной одышкой. Такие варианты называются соответственно абдоминальным и астматическим. Существует еще кардио-церебральный синдром, когда пациент теряет сознание при нормальных или повышенных цифрах АД.
2. Связь с нагрузкой. Любое, даже малейшее движение, не говоря уже о ходьбе или о беге, усиливает боль, превращая ее в нетерпимую. Со стороны это выглядит так – человек, идя по улице, внезапно хватается ладонью за левую часть грудной клетки, останавливается, падает или прислоняется к стене. Всегда при таких признаках необходимо подойти и узнать, что случилось, а затем (при выраженном плохом самочувствии и состоянии) вызвать бригаду СМП.
3. Другие симптомы. Боль в сердце часто сопровождается чувством удушья, кашлем с пенистой мокротой или без таковой, хрипящим дыханием, потерей сознания (на фоне низких цифр артериального давления). Появление любого из этих симптомов значительно утяжеляет прогноз и требует немедленного прибытия кардиореанимационной бригады по скорой помощи.
Диагностика и лечение на догоспитальном этапе
После вызова бригады СМП начинается диагностика и оказание неотложной помощи в том случае, если диагноз Q-позитивного инфаркта подтвердился. Для диагностики применяются ЭКГ и тест на тропонины (тропотест). Тропонины – это острофазовые белки, которые выбрасываются в кровь при острейшем повреждении миокарда. Любая бригада СМП в настоящее время оснащена тропотестами. Но тропотест является достоверным только тогда, когда прошло не менее 6-ти часов от начала возникновения болевого синдрома, в противном случае он может оказаться ложноотрицательным.

зубец Q на ЭКГ при трансмуральном инфаркте
Основные ЭКГ-признаки трансмурального повреждения миокарда отличаются в разные периоды инфарктного повреждения:
- В острейшем периоде (первые 2-3 часа) наблюдается так называемая “спинка кошки” – широкий и уширенный зубец Q, изгиб сегмента ST с высоким подъемом его над изолинией, а также высокий, остроконечный зубец Т,
- В остром периоде (10-14 дней) – сегмент ST приближен к нормальному положению, но сохраняется небольшой подъем, зубец Q сохраняется на всю оставшуюся жизнь,
- В подостром периоде (с двух недель до окончания шестой недели) – формируется широкий Q,
- В рубцовой стадии (более 1.5-2-х месяцев) отмечается сохранение лишь уширенного и глубокого зубца Q.

Кроме временных рамок, изменения на ЭКГ различаются и в зависимости от локализации некроза:
- Острый трансмуральный инфаркт передней стенки левого желудочка (код по МКБ-10 I21.0) характеризуется вышеописанными признаками в грудных отведениях 1-2,
- Острый некроз других уточненных локализаций (код по МКБ-10 I21.2) – перегородочно-верхушечной области ЛЖ – в 3-4-м, боковой области – в 5-6 отведениях.
- Для острого трансмурального инфаркта нижней (задней) стенки ЛЖ (код по МКБ-10 I21.1)такие признаки характерны в отведениях AVL и в III стандартном.

Видео: трансмуральный инфаркт на ЭКГ
В том случае, когда врач СМП диагностировал у пациента Q-позитивный инфаркт, начинается оказание неотложной помощи и транспортировка в профильный стационар. В крупных городах в последние годы инфаркты и инсульты лечатся в региональных сосудистых центрах (РСЦ) или в первичных сосудистых отделениях (ПСО). В населенных пунктах помельче такие заболевания лечатся в РБ, в городских клинических больницах, но обязательно в реанимационном отделении в первые 2-3 суток.
Неотложная помощь на догоспитальном этапе складывается из трех основных моментов:

- Адекватное обезболивание с применением наркотических анальгетиков (морфин),
- Внутривенное введение антикоагулянтов (альтеплаза) и антиагрегантов (брилинта) и/или прием их через рот (разжевать таблетку аспирина, выпить 75 мг клопидогреля) с целью реваскуляризации миокарда и предотвращения дальнейшего образования тромба в просвете коронарных сосудов,
- Препараты нитроглицерина под язык с целью предупреждения спазма коронарных артерий и купирования болевого синдрома в совокупности с анальгетиками.
Диагностика и лечение в стационаре
После того, как пациент был доставлен в РСЦ или в ПСО, незамедлительно и параллельно продолжаются диагностические и лечебные мероприятия. Из диагностических методов пациенту выполняются повторная ЭКГ (с динамикой не реже раз в сутки), УЗИ сердца и анализ крови на тропонины и другие острофазовые белки (КФК, КФК-МВ фракция, АлАТ и АСАТ).

В первые 24 часа должно быть принято решение о проведении коронароангиографии (КАГ) с последующим стентированием. Если стеноз коронарных артерий не является критичным и гемодинамически значимым ( не более 75% от просвета), стентирование не показано, и продолжается консервативное ведение пациента с подбором кардиотропных и гипотензивных препаратов на регулярной основе. В том случае, если стентирование пациенту показано, но по каким либо причинам не выполнено в первые сутки, то оно должно быть проведено не ранее, чем спустя две недели от начала заболевания. Почему именно эти сроки? Потому что в первые сутки действительно улучшается кровоснабжение миокарда, и предотвращается расширение зоны некроза. А вот не ранее, чем через две недели, потому что позднее 24 часов предотвратить расширение зоны некроза уже не получится, а риск осложнений возрастает. В любом случае, решение врачей о проведении чрескожных коронарных вмешательств (ЧКВ), включающих КАГ, чрескожную внутрисосудистую коронарную ангиопластику (ЧВКА) и стентирование, принимается индивидуально для каждого пациента.
Осложнения и прогноз Q-позитивного инфаркта миокарда
Осложнения при трансмуральном повреждении сердечной мышцы встречаются довольно часто (более, чем в 50% случаев), вот почему так важно оказать первую медицинскую помощь своевременно. Чаще всего возможно развитие фатальных нарушений ритма, отека легких, острой сердечной недостаточности и внезапной коронарной смерти.
Прогноз при Q-позитивном инфаркте благоприятный для жизни и здоровья, но только при условии регулярного наблюдения у кардиолога с ежегодным обследованием, а также при условии постоянного приема препаратов, которые достоверно повышают 5-летнюю выживаемость и улучшают прогноз. К таким препаратам относятся бета-блокаторы (конкор, коронал, бисопролол, метопролол и др) и ингибиторы АПФ (как аналоги – блокаторы рецепторов к ангиотензиногену II – БРА, АРА II, сартаны (периндоприл, лизиноприл, лозартан, валсартан)).
А вот трудовой прогноз неблагоприятен – пациентам после перенесенного некроза сердечной мышцы устанавливается группа инвалидности, причем степень нарушения трудоспособности (I, II или III группа) зависит от множества факторов, которые определяются на клинико-экспертной комиссии (КЭК) или медико-социальной экспертной комиссии (МСЭК).
Образ жизни после инфаркта

Дальнейший трудовой прогноз и прогноз для здоровья во многом зависят от грамотной реабилитации пациента сразу же после перенесенной сердечно-сосудистой катастрофы. Медицинская реабилитация должна быть начата в течение двух-четырех недель после нее, и проводиться совместно реабилитологами и кардиологами. Для этого пациент уже из стационара может быть переведен в местный санаторий или в больницу восстановительного лечения, специализирующуюся на восстановлении больных кардиологического профиля.
От пациента же, в свою очередь, всецело зависит коррекция образа жизни. В том случае, если он будет продолжать неправильно питаться, курить, подвергаться психоэмоциональным нагрузкам и постоянным стрессам, у него неизбежно прогрессирование атеросклероза, скачки артериального давления, возникновение и развитие сахарного диабета (как риска инфарктов и инсультов), что часто провоцирует повторные сердечные приступы, каждый из которых может оказаться последним.
Таким образом, благоприятное течение трансмурального инфаркта возможно при соблюдении всех условий, перечисленных выше, а именно – своевременной диагностики и неотложной помощи, привлечения высокотехнологичных видов медицинской помощи (ЧКВ) по показаниям, а также грамотной медицинской реабилитации и коррекции образа жизни.


