Тромбофлебит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тромбофлебит: причины появления, симптомы, диагностика и способы лечения.
Определение
Тромбофлебит (тромбоз поверхностных вен) – состояние, при котором происходит формирование тромботических масс в поверхностных венах с развитием сопутствующей воспалительной реакции кожи и подкожной клетчатки.
Причины появления тромбофлебита
Тромбоз поверхностных (подкожных) вен в клинической практике обычно обозначают термином «тромбофлебит».
В большинстве случаев тромбофлебит рассматривают как осложнение хронических заболеваний вен с варикозной трансформацией.
Но процесс может поражать не только варикозно-измененные, но и неварикозные вены. В связи с этим выделяют тромбоз варикозно-измененных поверхностных вен и тромбоз неварикозных поверхностных вен.
Причины венозного тромбоза:
- нарушение кровообращения (застой крови);
- повреждение эндотелия сосудистой стенки;
- повышенная способность крови к образованию тромба,
Нарушение кровотока вызывают:
- варикозно-расширенные вены;
- сдавление сосудов извне (опухолями, кистами, воспалительными инфильтратами, увеличенной маткой, костными фрагментами);
- разрушение клапанного аппарата вен после перенесенного ранее флеботромбоза;
- длительная иммобилизация, приводящая к нарушению функции мышечно-венозной помпы голеней;
- инсульт;
- паралич или парез нижних конечностей;
- недостаточность кровообращения при выраженной сократительной дисфункции миокарда (III—IV функциональные классы);
- аномалия развития вен;
- гиповолемия и гемоконцентрация.
- прямое повреждение при установке эндовазальных катетеров, внутрисосудистых устройств (фильтров, стентов);
- протезирование вен;
- гипоксия;
- вирусная нагрузка, инфекционные заболевания;
- сепсис, эндотоксины;
- обширные оперативные вмешательства;
- тяжелые механические травмы;
- массивная кровопотеря, распространенные ожоги.
Повышенная способность крови к образованию тромба может наблюдаться:
- при полицитемии, эритроцитозе;
- при дегидратации;
- при диспротеинемии, значительном увеличении содержания фибриногена;
- при тромбофилии;
- при злокачественном новообразовании;
- как результат гормонотерапии, химиотерапии, рентгенотерапии у онкологических пациентов;
- как результат применения эстроген-гестагенных препаратов;
- при нефротическом синдроме;
- при миелопролиферативных заболеваниях;
- при пароксизмальной ночной гемоглобинурии;
- во время беременности и в период до 6 недель после родов.
Развитие тромбофлебита поверхностных вен (ТФПВ) верхних конечностей чаще всего ассоциировано с периферическим внутривенным катетером.
Классификация заболевания
- Тромбофлебит поверхностных сосудов нижних конечностей.
- Тромбофлебит других локализаций.
- Тромбофлебит мигрирующий.
- Поверхностный тромбофлебит во время беременности.
- Поверхностный тромбофлебит в послеродовом периоде.
- локализацию тромбоза;
- поражены варикозно-измененные или неварикозные вены;
- вовлеченность в патологический процесс магистральных поверхностных вен;
- проксимальная граница поражения;
- имеется ли переход в глубокую венозную систему;
- длительность существования тромбофлебита;
- стадия и динамика проявлений воспаления;
- состояние просвета вен в зоне поражения (полная, неполная реканализация или отсутствие реканализации).
- острый;
- стихающий;
- стихший.
- низкий;
- умеренный;
- высокий.
Клинически тромбофлебит поверхностных вен проявляется болью по ходу тромбированной вены, гиперемией кожи в проекции пораженной вены, наличием шнуровидного, плотного, резко болезненного тяжа, местным повышением температуры, повышенной чувствительностью кожных покровов в месте локализации тромбированной вены.

Острый ТФПВ с начала клинических проявлений и до 7 дней обычно сопровождается выраженными проявлениями воспаления кожи и мягких тканей около пораженных сосудов.
Стихающий ТФПВ (продолжительностью от 1 до 3 недель) характеризуется регрессом проявлений воспаления мягких тканей около пораженных сосудов.
Стихший ТФПВ (более 3 недель) характеризуется отсутствием воспаления мягких тканей. Сохраняются безболезненные или слабо болезненные уплотнения по ходу пораженных сосудов и гиперпигментация кожи над ними. Сохраняется повышенный риск рецидива венозного тромбоза.
Тромбофлебит поверхностных вен может переходить на глубокие вены. Поэтому пациентов с ТФПВ в зависимости от протяженности тромботического процесса, локализации проксимальной границы тромбоза, наличия или отсутствия варикозной трансформации подкожных вен разделяют на группы по степени риска: низкий, умеренный, высокий.
Высокий риск перехода тромбоза на глубокие вены имеется у пациентов с тромбофлебитом магистральной поверхностной вены любой протяженности с проксимальной границей тромба на расстоянии 3 см от соустья или ближе.
Мигрирующий тромбофлебит – поражение поверхностных вен, при котором тромботический процесс затихает на одних и возникает на других участках венозной системы. Сначала в проекции подкожной вены одной локализации появляется различной длины шнуровидное уплотнение, затем тромбоз развивается в венах других анатомических зон. Он словно мигрирует, «перескакивает» на новые области, нередко поражая вены верхних конечностей. Иногда несколько очагов тромбоза возникают одновременно.
Мигрирующий тромбофлебит может быть проявлением облитерирующего тромбангиита, инфекции, подагры, системных заболеваний, заболеваний крови, синдрома Бехчета, панкреатита, рака поджелудочной железы и легких.
Синдром Мондора (тромбофлебит Мондора) – это тромбофлебит поверхностных вен передней поверхности грудной клетки и живота. Заболевание проявляется образованием тяжей в указанных отделах, их болезненностью (до 3-7 дней). Уплотнения, гиперпигментация кожи и гиперестезия сохраняются до нескольких месяцев. Причина первичной болезни Мондора – длительное раздражение кожи переднелатеральной поверхности грудной клетки и живота. Вторичный тромбофлебит Мондора развивается на фоне различных заболеваний или повреждений (рака молочной железы, гиперкоагуляционного состояния, оперативного вмешательства на молочной железе и др.).
Диагностика тромбофлебита
Диагноз «тромбофлебит поверхностных вен» выставляется на основании сочетания признаков воспаления мягких тканей и тромбоза поверхностной вены в зоне воспаления при ультразвуковом исследовании.
С целью оценки состояния вен, уточнения диагноза и определения тактики лечения проводят ультразвуковое исследование поверхностных и глубоких вен обеих конечностей:
-
УЗИ вен нижних конечностей (допплер);
Современный метод исследования венозного оттока нижних конечностей, позволяющий диагностировать нарушение кровотока, варикозных изменений вен и тромбообразования.
Диагностика и лечение тромбоза поверхностных (подкожных) вен
Тромбоз поверхностных (подкожных) вен в клинической практике обозначают термином «тромбофлебит». В подавляющем большинстве случаев тромбофлебит яв-ляется осложнением хронических заболеваний вен, про-текающих с варикозной трансформацией подкожных вен (варикотромбофлебит).
Клинические признаки:
• боль по ходу тромбированных вен, ограничиваю-щая движения конечности;
• полоса гиперемии в проекции пораженной вены;
• при пальпации — шнуровидный, плотный, резкоболезненный тяж;
• местное повышение температуры, гиперестезия кожных покровов.
Обследуя больного с подозрением на тромбофлебит, следует обязательно осмотреть обе нижние конечности, так как возможно двустороннее сочетанное поражение как поверхностных, так и глубоких вен. Помимо выявле-ния симптомов тромбофлебита у больных с подозрением на это заболевание, необходимо целенаправленно выяс-нять наличие симптомов, указывающих на ТЭЛА. Ценность физикального исследования для точного установления протяженности тромбоза невелика в связи с тем, что истинная распространенность тромбоза подкож-ных вен часто на 15—20 см превышает клинически опре-деляемые признаки тромбофлебита. У значительной ча-сти пациентов переход тромботического процесса на глу-бокие венозные магистрали протекает бессимптомно. Основным методом диагностики служит компрессион-ное ультразвуковое дуплексное ангиосканирование. В стан-дартный объем ультразвукового ангиосканирования обя-зательно должно входить исследование поверхностных и глубоких вен не только пораженной, но и контралатераль-ной конечности для исключения симультанного тромбо-за, часто протекающего бессимптомно. Глубокие вены обеих нижних конечностей осматривают на всем протя-жении, начиная от дистальных отделов голени до уровня паховой связки, а если не препятствует кишечный газ, то исследуют сосуды илиокавального сегмента.
Показания к госпитализации
— локализация острого тромбофлебита на бедре;
— локализация острого тромбофлебита в верхней тре-ти голени при поражении малой подкожной вены.
Подобных больных следует госпитализировать в отде-ления сосудистой хирургии. Если это невозможно, допу-стима госпитализация в общехирургический стационар.
Лечебная тактика
При тромбозе поверхностных вен на фоне варикоз-ной болезни представляется целесообразной более актив-ная хирургическая тактика.
Консервативное лечение должно включать следующие основные компоненты:
1) активный режим;
2) эластичную компрессию нижних конечностей;
3) местное лечебное воздействие на пораженную ко-нечность (холод, препараты, содержащие гепарин и⁄или
НПВС).
4) системную фармакотерапию.
При спонтанном тромбозе поверхностных вен ниж-них конечностей целесообразно подкожное введение фондапаринукса натрия или профилактических (или, возможно, промежуточных) 1
доз НМГ по крайней мере в течение 1,5 мес. Новые пероральные антикоагулянты (НОАК) (апиксабан, дабигатрана этексилат, риварокса-бан) для лечения тромбоза подкожных вен использовать не следует в связи с отсутствием на сегодняшний день данных, подтверждающих их эффективность и безопас-ность при данной патологии. В дополнение к антикоагулянтам при выраженном болевом синдроме возможно использование нестероид-ных противовоспалительных средств (НПВС) внутрь в те-чение 7—10 дней. Следует учитывать, что их сочетание с
антикоагулянтами повышает вероятность геморрагических осложнений. К промежуточным можно отнести дозы НМГ, составляющие 50—75% от лечебной.Нецелесообразно использование в комплексном лечении тромбофлебита поверхностных вен антибактериальных препаратов при отсутствии признаков системной воспалительной реакции.
Оперативное лечение:
1. Кроссэктомия (операция Троянова—Тренделенбурга). Высокая (сразу у глубокой магистрали) перевязка боль-шой (или малой) подкожной вены с обязательным лиги-рованием всех приустьевых притоков и иссечением ство-ла подкожной вены в пределах операционной раны. По-казана при распространении тромбофлебита на верхнюю половину бедра либо приустьевые притоки при пораже-нии v. saphena magna и верхней трети голени при пораже-нииv. saphena parva.Операция осуществима у любой кате-гории больных.
2. Тромбэктомия из магистральных глубоких вен. Вы-полняют при распространении тромбоза за пределы сафено-феморального либо сафено-поплитеального со-устья. Выбор доступа и метода тромбэктомии определя-ется уровнем расположения проксимальной части тром-ба. После освобождения соустья выполняют кроссэктомию.
4.Минифлебэктомияв бассейне v. saphena magna и/или v. saphena parva. Предусматривает после выполнения кроссэктомии удаление всех варикозно расширенных (тромбированных и нетромбированных) вен. Может быть выполнена у соматически не отягощенных пациентов в первые 2 нед заболевания. В более поздние сроки плот-ный воспалительный инфильтрат в зоне варикотромбоф-лебита препятствует атравматичному удалению пораженных вен.
5. Пункционная тромбэктомияиз тромбированных уз-лов подкожных вен. Выполняют на фоне выраженного перифлебита. Удаление тромбов из пораженных вен в ус-ловиях адекватной послеоперационной эластичной ком-прессии приводит к быстрому уменьшению болевого син-дрома и явлений асептического воспаления. Оперативное лечение необходимо сочетать с надлежащим использованием антикоагулянтов.
Диагностика и лечение постинъекционного тромбоза подкожных вен верхних конечностей
Клинические проявления аналогичны таковым при тромбозе подкожных вен нижних конечностей:
— боль по ходу тромбированных вен;
— полоса гиперемии в проекции пораженной вены;
— при пальпации — шнуровидный, плотный, резко болезненный тяж;
— местное повышение температуры.
Специальных методов диагностики не требуется.
Лечебная тактика— только консервативное лечение:
— местное лечебное воздействие на пораженную ко-нечность (холод, препараты, содержащие гепарин и/или НПВС);
— при выраженном болевом синдроме возможно ис-пользование НПВС внутрь в течение 7—10 дней;
— использование антикоагулянтов целесообразно только при прогрессировании тромботического процесса и угрозе распространения его на подключичную вену.
Диагностика ТГВ
Формирование тромба может начаться на любом участке венозной системы, но чаще всего — в глубоких ве-нах голени. Выделяют окклюзивный инеокклюзивныйтром-боз. Среди неокклюзивных тромбов наибольший практи-ческий интерес представляют флотирующие тромбы, ко-торые могут вызывать ТЭЛА. Степень эмболоопасности венозного тромбоза определяется особенностями клини-ческой ситуации. Решение о степени потенциальной угрозы для жизни больного принимает лечащий врач на основании комплексной оценки соматического статуса пациента, особенностей тромботического процесса и дан-ных ультразвукового ангиосканирования. При этом сле-дует принимать во внимание время возникновения и ло-кализацию тромба, его характер (подвижность в просвете вены), объем подвижной части и диаметр основания. Эм-болоопасные тромбы располагаются в бедренной, под-вздошных и нижней полой венах, длина их подвижной части обычно составляет не менее 7 см. Вместе с тем у больных с низким кардиопульмональным резервом вслед-ствие сопутствующей патологии или предшествующей ТЭЛА реальную угрозу возникновения жизнеопасной эм-болии могут представлять флотирующие тромбы меньших размеров.
Клинические проявлениязависят от локализации тром-боза, распространенности и характера поражения веноз-ного русла, а также длительности заболевания. В начальный период при неокклюзивных формах клиническая симптоматика не выражена либо вообще отсутствует. Иногда первым признаком ТГВ могут быть симптомы ТЭЛА.
Типичный спектр симптоматики включает:
• отек всей конечности либо ее части;
• цианоз кожных покровов и усиление рисунка под-кожных вен;
• распирающую боль в конечности;
• боль по ходу сосудисто-нервного пучка.
Для клинической диагностики может быть использо-ван индекс Wells (табл. 4), отражающий вероятность на-личия у пациента ТГВ нижних конечностей. По сумме на-бранных баллов больных разделяют на группы с низкой, средней и высокой вероятностью наличия венозного тромбоза.
Тромбоз глубоких вен в системе верхней полой вены характеризуется:
• отеком верхней конечности;
• отеком лица, шеи;
• цианозом кожных покровов и усилением рисунка подкожных вен;
• распирающей болью в конечности.
Поскольку клинические данные не позволяют с уверенностью судить о наличии или отсутствии ТГВ, диагно-стический поиск должен включать последующее лабора-торное и нструментальное обследование.
Лабораторная диагностика
Определение уровня D-димера в крови. Повышенный уровень D-димера в крови свидетельствует об активно протекающих процессах тромбообразования, но не по-зволяет судить о локализации тромба. Наибольшую чув-ствительность (более 95%) обеспечивают количественные методы, основанные на иммуноферментном (ELISA) или иммунофлуоресцентном (ELFA) анализе. После развития тромбоза D-димер постепенно снижается и через 1—2 нед может нормализоваться. Наряду с высокой чувствительностью тест имеет низ-кую специфичность. Повышенный уровень D-димера вы-являют при многих состояниях, в том числе при опухолях, воспалении, инфекционном процессе, некрозе, после пе-ренесенных оперативных вмешательств, во время бере-менности, а также у пожилых людей и пациентов, находя-щихся в стационаре. Верхняя граница нормы D-димера, определенного иммуноферментными методами, у лиц моложе 50 лет составляет 500 мкг/л; в более старших воз-растных группах ее рекомендуется рассчитывать по фор-муле: возраст × 10 мкг/л.
В связи с изложенными особенностями предлагается следующий алгоритм использования показателя D-диме-ра для диагностики ТГВ:
— больным без каких-либо клинических признаков, позволяющих предположить наличие ТГВ, проводить определение уровня D-димера с целью скрининга не следует;
— больным с клинической симптоматикой и анамне-зом, не оставляющими сомнений в наличии ТГВ, прово-дить определение уровня D-димера не следует;
— больным с клиническими признаками, позволяю-щими заподозрить ТГВ, при отсутствии возможности вы-полнить в ближайшие часы компрессионное ультразвуко-вое ангиосканирование, следует определить уровень D-димера.
Повышение показателя свидетельствуют о не-обходимости проведения ультразвукового исследования. Если лечебное учреждение не располагает ультразвуковой аппаратурой, пациент должен быть направлен в другую клинику с соответствующими возможностями. В случаях, когда уровень D-димера в крови не повышен, диагноз ТГВ можно отвергнуть с высокой степенью вероятности.
Инструментальная диагностика
Ультразвуковое компрессионное дуплексное ангиоскани-рование— основной метод обследования при подозрении на венозный тромбоз. В обязательный объем исследова-ния входит осмотр подкожных и глубоких вен обеих ниж-них конечностей, так как существует вероятность контра-латерального тромбоза, который часто протекает бессим-птомно. При наличии у пациента симптоматики ТЭЛА и отсутствии ультразвуковых признаков ТГВ магистраль-ных вен конечностей, таза и НПВ следует осмотреть го-надные, печеночные и почечные вены. Активный поиск ТГВ с помощью ультразвукового ан-гиосканирования представляется целесообразным в пред-операционном периоде у пациентов высокого риска ВТЭО, а также у онкологических больных. У этих же боль-ных целесообразно провести ультразвуковое ангиоскани-рование со скрининговой целью после операции. При распространении тромбоза на илиокавальный сегмент в случае невозможности определения его прок-симальной границы и характера по данным ультразвуко-вого дуплексного ангиосканирования показано выпол-нение рентгеноконтрастной ретроградной илиокавогра-фии илиспиральной компьютерной томографии(КТ). Во время ангиографии возможен ряд лечебных манипуля-ций: имплантация кава-фильтра, катетерная тромбэктомия и др
Тромбофлебит
Тромбофлебитом называется воспаление венозной стенки с образованием в просвете вены тромба. Чаще всего тромбофлебит возникает в венах нижних конечностей, но в отдельных случаях может локализоваться в венах: верхних конечностей, грудной клетки, шеи.
Тромбофлебитом специалисты обычно называют воспаление и тромбоз поверхностных подкожных вен. В случае тромбоза глубоких вен чаще применяют другой термин — «флеботромбоз».
В случае воспаления сосудистой стенки, при отсутствие тромба в просвете вены, применяется термин «флебит».
Причины тромбофлебита
Основные причины появления тромбоза вен:
- воспалительный процесс (местный и/или общий),
- замедление тока крови по венозным сосудам, приводящее к венозному застою (например, вследствие варикозной болезни),
- наследственная или приобретенная склонность крови к образованию тромбов (коагулопатии или тромбофилические состояния),
- повреждение венозной стенки (иногда даже незначительная травматизация сосуда, например катетеризация вены).
Симптомы тромбофлебита
- болезненность,
- появление местного отека конечности,
- подъем температуры,
- уплотнение и покраснение по ходу пораженной вены.
В случае тромбофлебита поверхностных вен пациент может отмечать постепенное нарастание интенсивности описанных выше изменений в течение нескольких дней.
При наличии этих симптомов необходимо обязательно проконсультироваться со специалистом.
Однако при тромбозе глубоких вен (флеботромбозе) основным симптомом чаще всего является отек пораженной конечности, хотя следует помнить, что многие пациенты при этой форме заболевания, могут в течение длительного времени не иметь никаких симптомов.
Если отек и болевой синдром носят выраженный характер, а такжке сопровождаются высокой лихорадкой или одышкой с приступами кашля или болями в груди, необходимо осуществить вызов бригады скорой медицинской помощи.
Эти симптомы могут означать развитие тромбоза глубоких вен, что значимо увеличивает вероятность отрыва тромба и его миграцию в сосуды легких.
Факторы риска развития тромбофлебита
- беременность, роды, гинекологические операции (в т.ч. аборты). ;
- длительный постельный режим (например, после хирургических и ортопедических операций);
- инфекционные заболевания;
- инсульт приводящий к параличу конечностей;
- неподвижное положение тела во время длительного путешествия на автомобиле или самолете;
- ожирение;
- онкологические заболевания (в т.ч. оперативное лечение злокачественных новообразований, лучевая терапия и химиотерапия);
- обезвоживание;
- применение гормональных контрацептивов и других препаратов половых гормонов в целях заместительной терапии;
- повышенная свертываемость крови (гипергомоцистеинемия, антифосфолипидный синдром и пр.);
- пункция и/или катетеризация вен.
Чем больше факторов риска имеется у пациента, тем выше риск развития тромбофлебита.
Если у вас есть один и более факторов из выше перечисленного списка, проконсультируйтесь у специалиста о методах профилактики венозного тромбоза.
Чем опасен тромбофлебит
Распространение поверхностного тромбофлебита на систему глубоких вен сопровождается риском развития жизнеугрожающих осложнений, наиболее опасным является отрыв и миграция фрагментов тромба в сосуды легких (эмболия лёгочной артерии).
Поражение магистральных вен конечностей тромботическим процессом (закупорка крупных вен) приводит к развитию посттромбофлебитического синдрома (ПТФС) и хронической венозной недостаточности (ХВН).
Подтверждение диагноза «тромбофлебит»
Во время проведения осмотра, специалист индивидуально подбирает необходимый минимум исследований для каждого конкретного случая. Для подтверждения или исключения тромбофлебита нижних конечностей, ваш доктор может выбрать один из ниже перечисленных методов диагностики:
- Анализы крови (клинический анализ крови, коагулограмма, Д-димер);
- Венография (рентген-исследование венозного русла с помощью введения контрастного препарата, прокрашивающего сосуды изнутри). В настоящее время, в связи с развитием малотравматичных и высокоинформативных методов исследований (прежде всего дуплексного ангиосканирования) применяется крайне редко; и магнитно-резонансная томография в сосудистом режиме — выполняется в ситуациях, когда ультразвуковые методы диагностики малоинформативны;
- Ультразвуковые методы диагностики (доплерография и дуплексное ангиосканирование) — на текущий день являются «золотым стандартом» диагностики тромбофлебита.
После установления диагноза вам могут потребоваться дополнительная диагностика для выявления причин появления тромбофлебита, а также проведение контрольных исследований для уточнения характера динамики патологического процесса.
Методы лечения тромбофлебита
Лечение тромбофлебита поверхностных вен
В этом случае специалист может рекомендовать лечение в амбулаторных условиях. В список рекомендаций могут входить препараты:
- оказывающие противовоспалительное действие (нестероидные противовоспалительные средства например: Нимесил, Ибупрофен, Диклофенак, Найз и пр.); ;
- методы компрессионного воздействия (эластичные бинты или компрессионный трикотаж и пр.);
- флеботонические средства (Детралекс, Флебодия, Антистакс, Вазокет и пр.).
При тромбофлебите поверхностных вен пациент редко нуждается в госпитализации и, при правильном лечении, а также тщательном соблюдении врачебных рекомендаций обычно быстро наступает облегчение.
При прогрессировании поверхностного тромбофлебита (роста границы тромба) может потребоваться хирургическая профилактика тромбоэмболии (отрыва и миграции тромботических масс в сосуды легких) и распространения тромбоза на систему глубоких вен. Оперативное вмешательство в таком случае выполняется по срочным показаниям и чаще всего заключается в перевязке тромбированной поверхностной вены (большой или малой подкожной вены) в месте её впадения в систему глубоких вен и, при такой возможности, удалении варикозных (тромбированных и нетромбированных) вен.
Лечение тромбоза глубоких вен
1. Лекарственная терапия
Инъекции разжижающих кровь препаратов — антикоагулянтов (гепарин или его современные аналоги: клексан, фраксипарин, фрагмин). После терапии гепарином может быть назначен длительный прием таблетированной формы другого разжижающего кровь препарата — варфарина. Лечение антикоагулянтами проводится с целью предотвращения роста тромба и профилактики рецидива венозного тромбоза.
Если доктор назначил вам варфарин, строго следуйте рекомендациям по приему препарата и контролю за свертыванием крови.
Варфарин — сильное лекарственное средство, которое может вызвать ряд опасных побочных эффектов в случае несоблюдения врачебных рекомендаций.
2. Компрессионная терапия
Применение эластичных бинтов и подобора индивидуально компрессионного трикотажа — один из основных инструментов лечебного воздействия, а также профилактики при тромбозе глубоких вен. Проконсультируйтесь у специалиста о возможных, в вашем случае, методах компрессионной терапии.
3. Имплантация кава-фильтра
В некоторых случаях, особенно при наличии противопоказаний к разжижающим кровь препаратам или их неэффективности, приспособление кава-фильтр может быть установлено в главной вене тела пациента (нижней полой) для предотвращения миграции оторвавшихся фрагментов тромбов из вен нижних конечностей в сосуды легких. Кава-фильтр действует как ловушка для оторвавшихся тромбов. Фильтр может быть установлен на определенный период времени или постоянно. Эта процедура чаще всего выполняется под местной анестезией и не требует длительного пребывания пациента в стационаре.
4. Хирургическое лечение
Тромбэктомия, венозная ангиопластика и венозное шунтирование.
В некоторых случаях может потребоваться выполнение хирургического вмешательства направленного на удаление тромботических масс крупных венозных стволов (тромбэктомия) в области нижних конечностей, таза или живота. Для лечения длительно существующей закупорки иногда выполняется шунтирование или малотравматичное вмешательство (стентирование) пораженного сегмента магистральной вены.
Объем и характер оперативного вмешательства при тромбозе глубоких вен определяется сосудистым хирургом индивидуально.
5. Тромболизис
Растворение тромботических масс с помощью особых препаратов —тромболитиков (урокиназа, актилизе и пр.). Эта процедура может быть выполнена только на ранних стадиях заболевания и имеет ряд особых противопоказаний.
Рецидив тромбофлебита
Повторное возникновение тромбоза глубоких или поверхностных вен говорит о том, что причина его появления не устранена, либо проводимые профилактические меры недостаточны для коррекции имеющихся изменений. Обязательно проконсультируйтесь со специалистом для определения дальнейшей лечебной тактики лечения тромбофлебита.
Диета при тромбофлебите
Большое количество свежих овощей, фруктов, клетчатки, орехов, злаков, цельнозерновых сортов хлеба. Из продуктов растительного происхождения благотворным действием при венозных заболеваниях также обладают:
- гинкго билоба,
- имбирь,
- красный стручковый перец,
- корень валерианы,
- чеснок,
- ягоды боярышника.
Пищевые добавки и витамины:
- витамины С, А, Е и В6,
- льняное масло,
- магний и кальций (в комплексе),
- пикногенол.
Рекомендации по изменению образа жизни пациентов с тромбофлебитом
- Возвышенное положение нижних конечностей во время отдыха и сна;
- Избегать длительных статических нагрузок;
- Исключение тяжелой физической нагрузки (поднятие тяжестей);
- Избегать перегревания и обезвоживания (длительное пребывание в бане);
- Носить компрессионный трикотаж необходимого класса компрессии (определяется специалистом);
- Ограничение статических нагрузок (избегать длительного нахождения сидя, стоя без движения);
- Постоянная физическая активность — прогулки пешком, плавание, велосипед;
- Подбор удобной обуви и ортопедических стелек.
Запишитесь на прием
Сосудистый центр им. Т.Топпера оказывает квалифицированную помощь по всем видам заболеваний сосудов.
Для того, чтобы попасть на прием к сосудистому хирургу или пройти обследование просто позвоните по телефону +7 (812) 962-92-91 и согласуйте удобное для вас время.
Как подготовиться к операции
Вам предстоит оперативное лечение в нашем Центре. Подготовка к хирургическому вмешательству заключается в выполнении комплекса предоперационного обследования. По указанным ниже ссылкам Вы можете ознакомиться с перечнем необходимых исследований.
Поверхностный тромбофлебит нижних конечностей

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Что представляет собой поверхностный тромбофлебит нижних конечностей? Это склонность к образованию тромбов в венозных сосудах, расположенных ближе к поверхности кожи, что приводит к воспалительному процессу. Тромбофлебит обычно возникает в качестве вторичного заболевания после варикозного расширения вен.
Код по МКБ 10
- I 80.0 – флебиты и тромбофлебиты поверхностно расположенных сосудов ног.
Код по МКБ-10
Причины поверхностного тромбофлебита нижних конечностей
Формирование тромба в сосуде может быть вызвано наличием одного из факторов:
- Поврежденная стенка вены. Венозные сосуды, расположенные ближе к поверхности кожи, подвергаются большему риску травмы, чем глубокие вены. Повреждение может наступить во время медицинских манипуляций, при внутривенной катетеризации, при механических бытовых травмах и пр.
- Медленное кровообращение. Замедление кровотока может быть следствием гиподинамии, вынужденного соблюдения постельного режима, сдавливанием вен повязками (в том числе гипсовыми). Также медленный кровоток может развиваться при недостаточности сердечной деятельности, атеросклерозе – при любых состояниях, которые сопровождаются застойными явлениями в сосудистой системе.
- Повышенная сворачиваемость крови. Ускорение свертываемости может быть наследственной патологией, либо следствием инфекционных болезней, сбоя гормонального уровня, приема некоторых медикаментов, развития опухолей в организме.
Поверхностный тромбофлебит зачастую появляется у беременных женщин, а также после родов, после оперативных вмешательств, как следствие травм, септических состояний, сильных и длительных переохлаждений и пр.
В основном, воспалительный процесс венозной стенки протекает без размножения и развития бактерий внутри вены. Лишь в редких случаях тромбоз осложняется гнойной реакцией. В таких случаях возникает гнойный тромбофлебит.

[1], [2], [3], [4], [5], [6], [7]
Патогенез
Так, мы уже выяснили, что в силу определенных причин в сосуде формируется тромб одновременно с воспалительным процессом в его стенке. Дальнейшее развитие патологии может протекать в двух вариантах.
- Сам по себе, либо в результате лечения тромб прекращает свой рост и воспаление купируется. Размеры тромба немного уменьшаются, однако он вполне способен прикрыть сосудистый просвет. Полное закрытие просвета приводит к прекращению тока крови по сосуду, который спадается и перестает функционировать. В такой ситуации отрыва тромба не происходит.
- Воспалительный процесс не стихает, тромб продолжает формироваться – одним краем он «прилипает» к стенке вены. Такой тромб обычно имеет рыхлую структуру, а его местоположение нестабильно: при малейшем механическом воздействии он может оторваться и перемещаться с кровотоком. Как следствие, может возникнуть тромбоэмболия.
Чаще всего тромбофлебит поражает большую подкожную вену, и намного реже – малую подкожную вену.
Симптомы поверхностного тромбофлебита нижних конечностей
О начинающемся воспалительном процессе в венах могут свидетельствовать первые признаки, которые необходимо вовремя распознать:
- появление отечности нижних конечностей;
- боли в икроножных мышцах при обычной нагрузке;
- ощущение дискомфорта и тяжести ног;
- участки покраснения на коже ног.
К сожалению, большинство заболевших обращаются к врачам только тогда, когда болезнь начинает прогрессировать. Обычно это выражается в развитии острого процесса тромбофлебита, либо перехода заболевания в хроническое течение со стадиями обострения.
- Острый тромбофлебит поверхностных вен нижних конечностей характеризуется внезапным началом (казалось бы, без определенной причины). В редких случаях болезнь начинается в результате травмы ноги, что обязательно отмечает больной. Также может наблюдаться связь с вирусными инфекциями, употреблением пероральных контрацептивных препаратов и пр. Чаще всего острый тромбофлебит бывает связан с варикозным расширением вен.
В большинстве случаев пациенты сразу обращают внимание на наружные признаки патологии, так как общее состояние может быть не нарушено. Больные отмечают появление боли вдоль пораженного венозного сосуда, невозможность полноценно ходить. Кожа над веной заметно краснеет, местная температура повышается, что указывает на развитие воспалительной реакции.
Если попытаться прощупать пораженную вену, то можно обнаружить уплотненный, шнурообразный тяж: прикосновение к нему вызывает сильные болевые ощущения. При поражении варикозных вен узлы также уплотняются и могут зрительно увеличиться в объеме. В зоне поражения может сформироваться воспалительный отек (при тромбофлебите глубоких вен его обычно нет).
Общая клиническая картина может быть представлена повышением температуры до субфебрильных цифр, ощущением дискомфорта.
- Хроническая форма тромбофлебита характеризуется продолжительным течением, с регулярными обострениями. Рецидив (обострение) представляет собой клинику острого тромбофлебита, а в период стихания процесса симптомы могут исчезать практически полностью.
Повторяющиеся воспалительные процессы в разных по локализации венах называются мигрирующим тромбофлебитом. Такой нестабильный флебит требует тщательной диагностики, так как иногда он наблюдается на фоне онкологических болезней.
При прогрессировании острой или хронической формы патология может расширять свое присутствие вдоль большой поверхностной вены до паховой области. Такое развитие заболевания определяется как восходящий тромбофлебит поверхностных вен нижних конечностей. Аналогичная ситуация может случиться и в подвздошном венозном сосуде, что представляет непосредственную угрозу открепления кусочка тромба и возникновения тромбоэмболии легочной артерии.
Кроме этого, выделяют септический гнойный тромбофлебит, возникающий с присоединением инфекции (как результат травм или системных инфекционных заболеваний). Септическое воспаление может привести к абсцессам, флегмонам и сепсису.
Последствия и осложнения тромбофлебитов поверхностных вен
Осложнения при поверхностных тромбофлебитах развиваются не так уж часто. Конечно, наибольшую опасность представляет отрыв части тромба и следствие такого отрыва – тромбоэмболия. Однако, врачи отмечают, что воспалительный процесс, характерный для поверхностного поражения, способствует «прилипанию» тромба к сосудистой стенке, что сводит возможность его открепления и попадания в кровяное русло к минимуму (чего не скажешь о поражении глубоких вен, для которого воспаление не характерно). Помимо этого, поверхностно расположенные сосуды не подвергаются воздействию мышц, так как расположены ближе к кожным покровам. Это благоприятствует спокойному положению тромба, без смещений и сжатий.
Несмотря на возможное благоприятное течение болезни, нужно быть очень внимательным к её проявлениям. Если признаки патологии не проходят и даже прогрессируют, то необходимо обязательно проконсультироваться с врачом. Должны насторожить такие симптомы, как высокая температура, бледность и отечность кожных покровов ног, общий озноб. При отсутствии лечения (или при недостаточном лечении) могут развиться трофические нарушения, которые будут проявляться в виде кожной сыпи, экземы, абсцессов и флегмон. Воспалительный процесс может затронуть лимфатическую систему, нервные волокна, соматические органы. Иногда развивается общее септическое состояние.

[8], [9], [10], [11], [12], [13], [14], [15], [16], [17]
Диагностика поверхностного тромбофлебита нижних конечностей
Клиническая картина заболевания настолько типична, что постановка диагноза обычно не вызывает трудностей. Доктор проводит визуальную оценку всей конечности, которая начинается от пальцев ног до паховой области, обращая внимание на сосудистые сетки и узлы, цвет кожи, местное изменение температуры (похолодание стоп или участки гипертермии), отечность. Значительное покраснение места поражения обычно присутствует лишь в первые несколько суток от начала заболевания, постепенно уменьшаясь.
Доктор может задать пациенту несколько вопросов, чтобы определить давность патологии:
- Когда появились первые признаки болезни?
- Как быстро они прогрессировали?
- Принимал ли пациент какие-либо лекарственные препараты для устранения симптомов?
Лабораторное обследование включает в себя такие анализы:
- общий анализ крови (признаки воспаления – лейкоцитоз и ускоренная СОЭ);
- C-реактивный белок;
- коагулограмма;
- тромбэластограмма;
- протромбиновый индекс.
Большая часть анализов проводится для контроля состояния свертывания крови, чтобы определить вероятность тромбообразования.
Инструментальная диагностика включает в себя достаточно большое количество способов оценки функциональности вен нижних конечностей:
- метод ультразвуковой допплерографии;
- метод дуплексного сканирования;
- флебография;
- КТ-флебография;
- метод фотоплетизмографии;
- метод флебосцинтиографии;
- флебоманометрия.
Из перечисленных процедур наиболее распространенной можно считать дуплексное сканирование – этот метод помогает выделить точную локализацию тромбоза, степень тромбоорганизации, степень проходимости анастомозов, функцию венозных клапанов. Наибольшую информативность имеет ангиосканирование ультразвуком – такая процедура помогает оценить состояние венозного сосуда и близлежащих тканей, выделить местоположение кровяного сгустка и его тип.
Все перечисленные методы позволяют максимально точно определиться со схемой лечения.
Дифференциальная диагностика проводится с учетом следующих критериев:
- Так как одним из основных симптомов тромбофлебита считается отек на пораженной ноге (как результат недостаточности венозной функции), то дифференцировать заболевание следует с сердечной недостаточностью, циррозом печени, микседемой, нефрозом. Также следует рассмотреть возможность сдавливания вен опухолями, подвздошной артерией, либо травм и сосудистых фистул.
- Лимфадениты (ещё один косвенный признак тромбофлебита) могут наблюдаться при инфекционных заболеваниях, травмах, онкологии.

[18], [19], [20]
Тромбофлебит: симптомы, лечение тромбофлебита вен нижних конечностей
Тромбофлебит — воспаление внутренней оболочки вен, сопровождающееся формированием тромба в сосудистом просвете. Проявления болезни включают покраснение в области воспалительного процесса, болевой синдром, отечность и увеличение температуры тела. Если патология затрагивает глубокие вены, может развиться тромбоэмболия легочной артерии. Диагностика проводится с помощью инструментальных и лабораторных методов.
Лечение может быть консервативным и хирургическим.

Вены нижних конечностей — типичная локализация воспалительного процесса с образованием тромбов, однако тромбофлебит может сформироваться в любом сосуде. Варикозное расширение поверхностной вены считается предпосылкой для появления такого заболевания. В редких случаях воспаление затрагивает глубокие сосуды. Снижение скорости оттока крови, гиподинамия и нарушение коагуляции чаще всего приводят к тромбофлебиту.
Факторы риска:
- внедрение кардиостимулятора или другого устройства (вроде катетера), влияющего на гемодинамику;
- нарушение регуляции венозной функции при нейротрофических расстройствах;
- локальные воспалительные реакции, сопровождающиеся образованием гноя;
- повышение уровня эстрогена во время вынашивания ребенка;
- другие гормональные изменения в организме;
- гематологические и сердечно-сосудистые заболевания;
- проведение оперативных вмешательств;
- состояние после родов;
- онкология;
- инфекционные процессы в организме;
- прием контрацептивов или гормональная заместительная терапия;
- наследственная предрасположенность к флебиту и тромбозу;
- возраст старше 60 лет;
- избыточная масса тела;
- табакокурение.
От тромбофлебита чаще страдают женщины. При наличии нескольких факторов риска рекомендуется проконсультироваться у врача для проведения профилактики.
Острая форма заболевания в большинстве случаев затрагивает поверхностные кровеносные сосуды нижних конечностей. Почти у всех пациентов обнаруживают воспалительный процесс в стволе большой подкожной вены. Общие проявления тромбофлебита включают болевой синдром в области воспаления, который обостряется во время движений. Температура тела повышается до 38°С. В зоне воспалительного процесса возникает покраснение. Пораженная вена на ощупь плотная и теплая относительно близлежащих тканей.
Острое воспаление вены с тромбозом иногда разрешается самостоятельно в течение нескольких дней или месяцев. Сосудистый просвет освобождается или полностью закупоривается. При тяжелом течении заболевания воспалительный процесс затрагивает глубокие кровеносные сосуды. Фактор риска возникновения осложнений — варикоз с нарушением работы сосудистых клапанов, возникающий в перфорантных венозных участках. Формирующийся флеботромбоз может иметь жизнеугрожающие последствия.
Зачастую поражение глубоких вен не проявляется какими-либо симптомами. Многие пациенты не осознают степень опасности такого патологического процесса вплоть до появления осложнений. Тромбы отрываются и переносятся в другие сосуды, где вызывают закупорку. Нарушение кровоснабжения легких или других органов — показание для немедленного лечения.
В ряде случаев тромбофлебит становится хроническим. Такая форма болезни характеризуется периодическими обострениями и периодами отсутствия симптомов. Различные провоцирующие факторы, вроде эндокринных расстройств, приводят к рецидиву. Хронический тромбофлебит возникает у каждого второго пациента, перенесшего острую форму болезни.
При неблагоприятном течении и без своевременного лечения тромбофлебит приводит к следующим негативным последствиям:
- Тромбоэмболия легочной артерии — патология, при которой тромб закупоривает легочную артерию. Это угрожающее жизни пациента заболевание, требующее экстренного лечения.
- Хроническая венозная недостаточность. Заболевание проявляется хроническим нарушением венозного оттока, болезненностью, появлением сосудистых «звездочек» и отечностью нижних конечностей.
Многие пациенты жалуются на хронический болевой синдром, сохраняющийся в течение нескольких месяцев или даже лет после выздоровления. Боль снижает качество жизни пациента.
Для проведения обследования необходимо обратиться к флебологу. Врач расспросит пациента о симптомах и выявит факторы риска возникновения тромбофлебита. Внешние признаки воспаления и тромбоза вен помогают поставить предварительный диагноз. При этом следует уточнить локализацию тромба, распространенность воспаления, продолжительность течения патологии и исключить наличие осложнений. Для этого врач обращает внимание на распространенность болевых ощущений относительно очага воспалительной реакции.
Методы обследования:
- Ультразвуковое ангиосканирование — визуализация сосудов в режиме реального времени, позволяющая оценить их проходимость и характер кровотока.
- Реовазография — исследование кровообращения в нижних конечностях.
- Доплерография — дополнительный метод обследования вен нижних конечностей с помощью ультразвука и эффекта Доплера.
Для определения первопричины заболевания могут потребоваться лабораторные исследования, вроде анализа крови.
Лечение тромбофлебита вен нижних конечностей
Консервативное лечение — оптимальный выбор при поражении поверхностных вен без распространения воспалительной реакции и осложнений. Помогают физиотерапевтические процедуры, вроде УВЧ-терапии, и топические препараты на основе гепарина. Применяют медикаменты противовоспалительного действия для облегчения симптомов патологии. При распространении воспалительного процесса может потребоваться прием антибиотиков. Если есть риск поражения глубоких вен, лечение проводится в больнице. Врачи назначают лекарства с фибринолитическим эффектом для устранения тромба. Также применяют антикоагулянты, флеботоники и другие препараты.
Дополнительные способы терапии:
- новокаиновая блокада для нормализации кровотока и устранения боли;
- хирургическое лечение с иссечением пораженных вен;
- установка кава-фильтра для предотвращения распространения тромба.
Тактика лечения определяется с учетом тяжести состояния пациента и риска распространения патологии на глубокие вены. При остром восходящем тромбофлебите рекомендуется проведение операции.
Варикозное расширение вен, послеоперационный период, вынашивание ребенка — факторы риска, при которых желательно носить компрессионные чулки.
Необходимо своевременно лечить любые заболевания вен. Уменьшение количества жиров в рационе снизит вероятность тромбоза. Также рекомендуется больше двигаться и периодически обращаться к флебологу для проведения обследования.
Тромбофлебит нижних конечностей
Тромбофлебит – воспалительное заболевание вен, которое сопровождается образованием тромбов и закупоркой кровеносных сосудов. У 90% пациентов патология локализуется в нижних конечностях и у большинства развивается на фоне варикозного расширения вен. Средний возраст больных с воспалительным заболеванием – 40–46 лет.

- Клиника на Краснопресненской+7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской+7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
- Клиника в Аннино+7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
Основные причины
К воспалению венозных стенок и образованию сгустков крови приводят:
- изменение структуры внутренней оболочки кровеносных сосудов;
- повышение вязкости крови;
- замедление кровотока;
- избыток или недостаток ингибиторов свертываемости крови;
- избыток или недостаток протеина с антикоагуляционными свойствами;
- сужение или расширение кровеносных сосудов в области варикозных узлов;
- замедление обмена веществ и нарушение процесса кроветворения.
К основным причинам, приводящим с воспалению вен и повышению вязкости крови, причисляют:
- наличие лишнего веса;
- генетическую предрасположенность к варикозному расширению вен и тромбозам;
- малоподвижный образ жизни;
- обезвоженность организма и недостаточное употребление жидкости;
- прием медикаментов, влияющих на свертываемость крови;
- беременность и роды;
- никотиновую зависимость;
- травмы нижних конечностей;
- сердечно-сосудистые патологии;
- операции на нижних конечностях, брюшной полости и гинекологические вмешательства;
- снижение эластичности стенок и повышение вязкости крови из-за возрастных изменений в организме;
- инфекционные и гнойно-септические заболевания;
- переохлаждения;
- аллергические заболевания;
- приобретенные нарушения свертываемости крови;
- злокачественные опухоли.
Тромбофлебиты также могут развиваться на фоне инфаркта или инсульта, большой кровопотери и в послеродовой период. В зоне повышенного риска находятся люди с сидячей работой, нарушенным фосфолипидным обменом, артериальной гипертензией и сниженным иммунитетом.
Виды заболевания

В зависимости от локализации тромбофлебит нижних конечностей делят на два основных вида:
- Поверхностный – диагностируется у 65–70% пациентов. Воспаление и сгустки крови локализуются в подкожных венах. Поверхностный тромбофлебит имеет выраженные симптомы и протекает с вовлечением мягких тканей и подкожной клетчатки.
- Глубокий – диагностируется у 30–35% пациентов. Воспалительный процесс и тромбы локализуются в глубоких венах нижних конечностей. Этот вид тромбофлебита может протекать практически бессимптомно и не всегда требует оперативного вмешательства.
Заболевание в зависимости от течения делится на острое, подострое и хроническое. Острый тромбофлебит сопровождается повышением температуры, но спустя несколько дней или недель она нормализуется. Длительность этой формы – от 10 дней до 3 месяцев. Острый тромбофлебит делится на подвиды: негнойный и гнойный, который сопровождается формированием абсцессов и некрозом мягких тканей.
Хронический тип патологии длится от нескольких месяцев до нескольких лет. Он протекает с менее выраженным воспалением и болевым синдромом. Хронический поверхностный тромбофлебит также может быть мигрирующим. Его чаще диагностируют у мужчин. У пациентов с этим видом заболевания тромб перемещается по вене, вызывая закупорку, нарушение кровотока, воспаление и другие характерные симптомы. Мигрирующая патология склонна к рецидивам и требует тщательного наблюдения.
Главные признаки

Симптомы тромбофлебита зависят от его формы. К признакам острого заболевания относят:
- повышение температуры до 39–40 градусов в первые дни и ее снижение до 37–37,5 в последующие;
- отек всей конечности;
- наличие уплотнений при пальпации;
- побледнение или покраснение кожных покровов;
- сильную боль в пораженной ноге;
- слабость и недомогание;
- озноб;
- головные боли.
При переходе острой стадии заболевания в подострую болевой синдром уменьшается, пациент жалуется на тянущие умеренные ощущения и небольшой отек конечности. Инфильтраты пальпируются при нажатии на воспаленный участок, но практически не вызывают дискомфорта. Кожа над сгустками приобретает синий оттенок.
У пациентов с хроническим тромбофлебитом симптомы патологии часто появляются после длительной ходьбы или других физических нагрузок на нижние конечности. К характерным признакам относят:
- быструю утомляемость ног;
- чувство тяжести;
- умеренное или сильное жжение;
- отеки, которые уменьшаются после отдыха;
- напряжение мягких тканей вдоль воспаленных вен.
У некоторых пациентов также обнаруживают небольшие узлы. Запущенная форма сопровождается трофическими изменениями на коже – формированием язв.
У примерно 30% больных с глубоким тромбозом воспалительный процесс протекает без ярко выраженных симптомов. Пациенты ощущают легкую тянущую боль, напряженность в икроножных мышцах и отмечают небольшой отек.
К самым распространенным последствиям запущенного тромбофлебита относят инфаркт миокарда, инсульт и легочную эмболию, поэтому при наличии варикозного расширения вен и появлении подозрительных симптомов стоит пройти комплексную диагностику.
Методы диагностики

Самым точным методом диагностики тромбофлебита нижних конечностей считается дуплексное сканирование и допплерография. Ультразвуковое исследование определяет тип и степень заболевания, его распространение и состояние венозных клапанов.
К методам дополнительной диагностики относят:
- коагулограмму крови;
- флебоманометрию;
- флебографию;
- КТ-флебографию;
- реовазографию;
- биохимический анализ крови.
Высокой информативностью обладает ультразвуковое ангиосканирование с картированием кровотока. Если УЗИ пациенту противопоказано или недоступно, применяют рентгеноконтрастные методы. Больным с глубоким тромбофлебитом и подозрением на легочную эмболию рекомендовано УЗИ сердца, а также дополнительная консультация пульмонолога и кардиолога.
Лечение

Воспаление кровеносных сосудов требует комплексного подхода: консервативного и хирургического. Терапия направлена на профилактику осложнений, подавление воспалительного процесса и разжижение крови.
Состояние покоя
На раннем этапе заболевания пациентам назначают постельный режим. Ногу рекомендуют поднимать над уровнем тела для профилактики тромбоэмболических осложнений. Длительность постельного режима варьируется от 4 до 12 суток.
Антикоагулянты
Второй этап консервативной терапии – прием препаратов, разжижающих кровь. К распространенным медикаментам относят «Гепарин», «Фраксипарин», «Дабигатран», «Вафарин» и «Кумадин». Препараты вводят внутримышечно или внутривенно, возможен пероральный прием.
Антикоагулянты дополняют «Тренталом» – средством для улучшения микроциркуляции крови на основе метилксантина.
Препараты для растворения тромбов
Уже имеющиеся тромбы растворяют «Урокиназой», «Альтеплазой», «Стрептокиназой». Пациенту на время устанавливают в нижнюю полую вену кава-фильтр, который задерживает кровяные сгустки и препятствует их проникновению во внутренние органы.
Компрессионное белье
Кровообращение нормализуют компрессионные чулки, колготки или носки. Вид белья подбирает врач в зависимости от локализации и сложности заболевания. В некоторых случаях компрессионное белье заменяют плотными эластичными бинтами.
Сбалансированное питание
Пациентам с повышенной вязкостью крови рекомендуют исключить бобовые продукты, бананы, жирную рыбу и мясо, а также черную смородину. Количество диетического мяса и рыбы сокращают до 1–2 маленьких кусков в неделю.
В рацион вводят пищу с разжижающими свойствами: имбирь, томатный и лимонный сок, яблочный уксус, льняное и оливковое масло, дыню, зеленый лук, чеснок, корицу.
Физиотерапия
Воспаление и болевой синдром хорошо убирает ионофорез. Аппаратную методику сочетают с калия йодидом, димексидом и гепарином. Ток обеспечивает более глубокое проникновение препаратов и усиливает их эффективность.
Ударно-волновая терапия
УВТ рекомендуют применять при варикозном расширении вен для профилактики тромбофлебита. Ультразвуковые волны тонизируют кровеносные сосуды, повышают их эластичность и уменьшают варикозные узлы, нормализуют микроциркуляцию крови. УВ-методика дает хороший результат, но в период обострения тромбофлебита она противопоказана.
Хирургическое вмешательство
Консервативные способы замедляют развитие тромбофлебита и снижают вероятность рецидивов, но их лучше сочетать с хирургическими методами лечения. Пациенту предлагают несколько вариантов:
- перевязывание воспаленной вены;
- запечатывание вены лазером или специальным препаратом;
- удаление поврежденных вен через небольшие проколы.
Метод лечения подбирает хирург после тщательной диагностики и сбора анамнеза. Люди, у которых был тромбофлебит, постоянно находятся в зоне риска и не защищены от рецидивов, поэтому они должны ежегодно посещать врача, соблюдать диету и пить много жидкости с высоким содержанием минералов для разжижения крови и профилактики тромбозов.
Эксперт статьи:
Татаринов Олег Петрович

Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет
- Клиника на Краснопресненской+7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской+7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
- Клиника в Аннино+7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1





5–7 мин. от м. Варшавская

8 мин. от м. Краснопресненская

5 мин. от м. Аннино
Тромбофлебит подкожных вен

Тромбофлебит — воспаление венозной стенки с образованием в просвете вены тромба. Тромбофлебитом обычно называют воспаление и тромбоз поверхностных, подкожных вен. Наиболее частой причиной тромбофлебита является варикозное расширение вен и хроническая венозная недостаточность.
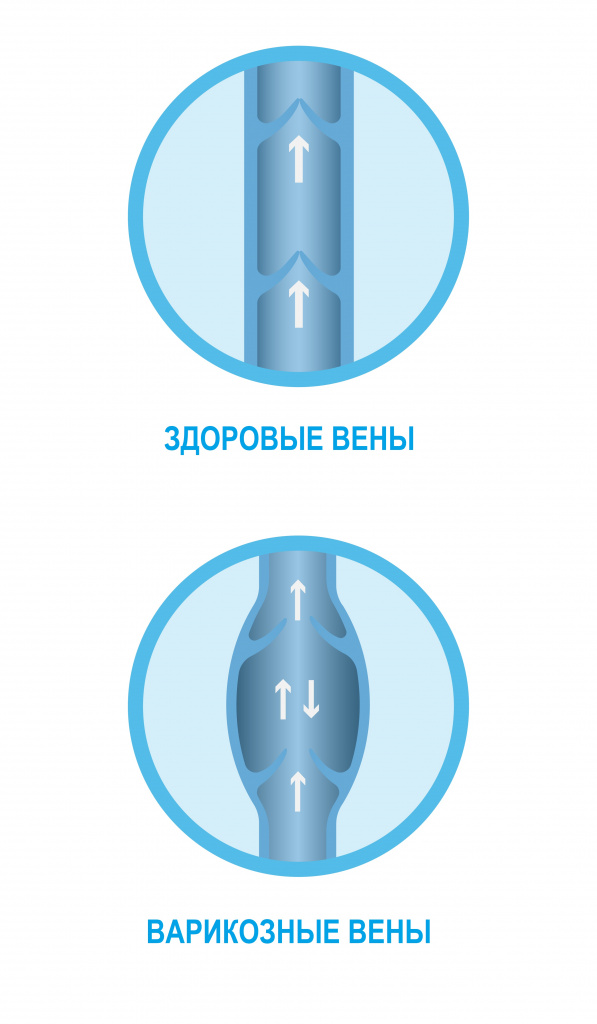
Чем отличается варикоз от тромбофлебита?
Многие пациенты, обнаруживая у себя узелки варикоза считают, что это тромбы. На самом деле легко определить в чём разница между варикозом и тромбофлебитом. Варикозные узлы мягкие, безболезненные, а кожа над ними не уплотнена, обычного цвета. При тромбофлебите имеется резкое затвердение варикозного узла, покраснение и болезненность кожи. Поверхностные тромбофлебиты при варикозе могут повторяться, а также способны прогрессировать и вызывать тяжёлые осложнения. Иногда повышается температура тела. Тромб обычно распространятся вверх и вниз по сосуду. Тромбофлебит опасное заболевание и без правильного лечения иногда приводит к осложнениям: тромбоэмболии лёгочной артерии и заражению крови (сепсис).
Основные причины тромбофлебита
- Варикозная болезнь.
Крупные варикозные узлы содержат густую, медленно двигающуюся кровь. При наличии варикоза может наступить тромбоз и воспаление стенки сосуда. Тромбофлебит сопровождается уплотнением венозной стенки, болью и повышением температуры. Опасность для жизни может представлять при росте тромба по ходу основных венозных стволов.
- Внутривенные инъекции.
Третьей по частоте причиной развития тромбофлебита следует признать различные медицинские манипуляции, связанные с внутривенным введением препаратов. В большинстве случаев, это бывает на верхних конечностях. Следует признать, что эти тромбофлебиты протекают очень доброкачественно и в большинстве случаев не требуют какого-либо лечения. Введение некоторых лекарственных препаратов и наркотиков сильно раздражает стенку вены и вызывает её воспаление и отёк. Кровоток по вене замедляется, наступает её тромбоз. По ходу вены образуется болезненный тяж. Опасности для жизни обычно не представляет. Лечится амбулаторно.
Системные воспалительные заболевания – системная красная волчанка, эндартериит и многие другие болезни иммунитета повреждают сосудистую стенку. Вырабатываются антитела к собственным сосудам, которые атакуют внутреннюю оболочку сосудов и вызывают воспаление и образование тромбов. Лечение основного заболевания способствует лечению тромбофлебита.
- Наследственность
Наследственная склонность к образованию тромбов (тромбофилия) может быть причиной тромбофлебитов, особенно при варикозе. У ряда людей встречаются врождённые дефициты различных факторов противосвертывающей системы крови. Для этих пациентов характерны частые тромбофлебиты и глубокие венозные тромбозы. Им нередко приходится пожизненно применять препараты, снижающие свёртываемость крови.
Онкологическая патология тоже приводит к значительному нарушению свёртывания крови. Часто тромбофлебит бывает одним из первых признаков онкологической болезни. Тщательное обследование пациента (онкопоиск) позволяет выявить опухоль на ранней стадии и радикально вылечить её. Если тромбофлебит развивается в незатронутом варикозом сосуде – это может быть первым признаком так называемого паранеопластического синдрома – тромботического процесса, развившегося на фоне онкологического заболевания. Очень часто тромбофлебиты возникают при поражении поджелудочной железы. И это одна из причин, по которой не следует относиться к тромбофлебиту как к лёгкому заболеванию, при первых признаках тромбофлебита следует незамедлительно показаться врачу флебологу.
- Локальные факторы
К условиям, при которых часто развивается тромбофлебит относятся травмы, операции, иммобилизация, длительный постельный режим. Нередко тромбофлебит без варикоза может быть после посещения парилок, саун и других им подобных “тепловых” процедур. В медицинской литературе неоднократно поднимался вопрос о развитии варикотромбофлебита у женщин, принимающих гормональные контрацептивы. Вообще у женщин гормональный фон сильно влияет на сосуды, именно поэтому беременность, роды, аборты часто осложняются тромбофлебитами нижних конечностей.
Помимо всего прочего, расположение вен непосредственно под кожей предрасполагает к возможности их травматизации в общественном транспорте, или во время занятий спортом. Чем более запущена у человека варикозная болезнь, тем больше вероятности возникновения у него тромбофлебита.
Течение
Наиболее часто поверхностный тромбофлебит развивается на фоне существующей варикозной болезни нижних конечностей. Для обозначения этого заболевания существует специальный термин – варикотромбофлебит. В отличие от варикоза тромбофлебит в 10 раз реже возникает на фоне посттромботической болезни нижних конечностей . Тромбофлебит при варикозе тоже имеет очень яркую симптоматику, чем отличается от постинъекционного и других форм флебита.
Осложнения
Чаще всего тромбофлебит осложняется распространением тромбов на глубокие вены с развитием тромбоза глубоких вен и тромбоэмболии. Частота этого осложнения составляет около 10% от всех заболевших.
Гнойный тромбофлебит развивается при присоединении инфекции к воспалительному процессу. Для нагноения характерно резкое повышение температуры, озноб, изменение количества лейкоцитов в крови. Гнойный тромбофлебит может приводить к развитию сепсиса – общего заражения крови и поэтому требует неотложной хирургической помощи.


